шагинян.рф — Акушерство и Гинекология
ВЗРОСЛЫЕ (репродуктивный период)
| Параметр | Нормальное значение |
|
Размеры тела матки: длина толщина ширина |
42-61 мм 28-42 мм 42-60 мм |
|
Эндометрий: Сразу после менструации в 1-ую фазу цикла на 5-7 день цикла в периовуляторный период во 2-ую фазу цикла перед менструацией менопауза (стойкая) менопауза на фоне ЗГТ |
1-6 мм до 9 мм до 7 мм 10-12 мм 12-13 мм до 15 мм до 5 мм до 10 мм |
|
Шейка матки: длина цервикальный канал в периовуляторный период |
до 30-40 мм до 4-5 мм |
|
Яичники: длина толщина ширина объём на 5-7 день цикла (неовулирующего) объём овулирующего объём в постменопаузе антральные фолликулы доминантный фолликул |
20-39 мм 15-25 мм 20-30 мм 3-9 см3 до 15 см3 до 4,5 см3 / до 2,2 см3 4-10 шт до 10 мм в d 15-25 мм |
СВД плодного яйца и срок беременности* (A.Rempen, ± 10 дней)
| СВД плодного яйца | Срок, нед. /дн. /дн. |
СВД плодного яйца | Срок, нед./дн. |
| 1 мм | — | 26 мм | 7/4 |
| 2 мм | 4/6 | 27 мм | 7/5 |
| 3 мм | 5/0 | 28 мм | 7/6 |
| 4 мм | 29 мм | 8/0 | |
| 5 мм | 5/2 | 30 мм | 8/1 |
| 6 мм | 5/2 | 31 мм | 8/2 |
| 7 мм | 5/3 | 32 мм | 8/3 |
| 8 мм | 5/4 | 33 мм | 8/3 |
| 9 мм | 5/5 | 34 мм | 8/4 |
| 10 мм | 5/5 | 35 мм | 8/5 |
| 11 мм | 5/6 | 36 мм | 8/6 |
| 12 мм | 6/0 | 9/0 | |
| 13 мм | 6/1 | 38 мм | 9/1 |
| 14 мм | 6/2 | 39 мм | 9/2 |
| 15 мм | 6/2 | 40 мм | 9/3 |
| 16 мм | 6/3 | 41 мм | 9/4 |
| 17 мм | 6/4 | 42 мм | 9/5 |
| 18 мм | 6/5 | 43 мм | 9/6 |
| 19 мм | 6/6 | 44 мм | 9/6 |
| 20 мм | 6/6 | 45 мм | |
| 21 мм | 7/0 | 52 мм | 11/0 |
| 22 мм | 7/1 | 59 мм | 12/0 |
| 23 мм | 7/2 | 66 мм | 13/0 |
| 24 мм | 7/3 | 72 мм | 14/0 |
| 25 мм | 7/4 | 73 мм | 14/1 |
КТР эмбриона/плода и срок беременности* (Hadlock, ± 5 дней)
| КТР эмбриона/плода | Срок, нед.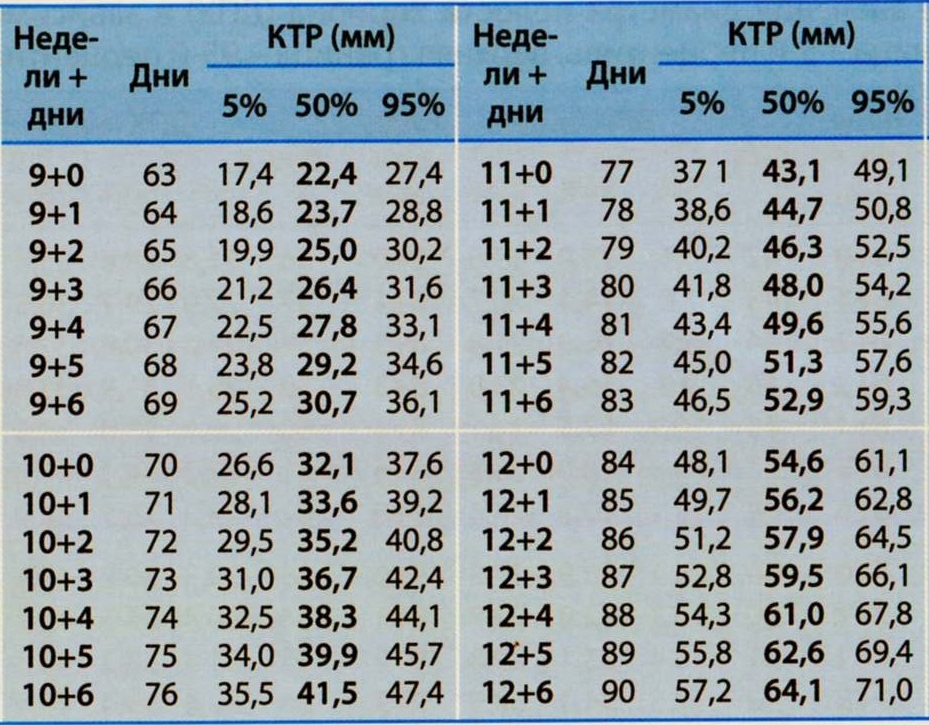 |
КТР эмбриона/плода | Срок, нед./дн. |
| 2,0 мм | 5/5 | 34,7 мм | 10/3 |
| 2,4 мм | 5/6 | 36,1 мм | 10/4 |
| 3,2 мм | 6/0 | 37,5 мм | 10/5 |
| 4,0 мм | 6/1 | 39,0 мм | 10/6 |
| 4,9 мм | 6/2 | 40,5 мм | 11/0 |
| 5,7 мм | 6/3 | 42,1 мм | 11/1 |
| 6,6 мм | 6/4 | 43,7 мм | |
| 7,5 мм | 6/5 | 45,4 мм | 11/3 |
| 8,3 мм | 6/6 | 47,1 мм | 11/4 |
| 9,2 мм | 7/0 | 48,9 мм | 11/5 |
| 10,1 мм | 7/1 | 50,7 мм | 11/6 |
| 11,0 мм | 7/2 | 52,6 мм | 12/0 |
| 11,9 мм | 7/3 | 54,5 мм | |
| 12,8 мм | 7/4 | 56,4 мм | 12/2 |
| 13,7 мм | 7/5 | 58,4 мм | 12/3 |
| 14,6 мм | 7/6 | 60,3 мм | 12/4 |
| 15,6 мм | 8/0 | 62,3 мм | 12/5 |
| 16,5 мм | 8/1 | 64,3 мм | 12/6 |
| 17,5 мм | 66,3 мм | 13/0 | |
| 18,5 мм | 8/3 | 68,2 мм | 13/1 |
| 19,5 мм | 8/4 | 70,1 мм | 13/2 |
| 20,5 мм | 8/5 | 72,0 мм | 13/3 |
| 21,5 мм | 8/6 | 73,9 мм | 13/4 |
| 22,6 мм | 9/0 | 75,7 мм | 13/5 |
| 23,7 мм | 9/1 | 77,5 мм | 13/6 |
| 24,8 мм | 9/2 | 79,3 мм | 14/0 |
| 25,9 мм | 9/3 | 81,0 мм | 14/1 |
| 27,1 мм | 9/4 | 82,7 мм | 14/2 |
| 28,2 мм | 9/5 | 84,4 мм | 14/3 |
| 29,5 мм | 9/6 | 86,0 мм | 14/4 |
| 30,7 мм | 10/0 | 87,6 мм | 14/5 |
| 32,0 мм | 10/1 | 89,2 мм | 14/6 |
| 33,3 мм | 10/2 | 90,7 мм | 15/0 |
* Указаны акушерские сроки беременности. Срок от зачатия = минус 2 недели.
Срок от зачатия = минус 2 недели.
Общие вопросы про УЗИ во время беременности: страница 14
Как часто можно делать УЗИ во время беременности и не вредно ли трехмерное исследование? Чем отличается акушерский и эмбриональный сроки беременности? Диагностика пола будущего ребенка. На вопросы про ультразвуковой скрининг беременных отвечают врачи УЗИ медицинского центра «Арт-Мед».
Прежде всего следует отметить, что такого явления, как Вы пишете – «мутные воды в плаценте» просто не бывает, так как воды сами по себе, а плацента сама по себе. Наличие взвеси в околоплодных водах не является каким-то специфическим признаком какой-нибудь конкретной патологии, и может отмечаться как при нормальном, так и при патологическом течении беременности. Следовательно, в большей степени целесообразно ориентироваться на результаты других дополнительных методов исследований.
Обычно УЗИ перед родами выполняют при наличии показаний, которые определяет лечащий врач. В Вашем случае, действительно УЗИ выполнить целесообразно, так как есть для этого показания. Влияние кольпита на ребенка зависит от того какими возбудителями он вызван. Например, вирусная инфекция при этом весьма неблагоприятна. Кроме того, невылеченный кольпит может вызвать у Вас послеродовое воспалительное осложнение. Более активное поведение ребенка при повышенном тонусе матки может быть обусловлено недостатком кислорода. С целью уточнения ситуации Вам целесообразно обратиться для осмотра к врачу. Все необходимые консультации и обследования Вы можете получить и в ЛДЦ «АРТ-МЕД».
С целью уточнения ситуации Вам целесообразно обратиться для осмотра к врачу. Все необходимые консультации и обследования Вы можете получить и в ЛДЦ «АРТ-МЕД».
Если сердцебиение эмбриона определялось, то речь о неразвивающейся беременности не идет. Если же доктор четко не смог определить сердцебиение, то необходимо сделать повторное УЗИ через неделю.
Прошла УЗИ в женской консультации на сроке 21 неделя. В графе врожденные пороки развития плода написано: складывается впечатление о низком расположении мозжечка (гидроцефалии нет, позвоночник в норме), в остальном плод без особенностей. Врач УЗИ порекомендовал пройти УЗИ в МГЦ. Врач, у которого я стою на учете, сказала, что не надо лишний раз излучать ребенка, все равно ничего не изменить, и что лучше сделать УЗИ в МГЦ на сроке 31-32 недели, так как анализы крови на генетику нормальные. Как мне лучше поступить?УЗИ абсолютно безвредно для малыша, поэтому лучше перестраховаться и повторно сделать исследование у специалистов, прицельно занимающихся пороками развития плода.
На сроке 31-32 недели было проведено УЗИ: БПР 7,69 см, окружность головы 29,2 см, окружность груди 23 см, живот 24,7 см, желудок 2,3х1,1 см, печень 6,8х3,9х4,1 см, длина бедренной кости 6,21 см, большеберцовая кость 5,77 см, плечо 5,78 см, локтевая кость 5,32 см. Плацента по задней стенке матки, степень зрелости 1, толщина 3,17 см. Околоплодные воды — тенденция к маловодию AFI 8,1 см. Данные доплерометрии: Средняя мозговая артерия СДО 5,67 ПИ 1,68 ИР 0,824 Грудной отдел аорты СДО 4,19 ПИ 1,59 ИР 0,761 Почечная артерия СДО 3,3 ПИ 1,66 ИР 0,697 Артерия пуповины СДО 3,14 ПИ 0,942 ИР 0,682 Маточные артерии — левая СДО 1,65 ПИ 0,477 ИР 0,394 правая СДО 3,0 ПИ 1,24 ИР 0,667. Диагноз: маточно-плацентарный кровоток снижен, нарушение кровообращения 1А, эхопризнаки ЗВРП ассиметричной формы 1 степени. Врач настаивает на лечении в стационаре. Правильно ли был поставлен диагноз? Действительно ли такой диагноз требует немедленного лечения в условиях стационара?
Диагноз: маточно-плацентарный кровоток снижен, нарушение кровообращения 1А, эхопризнаки ЗВРП ассиметричной формы 1 степени. Врач настаивает на лечении в стационаре. Правильно ли был поставлен диагноз? Действительно ли такой диагноз требует немедленного лечения в условиях стационара?Ваш малыш, действительно, начал отставать в росте. Если сейчас не начать лечение – и, лучше, в стационаре – страдание плода будет усугубляться вплоть до возможной его гибели.
Мне 29 лет. 24 октября на УЗИ мне определили маточную беременность 5-6 недель (последние месячные 04.09.2006) 22 ноября (через 4 недели) на УЗИ мне определили КТР эмбриона 33 мм, диаметр желточного мешка 4,1 мм, диаметр плодного яйца 47 мм, ЧЧС 171 уд/мин., срок беременности поставили 11 недель. Также врач обнаружила «округлое гиперэхогенное однородное образование с четким контуром, диаметр 5-6 мм. определив его как дефект передней брюшной стенки. Сказала что это не киста, которая могла бы рассосаться и поэтому мне надо идти к генетику. В тот же день я попала в областной диагностический центр, генетик уже не принимала, но сказала мне, что надо пройти еще одно УЗИ у их специалиста, так как это может быть и физиологическое образование. На УЗИ мне поставили уже 10недель 1день беременности. Размер образования определили как: «физиологическая кишечная грыжа диаметром 5,1 мм» и сказали, что должно пройти через 3-4 недели. Однако врача немного смущали размеры этой грыжи и она велела придти на контроль через три недели. Правда что это может пройти само собой при таких размерах образования?У Вашего малыша не очень большой дефект передней брюшной стенки (грыжа). После 12-14 недель она должна «уйти».
УЗИ в первом триместре беременности ✅ цена в Москве
Ультразвуковое исследование ― информативный и безопасный метод контроля течения беременности. УЗИ назначают, начиная с первых дней задержки менструального цикла для оценки состояния эмбриона и проверки здоровья будущей матери. Пройти обследование вы можете в медицинском центре «Чудо Доктор» в Москве — УЗИ в 1 триместре беременности при невысокой цене проводят опытные квалифицированные врачи. В распоряжении наших специалистов новейшее диагностическое оборудование, которое позволяет получать детальные снимки сложных структур и мельчайших сосудов.
Пройти обследование вы можете в медицинском центре «Чудо Доктор» в Москве — УЗИ в 1 триместре беременности при невысокой цене проводят опытные квалифицированные врачи. В распоряжении наших специалистов новейшее диагностическое оборудование, которое позволяет получать детальные снимки сложных структур и мельчайших сосудов.
Сроки проведения УЗИ в 1 триместре беременности
Для каждой женщины составляется индивидуальный график обследования. Вместе с тем сроки скрининга утверждены указом Минздрава РФ № 572 от 01.11.2012 г. В соответствии с этим документом первое УЗИ необходимо пройти в период с 10 по 14 неделю беременности. При этом важно учитывать, что досрочный или поздний скрининг может быть малоинформативным. Оптимальным считается выполнение обследования в 12-недельный срок, то есть в середине рекомендуемого периода.
Цели проведения УЗИ в 1 триместре беременности
Подтверждение факта беременности. На экране УЗ-аппарата можно увидеть плодное яйцо с живым эмбрионом. Обследование позволяет обнаружить беременность уже на 5 неделе, то есть в первые дни задержки менструального цикла. Это намного информативнее теста крови и мочи на ХГЧ.
Уточнение срока беременности. УЗИ в первом триместре позволяет с высокой точностью определить день зачатия и рассчитать примерную дату родов. Эти сведения будут полезны в том случае, если у женщины нерегулярный менструальный цикл и она не может указать день задержки.
Определение типа беременности (маточная или внематочная). Во время обследования врач должен удостовериться, что плодное яйцо расположено в матке. Внематочная беременность представляет угрозу для здоровья и жизни будущей матери. В случае ее выявления проводится операция по извлечению эмбриона, позволяющая сохранить детородные органы женщины.
Установление количества плодных яиц. Одноплодная и многоплодная беременность протекают по-разному. Вынашивание двух и более плодов сопровождается быстрым увеличением массы тела и объема живота, а также большей нагрузкой на организм матери, из-за чего во многих случаях возникают осложнения, например, риск выкидыша или ранних родов. УЗИ позволяет это обнаружить и предпринять соответствующие меры на ранних сроках.
УЗИ позволяет это обнаружить и предпринять соответствующие меры на ранних сроках.
Оценка жизнедеятельности эмбриона. Первое УЗИ при беременности позволяет врачу исследовать до 20 показателей, которые позволяют прогнозировать дальнейшее развитие плода. В частности, уже на 6 неделе оборудование может уловить сокращения сердца эмбриона, а после 8 недели подсчитать частоту сердечных сокращений.
Изучение экстраэмбриональных структур. Особое внимание врач уделяет хориону ― одной из оболочек плода. Аномалии внутриутробного развития (например, пузырный занос) обычно связаны с отклонениями в формировании этой структуры. Обнаружить их можно только в 1 триместре беременности. Измерение толщины хориона даст прогноз на соответствие срока беременности, её отставания от срока гестации или в случае неразвивающейся беременности.
Выявление отклонений от нормы. Благодаря УЗИ врач получает возможность провести скрининг всех важнейших показателей жизнеспособности эмбриона, оценить готовность матки к вынашиванию ребенка и другие параметры. Обследование в 1 триместре позволяет вовремя обнаружить, предотвратить или свести к минимуму проявления многих патологий развития плода.
Какие показатели проверяет врач: что покажет УЗИ в 1 триместре беременности?
Чаще всего 1-ю процедуру проводят на сроке 5-8 акушерских недель. УЗИ первого триместра беременности назначают, чтобы:
- проверить наличие эмбриона,
- прослушать его сердцебиение,
- исключить/подтвердить развитие внематочной беременности,
- определить место прикрепления плодного яйца и количество зародышей.
В I триместре беременности достоверный результат можно получить только при трансвагинальном УЗИ, хотя к 8 неделям эмбрион визуализируется уже трансабдоминально.
Чтобы определить, нормально ли развивается плод, врач измеряет:
- копчико-теменной размер (КТР),
- толщину воротниковой зоны,
- длину носовой кости,
- частоту сердечных сокращений,
- бипариетальный размер головы (ПБР).

Кроме того, УЗИ в первом триместре беременности показывает, сформировалось ли 4-камерное сердце, где расположена плацента и какому сроку развития соответствует плод, длину шейки матки, состояние внутреннего маточного зева и цервикального канала. Это позволяет судить о возможной угрозе прерывания беременности. Несоответствие размеров норме свидетельствует о патологии. В этом случае врач назначает ряд дополнительных обследований, чтобы подтвердить или опровергнуть диагноз.
Какие болезни выявляет исследование?
В 1 триместре беременности проводят плановый УЗИ-скрининг. Это одно из самых важных обследований, которое определяет фетометрию (размеры) плода и выявляет ряд серьезных патологий:
- аномалии головного мозга и костей черепа,
- пороки сердца,
- синдромы Дауна, Патау, Эдвардса, де Ланге,
- три- и тетраплоидии,
- пуповинную грыжу.
Если КТР менее 4,5 см или более 8,6 см, скрининговое исследование не может быть использовано для расчета вероятности трисомий.
При проведении УЗИ в первом триместре беременности врач обращает особое внимание на визуализацию носовой кости, при этом ее размер принципиального значения не имеет. У детей, страдающих трисомиями, носовая кость обычно не визуализируется. Есть исключение из этого правила: плоды негроидной расы.
Толщина воротникового пространства (ТВП) не должна превышать 0,25 см, поэтому очень важно, чтобы аппарат при измерении выдавал размер до сотых долей сантиметра. Измеряют лицевой угол (угол между лобной костью и верхней челюстью плода). У плодов с болезнью Дауна лицо более широкое и плоское, чем у обычных людей.
По результатам УЗИ в 1 триместре беременности врач оценивает наличие или отсутствие обратного кровотока в трикуспидальном клапане(клапане между правым предсердием и правым желудочком) и обратного кровотока в венозном протоке. Наличие обратного кровотока обычно встречается при болезни Дауна.
Специалист определяет размер глазниц, так как микрофтальмия также является показателем трисомий и измеряет частоту сердечных сокращений (ЧСС). Увеличение (тахикардия) очень часто встречается при трисомии 13. Урежение (брадикардия) может быть симптомом трисомий 18 и 21, но этот признак встречается редко.
Другим важным показателем на УЗИ I триместра беременности является двигательная активность плода. У детей с трисомиями она снижена. Комплексная оценка всех вышеперечисленных ультразвуковых показателей позволяет с высокой долей вероятности выяснить, имеется ли у будущего ребенка трисомия.
Большинство заболеваний, выявленных на УЗИ в первом триместре беременности, несовместимы с жизнью или приводят к тяжелой инвалидности новорожденного, поэтому очень важно сделать скрининг в указанные сроки. В случае преждевременного или позднего исследования велик риск получить недостоверные результаты. Однако одного УЗИ недостаточно, чтобы в первом триместре беременности однозначно поставить диагноз. Для его подтверждения или опровержения врач назначает дополнительные лабораторные исследования.
Расшифровка результатов УЗИ 1 триместра
Ниже приведены показатели, которые считаются нормой.
- КТР (копчико-теменной размер), указан в миллиметрах:
- первый день 10-й недели ― 33―41, шестой день 10-й недели ― 41―49;
- первый день 11-й недели ― 42―50, шестой день ― 49―58;
- первый день 12-й недели ― 51―59, шестой день ― 62―73.
Темпы роста КТР позволяют судить о развитии плода. Первый триместр беременности в этом плане служит отправной точкой для дальнейшего сравнительного анализа.
ТВП (толщина воротникового пространства), в миллиметрах:
- 10 недель ― 1,5―2,2;
- 11 недель ― 1,6―2,4;
- 12 недель ― 1,6―2,5;
- 13 недель ― 1,7―2,7.
Отклонения от нормы могут указывать на хромосомные патологии.
Носовая кость:
- должна быть сформирована к 10―11 неделе, но ее размеры не определяются;
- после 12 недели ее размер должен составлять не менее 3 мм.

Особенности строения носовой кости позволяют предположить синдром Дауна.
ЧСС (частота сердечных сокращений эмбриона), измеряется в ударах в минуту:
- 10 недель ― 161―179;
- 11 недель ― 153―177;
- 12 недель ― 150―174;
- 13 недель ― 141―171.
ЧСС позволяет подтвердить факт беременности и установить жизнеспособность плода.
БПР (бипариетальный размер) головы, указан в миллиметрах:
- 10 недель ― 14;
- 11 недель ― 17;
- 12 недель ― не менее 20;
- 13 недель ― около 26.
БПР ― один из основных показателей нормального развития плода.
Подготовка к УЗИ плода в первом триместре
Пациенткам рекомендуется за 2―3 дня до посещения врача воздержаться от употребления пищи, вызывающей повышенное газообразование в кишечнике. Из рациона желательно исключить черный хлеб, свежие фрукты и овощи, жирные, копченые и соленые блюда. За час-полтора до посещения клиники необходимо выпить 2―3 стакана чистой воды для наполнения мочевого пузыря. Благодаря этой мере будет улучшена визуализация матки.
Методы проведения УЗИ в 1 триместре беременности
Врач выполняет осмотр пациентки двумя способами:
1 этап
Трансабдоминально. Женщина освобождает от одежды живот и ложится на кушетку. Врач наносит на кожу в области обследования гипоаллергенный гель на водной основе и приступает к диагностике. Осмотр матки, фаллопиевых труб, яичников, мочевого пузыря выполняется через брюшную стенку при помощи специального датчика, который специалист плавно перемещает по животу. Эта безболезненная процедура занимает около 10 минут. Далее пациентка может посетить туалет, чтобы освободить мочевой пузырь.
2 этап
Трансвагинально. Как следует из названия, осмотр репродуктивных органов выполняется через влагалище, в которое вводится тонкий датчик, помещенный в презерватив. УЗИ первого триместра беременности должно включать оба способа диагностики для получения достоверных результатов.
УЗИ первого триместра беременности должно включать оба способа диагностики для получения достоверных результатов.
Ультразвуковое исследование является наиболее безопасным для матери и будущего ребенка. Сканирование внутренних органов не предполагает лучевой нагрузки на организм и не требует применения химических препаратов. Нейтральный гель на водной основе практически не впитывается в кожу и легко удаляется бумажной салфеткой.
Преимущества клиники «Чудо Доктор»
Опытные врачи-диагносты
Обследование пациенток выполняют квалифицированные специалисты со средним практическим стажем около 20 лет.
Оборудование экспертного класса
Клиника располагает современными ультразвуковыми аппаратами, позволяющими получать достоверные диагностические данные.
Сервис для взыскательных пациенток
При необходимости вы сможете не только пройти УЗИ, но и сдать лабораторные анализы, а также получить консультации узкопрофильных врачей.
Обследование в любой день недели
Приглашаем вас пройти обследование именно в тот день, который рекомендовал акушер-гинеколог. Мы работаем без выходных.
Для того чтобы записаться на УЗИ или лабораторную диагностику во время первого триместра беременности, а также уточнить цены, позвоните по телефону в Москве или заполните онлайн-заявку, представленную ниже.
О средней заработной плате сотрудников за февраль 2021 г.
Подробнее…
Информационный бюллетень пожарной безопасности «Пожару.net» от 10.03.2021 г. № 3 (89)
Подробнее…
Результаты анкетирования пациентов по больнице за февраль 2021г.
Подробнее…
О средней заработной плате сотрудников за январь 2021 г.
Подробнее…
Отчет за 2020 год по анкетированию пациентов с учетом критериев НОК
Подробнее…
Результаты анкетирования пациентов по больнице за январь 2021г.
Подробнее…
О средней заработной плате сотрудников за декабрь 2020 г.
Подробнее…
Результаты анкетирования пациентов по больнице за декабрь 2020г.
Подробнее…
Целевые критерии доступности и качества медицинской помощи 2021-2023
Подробнее…
Памятка для пациентов, направленных на лечение бесплодия методом ЭКО/ЭКО+ИКСИ
Подробнее…
О средней заработной плате сотрудников за ноябрь 2020 г.
Подробнее…
Информационный бюллетень пожарной безопасности №12(86)
Подробнее…
Результаты анкетирования пациентов по больнице за ноябрь 2020г.
Подробнее…
Как узнать результат ПЦР-теста на Covid-19 на сайте www.web-pacient.ru?
Подробнее…
О средней заработной плате сотрудников за октябрь 2020 г.
Подробнее…
ФАКТИЧЕСКИЕ ПОКАЗАТЕЛИ ДОСТУПНОСТИ И КАЧЕСТВА МЕДИЦИНСКОЙ ПОМОЩИ ПО КГБУЗ «КМКБ №4»
Подробнее…
Результаты анкетирования пациентов по больнице за октябрь 2020г.
Подробнее…
О средней заработной плате сотрудников за сентябрь 2020 г.
Подробнее…
Развитие плодного яйца: нормы размеров на ранних сроках беременности
Плодное яйцо 1 мм – такой маленький размер, а какое значение уже имеет этот пузырёк! От того, сколько имеет плодное яйцо мм, зависит правильное определение срока беременности в первые недели, диагностика замершей беременности, определение состояния зародыша в динамике.
Когда будущая мама впервые приходит на УЗИ, ей обычно вручают заключение «беременность ранние сроки» и рекомендуют пройти повторное обследование через месяц. При этом в заключении уже может фигурировать такой параметр, как размер плодного яйца. Именно по нему врач УЗИ ориентируется при определении срока беременности – ведь акушеры будут считать срок от первого дня последних месячных, а на УЗИ иногда указывается срок от зачатия (т.е. возраст зародыша).
Следует помнить, что все мы разные, и развитие беременности у всех также разное. Поэтому в статье приводятся усреднённые данные, которые могут немного отличаться от реальных.
Плодное яйцо 1 мм определяется уже на четвёртой акушерской неделе беременности – примерно в это время должна была бы наступить следующая менструация. Таким образом, мамочка может ещё не подозревать о зарождении новой жизни, а её уже можно заметить на УЗИ. Обычно при обнаружении плодного яйца 1 мм рекомендуют пройти повторное обследование через пару недель – можно будет оценить динамику его роста, увидеть сердцебиение и установить точный срок беременности.
Плодное яйцо 3 мм – такие размеры оно приобретает буквально за пару дней развития. К этому моменту уже начинает формироваться желточный мешок, который чётко виден на УЗИ – он позволяет дифференцировать плодное яйцо 3 мм от пузырька жидкости в складках слизистой матки. Таким образом, плодное яйцо 3 мм в полости матки позволяет точно установить наличие беременности.
Если на УЗИ обнаружено плодное яйцо 3 мм, но не видно эмбрион – не стоит паниковать, в таком сроке он ещё просто не успел развиться, и видно его не должно быть. Буквально через несколько дней плодное яйцо увеличится в размерах, станет заметен не только эмбрион, но и его сердцебиение.
Если по УЗИ диагностирована беременность, плодное яйцо 4 мм будет видно уже к концу четвёртой акушерской недели. Начинают формироваться зачатки органов плода – печени, поджелудочной железы, лёгких. Самый главный орган, который закладывается на этом сроке беременности (плодное яйцо 4 мм) – это сердце. Буквально через пару дней сердечко начнёт биться, и можно будет с облегчением констатировать – плод развивается, беременность прогрессирует!
Плодное яйцо 5 мм – этих размеров оно достигает к последнему дню четвёртой недели беременности. На этом этапе иногда уже можно разглядеть эмбрион по УЗИ, хотя его размер – не более миллиметра. Плодное яйцо 5 мм – это грань перехода с четвёртой на пятую неделю беременности.
Плодное яйцо 6 мм – именно такой его размер говорит о том, что началась пятая неделя беременности. На этом сроке происходит два важных события – активно формируется сердце и сосуды эмбриона, происходит закладка нервной системы. Эмбрион достигает размера 1,5 мм, иногда на этом сроке уже заметно биение крохотного сердечка. Таким образом, плодное яйцо 6 мм – повод говорить о развивающейся беременности.
Плодное яйцо 7 мм – это примерно середина пятой недели беременности. Плодное яйцо и эмбрион растут довольно быстро, ежедневно увеличиваясь не менее чем на 1 мм. Плодное яйцо 7 мм говорит о том, что эмбриончик тоже растёт, его органы формируются. Если в заключении УЗИ описано плодное яйцо 7 мм – обычно это соответствует примерно десяти дням задержки. Однако не стоит волноваться, если у вас задержка более двух недель, а плодное яйцо 7 мм – скорее всего, овуляция произошла с задержкой, а значит и оплодотворение тоже.
Буквально через сутки на УЗИ уже будет видно плодное яйцо 8 мм – это примерно 5 акушерских недель и четыре дня. Малыш продолжает расти вместе со своими оболочками, скоро у него появятся конечности. Плодное яйцо 8 мм – показатель того, что через несколько дней наступит шестая неделя беременности.
Плодное яйцо 9 мм можно различить на УЗИ в сроке 5 недель и 5 дней. Таким образом, плодное яйцо 9 мм определяется к концу пятой недели беременности — в это время зародышевые клетки продолжают активно делиться, образуя закладки будущих органов.
Плодное яйцо 10 мм обнаруживается в самом конце пятой недели. К этому моменту у эмбриона уже имеется нервная трубка с утолщением на её конце – это будущий мозг. Плодное яйцо 10 мм говорит о том, что формирование сердца и сосудов практически завершено.
Плодное яйцо 12 мм – это начало шестой недели беременности. На этом сроке опытные узисты уже могут определить сердцебиение плода, хотя его размеры составляют всего 2 мм. Плодное яйцо 12 мм – это возможность уловить на УЗИ пульсацию сформировавшегося сердечка вашего малыша.
Плодное яйцо 13 мм визуализируется в сроке шесть недель и три дня. К этому моменту частота сердцебиений малыша составляет не менее 150 ударов в минуту. Плодное яйцо 13 мм обычно позволяет хорошо визуализировать зародыш.
Плодное яйцо 14 мм – таких размеров оно достигает к концу третьего дня шестой недели. У малыша начинают появляться ручки и ножки, пока в зачаточном состоянии. Плодное яйцо 14 мм обычно позволяет не беспокоиться о наличии замершей беременности – эмбрион активно развивается.
Плодное яйцо 15 мм видно на сроке 6 недель и четыре дня. У крошки формируется головной мозг, нервные волокна. Если плодное яйцо 15 мм – уже формируется личико, на месте глаз образуются углубления, а в районе носа и рта – складки.
Плодное яйцо 16 мм – соответствует сроку шесть недель и пять дней. К этому моменту начинает формироваться пищеварительная система, зачатки хрящей и селезёнки. Плодное яйцо 16 мм – при этом размере зародыш уже имеет три петли кишечника, зачаток пищевода и желудка.
К этому моменту начинает формироваться пищеварительная система, зачатки хрящей и селезёнки. Плодное яйцо 16 мм – при этом размере зародыш уже имеет три петли кишечника, зачаток пищевода и желудка.
Плодное яйцо 17 мм говорит о близком окончании шестой недели. Если на УЗИ обнаружено плодное яйцо 17 мм — у эмбриона начинают формироваться зачатки пальчиков.
Плодное яйцо 18 мм определяется в самом конце шестой недели. Обычно к тому моменту, когда образуется плодное яйцо 18 мм, у плода формируется мышечная ткань, он начинает реагировать на внешние сигналы.
19 мм плодное яйцо достигает к первому дню седьмой неделе беременности. 19 мм плодное яйцо обычно содержит в себе плод размерами не менее 5 мм, хорошо различимый на УЗИ.
Плодное яйцо 20 мм – это второй день седьмой недели. У малыша активно развивается головной мозг, образуется половой бугорок (из него в будущем сформируются половые органы). Плодное яйцо 20 мм – обычно в этот момент становится виден ротик, ноздри.
Плодное яйцо 21 мм – продолжает формироваться лицо плода, головной мозг. Плодное яйцо 21 мм говорит о размерах плода не менее 8-10 мм.
Плодное яйцо 22 мм – средина седьмой недели беременности. Видимое плодное яйцо 22 мм позволяет перестать называть малыша зародышем – теперь это полноценный плод!
!Для взрослыхДля детейНа ваши вопросы отвечают ведущие врачи медицинских учреждений Челябинска. Всего вопросов 738 показывается по 5 10 15 25 05.02.2008 Пожалуйста, прокомментируйте результаты УЗИ и помогите разобраться со сроком беременности. С уважением, врач акушер-гинеколог, врач УЗИ 30.01.2008 Здравствуйте! У меня к ВАМ вопрос. Срок беременности 9 недель. Результаты УЗИ таковы: Размер матки 86*76*80 мм. Диаметр плодного яйца: 66*47*60 мм. КТР 27 мм. Воротниковая зона 1 мм. С уважением, врач акушер-гинеколог, врач УЗИ 28.01.2008 Здравствуйте, мне 38 лет, вторая беременность, первая была 18 лет назад. Хочу сделать пренатальную диагностику — биопсия хориона, но врачи пугают, что после этой процедуры, я могу потерять ребенка. Подскажите, насколько вредна эта процедура и может ли она как-то отразится на ребенке. Татьяна Татьяна! Биопсия хориона — это инвазивная процедура, и для нее в первую очередь необходимо иметь показания. Если у Вас по данным УЗИ и биохимического скриннинга нет отклонений, то, наверное, не стоит проводить данную процедуру, так как при любой инвазивной процедуре увеличивается риск выкидыша.С уважением, врач акушер-гинеколог, врач УЗИ 25.01.2008 В 10 недель беременности рост плода составлял 24,6см окружность головы 10,5 через две недели пришла на обследование рост плода не изменился. Сердцебиения наблюдается. Что бы это могло значить?  По величене КТР мы определяем какому сроку беременности соответствует плод. Поэтому укажите эти данные. Окружность головки плода на данном сроке неинформативное значение. По величене КТР мы определяем какому сроку беременности соответствует плод. Поэтому укажите эти данные. Окружность головки плода на данном сроке неинформативное значение.С уважением, врач акушер-гинеколог, врач УЗИ 15.01.2008 Здравствуйте, подскажите пожалуйста, стою на учете в ЖК сейчас 14 нед беременности, за все время делала узи(последнее) в 11 нед, и когда вставала на учет сдавала кровь, мазок на инфекции, мочу и все, теперь на прием только в 17 нед, врач не назначает никакие анализы. Какие анализы или обследования я могу самостоятельно пройти на данном сроке или позже. Заранее спасибо. Аня Уважаемая Аня!Самостоятельно нежелательно проходить никакие анализы. Все обследование назначает доктор. Если Вам кажется, что обследование Вашего врача недостаточно, есть смысл поговорить с ним об этом, при необходимости — обратиться к другому специалисту. Обычным обследованием на этом сроке является исследование крови на TORCH-комплекс и триаду материнской сыворотки (для исключения пороков развития плода), а также проведение психопрофилактической подготовки к родам. Вы можете обратиться к нашим специалистам для проведения этого обследования. С уважением, врач акушер-гинеколог, директор 09.01.2008 У меня беременность 24 недели. Возраст 26 лет. Резус — отрицательный. Всю жизнь аллергия неясного происхождения нейродермит. На 28 неделе будут вводить антирезусный иммуноглобулин. Если у меня произойдет сенсибилизация к введенному препарату, может ли произойти анафилактический шок при провторном введении иммуноглобулина сразу после родов? Как узнать произошла ли сенсибилизация? Какие лекарства необходимы (может быть надо купить заранее)чтобы предотвратить анафилактический шок или другие аллергические реакции? Elena 26. Здравствуйте! Мне 22 года, беременностей не было. Очень хочу забеременеть. В прошлом цикле была задержка и на 49 д.ц. я была на узи, заключение следующее: признаки гиперплазии эндометрия, перрующего фолликула справо, мелкокистозного изменения стороны левого яичника. Помогите объяснить, что это значит и каковы шансы на этот цикл?! Заранее спасибо! Оксана Оксана! Если у Вас это первая задержка, то скорее всего у Вас нарушение менструального цикла на фоне гормонального сбоя, Вам необходимо обратиться к гинекологу, для того чтобы определиться с дальнейшей тактикой лечения.С уважением, врач акушер-гинеколог, врач УЗИ 26.12.2007 Скажите, пожалуйста, у меня 13 нидель беременности, мне 34 года. Сделали узи и сказали что есть двоиня, но сказали что первый ребенок после первой недели перестал развиваться, но второй развивается хорошо. Скажите опасно это для второго плода?, а что произоидет с первым который замер, оно выделится само или нужно какое-то вмешательство врача. Спасибо лилия Лилия! Если у Вас диамниотическая двойня (т.е. 2 плодных яйца), то данная беременность может закончиться вполне благополучно. Так как при регрессе одного из эмбрионов второй как правило всегда хорошо развивается. Если же плодное яйцо одно, то такая беременность в прогностическом плане не очень хороша, так как при гибели одного из эмбрионов продукты распада влияют на второй, что может привести к гибели второго эмбриона или генетической поломки.С уважением, врач акушер-гинеколог, врач УЗИ 26.12.2007 Здравствуйте! У меня беременность 22 недели. Мне поставили пессарий. Можно ли нам с мужем заниматься сексом? Екатерина Речь идет о риске прерывания беременности и потере ребенка. Иначе бы пессарий не поставили. Пессарий сейчас у вас выполняет те функции шейки матки (запирательную, опорную), которые ваша шейка выполнить самостоятельно не может. Считается, что если беременность протекает нормально, нет угрозы прерывания, то заниматься сексом можно. В 3 триместре перед родами уже не рекомендуется. Иначе бы пессарий не поставили. Пессарий сейчас у вас выполняет те функции шейки матки (запирательную, опорную), которые ваша шейка выполнить самостоятельно не может. Считается, что если беременность протекает нормально, нет угрозы прерывания, то заниматься сексом можно. В 3 триместре перед родами уже не рекомендуется.В целом я не рекомендовала бы Вам заниматься обычным сексом. Есть другие способы достичь сексуальное удовлетворение. С уважением, акушер-гинеколог, 26.12.2007 Здравствуйте! Подскажите, действительно ли возможна беременность на фоне непрекращающихся менструаций? Слышала, что такие случаи бывают — беременность развивается, а цикл остается прежним. Если это так, насколько часто это бывает и с чем связано? Как в этом случае узнать, что есть беременность? Светлана Здравствуйте, Светлана! Опишу все возможные варианты.1. Если на фоне беременности малых сроков и бывают иногда, очень редко, кровяные выделения, то они никогда не бывают совсем такими же как до беременности. Они или скуднее, или короче. И бывают как правило однократно. То есть обычной менструацией эти выделения назвать трудно. И обычно женщины рассказывают это с чужих слов. У самих такого не было. То есть цикл прежним остаться в принципе не может. 2. Другой вариант. У женщины наступила беременность, менструации прекратились. А затем наступили кровяные выделения — это симптом начавшегося выкидыша. Нужно обращаться к врачу и назначать лечение, направленное на сохранение беременности. 3. У женщины задержка менструации. Периодически возникают боли внизу живота и время от времени или постоянно «мажет» — то есть скудные коричневые выделения. Это совсем нехорошо — это симптомы эктопической (внематочной) беременности. Нужно очень быстренько обратиться к врачу. Задержка менструаций относится к вероятным признакам беременности (не к достоверным).  То есть может быть задержка менструаций без беременности. А все-таки беременности без задержки менструаций не бывает. То есть может быть задержка менструаций без беременности. А все-таки беременности без задержки менструаций не бывает.С уважением, акушер-гинеколог, 21.12.2007 Здравствуйте! у моей жены в мае 2007г. был регресс. Сейчас она на 24 нед. беременности. Были на узи, результат: 1) нельзя исключить наличие гипоплазмии мозолистого тела. 2) ПМЖП 2 мм. желудочка. Как это может отразиться на здоровье ребенка, что нужно нам делать в такой ситуации? альберт Альберт! Если есть действительно гипоплазия мозолистого тела, то данная беременность может закончиться крайне нежелательно. Вам необходимо пройти повторное ультразвуковое исследование, чтобы исключить данную патологию.Советую Вам обратиться в Областной или городской перинатальный центр. С уважением, врач акушер-гинеколог, врач УЗИ 21.12.2007 Помогите, пожалуйста, ответьте на вопрос. Вторая беременность, срок по последней менструации 18-19 недель. УЗИ делала в 12-13 недель, все соответствует норме. С уважением, врач акушер-гинеколог, врач УЗИ 20. Здравствуйте, подскажите с чем связано активное пихание плода именно в ночное время на 7 мес. берменности, может быть что то не так и его это беспокоит? Есть ли необходимость пить успокоительное и какое? Наталья Здравствуйте, Наталья!Замечено, что периоды бодрствования плода и матери в течение суток не совпадают (на эту тему в Грузии даже написана кандидатская диссертация). Часто бывает, что у плода периоды активности ночью, в то время как мама отдыхает. Это нормально. Но беременная все же ночью должна хорошо спать, и за ночь высыпаться. Для этого постарайтесь обходиться без лишних таблеток. С уважением, акушер-гинеколог, 20.12.2007 Здравствуйте, скажите, пожалуйста, сколько раз можно делать узи во время беременности, в какие сроки и вредно ли это для ребёнка? Екатерина Екатерина! УЗИ считается в принципе безопасным методом обследования плода. Основными скриннинговыми сроками обследования плода считаются 12-13, 20-24 (лучше 22-24) и 32 нед. беремен. В остальных же случаях УЗИ делается по показаниям.С уважением, врач акушер-гинеколог, врач УЗИ 14.12.2007 Добрый день, помогите, пожалуйста, советом. У меня сейчас 12 нед беременности, 1,5 нед назад у меня было обострение гастрита и врач назначила пить таблетки церукал, мезим гевискон и хофитол (5 дней), вроде полегчало, неделю назад я простыла у меня фарингит и ОРВИ, сначала лечилась без наблеток (полоскала горло, пила чай с лимоном и медом, горячее молоко), пришла на прием к врачу она назначила мне пить колдакт, амосин и ринонорм. Сказите, пожалуйста, не слишком ли много лекарств за такой короткий промежуток времени и как они могут повлиять на плод? Заранее спасибо за ответ. Аня Уважаемая Аня!Конечно, лучше не болеть во время беременности.  Но раз уж Вы болеете, конечно, надо лечиться. Ничего из тех препаратов, которые Вам назначали, не оказывает вредного влияния на плод. Постарайтесь беречься — это подразумевает и соблюдение разумной диеты, и ограничение контактов с посторонними людьми (чтобы уменьшить вероятность заражения ОРВИ). Для консультирования по поводу питания Вы можете обратиться к нашему врачу-гастроэнтерологу, для Вас подберут оптимальную диету. Но раз уж Вы болеете, конечно, надо лечиться. Ничего из тех препаратов, которые Вам назначали, не оказывает вредного влияния на плод. Постарайтесь беречься — это подразумевает и соблюдение разумной диеты, и ограничение контактов с посторонними людьми (чтобы уменьшить вероятность заражения ОРВИ). Для консультирования по поводу питания Вы можете обратиться к нашему врачу-гастроэнтерологу, для Вас подберут оптимальную диету.С уважением, врач акушер-гинеколог, директор 21.11.2007 Добрый день! Пожалуйста, прокомментируйте результаты УЗИ! Соответствуют ли размеры плода сроку? Насколько опасно низкое расположение хориона??? Очень волнуюсь…  Единственное что хотелось бы знать так это длину костной части носовой кости, но Вам ее почему-то не померили. Единственное что хотелось бы знать так это длину костной части носовой кости, но Вам ее почему-то не померили.С уважением, врач акушер-гинеколог, врач УЗИ 20.11.2007 Здравствуйте, скажите, пожалуйста, возможно чтобы тест на беременность показывал отрицательный результат, хотя общее состоянии организма показывает обратное, и с какого срока обычно более правильный результат? У меня уже есть ребенок, ему 5 лет. И возможно при беременности кровянистые выделения? Заранее спасибо! Юлия Здравствуйте, Юлия!Теоретически хорионический гонадотропин человека начинает определяться в моче со 2 недели беременности. Тест желательно проводить с утренней порцией мочи точно по инструкции. К сожалению, не всегда в диагностике беременности малого срока помогает тест на беременность. При маточной беременности возможны кровянистые выделения (это не норма), а при внематочной беременности это один из основных симптомов. Надеюсь, вы уже обратились к врачу. С уважением, акушер-гинеколог, 16.11.2007 Здравствуйте. У меня беременность — 18 недель. От первой беременности — дочка 3 года. Прочитала, что во время второй беременности ребеночек начинает толкаться раньше. Но на сегодняшний день толчки едва различимы и редки. Нормально ли это? Анализы все в норме. Ольга Здравствуйте, Ольга.На самом деле во время второй беременности женщина начинает ощущать шевеления малыша чуть раньше, чем в первый раз. У Вас на данный момент 18 недель и Вы уже ощущаете шевеления. Главное, что шевеления Вы ощущаете ежедневно, а характер шевелений (сильные или слабые) не важен. И ещё, для того, чтобы Вас успокоить: существует тест шевеления малыша- Вы считаете количество шевелений за определённый промежуток времени (например в течении 1 часа) утром после пробуждения и вечером, соотношение должно быть 1:2, 1:3.  С уважением, врач акушер-гинеколог 16.11.2007 Здравствуйте, подскажите, пожалуйста, с чем связано периодическое жжение в груди (а точнее в сосках) на 5 месяце беременности, нормально ли это? И какая допускается физическая нагрузка в этот период, есть ли предел в поднятии тяжестей? Заранее спасибо, жду ответа. Наталья Добрый день, Наталья.Различные ощущения возникающие в период беременности в молочных железах, связаны с изменением гормонального фона, что в свою очередь вызывает усиление кровообращения, изменение самой ткани молочной железы, начало выработки молозива. Другими словами молочная железа готовиться к выполнению своей главной функции-кармлению ребёнка. По поводу физической нагрузки вопрос очень индивидуальный, зависит и от Вашей физической подготовки, и от течения беременности, на этот вопрос заочно ответить не просто. тяжести поднимать женщине, даже не беременной больше 3 кг, не рекомендуется. В нашем центре проводятся занятия для беременных женщин, на которых разбираются разнообразные вопросы, касающиеся психологического и физического здоровья, в том числе рекомендуются упражнения, которые не только можно но и нужно выполнять во время беременности, чтобы легко и безболезненно родить здорового малыша. С уважением, врач акушер-гинеколог 23.10.2007 Здравствуйте. У меня задержка 2 недели, тест показал 2 полоски, уже началась тошнота. Есть уже двое детей — 4 и 2 года, дети здоровы. Есть опасения по поводу здоровья будущего ребенка, т.к. беременность случайная, с момента последней менструации (10 сентября) я успела дважды достаточно сильно переболеть ОРВИ и выпить различных иммуномгодуляторов — оциллококцинум, анаферон, арбидол. Кроме того было 2 рецидива генитального герпеса — видимо, из-за снижение иммунитета. В довершение к «картинке» мы еще сходили на свадьбу, и я там достаточно моного выпила. С уважением, врач акушер-гинеколог, директор 23.10.2007 Здравствуйте, подскажите, пожалуйста, сдала на 24 ДЦ на прогестерон результат 24,6, а на 27 дц снизился до 19,а ХГЧ на 11 ДПО был 69,6,а на 13 ДПО — 180, нормальны ли эти показатели, напрасно ли я волнуюсь или нет. Причем у меня совершенно ничего не болит, тошноты тоже не наблюдается, только есть стала больше. Когда лучше узи сделать? Аня Уважаемая Анна!При нормальном течении беременности у Вас ничего и не должно болеть. Тошнота тоже не всегда отмечается при беременности. Основной метод диагностики ранних сроков — УЗИ. Его лучше сделать при задержке 7-10 дней. Можно обратиться на консульацию к гинекологу для более подробных рекомендаций. Вы можете обратиться к нашим специалистам для обследования. Телефон для записи 2635-119, 2333-833. С уважением, врач акушер-гинеколог, директор 18.10.2007 Здравствуйте! У меня беременность 7-8 недель по плоду. Токсикоз первой половины беременности, как правило вызван гормональной перестройкой организма, но иногда его причиной является не беременность, а заболевания желудочно-кишечного тракта. Поэтому я бы порекомендовала консультацию терапевта или гастроэнтеролога. В Вашей ситуации не благоприятным моментом является то, что нет прибавке в весе. По поводу назначенных препаратов повторно проконсультируйтесь с вашим врачем. Так же возможно снятие симптомов токсикоза подбором правильной диеты. С уважением, врач акушер-гинеколог 15.10.2007 Добрый день. В 13 недель беременности сдавала анализы на пороки развития ребенка, все нормально. Сейчас 19-20 недель беременности сказали сдать анализы на АФП, ХГЧ, НЭ. Для чего два раза? Нужно ли? Татьяна Татьяна! Данные анализы назначают Вам для того, чтобы сделать скриннинговое исследование на внутриутробные пороки развития плода. Их действительно сдают дважды за беременность. Еще Вам должны назначить второе ультразвуковое, скриннговое исследование плода, которое лучше сделать на сроке 22-24 нед. Их действительно сдают дважды за беременность. Еще Вам должны назначить второе ультразвуковое, скриннговое исследование плода, которое лучше сделать на сроке 22-24 нед.С уважением, врач акушер-гинеколог, врач УЗИ 05.10.2007 У меня 17-18 недель беременности. Врач обнаружил молочницу и назначил свечи с нистатином и фуцис (3 таблетки). Я прочитала, что данные лекарства при беременности не рекомендуются. Я купила себе свечи пимафуцин (6 свечей) т.к. это безопасно. Скажите, пожалуйста, 6 свечей пимафуцина — это не много? Молочница меня сильно беспокоит. Татьяна 01.10.2007 Здравствуйте, подскажите пожалуйста мы с мужем уже 4й месяц не предохраняемся, очень хотим ребенка, но пока ничего не получается. Я сдала анализы — все хорошо, кроме низковатого прогестерона (принимаю утрожестан), на узи-мониторинге Овуляция просматривается. Врач направляет на продувку труб, хотела бы узнать что эта процедура представляет из себя и необходимо ли ее делать сейчас. В каком случае бывает непроходимость труб, у меня было воспаление придатков может это как-то повлиять на проходимость? Спасибо заранее. Анна Анна! Я думаю, что Ваш доктор поступает правильно, советуя Вам (тем более, что в анамнезе Вы перенесли воспаление), пройти обследование на проходимость маточных труб, так как при непроходимости беременность не наступит. Данную процедуре можно провести тремя методами: ввести контраст в полость матки и посмотреть на ренгеновском снимке (МСГ) проходимость маточных туб, сделать ультразвуковую эхосальпингографию или посмотреть на специальном приборе — кемопертубаторе.С уважением, врач акушер-гинеколог, врач УЗИ |
Плодное яйцо на УЗИ: размеры СВД по неделям
Что такое СВД при беременности и как его определить на УЗИ? На этот вопрос существует единственный ответ.
СВД — это средний внутренний диаметр плодного яйца по данным УЗ-диагностики. Измеряется данный показатель исключительно в миллиметрах.
Иллюстрация плодного яйцаСрок беременности характеризуется определенными значениями внутреннего диаметра. Цифровое значение СВД постоянно варьируется, поэтому срок считается с погрешностью от недели до полутора. Более достоверным признаком для уточнения срока беременности по УЗИ являются показатели КТР (копчико-теменного размера). Следует заметить, что копчико-теменной размер эмбриона менее подвергается индивидуальным колебаниям по сравнению к среднему внутреннему диаметру плодного яйца, а следовательно, используется чаще для установления достоверного срока вынашивания. Ошибка составляет примерно три дня.
Когда плод хорошо визуализируется, то срок определяется по длине плода, а не по показателю внутреннего диаметра. Копчико-теменной размер фиксируется при проведении планового УЗИ и отражает настоящий размер плода в сочетании с примерным весовым показателем плода. Как правило, измерение показателей КТР используется до 12 недель вынашивания, а на более поздних УЗ-исследованиях применяется бипариетальный диаметр окружности головы и живота плода.
Ориентировочные показатели СВД, в зависимости от сроков вынашивания
- Когда показатели диаметра плодного яйца приблизительно 4 миллиметра, то срок беременности составляет не более 5-ти недель. Возможно предположить, что со дня зачатия прошло порядка четырех недель.
- Ближе к пятой неделе диаметр достигнет 6 миллиметров.
- Спустя несколько дней плод становится 7 миллиметров.
- К концу 6-ой недели диаметр увеличивается до 12 — 18 миллиметров.
- Усредненное значение СВД на сроке шести недель и пяти дней составляет 16 миллиметров.
Безусловно, будущую маму волнует следующий вопрос: как интенсивно растет плод во втором и третьем триместре? С уверенностью можно сказать, что до 15 — 16 недель его диаметр ежедневно подрастает на один миллиметр. Затем его значение увеличивается в среднем на 2 — 2,5 миллиметра каждый день. В пограничный период 16 — 17 недель прекращают измерять внутренний диаметр плодного яйца, ориентируясь на более достоверные показатели.
Затем его значение увеличивается в среднем на 2 — 2,5 миллиметра каждый день. В пограничный период 16 — 17 недель прекращают измерять внутренний диаметр плодного яйца, ориентируясь на более достоверные показатели.
Ультразвуковое исследование на малом сроке вынашивания
Проводят диагностику со следующими целями:
Диагностика локализации плодного яйца1. Установление точной локализации плода (в полости матки или за её пределами). При расположении плода вне матки идет речь о внематочной беременности. Когда плод не удается визуализировать или же процесс распознания значительно затрудняется, то прибегают к точному определению сердцебиения эмбриона. Признаки жизнеспособности плода могут обнаруживаться в области маточных труб или брюшной полости.
Кроме данного осложнения, на первоначальных этапах беременности могут появиться и другие осложнения: например, измененная форма плодного яйца; неправильное прикрепление; высокий риск отслойки плаценты и прочие патологические нарушения.
2. Определение одно- или многоплодной беременности не составляет особого труда. В маточной полости располагаются два или более плода с активной жизнедеятельностью.
3. Оценка основных размеров плодного яйца и эмбриона и сравнение их с показателями нормы.
4. Изучение правильности строения эмбриона и плодного яйца для исключения серьезных врожденных аномалий развития. Это могут быть хромосомные мутации (к примеру, синдром Дауна).
5. Оценка показателей жизнедеятельности проводится на основании наличия сердцебиения, которое обнаруживается уже на пятой неделе вынашивания. Двигательная активность эмбриона достаточно хорошо определяется уже после седьмой недели вынашивания.
На начальном этапе движения настолько слабы и единичны, что их едва возможно различить при проведении УЗИ. По мере роста эмбриона двигательная активность начинает напоминать характерные сгибательные и разгибательные телодвижения, а затем и активные движения верхними и нижними конечностями. Так как отдельные моменты двигательной активности довольно непродолжительны по времени и исчисляются секундами или их долями, то для регистрации факта жизнедеятельности плода используется определение сердечной деятельности.
Так как отдельные моменты двигательной активности довольно непродолжительны по времени и исчисляются секундами или их долями, то для регистрации факта жизнедеятельности плода используется определение сердечной деятельности.
6. Обнаружение в одном из яичников желтого тела. Это маленькое кистозное образование обеспечивает организм будущей мамы важными гормонами для сохранения плода на ранних стадиях развития.
7. Исследование амниона и хориона сводится к их соотношению в зависимости от срока вынашивания уже в первом триместре. На основании полученных результатов УЗИ можно прогнозировать дальнейшее течение и исход беременности.
УЗИ незаменимо для определения возможных проблем с беременностью8. Диагностика угрожающего выкидыша посредством УЗИ позволяет распознать ранние симптомы, которые характеризуются явным утолщением одной из стенок маточной полости, а также значительным увеличением внутреннего зева. По УЗИ при возможном выкидыше оценивают показатели жизнедеятельности плода и состояние матки и плаценты в целом.
9. Диагностика заболеваний и возможных пороков развития женской половой сферы (аномалии развития влагалища или матки). Любое отклонение от нормы определяет течение и исход беременности.
Типичные признаки и особенности имплантации плодного яйца
Зачастую плодное яйцо прикрепляется к стенке матки по истечению нескольких дней после состоявшегося незащищенного полового акта, а затем происходит внедрение яйцеклетки после оплодотворения в слой эндометрия. С данного момента в организме женщины начинает активно вырабатываться гормон ХГ (хорионический гонадотропин), на который и реагирует тест — полоска на беременность.
Имплантация плодного яйцаНе всегда проверочный тест будет положительный, поэтому необходимо прибегнуть к достоверному анализу крови на определение ХГ. После получения положительного результата тестирования необходимо в кратчайшие сроки обратиться к гинекологу в женскую консультацию для постановки на учет и дальнейшего наблюдения на протяжении девяти месяцев.
Сформированное плодное яйцо — это самый верный признак наступившей беременности. Оно имеет характерную форму овала и достаточно хорошо визуализируется на УЗИ на третьей неделе отсутствия менструации.
Сам же эмбрион возможно разглядеть, только когда срок достигнет пятой недели. Если же врач УЗИ не обнаруживает эмбрион в плодном яйце, то исследование повторяют примерно через полмесяца. Как правило, эмбрион становится более отчетливо виден, а также определяется его сердцебиение. В иных случаях речь идет о патологическом развитии или же вовсе о застывшей и неразвивающейся беременности.
Именно поэтому очень важно пройти УЗИ на предмет исключения возможных осложнений для дальнейшей корректировки ситуации. Первый триместр является самым важным периодом вынашивания, так как на всем его протяжении идет активная закладка всех органов и систем будущего малыша.
Сроки проведения плановой ультразвуковой диагностики
По результатам ВОЗ определены строгие периоды для проведения обязательных ультразвуковых исследований на протяжении срока вынашивания будущего малыша.
Обязательно выполнение трех УЗИ-скрининговВ иные временные промежутки поведение обследования назначается строго по индивидуальным показаниях со стороны мамы и плода:
Сроком очередного обследования нежелательно пренебрегать, так как именно в указанный период вынашивания возможно распознать пороки развития плода. И если возникнет вынужденная необходимость — прерывание по медицинским показаниям. Последнее скрининговое обследование возможно проводить и в более позднее время.
Результаты текущей диагностики могут значительно выбиваться за рамки нормальных показателей, но это далеко не является поводом для беспокойства. Не стоит забывать, что развитие каждого ребенка имеет свои характерные особенности. Однако игнорировать выявленные симптомы также не стоит.
youtube.com/embed/6QrCMVLxRDg?rel=0″ frameborder=»0″ allowfullscreen=»allowfullscreen»/>Поделитесь с друьями!
Основы фертильности — Лечение бесплодия в Лос-Анджелесе
В то время как самец производит сперму ежедневно, у женщины овуляция происходит только один раз в течение определенного цикла овуляции. Только в течение этого относительно короткого периода времени (овулировавшая яйцеклетка должна быть оплодотворена в течение 24 часов, иначе она умрет) может произойти успешное зачатие. Следующие две недели мы проводим в ожидании и размышлениях о том, прошла ли имплантация или нет.
Именно по этой причине мы относим показатели успешной беременности к вероятности зачатия в течение любого «цикла».Все лечение бесплодия также вращается вокруг таких циклов. Типичный цикл лечения включает усиление трех основных фаз воспроизводства — овуляции, оплодотворения и имплантации — для оптимизации возможности зачатия.
Овуляция
Во время естественного зачатия несколько яйцеклеток начинают расти в обоих яичниках примерно в то время, когда у женщины начинается менструация. Каждое яйцо растет внутри структуры, называемой «фолликул».
Фолликул в основном выглядит как небольшой волдырь размером примерно 3-4 мм, расположенный на поверхности яичника, содержащий фолликулярную жидкость и крошечную клетку размером с песчинку, которая является «ооцитом», или яйцо.Яйцо для фолликула, как семя для плода. В результате естественной секреции гормонов (организм стимулирует яичники гормоном, называемым фолликулостимулирующим гормоном (ФСГ)), только один фолликул выбирается для овуляции, а остальные реабсорбируются яичниками. Выбранный фолликул вырастает примерно до 20 мм в диаметре или размером с большой виноград. Этот процесс занимает около двух недель и завершается овуляцией.
Организм вызывает овуляцию, высвобождая гормон, называемый лютеинизирующим гормоном, или ЛГ.Этот гормон легко определяется в моче за 12–24 часа до выхода яйца.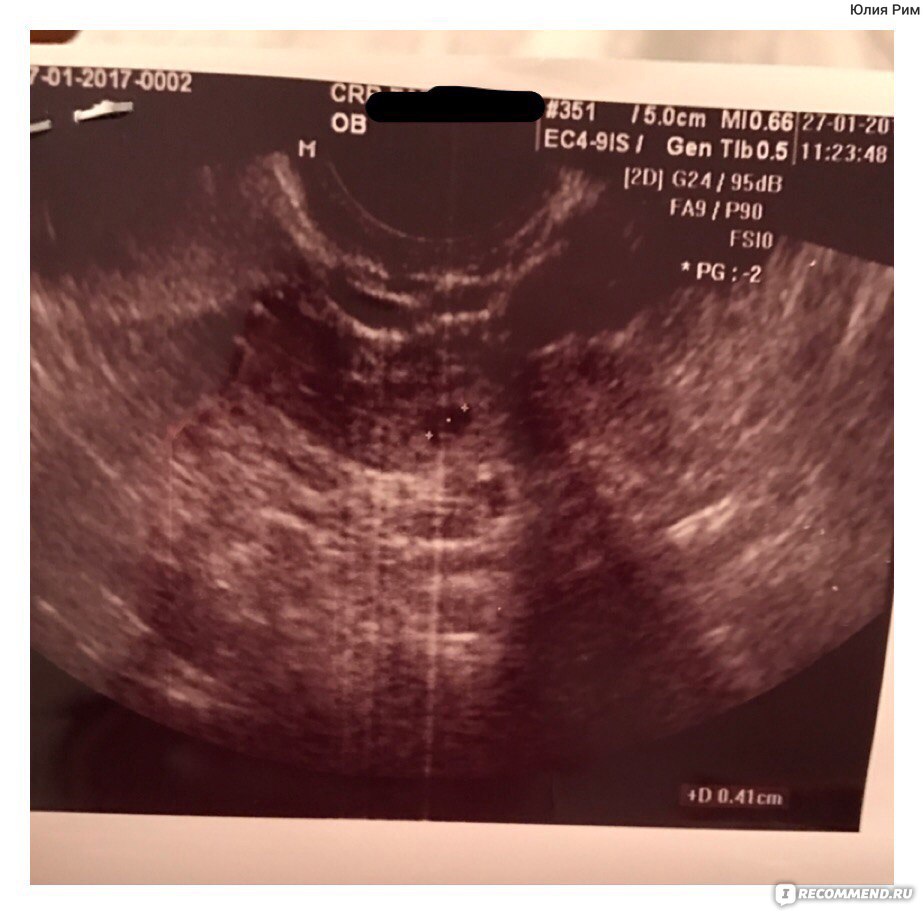 Имеющиеся в продаже наборы для определения овуляции основаны на измерении ЛГ. Во время овуляции фолликул разрывается, высвобождая жидкость, содержащуюся внутри, и тем самым освобождает яйцеклетку.
Имеющиеся в продаже наборы для определения овуляции основаны на измерении ЛГ. Во время овуляции фолликул разрывается, высвобождая жидкость, содержащуюся внутри, и тем самым освобождает яйцеклетку.
Яйцо подбирается одной из двух маточных труб (женщины рождаются с двумя маточными трубами, а вам нужна только одна). Яйцо теперь чувствует, как тикают собственные биологические часы: его нужно оплодотворить в течение следующих 24 часов, иначе оно умрет.
Удобрение
К счастью, сперматозоиды выживают в цервикальной слизи в течение двух или более дней, поэтому точное время полового акта не требуется. Полового акта каждые один-два дня вполне достаточно для пополнения запаса спермы в женских репродуктивных путях. Однако, если осеменение проводится как часть цикла лечения, слизь из шейки матки не выводится, и осеменение следует проводить в пределах 24 часов после овуляции.
Если сперматозоиды успешно оплодотворяют яйцеклетку, образовавшаяся «зигота» подвергается серии клеточных делений.По мере того, как эмбрион движется по маточной трубе к матке, каждая клетка делится каждые 14-18 часов. Поскольку эмбрион заключен в оболочку яйца человека, называемую «блестящей оболочкой», клетки становятся все меньше и меньше с каждым клеточным делением.
Имплантация
Эмбрион достигает матки примерно через пять дней после овуляции. Эмбрион теперь имеет от 50 до 100 клеток и называется «бластоцистой». Теперь он должен расшириться и вылупиться из яичной скорлупы, чтобы клетки внутри него могли прорасти в стенку матки и таким образом имплантироваться.Этот процесс можно сравнить с вылуплением цыпленка из яйца или с прорастанием семян и пусканием корней после посадки. Эмбриональные клетки, которые врастают в стенку матки, продолжают размножаться. Они вырабатывают гормон, называемый хорионическим гонадотропином человека (ХГЧ), и это гормон, который измеряется в крови или моче, чтобы убедиться, что женщина успешно зачала.
После установки имплантации в большинстве случаев все оказывается в порядке.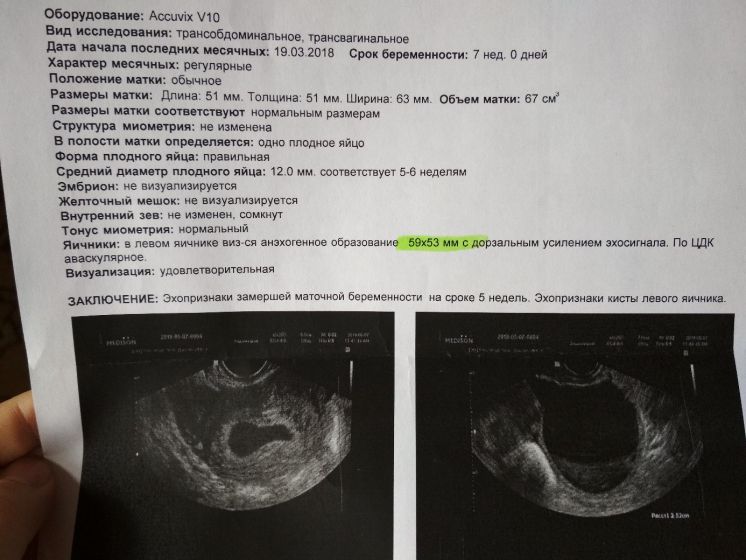 Нам все еще приходится бороться с выкидышами, которые случаются с вероятностью, которая зависит от нескольких факторов, включая возраст женщины (у пожилых женщин выкидышей больше). Лучший способ узнать, идет ли беременность, — это следить за уровнем ХГЧ в крови в течение первых двух недель после имплантации, а после этого наблюдать беременность с помощью УЗИ. Сердцебиение плода можно увидеть на УЗИ в период от шести до семи недель гестационного возраста, что означает четыре-пять недель после овуляции.Яичник продолжает вырабатывать гормоны (эстроген и прогестерон) для поддержки беременности до конца первого триместра (около 13 недель). После этого беременность способна поддерживать себя.
Нам все еще приходится бороться с выкидышами, которые случаются с вероятностью, которая зависит от нескольких факторов, включая возраст женщины (у пожилых женщин выкидышей больше). Лучший способ узнать, идет ли беременность, — это следить за уровнем ХГЧ в крови в течение первых двух недель после имплантации, а после этого наблюдать беременность с помощью УЗИ. Сердцебиение плода можно увидеть на УЗИ в период от шести до семи недель гестационного возраста, что означает четыре-пять недель после овуляции.Яичник продолжает вырабатывать гормоны (эстроген и прогестерон) для поддержки беременности до конца первого триместра (около 13 недель). После этого беременность способна поддерживать себя.
Размер мешка на ранних сроках беременности
Размер гестационного мешка измеряется при ультразвуковом исследовании на ранних сроках беременности. С помощью трансвагинального ультразвукового исследования (обследования, во время которого формируется изображение с помощью высокочастотных звуковых волн) гестационный мешок можно увидеть на очень ранних сроках беременности, когда его диаметр составляет всего около 2-3 миллиметров.Обычно это происходит примерно через пять недель после последней менструации.
Иногда ультразвуковые измерения выявляют гестационный мешок меньше ожидаемого. это открытие может быть поводом для беспокойства. Но делать выводы на основании однократного раннего УЗИ бывает сложно. Маленький гестационный мешок может ничего не значить или указывать на более высокий риск выкидыша. Проведение серии ультразвуковых обследований по мере прогрессирования беременности поможет вашему врачу правильно интерпретировать, что именно это означает.
Небольшой гестационный мешок может быть связан с выкидышем, но это не всегда так.
Что такое гестационный мешок?
Гестационный мешок — это заполненная жидкостью структура, которая окружает эмбрион в утробе матери на ранних сроках беременности. Желточный мешок — это еще одна структура вне эмбриона, которая помогает ему в его развитии. Полюс плода — это начальная стадия зародыша, которая выглядит как толстая форма, прикрепленная к желточному мешку.
Желточный мешок — это еще одна структура вне эмбриона, которая помогает ему в его развитии. Полюс плода — это начальная стадия зародыша, которая выглядит как толстая форма, прикрепленная к желточному мешку.
Ошибки времени беременности
На очень ранних сроках беременности, особенно во время первого УЗИ, размер гестационного мешка меньше ожидаемого может просто означать, что беременность наступила раньше (примерно на неделю), чем вы ожидали, исходя из даты последней менструации. Это довольно распространенное явление, учитывая, что у многих женщин 28-дневный менструальный цикл непредсказуем, а овуляция наступает точно в середине 14-го дня.
Менструальный цикл может длиться от 21 до 35 дней, и овуляция не всегда происходит на 14 день цикла, независимо от продолжительности цикла.Также возможно, что вы случайно не вспомнили дату последней менструации. Это легко сделать, особенно если вы не ожидали забеременеть и не обращали пристального внимания на свой цикл.
В этой ситуации следующий шаг — назначить контрольное УЗИ на несколько недель. Во время этого второго осмотра ваш врач снова измерит размер вашего гестационного мешка. Если беременность протекает нормально, мешок должен расти соответствующим образом. Если это так, ваш врач может изменить предполагаемую дату родов на основе других результатов ультразвукового исследования.
Возможная потеря беременности
Небольшого гестационного мешка, наряду с некоторыми другими ранними результатами ультразвукового исследования (такими как увеличенный желточный мешок или маленький гестационный мешок по отношению к размеру эмбриона, измеренному по длине короны-крестца), может быть недостаточно для окончательного диагноза выкидыша или другой потери беременности. (например, пораженная яйцеклетка). Но эти результаты считаются подозрительными в отношении надвигающегося выкидыша, поэтому перед диагностикой выкидыша потребуются дополнительные анализы и последующее ультразвуковое исследование.
К сожалению, когда последующее ультразвуковое исследование продолжает показывать небольшой размер мешочка, это серьезный предупреждающий сигнал о надвигающейся потере беременности.
В этих случаях ваш врач, вероятно, порекомендует продолжить наблюдение, пока не будет получено достаточно информации, чтобы определить, жизнеспособна ли беременность. Ваш врач, вероятно, будет использовать другие инструменты и тесты, помимо простого исследования размера гестационного мешка, чтобы определить, здорова ли ваша беременность.
Например, они могут проверить ваш уровень хорионического гонадотропина человека (ХГЧ), гормона, который вырабатывается вашим организмом во время беременности.У вас более высокий риск выкидыша, если ваш уровень ХГЧ не удваивается каждые два-три дня или падает.
Слово от Verywell
Обнаружение маленького гестационного мешка у вашего ребенка может расстроить, но помните, что это не окончательный вывод. Хотя это действительно вызывает беспокойство, а ждать повторного обследования сложно, все же есть надежда, что беременность будет жизнеспособной, особенно если на УЗИ не будет обнаружено никаких других отклонений.
УЗИ плода и ранней беременности
Обнаружив, что вы только что беременны, ваш врач может назначить вам УЗИ на ранних сроках беременности.Если ребенок еще недостаточно продвинулся, чтобы развиться в узнаваемый плод, ультразвуковая технология будет искать «полюс плода».
Развитие полюса плода — одна из первых стадий эмбрионального роста. Если кажется, что полюс плода отсутствует, вы можете задаваться вопросом, все ли в порядке. Небольшое представление о полюсе плода может помочь вам лучше подготовиться к первому дородовому посещению.
Основы полюса плода
Полюс плода выглядит как толстая область рядом с желточным мешком, который является источником питания плода в начале беременности.Полюс плода — это предварительная структура, которая в конечном итоге развивается в плод.
Изогнутый на вид полюс плода имеет голову эмбриона на одном конце и структуру в виде хвоста на другом. Расстояние между этими двумя точками используется для измерения длины от макушки до крестца (CRL), которая помогает определить, как далеко у вас протекает беременность.
Существует несколько возможных причин, по которым полюс плода может быть не виден на раннем УЗИ, несмотря на положительный результат теста на беременность.
Беременность слишком рано
Учитывая, что полюс плода становится видимым где-то между 5 1/2 и 6 1/2 неделями гестационного возраста (обычно определяемого как возраст плода, который определяется на основе даты последней нормальной менструации), любая небольшая ошибка в датировке беременность может скинуть интерпретацию УЗИ.
Например, неправильное воспоминание о том, когда у вас в последний раз были месячные, может изменить то, что ваш врач ожидает увидеть на УЗИ, поскольку медицинские работники обычно используют первый день вашей последней менструации (LMP) для первоначальной даты вашей беременности.Взаимодействие с другими людьми
Точно так же, если у вас нерегулярный цикл или овуляция не всегда происходит через 14 дней после начала каждой менструации (предположение, основанное на 28-дневном среднем цикле), ваша беременность может технически не длиться 5-6 недель, даже если она была 5 или 6 недель с момента последней менструации. Поскольку нормальный менструальный цикл может составлять от 21 до 35 дней, нередко овуляция происходит намного раньше или позже 14-го дня цикла.
Если ваш врач подозревает, что беременность еще слишком рано, чтобы обнаружить полюс плода, он может попросить вас вернуться на контрольное УЗИ через неделю или две.
Беременность нежизнеспособна
Однако если вы пойдете на контрольное УЗИ и все еще не обнаружите признаков полюса плода (или гестационного мешка, который выглядит как белый ободок вокруг четкого центра), скорее всего, произошел выкидыш.
В некоторых случаях пустой гестационный мешок может оставаться нетронутым в течение нескольких недель, прежде чем появятся симптомы выкидыша. Он может даже продолжать расти, как в случае зараженной яйцеклетки.
В других случаях выкидыш можно диагностировать с помощью одного УЗИ, которое не показывает полюса плода, например, если на УЗИ виден гестационный мешок размером более 25 миллиметров, но без полюса плода.Взаимодействие с другими людьми
Слово от Verywell
Беременность часто бывает наполнена эмоциональными взлетами и падениями. Это нормально — надеяться при первых признаках положительного теста на беременность. Обнаружение осложнений на этом пути может быть разрушительным. Хотя семья и друзья не всегда знают, как лучше всего выразить поддержку, помощь доступна. Поговорите с терапевтом, если вам сложно справиться с проблемами, связанными с беременностью или фертильностью.
Что такое фолликулы и почему они важны для моей фертильности?
Что такое фолликулы яичников?
Фолликулы яичников — это небольшие мешочки, заполненные жидкостью, которые находятся внутри яичников женщины.Они выделяют гормоны, которые влияют на этапы менструального цикла, и женщины начинают половое созревание примерно с 300 000 до 400 000 из них. Каждый из них может выпустить яйцеклетку для оплодотворения. Фолликулы, их размер и состояние являются важной частью оценки лечения бесплодия и бесплодия.
Оценка фолликулов включает ультразвуковое исследование органов малого таза матки и яичников, а также анализ крови на анти-мюллеровский гормон. Ультразвуковое исследование органов малого таза позволит оценить размер и количество фолликулов в яичниках, что называется подсчетом антральных фолликулов.Результаты этого сканирования, а также анализ крови позволят специалисту по фертильности оценить вашу фертильность и, следовательно, вашу способность к зачатию.
Как яйца могут быть в фолликуле?
В нормальном менструальном цикле вырастет один фолликул, содержащий одну яйцеклетку. Фолликул будет увеличиваться в размерах, пока он не разорвется во время овуляции, в результате чего произойдет высвобождение яйцеклетки. Обычно это происходит примерно через 14 дней после начала менструального цикла.
Все ли фолликулы выделяют яйцеклетку?
Обычно да.В большинстве случаев фолликулы выделяют яйцеклетку. Однако вопрос о том, достаточно ли зрелая яйцеклетка или достаточно хорошего качества для оплодотворения.
Сколько в норме фолликулов?
Относится к возрасту, общему состоянию здоровья и образу жизни женщины. Однако большее количество фолликулов не обязательно гарантирует успешное оплодотворение. Качество яйцеклеток является ключевым фактором, и многие женщины с меньшим количеством фолликулов могут успешно зачать ребенка с помощью ЭКО из-за качества яйцеклеток.
Сколько осталось фолликулов на 30?
На качество и количество яйцеклеток женщины влияет ее возраст, а также другие проблемы со здоровьем и образом жизни. Количество фолликулов яичников у женщины уменьшается с возрастом, как и качество ее яйцеклеток. Однако после 35 лет фертильность женщины начинает значительно снижаться, и к возрасту от 30 до 25 лет шансы на успешную беременность невелики.
Как фолликулы связаны с моими шансами на зачатие ребенка?
Есть два основных фактора, которые следует учитывать, когда речь идет о женской мужественности:
- Качество яиц
- Количество фолликулов
Количество фолликулов, присутствующих в ваших яичниках, скажет специалисту по репродуктивной системе о состоянии вашей фертильности.Это потому, что фолликулы содержат незрелые яйца. Эти незрелые яйца развиваются и увеличиваются в размере до тех пор, пока фолликул, в котором они удерживаются, не достигнет оптимального размера, после чего они высвобождаются (овуляция). Если у вас много фолликулов, у вас есть потенциал для выделения большего количества яйцеклеток, что увеличивает вероятность того, что одна из этих яйцеклеток будет достаточно здоровой, чтобы привести к успешной беременности.
Качество яиц зависит от вашего возраста, а также от вашего образа жизни. По мере того, как женщина становится старше, качество яйцеклеток снижается, особенно после 35 лет, и, как правило, примерно с 40 лет большинство женщин не могут зачать ребенка естественным путем.К сожалению, проверить качество ваших яиц невозможно.
Если вы хотите понять свои шансы на зачатие ребенка, мы рекомендуем пройти MOT по фертильности.
Почему происходит с моими фолликулами во время ЭКО?
Во время ЭКО вам назначат курс лекарств, чтобы стимулировать яичники к производству большего количества яйцеклеток. Наблюдение за фолликулами яичников является частью процесса лечения бесплодия. Во время фазы стимуляции вам будет проведено несколько ультразвуковых исследований органов малого таза, чтобы оценить правильность дозировки лекарств и время готовности к сбору яйцеклеток.Это включает в себя наблюдение за количеством и размером фолликулов на каждом яичнике.
Когда ваши фолликулы достигают 18-20 мм в диаметре, они считаются готовыми для сбора яйцеклеток. Вам сделают инъекцию триггерного гормона, чтобы стимулировать ваши фолликулы к высвобождению зрелых яйцеклеток, которые были подготовлены в ваших фолликулах. Мы рассчитаем время вашей процедуры сбора яиц примерно через 36 часов после триггерной инъекции, чтобы мы могли собрать ваши яйца в наиболее удобное время. Затем собранные зрелые яйцеклетки будут переданы в лабораторию для оплодотворения спермой для создания эмбрионов.
Могут ли ЭКО повлиять на мои фолликулы?
Синдром гиперстимуляции яичников может возникнуть, если яичники очень чувствительны к стимуляции и производят необычно большое количество фолликулов и, следовательно, яйцеклеток (обычно более 15) или высокий уровень эстрадиола. Это потенциально опасная ситуация, хотя СГЯ в тяжелой форме встречается только у 0,5% пациентов. Во время фазы моделирования вашего цикла лечения ваши фолликулы будут тщательно контролироваться ультразвуковым сканированием.Если мы думаем, что вы подвержены риску развития тяжелого СГЯ, вам и вашему специалисту по фертильности необходимо будет рассмотреть ряд вариантов, включая отказ от цикла, отсрочку сбора яйцеклеток или замораживание всех эмбрионов для переноса в более позднем цикле.
Что такое синдром поликистозных яичников?
Синдром поликистозных яичников (СПКЯ) — это заболевание, которое влияет на работу яичников. Обычно это означает, что на яичниках можно увидеть кисты или высокий уровень (мужских) гормонов в организме может помешать яичнику высвобождать яйцеклетку.
СПКЯ очень распространено и может поражать каждую пятую женщину. Симптомы СПКЯ могут включать нерегулярные менструации или их отсутствие, трудности с беременностью, рост волос, увеличение веса и прыщи. Хотя СПКЯ нельзя вылечить, его можно вылечить путем похудания или с помощью лекарств. Если вы пытаетесь зачать ребенка, есть много способов помочь вам зачать ребенка, включая лекарства, внутриматочное оплодотворение (ВМИ) или ЭКО. В большинстве случаев женщины с СПКЯ могут забеременеть.
Еще вопросы о вашей фертильности?
Если вам интересно узнать о своей фертильности или вы хотите узнать, где вы находитесь с точки зрения ваших общих шансов на зачатие, почему бы не заказать у нас женское обследование на фертильность.Это так же просто, как заполнить форму или позвонить нам по телефону 020 7563 4309.
Справочная таблица УЗИ на основе дат ЭКО для оценки гестационного возраста при сроке беременности 6–9 недель
Точное определение гестационного возраста является залогом хорошей акушерской помощи. Мы оценили эффективность шести существующих ультразвуковых справочных карт для определения гестационного возраста в 1268 одноплодных беременностях с ЭКО, где «истинный» гестационный возраст мог быть точно рассчитан с даты оплодотворения. Все диаграммы генерируют даты, существенно отличающиеся от дат ЭКО (𝑃 <0.0001 все сравнения). Таким образом, мы создали новую справочную таблицу, диаграмму Монаша, основанную на линии наилучшего соответствия, описывающей длину темени и крестца на сроках от 6 + 1 до 9 + 0 недель гестации (истинный гестационный возраст) в когорте одиночных животных ЭКО. Диаграмма Монаша, но ни одна из существующих диаграмм, точно не определила гестационный возраст в независимой когорте близнецов ЭКО (185 пар близнецов). При применении к 3052 сканированным изображениям синглтонов, созданных естественным путем, диаграмма Монаша сгенерировала расчетные сроки выполнения, которые отличались от всех существующих диаграмм (𝑃≤0.004 все сравнения). Мы пришли к выводу, что в часто используемых справочных таблицах УЗИ есть неточности. Мы создали справочную таблицу CRL на основе истинного гестационного возраста в когорте ЭКО, которая может точно определить гестационный возраст на 6–9 неделе беременности.
1. Введение
Точное определение гестационного возраста имеет решающее значение для качественной акушерской помощи. Это позволяет клиницистам лучше выбирать сроки проведения антенатальных скрининговых тестов, связанных с беременностью, сокращает количество ошибочных обозначений беременностей как очень преждевременных, преждевременных и малопродуктивных для гестационного возраста, а также снижает риск неправильного индукции родов [1–5].
В первом триместре биологические различия в размере плода очень незначительны по сравнению с более поздними триместрами. Поэтому сейчас хорошее время для определения гестационного возраста с помощью УЗИ, когда измеряется длина между макушкой и крестцом (CRL) и сравнивается с опубликованными справочными таблицами. Напротив, даты, рассчитанные с первого дня последнего менструального цикла (менструального возраста), могут иметь неточности, возникающие из-за неточного запоминания дат, изменения времени овуляции или времени до зачатия.
Было предложено несколько справочных таблиц CRL, и обычно используются разные версии (Таблица 1). Большинство этих диаграмм основаны на менструальном возрасте для оценки гестационного возраста в день ультразвукового исследования, на основе скромных размеров выборки, созданной много лет назад с использованием ультразвуковых аппаратов с более низким разрешением, или использованных трансабдоминальных измерений (что дает худшие изображения по сравнению с трансвагинальный доступ) [6–8]. Таким образом, существуют значительные различия между текущими справочными картами, а расчетный срок беременности может значительно различаться в зависимости от того, какая карта используется.
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Сканирование: тип используемого ультразвукового сканера, техника: метод сканирования, ТА: трансабдоминальный, ТВ : трансвагинально, RT: в реальном времени, LMP: последняя менструация, IVF: in vitro, оплодотворение. * n представляет количество наблюдений, количество пациентов в скобках, если оно отличается от количества наблюдений. Точность можно еще больше повысить, используя измерения, полученные при трансвагинальном сканировании с высоким разрешением сонологами, специализирующимися на женском здоровье. Мы исследовали длину CRL на 6–9 неделе беременности, измеренную в большой когорте ЭКО, где гестационный возраст можно было рассчитать по дате оплодотворения.Мы оценили способность шести часто используемых справочных таблиц точно датировать эти беременности. Учитывая, что все эти диаграммы показали неточности в их способности датировать эти беременности ЭКО, мы разработали новую справочную таблицу, основанную на датах ЭКО в когорте одиночек. 2. Методы2.1. Участники и дизайн исследованияМы ретроспективно получили клинические данные о 1268 одноплодных беременностях ЭКО, зачатых с использованием цикла переноса свежих эмбрионов, провели трансвагинальное ультразвуковое исследование в первом триместре между 6 (+ 1d) и 9 (+ 0d) неделями гестации, на котором измеряли CRL , и прогрессировал до жизнеспособности (> 24 недель беременности).Они были идентифицированы на основе 4971 отчета УЗИ первого триместра об ЭКО и сканировании естественной беременности. Беременности, возникшие в результате переноса замороженных эмбрионов, осложненные структурными аномалиями плода, родившиеся до 24 недель или по которым отсутствовали данные, были исключены. Из нашей когорты из 1268 беременностей 84 сканировали дважды, а 2 беременности сканировали трижды, в результате чего общая численность популяции составила 1182. В этих беременностях с несколькими сканированиями все данные были включены в анализ как дискретные значения. Мы ограничили наш анализ теми, кому был осуществлен перенос свежих эмбрионов, поскольку мы были озабочены необходимостью прибавить время от момента забора яиц до замораживания, а также время от последующего размораживания до переноса, которое может внести неточности. Мы определили гестационный возраст в день ультразвукового исследования (даты ЭКО), назначив день забора яйцеклеток и оплодотворения как 14-й день беременности. Сначала мы сравнили даты ЭКО с предполагаемыми датами, определенными с использованием шести существующих справочных таблиц: Австралийское общество ультразвуковой медицины (ASUM) [10], Hadlock et al.[11], Дайя [6], Вербург и др. [9], Старый ASUM и Робинсон [12, 13]. Обратите внимание, что в некоторых таблицах не было соответствующего гестационного возраста для всех измерений, что объясняет различия в размере выборки, наблюдаемые при сравнении карт. Затем мы создали справочные таблицы, используя измерения CRL и даты ЭКО, сглаживая данные (см. Статистический анализ ниже), которые мы назвали диаграммой Монаша. Для проверки нашей таблицы мы получили измерения CRL из когорты близнецов ЭКО (перенос свежих эмбрионов) на сроках от 6 (+ 1d) до 9 (+ 0d) недель гестации, где был рассчитан гестационный возраст (возраст оплодотворения + 14 дней).Взяв каждого близнеца как отдельное измерение, мы определили точность всех шести существующих справочных таблиц и диаграммы Монаша при оценке гестационного возраста. Затем мы применили все шесть существующих справочных таблиц и нашу таблицу для оценки гестационного возраста по измерениям CRL, полученным в результате 3052 последовательных одноэлементных ультразвуковых сканирований в первом триместре беременностей на сроке 6–9 недель гестации. Утверждение этических норм было получено до того, как мы начали исследование (Проект 05063, Комитет по этике частных хирургических исследований Монаша, Клейтон, Виктория, Австралия).Для этого ретроспективного исследования базы данных, в котором мы использовали обезличенные данные в совокупности, комитет по этике специально одобрил наш запрос не получать индивидуальное согласие пациента. 2.2. Ультразвуковые обследованияВсе обследования проводились в трех ультразвуковых центрах, в которых проводится исключительно ультразвуковое обследование здоровья женщин. Все УЗИ были трансвагинальными, выполнялись на ультразвуковых аппаратах Advanced Technology Laboratories T HDI 5000 опытными сонографистами. После подтверждения живой внутриутробной беременности CRL измеряли в срединно-сагиттальной плоскости путем размещения ультразвуковых штангенциркулей на внешних краях головки и крестца плода, за исключением конечностей и желточного мешка.Было проведено два измерения, при этом среднее значение было принято в качестве окончательного. 2.3. СтатистикаДля сравнения данных использовался непарный-критерий Стьюдента для сравнения двух групп с непрерывными переменными, которые были нормально распределены, а непараметрические данные сравнивались с использованием-критерия Манна-Уитни. Непараметрические данные выражались как медиана и межквартильный размах, а параметрические данные выражались как среднее значение (± стандартное отклонение). Чтобы определить взаимосвязь между истинным гестационным возрастом и CRL, мы построили диаграмму рассеяния, отображающую длину CRL в зависимости от истинного гестационного возраста в нашей когорте одноэлементных ЭКО (рис. 1 (a)).Исследование с использованием дробно-полиномиального регрессионного анализа [14] показало, что прямая линия лучше всего описывает среднее значение. Стандартное отклонение (SD) менялось очень мало на каждой неделе гестационного возраста, что неудивительно, учитывая значительный размер нашей когорты. Поэтому стандартное отклонение было названо константой (стандартное остаточное отклонение). «Степень соответствия» определялась по графику оценки стандартного отклонения или стандартизованного остатка, который был нормально распределен. Для разработки диаграммы Монаша к диаграмме рассеяния был подогнан график линейного прогноза (рис. 1 (а)), который оказался наилучшей моделью для соответствия данным с очень узким 95% доверительным интервалом (рис. 1 (b)).Окончательная справочная таблица CRL была получена из уравнения, описывающего линию наилучшего соответствия. Когда мы сравнили шесть существующих справочных таблиц CRL либо с датами ЭКО, либо с гестационными сроками, полученными для карты Монаша, мы вычислили средние различия гестационного возраста по шести диаграммам либо истинного гестационного возраста ЭКО, либо гестационной карты Монаша. возраст (в зависимости от проводимого анализа) и сравнил их с парными 𝑡-тестами. 3. Результаты3.1. Точность существующих справочных картМы идентифицировали 1268 ультразвуковых сканирований в первом триместре, выполненных на сроках от 6 (+ 1d) до 9 (+ 0d) недель беременности, где гестационный возраст на день ультразвукового исследования можно было точно определить с использованием дат ЭКО. Мы рассчитали даты ЭКО, отметив количество дней от оплодотворения до даты ультразвукового исследования. Поскольку по соглашению день забора яйцеклеток является 14-м днем беременности, к этому числу были добавлены дополнительные 14 дней, чтобы рассчитать даты ЭКО. Клинические характеристики этой когорты ЭКО показаны в Таблице 2. Мы отметили необработанные измерения CRL в миллиметрах и сравнили гестационный возраст, рассчитанный по шести существующим справочным таблицам CRL, с фактическими датами ЭКО. Мы обнаружили, что средний гестационный возраст, оцененный по всем этим диаграммам, значительно варьировался в зависимости от дат ЭКО (<0,0001 для всех диаграмм), при этом средние сроки варьировались от -1,2 до 2,1 дня (таблица 3).
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||


 ЧСС 170. Локализация хориона по передней стенке 8,5 мм. По задней гипертонус I-II степени. Тело закрывшей части шейки 40 мм. Насколько плохие результаты УЗИ? О чём они говорят?
Яна
ЧСС 170. Локализация хориона по передней стенке 8,5 мм. По задней гипертонус I-II степени. Тело закрывшей части шейки 40 мм. Насколько плохие результаты УЗИ? О чём они говорят?
Яна
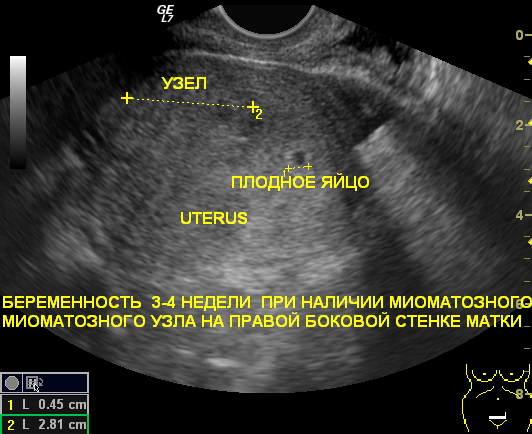 12.2007
12.2007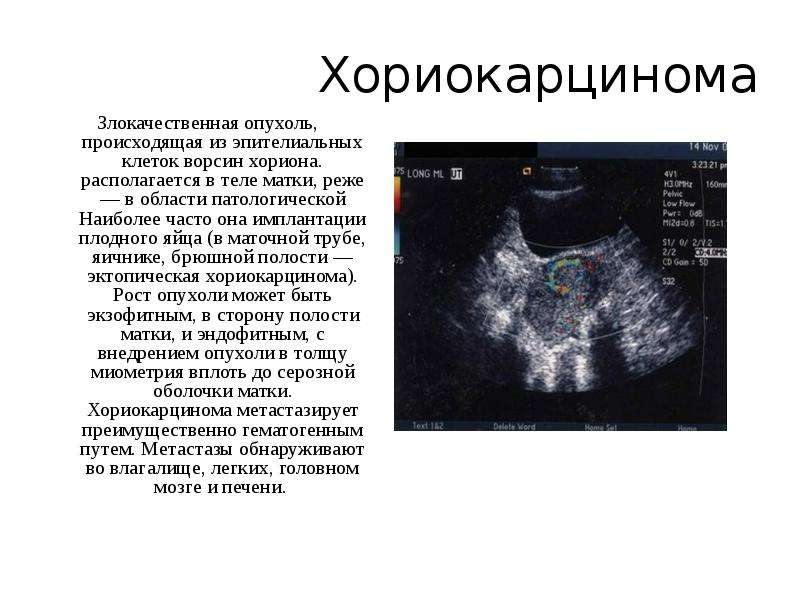 12.2007
12.2007 Теперь не знаю, как быть. Насколько велик риск рождения нездорового ребенка. Что делать?
Елена
Теперь не знаю, как быть. Насколько велик риск рождения нездорового ребенка. Что делать?
Елена
 Беспокоит постоянная тошнота, и на сытый желудок, и на голодный, в любое время дня и ночи.
Беспокоит постоянная тошнота, и на сытый желудок, и на голодный, в любое время дня и ночи.