4 5 эмбриональных недель не видно эмбриона. Причины плодного яйца без эмбриона
До 5 недель беременности плодное яйцо не просматривается. Начиная с 5 недели и заканчивая 9-й внутри можно просмотреть эмбрион. Срок колеблется в зависимости от разных факторов: особенности женского организма; правильная установка акушерских недель, начиная с зачатия; при первой беременности эмбрион заметен позже, чем при последующих. Среднестатистически установлено, что чаще всего эмбрион начинает визуализироваться, начиная с 7 недель от зачатия с условием роста уровня ХГЧ. На 7-й неделе, если на УЗИ врач не видит эмбрион – паниковать рано. Нужно сдать анализ ХГЧ, повторяя его ежедневно. При падении показателя или остановке его роста можно заподозрить замершую беременность. При активном росте ХГЧ стоит подождать 7-14 дней и провести УЗИ повторно, лучше у другого доктора. В вашем случае есть еще несколько недель для ожидания. В течение этого периода, если заметите следующие симптомы, обращайтесь к врачу незамедлительно: повышение температуры без причины; тошнота и рвота; слабость; боли внизу живота; кровянистые выделения или кровотечение.
УЗИ (ультразвуковое исследование) представляет собой исследование, которое очень часто применяется для на любом сроке беременности, даже тогда, когда на УЗИ виден еще только эмбрион. Это связано не только с информативностью, но и с простотой диагностики, доступностью и .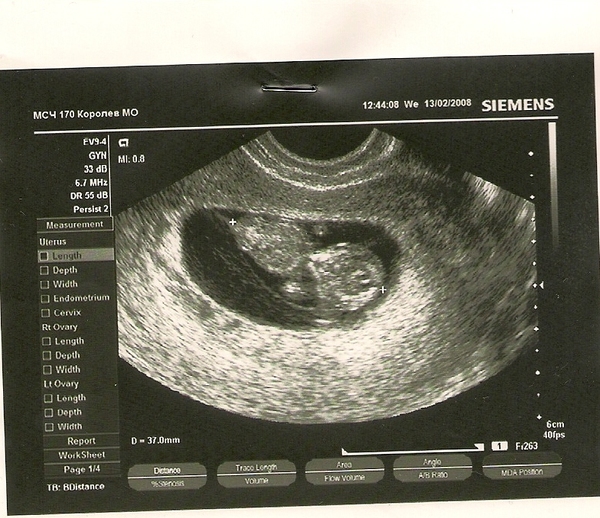
Во время беременности УЗИ применяют в нескольких случаях:
- Когда необходимо .
- Приходит время , оценить их соответствие принятым нормативам для каждого срока.
- Если требуется оценить жизнеспособность ребенка.
- Выявить аномалии в развитии.
- Когда нужно определить размеры плаценты, ее зрелость, обозначить место прикрепления.
- Определить количество и свойства околоплодных вод.
- Если хотят определить .
Согласно современным правилам ультразвуковое исследование в обязательном порядке проходит каждая женщина, находящаяся в положении и наблюдающаяся у гинеколога. Многие думают, что надо идти на УЗИ тогда, когда видно эмбрион.
Во-первых, обследование точно скажет, беременна женщина или нет, это будет видно. Дело в том, что существует опасное заболевание, называемое пузырным заносом, которое характеризуется теми же признаками, что беременность.
Во-вторых, необходимо убедиться, что беременность маточная. В третьих, только УЗИ точно назовет . Если же ее нет, то обследование выявит причину задержки: видно, что проблема заключается в опасном гинекологическом заболевании.
В третьих, только УЗИ точно назовет . Если же ее нет, то обследование выявит причину задержки: видно, что проблема заключается в опасном гинекологическом заболевании.
Выяснив, на какой неделе виден сам эмбрион на обследовании УЗИ, не все задаются вопросом, зачем нужна следующая процедура. Как правило, врач ставит для нее несколько важных задач:
- На этом обследовании, когда можно увидеть достаточно крупный плод на УЗИ, необходимо изучить такой показатель как « » малыша. Именно так можно раньше выявить страшные болезни, например, видно синдром Дауна. Если это пространство от кожи до мягких тканей у позвоночника оказывается увеличенным, гинеколог обязательно направит обследуемую к генетику, где ей назначат новые процедуры: анализы, специализированную диагностику состояния околоплодных вод, клеток плаценты и крови из пуповины.
- Несмотря на то, что многим интересно, на какой недели может быть виден эмбрион на УЗИ, врача интересует другое. Так, нужно измерить . Этот показатель сообщает не только сам плод, размеры, но и приблизительный срок самой беременности.

- Специалист изучает , ведь именно сердцебиение является наиболее важным показателем жизнеспособности, которой обладает плод. Если с сердцем все в порядке, то удары будут слышны через одинаковое время, то есть оставаться ритмичными, а также четкими, очень ясными. Аритмия бывает симптомом гипоксии, которой страдает плод (как и глухие тона ударов), или развития врожденных пороков.
- Еще один важный момент – это частота сокращений сердечка. Если их число превышает норму, такое состояние называют тахикардией, если не доходит до нормы (от 120 ударов за минуту или меньше), − брадикардией. Обычно подобное случается, если в крови недостаточно кислорода, и у ребенка развивается гипоксия. Выходом в данном случае становится лечение в стационаре, то есть терапия, улучшающая и внутриклеточный обмен веществ.
- Необходимо оценить и развитие, а также наличие всех необходимых органов. Любые отклонения и аномалии служат причиной для консультации генетика. Уже с ним решается вопрос о необходимости прерывания беременности.

Обследование на втором УЗИ
Согласно норме второй осмотр гинеколог назначает на период . В это время особое внимание приковано к нескольким показателям:
- Ряд биометрических данных: бипариетальные показатели, лобно-затылочный размер, окружность головы и животика, а также длина конечностей. Все эти цифры необходимы для того, чтобы правильно оценить рост и степень развития малыша, соответствие его размеров поставленному сроку беременности.
- Именно в этот период максимально детальными будут все данные, касающиеся возможных аномалий и проблем в развитии малыша. На первоначальном УЗИ плод еще слишком маленький, не все можно увидеть и выявить. Что же касается более поздних сроков, то там тщательному обследованию может мешать не только размер самого ребенка, но и величина плаценты.
- Врач обязательно оценит и саму плаценту: не только зрелость, структуру, но и расположение с толщиной. Дело в том, что именно она доставляет ребенку все вещества, незаменимые для нормального развития и роста.


- Врач также оценивает состояние околоплодных вод, пуповину, шейку матки. Если выявляются какие-либо проблемы, беременную тщательно наблюдают, могут даже наложить швы.
Задачи последующих обследований
Третье УЗИ плода назначается уже и нужно для того, чтобы определить положение ребенка, оценить его размеры и массу, изучить состояние плаценты, а также околоплодных вод. Последнее же УЗИ (в норме) проводится уже перед родами и не является обязательным. Оно необходимо в тех случаях, когда врачу нужно определиться с видом родов, и выявляет расположение пуповины (чтобы плод не был ею обвит), примерную массу при рождении и положение с предлежанием малыша.
Проблемы при развитии эмбриона
Несмотря на то, что на самом первом УЗИ плод еще крошечный, ряд патологий вполне можно разглядеть. Особенно важный момент касается развития двойни. Довольно редко (но все же бывает) встречается такой вариант, когда эмбрионы в плодном яйце не разделены межамниотической перегородкой. Они развиваются слишком близко друг у другу, могут срастаться, развиваться генетически неполноценными. Такую беременность прерывают всегда, и чем раньше это случится, тем лучше
Заключение
Традиционно назначается гинекологом начиная с десятой недели беременности. Затем по плану идут следующие обследования, позволяющие врачу судить о развитии, насколько здоров плод, и о состоянии матери. При помощи этой недорогой, информативной и доступной процедуры можно контролировать процесс беременности, вовремя проводить лечение. Однако ряд проблем можно выявить и раньше, еще на пятой неделе беременности, хотя такое обследование плода проводится не всегда.
Однако ряд проблем можно выявить и раньше, еще на пятой неделе беременности, хотя такое обследование плода проводится не всегда.
Две заветные полоски на тесте, высокий уровень ХГЧ – вот они заветные желания женщины, совершивший длинный путь к беременности. Некоторым возможно пришлось прибегнуть к помощи ВРТ. Казалось бы, теперь только наслаждаться 9 месяцев своим статусом и готовиться к появлению нового члена семьи. Но, не все так радужно. Последние годы увеличивается тенденция, что при проведении первых УЗИ обнаруживается плодное яйцо без эмбриона на раннем сроке беременности.
Общее строение внутриутробного организма
После естественного зачатия или оплодотворения в пробирке и последующей пересадки в матку зародыш начинает прикрепляться к эндометрию – происходит имплантация. В процессе сложных реакций у эмбриона продолжается деление клеток, начинается их дифференциация. С одной части буду формироваться органы будущего ребенка, а с другой образуются внезародышевые органы — амнион, хорион, аллантоис, желточный мешок, плацента.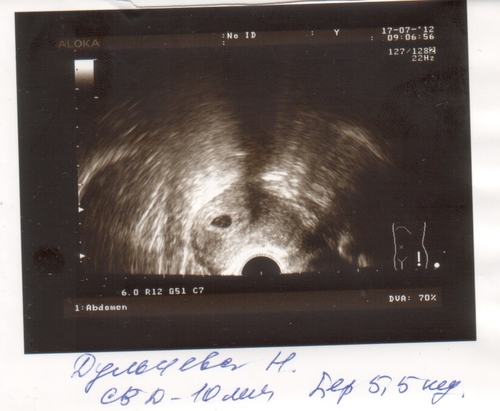
Все эти органы называются провизорными, так как по своей сути обеспечивают зародыш необходимыми питательными веществами, служат предшественниками будущих элементов ребенка, защищают зародыш от любых негативных факторов. Таким образом, плодное яйцо, или как еще его называют плодный мешок – это эмбрион, оболочки, желточный мешок, другие сформировавшиеся тела и амниотическая жидкость вместе взятые.
Чем отличается плодное яйцо от эмбриона? Как было описано выше, эмбрион является составляющей частью плодного яйца. Простыми словами, зародыш буквально находится в мешочке, яйцевидной, овальной формы, из которого он питается. Благодаря ему, зародыш может развиваться и оставаться невредимым.
Что такое желтый мешочек в плодном яйце? Правильнее все-таки говорить не желтый, а желточный мешочек (мешок) – это особый и очень важный временный орган будущего ребенка. Представляет собой отросток на брюшной стороне зародыша, содержащий желток. На ранних сроках беременности он выполняет функции печени, продуцирует половые клетки для плода, активно участвует в обменных процессах и в дальнейшем редуцируется к концу первого триместра.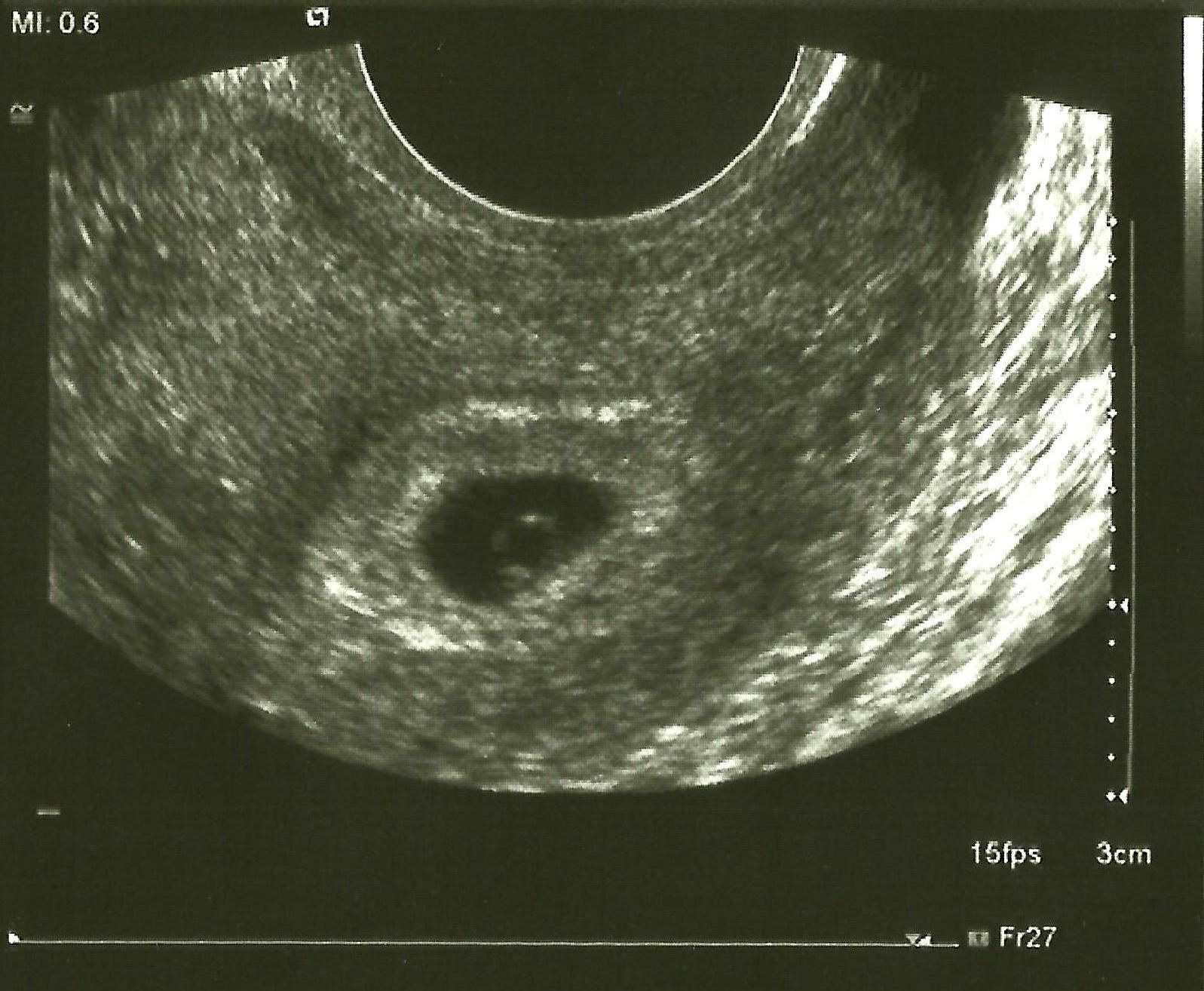
Определение понятия об Анэмбрионии
К сожалению, на определенном этапе сам зародыш может перестать развиваться, при этом плодное яйцо будет присутствовать. При этом у женщины сохраняются или нарастают все признаки беременности – токсикоз, набухание молочных желез, отсутствие менструации, перемены настроения, даже тест на беременность продолжает показывать две полоски.
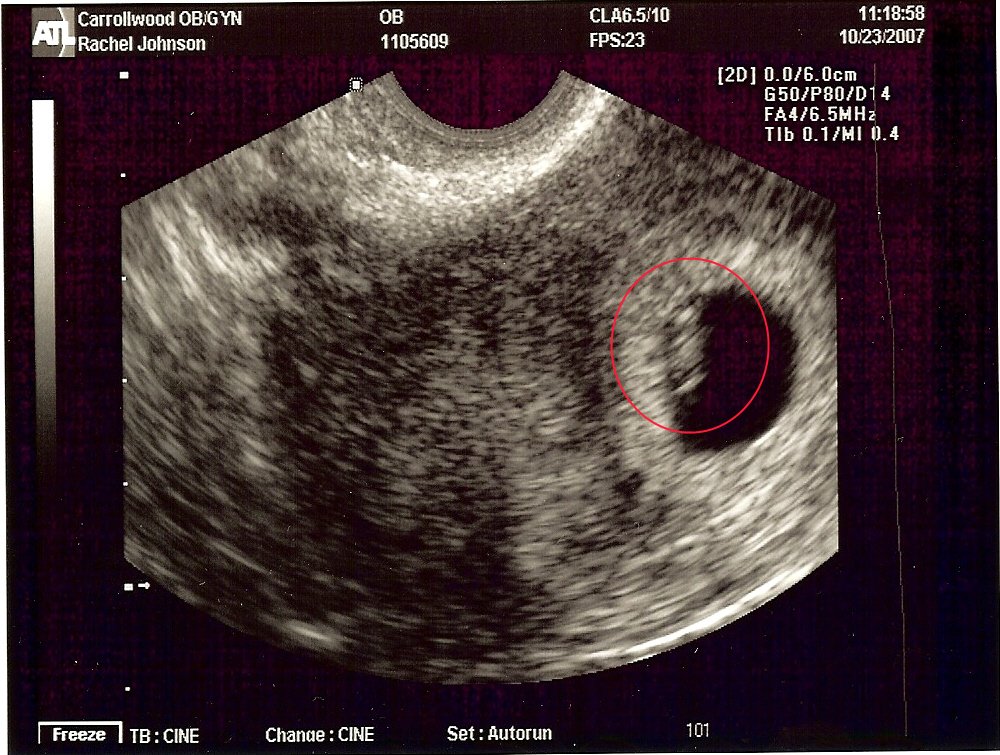
Пустое плодное яйцо или отсутствие эмбриона фото:
Это является следствием того, что подобные ощущения прямо зависимым от гормонов, вырабатываемых оболочками плода, другими органами или вводимых внутрь, к примеру, если было проведено экстракорпоральное оплодотворение. Такая картина может сохраняться определенное время, женщина может не ощущать отсутствие эмбриона и никаких признаков того, что внутри нее произошли фатальные и необратимые изменения.
Определяется данная патология, на первом УЗИ, на 5-6 неделе беременности. Если нет эмбриона в плодном яйце на мониторе аппарата УЗ-исследования, то врачом выносится диагноз анэмбриония. В некоторых случаях рекомендуется пройти повторное исследование на 7-8 неделе или отследить динамику ХГЧ. Дважды подтвержденный плод без эмбриона является поводом к прерыванию беременности.
В некоторых случаях рекомендуется пройти повторное исследование на 7-8 неделе или отследить динамику ХГЧ. Дважды подтвержденный плод без эмбриона является поводом к прерыванию беременности.
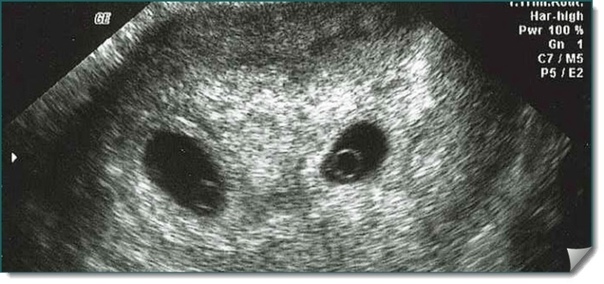
Не редко встречается такое явления как анэмбриония второго плодного яйца. Это значит, что у женщины могла быть двойня. На оставшийся зародыш, тот который замер не оказывает пагубного влияния при условии, что у второго нет патологий.
Причины анэмбрионии
Околоплодное яйцо без эмбриона или плодное яйцо, как еще называют анэмбрионию, до сих пор остается не до конца изученной темой. Причины пустого плодного яйца без эмбриона разнообразные, и порой врачу очень сложно установить реальную картину такой ситуации.
Основные виновники, почему плодное яйцо есть, а эмбриона нет:
- наиболее часто это генетические иди хромосомные нарушения зародыша, неправильно формирующийся зародыш не выживет, согласно закону естественного отбора;
- перенесенные острые инфекционные заболевания на первых неделях беременности, которые непосредственно повлияли на эмбрион;
- радиоактивное или рентгеновское облучение;
- негативное влияние алкоголя, никотина, наркотических веществ;
- гормональные нарушения женщины, непосредственно влияющие на развитие зародыша.

Яйцеклетка в матке без эмбриона, хоть и оплодотворенная – это однозначно признак того, что беременность замерла. Но, для постановки такого диагноза и соответственно назначения дальнейшего лечения необходимо убедится в правильном подсчете срока беременности.
Нередкая причина того, почему узи не видит плодное яйцо как раз и является то, что исследование проводится слишком рано, на сроке, при котором фактически невозможно заметить зародыш.
Ответ на вопрос может ли эмбрион прятаться, не однозначен. При достаточном опыте специалиста и хорошей чувствительности аппарата УЗИ вероятность того, что по каким-то причинам эмбрион не был замечен мала. Для перестраховки можно самостоятельно попытаться сделать повторное УЗИ у другого врача, возможно в платном кабинете, подождав неделью-другую.
Средние нормы показатели роста и прогнозы
При условии отсутствия патологий размеры нормального плодного яйца постепенно увеличиваются. Так в среднем на 4 неделе можно визуализировать ПЯ до 5 мм, после 5 недели размер составляет 6-7 мм.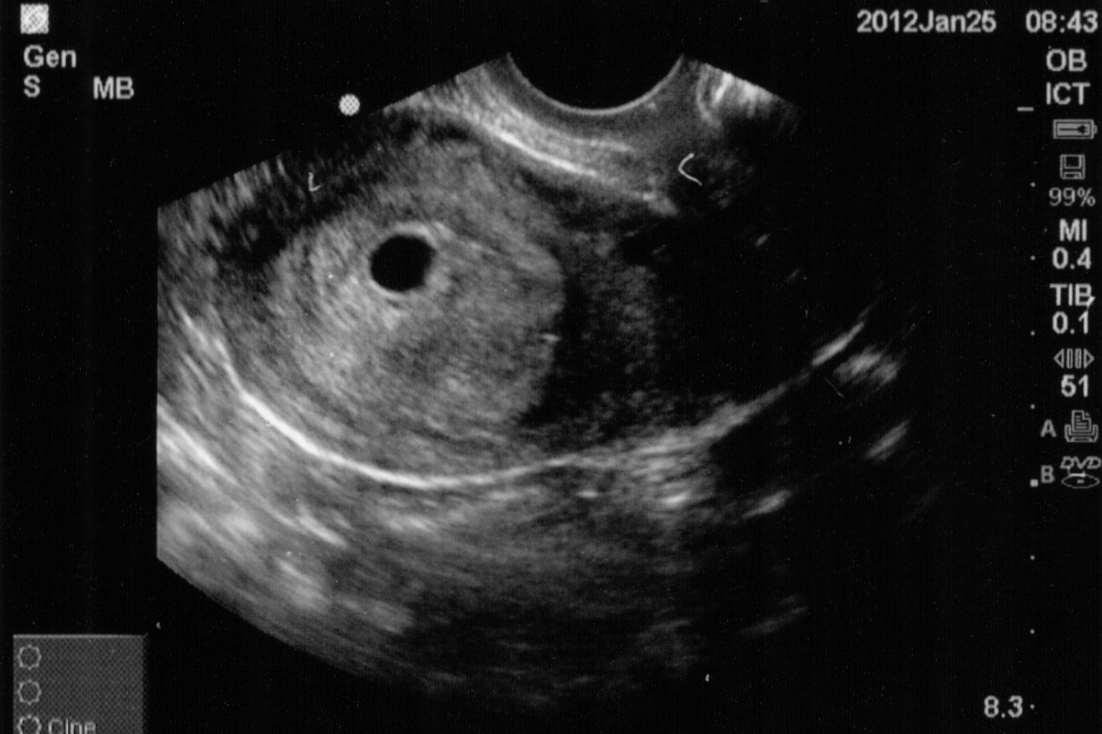 Существенно увеличение происходит на 6-7 неделе, размеры ПЯ достигают от 11 мм до 16-17 мм, а уже на сроке после 8 недель нормально плодное яйцо четко визуализируется и диаметр его равен 18-22 мм.
Существенно увеличение происходит на 6-7 неделе, размеры ПЯ достигают от 11 мм до 16-17 мм, а уже на сроке после 8 недель нормально плодное яйцо четко визуализируется и диаметр его равен 18-22 мм.
Принято считать, что если к сроку 8-9 недель плодное яйцо растет, а эмбриона не видно, то беременность не закончится удачно. До этого момента рано делать серьезные прогнозы. Ориентироваться на рост исключительно ПЯ не правильно. Так как плодное яйцо при анэмбрионии растет еще определенное время.
Растет ли плодное яйцо при замершей беременности? На ранних сроках беременности, при анэмбрионии зародыш вырастает на 1-2 мм и останавливается в развитии. Такой размер практически невозможно определить с помощью УЗИ, даже самого широкого разрешения. А само ПЯ при этом может увеличиваться за счет того, что в нем продолжает скапливаться жидкость. Поэтому, ответ на вопрос может ли расти плодное яйцо без эмбриона, положителен.
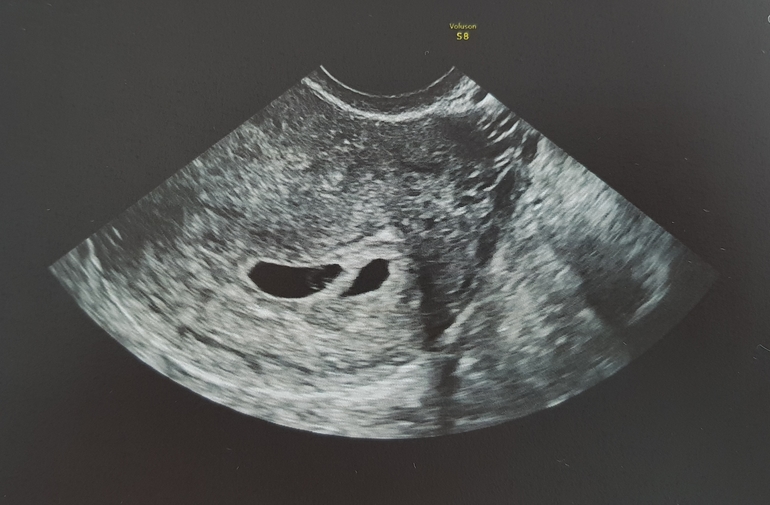
В ситуации, когда на УЗИ видно, что желточный мешочек есть эмбриона нет прогноз более благоприятный. Возможно, срок беременности не позволяет визуализировать сам эмбрион. В норме желточный мешок виден на УЗИ в период с 6 по 11 неделю беременности. Касательно того, может ли быть желточный мешочек без эмбриона, то ответ зависит от того, что понимать, под словосочетанием нет зародыша. Если его не видно, если он не развивается на момент, когда уже сформировался желточный мешок, но его размеры очень малы, то да – такая ситуация может быть.
Возможно, срок беременности не позволяет визуализировать сам эмбрион. В норме желточный мешок виден на УЗИ в период с 6 по 11 неделю беременности. Касательно того, может ли быть желточный мешочек без эмбриона, то ответ зависит от того, что понимать, под словосочетанием нет зародыша. Если его не видно, если он не развивается на момент, когда уже сформировался желточный мешок, но его размеры очень малы, то да – такая ситуация может быть.
Если желтое тело есть, а эмбриона нет (не путать с желтым телом яичника, речь идет о внезародышевом органе), то вероятность того, что эмбрион просто не разглядели — достаточно высока. Так как по сути желток обязан питать зародыш в первые три месяца. Одной из причин анэмбрионии является недоразвитость, ранняя редукция или полное отсутствие желточного мешка.
Тактика действий
При диагностировании анэмбрионии единственный вариант лечения – это чистка (выскабливание или вакуумная аспирация). Главный аргумент – задержка неразвивающегося организма в полости матки чревата для женщины серьезными последствиями.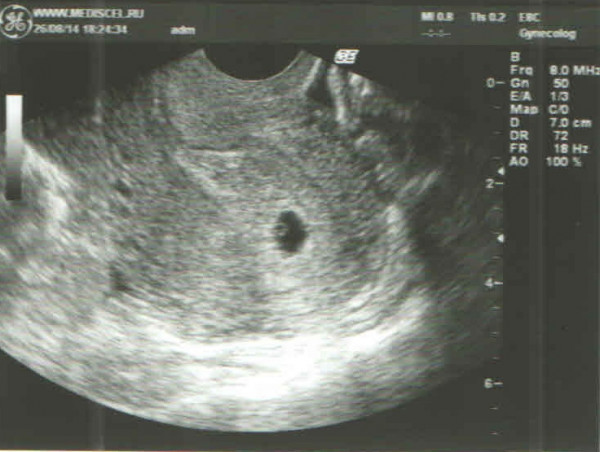 Эти процедуры малоприятны. В таки дни необходимо обеспечить надежную психологическую поддержку женщине, ведь потеря даже еще полностью не сформировавшегося зародыша – это трагедия.
Эти процедуры малоприятны. В таки дни необходимо обеспечить надежную психологическую поддержку женщине, ведь потеря даже еще полностью не сформировавшегося зародыша – это трагедия.
Может ли плодное яйцо выйти само? Природой заложена схема самоочистки организма от «неправильных» форм жизни. Поэтому при замирании зародыша на ранних сроках, часто и случаются выкидыши. Начинается постепенно отслоение яйца, матка выталкивает нежелательный организм. Но, при достоверном отсутствии зародыша в ПЯ ждать когда организм сам очиститься не стоит. Равно и как бежать после первого УЗИ на чистку.
Вариант, когда беременность есть, а плода нет, так называемая химическая беременность, с отсутствием зародыша не запрет для дальнейших попыток стать мамой. По статистике, большинство женщин раз побывавших в ситуации, если плодное яйцо в матке есть, а эмбриона нет, после проведенных дополнительных обследований нормально рожают.
Беременность через 2 месяца после анэмбрионии не рекомендована.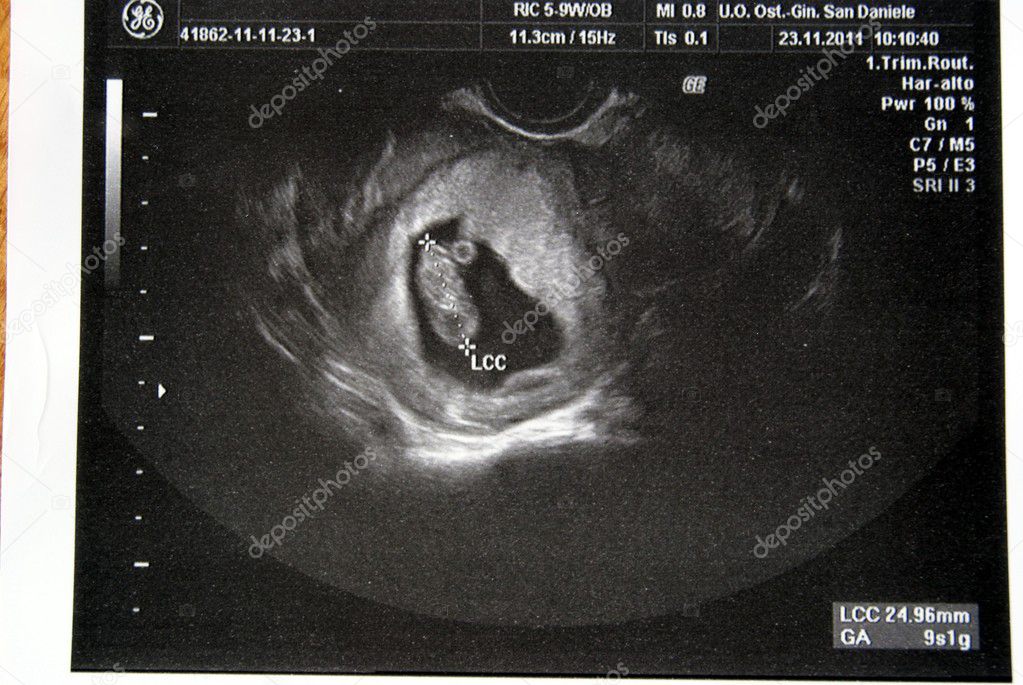 Организм не успевает отойти от стресса. Специалисты советуют следующую попытку родить ребенка начинать через 5-6 месяцев после процедуры выскабливания. Если же анэмбриония повторяется, то это служит сигналом к полному и тщательному обследованию обоих супругов. Необходимо будет сдать тест на совместимость, на разные генетические аномалии, которые могут провоцировать развитие пустого ПЯ.
Организм не успевает отойти от стресса. Специалисты советуют следующую попытку родить ребенка начинать через 5-6 месяцев после процедуры выскабливания. Если же анэмбриония повторяется, то это служит сигналом к полному и тщательному обследованию обоих супругов. Необходимо будет сдать тест на совместимость, на разные генетические аномалии, которые могут провоцировать развитие пустого ПЯ.
Еще одна довольно частая ситуация, когда эмбрион растет, а плодное яйцо нет. Врачи в таком случае ставят угрозу прерывания беременности, так как зародышу будет тесно в его оболочке, и он может замереть. Может понадобиться определенное гормональное лечение для стимуляции роста ПЯ. Но часто, ситуация когда плодное яйцо не растет, выравнивается со временем, через 1-2 недели мешок начинает интенсивно наверстывать упущенное.
Вынашивание беременности – достаточно непредсказуемая работа, особенно в последнее время. Влияние негативных факторов окружающей среды только начинает проявляться. По статистике, около 20% всех женщин сталкиваются с диагнозом анэмбриония. Но, отчаиваться и бить панику не стоит. Необходимо трезво оценивать ситуацию, проконсультироваться у нескольких специалистов и затем принимать решение.
Но, отчаиваться и бить панику не стоит. Необходимо трезво оценивать ситуацию, проконсультироваться у нескольких специалистов и затем принимать решение.
При наступлении желанной беременности, все будущие мамы хотят достоверно убедиться в том, что плодное яйцо прикрепилось к стенке матки и формирование будущего младенца происходит нормально. Самым достоверным и удобным способом подтвердить положительный тест на беременность считается ультразвуковое исследование.
Несмотря на тот факт, что высокоточная тест-полоска, легкодоступная в аптечной сети, показывает наступление беременности, а квалифицированный акушер-гинеколог способен распознать симптомы «беременной матки», только итоговые данные УЗИ подтверждают факт гестации. Именно поэтому, в том случае, когда женщина считает, что ей удалось забеременеть, а на УЗИ не видно плодного яйца, будущие родители приходят в недоумение.
В связи с этим явлением у них возникает вопрос – может ли диагност не увидеть беременность на УЗИ? В нашей статье мы хотим предоставить информацию о том, на каком сроке задержки менструации возможно подтвердить завершение процесса зачатия, когда ультразвуковой сканер позволит врачу разглядеть эмбрион и можно ли на УЗИ не увидеть беременность.
Как обследуют будущих мам?
Если тест на беременность оказался положительным, подтвердить это можно на ультразвуковом исследовании – диагностику осуществляют в коммерческом центре или в женской консультации. Важно знать, что немаловажную роль в получении достоверных результатов обследования играет аппаратура, имеющая высокий уровень разрешения и функциональных возможностей, а также квалификация специалиста.
До 9 акушерских недель для обследования беременных женщин используют два способа:
- Трансабдоминальный – через область передней брюшной стенки.
- Трансвагинальный – с помощью трансдьюсера, который вводят во влагалище.
До 5 недель сформированное плодное яйцо очень мало – его размер составляет всего около двух миллиметров. Результативным методом диагностики эмбрионального периода считается именно трансвагинальный – его высокочастотный датчик дает возможность максимально приблизиться к маточной полости и передать на экран монитора мельчайшие размеры исследуемых органов.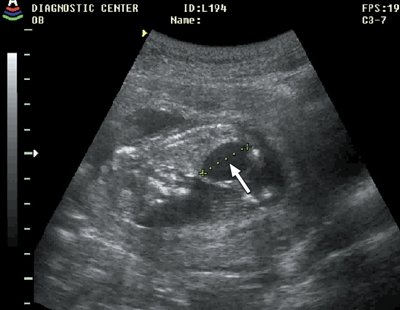
Методика обследования будущей мамы с помощью высокочастотных волн неинвазивная и абсолютно безвредная – она позволяет врачу безопасно наблюдать за развитием плода
За весь период гестации женщине выполняют не менее трех ультразвуковых сканирований. Сеанс исследования кратковременный, врач старается не задерживать датчик долго на одном месте, особенно в период формирования важнейших органов и систем будущего младенца.
Что смотрят на ультразвуковом исследовании?
Основной целью проведения УЗИ в эмбриональном периоде является подтверждение наступления беременности, особенно актуален этот вопрос в случае экстракорпорального оплодотворения. Перед врачом-диагностом ставится несколько задач:
- Подтверждение фиксации плодного яйца в матке.
- Исключение наличия новообразования в маточной полости, которое может «маскироваться» под беременность.
- Оценивание жизнеспособности эмбриона.
- Исключение внематочной беременности.
- Определение наличия второго плода.

- Изучение локализации плаценты и зародыша.
- Уточнение сроков гестации.
В гинекологической практике существует один важный момент, который должны знать все будущие мамочки: врач измеряет сроки периода беременности в акушерских неделях – от первого дня последней менструации. Именно поэтому разница между реальным и акушерским сроком зачатия ребенка составляет две недели. У женщины репродуктивного возраста с нормальным менструальным циклом распознавание беременности при трансвагинальном исследовании происходит не позже пяти недель. Если цикл нерегулярный – определение точного срока по месячным затруднительно.
В какие сроки на УЗИ не видно эмбриона?
Признаками жизнеспособной беременности являются следующие факторы, которые фиксирует ультразвуковой сканер:
- наличие различимых очертаний зародыша в яйце;
- прослушивание сердцебиения плода;
- фиксация малейших движений эмбриона.
У каждой женщины период вынашивания ребенка протекает индивидуально и точно сказать – сколько времени должно пройти, чтобы врач смог рассмотреть плод в виде точки и услышать ритм его сердца, очень сложно.
В акушерской практике существуют определенные нормативные сроки проведения ультразвуковой диагностики беременным женщинам. При этом учитывается, что трансвагинальное сканирование позволяет изучить происходящие изменения раньше трансабдоминального. Чтобы наши читатели смогли оценить качество этих методик, мы предоставляем сравнительную таблицу.
Начало сокращений сердечной мышцы будущего малыша приходится на срок с 3 до 4 недель и уловить его возможно только с помощью трансдюсера (специального узкого вагинального датчика). Случается, что врач-узист не может ничего разглядеть в плодном яйце и рекомендует прийти на обследование через 7–14 дней.
Именно частота сокращений мышцы сердца эмбриона позволит врачу уточнить срок гестации:
- в 5 акушерских недель частота сердечных сокращений составляет до 85 уд/мин;
- в 6 – от 102 до 126;
- в 7 – от 127 до 149;
- в 8 – от 150 до 172;
- в 9 – 175.
Если в 7 акушерских недель в плодном яйце не будет наблюдаться параметров эмбриона и не будет прослушиваться сердечный ритм, ставится предварительный диагноз анэмбрионии – отсутствия эмбриона в плодном яйце. Однако и в этом случае женщине рекомендуется прийти на дополнительное УЗИ спустя еще 7 дней.
Однако и в этом случае женщине рекомендуется прийти на дополнительное УЗИ спустя еще 7 дней.
Параметры эмбриона
В норме плодное яйцо имеет овальную форму и темно-серый оттенок. Для полноценного наблюдения за формированием плода на УЗИ измеряют следующие показатели.
На отчетливую видимость плода на мониторе ультразвукового аппарата оказывают влияние многие факторы и, если эмбрион не видно, не стоит паниковать – следует подождать две недели и повторить исследование.
В начале беременности эмбрион напоминает букву «С», по мере его роста внешний вид изменяется – в 8 недель уже можно рассмотреть и голову, и выделенные конечности
Почему при растущем уровне ХГЧ на УЗИ не видно плода?
Плодные оболочки формирующегося младенца производят особое вещество – хорионический гонадотропин человека, свидетельствующий о состоявшемся зачатии. В I триместре показатели количества этого протеина-гормона в циркулирующей крови женщины растут очень быстро – в первые недели его концентрация удваивается в течение каждых вторых суток.
Контроль динамики роста уровня ХГЧ позволяет акушер-гинекологам сделать точный вывод о развитии беременности.
Если при оценивании количества данного биологически активного вещества, наблюдается возрастание его количества, врач с точной уверенностью подтверждает наступление и благополучное развитие беременности. Каждая женщина хочет узнать о наступлении беременности пораньше, однако точность результатов УЗИ на второй неделе задержки месячных очень невысокая – лучше подождать до пятой недели.
Если при положительных тестах ХГЧ (в случае, когда количественные итоговые данные анализов соответствуют предположительному сроку гестации) на УЗИ беременность не определяется, то нужно прийти на дополнительное обследование. Уровень ХГЧ более 1800 мЕД/мл соответствует третьей неделе беременности и, если ультразвуковой сканер не наблюдает в маточной полости плодное яйцо, врач предполагает развитие эктопической беременности.
Отсутствие роста показателей ХГЧ (отрицательный тест) может указывать на тот факт, что развитие эмбриона не происходит – либо он погиб, либо оплодотворения яйцеклетки в этом цикле не произошло.
Далеко не всем женщинам известно такое явление, как биохимическая беременность или преклинический спонтанный выкидыш. В этом случае зачатие происходит, плодное яйцо прикрепляется к маточной стенке, однако при наступлении срока очередных месячных – беременность прерывается.
Следует также сделать акцент на тех ситуациях, когда на УЗИ беременность не видно, а тест положительный – особенное значение имеет мониторинг уровня ХГЧ, необходимо сдавать анализ крови несколько раз, с интервалом в несколько дней. Итоговые данные лабораторных исследований позволяют определить соответствие концентрации гормона норме и его повышение.
Практикующие специалисты советуют будущим родителям постараться не форсировать события, исключение возможно лишь тогда, когда необходимо как можно срочно подтвердить или опровергнуть наступившую беременность
Как поступить, если при ультразвуковом сканировании беременность не обнаружена?
В случае возникновения ситуации, когда врач-узист не может увидеть очертания эмбриона, а иногда и самого плодного яйца, необходимо постараться сохранить спокойствие и не поддаться на ложные убеждения! Это возможно в случае отсутствия гестации или ее срок очень мал, чтобы заметить на мониторе. Без наличия абсолютных доказательств прервавшей развитие беременности проводить выскабливание полости матки нельзя!
Без наличия абсолютных доказательств прервавшей развитие беременности проводить выскабливание полости матки нельзя!
Следует обратиться в другую клинику и пройти обследование повторно – лучше это сделать на аппаратуре экспертного класса, обладающей высокой разрешающей способностью. Также необходимо, чтобы УЗИ сопровождалось исследованиями крови на уровень ХГЧ . Возможно, обследование потребуется пройти несколько раз. Будущие родители должны приложить все усилия, чтобы ошибки диагностических методов не стоили жизни ребенка!
Когда наступает долгожданная беременность, оплодотворенная яйцеклетка опускается в маточную полость и прикрепляется к ее стенке. Таким образом, происходит развитие эмбриона, окруженного плодным яйцом. Первый месяц, с даты произошедшего оплодотворения, эмбрион такой маленький, что визуализировать его очень сложно. Именно поэтому первое УЗИ делают в 6-7 недель, чтобы можно было рассмотреть эмбрион и подтвердить наступление беременности.
Почему на УЗИ не видно эмбриона?
Бывает, что женщина, которая увидела долгожданные две полосочки на тесте, приходит к врачу и слышит: «Плодное яйцо пустое, на УЗИ не видно эмбриона».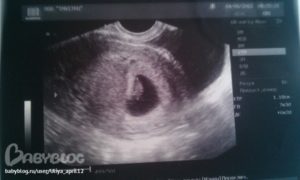 Это явление имеет название анэмбриональная беременность.
Это явление имеет название анэмбриональная беременность.
Если беременной женщине ставят анэмбрионию, это означает что при росте уровня ХГЧ в составе крови в плодном яйце отсутствует эмбрион. Точно сказать сложно, на какой именно неделе специалисты смогут увидеть эмбрион на УЗИ. Этот срок колеблется от 5 до 9 недель, в зависимости от определенных факторов:
- Особенности организма каждой конкретной женщины.
- Правильность подсчета срока от даты зачатия.
- Какая именно беременность по счету. С каждой последующей беременностью вероятность выявить эмбрион раньше существенно растет.
Среднестатистически определено, что визуализация эмбриона осуществима в 7 недель от даты зачатия, при активном проходящем росте уровня ХГЧ в крови. Однако, если даже на таком сроке специалисты не увидели эмбрион в плодном яйце, впадать в панику нужно только если остановился рост уровня ХГЧ или же он пошел на спад. Такая картина свидетельствует о том, что беременность замершая. Однако, удостовериться в этом лишний раз не помешает, поэтому стоит перепроверить все у другого врача или же сделать УЗИ трансвагинально.
Однако, удостовериться в этом лишний раз не помешает, поэтому стоит перепроверить все у другого врача или же сделать УЗИ трансвагинально.
Женщине нужно обратиться к врачу, если через несколько недель после остановки роста уровня ХГЧ эмбрион не видно в плодном яйце даже при исследовании трансвагинально, при этом срок беременности близиться к девяти неделям. Остановка роста эмбриона и начало его разложения может сопровождаться такими сопутствующими симптомами:
- Беспричинный скачек температуры тела.
- Появление тошноты и рвоты.
- Постоянная слабость, мышечная боль.
- Боль внизу живота.
- Появление выделений с кровяными примесями или же открывшегося кровотечения.
Не стоит затягивать с визитом к врачу и откладывать процедуру выскабливания. Разложение эмбриона может грозить женщине появлением серьезных проблем со здоровьем.
На каком сроке должно быть видно эмбрион на УЗИ?
В период ожидания появления на свет малыша женщина задается вопросом, на каком сроке эмбрион смогут рассмотреть на УЗИ? Во время диагностики на сроке 5-6 недель плодное яйцо в диаметре около семи миллиметров. На этом сроке в большинстве случаев врач уже визуализирует эмбрион. Примерно в это время также удается услышать, как бьется его сердечко.
На этом сроке в большинстве случаев врач уже визуализирует эмбрион. Примерно в это время также удается услышать, как бьется его сердечко.
При наличии регулярного цикла менструации в конце шестой недели должен быть виден эмбрион. Если на УЗИ не видно эмбриона, рекомендуется пройти повторное исследование через неделю, чтобы исключить все возможные отклонения.
Бывают также случаи, когда плодное яйцо находится за пределами матки. Во время УЗИ яйцо просматривается недостаточно хорошо, или его вовсе не видно. При этом биение сердца прослушивается вне стенок матки.
Что делать, если на УЗИ не видно плод и что это может значить?
Бывают ситуации, что в процессе проведения УЗИ эмбрион не визуализируется внутри плодного яйца, а иногда и само плодное яйцо. Нужно, в первую очередь, постараться не паниковать. Может быть беременности и вовсе нет, или же произошла ошибка с подсчетом ее срока, поэтому еще сложно проводить диагностику. Если замершая беременность точно не подтвердилась, не нужно спешить с проведением чистки.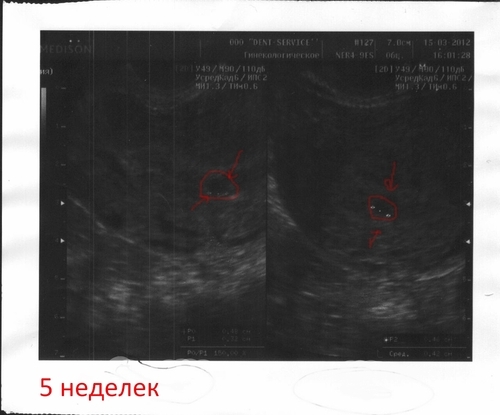 Сначала лучше пройти УЗИ еще раз, в другой клинике. Может быть возникнет необходимость проводить еще одно или несколько исследований. Оптимальный вариант – когда параллельно диагностике контролируют уровень ХГЧ в крови. Если беременность развивается без отклонений, то его уровень растет. Это помогает специалистам исключить возможную замершую беременность.
Сначала лучше пройти УЗИ еще раз, в другой клинике. Может быть возникнет необходимость проводить еще одно или несколько исследований. Оптимальный вариант – когда параллельно диагностике контролируют уровень ХГЧ в крови. Если беременность развивается без отклонений, то его уровень растет. Это помогает специалистам исключить возможную замершую беременность.
Если на УЗИ в плодном яйце не видно эмбриона — что это значит?
Очень часто плодное яйцо без эмбриона диагностируют в полости матки у молодых и здоровых девушек. Почему не видно плод на УЗИ, и можно ли избежать замершей беременности?
Причин такого явления существует огромное множество. К этому могут привести инфекции различной этиологии, воздействие на организм токсических веществ и т.д. Снизить к минимуму возможность того, что на УЗИ не будет видно эмбриона, можно, заранее планируя свою беременность, чтобы точно рассчитать гестационный срок. Также, нужно проходить обследования и перед тем, как планировать зачатие малыша, вылечить все имеющиеся инфекции. Это особенно важно для женщин, которые планируют беременность в возрасте старше 35 лет. У этой категории значительно выше риск появления у плода хромосомных аномалий.
Это особенно важно для женщин, которые планируют беременность в возрасте старше 35 лет. У этой категории значительно выше риск появления у плода хромосомных аномалий.
Отсутствие эмбриона в плодном яйце зачастую во время беременности не подает женщине никаких признаков. Могут появиться кровяные выделения в том случае, если начался выкидыш. Даже гинеколог во время осмотра не сможет точно сказать, есть в плодном яйце эмбрион, или же оно пустое. Диагноз анэмбрионии может ставить только врач, который проводил ультразвуковое исследование на сроке не ранее 5-6 недель. Если гестационный срок считают с первого дня начала последней менструации, то визуализировать эмбрион врач на УЗИ сможет на 1-2 неделях задержки.
Крайне редко пациентке после УЗИ ставят неверный диагноз, поэтому при отсутствии эмбриона в плодном яйце необходимо проверить результат через неделю на другом оборудовании, если возникли сомнения в профессионализме врача или качестве аппарата УЗИ. Не исключена ошибка и по другим причинам: маленький срок беременности или поздно произошедшая овуляция, лишний вес женщины и .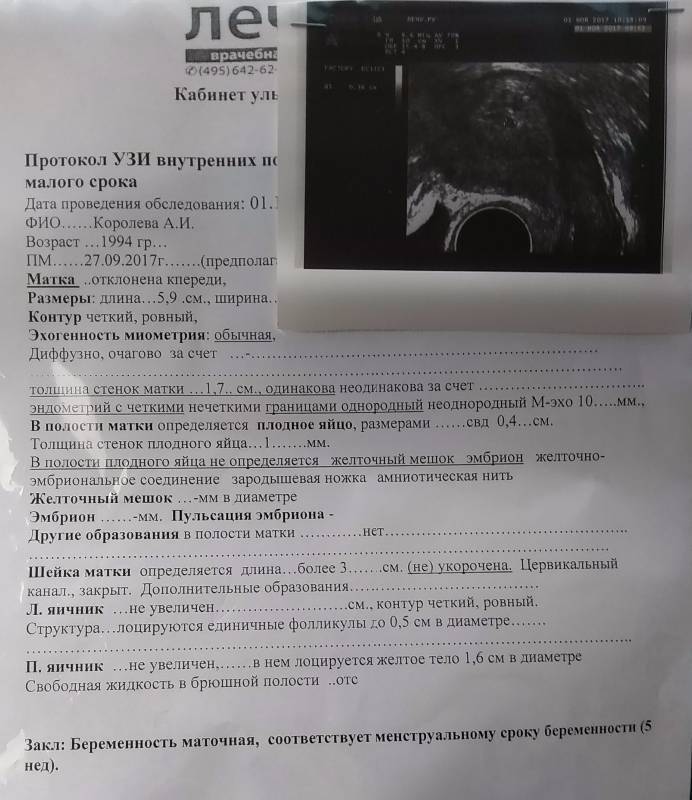
Почему можно не увидеть эмбрион на УЗИ?
Если тест на беременность показывает две полоски, а на УЗИ эмбрион не визуализируется, причиной этому может быть:
- Некорректный расчет срока беременности с момента зачатия. Эмбрион может быть не видно потому, что женщина слишком рано проводит исследование.
- Ультразвуковую диагностику проводили на старом аппарате или же специалист не имел должного уровня квалификации.
- Исследование делали через живот, а не трансвагинально.
- У беременной случился выкидыш, а она не обратила на это внимания (перепутала его с началом месячных), при этом уровень ХГЧ в крови еще не снизился до прежнего значения.
Если на УЗИ не видно эмбриона в плодном яйце, не стоит сразу паниковать. По ряду причин диагноз анэмбрионии может быть ошибочно поставлен, поэтому необходимо контролировать уровень ХГЧ в крови и пройти диагностику еще раз.
достоверность исследования на первых неделях. На какой неделе становится видно эмбрион на УЗИ? 7 недель от зачатия не видно эмбриона
Две заветные полоски на тесте, высокий уровень ХГЧ – вот они заветные желания женщины, совершивший длинный путь к беременности.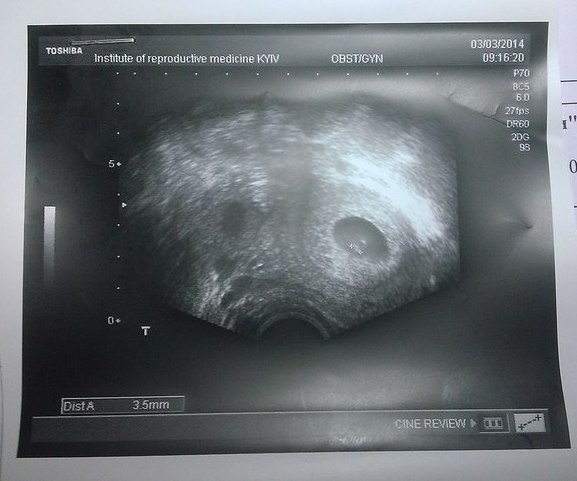 Некоторым возможно пришлось прибегнуть к помощи ВРТ. Казалось бы, теперь только наслаждаться 9 месяцев своим статусом и готовиться к появлению нового члена семьи. Но, не все так радужно. Последние годы увеличивается тенденция, что при проведении первых УЗИ обнаруживается плодное яйцо без эмбриона на раннем сроке беременности.
Некоторым возможно пришлось прибегнуть к помощи ВРТ. Казалось бы, теперь только наслаждаться 9 месяцев своим статусом и готовиться к появлению нового члена семьи. Но, не все так радужно. Последние годы увеличивается тенденция, что при проведении первых УЗИ обнаруживается плодное яйцо без эмбриона на раннем сроке беременности.
Общее строение внутриутробного организма
После естественного зачатия или оплодотворения в пробирке и последующей пересадки в матку зародыш начинает прикрепляться к эндометрию – происходит имплантация. В процессе сложных реакций у эмбриона продолжается деление клеток, начинается их дифференциация. С одной части буду формироваться органы будущего ребенка, а с другой образуются внезародышевые органы — амнион, хорион, аллантоис, желточный мешок, плацента.
Все эти органы называются провизорными, так как по своей сути обеспечивают зародыш необходимыми питательными веществами, служат предшественниками будущих элементов ребенка, защищают зародыш от любых негативных факторов. Таким образом, плодное яйцо, или как еще его называют плодный мешок – это эмбрион, оболочки, желточный мешок, другие сформировавшиеся тела и амниотическая жидкость вместе взятые.
Таким образом, плодное яйцо, или как еще его называют плодный мешок – это эмбрион, оболочки, желточный мешок, другие сформировавшиеся тела и амниотическая жидкость вместе взятые.
Чем отличается плодное яйцо от эмбриона? Как было описано выше, эмбрион является составляющей частью плодного яйца. Простыми словами, зародыш буквально находится в мешочке, яйцевидной, овальной формы, из которого он питается. Благодаря ему, зародыш может развиваться и оставаться невредимым.
Что такое желтый мешочек в плодном яйце? Правильнее все-таки говорить не желтый, а желточный мешочек (мешок) – это особый и очень важный временный орган будущего ребенка. Представляет собой отросток на брюшной стороне зародыша, содержащий желток. На ранних сроках беременности он выполняет функции печени, продуцирует половые клетки для плода, активно участвует в обменных процессах и в дальнейшем редуцируется к концу первого триместра.
Определение понятия об Анэмбрионии
К сожалению, на определенном этапе сам зародыш может перестать развиваться, при этом плодное яйцо будет присутствовать.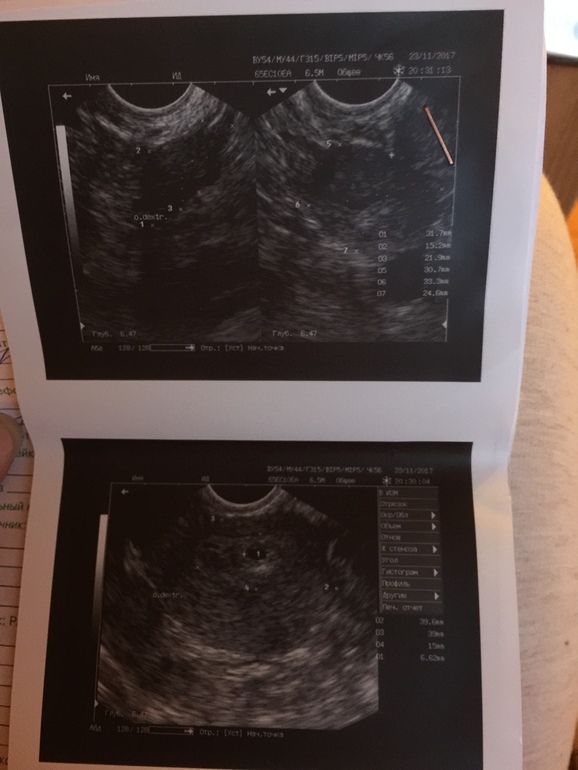 При этом у женщины сохраняются или нарастают все признаки беременности – токсикоз, набухание молочных желез, отсутствие менструации, перемены настроения, даже тест на беременность продолжает показывать две полоски.
При этом у женщины сохраняются или нарастают все признаки беременности – токсикоз, набухание молочных желез, отсутствие менструации, перемены настроения, даже тест на беременность продолжает показывать две полоски.
Пустое плодное яйцо или отсутствие эмбриона фото:
Это является следствием того, что подобные ощущения прямо зависимым от гормонов, вырабатываемых оболочками плода, другими органами или вводимых внутрь, к примеру, если было проведено экстракорпоральное оплодотворение. Такая картина может сохраняться определенное время, женщина может не ощущать отсутствие эмбриона и никаких признаков того, что внутри нее произошли фатальные и необратимые изменения.
Определяется данная патология, на первом УЗИ, на 5-6 неделе беременности. Если нет эмбриона в плодном яйце на мониторе аппарата УЗ-исследования, то врачом выносится диагноз анэмбриония. В некоторых случаях рекомендуется пройти повторное исследование на 7-8 неделе или отследить динамику ХГЧ. Дважды подтвержденный плод без эмбриона является поводом к прерыванию беременности.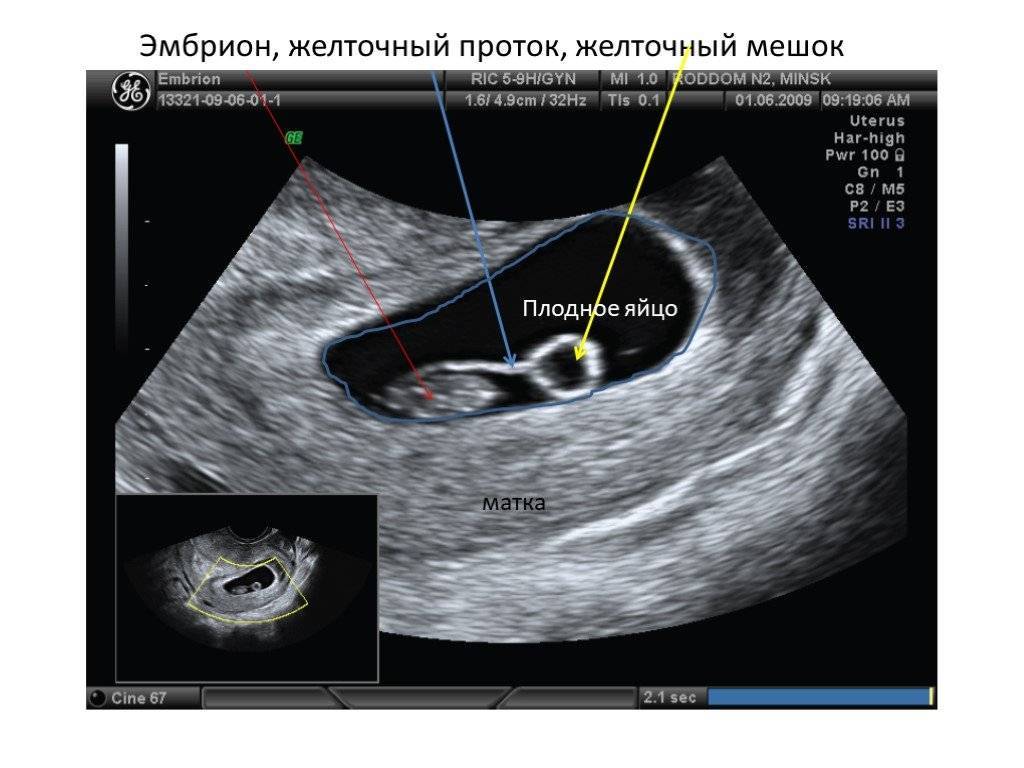
Не редко встречается такое явления как анэмбриония второго плодного яйца. Это значит, что у женщины могла быть двойня. На оставшийся зародыш, тот который замер не оказывает пагубного влияния при условии, что у второго нет патологий.
Причины анэмбрионии
Околоплодное яйцо без эмбриона или плодное яйцо, как еще называют анэмбрионию, до сих пор остается не до конца изученной темой. Причины пустого плодного яйца без эмбриона разнообразные, и порой врачу очень сложно установить реальную картину такой ситуации.
Основные виновники, почему плодное яйцо есть, а эмбриона нет:
- наиболее часто это генетические иди хромосомные нарушения зародыша, неправильно формирующийся зародыш не выживет, согласно закону естественного отбора;
- перенесенные острые инфекционные заболевания на первых неделях беременности, которые непосредственно повлияли на эмбрион;
- радиоактивное или рентгеновское облучение;
- негативное влияние алкоголя, никотина, наркотических веществ;
- гормональные нарушения женщины, непосредственно влияющие на развитие зародыша.

Яйцеклетка в матке без эмбриона, хоть и оплодотворенная – это однозначно признак того, что беременность замерла. Но, для постановки такого диагноза и соответственно назначения дальнейшего лечения необходимо убедится в правильном подсчете срока беременности.
Нередкая причина того, почему узи не видит плодное яйцо как раз и является то, что исследование проводится слишком рано, на сроке, при котором фактически невозможно заметить зародыш.
Ответ на вопрос может ли эмбрион прятаться, не однозначен. При достаточном опыте специалиста и хорошей чувствительности аппарата УЗИ вероятность того, что по каким-то причинам эмбрион не был замечен мала. Для перестраховки можно самостоятельно попытаться сделать повторное УЗИ у другого врача, возможно в платном кабинете, подождав неделью-другую.
Средние нормы показатели роста и прогнозы
При условии отсутствия патологий размеры нормального плодного яйца постепенно увеличиваются. Так в среднем на 4 неделе можно визуализировать ПЯ до 5 мм, после 5 недели размер составляет 6-7 мм. Существенно увеличение происходит на 6-7 неделе, размеры ПЯ достигают от 11 мм до 16-17 мм, а уже на сроке после 8 недель нормально плодное яйцо четко визуализируется и диаметр его равен 18-22 мм.
Существенно увеличение происходит на 6-7 неделе, размеры ПЯ достигают от 11 мм до 16-17 мм, а уже на сроке после 8 недель нормально плодное яйцо четко визуализируется и диаметр его равен 18-22 мм.
Принято считать, что если к сроку 8-9 недель плодное яйцо растет, а эмбриона не видно, то беременность не закончится удачно. До этого момента рано делать серьезные прогнозы. Ориентироваться на рост исключительно ПЯ не правильно. Так как плодное яйцо при анэмбрионии растет еще определенное время.
Растет ли плодное яйцо при замершей беременности? На ранних сроках беременности, при анэмбрионии зародыш вырастает на 1-2 мм и останавливается в развитии. Такой размер практически невозможно определить с помощью УЗИ, даже самого широкого разрешения. А само ПЯ при этом может увеличиваться за счет того, что в нем продолжает скапливаться жидкость. Поэтому, ответ на вопрос может ли расти плодное яйцо без эмбриона, положителен.
В ситуации, когда на УЗИ видно, что желточный мешочек есть эмбриона нет прогноз более благоприятный. Возможно, срок беременности не позволяет визуализировать сам эмбрион. В норме желточный мешок виден на УЗИ в период с 6 по 11 неделю беременности. Касательно того, может ли быть желточный мешочек без эмбриона, то ответ зависит от того, что понимать, под словосочетанием нет зародыша. Если его не видно, если он не развивается на момент, когда уже сформировался желточный мешок, но его размеры очень малы, то да – такая ситуация может быть.
Если желтое тело есть, а эмбриона нет (не путать с желтым телом яичника, речь идет о внезародышевом органе), то вероятность того, что эмбрион просто не разглядели — достаточно высока. Так как по сути желток обязан питать зародыш в первые три месяца. Одной из причин анэмбрионии является недоразвитость, ранняя редукция или полное отсутствие желточного мешка.
Тактика действий
При диагностировании анэмбрионии единственный вариант лечения – это чистка (выскабливание или вакуумная аспирация). Главный аргумент – задержка неразвивающегося организма в полости матки чревата для женщины серьезными последствиями. Эти процедуры малоприятны. В таки дни необходимо обеспечить надежную психологическую поддержку женщине, ведь потеря даже еще полностью не сформировавшегося зародыша – это трагедия.
Может ли плодное яйцо выйти само? Природой заложена схема самоочистки организма от «неправильных» форм жизни. Поэтому при замирании зародыша на ранних сроках, часто и случаются выкидыши. Начинается постепенно отслоение яйца, матка выталкивает нежелательный организм. Но, при достоверном отсутствии зародыша в ПЯ ждать когда организм сам очиститься не стоит. Равно и как бежать после первого УЗИ на чистку.
Вариант, когда беременность есть, а плода нет, так называемая химическая беременность, с отсутствием зародыша не запрет для дальнейших попыток стать мамой. По статистике, большинство женщин раз побывавших в ситуации, если плодное яйцо в матке есть, а эмбриона нет, после проведенных дополнительных обследований нормально рожают.
Беременность через 2 месяца после анэмбрионии не рекомендована. Организм не успевает отойти от стресса. Специалисты советуют следующую попытку родить ребенка начинать через 5-6 месяцев после процедуры выскабливания. Если же анэмбриония повторяется, то это служит сигналом к полному и тщательному обследованию обоих супругов. Необходимо будет сдать тест на совместимость, на разные генетические аномалии, которые могут провоцировать развитие пустого ПЯ.
Еще одна довольно частая ситуация, когда эмбрион растет, а плодное яйцо нет. Врачи в таком случае ставят угрозу прерывания беременности, так как зародышу будет тесно в его оболочке, и он может замереть. Может понадобиться определенное гормональное лечение для стимуляции роста ПЯ. Но часто, ситуация когда плодное яйцо не растет, выравнивается со временем, через 1-2 недели мешок начинает интенсивно наверстывать упущенное.
Вынашивание беременности – достаточно непредсказуемая работа, особенно в последнее время. Влияние негативных факторов окружающей среды только начинает проявляться. По статистике, около 20% всех женщин сталкиваются с диагнозом анэмбриония. Но, отчаиваться и бить панику не стоит. Необходимо трезво оценивать ситуацию, проконсультироваться у нескольких специалистов и затем принимать решение.
Когда наступает долгожданная беременность, оплодотворенная яйцеклетка опускается в маточную полость и прикрепляется к ее стенке. Таким образом, происходит развитие эмбриона, окруженного плодным яйцом. Первый месяц, с даты произошедшего оплодотворения, эмбрион такой маленький, что визуализировать его очень сложно. Именно поэтому первое УЗИ делают в 6-7 недель, чтобы можно было рассмотреть эмбрион и подтвердить наступление беременности.
Почему на УЗИ не видно эмбриона?
Бывает, что женщина, которая увидела долгожданные две полосочки на тесте, приходит к врачу и слышит: «Плодное яйцо пустое, на УЗИ не видно эмбриона». Это явление имеет название анэмбриональная беременность.
Если беременной женщине ставят анэмбрионию, это означает что при росте уровня ХГЧ в составе крови в плодном яйце отсутствует эмбрион. Точно сказать сложно, на какой именно неделе специалисты смогут увидеть эмбрион на УЗИ. Этот срок колеблется от 5 до 9 недель, в зависимости от определенных факторов:
- Особенности организма каждой конкретной женщины.
- Правильность подсчета срока от даты зачатия.
- Какая именно беременность по счету. С каждой последующей беременностью вероятность выявить эмбрион раньше существенно растет.
Среднестатистически определено, что визуализация эмбриона осуществима в 7 недель от даты зачатия, при активном проходящем росте уровня ХГЧ в крови. Однако, если даже на таком сроке специалисты не увидели эмбрион в плодном яйце, впадать в панику нужно только если остановился рост уровня ХГЧ или же он пошел на спад. Такая картина свидетельствует о том, что беременность замершая. Однако, удостовериться в этом лишний раз не помешает, поэтому стоит перепроверить все у другого врача или же сделать УЗИ трансвагинально.
Женщине нужно обратиться к врачу, если через несколько недель после остановки роста уровня ХГЧ эмбрион не видно в плодном яйце даже при исследовании трансвагинально, при этом срок беременности близиться к девяти неделям. Остановка роста эмбриона и начало его разложения может сопровождаться такими сопутствующими симптомами:
- Беспричинный скачек температуры тела.
- Появление тошноты и рвоты.
- Постоянная слабость, мышечная боль.
- Боль внизу живота.
- Появление выделений с кровяными примесями или же открывшегося кровотечения.
Не стоит затягивать с визитом к врачу и откладывать процедуру выскабливания. Разложение эмбриона может грозить женщине появлением серьезных проблем со здоровьем.
На каком сроке должно быть видно эмбрион на УЗИ?
В период ожидания появления на свет малыша женщина задается вопросом, на каком сроке эмбрион смогут рассмотреть на УЗИ? Во время диагностики на сроке 5-6 недель плодное яйцо в диаметре около семи миллиметров. На этом сроке в большинстве случаев врач уже визуализирует эмбрион. Примерно в это время также удается услышать, как бьется его сердечко.
При наличии регулярного цикла менструации в конце шестой недели должен быть виден эмбрион. Если на УЗИ не видно эмбриона, рекомендуется пройти повторное исследование через неделю, чтобы исключить все возможные отклонения.
Бывают также случаи, когда плодное яйцо находится за пределами матки. Во время УЗИ яйцо просматривается недостаточно хорошо, или его вовсе не видно. При этом биение сердца прослушивается вне стенок матки.
Что делать, если на УЗИ не видно плод и что это может значить?
Бывают ситуации, что в процессе проведения УЗИ эмбрион не визуализируется внутри плодного яйца, а иногда и само плодное яйцо. Нужно, в первую очередь, постараться не паниковать. Может быть беременности и вовсе нет, или же произошла ошибка с подсчетом ее срока, поэтому еще сложно проводить диагностику. Если замершая беременность точно не подтвердилась, не нужно спешить с проведением чистки. Сначала лучше пройти УЗИ еще раз, в другой клинике. Может быть возникнет необходимость проводить еще одно или несколько исследований. Оптимальный вариант – когда параллельно диагностике контролируют уровень ХГЧ в крови. Если беременность развивается без отклонений, то его уровень растет. Это помогает специалистам исключить возможную замершую беременность.
Если на УЗИ в плодном яйце не видно эмбриона — что это значит?
Очень часто плодное яйцо без эмбриона диагностируют в полости матки у молодых и здоровых девушек. Почему не видно плод на УЗИ, и можно ли избежать замершей беременности?
Причин такого явления существует огромное множество. К этому могут привести инфекции различной этиологии, воздействие на организм токсических веществ и т.д. Снизить к минимуму возможность того, что на УЗИ не будет видно эмбриона, можно, заранее планируя свою беременность, чтобы точно рассчитать гестационный срок. Также, нужно проходить обследования и перед тем, как планировать зачатие малыша, вылечить все имеющиеся инфекции. Это особенно важно для женщин, которые планируют беременность в возрасте старше 35 лет. У этой категории значительно выше риск появления у плода хромосомных аномалий.
Отсутствие эмбриона в плодном яйце зачастую во время беременности не подает женщине никаких признаков. Могут появиться кровяные выделения в том случае, если начался выкидыш. Даже гинеколог во время осмотра не сможет точно сказать, есть в плодном яйце эмбрион, или же оно пустое. Диагноз анэмбрионии может ставить только врач, который проводил ультразвуковое исследование на сроке не ранее 5-6 недель. Если гестационный срок считают с первого дня начала последней менструации, то визуализировать эмбрион врач на УЗИ сможет на 1-2 неделях задержки.
Крайне редко пациентке после УЗИ ставят неверный диагноз, поэтому при отсутствии эмбриона в плодном яйце необходимо проверить результат через неделю на другом оборудовании, если возникли сомнения в профессионализме врача или качестве аппарата УЗИ. Не исключена ошибка и по другим причинам: маленький срок беременности или поздно произошедшая овуляция, лишний вес женщины и .
Почему можно не увидеть эмбрион на УЗИ?
Если тест на беременность показывает две полоски, а на УЗИ эмбрион не визуализируется, причиной этому может быть:
- Некорректный расчет срока беременности с момента зачатия. Эмбрион может быть не видно потому, что женщина слишком рано проводит исследование.
- Ультразвуковую диагностику проводили на старом аппарате или же специалист не имел должного уровня квалификации.
- Исследование делали через живот, а не трансвагинально.
- У беременной случился выкидыш, а она не обратила на это внимания (перепутала его с началом месячных), при этом уровень ХГЧ в крови еще не снизился до прежнего значения.
Если на УЗИ не видно эмбриона в плодном яйце, не стоит сразу паниковать. По ряду причин диагноз анэмбрионии может быть ошибочно поставлен, поэтому необходимо контролировать уровень ХГЧ в крови и пройти диагностику еще раз.
УЗИ (ультразвуковое исследование) представляет собой исследование, которое очень часто применяется для на любом сроке беременности, даже тогда, когда на УЗИ виден еще только эмбрион. Это связано не только с информативностью, но и с простотой диагностики, доступностью и .
Во время беременности УЗИ применяют в нескольких случаях:
- Когда необходимо .
- Приходит время , оценить их соответствие принятым нормативам для каждого срока.
- Если требуется оценить жизнеспособность ребенка.
- Выявить аномалии в развитии.
- Когда нужно определить размеры плаценты, ее зрелость, обозначить место прикрепления.
- Определить количество и свойства околоплодных вод.
- Если хотят определить .
Согласно современным правилам ультразвуковое исследование в обязательном порядке проходит каждая женщина, находящаяся в положении и наблюдающаяся у гинеколога. Многие думают, что надо идти на УЗИ тогда, когда видно эмбрион.
Во-первых, обследование точно скажет, беременна женщина или нет, это будет видно. Дело в том, что существует опасное заболевание, называемое пузырным заносом, которое характеризуется теми же признаками, что беременность.
Во-вторых, необходимо убедиться, что беременность маточная. В третьих, только УЗИ точно назовет . Если же ее нет, то обследование выявит причину задержки: видно, что проблема заключается в опасном гинекологическом заболевании.
Выяснив, на какой неделе виден сам эмбрион на обследовании УЗИ, не все задаются вопросом, зачем нужна следующая процедура. Как правило, врач ставит для нее несколько важных задач:
- На этом обследовании, когда можно увидеть достаточно крупный плод на УЗИ, необходимо изучить такой показатель как « » малыша. Именно так можно раньше выявить страшные болезни, например, видно синдром Дауна. Если это пространство от кожи до мягких тканей у позвоночника оказывается увеличенным, гинеколог обязательно направит обследуемую к генетику, где ей назначат новые процедуры: анализы, специализированную диагностику состояния околоплодных вод, клеток плаценты и крови из пуповины.
- Несмотря на то, что многим интересно, на какой недели может быть виден эмбрион на УЗИ, врача интересует другое. Так, нужно измерить . Этот показатель сообщает не только сам плод, размеры, но и приблизительный срок самой беременности.
- Специалист изучает , ведь именно сердцебиение является наиболее важным показателем жизнеспособности, которой обладает плод. Если с сердцем все в порядке, то удары будут слышны через одинаковое время, то есть оставаться ритмичными, а также четкими, очень ясными. Аритмия бывает симптомом гипоксии, которой страдает плод (как и глухие тона ударов), или развития врожденных пороков.
- Еще один важный момент – это частота сокращений сердечка. Если их число превышает норму, такое состояние называют тахикардией, если не доходит до нормы (от 120 ударов за минуту или меньше), − брадикардией. Обычно подобное случается, если в крови недостаточно кислорода, и у ребенка развивается гипоксия. Выходом в данном случае становится лечение в стационаре, то есть терапия, улучшающая и внутриклеточный обмен веществ.
- Необходимо оценить и развитие, а также наличие всех необходимых органов. Любые отклонения и аномалии служат причиной для консультации генетика. Уже с ним решается вопрос о необходимости прерывания беременности.
Обследование на втором УЗИ
Согласно норме второй осмотр гинеколог назначает на период . В это время особое внимание приковано к нескольким показателям:
- Ряд биометрических данных: бипариетальные показатели, лобно-затылочный размер, окружность головы и животика, а также длина конечностей. Все эти цифры необходимы для того, чтобы правильно оценить рост и степень развития малыша, соответствие его размеров поставленному сроку беременности.
- Именно в этот период максимально детальными будут все данные, касающиеся возможных аномалий и проблем в развитии малыша. На первоначальном УЗИ плод еще слишком маленький, не все можно увидеть и выявить. Что же касается более поздних сроков, то там тщательному обследованию может мешать не только размер самого ребенка, но и величина плаценты.
- Врач обязательно оценит и саму плаценту: не только зрелость, структуру, но и расположение с толщиной. Дело в том, что именно она доставляет ребенку все вещества, незаменимые для нормального развития и роста. Если плацента слишком толстая, это может говорить о ее воспалении. Пациентку в обязательном порядке отправят на дополнительные тесты, призванные выявить наличие инфекции, а затем пролечат в стационаре. Зрелость плаценты тоже является очень важным показателем, ведь он также говорит о том, доставляются ли малышу необходимые вещества . Позднее развитие плаценты – довольно редкое явление, вызванное курением или хроническими заболеваниями женщины. А вот преждевременное созревание встречается куда чаще. Его причинами становится не только табак и различные заболевания эндокринного характера (диабет и другие), но и сделанные ранее аборты, внутриутробная инфекция, гестозы. При выявлении такого состояния женщину направляют на ряд обследований и анализов, а затем назначают антибиотики, препараты витаминного ряда, спазмолитики, лекарства для уменьшения гипоксии плода. Что касается места крепления плаценты, то чаще всего это задняя стенка. Передняя стенка или дно выявляются довольно редко. В норме она должна не доходить до внутреннего зева маточной шейки минимум на шест сантиметров. Если же это расстояние меньше, гинекологи предупреждают о предлежании плаценты. Это серьезная ситуация, и под угрозой не только плод, но и жизнь матери. Чаще всего вызывается такая проблема воспалительными заболеваниями, миомами матки, перенесенными абортами или частыми родами. Лечение, как правило, проходит в стационаре.
- Врач также оценивает состояние околоплодных вод, пуповину, шейку матки. Если выявляются какие-либо проблемы, беременную тщательно наблюдают, могут даже наложить швы.
Задачи последующих обследований
Третье УЗИ плода назначается уже и нужно для того, чтобы определить положение ребенка, оценить его размеры и массу, изучить состояние плаценты, а также околоплодных вод. Последнее же УЗИ (в норме) проводится уже перед родами и не является обязательным. Оно необходимо в тех случаях, когда врачу нужно определиться с видом родов, и выявляет расположение пуповины (чтобы плод не был ею обвит), примерную массу при рождении и положение с предлежанием малыша.
Проблемы при развитии эмбриона
Несмотря на то, что на самом первом УЗИ плод еще крошечный, ряд патологий вполне можно разглядеть. Особенно важный момент касается развития двойни. Довольно редко (но все же бывает) встречается такой вариант, когда эмбрионы в плодном яйце не разделены межамниотической перегородкой. Они развиваются слишком близко друг у другу, могут срастаться, развиваться генетически неполноценными. Такую беременность прерывают всегда, и чем раньше это случится, тем лучше . Именно появление ультразвукового обследования позволило людям предотвращать такую трагедию как рождение «сиамских близнецов» и детей с другими уродствами.
Заключение
Традиционно назначается гинекологом начиная с десятой недели беременности. Затем по плану идут следующие обследования, позволяющие врачу судить о развитии, насколько здоров плод, и о состоянии матери. При помощи этой недорогой, информативной и доступной процедуры можно контролировать процесс беременности, вовремя проводить лечение. Однако ряд проблем можно выявить и раньше, еще на пятой неделе беременности, хотя такое обследование плода проводится не всегда.
При наступлении желанной беременности, все будущие мамы хотят достоверно убедиться в том, что плодное яйцо прикрепилось к стенке матки и формирование будущего младенца происходит нормально. Самым достоверным и удобным способом подтвердить положительный тест на беременность считается ультразвуковое исследование.
Несмотря на тот факт, что высокоточная тест-полоска, легкодоступная в аптечной сети, показывает наступление беременности, а квалифицированный акушер-гинеколог способен распознать симптомы «беременной матки», только итоговые данные УЗИ подтверждают факт гестации. Именно поэтому, в том случае, когда женщина считает, что ей удалось забеременеть, а на УЗИ не видно плодного яйца, будущие родители приходят в недоумение.
В связи с этим явлением у них возникает вопрос – может ли диагност не увидеть беременность на УЗИ? В нашей статье мы хотим предоставить информацию о том, на каком сроке задержки менструации возможно подтвердить завершение процесса зачатия, когда ультразвуковой сканер позволит врачу разглядеть эмбрион и можно ли на УЗИ не увидеть беременность.
Как обследуют будущих мам?
Если тест на беременность оказался положительным, подтвердить это можно на ультразвуковом исследовании – диагностику осуществляют в коммерческом центре или в женской консультации. Важно знать, что немаловажную роль в получении достоверных результатов обследования играет аппаратура, имеющая высокий уровень разрешения и функциональных возможностей, а также квалификация специалиста.
До 9 акушерских недель для обследования беременных женщин используют два способа:
- Трансабдоминальный – через область передней брюшной стенки.
- Трансвагинальный – с помощью трансдьюсера, который вводят во влагалище.
До 5 недель сформированное плодное яйцо очень мало – его размер составляет всего около двух миллиметров. Результативным методом диагностики эмбрионального периода считается именно трансвагинальный – его высокочастотный датчик дает возможность максимально приблизиться к маточной полости и передать на экран монитора мельчайшие размеры исследуемых органов.
Методика обследования будущей мамы с помощью высокочастотных волн неинвазивная и абсолютно безвредная – она позволяет врачу безопасно наблюдать за развитием плода
За весь период гестации женщине выполняют не менее трех ультразвуковых сканирований. Сеанс исследования кратковременный, врач старается не задерживать датчик долго на одном месте, особенно в период формирования важнейших органов и систем будущего младенца.
Что смотрят на ультразвуковом исследовании?
Основной целью проведения УЗИ в эмбриональном периоде является подтверждение наступления беременности, особенно актуален этот вопрос в случае экстракорпорального оплодотворения. Перед врачом-диагностом ставится несколько задач:
- Подтверждение фиксации плодного яйца в матке.
- Исключение наличия новообразования в маточной полости, которое может «маскироваться» под беременность.
- Оценивание жизнеспособности эмбриона.
- Исключение внематочной беременности.
- Определение наличия второго плода.
- Изучение локализации плаценты и зародыша.
- Уточнение сроков гестации.
В гинекологической практике существует один важный момент, который должны знать все будущие мамочки: врач измеряет сроки периода беременности в акушерских неделях – от первого дня последней менструации. Именно поэтому разница между реальным и акушерским сроком зачатия ребенка составляет две недели. У женщины репродуктивного возраста с нормальным менструальным циклом распознавание беременности при трансвагинальном исследовании происходит не позже пяти недель. Если цикл нерегулярный – определение точного срока по месячным затруднительно.
В какие сроки на УЗИ не видно эмбриона?
Признаками жизнеспособной беременности являются следующие факторы, которые фиксирует ультразвуковой сканер:
- наличие различимых очертаний зародыша в яйце;
- прослушивание сердцебиения плода;
- фиксация малейших движений эмбриона.
У каждой женщины период вынашивания ребенка протекает индивидуально и точно сказать – сколько времени должно пройти, чтобы врач смог рассмотреть плод в виде точки и услышать ритм его сердца, очень сложно.
В акушерской практике существуют определенные нормативные сроки проведения ультразвуковой диагностики беременным женщинам. При этом учитывается, что трансвагинальное сканирование позволяет изучить происходящие изменения раньше трансабдоминального. Чтобы наши читатели смогли оценить качество этих методик, мы предоставляем сравнительную таблицу.
Начало сокращений сердечной мышцы будущего малыша приходится на срок с 3 до 4 недель и уловить его возможно только с помощью трансдюсера (специального узкого вагинального датчика). Случается, что врач-узист не может ничего разглядеть в плодном яйце и рекомендует прийти на обследование через 7–14 дней.
Именно частота сокращений мышцы сердца эмбриона позволит врачу уточнить срок гестации:
- в 5 акушерских недель частота сердечных сокращений составляет до 85 уд/мин;
- в 6 – от 102 до 126;
- в 7 – от 127 до 149;
- в 8 – от 150 до 172;
- в 9 – 175.
Если в 7 акушерских недель в плодном яйце не будет наблюдаться параметров эмбриона и не будет прослушиваться сердечный ритм, ставится предварительный диагноз анэмбрионии – отсутствия эмбриона в плодном яйце. Однако и в этом случае женщине рекомендуется прийти на дополнительное УЗИ спустя еще 7 дней.
Параметры эмбриона
В норме плодное яйцо имеет овальную форму и темно-серый оттенок. Для полноценного наблюдения за формированием плода на УЗИ измеряют следующие показатели.
На отчетливую видимость плода на мониторе ультразвукового аппарата оказывают влияние многие факторы и, если эмбрион не видно, не стоит паниковать – следует подождать две недели и повторить исследование.
В начале беременности эмбрион напоминает букву «С», по мере его роста внешний вид изменяется – в 8 недель уже можно рассмотреть и голову, и выделенные конечности
Почему при растущем уровне ХГЧ на УЗИ не видно плода?
Плодные оболочки формирующегося младенца производят особое вещество – хорионический гонадотропин человека, свидетельствующий о состоявшемся зачатии. В I триместре показатели количества этого протеина-гормона в циркулирующей крови женщины растут очень быстро – в первые недели его концентрация удваивается в течение каждых вторых суток.
Контроль динамики роста уровня ХГЧ позволяет акушер-гинекологам сделать точный вывод о развитии беременности.
Если при оценивании количества данного биологически активного вещества, наблюдается возрастание его количества, врач с точной уверенностью подтверждает наступление и благополучное развитие беременности. Каждая женщина хочет узнать о наступлении беременности пораньше, однако точность результатов УЗИ на второй неделе задержки месячных очень невысокая – лучше подождать до пятой недели.
Если при положительных тестах ХГЧ (в случае, когда количественные итоговые данные анализов соответствуют предположительному сроку гестации) на УЗИ беременность не определяется, то нужно прийти на дополнительное обследование. Уровень ХГЧ более 1800 мЕД/мл соответствует третьей неделе беременности и, если ультразвуковой сканер не наблюдает в маточной полости плодное яйцо, врач предполагает развитие эктопической беременности.
Отсутствие роста показателей ХГЧ (отрицательный тест) может указывать на тот факт, что развитие эмбриона не происходит – либо он погиб, либо оплодотворения яйцеклетки в этом цикле не произошло.
Далеко не всем женщинам известно такое явление, как биохимическая беременность или преклинический спонтанный выкидыш. В этом случае зачатие происходит, плодное яйцо прикрепляется к маточной стенке, однако при наступлении срока очередных месячных – беременность прерывается.
Следует также сделать акцент на тех ситуациях, когда на УЗИ беременность не видно, а тест положительный – особенное значение имеет мониторинг уровня ХГЧ, необходимо сдавать анализ крови несколько раз, с интервалом в несколько дней. Итоговые данные лабораторных исследований позволяют определить соответствие концентрации гормона норме и его повышение.
Практикующие специалисты советуют будущим родителям постараться не форсировать события, исключение возможно лишь тогда, когда необходимо как можно срочно подтвердить или опровергнуть наступившую беременность
Как поступить, если при ультразвуковом сканировании беременность не обнаружена?
В случае возникновения ситуации, когда врач-узист не может увидеть очертания эмбриона, а иногда и самого плодного яйца, необходимо постараться сохранить спокойствие и не поддаться на ложные убеждения! Это возможно в случае отсутствия гестации или ее срок очень мал, чтобы заметить на мониторе. Без наличия абсолютных доказательств прервавшей развитие беременности проводить выскабливание полости матки нельзя!
Следует обратиться в другую клинику и пройти обследование повторно – лучше это сделать на аппаратуре экспертного класса, обладающей высокой разрешающей способностью. Также необходимо, чтобы УЗИ сопровождалось исследованиями крови на уровень ХГЧ . Возможно, обследование потребуется пройти несколько раз. Будущие родители должны приложить все усилия, чтобы ошибки диагностических методов не стоили жизни ребенка!
Последнее УЗИ во сколько недель — на этот вопрос вам ответит ваш лечащий врач
Когда беременность желанная, то будущие мамы спешат убедиться, что плодное яйцо сформировалось, закрепилось в матке, а малыш развивается так, как нужно. Ультразвуковое обследование позволяет уже с 1–3 дней задержки менструации подтвердить начало беременности. Но при этом врач не увидит эмбрион, его диагностируют с 5–6 недели.
Как увидеть эмбрион?
Если тест показал наличие беременности, то убедиться в этом поможет обследование на ультразвуковом сканере. Диагностику УЗИ проходят в женской консультации или в частном медицинском центре.
Для осмотра в 1 триместре важно, чтобы аппарат УЗИ, имел высокое разрешение и широкие функциональные возможности, к тому же немаловажную роль играет квалификация врача. В 4–5 недель сформировавшийся плодный мешочек очень мал и слабо виден, его размер — всего 1–2 мм.
Для понимания медицинского языка важно знать, что гинекологи измеряют сроки вынашивания ребенка в акушерских неделях, от первого дня последних месячных. Поэтому разница между акушерским и реальным сроками зачатия малыша составляет 2 недели.
Каким способом обследуют эмбрион?
Исследование в ранний период, до 9 недель беременности рекомендовано делать двумя методами:
- Через переднюю брюшную стенку, трансабдоминальным датчиком;
- Через влагалище, трансвагинальным узким трансдюсором.
Результативным способом диагностики в эмбриональный период считается именно трансвагинальный осмотр, его датчик, имея большую частоту волн, ближе подходит к полости матки и передает самые мелкие размеры органов на экран.
Безопасно ли УЗИ на стадии формирования эмбриона?
Метод обследования волнами высокой частоты не инвазивный, он позволяет относительно безопасно наблюдать за развитием ребенка. Однако, несмотря на подтвержденную безвредность для зародыша, рекомендуют проводить сеанс УЗИ кратковременно, не более 15 мин. В период формирования органов и систем опытные врачи стараются не затягивать время диагностики, не задерживают датчик на одном месте надолго.
За период беременности женщина делает не менее 3-х обследований УЗИ. Каждый скрининг включает себя ультразвуковое сканирование и анализ крови. Позже, наблюдая за тем, как протекает беременность, врач решает, насколько требуются дополнительные сеансы УЗИ.
В какие сроки УЗИ видят эмбрион?
Когда различают очертания эмбриона в яйце, прослушивают биение сердца малыша на аппарате УЗИ, фиксируют малейшие движения, то гинекологи подтверждают жизнеспособную беременность.
Сколько точно должно пройти недель от зачатия, чтобы разглядеть эмбрион в виде точки, услышать сердечный ритм малыша, сказать сложно, поскольку каждая беременность развивается индивидуально.
В акушерстве за норму взяты средние сроки, при этом способ сканирования через влагалище позволяет разглядеть изменения раньше, чем поверхностный.
Нормативные сроки диагностики
В том случае, если у женщины регулярный менструальный цикл, то при трансвагинальном УЗИ распознавание эмбриона происходит не позднее 6 недель. Если же цикл непостоянный, то определить точный срок по месячным нельзя.
Сердечная мышца эмбриона начинает сокращаться с 3 недель и 4 дней. Уловить стук сердца лучше с помощью вагинального датчика. Иногда бывает, что на этом сроке ничего в яйце не видят, тогда рекомендуют прийти еще одно УЗИ примерно через неделю, а то и две. Частота сердечных сокращений (ЧСС) позволит уточнить срок беременности.
Если через неделю, в 6–7 акушерских недель по-прежнемув яйце ничего не будет просматриваться и прослушиваться, то врачи поставят предварительный диагноз — анэмбриония. Однако и в этом случае гинекологи советуют не спешить и пройти дополнительное обследование несколько позже, ещё через неделю, особенно при нерегулярном цикле.
Что смотрят на УЗИ?
Ультразвуковое исследование раньше 9-10 недель не обязательное, его выполняют по желанию женщины. Основная задача УЗИ в эмбриональный период – подтвердить наступление беременности и прикрепление плода в матке. Это особенно актуально в случае подсадки эмбрионов методом экстракорпорального оплодотворения (ЭКО). Целей УЗИ в эмбриональный период несколько:
- Подтвердить, что плодное яйцо зафиксировалось в матке;
- Проанализировать жизнеспособность эмбриона;
- Исключить внематочную беременность;
- Определить количество эмбрионов;
- Узнать локализацию плода и плаценты в матке;
- Уточнить соответствие нормативам форм и размеров плодного яйца ;
- Исключить новообразования в полости матки, маскирующиеся под беременность;
- Уточнить срок беременности.
Параметры эмбриона
В первые дни после зачатия эмбрион не похож на человека, скорее, на закругленную раковину с хвостиком. Но по мере роста его внешний вид меняется, и если в 5–7 недель зародыш напоминал букву «С», то уже через неделю на УЗИ врач увидит голову, руки эмбриона, как выделенную часть тела.
Отделение ультразвуковой диагностики
О принципе исследования
Как можно догадаться из названия, дело здесь в ультразвуковом луче, который периодически испускается специальными элементами на головке датчика. Этот луч, как и любая другая волна, частично отражается на границе раздела веществ с разной плотностью (то есть от мест контакта двух органов друг с другом, от мест контакта двух разных по плотности тканей одного и того же органа и т.д.) и воспринимается теми же элементами на головке датчика. В зависимости от плотности встречаемых тканей и свойств датчика, ультразвук проникает на разную глубину и отражается от разных структур. Далее компьютер перерабатывает воспринимаемые отраженные сигналы от датчика и формирует картинку на экране – так появляются контуры органов. Если по пути к исследуемому органу встретится ткань, задерживающая ультразвук (например, газ), он не проникнет на нужную глубину.
Вот почему иногда при исследовании можно ничего и не увидеть. Это может случиться:
1. При исследовании органов брюшной полости и вздутом толстом кишечнике: газ в кишке очень сильно поглощает ультразвук.
2. При исследовании сердца, когда имеется эмфизема (повышенная воздушность) левого легкого.
3. У тучных людей – слишком большой путь луч проделывает в жировой ткани и здесь тоже отражается, поэтому, доходя до исследуемых органов интенсивность его уже значительно снижена и поэтому картинка получается блеклая.
Виды УЗИ
Ультразвуковое исследование бывает нескольких видов, в зависимости от того, что исследуется. Абдоминальное (через переднюю брюшную стенку) – позволяет исследовать печень, поджелудочную железу, желчный пузырь, брюшной отдел аорты, почки, селезенку, при наполненном мочевом пузыре – мочевой пузырь и матку с придатками у женщин и предстательную железу у мужчин.Вагинальное – датчик вводят во влагалище, предварительно надев на него стерильный презерватив – это более детальное исследование матки и придатков, для него не нужно наполнять мочевой пузырь. Отдельно стоит исследование сосудов (вен и артерий), исследование щитовидной железы. Эхокардиография – специальным датчиком по сложным программам исследуется сердце (состояние сердечной мышцы, камер, клапанов, кровоток в разных отделах и т.д.) Ректальное исследование предстательной железы – через прямую кишку. Некоторые специализированные методы исследования, как то: стресс-эхокардиография (оценка работы сердца при нагрузке), чрезпищеводная эхокардиография (датчик вводится в пищевод для непосредственного контакта с примыкающим к пищеводу сердцем) и др.
Подготовка к УЗИ
Худеньким и без нарушения пищеварения можно просто не есть накануне вечером. Тучным и людям, имеющим проблемы с пищеварением (запоры, вздутие, метеоризм), кроме этого, необходимо несколько дней принимать легкую пищу, например, кисломолочные продукты, каши, бульоны, не есть жирную пищу и сладкое (это удлиняет пищеварение и способствует образованию газов), кроме того, можно несколько дней принимать после еды ферментные препараты типа «Панзинорм» или «Фестал» – это также способствует очищению кишечника, что поможет врачу провести качественное исследование.
УЗИ органов брюшной полости необходимо проводить натощак, если исследование невозможно провести утром, допускается легкий завтрак. Не рекомендуется курить до исследования. Если Вы принимаете лекарственные средства, предупредите об этом врача УЗИ. Нельзя проводить исследование после гастро- и колоноскопии.
При подготовке к УЗИ органов малого таза, а также простаты, необходимо помнить, что исследование проводится при полном мочевом пузыре, поэтому необходимо выпить 2 л негазированной жидкости за 2-3 часа до процедуры.
Исследование молочных желез желательно проводить в первые 10 дней менструального цикла. А вот для проведения УЗИ щитовидной железы и почек, специальной подготовки не требуется.
О вреде и пользе УЗИ
Как уже говорилось, в основе исследования лежит ультразвуковой луч. Это волны с частотой более 20000 колебаний в секунду. Часто люди страшатся исследования, думая, что оно аналогично рентгеновскому, чревато облучением, вредно для здоровья. Нет, здесь другой принцип, другие лучи. Вредное воздействие на организм человека на сегодняшний день не доказано и по статистике не выявлялось. Хотя были попытки доказать вредное воздействие ультразвука на плод.
В современном мире любая новость тут же становится всеобщим достоянием. Так произошло и с известием об УЗИ. В июне 1999 года ирландские ученые опубликовали результаты своих сенсационных исследований. Они заявили, что ультразвук низкой частоты – как раз такой, какая бывает при обычном УЗИ в женских консультациях, может вызывать изменения в строении клеток. И весьма опасные. Правда, эти испытания проводились на мышах. Да и сами исследователи пока не делают поспешных выводов.
Подтвердить или опровергнуть данный эффект ультразвука могут лишь крупномасштабные исследования. Конечно, если вредность явления не доказана, это еще не означает его полезности. Ультразвуковые волны, проходя через живые ткани, на самом деле вызывают в них определенные изменения. Подобные эффекты известны давно. Их сейчас используют и в благих целях. К примеру, в физиотерапии – для лечения многих болезней.
Не новость для ученых и то, что ультразвук способен повреждать и даже разрушать живые клетки. Но ведь речь идет о продолжительном и интенсивном УЗИ. А доза акушерского обследования в сотни и даже тысячи раз меньше повреждающей. И потом, за почти 50-летнюю историю ультразвукового сканирования за ним не было замечено сколько-нибудь серьезного вредоносного влияния на детей. Вот почему это исследование совершенно не противопоказано даже на ранних сроках беременности, а наоборот – очень нужно и ценно в этот период для контроля за течением беременности и развитием плода.
УЗИ при беременности
Использование УЗИ-обследования во время беременности должно быть прежде всего разумным. Поскольку пока нет точного ответа на вопрос о полной безопасности ультразвука для человека, его не следует делать только для того, чтобы узнать пол ребенка, прослушать его сердцебиение или выполнить плановое исследование. Эксперты Всемирной Организации Здравоохранения официально одобряют четырехкратное УЗИ во время беременности. Правда, при этом они делают оговорку. Раньше 10-й недели это исследование, по возможности, выполнять не стоит (исключение составляют случаи «неблагоприятного течения беременности»: неразвивающаяся, внематочная и проч.)..
Похожая «директива» запечатлена и в нормативных документах Министерства здравоохранения России. Там говорится, что будущей маме надо сделать не менее трех УЗИ. Желательно – в установленные сроки. Первый раз УЗИ обычно выполняется в промежутке между 10-й и 14-й неделями беременности. Второе – между 20-й и 24-й, а третье – между 32-й и 34-й неделями. Хотя в реальной жизни все может быть иначе. Смотря как протекает ваша конкретная беременность.
Что может УЗИ?
УЗИ может показать строение внутренних органов: печень, почки, мочевой пузырь, поджелудочная железа, желчный пузырь, предстательная железа, сердце, матка, придатки, яички, щитовидная железа, молочная железа; оценить размеры, строения внутренних мелких структур (сосудов, протоков и т.п.), найти опухоли, кисты, узлы, кальцинаты.
УЗИ даёт возможность изучить функцию органов: это в первую очередь касается сердца, сосудов. Здесь можно изучить кровоток (сужение, тромбы, сдавление извне), сократимость разных участков сердечной мышцы, силу сокращений, правильность работы клапанов сердца, наличие врожденных и приобретенных пороков сердца.
УЗИ выявляет травматические повреждения органов, внутренние кровотечения, воспалительные инфильтраты и некоторые другие нарушения.
Исследование даёт возможность установить факт беременности (даже при недельной задержке; а опытные врачи обнаружат косвенные признаки и раньше) и осуществить дальнейший контроль за состоянием плода.
Чего УЗИ не может
1. При обычном исследовании нельзя посмотреть кишечник (и желудок, и двенадцатиперстную кишку, и тонкую, и толстую кишки, и аппендикс).
2. Нельзя посмотреть легкие.
3. Иногда плохо визуализируются матка и придатки (даже на фоне наполненного мочевого пузыря) – лучше видно при влагалищном исследовании специальным датчиком.
4. При небольшом инфаркте миокарда зона повреждения сердца так мала, что может быть не заметна при ультразвуковом исследовании.
5. Негрубые изменения органов также могут быть не заметны при УЗИ. Но отрицательный результат, а иногда определение косвенных признаков возможных (но четко не определяемых) заболеваний – это также немаловажно для последующей правильной диагностики (составление правильной схемы обследования, не назначение лишних анализов)
Для чего назначается повторное УЗИ?
1. Неудовлетворительная видимость в первый раз из-за плохой подготовки при исследовании через переднюю брюшную стенку.
2. При некоторой гинекологической патологии, когда для уточнения диагноза надо посмотреть в динамике в течение менструального цикла.
3. При обнаружении патологических структур вроде кист для оценки процесса (увеличивается, как быстро увеличивается, не изменяется).
4. При патологии сердца для контроля функции сердца и адекватности подобранного лечения.
5. После операции на сердце для оценки эффективности операции.
6. После почти любой операции для поиска осложнений (воспалительных инфильтратов).
Кому показано УЗИ?
Этот диагностический метод, учитывая его безвредность и большую информативность, может быть использован с пользой практически у всех пациентов, особенно при нетипичной картине заболевания для поиска и даже при типичной картине как метод, объективно подтверждающий диагноз.
Кроме того, это метод наблюдения за динамикой процесса (за изменениями). Трудно найти врача, который бы не вспомнил об этом методе и не включил бы его как основной или вспомогательный в свою логическую цепь диагностического поиска. Здесь надо вспомнить и о случайных находках, и о том, что обращаться к врачу лучше в начальных (неярких) стадиях болезни, а ещё лучше для профилактических осмотров для того чтобы уверенно попасть в число долго- и счастливо-жителей.
5 неделя беременности что происходит с плодом
Это период стремительного роста эмбриона. На пятой акушерской неделе уже начинает биться сердце крохи, а также дифференцируются органы и ткани.
Что происходит с ребёнком?
Плод ещё не совсем похож на маленького ребёнка. Его вес − всего один грамм, а рост составляет 1,5-2 мм. Тем не менее в этом крошечном организме происходят важные изменения, интенсивно формируются внутренние органы.
- У эмбриона уже есть зачатки конечностей и даже пальчики, образуются улитка внутреннего уха, глаза и рот. На этом этапе начинают формироваться клетки, которые отвечают за пол ребёнка.
- Интенсивно формируются позвоночник и такие внутренние органы, как печень, кишечник, поджелудочная железа, оформляется пищеварительная и мочевыделительная система.
- Развивается сердечно-сосудистая система, появляются первые кровеносные сосуды. К середине пятой недели крошечное сердце бьется с частотой около 100 ударов в минуту. Со временем сокращения будут достигать 180 ударов.
- Начинается развитие нервной системы, появляются ткани позвоночника и спинного мозга.
В это время активно развивается плацента − один из важнейших и уникальных органов, который существует только во время беременности. Плацента связывает между собой мать и будущего ребёнка, обеспечивая последнего всеми необходимыми питательными веществами. Такая тесная связь мамы с малышом через плаценту − повод пересмотреть свой режим работы и питания, отказаться от вредных привычек.
Не забывайте, что пятая акушерская неделя совпадает с третьей эмбриональной неделей, то есть реальный возраст малыша на две недели меньше.
Какие изменения состояния женщины на пятой неделе?
На наступившую беременность женщине укажет отсутствие менструации, а также новые симптомы и ощущения.
- Сохраняются такие признаки, как сонливость или бессонница, скачки настроения, утомляемость, плаксивость, вкусовые изменения, обострение обоняния, если они были ранее.
- Помимо нагрубания молочных желёз и повышения их чувствительности, может появиться пигментация сосков и полоска вниз от пупка.
- В это время вероятны первые признаки токсикоза, потому избегайте провоцирующих его факторов: резких запахов, жирной и слишком специфической пищи. Внесите в рацион продукты, содержащие витамин В6.
- Обычно учащаются позывы к мочеиспусканию.
- Всегда следите за характером ваших ощущений внизу живота. Если боли незначительные и недолгие, то не стоит беспокоиться. Если же они усиливаются или сопровождаются кровянистыми выделениями, причиняют вам дискомфорт, немедленно обратитесь к лечащему врачу.
Не забывайте, что отсутствие вышеперечисленных симптомов тоже считается нормой, ведь размеры малыша еще очень малы.
Если кроме этого вас ничего не беспокоит, то скорее всего беременность протекает благополучно.
Если при наличии любых из вышеперечисленных признаков и отсутствии менструации тест на беременность показывает отрицательный результат, рекомендуется повторно провести его через 3-5 дней. Иногда причиной отрицательного теста может быть невысокое количество хорионического гонадотропина (ХГЧ).
При ультразвуковом обследовании на пятой неделе беременности можно определить наличие плодного яйца и то, как оно прикреплено, увидеть размеры эмбриона, оценить его развитие и, главное, выяснить срок беременности.
Помните, что ваш организм уже начал меняться, хоть этого пока и не видно. Избегайте стрессовых ситуаций, не переутомляйтесь. В данный период нежелательны физические нагрузки. Больше отдыхайте, проводите время на свежем воздухе и наслаждайтесь своим положением. Ведь моральный настрой не менее важен, чем физическая готовность.
С какой недели видно эмбрион. На какой неделе на УЗИ видно эмбрион
При наступлении желанной беременности, все будущие мамы хотят достоверно убедиться в том, что плодное яйцо прикрепилось к стенке матки и формирование будущего младенца происходит нормально. Самым достоверным и удобным способом подтвердить положительный тест на беременность считается ультразвуковое исследование.
Несмотря на тот факт, что высокоточная тест-полоска, легкодоступная в аптечной сети, показывает наступление беременности, а квалифицированный акушер-гинеколог способен распознать симптомы «беременной матки», только итоговые данные УЗИ подтверждают факт гестации. Именно поэтому, в том случае, когда женщина считает, что ей удалось забеременеть, а на УЗИ не видно плодного яйца, будущие родители приходят в недоумение.
В связи с этим явлением у них возникает вопрос – может ли диагност не увидеть беременность на УЗИ? В нашей статье мы хотим предоставить информацию о том, на каком сроке задержки менструации возможно подтвердить завершение процесса зачатия, когда ультразвуковой сканер позволит врачу разглядеть эмбрион и можно ли на УЗИ не увидеть беременность.
Как обследуют будущих мам?
Если тест на беременность оказался положительным, подтвердить это можно на ультразвуковом исследовании – диагностику осуществляют в коммерческом центре или в женской консультации. Важно знать, что немаловажную роль в получении достоверных результатов обследования играет аппаратура, имеющая высокий уровень разрешения и функциональных возможностей, а также квалификация специалиста.
До 9 акушерских недель для обследования беременных женщин используют два способа:
- Трансабдоминальный – через область передней брюшной стенки.
- Трансвагинальный – с помощью трансдьюсера, который вводят во влагалище.
До 5 недель сформированное плодное яйцо очень мало – его размер составляет всего около двух миллиметров. Результативным методом диагностики эмбрионального периода считается именно трансвагинальный – его высокочастотный датчик дает возможность максимально приблизиться к маточной полости и передать на экран монитора мельчайшие размеры исследуемых органов.
Методика обследования будущей мамы с помощью высокочастотных волн неинвазивная и абсолютно безвредная – она позволяет врачу безопасно наблюдать за развитием плода
За весь период гестации женщине выполняют не менее трех ультразвуковых сканирований. Сеанс исследования кратковременный, врач старается не задерживать датчик долго на одном месте, особенно в период формирования важнейших органов и систем будущего младенца.
Что смотрят на ультразвуковом исследовании?
Основной целью проведения УЗИ в эмбриональном периоде является подтверждение наступления беременности, особенно актуален этот вопрос в случае экстракорпорального оплодотворения. Перед врачом-диагностом ставится несколько задач:
- Подтверждение фиксации плодного яйца в матке.
- Исключение наличия новообразования в маточной полости, которое может «маскироваться» под беременность.
- Оценивание жизнеспособности эмбриона.
- Исключение внематочной беременности.
- Определение наличия второго плода.
- Изучение локализации плаценты и зародыша.
- Уточнение сроков гестации.
В гинекологической практике существует один важный момент, который должны знать все будущие мамочки: врач измеряет сроки периода беременности в акушерских неделях – от первого дня последней менструации. Именно поэтому разница между реальным и акушерским сроком зачатия ребенка составляет две недели. У женщины репродуктивного возраста с нормальным менструальным циклом распознавание беременности при трансвагинальном исследовании происходит не позже пяти недель. Если цикл нерегулярный – определение точного срока по месячным затруднительно.
В какие сроки на УЗИ не видно эмбриона?
Признаками жизнеспособной беременности являются следующие факторы, которые фиксирует ультразвуковой сканер:
- наличие различимых очертаний зародыша в яйце;
- прослушивание сердцебиения плода;
- фиксация малейших движений эмбриона.
У каждой женщины период вынашивания ребенка протекает индивидуально и точно сказать – сколько времени должно пройти, чтобы врач смог рассмотреть плод в виде точки и услышать ритм его сердца, очень сложно.
В акушерской практике существуют определенные нормативные сроки проведения ультразвуковой диагностики беременным женщинам. При этом учитывается, что трансвагинальное сканирование позволяет изучить происходящие изменения раньше трансабдоминального. Чтобы наши читатели смогли оценить качество этих методик, мы предоставляем сравнительную таблицу.
Начало сокращений сердечной мышцы будущего малыша приходится на срок с 3 до 4 недель и уловить его возможно только с помощью трансдюсера (специального узкого вагинального датчика). Случается, что врач-узист не может ничего разглядеть в плодном яйце и рекомендует прийти на обследование через 7–14 дней.
Именно частота сокращений мышцы сердца эмбриона позволит врачу уточнить срок гестации:
- в 5 акушерских недель частота сердечных сокращений составляет до 85 уд/мин;
- в 6 – от 102 до 126;
- в 7 – от 127 до 149;
- в 8 – от 150 до 172;
- в 9 – 175.
Если в 7 акушерских недель в плодном яйце не будет наблюдаться параметров эмбриона и не будет прослушиваться сердечный ритм, ставится предварительный диагноз анэмбрионии – отсутствия эмбриона в плодном яйце. Однако и в этом случае женщине рекомендуется прийти на дополнительное УЗИ спустя еще 7 дней.
Параметры эмбриона
В норме плодное яйцо имеет овальную форму и темно-серый оттенок. Для полноценного наблюдения за формированием плода на УЗИ измеряют следующие показатели.
На отчетливую видимость плода на мониторе ультразвукового аппарата оказывают влияние многие факторы и, если эмбрион не видно, не стоит паниковать – следует подождать две недели и повторить исследование.
В начале беременности эмбрион напоминает букву «С», по мере его роста внешний вид изменяется – в 8 недель уже можно рассмотреть и голову, и выделенные конечности
Почему при растущем уровне ХГЧ на УЗИ не видно плода?
Плодные оболочки формирующегося младенца производят особое вещество – хорионический гонадотропин человека, свидетельствующий о состоявшемся зачатии. В I триместре показатели количества этого протеина-гормона в циркулирующей крови женщины растут очень быстро – в первые недели его концентрация удваивается в течение каждых вторых суток.
Контроль динамики роста уровня ХГЧ позволяет акушер-гинекологам сделать точный вывод о развитии беременности.
Если при оценивании количества данного биологически активного вещества, наблюдается возрастание его количества, врач с точной уверенностью подтверждает наступление и благополучное развитие беременности. Каждая женщина хочет узнать о наступлении беременности пораньше, однако точность результатов УЗИ на второй неделе задержки месячных очень невысокая – лучше подождать до пятой недели.
Если при положительных тестах ХГЧ (в случае, когда количественные итоговые данные анализов соответствуют предположительному сроку гестации) на УЗИ беременность не определяется, то нужно прийти на дополнительное обследование. Уровень ХГЧ более 1800 мЕД/мл соответствует третьей неделе беременности и, если ультразвуковой сканер не наблюдает в маточной полости плодное яйцо, врач предполагает развитие эктопической беременности.
Отсутствие роста показателей ХГЧ (отрицательный тест) может указывать на тот факт, что развитие эмбриона не происходит – либо он погиб, либо оплодотворения яйцеклетки в этом цикле не произошло.
Далеко не всем женщинам известно такое явление, как биохимическая беременность или преклинический спонтанный выкидыш. В этом случае зачатие происходит, плодное яйцо прикрепляется к маточной стенке, однако при наступлении срока очередных месячных – беременность прерывается.
Следует также сделать акцент на тех ситуациях, когда на УЗИ беременность не видно, а тест положительный – особенное значение имеет мониторинг уровня ХГЧ, необходимо сдавать анализ крови несколько раз, с интервалом в несколько дней. Итоговые данные лабораторных исследований позволяют определить соответствие концентрации гормона норме и его повышение.
Практикующие специалисты советуют будущим родителям постараться не форсировать события, исключение возможно лишь тогда, когда необходимо как можно срочно подтвердить или опровергнуть наступившую беременность
Как поступить, если при ультразвуковом сканировании беременность не обнаружена?
В случае возникновения ситуации, когда врач-узист не может увидеть очертания эмбриона, а иногда и самого плодного яйца, необходимо постараться сохранить спокойствие и не поддаться на ложные убеждения! Это возможно в случае отсутствия гестации или ее срок очень мал, чтобы заметить на мониторе. Без наличия абсолютных доказательств прервавшей развитие беременности проводить выскабливание полости матки нельзя!
Следует обратиться в другую клинику и пройти обследование повторно – лучше это сделать на аппаратуре экспертного класса, обладающей высокой разрешающей способностью. Также необходимо, чтобы УЗИ сопровождалось . Возможно, обследование потребуется пройти несколько раз. Будущие родители должны приложить все усилия, чтобы ошибки диагностических методов не стоили жизни ребенка!
Чтобы ответить на этот вопрос, необходимо понять сроки течения беременности. Также важным фактом является выявление даты зачатия, то есть точную дату. Как только произошел половой акт, и женщина забеременела, то далее женщина вынашивает плод целых девять месяцев. За этот период беременная должна трижды посетить врач, где буду проводить ультразвуковое обследование. Если быть точным, то на 11, 22 и 31 неделю беременности. Но необходимо отметить следующий факт того что, эмбрион можно выявить раньше первого срока исследования ультразвукового характера. Уже на 5 неделю аппарат можно определить наличие плода у беременной.
Если быть точным, то на начальных этапах видно не сам плод, а его яйцо плодное. А уже непосредственно в яйце происходит развитие и формирование плода(доноры яйцеклеток объявления). Поэтому монитор данного аппарата покажет только плодное яйцо.
Как только произошел контакт яйцеклетки и сперматозоида, то в течение двух недель оплодотворенная клетка должна попасть в репродуктивный орган женщины, в матку. Яйцеклетка при проникновении в матку должна сразу прикрепиться к стенке органа, непосредственно к слизистой. После такого процесса, в организме женщины начинают происходить специфические гормональные процессы. Начинается воспроизведение специального гормона, который называется ХГЧ (хорионический гонадотропин). Именно этот гормон дает первый звоночек женщине, что она уже беременна. Ярким примером является положительный тест на беременность, которым пользуется любая женщина планирующая забеременеть.
Может ли в плодном яйце два эмбриона? Если изучить анатомическое строение органов у женщины и физиологические процессы, то в плодном яйце два эмбриона могут быть. Обычно такое наблюдается редко у женщин, но на аппарате УЗИ такое явление специалисты наблюдают. Если все происходит у женщины без каких-либо сюрпризов с организмом, то через 9 месяцев появляется на свет двойня. Таких близнецов называют однояйцевыми. Смысл этого термина происходит из-за того что, одно плодное яйцо и два эмбриона. Тут всё крайне просто.
Что касается аппарата УЗИ, то он показывает плод не сразу, а только через некоторое время с момента зачатия. А что бы все-таки увидеть своего родного плода, необходимо выждать 5-6 недель с момента зачатия. После таких сроков можно уже посещать врача, который будет рассматривать на ультразвуковом аппарате плод. На самом экране яйцо виднеется, как небольшая точка черного оттенка. Все это наблюдается в полости матки. Локализация этой точки на верхнем отделе репродуктивного органа. А сам эмбрион виднеется как бело образование небольшого размера, в соответствии сроков обследования.
Следует учесть определенный факт. Если проводится УЗИ и виднеется плод вне репродуктивного органа, то медики ставят беременность внематочной локализации.
Во сколько появляется эмбрион в плодном яйце? Как было сказано выше, то в период 5-6 недели уже можно наблюдать эмбрион. Но врачи все рекомендуют проводить обследование только после 10 недели беременности. Как раз те сроки, когда проводится первый период ультразвукового обследования.
При каком плодном яйце появляется эмбрион?
Чтобы установить такой процесс необходимо применять только ультразвуковое исследование. Но чтобы проводить такую методику, необходимо учесть два способа исследования. Существует трансабдоминальное изучение беременности, или трансвагинальное.
Чрезвагинальный способ проводится, начиная с 5 недели по 10 неделю беременности. Некоторые называют такую методику внутренним изучением(когда в плодном яйце появляется эмбрион). Такая методика имеет свое место, потому что она более информативна в такие сроки ношение плода. Методика проведения является простым по своей сложности. Датчик устанавливают в сам зев влагалища, где расстояние до матки ближе всего. Естественно картинка на мониторе будет более четкой. Вот только при такой методике уже на 5 неделе можно рассмотреть плод.
Через брюшную полость, или как называют медики трансабдоминальное исследование, проводится, уже начиная с 10 недели беременности, вплоть до рождения малыша. При такой методике осмотра матки, плод можно увидеть только 7-8 неделе беременности.
Если по каким-либо причинам невозможно определить наличие яйца в матке, то существуют иные признаки, которые могут свидетельствовать о беременности. Первыми признаками могут быть некоторые изменения структуры репродуктивного органа. Матка, которая имеет стенки, начинают при беременности утолщаться. При этом плотность этих стенок также увеличивается. Далее можно просто выждать некоторое время и снова пройти исследование.
Когда должен появиться эмбрион в плодном яйце? Как было описано выше, первые признаки того что, сформировался эмбрион, уже можно выявить на 5 неделю беременности используя методику трансвагинального ультразвукового исследования.
Появление эмбриона в плодном яйце является большой радостью, как для матери, так и для отца будущего малыша.
Существует такие моменты в исследовании аппаратом, когда в заданные сроки не выявляются никакие признаки плода, при этом используя все методики сканирования. Ярким фактом является то что, женщина делает тест и он положительный, все физиологические процессы (ХГЧ) также подтверждают, что есть беременность, но на УЗИ этого процесса не видно. Основные факты этого процесса?
Самыми важнейшими причинами такого явления могут быть:
- Проведение УЗИ через брюшную полость, а не через промежность.
- Ошибочный подсчет возрастных критериев плода. То есть неправильная дата оплодотворения яйцеклетки. То есть, женщина пришла на обследование довольно в ранние сроки. Поэтому доктор назначает повторный осмотр через парочку недель.
- Проведение анализа женщины (наличие хорионического гонадотропина) на устаревшем аппарате.
- Специалист, который мог ошибочно не определить беременность, то есть неопытность.
- Попросту у женщины произошла потеря плода, но она не обратила на это внимание, приняв выкидыш за менструацию( банк доноров яйцеклеток). А касательно хорионического гонадотропина, то при таком явлении, в организме он приобретает норму не сразу.
Как появляется эмбрион в плодном яйце? Такое явление происходит в результате сложнейших физиологических процессов в организме репродуктивного органа, который просто выполняет свою работу и дает возможность организовать благоприятные условия для развития плода.
Что касается УЗИ на ранних сроках, то она крайне необходимо. Сроком такого обследования является третья и четвертая неделя с момента зачатия. Именно в этот период можно определить различные патологические процессы, которые можно выявить ранее для избегания различных негативных последствий. Чаще всего выявляется развитие плода за пределами матки, наличие опухолевидных процессов, или беременность замершую.
Но такое раннее диагностическое мероприятие решает непосредственно ваш врач. Если нет показаний, то не стоит проводить так часто УЗИ. Самым первым этапным обследованием на аппарате является 6-7 неделя беременности. При этом рекомендовано на хорошем новом аппарате, и чтобы был квалифицированный специалист.
Вряд ли у кого-либо вызовет сомнение тот факт, что женщина испытывает бурю эмоций в тогда, когда узнает о своей беременности. С первых дней её обуревает любопытство, она желает знать о своём интересном положении максимум информации: как развивается плод, хватает ли ему питательных веществ. Несомненно, все эти вопросы имеют право на существование, но одним из самых популярных и наиболее часто задаваемых вопросов является вопрос о том, когда на УЗИ виден эмбрион ? Вернее, на каком сроке можно рассмотреть эмбрион, который в скором времени превратится в маленького, живого человечка.
Что видно на первом УЗИ?
Когда женщина понимает, что в положенный срок месячные не проявились, она решается на то, чтобы купить тест на беременность. Если тест на беременность подтвердил предположение, будущей маме следует в ближайшее же время пройти ультразвуковое обследование в женской консультации.
Врач проведёт обследование и подтвердит ваше предположение или развеет ваши мечтания. Первое УЗИ проводят в течение первых трёх – пяти недель беременности. Такое обследование делают по желанию женщины или по назначению врача. На этом сроке опытный врач может рассмотреть только пышный эндометрий и небольшую темную точку, которая спряталась в его складках.
В первые десять дней беременности оплодотворённая яйцеклетка крепится к стенке матки, она продолжает делиться, а к окончанию четвёртой недели беременности в плодном яйце уже существует полноценный эмбрион. УЗИ диагностика , проводимая при помощи достаточно мощного и современного оборудования, позволяет четко и подробно визуализировать форму эмбриона уже на шестой неделе от зачатия. На этом этапе развития уже можно оценить размеры плодного яйца, темпы его роста. Интересно, что точный срок беременности легче всего устанавливается именно на ранних стадиях её развития. В дальнейшем помешать определению возраста плода может наследственная предрасположенность. У крупной женщины и плод будет более крупным. Его показатели будут отличаться от нормативных показателей, а у хрупкой женщины эти показатели будут значительно меньше.
Стадии развития эмбриона
Обследование на ранней стадии можно проводить в специализированной клинике . Хорошо, если она будет оборудована соответствующей, мощной аппаратурой.
Если опустить период деления зиготы (оплодотворённой клетки) и начать исследовать эмбриональную стадию, то к процедуре следует приступать на пятой неделе беременности. В этот период плод принимает удлинённую форму и занимает всю полость матки.
При исследовании на шестой неделе эмбрион продолжает расти и появляется возможность установить его основные параметры:
На седьмой неделе видно как плод начинает двигаться. С восьми недель на ультразвуковом исследовании совершенно четко просматривается сам эмбрион. Его длина на этом сроке составляет около трёх сантиметров. Далее вплоть до двенадцатой недели с эмбрионом особых перемен не происходит. После двенадцати недель будущая мать проходит первое плановое обследование, на котором уже четко и ясно виден эмбрион, все его внутренние и внешние органы. Некоторые опытные диагносты на первом исследовании могут предположить пол малыша. Выводы врач делает, опираясь на особенности фигуры. У мальчиков она похожа на треугольник.
Диагностика беременности и определение ее точного срока – важнейший вопрос для любой будущей мамы. На протяжении 9 месяцев вынашивания малыша каждая пациентка обязана пройти три ультразвуковых исследования – в 10-12 недель, 20-24 и 30-32. Но ультразвук может показать наличие плода гораздо раньше первого планового сканирования – уже в 4-6 недель. При каком УЗИ эмбрион видно раньше, какие показатели плода учитываются на этом сроке и почему врач может не распознать беременность при эхографии?
Когда можно диагностировать беременность?
На первых неделях беременности ультразвук покажет не плод, а лишь плодное яйцо, внутри которого развивается эмбрион. Что происходит в организме будущей мамочки после зачатия и когда малыша можно разглядеть на мониторах УЗИ-аппаратов?
После оплодотворения яйцеклетка должна в течение 14 дней проникнуть в матку и прикрепиться к ее слизистой оболочке. Затем организм женщины начинает активно выделять специальный гормон — хорионический гонадотропин (ХГЧ). Благодаря этому гормону появляются первые сигналы будущего материнства и положительный результат теста.
Однако ребенка на таком раннем этапе еще не видно – полноценного зародыша пока просто не существует. Поэтому ультразвук сможет показать будущего малыша в матке не раньше 3-5-й недель. На мониторе плодное яйцо смотрится как маленькая черная точка в маточной полости (обычно в верхней части). Сам эмбрион представляет собой небольшое образование белого цвета.
УЗИ 3 недели
УЗИ 4 недели
В редких случаях сканирование показывает локализацию плода за пределами матки – тогда ставится диагноз «внематочная беременность».
Виды УЗИ для определения беременности
Для диагностики беременности традиционно используют два вида УЗИ: трансвагинальное и трансабдоминальное.
В 4-9 недель чаще применяется трансвагинальное (внутреннее) сканирование, оно оказывается более информативным. При таком ультразвуке датчик вводят во влагалище пациентки: поскольку сканер располагается ближе к матке, изображение выходит более четким. В этом случае разглядеть эмбрион в матке будущей мамочки реально уже в 4-5 недель, когда диаметр плодного яйца всего 2-4 мм.
Трансабдоминальное сканирование (через наружную стенку живота) применяется на всем сроке вынашивания ребенка вплоть до родов. При наружном ультразвуке плод виден только на 6-7 недельке, когда диаметр – 5-7 мм.
Если ранний ультразвук не видит плодное яйцо, определить беременность можно и по некоторым другим признакам. Прежде всего это изменение строения матки: стенки утолщаются и уплотняются. В такой ситуации врач назначает повторное УЗИ через 7-14 дней.
Показатели развития плода на раннем сроке
По каким признакам оценивается развитие ребенка на ранней стадии вынашивания? Для оценки роста и развития будущего человечка используется два показателя. Это средний внутренний диаметр плодного яйца (СВД) и копчико-теменной размер эмбриона (КТР).
СВД плодного яйца вычисляют следующим образом: рассчитывается отдельно длина, ширина и передне-задний размеры яйца по внутренним стенкам. Все цифры складываются и делятся на три.
Для каждой недели вынашивания существует своя норма СВД, которая включена в особые таблички. При расшифровке данных УЗИ такие таблички помогают узнать точный возраст плода. Средняя погрешность – ± 6 дней. Если СВД больше 14 мм, но на ультразвуке не видно зародыш внутри плодного яйца, это явный сигнал неразвивающейся беременности.
КПТ – это длина эмбриона от головки до копчика. Этот показатель меньше зависит от индивидуальных особенностей, поэтому при постановке диагноза КПТ дает более точные результаты. Погрешность здесь – ± 3 дня.
Жизнедеятельность ребенка в этот период определяют по 2 показателям: сердечная и двигательная активность. Во сколько недель можно услышать биение сердечка малыша? На современном оборудовании УЗИ может зафиксировать сердцебиение ребенка уже в 5 недель. Частота сердечных сокращений на 6-8-й неделях – 110-130 ударов в минуту, на 9-й недельке – уже 190. В 9-10 недель она уменьшается до 140-160 и остается на таком уровне до момента родов.
Двигательную активность видно только с 7-й недели. Сначала это отдельные еле заметные движения, затем малыш сгибает-разгибает тело, потом дергает ручками и ножками.
Стадии развития эмбриона на УЗИ
Нормы ультразвука для первых недель беременности – это только показатели СВД и КПТ. В это время главная цель сканирования – выявить сам факт беременности, определить, маточная она или внематочная, а также оценить общее состояние будущей мамы. Развитие внутренних органов, аномалии развития и наличие/отсутствие генетических отклонений у ребенка – это задачи последующих УЗИ.
Как же выглядит эмбрион в самом начале своей жизни и какой размер плодного яйца считается нормой в первом триместре?
| Неделя | Что происходит |
|---|---|
| 3-4-я | Средний внутренний диаметр плодного яйца – 15 мм, стенки матки утолщаются. |
| 5-я | СВД уже 18 мм. Яйцо вытягивается, становится удлиненной формы и заполняет всю полость матки. Начинает формироваться сердечно-сосудистая система малыша. В этот период врач после ультразвука обычно уже может подтвердить зачатие. |
| 6-я | СВД уже 21 мм, КТР – от 6 мм, можно легко услышать сердцебиение. |
| 7-я | Показатели СВД И КТР – 23-24 и 10-11 мм соответственно. На мониторе видно овально-удлиненное плодное яйцо, легко проследить его движение и прикрепление плаценты. |
| 8-я | Начиная с 8-й недели ультразвук демонстрирует четкую структуру эмбриона. СВД уже 29-30 мм, КТР составляет 16 мм. |
| 9-я | Это время, когда меняется форма детской головки и туловища. В этот период отчетливо видно место прикрепления плаценты, активность самого эмбриона. Показатель СВД – 39-41 мм, КТР – 31-41 мм. |
Почему можно не увидеть эмбрион на УЗИ?
В вопросе о том, во сколько недель можно разглядеть плод при УЗИ, сомнений нет: уже на 4-6-й неделях, в зависимости от типа сканирования. Но иногда все признаки зачатия налицо, тест на беременность уверенно показывает 2 полоски, а на ультразвуке эмбрион не виден. Почему так может происходить?
- Неправильно рассчитан гестационный возраст плода (с момента оплодотворения). То есть на ультразвук пациентка пришла слишком рано, и лучше повторить анализ через недельку-две.
- Анализ делали на устаревшем оборудовании или специалист был без надлежащего опыта.
- УЗИ проводили через живот, а не трансвагинальным методом.
- У пациентки произошел выкидыш (не обратила внимания, приняла за менструацию), а уровень ХГЧ еще не вернулся в норму.
Раннее УЗИ (3-4-я недели) имеют очень важное значение для оценки состояния пациентки. В это время можно диагностировать внематочную беременность, чтобы успеть принять меры по сохранению репродуктивного здоровья женщины. Также ультразвук помогает увидеть причину задержки менструации при отсутствии плода (опухоли, кисты), распознать замершую беременность и др.
Но если нет срочных медицинских показаний, лучше подождать и провести ультразвуковое сканирование на 5-6-й неделях, в хорошей клинике и на новом оборудовании. В этом случае врач однозначно сможет увидеть плодное яйцо и подтвердить счастливый диагноз.
Когда наступает долгожданная беременность, оплодотворенная яйцеклетка опускается в маточную полость и прикрепляется к ее стенке. Таким образом, происходит развитие эмбриона, окруженного плодным яйцом. Первый месяц, с даты произошедшего оплодотворения, эмбрион такой маленький, что визуализировать его очень сложно. Именно поэтому первое УЗИ делают в 6-7 недель, чтобы можно было рассмотреть эмбрион и подтвердить наступление беременности.
Почему на УЗИ не видно эмбриона?
Бывает, что женщина, которая увидела долгожданные две полосочки на тесте, приходит к врачу и слышит: «Плодное яйцо пустое, на УЗИ не видно эмбриона». Это явление имеет название анэмбриональная беременность.
Если беременной женщине ставят анэмбрионию, это означает что при росте уровня ХГЧ в составе крови в плодном яйце отсутствует эмбрион. Точно сказать сложно, на какой именно неделе специалисты смогут увидеть эмбрион на УЗИ. Этот срок колеблется от 5 до 9 недель, в зависимости от определенных факторов:
- Особенности организма каждой конкретной женщины.
- Правильность подсчета срока от даты зачатия.
- Какая именно беременность по счету. С каждой последующей беременностью вероятность выявить эмбрион раньше существенно растет.
Среднестатистически определено, что визуализация эмбриона осуществима в 7 недель от даты зачатия, при активном проходящем росте уровня ХГЧ в крови. Однако, если даже на таком сроке специалисты не увидели эмбрион в плодном яйце, впадать в панику нужно только если остановился рост уровня ХГЧ или же он пошел на спад. Такая картина свидетельствует о том, что беременность замершая. Однако, удостовериться в этом лишний раз не помешает, поэтому стоит перепроверить все у другого врача или же сделать УЗИ трансвагинально.
Женщине нужно обратиться к врачу, если через несколько недель после остановки роста уровня ХГЧ эмбрион не видно в плодном яйце даже при исследовании трансвагинально, при этом срок беременности близиться к девяти неделям. Остановка роста эмбриона и начало его разложения может сопровождаться такими сопутствующими симптомами:
- Беспричинный скачек температуры тела.
- Появление тошноты и рвоты.
- Постоянная слабость, мышечная боль.
- Боль внизу живота.
- Появление выделений с кровяными примесями или же открывшегося кровотечения.
Не стоит затягивать с визитом к врачу и откладывать процедуру выскабливания. Разложение эмбриона может грозить женщине появлением серьезных проблем со здоровьем.
На каком сроке должно быть видно эмбрион на УЗИ?
В период ожидания появления на свет малыша женщина задается вопросом, на каком сроке эмбрион смогут рассмотреть на УЗИ? Во время диагностики на сроке 5-6 недель плодное яйцо в диаметре около семи миллиметров. На этом сроке в большинстве случаев врач уже визуализирует эмбрион. Примерно в это время также удается услышать, как бьется его сердечко.
При наличии регулярного цикла менструации в конце шестой недели должен быть виден эмбрион. Если на УЗИ не видно эмбриона, рекомендуется пройти повторное исследование через неделю, чтобы исключить все возможные отклонения.
Бывают также случаи, когда плодное яйцо находится за пределами матки. Во время УЗИ яйцо просматривается недостаточно хорошо, или его вовсе не видно. При этом биение сердца прослушивается вне стенок матки.
Что делать, если на УЗИ не видно плод и что это может значить?
Бывают ситуации, что в процессе проведения УЗИ эмбрион не визуализируется внутри плодного яйца, а иногда и само плодное яйцо. Нужно, в первую очередь, постараться не паниковать. Может быть беременности и вовсе нет, или же произошла ошибка с подсчетом ее срока, поэтому еще сложно проводить диагностику. Если замершая беременность точно не подтвердилась, не нужно спешить с проведением чистки. Сначала лучше пройти УЗИ еще раз, в другой клинике. Может быть возникнет необходимость проводить еще одно или несколько исследований. Оптимальный вариант – когда параллельно диагностике контролируют уровень ХГЧ в крови. Если беременность развивается без отклонений, то его уровень растет. Это помогает специалистам исключить возможную замершую беременность.
Если на УЗИ в плодном яйце не видно эмбриона — что это значит?
Очень часто плодное яйцо без эмбриона диагностируют в полости матки у молодых и здоровых девушек. Почему не видно плод на УЗИ, и можно ли избежать замершей беременности?
Причин такого явления существует огромное множество. К этому могут привести инфекции различной этиологии, воздействие на организм токсических веществ и т.д. Снизить к минимуму возможность того, что на УЗИ не будет видно эмбриона, можно, заранее планируя свою беременность, чтобы точно рассчитать гестационный срок. Также, нужно проходить обследования и перед тем, как планировать зачатие малыша, вылечить все имеющиеся инфекции. Это особенно важно для женщин, которые планируют беременность в возрасте старше 35 лет. У этой категории значительно выше риск появления у плода хромосомных аномалий.
Отсутствие эмбриона в плодном яйце зачастую во время беременности не подает женщине никаких признаков. Могут появиться кровяные выделения в том случае, если начался выкидыш. Даже гинеколог во время осмотра не сможет точно сказать, есть в плодном яйце эмбрион, или же оно пустое. Диагноз анэмбрионии может ставить только врач, который проводил ультразвуковое исследование на сроке не ранее 5-6 недель. Если гестационный срок считают с первого дня начала последней менструации, то визуализировать эмбрион врач на УЗИ сможет на 1-2 неделях задержки.
Крайне редко пациентке после УЗИ ставят неверный диагноз, поэтому при отсутствии эмбриона в плодном яйце необходимо проверить результат через неделю на другом оборудовании, если возникли сомнения в профессионализме врача или качестве аппарата УЗИ. Не исключена ошибка и по другим причинам: маленький срок беременности или поздно произошедшая овуляция, лишний вес женщины и .
Почему можно не увидеть эмбрион на УЗИ?
Если тест на беременность показывает две полоски, а на УЗИ эмбрион не визуализируется, причиной этому может быть:
- Некорректный расчет срока беременности с момента зачатия. Эмбрион может быть не видно потому, что женщина слишком рано проводит исследование.
- Ультразвуковую диагностику проводили на старом аппарате или же специалист не имел должного уровня квалификации.
- Исследование делали через живот, а не трансвагинально.
- У беременной случился выкидыш, а она не обратила на это внимания (перепутала его с началом месячных), при этом уровень ХГЧ в крови еще не снизился до прежнего значения.
Если на УЗИ не видно эмбриона в плодном яйце, не стоит сразу паниковать. По ряду причин диагноз анэмбрионии может быть ошибочно поставлен, поэтому необходимо контролировать уровень ХГЧ в крови и пройти диагностику еще раз.
Частые ошибки при УЗИ | Медицинский центр «ГрантиМед»
Ультразвуковое исследование (далее УЗИ) внутренних органов – пожалуй наиболее распространенный скрининговый метод диагностики, применяемый в современной медицине вообще и, в частности, в акушерстве и гинекологии.
Однако, УЗИ проводится людьми и по этой причине ошибки УЗИ неизбежны. Ошибки УЗИ делятся на объективные (особенности самого метода диагностики, ограниченные возможности аппаратуры, особенности биологического процесса, несовершенство медицинских знаний, чрезвычайное разнообразие вариантов проявления патологии) и субъективные (особенности личности врача, недостаточная подготовка, ошибки прочтения УЗИ изображения и т. д.).
При проведении УЗИ в раннем сроке беременности отдельно необходимо выделить неточно установленный срок самой беременнсти, несвоевременно проведенное первое УЗИ.
ОН-ЛАЙН запись на УЗИ — здесь
В акушерстве стоит рассмотреть следующие группы ошибок УЗИ.
Ошибки в определении беременности.
Иногда приходится сталкиваться с фактом, что врачи на УЗИ не заметили беременность. Чаще всего это происходит потому, что женщина приходит на свое первое УЗИ слишком рано. Чтобы это не случилось, нужно следует четко знать, что плод хорошо виден при УЗИ в 5 недель беременности, т. е. через 7 дней задержки. Однако если овуляции произошла несвоевременно зачатия может произойти не в середине цикла, а позже. Определить это фактически невозможно, и у некоторых женщин плод будет видно на УЗИ позднее, не через 7 дней задержки, а через две недели. При этом гинеколог женской консультации по менструации поставит срок 5 недель.
Ошибки при определении срока беременности по УЗИ.
Оптимальным сроком проведения первого УЗИ является срок 10-11 недель. В этом сроке беременность определяется с точностью до дня, и при повторных УЗИ врач легко замечает изменения в развитии плода. По мере увеличением срока беременности нарастает статистическая погрешность в росте и весе ребенка, и это может приводить к ошибке определения срока беременности. Особенно важно не пропустите первое УЗИ при беременности которую женщина хочет сохранить.
Пол ребенка по УЗИ.
Ошибочное определение пола ребенка на УЗИ может произойти из-за поздней попытки определения пола, когда ребенок уже слишком большой, половые органы сложно вывести на экран монитора, между ножками плода оказалась петли пуповины или ручка ребенка. Чаще ошибочно определяют мужской пол плода. Оптимальный срок для определения пола ребенка это УЗИ в сроке 17-20 недель. Хотя так ли принципиально кто родиться — мальчик или девочка?)))
Ошибки при диагностике замершей или внематочной беременности.
Эти ошибки наиболее важны и опасны, могут привести к самым серьезным последствиям. Замершая беременность это беременность, при которой плод погиб и перестал развиваться. Чаще всего такое бывает в первом триместре. У женщины пятинедельная замершая беременность ошибка УЗИ вполне возможна из-за разночтений в определении срока наступления беременности. Срок 2 дня в ту или иную сторону может означать, будет видно на УЗИ бьющееся сердечко плода или нет. По отсутствию сердцебиений в сроке 5 недель врач может установить замершую беременность. Погибший плод необходимо удалить, однако о выскабливании сразу же вопрос никогда не ставится. Беременной следует порекомендовать повторить исследование через 5-7 дней — вдруг проблема в определении срока беременности, а не в смерти ребенка.
Ошибка в диагностике внематочной беременности чаще всего происходят на самых ранних сроках, когда врач УЗИ видит в матке так называемое «ложное плодное яйцо». Такая похожая на обычную беременность УЗИ-картина, обусловленна изменениями эндометрия матки из-за наступившей беременности. Для избегания разрыва маточной трубы женщине следует быть очень внимательной к своему самочувствию. Лучше лишний раз прийти на прием к врачу и на УЗИ, чем рисковать жизнью и здоровьем.
Ошибки УЗИ плода, не диагностированная патология.
Ошибки при УЗИ плода, пропуск врожденных пороков развития, гибель плода, варианты неправильного предлежания, варианты предлежания плаценты, другие патологии беременности приводят к осложнениям во время родов, рождению больного ребенка. Чаще всего причина кроется в качестве оборудования или в неопытности врача.
Во избежание ошибок при УЗИ в акушерстве принято делать повторные исследования, чтобы удостовериться в правильном течении физиологической беременности или определить динамику при развитии патологических процессов. Безопасность УЗИ при беременности для матери и плода делает УЗИ очень важным диагностическим этапом. Ежедневно и ежегодно это исследование сохраняет жизнь и здоровье сотен тысяч детей и их мам.
Для минимизации ошибок в нашем медицинском центре мы БЕСПЛАТНО делаем и прикладываем к протоколу исследования необходимое, с медицинской точки зрения, количество снимков.
ОН-ЛАЙН запись на УЗИ — здесь http://178.124.222.120/engine/order.php
В ожидании чуда | Клинический диагностический центр
Беременность – это волшебные 9 месяцев, особо значимые в жизни в каждой женщины, поскольку это период подготовки к появлению новой жизни. Эта часть жизни требует особого медицинского контроля, поскольку от полной и своевременной диагностики в данном случае зависит здоровье не только мамы, но и будущего малыша.
В Диагностическом центре представлены все виды лабораторной диагностики, функциональные и ультразвуковые исследования, которые назначают беременным женщинам.
В акушерстве особое место занимает ультразвук. Он дает возможность акушерам-гинекологам наблюдать за внутриутробным развитием плода и принимать экстренные меры при малейших отклонениях от нормы. Обычно, при нормальном течении беременности, проводится 3 плановых ультразвуковых исследования (по одному в каждом триместре: при сроках 10-14, 20-24 и 32-34 недель). Этот трехкратный ультразвуковой скрининг необходим с целью выявления различных отклонений в течение беременности на разных этапах, а также аномалий и пороков развития плода и признаков его внутриутробного страдания. Но при наличии клинических показаний УЗИ может проводиться в любые сроки беременности с той периодичностью, которую назначит врач, наблюдающий будущую маму.
Почему нельзя отказываться от УЗИ во время беременности?
Вот несколько аргументов, говорящих в пользу необходимости ультразвукового контроля за протеканием беременности:
- Пороки развития плода в 90% случаев развиваются у совершенно здоровых людей, без каких-либо факторов риска. Т.е. своевременно выявляются такие пороки только лишь при УЗИ, проведенном в профилактических целях.
- Могут иметь место значительные пороки развития плода при внешнем благополучном протекании беременности.
- Клиническое обследование (т.е. пальпация наружными приемами) не является достоверным при установлении многоплодной беременности, не говоря уже о контроле нормального (ассоциированного) внутриутробного развития близнецов.
- Беременные с низким расположением и предлежанием плаценты, как правило, не догадываются об этом до тех пор, пока не начинается кровотечение.
- До 50% женщин, утверждающих, что точно знают срок беременности («по сроку зачатия»), ошибаются более чем на 2 недели, а именно эти 2 недели могут оказаться очень важны, особенно в ситуации преждевременных родов для недоношенных детей.
УЗИ в первом триместре беременности (на сроках 10-14 недель)
В первом триместре УЗИ необходимо для установки срока беременности, при подозрении на угрозу выкидыша или внематочную беременность. При сроке 10-12 недель можно определить правильность формирования костного скелета пода, выявить грубую патологию головного мозга и других органов. Диагностика беременности на УЗИ с использованием трансвагинального датчика возможна уже при задержке менструации 3-5 дней (срок 4,5 недель, считая от первого дня последней менструации, как это принято в акушерстве). В это время в полости матки визуализируется плодное яйцо, диаметр которого в миллиметрах примерно равен числу дней задержки. В сроке 5-6 недель становится видным эмбрион.
Сердцебиение может быть выявлено уже у эмбриона длиной 4-5 мм. Головка различима в 7-8, конечности в 9 недель. Такая высокая информативность УЗИ позволяет выявлять многие пороки развития плода уже в первом триместре беременности, когда возможно ее прерывание путем медицинского аборта.
Диагностика пола плода на УЗИ нередко бывает возможна уже в сроке 13-16 недель. Наиболее точно срок беременности можно установить в 1-м триместре, когда измеряется копчико-теменной размер эмбриона (т.е. его длина). В этом случае ошибка, как правило, не превышает 3 дней. В большем сроке погрешность возрастает.
Поэтому всем беременным рекомендуется первый раз проходить УЗИ в ранние сроки (до 12 недель). Это важно и в плане выявления таких осложнений, как неразвивающаяся беременность, при этом наблюдается пустое плодное яйцо (анэмбриония) или отсутствие сердцебиения у эмбриона. Важное значение имеет выявление тонуса матки и других признаков угрозы прерывания беременности.
При УЗИ хорошо выявляется и такое серьезное заболевание, как пузырный занос. Многоплодная беременность диагностируется, начиная с самых ранних сроков, что позволяет определить дальнейшую тактику ее ведения.
На 18-20 неделе возможно достоверное определение пола плода.
Срок 20-24 недели является очень важным для оценки всех внутренних органов плода и выявления большинства существующих врожденных пороков развития. Возможно выявление и признаков различных генетических отклонений и синдромов, например, имеется целый ряд четко определенных УЗ-маркеров синдрома Дауна. В последнем, третьем триместре оценивается плацента, положение плода, его функциональное состояние, вес, рост, соответствие размеров сроку беременности.
На больших сроках при ультразвуковом исследовании обязательно измеряются основные размеры плода: бипариетальный размер или окружность головки, средний диаметр или окружность живота и длина бедра, и множество других не менее важных биометрических показателей плода. В некоторых случаях определяют и другие размеры.
При осмотре также определяют расположение, размеры, толщину и степень «зрелости»; плаценты, что имеет важное практическое значение в плане выявления предлежания плаценты, ее отслойки, признаков гемолитической болезни плода, плацентарной недостаточности и других серьезных осложнений беременности, в том числе особенно актуального в последнее время внутриутробного инфицирования.
Ультразвуковое обследование – одно из важнейших диагностических исследований, обязательных во время беременности. Игнорируя УЗИ, можно поставить под угрозу успешные роды, жизнь и здоровье как матери, так и будущего малыша.
Сверхточное 4D-УЗИ: знакомимся с будущим малышом
В Диагностическом центре установлен новый УЗИ-аппарат с режимом HDlive. Самая современная разработка американской компании General Electric Healthcare Voluson E10 позволяет врачам получить сверхточное четырехмерное изображение для исключения серьезных патологий, а родителям — понаблюдать за жизнью малыша в режиме реального времени. На 4D-снимках можно разглядеть даже черты лица будущего малыша.
Каждая мамочка, нося своё сокровище под сердцем на протяжении 9 месяцев, мечтает скорее увидеть своего малыша, разглядеть его лицо, определить, на кого он похож. На обычных УЗИ-аппаратах эти задачи не решаются, поскольку изображение не достаточно четкое. А технические возможности Voluson E10 позволяют сделать первую полноценную фотографию малыша, пока он находится в животике – настолько высоки разрешающие способности оборудования.
Заведующая отделом ультразвуковых методов исследований Клинического Диагностического Центра Анна Ерофеева рассказывает о возможностях исследований для беременных в КДЦ: «Voluson E10 – это первый аппарат УЗИ, который позволил врачам и их пациентам увидеть максимально реалистичное изображение, которое позволяет разглядеть не только физиологические особенности, но даже мелкие черты лица, мимику, оттенок кожи ребенка в момент его нахождения в утробе матери. Благодаря оборудованию такого класса, мы значительно повышаем уровень пренатальной диагностики в целом».
Voluson E10 позволяет рассмотреть на экране сверхточное изображение малыша, получить очень подробную информацию о работе мозга, сердца, сосудистой системы плода с возможностью изучения кровотока. Крайне важно, что уже в первом триместре беременности можно диагностировать заболевания и, при необходимости, назначить необходимое лечение, ведь нет ничего важнее, чем здоровье будущего малыша.
Максимальная детализация и сверхточное качество изображения позволяют врачам получить полную информацию о состоянии здоровья малыша и мамы. Даже самые незначительные отклонения могут быть установлены на минимальном сроке беременности. Новая 4D технология радикально меняет качество визуализации сердца плода. Технология HDlive улучшает коммуникацию врача и пациента и повышает достоверность диагностики, поднимая планку оказания медицинских услуг на качественно новый уровень.
Новая ультразвуковая система разработана для передовых учреждений в области женского здоровья, она обеспечивает инновационную четкость, скорость и гибкость акушерско-гинекологических исследований.
Диагностический центр приглашает будущих мамочек на 4D-УЗИ и желает крепкого здоровья Вам и Вашему малышу!
Гестационный мешок при беременности и значение, если он пуст
После того, как домашний тест на беременность оказался положительным, а анализ крови, измеряющий уровни хорионического гонадотропина (ХГЧ), подтвердил беременность, для следующего доказательства беременности требуется ультразвуковое исследование.
Когда вам сделают первое ультразвуковое исследование, ваш врач может рассказать о наличии или отсутствии гестационного мешка. Что такое гестационный мешок? Когда его впервые можно обнаружить на УЗИ? Что значит, есть (или нет) там? Что это значит, если гестационный мешок виден, но кажется пустым?
Вот ответы на эти и другие часто задаваемые вопросы о роли гестационного мешка в вашей беременности.
Что такое гестационный мешок?
Одним из первых признаков беременности на УЗИ является гестационный мешок, который охватывает развивающегося ребенка и содержит околоплодные воды. Гестационный мешок находится в матке. На ультразвуковом изображении он выглядит как белый ободок вокруг четкого центра.
Гестационный мешок формируется примерно через пять-семь недель после последней менструации в естественных циклах, поэтому его обычно можно увидеть между 3 и 5 неделями гестационного возраста с помощью трансвагинального ультразвукового исследования.
Трансвагинальное УЗИ имеет более высокую чувствительность и дает более четкие изображения, чем трансабдоминальное УЗИ. Гестационный мешок обычно можно увидеть, когда уровень ХГЧ составляет от 1500 до 2000.
При обнаружении гестационного мешка на УЗИ
Визуализация гестационного мешка — положительный признак беременности, но не гарантия того, что ваша беременность протекает нормально и протекает нормально.
После того, как мешок становится видимым, следующим положительным признаком беременности является развитие в нем желточного мешка.Желточный мешок обеспечивает питание развивающегося эмбриона до тех пор, пока его не займет плацента. Это важный показатель здоровья беременности.
В некоторых случаях гестационный мешок выявляется на УЗИ, но впоследствии желточный мешок не обнаруживается. Желточный мешок обычно становится видимым на трансвагинальном УЗИ между 5 1/2 и 6 неделями беременности.
Что делать, если гестационного мешка не видно?
Что это означает, если гестационный мешок не обнаружен на УЗИ? Есть несколько возможных причин отсутствия гестационного мешка.Это могло быть так:
- Ваши даты отключены . Неправильно рассчитанные даты — частая причина, по которой гестационный мешок не виден, и может просто означать, что вам понадобится повторное УЗИ позже. Ваш врач может сравнить результаты с вашим уровнем ХГЧ (который, вероятно, будет ниже 1500, если вы не так далеко продвинулись в своей беременности, как вы думали).
- У вас внематочная беременность . Если ваш уровень ХГЧ составляет от 1500 до 2000, но гестационный мешок не виден, это может указывать на внематочную беременность.
- У вас случился выкидыш . Если гестационный мешок не виден, а уровень ХГЧ падает, это может указывать на ранний выкидыш (химическая беременность).
Внематочная беременность может потребовать неотложной медицинской помощи, и если это возможно, ваш врач захочет провести дополнительное обследование и обсудить варианты лечения.
Что означает пустой плодный мешок?
Эмбрион обычно появляется в гестационном мешке к 6 неделе беременности.Один из наиболее распространенных типов выкидышей, известный как эмбриональная беременность, пустой мешок или пораженная яйцеклетка, случается, когда гестационный мешок не содержит эмбриона. Другими словами, эмбрион не развился.
Этот тип потери беременности происходит в начале первого триместра и часто еще до того, как женщина осознает, что беременна. Это может быть результатом аномального деления клеток, спермы низкого качества или яйцеклетки низкого качества.
В большинстве случаев хромосомные аномалии приводят к выкидышу в организме женщины естественным путем и без вмешательства.Однако в некоторых случаях женщина может выбрать дилатацию и выскабливание (D&C) для завершения выкидыша.
Эта процедура может быть желательной для женщин, которые хотят, чтобы патологоанатом попытался найти причину выкидыша, для тех, кто считает, что это поможет им лучше справиться с потерей, или для физических или медицинских проблем, высказанных ее врачом.
Что делать, если мой врач видит пустой плодный мешок?
Если ваш врач обнаружит пустой гестационный мешок на УЗИ, он может подтвердить, что ваша беременность нежизнеспособна — другими словами, что беременность не приведет к рождению ребенка, поскольку она не протекает нормально.
В зависимости от размера гестационного мешка может быть слишком рано определять, действительно ли мешок «пуст». В этом случае ваш врач попросит вас вернуться на повторное ультразвуковое исследование, чтобы убедиться в точном диагнозе (что означает определение того, что беременность является жизнеспособной или нежизнеспособной).
Слово от Verywell
Раннее трансвагинальное УЗИ — относительно простой способ проследить беременность на раннем этапе. В сочетании с уровнем ХГЧ УЗИ может дать вам и вашему врачу представление о том, как протекает ваша беременность.
Гестационный мешок — это первое строение, которое ваш врач будет искать при раннем УЗИ. Когда он присутствует (между 3 и 5 неделями беременности), это может быть положительным признаком. Иногда гестационный мешок виден, но оказывается пустым (без признаков эмбриона к 6 неделе беременности).
В некоторых случаях гестационный мешок вообще не виден. Наиболее частая причина этого — неточные даты или просто слишком рано. Если гестационный мешок не обнаружен при последующем сканировании или если ваш уровень ХГЧ указывает на то, что его следует увидеть, это может быть признаком выкидыша или внематочной беременности.
Беременность может быть радостным временем, но вы также можете испытывать тревогу, если считаете, что у вас выкидыш, испорченная яйцеклетка или внематочная беременность. Если вы еще не поделились своей беременностью с семьей и друзьями, вы можете чувствовать себя очень одиноким. Если можете, положитесь на своих друзей и членов семьи в это время.
Люди в вашей сети поддержки могут предлагать благонамеренные, но обидные комментарии, такие как «у вас всегда может быть еще один», но вы должны уважать свои чувства.Есть этапы горя, связанные с выкидышем, и важно, чтобы вы горевали так, как вам удобно.
Диагностическое акушерское УЗИ | GLOWM
Оценка осложнений в первом триместре
Ультразвуковое исследование в первом триместре может иметь большое значение для прогнозирования исхода у пациенток с кровотечением на ранних сроках беременности. За исключением необычных обстоятельств комбинированной беременности (частота 1 из 12 000–30 000), обнаружение беременности в матке исключает внематочную беременность.Однако это различие не всегда очевидно. Нормальный гестационный мешок имеет четко выраженную эхогенную границу. При внематочной беременности децидуальная оболочка и кровь могут раздувать полость матки, а ультразвуковое изображение может имитировать гестационный мешок, что приводит к так называемому псевдогестационному мешку. Эти образования часто можно отличить с помощью ультразвука; в псевдогестационном мешке эхогенный ободок обычно отсутствует, плохо очерчен или расположен не по центру матки. В сомнительных случаях можно оценить серийный рост мешочка.При нормальной беременности гестационный мешок должен ежедневно увеличиваться не менее чем на 0,6 мм. 15
Использование количественного анализа хорионического гонадотропина человека (ХГЧ) с помощью ультразвука повышает точность диагностики. Внутриматочный гестационный мешок следует визуализировать с помощью трансвагинального ультразвукового исследования со значениями β-ХГЧ от 1000 до 2000 мМЕ / мл. 16 Если уровень ниже этого значения, у клинически стабильного пациента можно отслеживать серийные значения ХГЧ. При нормальной беременности на ранних сроках уровень β-ХГЧ должен повыситься как минимум в два раза за 72 часа.
На практике часто возникает клиническая проблема — отличить угрожающий аборт от внематочной беременности. В обоих этих состояниях обычно наблюдается субнормальное повышение уровня β-ХГЧ. Ультразвуковые исследования беременных, которым суждено прерываться, включают плохо очерченный гестационный мешок, большой желточный мешок (размером 6 мм и более), низкое расположение мешка в матке или пустой гестационный мешок на сроке 8 недель беременности. (пораженная яйцеклетка).
Единственная абсолютная гарантия того, что беременность является внутриутробной, — это обнаружение полюса плода в полости матки.Эндовагинальное УЗИ может быть полезным в этих клинических условиях, поскольку полюс плода можно увидеть через 6 недель. При нормальной беременности полюс плода должен быть виден, если диаметр гестационного мешка составляет 25 мм или больше.
Наличие полюса плода с очевидной сердечной активностью обнадеживает и значительно снижает вероятность самопроизвольного аборта. При нормальной с ультразвуковой точки зрения беременности без кровотечения на сроке 8–9 недель вероятность последующей потери беременности составляет 3%. 17 Если кровотечение присутствует, этот шанс увеличивается примерно до 13%. 18 В дифференциальную диагностику вагинального кровотечения во время беременности также включается эхинококковый родинок, который имеет характерный ультразвуковой вид (рис. 6).
Рис. 6. Эндовагинальное сканирование обеспечивает превосходное разрешение тазовых органов небеременных или беременных на очень ранних сроках. Это эндовагинальный вид по средней линии матки с антефлексом, заполненной скоплениями крошечных безэхогенных участков, и изображение пузырно-пузырчатой формы (Mo). Обозначен контур родинки (наконечники стрелок).Датчик в своде влагалища находится вверху изображения, брюшная стенка матери — слева, а тупик — справа. |
Скрининг синдрома Дауна в первом триместре
В 2007 году Американский колледж акушерства и гинекологии одобрил проведение скрининга на анеуплоидию для всех беременных. 19 Этот скрининг может длиться от 11 до 13 недель 6 дней (длина коронки и крупа плода 42–79 мм). Тест включает измерение прозрачности затылочной кости плода и оценку уровней двух химических веществ в материнской крови, β-ХГЧ и связанного с беременностью белка плазмы A (PAPP-A).Этот тест может выявить примерно 85% плодов с синдромом Дауна с вероятностью 5% ложноположительных результатов. 20 Риск синдрома Дауна увеличивается с увеличением толщины затылочной кожи, как это наблюдается во втором триместре. У плодов с повышенной затылочной прозрачностью и нормальными хромосомами наблюдается повышенная частота сердечных аномалий плода.
Рис. 7. Измерение полупрозрачности затылочной кости плода в первом триместре.
Отсутствие носовой кости плода в первом триместре (при сроке беременности 11 и более недель) чаще встречается у плодов с синдромом Дауна.Хотя это не такой важный сонографический маркер, как повышенная прозрачность шеи, у плодов с синдромом Дауна, скорее всего, отсутствует носовая кость, чем у плодов с нормальным хромосомом. 21 , 22
Рис. 8. Носовая кость плода (стрелка) при ультразвуковом скрининге в первом триместре.
Оценка аномального биохимического тестирования
В течение двух десятилетий тестирование на АФП предлагалось акушерским пациентам в США.Многие практикующие врачи сейчас используют несколько маркеров, которые могут включать АФП, ХГЧ, эстриол и ингибин. Эти биохимические маркеры используются в качестве скринингового теста на анатомические аномалии плода и синдром Дауна. Аномалии плода, связанные с повышенным уровнем АФП, включают гибель плода, расщелину позвоночника, анэнцефалию, дефекты брюшной стенки, такие как омфалоцеле и гастрошизис, а также почечные аномалии. Низкий уровень АФП был связан с синдромом Дауна и другими хромосомными аномалиями. Поскольку уровни АФП и других биохимических маркеров меняются в зависимости от срока беременности, интерпретация этих тестов требует точного клинического датирования.Первым шагом в оценке пациента с аномальным уровнем АФП в сыворотке крови является ультразвуковое исследование.
Поскольку уровни АФП в сыворотке крови матери обычно повышаются с увеличением гестационного возраста, очевидное повышение может быть результатом ошибки в датах. Близнецы также вызывают повышение уровня АФП. При базовом ультразвуковом обследовании для оценки повышенных уровней АФП в сыворотке крови у одной трети пациентов обнаруживается неправильная дата, многоплодная беременность или гибель плода. Если даты указаны правильно и подтвержден повышенный уровень АФП в сыворотке крови матери, уместно направление на детальное ультразвуковое исследование.Это должен делать сонолог, имеющий опыт диагностики аномалий плода с помощью УЗИ. Обнаружение этих аномалий обсуждается позже в разделах, посвященных клиническому применению.
У пациентов с повышенным уровнем АФП и нормальными высокодетальными ультразвуковыми исследованиями необходимо определить, подходит ли амниоцентез. Информация, полученная при ультразвуковом исследовании, может быть использована при консультировании пациента. Раньше амниоцентез рекомендовали для определения АФП в амниотической жидкости и кариотипа.Ультразвук с высокой детализацией теперь может обнаружить до 95% дефектов нервной трубки, поэтому риск пропустить расщелину позвоночника невелик. Уместно проинформировать пациента о риске инвазивной процедуры, такой как амниоцентез, а также об очень низком риске отсутствия расщелины позвоночника при нормальном ультразвуковом исследовании с высокой детализацией. 23
У пациентов с низким уровнем АФП или отклонениями в результатах биохимических исследований ультразвук может играть важную роль в интерпретации и диагностике. 24 Неточный срок беременности может объяснить до половины случаев явно низких значений АФП в сыворотке крови матери.Обычно, если срок беременности по УЗИ не превышает 2 недель, определяемых последней менструацией, срок беременности, используемый для интерпретации, не следует изменять. Ультразвук менее точен для определения хромосомных аномалий, таких как синдром Дауна, чем для определения дефектов нервной трубки. Benacerraf и его коллеги 25 сообщили об обнаружении утолщения затылочной затылочной кожи примерно у половины плодов с трисомией 21; эти данные впоследствии были подтверждены другими исследователями. 26 Другие аномалии, которые чаще встречаются у плодов с синдромом Дауна, включают короткое бедро, короткую плечевую кость, расширение почечной лоханки плода, вентрикуломегалию и сердечные аномалии плода. Объединение нескольких незначительных дисморфических признаков в систему оценки анеуплоидии может оказаться полезным как для выявления аномальных плодов, так и для снижения риска. 27
Оценка аномалий роста плода
Рост плода можно оценить путем сравнения отдельных размеров с нормативными данными, сравнения различных размеров плода для оценки симметрии или путем интеграции выбранных измерений для оценки веса плода. 28 Несколько исследователей вывели уравнения, полезные для оценки веса, используя размеры плода, такие как ПРЛ, средний диаметр живота, окружность живота и длину бедра. Различия между этими таблицами и опубликованными методами определения веса плода невелики по сравнению с общей точностью оценки веса плода. Как правило, в двух третях случаев прогнозируемый с помощью ультразвука вес находится в пределах 10% от фактического веса, а в 95% случаев — в пределах 20%.
У недоношенного плода, у которого клиническая оценка гестационного возраста плода часто бывает неточной, оценка веса плода с помощью ультразвука даже с известной ошибкой может быть единственными объективными данными, указывающими на вероятность выживания.Однако для термина «плод» из-за большей фактической ошибки оценка веса плода с помощью ультразвукового исследования может быть не более точной, чем клиническая оценка веса. 29
Ограничение роста плода обычно наблюдается у плодов с хромосомными аномалиями. Эти аномалии роста часто можно обнаружить на сроке менее 20 недель беременности. 30
Оценка кровотечения в третьем триместре
Ультразвуковое исследование плаценты полезно для дифференциации причин кровотечения в третьем триместре. 31 Плаценту можно легко идентифицировать с помощью сканера в реальном времени. Предлежание плаценты можно диагностировать с высокой степенью точности (рис. 7). В случае краевого предлежания обследование следует проводить как с пустым, так и с полным мочевым пузырем для наибольшей точности. Внутренний зев можно определить, определив угол мочевого пузыря при умеренно заполненном мочевом пузыре.
Рис. 9. На этом надлобковом изображении по средней линии показаны имплантация шейки матки (Cvx) и плаценты (Plac) над внутренним зевом.Материнский мочевой пузырь выглядит как черная (безэховая) область над шейкой матки. |
Предлежание плаценты обнаруживается примерно в 5% сканирований во втором триместре, выполняемых по другим показаниям. При краевом или центральном предлежании (центральное прикрепление плаценты к шейке матки), наблюдаемых при сканировании во втором триместре, показано последующее сканирование в третьем триместре; многие из этих случаев будут спонтанно разрешены при последующем обследовании из-за асимметрии роста матки, а не миграции плаценты. 32 , 33
Сохранение предлежания плаценты зависит от срока гестации, в котором оно обнаружено. Например, если предлежание обнаруживается на 15–19 неделе, оно сохраняется у 12% пациентов. Если он обнаружен на 24–27 неделе, он может сохраняться до 50%. 34
Другие причины кровотечения в третьем триместре включают отслойку плаценты и предлежание сосудов. Хотя эти состояния были диагностированы с помощью УЗИ, в большинстве случаев их нельзя исключить с уверенностью.В некоторых случаях отслойки может наблюдаться ретроплацентарный сгусток, но ультразвуковое исследование не может исключить отслойку, и в большинстве случаев разумным курсом является лечение пациента в соответствии с клиническими обстоятельствами.
С увеличением срока беременности эхогенность плаценты увеличивается из-за повышенного фиброза и содержания кальция. Эта особенность созревания плаценты привела к классификации плаценты от незрелой (степень 0) до зрелой (степень 3). 35 В плаценте 3 степени отдельные семядоли очерчены плотными фиброзными кальцифицированными перегородками.Корреляция плаценты 3 степени и легочной зрелости плода высока. Плацента 3 степени может наблюдаться в третьем триместре при различных состояниях плода с высоким риском (, например, , ЗВУР, хроническая гипертензия), но также может возникать при нормальной беременности. И наоборот, плацента 3 степени может не наблюдаться у многих здоровых рожениц в срок.
Клинические приложения
Ультразвуковая оценка веса плода может быть неоценимой во многих клинических ситуациях, таких как акушерское ведение пациента с родами и без предшествующего дородового ухода.
Выявление макросомии плода также представляет особый интерес для клиницистов, поскольку это состояние связано с повышенным риском различных акушерских осложнений. Точность ультразвука в прогнозировании макросомии зависит от клинической ситуации, в которой используется ультразвук. 36 Чувствительность ультразвука в прогнозировании макросомии составляет примерно 60%. 37 По мере увеличения распространенности макросомии, например, в случае матери с диабетом, точность ультразвукового исследования в прогнозировании макросомии увеличивается.Однако процентная ошибка при сонографической оценке веса плода одинакова как при диабетической, так и при недиабетической беременности. 38
Некоторые врачи выступают за профилактическое кесарево сечение при обнаружении макросомии плода, чтобы предотвратить повреждение плечевого сплетения. Любые управленческие решения должны учитывать все другие клинические особенности, включая предполагаемую массу плода, прогресс в родах, клиническую пельвиметрию и акушерский анамнез.
Диагностика ограничения внутриутробного развития
Если гестационный возраст при беременности точно установлен, УЗИ может обеспечить точный диагноз ЗВУР.ЗВУР может быть результатом маточно-плацентарной недостаточности, воздействия лекарственных препаратов, внутриутробной инфекции или генетических факторов. 39 Симметричная ЗВРП, при которой все параметры плода малы для данного гестационного возраста, возникает при внешних состояниях, которые активны на ранних сроках беременности (, например, , злоупотребление табаком или алкоголем, врожденная краснуха). Симметричный ЗВУР также может быть результатом внутренних условий, ограничивающих потенциал роста плода (, например, , хромосомные аномалии). Симметрично замедленный рост также наблюдается у конституционально маленького нормального плода.
Рост плода может быть нормальным до конца второго или начала третьего триместра, когда достигается предел маточно-плацентарного кровообращения для поддержания роста плода. Это приводит к асимметричному росту плода, при котором плод адаптируется к относительному снижению внутриутробно-плацентарного кровотока путем перераспределения сердечного выброса в пользу мозга за счет мышц и внутренних органов брюшной полости.
По этим причинам использование только БЛД позволяет выявить только половину случаев ЗВУР.При подозрении на ЗВУР вес плода, оцененный с помощью УЗИ, может выявить до 90% пораженных младенцев. 40 , 41 Расчетная масса плода ниже 10-го процентиля для гестационного возраста позволяет прогнозировать ЗВУР. При подозрении на ЗВУР врач УЗИ должен критически оценить объем околоплодных вод. Олигогидрамнион, возникающий в результате снижения выработки мочи у плода, поскольку кровь отводится от почек плода, обычно ассоциируется с тяжелым ЗВУР. Мэннинг и его коллеги отметили, что, когда не удалось найти 1-сантиметровый карман околоплодных вод, ЗВУР присутствовала в 90% случаев. 42 Индекс амниотической жидкости также был описан как полезный инструмент при оценке объема жидкости. 43
Когда гестационный возраст точно не известен, оценка роста плода в течение 2-недельного интервала полезна для того, чтобы отличить ЗВУР от беременностей с неправильным датированием. В третьем триместре вес плода должен увеличиться примерно на 300 граммов за 2 недели. Другая независимая от гестационного возраста оценка — это отношение окружности живота к длине плода или среднего отношения диаметра живота к длине бедренной кости. 44 Несколько исследователей 45 , 46 сообщили, что ЗВУР не влияет на поперечный диаметр мозжечка плода; этот дополнительный параметр может помочь отличить ЗВУР от неправильно датированных беременностей.
Оценка многоплодных беременностей
При оценке многоплодных беременностей врач УЗИ должен отметить количество и внешний вид плодов, а также положение и количество плаценты. Между каждым плодом на ранних сроках беременности почти всегда можно увидеть перепонку.Моноамниотические близнецы, составляющие лишь 3% всех беременностей двойней, не имеют промежуточной мембраны и подвергаются гораздо большему риску перинатальной смертности, чем другие близнецы. Толщина перепонки между близнецами может дать ключ к пониманию наличия и хориона, и амниона, потому что у дихорионо-диамниотических близнецов имеется более толстая мембрана, а плацента, по-видимому, спускается вниз в проксимальную промежуточную мембрану (Рис. 10). 47
Рис. 10. Дихориальная двойная беременность с толстой промежуточной мембраной и знаком двойного пика.
Как и в случае с ультразвуковой диагностикой ЗВУР, несогласованность лучше прогнозируется расчетом предполагаемой массы плода, чем только БЛД. 48 Расхождение определяется путем деления наблюдаемой разницы в весе плода на вес более крупного близнеца. Легкое несоответствие (разница в весе плода 15–25%) наблюдается примерно в 20% беременностей двойней, а тяжелое несоответствие (разница более 25%) — примерно у 5% двойняшек. 49 Дискордантные близнецы имеют повышенный риск перинатальной смертности; меньший близнец подвергается наибольшему антенатальному риску. Разумным подходом к оценке роста при беременности двойней является выполнение серийных расчетных измерений веса плода у обоих близнецов каждые 4 недели, начиная с 20 недели беременности. Если присутствует несоответствие или если разница в весе между двумя особями увеличивается, определение веса рекомендуется чаще.
Выявление пороков развития плода
Способность ультразвука обнаруживать и характеризовать широкий спектр пороков развития плода хорошо известна.Ультразвук лучше всего подходит для обнаружения обструктивных пороков развития или серьезных искажений анатомии поверхности. Каждое проведенное ультразвуковое исследование должно включать анатомическое обследование плода, включая черепные и внутричерепные структуры, анатомию позвоночника, четырехкамерный вид сердца, брюшную полость с желудком и пупком, мочевой пузырь и по крайней мере одну длинную кость. Любое подозрение на отклонение от нормы должно привести к направлению на более подробное ультразвуковое исследование.
Обычное ультразвуковое исследование в кабинете подходит для большинства пациентов.Целевое сканирование, выполняемое врачом УЗИ, имеющим опыт оценки пороков развития плода, выполняется при подозрении на аномалии плода при базовом ультразвуковом исследовании или для оценки анатомии плода, когда пациент находится в категории высокого риска на основании анамнеза. физические данные, такие как многоводие или лабораторные исследования (, например, , AFP).
Определение кариотипа плода следует рассматривать в любом случае, когда порок развития обнаружен ультразвуковым методом.Анеуплоидия обнаруживается примерно в 10% случаев ультразвуковой дисморфологии. Обнаружение летального кариотипа может повлиять на тактику акушерства, потому что в этом случае часто возникает дистресс плода во время родов, и в противном случае может произойти кесарево сечение. Кроме того, обнаружение одной структурной аномалии должно побудить к более детальному поиску других аномалий.
АНОМАЛИИ ЦЕНТРАЛЬНОЙ НЕРВНОЙ СИСТЕМЫ
Частота дефектов открытой нервной трубки плода в США составляет от 1 до 2 на 1000 рождений.Анэнцефалия, при которой свод черепа отсутствует, составляет примерно половину из них. Путем определения местоположения позвоночника плода и перемещения ультразвукового преобразователя к головке можно подтвердить отсутствие свода черепа. При анэнцефалии орбиты плода должны быть видны. Череп следует визуализировать к 14 неделе беременности.
Spina bifida обнаружить труднее; позвоночник плода необходимо тщательно исследовать в трех плоскостях. Успешное ультразвуковое обнаружение расщелины позвоночника требует изучения анатомии как позвоночника, так и черепа.Опыт убедительно свидетельствует о том, что внутричерепные аномалии присутствуют в большинстве случаев расщелины позвоночника. 23 , 50 Пять черепных признаков, связанных с расщелиной позвоночника: лобно-теменная вырезка (признак лимон ) (рис. 8), легкая гидроцефалия, небольшая на сегодняшний день БЛД, аномальные полушария мозжечка и облитерация большая цистерна. Обнаружение нормального мозжечка и большой цистерны плода практически исключает расщепление позвоночника. Этот вид получается путем нахождения аксиальной плоскости ПРЛ и вращения датчика для просмотра задней ямки (рис.9).
Рис. 11. A . На этом затылочно-лобном изображении видна нормальная гладкая овальная форма черепа плода и можно измерить предсердие бокового желудочка, как это сделано здесь. Обычно атриум имеет внутренний размер не более 10 мм, не считая стен. Сравните овальную форму и боковой желудочек с теми, что показаны на (B). В . Практически такая же плоскость сканирования, что и на (A), на этом виде видна явная потеря нормальной овальной формы (знак лимона).Предсердие бокового желудочка расширено (двойная стрелка). Эти результаты типичны для тех, которые наблюдаются при расщеплении позвоночника плода. |
Рис. 12. A . Трансаксиальный (поперечный к средней линии) вид в субокципитобрегматической плоскости сканирования, показывающий нормальную анатомию задней черепной ямки. В норме полушария мозжечка (ch) имеют круглую форму, в большой цистерне имеется жидкость (см), лобные рога боковых желудочков (fh) могут быть видны в передней области, а головной мозг раннего плода безэхогенный (ab) .Сравните этот взгляд с (B). В . В задней ямке младенца с расщелиной позвоночника наблюдается сжатие полушарий мозжечка (СН) до так называемого бананового знака и потеря жидкости в большой цистерне. Это представитель деформации Киари, связанной с расщелиной позвоночника. С . Нормальный поперечный позвоночник плода показывает три эхоцентра, почти равноудаленных друг от друга, как показано здесь. Мягкие ткани дорсальнее этих эхоцентров должны оставаться нетронутыми, и отношения этих эхоцентров должны оставаться неизменными по всему позвоночнику. Д . Поперечный вид открытого дефекта расщелины позвоночника (ontd), который рассматривается как потеря целостности эхоцентров, показанных на (C). |
Гидроцефалия наиболее точно определяется путем измерения ширины предсердия бокового желудочка. Значение 9 мм или меньше является нормальным. При ранней гидроцефалии сосудистое сплетение может смещаться кпереди и не заполнять предсердие желудочка. Таким образом, ранний диагноз ставится на основе морфологических критериев, а также критериев измерения.Если боковой желудочек увеличен, это требует тщательного обследования головного мозга и позвоночника плода.
СЕРДЕЧНО-СОСУДИСТЫЕ ЗАБОЛЕВАНИЯ
Четырехкамерный вид сердца плода получен из почти поперечной плоскости сканирования средней части груди на уровне сердца (рис. 10). Нормальное сердце плода расположено под углом 45 ° (± 10 градусов [1 стандартное отклонение]) влево от переднезадней средней линии. 51 Переднезадняя средняя линия проходит через левое предсердие и правый желудочек. Асимметрия в размере камеры, дефекты перегородки или смещение сердца плода должны привести к направлению к специалисту для более подробного ультразвукового исследования (рис.11). В одном исследовании скрининговое ультразвуковое исследование позволило выявить 75% основных врожденных пороков сердца. 52 Обычный четырехкамерный вид исключает многие сердечные аномалии, 53 , но точность обнаружения аномалии может быть улучшена путем добавления изображений тракта оттока.
Рис. 13. Идеальная плоскость сканирования для визуализации четырехкамерного сердца почти идеально параллельна ребрам, как показано здесь. Обычно сердце составляет примерно одну треть площади грудной клетки и наклонено влево примерно под 45 градусов к средней линии.Здесь средняя линия (AP) и ось сердца (стрелка на пунктирной линии) пересекаются примерно под правильным углом. Четко видны два желудочка и предсердия. |
Рис. 14. A . В случае левой диафрагмальной грыжи, представленной здесь, сердце (H) смещено вправо от средней линии (пунктирная линия), а желудок (st) виден в груди слева от сердца. В . Врожденный плевральный выпот изменяет анатомию грудной клетки, отделяя легкое от прилегающей ткани.Жидкость не отражает эхо и выглядит черной. На этом продольном изображении выпот (эфф) заполняет грудную клетку и окружает легкие (L). Слева от изображения над печенью виден небольшой асцитический выпот. |
Желудочно-кишечные расстройства
Желудок плода можно рассматривать как заполненную жидкостью структуру на левой стороне живота каудальнее четырехкамерной проекции (см. Рис. 5). Нормальное введение пуповины можно увидеть на поперечном срезе ниже желудка плода (рис.12). В этой области видны дефекты вентральной стенки плода, в том числе гастрошизис и омфалоцеле. Гастрошизис — открытый дефект брюшной стенки с потрохами органов брюшной полости, который обычно возникает справа от нормального прикрепления пуповины. Нет мембраны, покрывающей выпотрошенные петли кишечника плода, которые можно увидеть в околоплодных водах на месте дефекта (рис. 13). Омфалоцеле, неспособность эмбриональной кишки вернуться в брюшную полость к 12 неделе беременности, возникает в месте прикрепления пуповины (рис.14) и обычно покрывается оболочкой, состоящей из брюшины и амниона. Омфалоцеле ассоциируется с хромосомными аномалиями плода в 33–50% случаев и требует тщательного поиска других аномалий плода. ЗВУР обычно ассоциируется как с гастрошизисом, так и с омфалоцеле.
Рис. 15. Поперечный вид живота на уровне пупочного отверстия (ci), показывающий нормальный резкий угол наклона. |
Рис.16. Гастрошизис диагностируется, когда видно, что свободные петли кишечника выходят из брюшной полости через дефект выше и справа от нормального прикрепления пуповины. Эти петли кишечника не покрывают мембраны. |
Рис. 17. На этой сагиттальной плоскости сканирования показано верхнее омфалоцеле, выходящее ниже грудной клетки. Справа от груза виден шнур (C). Омфалоцеле покрыто двухслойной мембраной из амниона и брюшины. |
Признак с двойным пузырем , классически связанный с дуоденальной непроходимостью, не специфичен для атрезии, но также может наблюдаться при обструкции из-за мальротации или кольцевидной поджелудочной железы.
НАРУШЕНИЯ ПОЧКИ
Почки плода можно увидеть в плоскости поперечного сканирования чуть ниже уровня желудка, в дорсальных параспинальных областях (рис. 15). Фетальный пузырь представляет собой круглую, заполненную жидкостью структуру в передней средней линии таза плода. Объем околоплодных вод дает представление о функции почек плода. У плода с отсутствием почек, почечной непроходимостью или нефункционирующими почками (почечная дисплазия) после 20 недель беременности объем околоплодных вод заметно уменьшается.Однако до 20 недель беременности объем околоплодных вод может быть нормальным, несмотря на пороки развития почек.
Рис. 18. Поперечное сканирование нижнего таза, показывающее плодный пузырь (bl). Пуповина видна справа от мочевого пузыря. |
Обструктивная уропатия может быть вызвана задними клапанами уретры, атрезией уретры или синдромом стойкой клоаки. Ультразвуковые исследования включают большой мочевой пузырь и увеличенные мочеточники, которые видны как кистозные извитые структуры в нижней части живота (рис.16). Обструкцию лоханочно-мочеточникового перехода можно заподозрить, если видна увеличенная почечная лоханка плода без увеличенного мочевого пузыря.
Рис. 19. В случае атрезии уретры, как показано здесь на ранних сроках беременности, большой плодный пузырь (bl), асцит мочевого пузыря (asc) и гидронефротические почки (K) видны на такое же поперечное изображение. |
Оценка изменений объема околоплодных вод
Амниотическая жидкость является физиологическим продолжением плода.Аномалии объема околоплодных вод — это неспецифическая находка, требующая дальнейшего исследования. Многоводие определяется как объем околоплодных вод, превышающий 2000 мл. Клинический диагноз ставится на основании большого на сегодняшний день размера матки, увеличения жидкости и нормального размера плода. Избыток жидкости виден на УЗИ в виде больших безэховых участков. Единственный карман жидкости размером 8 см и более предполагает многоводие; это происходит примерно в 1% беременностей. 54 Избыток жидкости может быть обнаружен при диабете матери, эритробластозе или пороке развития плода. 55 При тяжелом эритробластозе во время ультразвукового исследования может наблюдаться отек плода.
У трети беременностей, осложненных многоводием, причина не установлена. 56 Пороки развития плода могут осложнять до 40% случаев, когда исключены двойня, диабет и несовместимость групп крови.
Олигогидрамнион может быть связан с аномалиями почек плода, ЗВРП, послеродовыми плодами или разрывом мембран. Клинический диагноз ставится, если высота дна матки мала и при ультразвуковом исследовании мало околоплодных вод или нет.Когда околоплодные воды уменьшаются, мелкие части плода скучиваются, и плод соприкасается со стенкой матки в большинстве плоскостей сканирования.
Индекс околоплодных вод, представляющий собой сумму наибольшего вертикального кармана околоплодных вод в каждом из четырех квадрантов матки, является полезным полуколичественным измерением объема жидкости. 57
Тяжелое маловодие наблюдается, когда размер самого большого вертикального кармана околоплодных вод составляет менее 1 см. Крупные аномалии развития плода наблюдались у 13% пациентов с тяжелым олигогидрамнионом.У структурно нормального плода с неповрежденными оболочками тяжелое олигогидрамнион может быть показанием для родов. 58
Оценка благополучия плода
Биофизический профиль — это тест, который используется в сочетании с дородовым тестированием сердечного ритма плода для оценки благополучия плода при беременностях с высоким риском. 59 Тест определяет дыхание и движения тела плода, тонус плода и объем околоплодных вод. Он также включает нестрессовый тест как меру реактивности плода.Каждому из этих пяти параметров присваивается балл 2, если он нормальный, и 0, если он ненормальный (Таблица 3). За плодом наблюдают до тех пор, пока не будут видны все параметры или пока не пройдет 30 минут.
Таблица 3. Оценка биофизического профиля
| Переменная | Оценка 2 | Оценка 0 |
| с дыхательные движения за 30 минут наблюдения | Менее 30 секунд дыхательных движений плода мин 30 мин | |
| Движения плода | Три или более грубых движения тела мин. 30 мин | Два или меньше грубых движений тела мин. 30 мин |
| Тонус плода | По крайней мере, одно движение конечности от сгибания к разгибанию и быстрое возвращение к сгибанию | Частичное или полное разгибание конечности без сгибания; отсутствие движения плода |
| Реактивность плода | Два или более ускорения сердца плода 15 ударов в минуту в течение 15 секунд за 40-минутный период наблюдения | Менее двух ускорений сердечного ритма плода за 40 минут |
| Амниотическая жидкость объем | Карман жидкости размером не менее 2 см в двух перпендикулярных плоскостях или AFI 5 | Самый большой карман жидкости размером менее 2 см в двух перпендикулярных плоскостях или AFI менее 5 |
(Manning FA , Baskett TF, Morrison I et al: Оценка биофизического профиля плода: проспективное исследование с участием 1184 пациентов с высоким риском.Am J Obstet Gynecol 140: 289, 1981)
Этот период наблюдения помогает отличить нормальный плод с физиологическим периодическим крутым циклом от плода с хронической асфиксией и депрессией центральной нервной системы. Дыхательные движения плода происходят примерно в 30% случаев и при осмотре демонстрируют, что сложная функция центральной нервной системы плода не нарушена. 59 Дыхательные движения плода наблюдаются у нормального плода после 24 недель беременности. 60
Нормальный биофизический профиль (оценка от 8 до 10) связан со скорректированным коэффициентом перинатальной смертности от 1 до 2 на 1000. 61 Оценка 6 указывает на необходимость повторного тестирования в течение 24 часов. Баллы 4 или меньше позволяют прогнозировать внутриутробную опасность для плода и, в случае доношенного плода, являются показанием для родов. Низкие баллы связаны с дистрессом плода во время родов, а также с низкими баллами по шкале Апгар. Vintzileos и его коллеги 62 наблюдали хорошую корреляцию между низким биофизическим профилем и ацидозом плода.
У крайне недоношенного плода низкий балл не обязательно указывает на необходимость немедленных родов. Врач должен взвесить риск дистресса или гибели плода с риском недоношенности. В этой клинической ситуации может быть показана стабилизация любого неблагоприятного состояния матери (например, повышение уровня глюкозы в крови у пациента с диабетом или высокое кровяное давление у пациента с гипертонией) и повторение биофизического теста через короткое время.
Оценка риска преждевременных родов
Ультрасонографическая оценка шейки матки как маркер для оценки риска преждевременных родов вызывает значительный интерес (рис.17). 63 Iams и его коллеги 64 опубликовали большое многоцентровое исследование, подтверждающее, что пациенты с короткой шейкой матки, по данным эндовагинального ультразвукового исследования, имеют повышенный риск преждевременных родов. Ясно, что длина шейки матки уменьшается с увеличением срока беременности и что нет длины шейки матки, при которой риск преждевременных родов равен нулю. Длина шейки матки менее 25 мм указывает на повышенный риск преждевременных родов как в группах высокого, так и в группах низкого риска.Одно эндовагинальное измерение длины шейки матки через 24 недели можно использовать для оценки статуса риска. 65 Длина шейки матки также может быть более объективным и клинически эффективным средством оценки шейки матки у пациентов с шейным серкляжем.
Рис. 20. Если материнский мочевой пузырь наполнен, шейку матки (Cvx) можно четко увидеть и измерить. Длина шейки матки менее 25–30 мм связана с повышенным риском преждевременных родов. |
Инвазивные процедуры
Ультразвук можно использовать для локализации благоприятного кармана околоплодных вод перед выполнением амниоцентеза. 66 Игла может быть введена при прямой визуализации с помощью сканера в реальном времени. Имеется направляющая для иглы, чтобы помочь акушеру при установке иглы, но это может ограничить способность оператора перемещать иглу в трех измерениях. Предпочтительно вставлять иглу копланарно (, т.е. , в той же продольной плоскости, что и ультразвуковой преобразователь), чтобы можно было видеть всю длину следа иглы. Транспланарное размещение (, т.е. , перпендикулярно плоскости ультразвука) ограничивает ультразвуковой обзор иглы.
При отборе проб ворсинок хориона катетер вводят в плацентарное ложе под контролем ультразвука. Аналогичным образом, одновременное ультразвуковое наблюдение в реальном времени используется при чрескожном заборе образцов пуповинной крови или кордоцентезе. 67
Трехмерное ультразвуковое исследование
Трехмерное ультразвуковое исследование предлагает новый важный метод визуализации, который может революционизировать акушерское ультразвуковое исследование. Первоначально трехмерные изображения были получены путем компьютерной обработки нескольких двумерных (2D) изображений.В настоящее время можно получать трехмерные изображения в реальном времени (рис. 18). 68 Трехмерное ультразвуковое изображение состоит из объема данных, которыми впоследствии можно управлять для отображения нескольких продольных, поперечных и коронарных изображений. Сонолог может получить изображения, которые могут быть недоступны с помощью обычной 2D сонографии, и изображения могут быть не такими зависимыми от оператора, как с 2D сонографией. Например, саггитальный вид мозга плода для наблюдения за мозолистым телом, который нелегко получить при двухмерном исследовании, можно легко получить во время манипулирования объемом набора трехмерных данных.Понятно, что если качество изображения плохое в 2D, то оно также может быть неоптимальным в 3D.
Рис. 21. Трехмерное изображение плода в конце первого триместра. Любезно предоставлено GE Medical Systems. |
Все больше исследований показывают, что трехмерные изображения могут повысить точность обнаружения аномалий лица, ушей и дистальных отделов плода по сравнению с двухмерными изображениями (рис. 19). 69 , 70
Рис.22. Трехмерное изображение плода с высокой детализацией конечностей. Любезно предоставлено GE Medical Systems. |
Сканирование через 12–14 недель — Визуализация у женщин
В идеале это сканирование следует проводить в период с 12 недель 5 дней до 13 недель 6 дней беременности. Women’s Imaging проводит подробную оценку рисков для вашего ребенка в соответствии с Фондом медицины плода. Помимо проверки того, что ваш ребенок хорошо растет, и подтверждения срока родов, основная цель сканирования включает в себя:
- Проверить, нет ли структурных отклонений.Некоторые из них уже могут быть идентифицированы или заподозрены на этом этапе, поэтому обычное сканирование очень обнадеживает.
- Чтобы проверить матку и яичники, чтобы убедиться, что они не будут проблемой во время беременности.
- Для подтверждения роста беременности и срока родов.
- Чтобы проверить, где находится плацента, где находится пуповина по отношению к плаценте и достаточно ли жидкости вокруг ребенка.
В день сканирования вы можете выбрать, чтобы результаты предоставил вам наш резидент-радиолог или акушер, либо результаты предоставлены вашим врачом или акушером на следующем приеме (, обратите внимание: какой-то специалист хотелось бы, чтобы их пациенты возвращались к ним за результатами) .Пожалуйста, дайте нам знать во время бронирования, если вы хотите получить результаты в тот же день.
Риски
Ультразвук безопасно использовать на протяжении всей беременности.
Иногда нам нужно сделать вагинальное сканирование. Если у вас аллергия на латекс до вагинального сканирования или вы не знаете, на датчик будет надет покрытие без латекса.
Иногда возникает некоторый дискомфорт из-за давления зонда на полный мочевой пузырь или из-за манипуляций с вагинальным зондом. Если это будет очень больно, сообщите нам об этом.
Преимущества
Вы сможете увидеть всего своего развивающегося ребенка
Мы можем провести некоторые важные измерения, которые позволят нам дать вам точную оценку риска для вашего ребенка.
У вас есть возможность получить результаты сканирования у нашего консультанта в день. Пожалуйста, сообщите об этом на стойке регистрации во время бронирования.
Что такое УЗИ?
Ультразвуковое сканирование использует высокочастотные звуковые волны для создания изображений изнутри вашего тела и ребенка.Вместо излучения используются звуковые волны, что делает их безопасными.
Что мне нужно сделать, чтобы пройти оценку риска для моего ребенка?
Вам нужно будет сдать анализ крови, прежде чем приходить в Women’s Imaging на УЗИ. Ваш врач организует это для вас. Вы можете сдать анализ крови в любое время, начиная с 11 недели беременности. В идеале вам следует сдать кровь в первом триместре / материнскую сыворотку не позднее, чем за 7 полных рабочих дней до визита к нам. Ваш врач организует это для вас.
Нам нравится сканировать вас на сроке от 12,5 до 13,6 недели беременности.
Почему 12–14-недельное сканирование в Women’s Imaging отличается?
Мы предлагаем наиболее точную и всестороннюю оценку риска для вашего ребенка в возрасте от 12,5 до 13,6 недель, которая включает преэклампсию и ограничение роста плода. В настоящее время мы являемся единственной практикой на Тасмании, которая делает это. Традиционные хромосомные аномалии, такие как синдром Дауна, продолжают оцениваться. Наши сонографы обучены в соответствии с высочайшими стандартами для выполнения этих специализированных измерений вас и вашего ребенка.Они имеют сертификаты компетентности от Фонда медицины плода, который признан Королевским колледжем акушеров и гинекологов Австралии и Новой Зеландии.
Измеряем:
- Носовая кость вашего ребенка
- Тонкий слой жидкости на задней части шеи ребенка (затылочная прозрачность)
- Ваше артериальное давление (мы снимаем 2 измерения с обеих рук)
- Кровоток между вами и вашим ребенком
Мы также проверяем:
- Результаты вашей крови
- Ваш возраст
- Ваш вес
- Были ли у вас ранее проблемы во время беременности (если применимо).
Если вы решите пройти у нас сканирование в первом триместре, вы можете быть уверены, что полученные вами результаты оценки риска являются лучшими из имеющихся на сегодняшний день в акушерском сканировании.
Women’s Imaging обеспечивает комфортную и безопасную среду с новейшим современным оборудованием, чтобы обеспечить вам наилучший уход и опыт.
Что происходит в день?
Когда вы приедете на сканирование, вас попросят заполнить форму о вашей беременности на сегодняшний день.
Затем вам измерит артериальное давление на обеих руках, а также измерят ваш рост и вес, если вы не уверены. Иногда ваши измерения проводятся до сканирования, а иногда после.
Когда сонограф проводит вас в комнату для сканирования, вас попросят лечь на стол и обнажить живот. В штаны будет заправлено полотенце, чтобы гель не попал на одежду.
Прозрачный гель наносится на ваш животик, и сонографист перемещает зонд по вашему животу, записывая изображения.Прозрачный гель растворяется в воде, поэтому он не оставляет пятен на вашей одежде. Он немного липкий!
Приходите с полным мочевым пузырем, чтобы облегчить получение изображений вашего ребенка. Полный мочевой пузырь отталкивает матку от нижней части таза, что упрощает нам наблюдение и сканирование вашего ребенка.
Мы снимем мерки у вашего ребенка и проверим плаценту и яичники.
Иногда также выполняется вагинальное сканирование, чтобы мы могли лучше рассмотреть вашего ребенка.Вы сможете наблюдать за всем сканированием на наших настенных плазменных мониторах!
Как только сканирование будет завершено, сонограф выйдет из комнаты. Все ваши измерения, включая ваше артериальное давление и результаты крови, будут проверены нашим радиологом или акушером на месте. Если вы решили получить результаты в тот же день, вас отвезут в нашу консультационную комнату, где результаты будут обсуждены с вами. В противном случае результаты будут отправлены вашему лечащему врачу, и он предоставит их вам на следующем приеме.
В этот день вам сообщат ожидаемую дату родов, и вам выдадут онлайн-карту доступа для просмотра ваших изображений через наш веб-сайт.
Сколько времени это займет и сколько будет стоить сканирование?
Сканирование в течение 12–14 недель занимает примерно 45 минут.
Сканирование в течение 12–14 недель и дневная консультация врача занимают около 60 минут.
Пожалуйста, позвоните сотрудникам стойки регистрации, чтобы обсудить, хотите ли вы, чтобы результаты оценки риска были предоставлены вам нашим врачом в день сканирования.
(Пожалуйста, дайте дополнительное время в вашем графике, когда вы придете к нам на 12–14-недельное сканирование. Иногда нам приходится пересчитывать ваши измерения, и это может занять несколько дополнительных минут)
Важные вещи, которые нужно знать- Это ультразвуковое сканирование лучше всего проводить между 12 неделями и 13 неделями 6 дней беременности.
- Сканирование обычно занимает 45 минут в зависимости от положения ребенка.
- Важно, чтобы у вас были сданы кровь в 1-м триместре / материнская сыворотка за 7 полных рабочих дней до того, как вы придете на сканирование. Ваш врач организует это для вас.
Гестационный мешок — обзор
БИОМЕТРИЧЕСКИЕ ПАРАМЕТРЫ
ГЕСТАЦИОННЫЙ мешок
Гестационный мешок можно увидеть трансвагинально уже на 4 неделе беременности, когда его больший диаметр составляет 2 мм с соответствующими уровнями хорионического гонадотропина человека (ХГЧ) около 1000 мМЕ / мл (международный эталонный препарат или IRP).Его средний диаметр имеет линейную зависимость от GA и увеличивается на 1,0–1,2 мм / день до появления полюса плода с его сердцебиением размером 10 мм с соответствующими уровнями ХГЧ около 12000 мМЕ / мл (IRP).
ДЛИНА КОРОНЫ – ПАЛЬЦА
CRL — это наибольшая длина эмбриона или плода, которую можно измерить, за исключением конечностей и желточного мешка. 14 Эмбрион становится плодом через 10 недель беременности (71 полный день на основе LMP). Точность CRL при датировании беременности зависит от хорошей корреляции между этим измерением и возрастом плода в период, когда рост быстрый и минимальное влияние патологии плода.CRL позволяет прогнозировать возраст плода с погрешностью в 3 дня (доверительный интервал 90%) от 7 до 10 недель и 5 дней от 10 до 14 недель беременности. CRL увеличивается примерно на 10 мм в неделю с 8 по 12 недели, и простое правило для получения GA следующее: GA (неделя) = CRL (см) + 6,5. 14,22
ИЗМЕРЕНИЯ ГОЛОВКИ
Размер головки плода был одним из наиболее полезных и проверенных измерений для определения ГА. БЛД является наиболее широко используемым показателем с наибольшей точностью в период от 12 до 22 недель, снижаясь после этого периода из-за более широкой индивидуальной вариации.БЛД демонстрирует линейный рост на 3 мм в неделю с 14 по 28 недели и на 2 мм в неделю до родов. 5,22 Измерение проводится на уровне плоскости, определяемой следующими внутримозговыми ориентирами: передние рога бокового желудочка и прозрачная полая перегородка спереди, таламус и третий желудочек по центру, а также затылочные рога желудочка головного мозга. , cisterna venae magnae cerebri и островок сзади. Измерение проводится от внешнего стола проксимального отдела черепа до внешнего стола дистального отдела черепа, при этом кости черепа перпендикулярны ультразвуковому лучу. 14 Затылочно-лобный диаметр (OFD) измеряется в той же плоскости, что и BPD, с помощью штангенциркуля, размещенного на внешнем столе черепа. Этот параметр можно использовать для расчета окружности головы (HC) и головного индекса (CI). Вариации формы головки плода (долихоцефалия, брахицефалия) и положения плода могут влиять на диагностическую точность БЛД. В случае аномального CI, определяемого как отношение BPD к OFD (нормальное значение 0,75–0,85), HC можно использовать вместо BPD, чтобы избежать этой ловушки. 22 У плодов с преждевременным разрывом плодных оболочек, тазовым предлежанием или многоплодной беременностью БЛД не является надежным для оценки истинного ГА. 19,22
HC измеряется либо на том же уровне BPD непосредственно с помощью измерителя следа, либо косвенно вычисляется с использованием такой формулы, как: HC = (BPD + OFD) × 1,57. Прямой метод систематически завышает расчетную УВ менее чем на 1,5%. HC вырастает примерно на 14 мм в неделю между 14 и 17 неделями и на 5 мм в неделю в ближайшем будущем. 22 Измерение головы — плохой метод скрининга аномалий роста плода, поскольку его обычно не применяют до позднего срока, как при симметричном ограничении роста, так и при микроцефалии.
РАЗМЕР АБДОМИНАЛА
Размер живота оценивается путем измерения среднего диаметра живота (MAD) или окружности живота (AC) (рис. 9.1) на уровне желудка и разветвления главной воротной вены на правую и левую. ветви, следя за тем, чтобы сечение было как можно более круглым и не деформировалось под давлением зонда.Самый точный AC — это наименьший полученный результат, поскольку он более точно соответствует плоскости, перпендикулярной позвоночнику, на уровне печеночной вены. Подобно расчету HC, измерение может быть прямым (эллипс или след) или производным от поперечного диаметра живота и переднезаднего диаметра живота (MAD). Из-за неправильной формы живота плода прямой метод оценивает косвенный примерно на 5%; это изменение может иметь значение при оценке веса плода. 24
AC демонстрирует линейный рост в среднем на 11–12 мм в неделю на протяжении всей беременности. 22 Этот параметр является наиболее чувствительным при прогнозировании проблем с питанием плода, на него влияют толщина брюшной стенки и количество запасов гликогена в печени, и он используется для оценки веса плода. По той же причине AC не следует использовать для расчета композитного GA после начала второго триместра. 22 К сожалению, на его измерение влияют самые большие вариации между и внутри наблюдателя, что объясняет очень разные пределы референсных значений, о которых сообщают разные исследователи.Фактически, положение плода и его дыхательные движения, компрессия датчика и маловодие могут повлиять на точность этого измерения.
КОНЕЧНОСТИ
Длину бедренной кости (FL) можно измерить начиная с 10 недель, и она воспроизводима от 15 недель беременности до доношенных. Он представляет собой линейный рост плода, связанный с длиной макушки до пятки при рождении. 15 Первоначально он был измерен для диагностики карликовости конечностей и редко затрагивается проблемами питания плода, предлежанием или маловодием. 14,22 является хорошим параметром для датировки беременности.Его измеряют (рис. 9.2) от начала до дистального конца диафиза, от большого вертела до латерального мыщелка. Головка бедренной кости и дистальный эпифиз не учитываются при измерении, а кость должна быть перпендикулярна ультразвуковому лучу. Бедренная кость увеличивается на 3 мм в неделю с 14 до 27 недель и на 1 мм в неделю в третьем триместре. 22 Сообщаемая точность датирования беременности колеблется от 1 недели во втором триместре до 3-4 недель при сроке беременности. 22
Плечевая, большеберцовая, лучевая и локтевая кости могут быть измерены так же, как и FL, но они традиционно не используются для определения срока беременности.Большеберцовая и малоберцовая кости могут быть дифференцированы, поскольку малоберцовая кость расположена латеральнее большеберцовой кости. Лучевая и локтевая кости хорошо различимы и измеряются, когда рука находится в положении лежа на спине, потому что две кости лежат строго параллельно, но в положении лежа на животе, для пересечения двух костей требуются две разные плоскости сонара для получения измерений. Локтевая кость кажется длиннее лучевой кости проксимально, но дистально обе кости заканчиваются на одном уровне. 6 На точность измерения длинной кости влияет несколько факторов, таких как угол луча относительно длинной оси кости (должен быть получен угол, близкий к 90 °) и тип датчика (линейный и выпуклый. зонды лучше секторных). 12
Некоторые исследователи предположили, что своего рода пренатальный весовой индекс может быть получен из длины бедренной кости, но, скорее всего, этот расчет добавляет мало информации к другим обычно используемым биометрическим параметрам. 14,22
ДРУГИЕ ИЗМЕРЕНИЯ И ДАТИРОВКА
Бинокулярное расстояние следует измерять как наименьший диаметр между глазами плода в плоскости, включающей обе орбиты, которые должны казаться симметричными и равными по размеру, показывая максимальную ширину.
Это может быть полезно для датирования в случаях затылочно-заднего положения плода, когда измерение БЛД затруднено. Это измерение коррелирует с GA, но его рост нелинейный. Вариабельность в прогнозировании ГА составляет 14 дней между 14 и 27 неделями и 24 дня между 29 и 40 неделями. Бинокулярное расстояние важно для пациентов с риском врожденных аномалий и синдромов. 14,22
Поперечный диаметр мозжечка (TCD), измеренный на уровне подзатылочно-брегматической плоскости головы (рис.9.3) имеет криволинейную связь с GA и не сильно зависит от формы головы или нарушений роста. 22 Размер середины беременности в миллиметрах отражает GA в неделях.
Ключица имеет линейный рост во втором и третьем триместрах и была предложена в качестве полезного измерения для датирования, ее длина в миллиметрах очень близка к GA, выраженному в неделях. 14,22 Имея внутримембранное окостенение вместо эндохондрального окостенения, ключица отличается от других длинных костей тела и не страдает теми же заболеваниями.
Было показано, что измерения лопатки, крестца, подвздошной кости и стопы хорошо коррелируют с GA. 14
Многие органы плода были измерены и связаны с ГА, такие как почки, сердце, аортальные и легочные артерии. 2,10
ОТЧЕТ ПО ДАННЫМ
Размер плода на ранних сроках беременности более однороден, чем на более поздних. Было показано, что ранняя оценка ГА (сканирование 11/0–13/6 недель) или при плановом осмотре плода (16–18 недель) имеет большое значение. 26 Оценка дня родов не должна производиться позже 22 недель (BPD 60 мм). Точность снижается с 7 дней до 16 недель до 28 дней после 28 недель. Если было выполнено раннее сканирование, а второе сканирование дает более позднюю оценку, чем первое, не рекомендуется изменять исходную оценку. Задержка, скорее всего, связана с ограничением роста. Ультразвуковой составной возраст используется после первого триместра, чтобы получить измерения как можно большего числа параметров, за исключением AC, чтобы повысить точность оценки.Большинство авторов предпочитают указывать нижний пятый и верхний 95-й пределы достоверности для прогноза каждого измерения, поскольку это может иметь юридические последствия в случае использования при принятии управленческих решений. 13 При многоплодной беременности большинство авторов согласны с тем, что таблицы, используемые для одноплодной беременности, подходят для двойни, по крайней мере, в первом и втором триместрах. Рекомендуется основывать оценку ГА на более крупном близнеце. Задержка роста плода при многоплодной беременности становится очевидной между 25 и 36 неделями беременности и более выражена у тройни по сравнению с беременностью двойней. 22
Аномальное УЗИ на ранних сроках беременности
В предыдущем блоге мы обсудили ожидаемые результаты УЗИ при нормальной внутриутробной беременности. Отклонения от ожидаемой модели развития вызывают беспокойство или, если они значительны, являются определяющими для ранней неудачи беременности или выкидыша. Они обсуждались в недавней обзорной статье Doubilet et al. (N Engl J Med 2013; 369: 1443-51). Вот резюме:
Критериями, наиболее часто используемыми для диагностики невынашивания беременности, являются отсутствие сердечной деятельности к тому моменту, когда эмбрион достигает определенной длины (длина макушки до крестца), отсутствие видимого эмбриона к тому времени, когда гестационный мешок вырастает до определенной длины. размер (средний диаметр мешочка) и отсутствие видимого эмбриона к определенному моменту времени.
Длина короны до крестца (CRL)
Длина коронки и крестца 5 мм широко рекомендовалась в качестве критерия положительности для диагностики неудачной беременности при отсутствии сердечной деятельности. Недавние исследования показали, что отсечение 5-6 мм может привести к ложноположительному диагнозу невынашивания беременности. В настоящее время рекомендуется использовать границу ширины 7 мм (а не 5 мм) для диагностики неудачной беременности. Таким образом, если длина темени и крестца составляет 7 мм и сердцебиение не видно, это подозрительно на неудачную беременность.
Диаметр гестационного мешка
При диагностике неудачной беременности разумно использовать границу 25 мм (а не 16 мм) для среднего диаметра мешочка без видимого эмбриона (см. Рисунок выше). Это дало бы специфичность и положительную прогностическую ценность 100% (или как можно более близкую к 100%). Когда средний диаметр мешочка составляет от 16 до 24 мм, отсутствие эмбриона подозрительно, но не является диагностическим признаком неудачной беременности
Временные критерии неудачной беременности
Не во всех неудачных беременностях когда-либо развивается 7-миллиметровый эмбрион или 25-миллиметровый гестационный мешок, поэтому важно иметь другие критерии для диагностики невынашивания беременности.Наиболее полезный из таких критериев — невозможность визуализации эмбриона к определенному моменту времени. Альтернативный подход к прогнозированию невынашивания беременности, основанный на аномальном росте гестационного мешка и эмбриона, оказался ненадежным. Невизуализация эмбриона с сердцебиением через 6 недель после последней менструации подозрительна для несостоявшейся беременности, но датировка последнего менструального цикла (при беременности, зачатой без медицинской помощи) слишком ненадежна для окончательного диагноза несостоятельности беременности.
Время событий на ранних сроках беременности — гестационный мешок на 5 неделе, желточный мешок на 5 ½ недели и эмбрион с сердцебиением на 6 неделе — является точным и воспроизводимым с вариациями примерно ± ½ недели; эта последовательность объясняет временные критерии несостоятельности беременности. Например, если первоначальная ультрасонограмма показывает гестационный мешок с желточным мешком, а последующее сканирование, полученное по крайней мере через 11 дней, не показывает эмбрион с сердечной деятельностью, диагноз неудачной беременности устанавливается.
По данным консенсусной конференции Общества радиологов в области ультразвуковой диагностики по диагностике выкидыша в раннем первом триместре и исключению жизнеспособной внутриутробной беременности, октябрь 2012 г .; Ниже приведены рекомендации по трансвагинальной ультразвуковой диагностике прерывания беременности у женщины с внутриутробной беременностью с неопределенной жизнеспособностью.
Результаты диагностики невынашивания беременности
- Длина коронки и крупа ≥7 мм, сердцебиение отсутствует
- Средний диаметр мешка ≥25 мм и без эмбриона
- Отсутствие эмбриона с сердцебиением ≥2 недель после сканирования, которое показало гестационный мешок без желточного мешка
- Отсутствие эмбриона с сердцебиением ≥11 дней после сканирования, которое показало гестационный мешок с желточным мешком
Выводы, вызывающие подозрение, но не являющиеся диагностическими признаками прерывания беременности
- Длина коронки и крупа <7 мм, сердцебиение отсутствует
- Средний диаметр мешочка 16–24 мм, без эмбриона
- Отсутствие эмбриона с сердцебиением через 7–13 дней после сканирования, которое показало гестационный мешок без желточного мешка
- Отсутствие эмбриона с сердцебиением через 7–10 дней после сканирования, которое показало гестационный мешок с желточным мешком
- Отсутствие эмбриона ≥6 недель после последней менструации
- Пустой амнион (амнион виден рядом с желточным мешком, без видимого эмбриона)
- Увеличенный желточный мешок (> 7 мм)
- Маленький гестационный мешок по сравнению с размером эмбриона (разница между средним диаметром мешочка и длиной макушки до крестца <5 мм)
При обнаружении подозрений на несостоятельность беременности обычно целесообразно проводить контрольное ультразвуковое исследование через 7–10 дней для оценки жизнеспособности беременности.Здесь обсуждаются методы лечения преждевременного выкидыша.
Чтобы обратиться к специалисту по лечению бесплодия, который является сертифицированным врачом с высокими показателями успешности, запишитесь на прием в одну из четырех клиник репродуктивного здоровья InVia в Чикаго.
Ультразвук в течение 5 недель беременности: процедура, отклонения и др.
Последнее обновление:
Неделя 5 — это обычно время, когда большинство женщин узнают о своей беременности.Если вы пропустили месячные, в последнее время чувствуете головокружение или усталость, а также испытываете перепады настроения, возможно, вы беременны. Чтобы подтвердить то же самое, вам нужно будет пойти к врачу и сделать УЗИ. Именно на 5-й неделе делается первое УЗИ; и если вы подозреваете, что беременны, проконсультируйтесь с врачом, чтобы подтвердить то же самое. И читайте дальше, чтобы узнать, что происходит на пятой неделе УЗИ!
Когда нужно сделать первое ультразвуковое сканирование?
Вам необходимо пройти первое ультразвуковое исследование примерно на пятой неделе беременности, потому что именно тогда появляются первые признаки сердцебиения.Это поможет подтвердить присутствие ребенка в утробе матери. Ультразвуковое исследование на этой неделе помогает визуально подтвердить присутствие ребенка на ранних сроках беременности.
Есть много причин, по которым пятая неделя идеально подходит для проверки на беременность, потому что любое время до этого не может помочь подтвердить новости. Изрядное количество беременностей до пятой недели прерывается по нескольким причинам. Итак, это идеальное время для проведения ультразвукового исследования.
Почему вам нужно пройти ультразвуковое сканирование через 5 недель?
Есть много причин для проведения ультразвукового исследования на 5 неделе беременности, а именно:
- Ультразвуковое сканирование, выполняемое в течение 5-й недели, которое, возможно, будет вашим первым ультразвуковым сканированием, поможет врачу проверить и подтвердить, есть ли у вас один или несколько детей.
- Ваш врач сможет проверить наличие аномалий с помощью ультразвукового исследования. Хотя это происходит на ранних сроках беременности, ваш врач осмотрит желточный мешок и гестационный мешок на предмет каких-либо отклонений.
- Ультразвук на этом этапе поможет подтвердить, нормально ли растет ребенок, особенно если это ваша вторая беременность, и если у вас ранее была проблемная беременность или вы ожидаете двойню.
- С помощью УЗИ можно определить размер ребенка.
Как подготовиться к сканированию беременности на пятой неделе
Первое, что вам порекомендует врач, — это выпить много воды во время сканирования беременности на 5 -й неделе , чтобы у вас был полный мочевой пузырь. Это подтолкнет ребенка вверх и, таким образом, сонографист получит четкое изображение эмбриона. На этом этапе ваш ребенок будет размером с семечко яблока, поэтому необходимо, чтобы он был хорошо виден.
Для ультразвукового исследования вам будет предложено лечь на стол для осмотра. Специалист по ультразвуку нанесет смазывающий гель на нижнюю часть живота, а затем проведет по нему палочкой. С помощью палочки техник сможет определить местонахождение гестационного мешка и сердцебиения ребенка. Волны помогут создать четкое изображение плода на экране. Во время процесса важно сохранять спокойствие. Однако, если техник не может определить местонахождение гестационного мешка из-за плохого окна в брюшной полости, он может предложить трансвагинальное сканирование.Ранние сроки беременности могут быть очень сложными для вас, потому что у вас могут возникнуть головные боли, утомление и головокружение. Сохранение спокойствия поможет снизить стресс и поможет лучше бороться с симптомами.
Сколько времени нужно, чтобы выполнить ультразвуковое сканирование на 5 неделе беременности?
Ультразвуковое сканирование занимает от 20 до 30 минут. Техник нанесет гель и проведет палочкой по вашему животу, что поможет получить четкое изображение на мониторе. Весь процесс должен занять максимум 30 минут или час.При желании вы также можете запросить фотографию УЗИ.
Как выполняется ультразвуковое сканирование через 5 недель?
Процесс прост: врач попросит вас выпить воды перед сеансом. Тогда вам придется лечь на спину на экзаменационный стол. После этого техник нанесет гель на ваш живот и проведет по нему ультразвуковым устройством или палочкой, чтобы вывести изображение на монитор. Вы также можете взять своего партнера, чтобы он помог вам в этом процессе.Это действительно будет особенный момент для вас, то есть когда вы увидите своего ребенка в утробе матери. Наслаждайтесь моментом и следуйте указаниям врача.
Что вы увидите на сканировании на пятой неделе беременности?
Во время сканирования вы сможете увидеть гестационный мешок вместе с желточным мешком, который образуется примерно на 5 -й неделе . У близнецов вы также можете увидеть желточный мешок вместе с полюсами плода. Если вы носите однояйцевых близнецов, вы увидите один гестационный мешок и два желточных мешка с эмбрионом где-то около 1.Длина 25 мм.
Гестационный мешок — это черная область, а желточный мешок — это маленький белый кружок в верхнем левом углу мешка. Это также источник питательных веществ для плода. Вы можете увидеть эмбрион только через пять недель, потому что в противном случае он размером с рисовое зерно. Однако это можно увидеть и раньше, чем через 5 недель, используя высокопроизводительные машины. Опытный сонограф сможет увидеть мешок и с помощью трансвагинального сканирования.
Можете ли вы узнать, вынашиваете ли вы двойню на 5 неделе беременности?
Да, проведя ультразвуковое сканирование на 5-й неделе, ваш врач или техник сможет определить, вынашиваете ли вы близнецов или нет.Вы сможете увидеть их в зависимости от того, являются ли близнецы разнояйцевыми или однояйцевыми.
Что делать, если ультразвуковое сканирование ничего не обнаруживает?
Если ваш врач ничего не видит на УЗИ 5-й недели, важно спросить ее, присутствует ли желточный мешок или нет. Иногда ребенок может быть слишком маленьким, чтобы его можно было увидеть на УЗИ. Если на 5 неделе беременности мешочек отсутствует, это может означать следующее.
- Вам были назначены неправильные даты, и через несколько дней на снимке должен появиться ребенок.
- Это внематочная беременность.
- Это выкидыш.
Что делать, если при сканировании обнаруживаются отклонения от нормы?
Ультразвук может помочь обнаружить аномалии желточного мешка, полюса плода и гестационного мешка. В зависимости от степени тяжести патологии вы можете следовать процедурам, указанным врачом.
Является ли это сканирование частью повседневного ухода за беременными?
Ультразвуковое сканирование, выполняемое на 5 неделе беременности, является первым ультразвуковым сканированием, и поэтому оно является регулярной частью процесса беременности.Это сканирование определит, беременны вы или нет.
Ультразвуковое сканирование очень важно, чтобы исключить любые проблемы, которые могут возникнуть во время беременности. Сканирование на 5-недельную беременность — это первое сканирование на беременность, поэтому не пропускайте это сканирование или те, что были после этого сканирования. Сделайте это сканирование, чтобы подтвердить свою беременность и состояние эмбриона и начать свой путь к материнству.
Следующая неделя : УЗИ беременности через 6 недель
Я думала, что у меня 7 неделя беременности, но сканирование показывает, что мне всего 5 недель, а сердцебиение не наблюдается, как это возможно?
Я думала, что у меня 7 неделя беременности, но сканирование показывает, что мне всего 5 недель, а сердцебиение не наблюдается. Как это возможно? | Алана ЗдравоохранениеПОСМОТРЕТЬ ИНФОРМАЦИЮ О COVID-19
Чтобы ответить на этот вопрос, мы сначала вернемся к основам, чтобы понять ваш цикл.
Беременность рассчитывается исходя из среднего менструального цикла, который составляет 28 дней. Первый день менструального кровотечения знаменует собой первый день менструального цикла. Это называется вашим LMP (или «последним менструальным циклом»). Прямо в середине этой картинки идеальный 28-дневный цикл — это когда происходит овуляция (14-й день цикла), а примерно за 2 дня до и после этого вы наиболее фертильны. В реальной жизни не у всех есть эта картина идеального 28-дневного цикла, он может быть длиннее или короче, но мы знаем, что овуляция происходит примерно за 14 дней с до вашего следующего цикла.Вот почему многие врачи-репродуктологи рекомендуют заниматься половым актом каждые 3 дня, если вы действительно пытаетесь завести ребенка, потому что овуляция может произойти немного раньше или позже, чем вы думаете.
При подсчете недель беременности мы включаем эти две недели с первого дня LMP, поскольку это наиболее легкая часть цикла, которую можно заметить и записать. Мы также узнаем о продолжительности вашего цикла и о том, является ли он регулярным или нерегулярным. Все это помогает установить беременность.Например, если ваш цикл регулярный и длится 33 дня, мы ожидаем, что овуляция произошла позже (5 дней), а сканирование на раннюю беременность, скорее всего, покажет ребенка, рост которого на 5 дней меньше, чем вы ожидали.
Теперь, чтобы ответить на ваш вопрос, возможно, вы овулировали позже в цикле или у вас более длинный цикл. На самом деле беременность составляет всего 5 недель, повторное ультразвуковое исследование через 10-14 дней, вероятно, покажет сердцебиение вашего ребенка, и все в порядке. Другая возможность заключается в том, что, к сожалению, на 7 неделе беременности беременность не развивается, как ожидалось, и последующее сканирование может выявить выкидыш.Мы понимаем, что это тревожное время, и ждать 10-14 дней кажется очень долгим, но важно иметь это время между сканированиями, чтобы точно определить, что происходит.