Идиопатическая тромбоцитопеническая пурпура и беременность: возможности современной медицины
Идиопатическая тромбоцитопеническая пурпура и беременность: возможности современной медицины
Представляем интересные клинические случаи ведения и исходов беременности у двух пациенток с идиопатической тромбоцитопенической пурпурой (ИТП).
Идиопатическая тромбоцитопеническая пурпура — это аутоиммунное заболевание, которое характеризуется стойким снижением уровня тромбоцитов — клеток крови, участвующих в процессе тромбообразования. Вследствие иммунного конфликта образуются антитела, которые связываются с тромбоцитами и вызывают их преждевременное разрушение в особых тканях организма (ретикулоэндотелиальной системы), особенно в селезенке. Во многих случаях удаление селезенки (спленэктомия) является терапией выбора в случаях, когда медикаментозное лечение неэффективно, но всегда требует особого внимания у беременных пациенток, ведь врачи несут двойную ответственность — за жизнь матери и ребенка.

После курса лечения в условиях ОПБ были проведены мультидисциплинарные консилиумы с участием акушера-гинеколога, гематолога, хирурга, анестезиолога-реаниматолога. В обоих случаях заключение специалистов было сходным: учитывая доношенный срок беременности, низкий уровень тромбоцитов, высокий риск развития послеродового кровотечения, решено в каждом случае родоразрешить беременную путем операции кесарева сечения; симультанно с оперативным родоразрешением, после завершения кесарева сечения выполнить с лечебной целью спленэктомию лапароскопическим доступом. Показанием к спленэктомии явилось наличие идиопатической тромбоцитопенической пурпуры хронического течения, устойчивой к стандартной терапии кортикостероидами и иммуноглобулином.
Операция проведена двумя бригадами: первым этапом кесарево сечение бригадой акушеров-гинекологов, вторым — лапароскопическая спленэктомия бригадой хирургов. Послеоперационный период протекал в условиях отделения реанимации и интенсивной терапии и 1-го хирургического отделения, без осложнений.
Лапароскопическая спленэктомия, наряду с традиционными преимуществами лапароскопических операций, позволяет существенно снизить уровень инфекционных и геморрагических послеоперационных осложнений, присущих пациентам с гематологическими и аутоиммунными заболеваниями, сократить сроки восстановления и добиться лучших результатов лечения в меньшие сроки. Это и явилось основанием для выбора лапароскопического доступа.
Важная особенность описанной ситуации – контроль системы гемостаза. Высокий риск акушерского кровотечения (у пациенток с ИТП) в сочетании с высокой вероятностью тромбообразования в раннем послеоперационном периоде (после спленэктомии) делает состояние гемостаза непредсказуемым. Решение вопроса – мониторинг гемостаза с помощью интегральной методики – тромбоэластографии и конечно, опыт и профессионализм нашей гемостазиологической службы.
Решение вопроса – мониторинг гемостаза с помощью интегральной методики – тромбоэластографии и конечно, опыт и профессионализм нашей гемостазиологической службы.
Ведение беременности и родов у пациенток с различными гематологическими заболеваниями — специфика нашего родильного дома: за полтора года работы был накоплен опыт благополучного родоразрешения 7 пациенток с ИТП. У 5 беременных роды были оперативными, двое родили через естественные родовые пути. Ни в одном из случаев роды и послеродовый период не осложнились кровотечением, во всех случаях родились здоровые малыши.
Слияние акушерских стационаров и клинических больниц, проведенное руководством нашего города в последние годы, позволило создать крупные многопрофильные центры, способные решать практически любые проблемы беременных женщин. Так и в нашей ежедневной практике слаженная, высокопрофессиональная работа врачей разных специальностей решает самые сложные клинические задачи и дарит молодым женщинам счастье быть мамой.
Современные подходы к лечению рефрактерной имунной тромбоцитопении при беременности
PERINATOLOGIYA I PEDIATRIYA. 2016.4(68):12-14; doi 10.15574/PP.2016.68.12
Современные подходы к лечению рефрактерной имунной тромбоцитопении при беременности
Давыдова Ю., Лиманская А., Клименко С., Мокрик А., Бутенко Л., Огородник А.
ГУ «Институт педиатрии, акушерства и гинекологии Национальной академии медицинских наук Украины», г. Киев
ГУ «Украинский центр радиационной медицины Национальной академии медицинских наук Украины», г. Киев
Актуальность. Иммунная тромбоцитопения является гематологическим заболеванием, которое требует повторных инфузий тромбоцитов. Последние тенденции в менеджменте данного заболевания свидетельствуют о большом количестве необходимых доз тромбоцитов для лечения ИТП. В связи с этим в течение последних двух десятилетий определены новые подходы к лечению тромбоцитопении. Одним из них является поиск безопасного и эффективного фактора роста тромбоцитов, который может привести к значительному росту количества тромбоцитов.
Одним из них является поиск безопасного и эффективного фактора роста тромбоцитов, который может привести к значительному росту количества тромбоцитов.
В статье описан клинический случай ведения беременной с впервые возникшей иммунной тромбоцитопенией во время беременности. У беременной, в сроке 26 недель, диагностирована ИТП. На момент поступления в клинику уровень тромбоцитов составил 20000. Путем проведения биопсии костного мозга исключена другая патология. На момент поступление в отделение акушерских проблем экстрагенитальной патологии срок беременности составил 28 недель. Беременная получала терапию согласно новейшим рекомендациям. Родоразрешение в сроке 33–34 недели. После родоразрешения проведена комплексная терапия тромбоцитопении.
Выводы. Рефрактерная иммунная тромбоцитопения является редким заболеванием и может быть «случайной находкой» во время беременности, но геморрагические осложнения могут нести угрозу как для матери так и для плода. Менеджмент рефрактерной ИТП должен осуществляться согласно Международным рекомендациям с использованием всех доступных препаратов. Положительного результата менеджмента ИТП во время беременности удалось добиться благодаря использования широкого арсенала препаратов, правильной тактики родоразрешения и профилактике кровотечения. Включающей в себя 4 T стратегию и адекватные дозы транексамовой кислоты (sangera) и rhTPO (Emaplug) (Юрия-Фарм, Украина). Это был первый опыт применения подкожной rhTPO у рожениц с рефрактерной ИТП в Украине.
Менеджмент рефрактерной ИТП должен осуществляться согласно Международным рекомендациям с использованием всех доступных препаратов. Положительного результата менеджмента ИТП во время беременности удалось добиться благодаря использования широкого арсенала препаратов, правильной тактики родоразрешения и профилактике кровотечения. Включающей в себя 4 T стратегию и адекватные дозы транексамовой кислоты (sangera) и rhTPO (Emaplug) (Юрия-Фарм, Украина). Это был первый опыт применения подкожной rhTPO у рожениц с рефрактерной ИТП в Украине.
Ключевые слова: иммунная тромбоцитопения, беременность, лечение ИТП, эмаплаг, сангера.
Литература
1. Imbach P., Crowther M. 2011. Thrombopoietin-receptor agonists for primary immune thrombocytopenia. N Engl J Med.365(8): 734-41. https://doi.org/10.1056/NEJMct1014202; PMid:21864167
2. Neunert C., Lim W., Crowther M., Cohen A., Solberg L., Jr, Crowther M.A. 2011. The American Society of Hematology 2011 evidence-based practice guideline for immune thrombocytopenia.
3. Provan D., Stasi R., Newland A.C., Blanchette V.S., Bolton-Maggs P., Bussel J.B., Chong B.H., Cines D.B., Gernsheimer T.B., Godeau B., Grainger J., Greer I., Hunt B.J., Imbach P.A., Lyons G., McMillan R. et al. 2010. International consensus report on the investigation and management of primary immune thrombocytopenia. Blood. 115: 168-186. https://doi.org/10.1182/blood-2009-06-225565; PMid:19846889
4. Xu Zhang,Yajing Zhao, Xiaoqing Li et al. 2016, Feb. 16. Trombopoietin: a potential diagnostic indicator of immune thrombocytopenia in pregnancy. Oncotarget. 7(7): 7489-7496. PMid:26840092 PMCid:PMC4884934
Тромбоцитопения – виды, степени заболевания, принципы лечения
Тромбоцитопения – причины, симптомы и лечение
Патологическое снижение тромбоцитов в крови называется тромбоцитопенией. Она может быть самостоятельным заболеванием или выступать в роли симптома какой-то другой патологии. Крайне желательно знать симптомы тромбоцитопении у взрослых и детей, чтобы своевременно отреагировать на них и провести лечение.
Крайне желательно знать симптомы тромбоцитопении у взрослых и детей, чтобы своевременно отреагировать на них и провести лечение.
Почему развивается тромбоцитопения
Рассматриваемое заболевание может возникнуть по самым разным причинам. Назвать основную из них сможет врач-гематолог после полного обследования пациента. Основными факторами, которые провоцируют снижение количества тромбоцитов в крови, являются:
- Наследственные заболевания. Чаще всего тромбоцитопения возникает при синдроме Бернара-Сурье, TAR-синдроме, аномалии Мея-Хегглина.
- Патологии системы кроветворения – миелофиброз, анемия апластического вида, метастазы онкологического новообразования. Подобная тромбоцитопения носит название вторичной, то есть является не самостоятельным заболеванием, а результатом присутствия в организме другой патологии. Причины вторичной тромбоцитопении могут крыться и в банальном злоупотреблении алкогольными напитками, и в получении высоких доз радиационного облучения, и в вынужденном длительном приеме препаратов из группы цитостатиков.

- Разрушение тромбоцитов в селезенке или печени (происходит крайне редко). Подобное состояние наблюдается при тромбоцитопении новорожденных на фоне тяжело протекающих вирусных заболеваний.
- Различные заболевания, поражающие внутренние органы и протекающие в хронической форме. К таковым относятся системная красная волчанка, псориаз, склеродермия, туберкулез, гепатиты, малярия, цирроз. Нередко рассматриваемое заболевание диагностируется на фоне присутствия доброкачественных опухолей. Но при удалении новообразования количество тромбоцитов в крови восстанавливается.
Формы и виды тромбоцитопении
В медицине различают несколько видов тромбоцитопении:
- Аутоиммунная. В организме происходит «сбой» и иммунная система начинает воспринимать собственные тромбоциты как чужеродные тела. Результатом становится уничтожение этих клеток крови. Как лечить аутоиммунную тромбоцитопению? Врачи проводят симптоматическую терапию, вводят специальные препараты, поддерживающие иммунную систему.
 Комплекс лечебных мероприятий состоит из курса глюкокортикостероидов, после чего при отсутствии положительной динамики проводят хирургическое удаление селезенки с последующим назначением иммунодепрессантов. .
Комплекс лечебных мероприятий состоит из курса глюкокортикостероидов, после чего при отсутствии положительной динамики проводят хирургическое удаление селезенки с последующим назначением иммунодепрессантов. .
- Эссенциальная тромбоцитопения. Чаще диагностируется у людей в возрасте 50-70 лет. Ее развитие нередко связывают с перенесенными хирургическими вмешательствами, хроническими патологиями внутренних органов, недостатком железа. Лечение эссенциальной тромбоцитопении сводится к приему Аспирина. Так как серьезных проблем в работе организма не выявляется, то назначение агрессивных токсичных лекарственных препаратов считается неоправданным.
- Синдром тромбоцитопеническая пурпура – этот вид заболевания был первым описан врачами. Диагностируется в основном в детском возрасте. У девочек он встречается гораздо чаще, чем у мальчиков. Синдром связан с нарушением свертываемости крови, поэтому пациенту нужно будет не только пройти курс лечения, но и постоянно наблюдаться у гематолога.

- Тромбоцитопения у новорожденных детей. Может развиться и в качестве сопровождающего состояния при врожденных патологиях, и в качестве вторичного заболевания при инфицировании младенца, преждевременном рождении или асфиксии при родах. Лечение начинают проводить еще в роддоме, применяя для этого преднизолон, иммуноглобулин, аскорбиновую кислоту. Нередко тромбоцитопения у новорожденных требует переливание тромбоцитарной массы. На весь период лечения малыша снимают с грудного вскармливания.
Степени заболевания тромбоцитопении
В медицине принято различать три степени тяжести течения заболевания:
- Легкая. Количество тромбоцитов в крови пациента находится на нижней границе нормы, никаких симптомов патологии нет. В большинстве случаев диагноз ставится совершенно случайно, например, во время стандартной диспансеризации. Никакого лечения легкая тромбоцитопения не требует, врачи применяют выжидательную тактику и наблюдают за состоянием здоровья пациента.

- Средняя. Количество тромбоцитов в крови снижено. Больной предъявляет жалобы на кровоизлияния под кожу, обширные гематомы даже при легких ударах, частые носовые кровотечения. Часто в такой форме протекает идиопатический вид заболевания. Лечение предпринимают только в том случае, если есть угроза внутренних кровотечений – например в желудке. Специфические лекарственные препараты при идиопатической тромбоцитопении назначают и тем, кто профессионально занимается спортом, поскольку риск сильных кровотечений и обширных излияний в ткани и под кожу у таких людей слишком высокий.
- Тяжелая. Заболевания проявляется обширными кровотечениями во внутренние органы. В анализе крови резкое снижение количества тромбоцитов, вплоть до критических показателей. Лечение проводится в обязательном порядке и нередко требует пребывания пациента в стационарном отделении.
Как проявляется тромбоцитопения
В зависимости от степени тромбоцитопении человек может жаловаться на:
- спонтанные кровоизлияния под кожу и в слизистые;
- головокружение и периодическую тошноту;
- упадок сил и повышенную сонливость;
- длительное кровотечение при удалении зуба;
- слишком обильные менструации.

У беременных заболевание может проявляться в банальном упадке сил и частом образовании мелких и средних гематом под кожей. Лечение тромбоцитопении при беременности не проводится. Исключением являются случаи резкого снижения количества тромбоцитов в крови и жалобы на частые кровоизлияния под кожу. Лекарственная терапия проводится с целью профилактики кровоизлияния в мозг.
На страницах нашего сайта Добробут.ком имеется информация об иммунной тробоцитопении – что это такое, кто может диагностировать и как протекает лечение. Вопросы специалистам можно задать по телефону, номер которого указан на портале.
Связанные услуги:
Универсальный мужской Check-up
Универсальный женский Check-up (до 40 лет)
Универсальный женский Check-up (после 40 лет)
О возможном влиянии состояния малого круга кровообращения на развитие тромбоцитопении у беременных с врожденными пороками сердца | Баутин
1. Кудлачев В. А., Побединцева Ю. А., Баутин А. Е. и др. Анестезиологическое обеспечение и интенсивная терапия в периоперационном периоде абдоминального родоразрешения у пациентки с тяжелой легочной гипертензией // Вестник анестезиол. и реаниматол. 2014. Т. 11. № 5. С. 62-66.
Кудлачев В. А., Побединцева Ю. А., Баутин А. Е. и др. Анестезиологическое обеспечение и интенсивная терапия в периоперационном периоде абдоминального родоразрешения у пациентки с тяжелой легочной гипертензией // Вестник анестезиол. и реаниматол. 2014. Т. 11. № 5. С. 62-66.
2. Bedard E., Dimopoulos K., Gatzoulis M. Has there been any progress made on pregnancy outcomes among women with pulmonary arterial hypertension? // Eur. Heart Journ. 2009. Vol. 30. № 3. P 256-265. doi: 10.1093/eurheartj/ehn597.
3. Cuypers J. A., Utens E. M., Roos-Hesselink J. W. Health in adults with congenital heart disease // Maturitas. 2016. Vol. 91. Р. 69-73. doi: 10.1016/j.maturitas.2016.06.005.
4. Galie N., Humbert M., Vachiery J. L. et al. 2015 ESC/ERS Guidelines for the diagnosis and treatment ofpulmonary hypertension: The joint task force for the diagnosis and treatment of pulmonary hypertension of the European Society of Cardiology (ESC) and the European Respiratory Society (ERS): Endorsed by: Association for European Paediatric and Congenital Cardiology (AEPC), International Society for Heart and Lung Transplantation (ISHLT) // Eur. Heart J. 2016. Vol. 37. № 1. Р. 67-119. doi: 0.1093/eurheartj/ehv317.
Heart J. 2016. Vol. 37. № 1. Р. 67-119. doi: 0.1093/eurheartj/ehv317.
5. Hemnes A. R., Kiely D. G., Cockrill B. A. et al. Statement on pregnancy in pulmonary hypertension from the Pulmonary Vascular Research Institute // Pulm. Circ. 2015. Vol. 5. № 3. Р. 435-465. doi: 10.1086/682230.
6. Kaufman R. M., Airo R., Pollack S., Crosby W. H. Circulating megakaryocytes and platelet release in the lung // Blood. 1965. Vol. 26. Р. 720-731.
7. Levine R. F., Eldor A., Shoff P. K. et al. Circulating megakaryocytes: delivery of large numbers of intact, mature megakaryocytes to the lungs // Eur. J. Haematol. 1993. Vol. 51. № 4. Р. 233-246. PubMed PMID: 8243613.
8. Lill M. C., Perloff J. K., Child J. S. Pathogenesis of thrombocytopenia in cyanotic congenital heart disease // Am. J. Cardiol. 2006. Vol. 98. № 2. P. 254-258. doi: 10.1016/ j.amjcard.2006.01.083.
K., Child J. S. Pathogenesis of thrombocytopenia in cyanotic congenital heart disease // Am. J. Cardiol. 2006. Vol. 98. № 2. P. 254-258. doi: 10.1016/ j.amjcard.2006.01.083.
9. Ma L., Liu W., Huang Y. Perioperative managementfor parturients with pulmonary hypertension: experience with 30 consecutive cases // Front Med. 2012. Vol. 6. № 3. P. 307-310. doi: 10.1007/s11684-012-0209-3.
10. Marelli A. J., Ionescu-Ittu R., Mackie A. S. et al. Lifetime prevalence of congenital heart disease in the general population from 2000 to 2010 // Circulation. 2014. Vol. 130. № 9. Р. 749-756. doi: 10.1161/CIRCULATIONAHA.113.008396.
11. Martinez-Quintana E., Rodriguez-Gonzalez F. Thrombocytopenia in congenital heart disease patients // Platelets. 2015. Vol. 26. № 5. P. 432-436. doi: 10.3109/09537104.2014.925104.
doi: 10.3109/09537104.2014.925104.
12. Michelson A. Platelets. 3rd ed. Academic Press, 2013. 1398 p.
13. Pedersen N. Occurrence of megakaryocytes in various vessels and their retention in the pulmonary capillaries in man // Scand. J. Haematol. 1978. Vol. 21. Р. 269-275.
14. Remkova A., Simkova I., Valkovicova T., Kaldararova M. Platelet abnormalities in adults with severe pulmonary arterial hypertension related to congenital heart defects (Eisenmenger syndrome) // Blood Coagul. Fibrinolysis. 2016. Vol. 27. Р. 925-929. PubMed PMID: 26829363.
15. Van der Bom T., Bouma B. J., Meijboom F. J. et al. The prevalence of adult congenital heart disease, results from a systematic review and evidence based calculation // Am. Heart J. 2012. Vol. 164. № 4. P. 568-575. doi: 10.1016/j.ahj.2012.07.023.
Heart J. 2012. Vol. 164. № 4. P. 568-575. doi: 10.1016/j.ahj.2012.07.023.
16. Webb G., Mulder B. J., Aboulhosn J. et al. The care of adults with congenital heart disease across the globe: Current assessment andfuture perspective: A position statement from the International Society for Adult Congenital Heart Disease (ISACHD) //Int. J. Cardiol. 2015. Vol. 195. P. 326-333. doi: 10.1016/j.ijcard.2015.04.230.
17. Zucker-Franklin D., Philipp C. S. Platelet production in the pulmonary capillary bed: new ultrastructural evidence for an old concept // Am. J. Pathol. 2000. Vol. 157. № 1. Р. 69-74. PubMed PMID: 10880377.
Лекарственно-индуцированная тромбоцитопения. Клиническая фармакология и терапия
Тромбоцитопения – это патологическое состояние, характеризующееся снижением числа тромбоцитов <150 × 109/л или >50% от исходного количества [1]. Тромбоцитопению считают средне-тяжелой, если число тромбоцитов находится в пределах 20-150 × 109л , и тяжелой, если оно снижается менее 20 × 109/л [2]. У пациентов с тяжелой тромбоцитопенией имеется высокий риск развития кровотечения, которое может привести к летальному исходу [3].
Тромбоцитопению считают средне-тяжелой, если число тромбоцитов находится в пределах 20-150 × 109л , и тяжелой, если оно снижается менее 20 × 109/л [2]. У пациентов с тяжелой тромбоцитопенией имеется высокий риск развития кровотечения, которое может привести к летальному исходу [3].
В 1998 году N. George и соавт. опубликовали обширный список лекарственных средств (ЛС), вызывающих тромбоцитопению [4], который постоянно обновляется и дополняется [5]. Классы ЛС, лечение которыми может сопровождаться тромбоцитопенией, включают в себя хинины, антимикробные препараты, антиагреганты, нестероидные противовоспалительные препараты (НПВП), антиконвульсанты, анальгетики, гепарин, химиотерапевтические ЛС, иммунодепрессанты и др. (табл. 1) [6].
| Класс ЛС | Препараты | Частота | Уровень доказанности |
|---|---|---|---|
Примечание: A — данные одного или нескольких рандомизированных контролируемых клинических исследований; уровень B — данные проспективных наблюдательных исследований, когортных исследований, ретроспективных исследований, исследований случай-контроль и/или постмаркетинговых исследований; C — описания клинических случаях или серии клинических случаев. *После первого (повторного) введения *После первого (повторного) введения |
|||
| Антибиотики | Антибиотики | 21% | C |
| Сульфасалазин | <1% | C | |
| Ванкомицин | Неизвестно | A | |
| Тримоксазол, сульфизоксазол, сульфатиазол, сульфаметоксазол, сульфизоксазол, бензилпенициллин, метициллин,ампициллин, феноксиметилпенициллин, цефтриаксон, цефуроксим, ципрофлоксацин, дактиномицин, налидиксовая кислот |
Неизвестно | C | |
| Другие антибактериальные ЛС (противотуберкулезные) | Аминосалициловая кислота, этамбутол, изониазид, рифампицин, нитрофурантоин | Неизвестно | C |
| Ингибиторы АПФ | Каптоприл, периндоприл | Неизвестно | C |
| Антиагреганты | Абциксимаб, эптифибатид | 0,5-1% (10-14%)* | A |
| Тирофибан | 0,2-0,5% | A | |
| Пентоксифиллин, клопидогрел | Неизвестно | C | |
| Антикоагулянты | Гепарин | 3-6% | А |
| Альфа-адреноблокаторы | Алфузозин, теразозин | Неизвестно | C |
| Альфа-адреномиметики | Метилдопа, нафазолин | Неизвестно | C |
| Бета-адреноблокаторы | Окспренолол, алпренолол | Неизвестно | C |
| Антиаритмические средства | Прокаинамид | 1% | C |
| Хинидин | <1% | C | |
| Амиодарон, фенитоин, дифенин | Неизвестно | C | |
| Анткагонисты кальция | Амлодипин | Неизвестно | C |
| Диуретики | Хлоротиазид, гидрохлоротиазид, спиронолактон, фуросемид, индапамид | Неизвестно | C |
| Сердечные гликозиды | Дигоксин, дигитоксин | Неизвестно | А/C |
| Вазодилататоры | Диазоксид, миноксидил | Неизвестно | C |
| Фибраты | Фенофибрат | Неизвестно | C |
| Статины | Симвастатин | <0,1% | C |
| Нитраты | Нитроглицерин | Неизвестно | C |
| НПВП | |||
Произв. уксусной к-ты уксусной к-ты |
Диклофенак, сулиндак, толметин | <1% | C |
| Произв. пропионовой к-ты | Ибупрофен, напроксен | <1% | C |
| Оксикамы | Мелоксикам | Неизвестно | C |
| Произв. салициловой к-ты | Ацетилсалициловая кислота | Неизвестно | C |
| Бутиллпиразолидины | Оксифенбутазон | Неизвестно | C |
| Противовирусные средства | Адефовира дипивоксил, интерферон альфа, лопинавир + ритонавир | Неизвестно | C |
| Антигельминтные средств | Левамизол | Неизвестно | C |
| Анксиолитики | Диазепам, лоразепам | Неизвестно | C |
| Антипсихотики | Хлорпромазин, галоперидол, тиотиксен, кветиапин, мелперон, рисперидон | Неизвестно | C |
| Противоэпилептические ЛС | Вальпроат натрия | 20% | C |
| Карбамазепин, фенитоин, дифенин, ламотриджин, леветирацетам | Неизвестно | C | |
| Противоопухлевые средства | Тамоксифен, бортезомиб, ритуксимаб, иринотекан | Неизвестно | C |
| Иммунодепрессанты | Эфализумаб | 0,3% | А |
| Противомалярийные | Хинин | <1% | C |
| противопротозойные средства | Стибофен, метронидазол, пентостам | Неизвестно | C |
| Простагландины | Илопрост | Неизвестно | C |
| Детоксицирующие ЛС | Дефероксамин | Неизвестно | C |
| Гормоны | Даназол, октреотид, глюкагон | Неизвестно | C |
| H2-блокаторы | Циметидин, фамотидин, ранитидин | Неизвестно | C |
| Гипогликемические препараты | Хлорпропамид, глибенкламид | Неизвестно | C |
| Ингибиторы синтеза стероидов |
Аминоглютетимид | Неизвестно | C |
| Анилиды | Ацетаминофен | Неизвестно | C |
| Соли золота | Ридаура, солганал | Неизвестно | C |
| Дерматотропные средства | Изотретиноин | Неизвестно | C |
| Вакцины | Гепатит В, грипп, пневмококк, полиомиелит | Неизвестно | C |
| Стабилизаторы мембран тучных клеток |
Траниласт | Неизвестно | C |
| Витамины | В12 | Неизвестно | С |
Эпидемиология
Хотя тромбоцитопения является побочным эффектом многих ЛС, она наблюдается все же редко. Точная частота лекарственноиндуцированной тромбоцитопении неизве ст на, но приблизительно составляет 10 случаев на 1 млн человек в год [3,6]. Риск развития тромбоцитопении варьируется в широких пределах и зависит от конкретного препарата. Например, при лечении триметопримом/сульфаметоксазолом (ко-тримоксазолом) риск тромбоцитопении достигает 38 случаев на 1 млн пациентов, а при приеме хинина или хинидина – 26 случаев на 1 млн пациентов [6].
Точная частота лекарственноиндуцированной тромбоцитопении неизве ст на, но приблизительно составляет 10 случаев на 1 млн человек в год [3,6]. Риск развития тромбоцитопении варьируется в широких пределах и зависит от конкретного препарата. Например, при лечении триметопримом/сульфаметоксазолом (ко-тримоксазолом) риск тромбоцитопении достигает 38 случаев на 1 млн пациентов, а при приеме хинина или хинидина – 26 случаев на 1 млн пациентов [6].
Механизмы развития тромбоцитопении
Выделяют иммунологические и неиммунологические механизмы развития лекарственно-индуцированной тромбоцитопении (табл. 2).
| Лекарственные средства | Механизм |
|---|---|
| Абциксимаб, эптифибатид, тирофибан | Лекарственно-зависимое распознавание Fab фрагмента и неоэпитопа ГПIIb/IIIa |
| Хлорамфеникол, линезолид | Нарушение митохондриального дыхания |
| Соли золота, прокаинамид | Аутоантитела |
| Гепарин, низкомолекулярный гепарин | Антитела, направленные против эпитопа, сформированного комплексом гепарина и ФТ4 |
| Хинин, хинидин, сульфаниламиды, НПВП, ацетаминофен (парацетамол) |
Образование сложного эпитопа |
| Вальпроевая кислота, амиодарон | Неидиосинкразический дозо-зависимый |
| Ванкомицин | Ванкомицин-зависимые антитела против ГП IIb/IIIa |
Лекарственные средства как гаптены.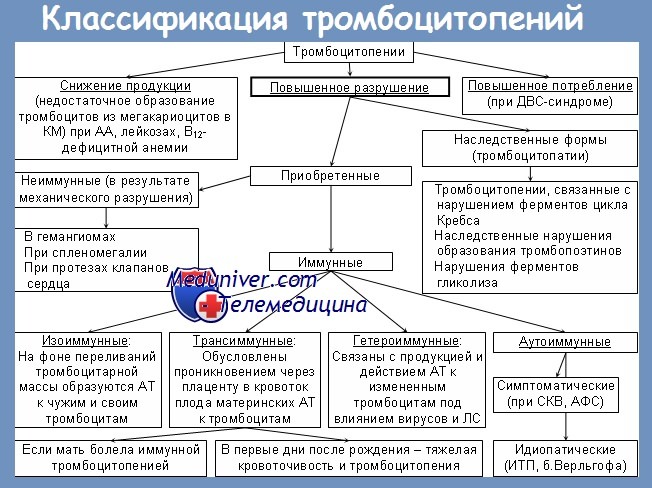 Образование ковалентных связей между молекулами лекарственного средства (гаптенами) и собственными белками организма человека может привести к образованию специфических антител к фомирующемуся комплексу [7-9]. В настоящее время убедительно не доказано, что этот механизм играет центральную роль в развитии лекарственно-индуцированной тромбоцитопении, за исключением тромбоцитопении, вызванной пенициллином [10]. Как правило, антитела не направлены исключительно против ЛС (гаптена), ковалентно присоединенного к тромбоцитам, и способны перекрестно взаимодействать с тромбоцитами, вызывая тем самым тромбоцитопению [11].
Образование ковалентных связей между молекулами лекарственного средства (гаптенами) и собственными белками организма человека может привести к образованию специфических антител к фомирующемуся комплексу [7-9]. В настоящее время убедительно не доказано, что этот механизм играет центральную роль в развитии лекарственно-индуцированной тромбоцитопении, за исключением тромбоцитопении, вызванной пенициллином [10]. Как правило, антитела не направлены исключительно против ЛС (гаптена), ковалентно присоединенного к тромбоцитам, и способны перекрестно взаимодействать с тромбоцитами, вызывая тем самым тромбоцитопению [11].
Формирование эпитопа. Хинин, хинидин, судьфаниламиды, НПВП и их метаболиты вызывают тромбоцитопению, формируя новый эпитоп (часть ЛС, белка) [6,12]. Хинин используется для лечения малярии, а также входит в состав напитков, которые могут употребляться в комбинации с алкоголем. Также хинин применяется для лечения так называемых ночных крапми (периодически возникающих судорог ног, сопровождающиеся болезненными ощущениями, которые относятся к расстройствам движений во сне), хотя это показание не одобрено Американской администрацией по контролю за пищевыми продуктами и лекарствами (FDA) из-за риска развития побочных эффектов [13]. Считается что хинин вызывает структурные модификации гликопротеина (ГП) тромбоцитов посредством двух возможных механизмов. Первый механизм заключается во взаимодействии хинина с ГП с образованием комплементарных связей с последующей модификацией гидрофильных и/или гидрофобных доменов [6,14]. Вырабатываемые антитела могут взаимодействовать с ЛС, фиксированными на тромбоцитах, а также с белковыми структурами последних, которые непосредственно контактируют с ЛС, что приводит к деструкции тромбоцитов [11]. Второй широко обсуждаемый потенциальный механизм состоит в том, что ЛС, связываясь с одним участком ГП, может вызывать структурные модификации в другом его локусе и потенцировать распознавание такой измененной области соответствующим антителом с последующим лизисом [11]. Известно, что участок связывания с антигеном (Fab) в структуре антитела служит той областью, посредством которой ЛС может опосредовать взаимодействие антитела с тем или иным антигеном [15]. Мишенью таких антител являются эпитопы комплексов ГП IIb/3a или ГП Ib/V/IX [10,14,16].
Считается что хинин вызывает структурные модификации гликопротеина (ГП) тромбоцитов посредством двух возможных механизмов. Первый механизм заключается во взаимодействии хинина с ГП с образованием комплементарных связей с последующей модификацией гидрофильных и/или гидрофобных доменов [6,14]. Вырабатываемые антитела могут взаимодействовать с ЛС, фиксированными на тромбоцитах, а также с белковыми структурами последних, которые непосредственно контактируют с ЛС, что приводит к деструкции тромбоцитов [11]. Второй широко обсуждаемый потенциальный механизм состоит в том, что ЛС, связываясь с одним участком ГП, может вызывать структурные модификации в другом его локусе и потенцировать распознавание такой измененной области соответствующим антителом с последующим лизисом [11]. Известно, что участок связывания с антигеном (Fab) в структуре антитела служит той областью, посредством которой ЛС может опосредовать взаимодействие антитела с тем или иным антигеном [15]. Мишенью таких антител являются эпитопы комплексов ГП IIb/3a или ГП Ib/V/IX [10,14,16].
Лекарственно-индуцированные аутоантитела. Ауто ан титела в редких случаях способны разрушать тромбоциты после воздействия ЛС, например, у пациентов с ревматоидным артритом, получающих терапию солями золота (в 1-3% случаев). Золото-индуцированная тромбоцитопения может развиться сразу или спустя некоторое время после воздействия данных ЛС [17]. Количества тромбоцитов снижается очень быстро или постепенно – в течение нескольких недель или месяцев Отсроченное начало тромбоцитопении может ассоциироваться с панцитопенией. Остро возникшая тромбоцитопения при применении препаратов золота может протекать по типу идиопатической тромбоцитопенической пурпуры (ТТП), при которой происходит иммуноопосредованное разрушение тромбоцитов в крови, однако в костном мозге формируются неизмененные мегакариоциты, что подтверждается данными биопсии [17]. Золото стимулирует процесс связывания иммуно глобулина G с ГП V, расположенным на поверхности тромбоцита. Механизм данного взаимодействия неизвестен [10,18]. Эта аутоиммунная реакция не зависит от концентрации солей золота и может наблюдаться даже после отмены препарата [18]. Сходный механизм был описан при использовании прокаинамида, но целевой ГП определен не был [19,20].
Эта аутоиммунная реакция не зависит от концентрации солей золота и может наблюдаться даже после отмены препарата [18]. Сходный механизм был описан при использовании прокаинамида, но целевой ГП определен не был [19,20].
Гепарин-индуцированная тромбоцитопения. Выделяют два типа гепарин-индуцированной тромбоцитопении (ГИТ). ГИТ первого типа не связана с иммунными механизмами и носит доброкачественный характер, в то время как ГИТ второго типа возникает в результате взаимодействия антител с комплексом гепарина и 4 фактора тромбоцитов (ФТ4) [21,22]. ФТ4 – это цитокин, содержащийся в альфа гранулах тромбоцитов и выделяющийся при их агрегации. Считается что ФТ4 участвует в процессах коагуляции, воспаления и хемотаксиса и выделяется у 1-3% пациентов, принимающих гепарин [22]. Гепарин образует комплекс с ФТ4, а антитела распознают его как новый эпитоп [22-24]. Гепарин может также вызвать конформационные изменения структуры ФТ4 [22]. Ведущую роль в патогенезе ГИТ играют IgG и в меньшей степени IgA и IgM [22,24]. Антитела к комплексу гепарин-ФТ4 обнаруживают не только у пациентов с ГИТ, но и пациентов без тромбоцитопении [22]. В редких случаях число тромбоцитов при ГИТ снижается <10 × 109/л [25]. ГИТ обычно развивается через 5-10 дней после начала лечения [26]. В отличие от остальных типов лекарственно-индуцированной тромбоцитопении, при ГИТ имеется высокий риск тромбоэмболических осложнений [21,22,27]. Низкомолекулярные гепарины (НМГ), такие как эноксапарин и далтепарин, также могут вызвать ГИТ, в то как при применении фондапаринукса, ингибирующего фактор Ха, риск ее развития низкий.
Антитела к комплексу гепарин-ФТ4 обнаруживают не только у пациентов с ГИТ, но и пациентов без тромбоцитопении [22]. В редких случаях число тромбоцитов при ГИТ снижается <10 × 109/л [25]. ГИТ обычно развивается через 5-10 дней после начала лечения [26]. В отличие от остальных типов лекарственно-индуцированной тромбоцитопении, при ГИТ имеется высокий риск тромбоэмболических осложнений [21,22,27]. Низкомолекулярные гепарины (НМГ), такие как эноксапарин и далтепарин, также могут вызвать ГИТ, в то как при применении фондапаринукса, ингибирующего фактор Ха, риск ее развития низкий.
Блокаторы ГП IIb/IIIa. Абциксимаб, тирофибан и эптифибатид ингибируют гликопротеиновый комплекс IIb/IIIa тромбоцитов (ГП IIb/IIIa) и взаимодействие с ним фибриногена и тем сам подавляют тромбообразование [30]. Применяются для профилактики рестеноза после чрескожной транслюминальной коронарной ангиопластики [31-34]. Блокаторы ГП IIb/IIIa вызывают тромбоцитопению в течение часа после введения примерно у 1% пациентов, при повторном введении – у 4% [32-34]. Абциксимаб – это химерный Fab фрагмент, синтезируемый из мышиных моноклональных антител 7Е3. Острая тромбоцитопения, характеризующаяся резким снижением числа тромбоцитов в течение часа после введения препарата, объясняется образованием антител к компонентам абциксимаба [6,34]. По сравнению с другими препаратами этой группы абциксимаб вызывает более тяжелую тромбоцитопению со снижением количества тромбоцитов до <10 × 109/л . Может также наблюдаться отсроченная тромбоцитопения спустя неделю после введения ЛC, по-видимому, за счет вновь синтезируемых IgG и IgM, которые распознают эпитопы комплекса абциксимаб-тромбоцит [32,34]. Некоторые факторы ассоциируются с увеличением риска развития тромбоцитопении у пациентов, получающих ингибиторы фибриногена, включая сочетанное применение ацетилсалициловой кислоты или гепарина, внутриаортальную баллонную контрпульсацию [35,36].
Абциксимаб – это химерный Fab фрагмент, синтезируемый из мышиных моноклональных антител 7Е3. Острая тромбоцитопения, характеризующаяся резким снижением числа тромбоцитов в течение часа после введения препарата, объясняется образованием антител к компонентам абциксимаба [6,34]. По сравнению с другими препаратами этой группы абциксимаб вызывает более тяжелую тромбоцитопению со снижением количества тромбоцитов до <10 × 109/л . Может также наблюдаться отсроченная тромбоцитопения спустя неделю после введения ЛC, по-видимому, за счет вновь синтезируемых IgG и IgM, которые распознают эпитопы комплекса абциксимаб-тромбоцит [32,34]. Некоторые факторы ассоциируются с увеличением риска развития тромбоцитопении у пациентов, получающих ингибиторы фибриногена, включая сочетанное применение ацетилсалициловой кислоты или гепарина, внутриаортальную баллонную контрпульсацию [35,36].
Тирофибан и эптифибатид взаимодействуют на ГПIIb/IIIa с сайтом связывания аминокислотного фрагмента аргинин-глицин-аспарагиновая кислота и тем самым служат антагонистами связывания фибриногена и, соответственно, агрегации тромбоцитов [31]. Лекарственно-зависимые антитела могут распознавать несколько эпитопов благодаря конформационным изменениям, присущим тирофибану и эптифибатиду [31,33]. Как возможные причины тромбоцитопении рассматриваются и другие механизмы, не связанные с аутоиммунными реакциями, однако точный механизм ее развития остается неизвестным [31].
Лекарственно-зависимые антитела могут распознавать несколько эпитопов благодаря конформационным изменениям, присущим тирофибану и эптифибатиду [31,33]. Как возможные причины тромбоцитопении рассматриваются и другие механизмы, не связанные с аутоиммунными реакциями, однако точный механизм ее развития остается неизвестным [31].
Блокаторы h3-гистаминовых рецепторов. Также могут выступать в качестве триггеров тромбоцитопении [37]. Наибольшее количество случаев зарегистрировано в отделениях интенсивной терапии, где данные ЛС используются для лечения стрессовых язв верхних отделов желудочно-кишечного тракта. Предполагаемые механизмы включают супрессию костного мозга посредством ингибирования дифференцировки стволовых клеток и образование IgG антител к компонентам самого костного мозга [37]. Однако в ряде ретроспективных и проспективных исследованиях не было получено убедительных доказательств роли блокаторов h3-гистаминовых в развитии тромбоцитопении [38,39].
Тромботическая тромбоцитопеническая пурпура. ТТП и гемолитико-уремический синдром (ГУС). Термины, используемые для описания целого ряда клинических состояний, характеризующихся микрососудистой гемолитической анемией, фрагментацией эритроцитов (шистоцитоз), тромбоцитопенией и другими клиническими проявлениями и сопровождающихся очень высокой летальностью (до 90%) [40,41]. Возможны осложнения с развитием почечной недостаточности, неврологической симптоматики, лихорадки и кровотечения. ТТП и ГУС могут развиться в результате дефицита протеаз, разрушающих фактор фон Виллебранда, инфекции, вызванной E. coli O157:H7, трансплантации гемопоэтических стволовых клеток и воздействии некоторых ЛС [40,42-44]. Имеются данные о лекарствен ноиндуцированных ТТП и ГУС при воздействия митомицина С, циклоспорина, такролимуса, сиролимуса, хинина, тиклопидина, клопидогрела и симвастатина [40,41,45-50)]. Лекарственно-индуцированная ТТП возникает в результате повреждения эндотелиальных клеток и приводит к развитию тромботической микроангиопатии. Данный механизм наблюдается при применении митомицина С, такролимуса, сиролимуса и циклоспорина [41,48]. Важно отметить, что эти препараты вызывают дозозависимую ТТП [41]. Напротив, хинин-индуцированная ТТП возникает в результате образования антител к растворимой форме ЛС [45]. Хинин-индуцированная ТТП, ассоциированная с образованием антител, может развиться после однократного или непродолжительного приема хинина [41,43,45]. Тиклопидин и клопидогрел-индуцированная ТТП является парадоксальной (антиагреганты в некоторых случаях дают прямо противолположный эффект, способствуя формированию тромбов). Механизм ее остается неизвестным [42,44,45,47,49,50)]. Частота ТТП при назначении данных препаратов составляет <1% и соответствует таковой в общей популяции [41].
Этилендиаминтетрауксусная кислота (ЭДТА). Яв ля ется кальций-хелатным антикоагулянтом, используемым in vitro. ЭДТА способна взаимодействовать in vitro с аутоантителами, направленными против ГПIIb/IIIa, в результате чего в образцах крови возникает разрушение тромбоцитов. При этом на этапе исследования крови в лабораторном цитометрическом оборудовании может создаватся ложное суждение о наличии тромбоцитопении [51]. Такого рода тромбоцитопения наблюдается приблизительно в 0,1% случаев. Ее можно избежать, используя в качестве антикоагулянта цитрат натрия или гепарин.
Клиническая картина, лабораторная диагностика и дифференциальный диагноз
Лекарственно-индуцированная тромбоцитопения обычно развивается в течение 1-2 недель после приема ЛС, однако симптомы могут возникнуть и непосредственно после введения препарата (табл. 3). У пациентов наблюдаются петехии, экхимозы и пурпура, а также носовое кровотечение, гематурия, кровоточивость десен и гематохезия. Риск развития кровотечений у пациентов с лекарственно-индуцированной тромбоцитопенией, не ассоциированной с приемом гепарина, составляет в среднем 9%, а связанная с ним смертность – 0,8% [4,5]. У половины пациентов с ГИТ наблюдают развитие тромботических осложнений [56], причем венозные тромбозы, в частности тромбоэмболия легочной артерии, встречаются чаще артериальных. Риск возникновения тромботических осложнений сохраняется в течение несколько недель после восстановления количества тромбоцитов [56]. ТТП ассоциируется с развитием инсульта, инфаркта миокарда и почечной недостаточности. При отсутствии лечения смертность пациентов с ТТП составляет около 90% [40,41]. Считается, что плазмаферез при хинин-индуцированной ТТП увеличивает выживаемость с 25% до 100% [49], однако неврологические симптомы и почечная недостаточность могут сохраняться после лечения [45].
| Общие проявления | Тромбоцитопения средней степени тяжести |
Тяжелая тромбоцитопения | ГИТ – специфические симптомы |
|---|---|---|---|
| Озноб, головокружение, усталость, лихорадка, тошнота, рвота |
Экхимозы, микрогематурия, петехии, пурпура |
Носовое кровотечение, пурпура кровоточивость десен, макрогематурия, кровянистый стул, меноррагия, забрюшинное кровотечение |
Анафилаксия, гангрена, некроз кожи, тромбоз глубоких вен конечностей, тромбоэмболия легочной артерии |
Поскольку ГИТ в прогностическом плане является неблагоприятным состоянием и представляет собой одну из важнейших проблем в сфере интервенционной кардиологии и интенсивной терапии пациентов кардиологического профиля, то актуальным является внедрение в клиническую практику стандартизированной системы оценки риска возникновения ГИТ. Для характеристики признаков ГИТ может быть использована шкала 4Т: (1) относительное снижение количества тромбоцитов; (2) время начала снижения количества тромбоцитов; (3) наличие или отсутствие тромбоза; (4) другие причины. Каждый пункт оценивается в баллах от 0 до 2. Чем больше сумма баллов, тем выше риск возникновения ГИТ [22].
Большое значение в ранней диагностике лекарственно-индуцированной тромбоцитопении имеет информированность пациента, который(ая) должен(на) обращать внимание на необычные кровоподтеки, обильные или длительные менструации, длительное кровотечение из десен после чистки зубов или зубной нитью и продолжительное кровотечение из незначительного пореза. В таких случаях следует немедленно связаться со своим лечащим врачом.
Дифференциальный диагноз между снижением продукции тромбоцитов, увеличением деструкции тромбоцитов, секвестрацией тромбоцитов селезенкой или гемодилюцией, как правило, проводится с учетом результатов общего анализа крови, включая количество тромбоцитов и гематокрит, исследования селезенки и данных трепанобиопсии костного мозга. Резкое снижение количества тромбоцитов может указывать на их массивное разрушение различного генеза. Снижение числа мегакариоцитов в биоптате костного мозга и наличие панцитопении свидетельствует о развитии тромбоцитопении по гипопродуктивному типу. Спленомегалия может приводить к развитию тромбоцитопении на фоне перераспределения кровотока в сосудистых бассейнах селезенки. Гемодилюция может быть результатом введения растворов коллоидов, кристаллоидов или продуктов тромбоцитов, что приводит к относительной тромбоцитопении. Следует учитывать, что тромбоцитопения, развивающаяся на фоне терапии ЛС, которые могут вызывать снижение количества тромбоцитов крови, не всегда связана именно с приемом подобных препаратов.
Лекарственно-индуцированная тромбоцитопения чаще является диагнозом исключения. Список для дифференциального диагноза обширен и включает такие заболевания, как острый лимфоидный лейкоз, острый миелолейкоз, апластическую анемию, хроническую печеночную недостаточность, хронический лейкоз, нарушение кроветворения, синдром диссеминированного внутрисосудистого свертывания, заболевания печени, ВИЧ-инфекцию, иммунную (идиопатическую) тромбоцитопеническую пурпуру, введение катетера в легочные артерии, лимфомы, метастазы, миелодиспластический синдром, миелопролиферативные синдромы, беременность, протезирование клапанов, псевдотромбоцитопению, сепсис, спленомегалию, васкулиты [22, 34,52].
Лабораторное подтверждение лекарственно-индуцированной тромбоцитопении вызывает большие слож ности из-за отсутствия лекарственно-зависимых антитромбоцитарных антител для тестирования. Необходимо тщательно оценить данные истории болезни пациента с тромбоцитопенией, чтобы определить все возможные причины ее развития, в том числе связь с лекарственной терапией. Лабораторные исследования при лекарственно-индуцированной тромбоцитопении могут включать определение ГП-специфических антител к тромбоцитам и лекарственно-индуцированного увеличения тромбоцит-ассоциированного IgG [52]. При ГИТ определяют секрецию тромбоцитами C-серотонина или антитела к комплексу ФТ4-гепарин. Прог нос тическая ценность положительных результатов данных анализов составляет 89-100% и 10-93%, соответственно [21,52], а прогностическая ценность отрицательных результатов – 80% и 95%, [21].
Факторы риска
Факторы риска развития лекарственно-индуцированной тромбоцитопении отличаются при применении разных ЛС [53]. Так, риск развития тромбоцитопении зависит от концентрации в плазме такролимуса, циклоспорина, сиролимуса и вальпроевой кислоты [41,48]. Риск развития лекарственно-индуцированной тромбоцитопении на фоне применения вальпроевой кислоты увеличивается при использовании ее в дозе более 1000 мг/сут, сопутствующем применении ацетилсалициловой кислоты, а также у пациентов старческого возраста [54]. Риск развития лекарственно-индуцированной тромбоцитопении при лечении линезолидом ассоциируется с длительностью терапии (более 2
недель) [55]. Риск развития лекарственно-индуцированной тромбоцитопении на фоне использования гепарина или НМГ увеличивается при наличии в анамнезе ГИТ и предшествующем (особенно в течение предыдущих 100 дней) использовании этих препаратов [56]. У паци ентов, получающих ингибиторы фибриногена, вероятность развития тромбоцитопении выше при одновременном применении ацетилсалициловой кислоты или гепарина, а также при проведении внутриаортальной баллонной контрпульсации [35,36].
Профилактика и лечение
Многие часто назначаемые препараты могут вызывать лекарственно-индуцированную тромбоцитопению, поэтому ее профилактика является сложной задачей. В отличие от тромбоцитопении, ассоциированной с приемом многих других ЛС, тромбоцитопения, вызванная химиотерапевтическими препаратами, предсказуема, что позволяет избежать резкого снижения числа тромбоцитов в крови путем коррекции доз ЛС. Для лечения тяжелой тромбоцитопении, развивающейся на фоне химиотерапии, может быть использован опрелвекин (интерлейкин-11), который способствует росту и дифференцировке мегакариоцитов [57,58]. Его назначают в дозе 50 мкг/кг один раз в сутки подкожно спустя 6-24 часа после завершения химиотерапии (не более 21 дня). Терапия препаратом должна быть прекращена, как минимум, за два дня до очередного курса химиотерапии. В Российской Федерации этот препарат не зарегистрирован.
В случае развития лекарственно-индуцированной тромбоцитопении необходимо прекратить прием ЛС, предположительно вызывающего тромбоцитопению. В большинстве случаев количество тромбоцитов возвращается к исходному уровню относительно быстро – в среднем в течение 7 дней (от 1 до 30 дней) [3].
У всех пациентов, получающих нефракционированный гепарин или НМГ, необходимо контролировать количество тромбоцитов в крови на 4-й и 14-й день терапии. Главная цель лечения ГИТ – предотвратить развитие тромботических осложнений путем снижения активации тромбоцитов и тромбина с помощью прямых ингибиторов тромбина (лепирудин, бивалирудин и аргатробан) или гепариноидов (анапароид) [21,59]. НМГ не следует назначать пациентам с ГИТ, учитывая высокую перекрестную реактивность с ФТ4 и антителами к гепарину [22,59]. Назначение варфарина возможно после разрешения тромбоцитопении, т.е. увеличения их количества >150000 × 109/л). Если симптомы ГИТ не сохраняются до начала терапии варфарином, то может возникнуть молниеносная венозная гангрена конечности [22,52,60,61]. Прямые ингибиторы тромбина непосредственно связывают и инактивируют тромбин без участия антитромбина. Перекрестная реактивность между гепарином и прямыми ингибиторами тромбина отсутствует. Прямые ингибиторы тромбина и гепариноиды имеют короткий период полувыведения (25-80 мин) [22,56].
Лепирудин представляет собой рекомбинантное производное гирудина (т.е. белка пиявок). Препарат одобрен FDA для лечения ГИТ и связанных с ней тромбоэмболических осложнений. В опасных для жизни ситуациях возможно введение болюсной дозы 0,2 мг/кг. Рекомендуемая скорость инфузии составляет 0,10 мг/кг/ч. Активированное частичное тромбопластиновое время (АЧТВ) следует измерять каждые 4 часа, а затем каждые 4-5 периодов полувыведения ЛС [22,59]. Во многих исследованиях лечение лепирудином у пациентов с ГИТ приводило к снижению смертности, частоты тромбозов и ампутаций конечностей [62-64], но ассоциировалось с увеличением частоты кровотечений. Опубликованы сообщения об образовании антител к лепиридину при его повторном введении, а также после введения даже одной болюсной дозы, которое сопровождалось фатальными анафилактическими реакциями [64,65]. В связи с этим повторное введение препарата не рекомендуется.
Бивалирудин является синтетическим ингибитором тромбина и одобрен для применения при чрескожном коронарном вмешательстве у пациентов с ГИТ или повышенным риском ее развития [21]. Период полувыведения бивалирудина короче, чем лепирудина (25 и 80 мин, соответственно). Препарат подвергается фер ментативному метаболизму, поэтому у пациентов с почечной недостаточностью необходима лишь незначительные коррекция дозы [21,22,52]. При лечении ГИТ требуется болюсная доза, начальная скорость инфузии составляет от 0,15 до 0,2 мг/кг/ч, а при наличии почечной недостаточности – 0,03-0,1 мг/кг/ч. Необходимо контролировать АЧТВ, которое должно быть в 1,5-2,5 раза выше по сравнению с исходным уровнем [54,55].
Аргатробан также является прямым ингибитором тромбина [66] и используется для лечения и профилактики тромбозов у пациентов с ГИТ. Болюсная доза не требуется, а начальная скорость инфузии составляет 2 мкг/кг/мин. Для достижения целевых уровней АЧТВ дозы могут варьироваться от 0,5 до 2 мкг/кг/мин. В отличие от других прямых ингибиторов тромбина, аргатробан метаболизируется в печени. У пациентов с печеночной недостаточностью (7-11 баллов по шкале Чайлд-Пью) дозу следует уменьшить до 0,5 мкг/кг/мин. Препарат противопоказан пациентам с повышенной активностью аминотрансфераз более чем в 3 раза по сравнению с верхней границей нормы [67-69]. АЧТВ следует поддерживать на уровне в 1,5-3 раза выше нормы. В клинических исследованиях у пациентов с ГИТ лечение аргатробаном приводило к снижению частоты тромботических осложнений [22,68,69].
Для лечения ГИТ также используется данапароид, который относится к группе гепариноидов [70]. Механизм действия препарата заключается в ингибировании активации фактора X через антитромбин [71].
Опыт применения пероральных антикоагулянтов прямого действия у пациентов с ГИТ ограничивается отдельными клиническими случаями, что не позволяет рекомендовать их использование для лечения этого состояния [72].
Тромбоцитопения является хорошо известным побочным эффектом химиотерапии. В зависимости от режима химиотерапии и количества предыдущих циклов количество тромбоцитов обычно постепенно возвращается к норме [73]. Однако в определенных ситуациях может потребоваться трансфузия тромбоцитной массы [73-75]. Эксперты Американского общества клинических онкологов рекомендует проводить ее пациентам без признаков активного кровотечения, когда количество тромбоцитов снижается <10× 109/л [75]. При некоторых онкологических заболеваниях, таких как колоректальный рак, рак мочевого пузыря и меланома, трансфузия тромбоцитной массы возможна и при более высоком количестве тромбоцитов в крови [76]. Для безопасного оперативного вмешательства количество тромбоцитов должен быть не менее 40-50 × 109/л [77]. Трансфузия тромбоцитной массы может сопровождаться лихорадкой, аллергическими реакциями, аллоиммунизацией и инфекциями [73] и не рекомендуется пациентам с ГИТ [78].
Глюкокортикостероиды (ГКС), например, метилпреднизолон в дозе 1 мг/кг внутривенно каждые 8 ч или преднизолон в дозе до 1 мг/кг/сут внутрь, и высокие дозы внутривенного иммуноглобулина применяли для лечения лекарственно-индуцированной тромбоцитопении, хотя польза их убедительно не доказана [73,79]. Часто бывает трудно провести дифференциальный диагноз между иммунной ТТП и лекарственно-индуцируемой тромбоцитопенией. Поскольку ГКС оказались полезными при лечении иммунной ТТП, их рекомендуют использовать, по крайней мере, до тех пор, пока не будет исключен этот диагноз [3]. Пациентам с иммунной ТТП может быть также назначен внутривенный иммуноглобулин в дозе 1 г/кг/сут [80]. У пациентов с тромбоцитопенией изучалась эффективность ромипластина и элтромбопага, которые регулируют синтез мегакариоцитов и тромбоцитов [81-83], однако их польза при лекарственно-индуцированной тромбоцитопении не установлена. Эти препараты могут применяться при хронической иммунной ТТП [84].
Заключение
В случае развития тромбоцитопении необходимо помнить о возможной ее ассоциации с приемом ЛС. Целесообразно провести анализ всех лекарственных назначений и при необходимости скорректировать схему фармакотерапии.
Тромбоцитопенические синдромы во время беременности » Акушерство и Гинекология
Проведен систематический анализ данных об этиологии и патогенезе состояний, связанных с тромбоцитопенией во время беременности. В обзор включены зарубежные и отечественные статьи, найденные в eLibrary и PubMed по данной теме, опубликованные за последние 10 лет. Проанализированы данные о наиболее изученных и распространенных заболеваниях, сопровождающихся тромбоцитопенией во время гестации: гестационная тромбоцитопения (тромбоцитопения беременных, псевдоидиопатическая тромбоцитопеническая пурпура), иммунная тромбоцитопеническая пурпура (ИТП), преэклампсия, HELLP-синдром, тромботическая тромбоцитопеническая пурпура (болезнь Мошковица, ТТП), атипичный гемолитико-уремический синдром (аГУС), острый жировой гепатоз беременных, гепарин-индуцированная тромбоцитопения (ГИТ), антифосфолипидный синдром и вирус-индуцированная тромбоцитопения (ВИТ). Проведенный анализ позволит более тщательно проводить дифференциальную диагностику причин тромбоцитопении у беременных и своевременно назначать этиотропное лечение.1) Отделение клинических исследований по тромбозам и гемостазу медицинской генетики клиники Каса Соллиево делла Софференца, Италия; 2) Кафедра акушерства и гинекологии № 2 Центра здоровья детей Первого МГМУ им. И.М. Сеченова, Москва, Россия; 3) «Городская клиническая больница № 67 им. Л.А. Ворохобова» Департамента здравоохранения Москвы, Москва, Россия
гестационная тромбоцитопения
псевдоидиопатическая тромбоцитопеническая пурпура
идиопатическая тромбоцитопеническая пурпура
преэклампсия
HELLP-синдром
тромботическая тромбоцитопеническая пурпура
атипичный гемолитико-уремический синдром
острый жировой гепатоз беременных
гепарин-индуцированная тромбоцитопения
антифосфолипидный синдром
вирус-индуцированная тромбоцитопения
- Cines D.B., Levine L.D. Thrombocytopenia in pregnancy. Blood. 2017; 130(21): 2271-7. https://doi.org/10.1182/blood-2017-05-781971
- Fogerty A.E. Thrombocytopenia in pregnancy: mechanisms and management. Transfusion medicine reviews. 2018; 32(4): 225-9. doi:10.1016/ j.tmrv.2018.08.004.
- Chaturvedi S., McCrae K.R. Thrombocytopenia in pregnancy. Platelets in Thrombotic and Non-Thrombotic Disorders: Pathophysiology, Pharmacology and Therapeutics: an Update. Springer International Publishing. 2017; 813-823.https://doi.org/10.1007/978-3-319-47462-5_54
- Parnas M., et al. Moderate to severe thrombocytopenia during pregnancy. Eur J Obstet Gynecol Reprod Biol. 2006; 128(1-2):163-8. DOI:10,1016/ j.ejogrb.2005.12.031
- Valera M.C., Parant O., et.al. Physiologic and pathologic changes of platelets in pregnancy. Platelets. 2010; 21(8): 587-95. DOI:10,3109/ 09537104.2010.509828
- Palta A., Dhiman P. Thrombocytopenia in pregnancy. Journal of Obstetrics and gynecology. 2016; 36(2): 146-52. https://doi.org/10.3109/01443615.2015.1041893
- Webert K.E., Mittal R., Sigouin C., Heddle N.M., Kelton J.G. A retrospective 11-year analysis of obstetric patients with idiopathic thrombocytopenic purpura. Blood. 2003; 102(13): 4306-11. DOI:10,1182 / Blood-2002-10-3317
- Fujimura K., Harada Y., Fujimoto T., et al. Nationwide study of idiopathic thrombocytopenic purpura in pregnant women and the clinical influence on neonates. Int J Hematol. 2002; 75(4): 426-33. PMID:12041677
- Loustau V., Debouverie O., Canoui-Poitrine F., et al. Effect of pregnancy on the course of immune thrombocytopenia: a retrospective study of 118 pregnancies in 82 women. Br J Haematol. 2014; 166(6): 929-35. DOI: 10,1111 / bjh.12976
- Lefkou E., Hunt B.J. Bleeding disorders in pregnancy. Obstetrics, Gynaecology and Reproductive medicine. 2018; 28(7):189-195. DOI: 10.1016/j.ogrm.2018.06.002
- Karim R., Sacher R.A. Thrombocytopenia in pregnancy. Curr Hematol Rep. 2004; 3(2):128-33. PMID: 14965489
- Neunert C., Lim W., Crowther M., et al. The American society of hematology 2011 evidence-based practice guideline for immune thrombocytopenia. Blood. 2011; 117(16): 4190-207. doi:10.1182 / blood-2010-08-302984
- Provan D., Stasi R, Newland A.C., et al. International consensus report on the investigation and management of primary immune thrombocytopenia. Blood. 2010;115(2):168-86. doi: 10.1182 / blood-2009-06-225565.
- British Committee for standards in Haematology General Haematology Task Force. Guidelines for the investigation and management of idiopathic thrombocytopenic purpura in adults, children and in pregnancy. Br J Haematol. 2011; 120(4): 574-96.
- Mizutani H., Furubayashi T., Imai Y., Kashiwagi H., Honda S., Take H., Kurata Y., Yonezawa T., Tarui S., Ikehara S. Mechanisms of corticosteroid action in immune thrombocytopenic purpura (ITP): experimental studies using ITP-prone mice, (NZW x BXSB) F1. Blood. 1992; 79(4): 942-7.PMID: 1737103
- Jin F., Balthasar J.P. Mechanisms of intravenous immunoglobulin action in immune thrombocytopenic purpura. Hum Immunol. 2005; 66(4): 403-10. https://dx.doi.org/10.1016/j.humimm.2005.01.029
- Sun D. Shehata N., Ye XY, Gregorovich S., De France B., Arnold D.M., et al. Corticosteroids compared with intravenous immunoglobulin for the treatment of immune thrombocytopenia in pregnancy. Blood. 2016; 128(10): 1329-35. doi: 10.1182/blood-2016-04-710285
- Hviid A and Molgaard-Nielsen D. Corticosteroid use during pregnancy and risk of orofacial clefs. CM AJ. 2011; 183(7): 796-804. DOI: https://doi.org/10.1503/cmaj.101063
- Park-Wyllie, Mazzotta P, Pastuszak A., et al. Birth defects after maternal exposure to corticosteroids: progressive cohort study and meta-analysis of epidemiological studies. Teratology. 2000; 62(6): 385-92. PMID: 11091360
- Wang X., Xu Y., Luo W., Feng H., Luo Y., Wang Y. et al. Thrombocytopenia in pregnancy with different diagnoses. Differential clinical features, treatments, outcomes. Medicine. 2017; 96(29): е7561. http://dx.doi.org/10.1097/MD.0000000000007561
- Abalos E., Cuesta C., Grosso A.L., et al. Global and regional estimates of preeclampsia and eclampsia : a systematic review. Eur J Obstet Gynecol Reprod Biol. 2013;170(1):1-7. doi: 10.1016/j.ejogrb.2013.05.005
- Ananth C.V., Keyes K.M., Wabner R.J. Pre-eclampsia rates in the United States, 1980-2010: age-period-cohort analysis. BMJ. 2013; 347:f6564. doi: 10.1136/bmj.f6564
- Daley L. The global impact of pre-eclampsia and eclampsia. Semin Perinatol. 2009; 33(3):130-7. doi: 10.1053/j.semperi.2009.02.010
- ACOG. Hypertension in pregnancy. Report of the American College of Obstetricians and Gynecologists task force on hypertension in pregnancy. Obstet Gynecol. 2013; 122(5):1122-31. doi: 10.1097/01.AOG.0000437382.03963.88
- Bartsch E., Medcalf K.E., Park A.L., Ray J.G. Clinical risk factors for preeclampsia determined in early pregnancy: systematic review and meta-analysis of large cohort studies. BMJ. 2016; 353: i1753. doi: 10.1136/bmj.i1753
- McCrae K.R. Thrombocytopenia in pregnancy: differential diagnosis, pathogenesis, and management. Blood Rev. 2003; 17(1): 7-14. PMID: 12490206
- Макацария А.Д., Акиньшина С.В., Бицадзе В.О. Преэклампсия и HELLP-синдром как проявление тромботической микроангиопатии. Акушерство и гинекология. 2014; 4: 4-10.
- Rinehart B.K., Terrone D.A., May W.L., Magann E.F., Isler C.M., Martin J.N. Jr. Change in platelet count predicts eventual maternal outcome with syndrome of hemolysis, elevated liver enzymes and low platelet count. J Matern Fetal Med. 2001;10(1): 28-34. PMID: 11332416
- Kirkpatrick C.A. The HELLP-syndrome. Acta Clin Belg. 2010; 65(2): 91-7. DOI: 10.1179/acb.2010.020
- Mao M., Chen C. Corticosteroid therapy for management of hemolysis, elevated liver enzymes, and low platelet count (HELLP) syndrome: a meta-analysis. Med Sci Monit. 2015; 21: 3777-3783. DOI: 10.12659/msm.895220
- Rose C.H., Thigpen B.D., Bofill J.A., Cushman J., May W.L., Martin J.N. Jr. Obstetric implications of antepartum corticosteroid therapy for HELLP syndrome. Obstet Gynecol. 2004; 104(5 Pt 1): 1011-4. DOI: 10.1097/01.AOG.0000143262.85124.e8
- Barrilleaux P.S., Martin Jr J.N., Klauser C.K., et al. Postpartum intravenosus dexamethasone for severely preeclamptic patients without HELLP-syndrome: a randomized trial. Obstet Gynecol. 2005; 105(4): 843-8. DOI: 10.1097/01.AOG.0000154887.57440.d1
- Katz L., de Amorim M.M., Figueiroa J.N., et al. Postpartum dexamethasone for women with (HELLP) syndrome: a double-blind, placebo-controlled, randomized clinical trial. Am J Obstet Gynecol. 2008; 198(3): 283.e1-8. DOI: 10.1016/j.ajog.2005.07.037
- Kentouche K., Voigt A., Schleussner E., Schneppenheim R., Budde U., Beck J.F., Stefańska-Windyga E., Windyga J. Pregnancy in Upshaw-Schulman syndrome. Hamostaseologie. 2013; 33(2): 144-8. DOI: 10.5482/HAMO-13-04-0025
- Sadler J.E. Pathophysiology of thrombotic thrombocytopenic purpura. Blood. 2017; 130(10): 1181-8. DOI: 10.1182/blood-2017-04-636431
- Tsai H.M. Pathophysiology of thrombotic thrombocytopenic purpura. Int J Hematol. 2010; 91(1): 1-19. doi:10.1007/s12185-009-0476-1
- McMinn J.R., George J.N. Evaluation of women with clinically suspected thrombotic thrombocytopenic purpura-hemolytic uremic syndrome during pregnancy. J Clin Apher. 2001;16(4):202-9.PMID: 11835417
- Martin J.N. Jr, Bailey A.P., Rehberg J.F., Owens M.T., Keiser S.D., May W.L. Thrombotic thrombocytopenic purpura in 166 pregnancies: 1955-2006. Am J Obstet Gynecol. 2008 Aug; 199(2): 98-104. DOI:10.1016/j.ajog.2008.03.011
- George J.N., Nester C.M., Mclntosh J.J. Syndromes of thrombotic microangiopathy associated with pregnancy. Hematology Am Soc Hematol Educ Program. 2015; 2015: 644-8. DOI: 10.1182/asheducation-2015.1.644
- Vesely S.K., Li X., McMinn J.R., Terrell D.R., George JN. Pregnancy outcomes after recovery from thrombotic thrombocytopenic purpura-hemolytic uremic syndrome. Transfusion. 2004; 44(8):1149-58. DOI: 10.1111/j.1537-2995.2004.03422.x
- Moatti-Cohen M., Garrec C., Wolf M., et al. French Reference Center for Thrombotic Microangiopathies. Unexpected frequency of Upshaw-Schulman syndrome in pregnancy-onset thrombotic thrombocytopenic purpura. Blood. 2012; 119(24): 5888-97. doi: 10.1182/blood-2012-02-408914
- Scully M., Thomas M., Underwood M., et al. Collaborators of the UK TTP registry. Thrombotic thrombocytopenic purpura and pregnancy: presentation, management, and subsequent pregnancy outcomes. Blood. 2014; 124(2): 211-9. doi: 10.1182/blood-2014-02-553131.
- Scully M. Thrombotic thrombocytopenic purpura and atypical hemolytic uremic syndrome microangiopathy in pregnancy. Semin Thromb Hemost. 2016; 42(7): 774-779. DOI: 10.1055/s-0036-1587683
- Saad A., Roman J., Wyble A., Pacheco L. D. Pregnancy-associated atypical hemolytic-uremic syndrome. AJP Rep. 2016; 6(1): e125-e128. doi: 10.1055/s-0036-1579539.
- Laurence J., et al. Atypical hemolytic uremic syndrome (aHUS): essential aspects of an accurate diagnosis. Clin Adv Hematol Oncol. 2016.; 14 Suppl 11(11): 2-15. PMID: 27930620
- Caprioli J., Noris M., Brioschi S., et al. Genetics of HUS: the impact of MCP, CFH, and IF mutations on clinical presentation, response to treatment, and outcome. Blood. 2006. 15; 108(4): 1267-79. DOI: 10.1182/blood-2005-10-007252
- Fakhouri F., Roumenina L., Provot F., et al. Pregnancy-associated hemolytic uremic syndrome revisited in the era of complement gene mutations. J Am Soc Nephrol. 2010; 21(5): 859-67. doi: 10.1681/ASN.2009070706
- Andries G., Karass M., Linder K., et al. Atypical hemolytic uremic syndrome in first trimester pregnancy successfully treated with eculizumab. Experimental hematology and oncology. 2017; 6: 4. https://doi.org/10.1186/s40164-017-0064-7
- Fesenmeier M.F., Coppage K.H., Lambera D.S., et al. Acute fatty liver of pregnancy in 3 tertiary care centers. Am J Obstet Gynecol. 2005; 192(5): 1416-9. DOI: 10.1016/j.ajog.2004.12.035
- Mauermann E., Vokt C., Tsakiris D.A., Tobler D., Girard T. Heparin-induced thrombocytopenia in pregnancy: an interdisciplinary challenge – a case report and literature review. International Journal of Obstetric Anesthesia. 2016; 26: 79-82. DOI: 10.1016/j.ijoa.2015.11.009
- Greinacher A. Heparin-induced thrombocytopenia. N Engl J Med. 2015; 373(19):1883-4. doi: 10.1056/NEJMc1510993
- Warkentin T.E., Heddle N.M. Laboratory diagnosis of immune heparin-induced thrombocytopenia. Curr Hematol Rep. 2003; 2(2):148-57.
- Cuker A., Arepally G., Crowther M.A., et al. The HIT Expert Probability (HEP) Score: a novel pre-test probability model for heparin-induced thrombocytopenia based on broad expert opinion. J Thromb Haemost. 2010; 8(12): 2642-50.doi: 10.1111/j.1538-7836.2010.04059.x.
- Joseph L., Gomes MP., Al Solaiman F., et al. External validation of the HIT Expert Probability (HEP) score. Thromb Haemost. 2015;113(3): 633-40. DOI: 10.1160/Th24-05-0472
- Warkentin T.E., Aird W.C., Rand J.H. Platelet-endothelial interactions: sepsis, HIT, and antiphospholipid syndrome. Hematology Am Soc Hematol Educ Program. 2003: 497-519. PMID: 14633796
- Fausett M.B., Vogtlander M., Beyer-Westendorf J., et al. Heparin-induced thrombocytopenia is rare in pregnancy. Am J Obstet Gynecol. 2001; 185(1):148-52. http://dx.doi.org/10.1067/mob.2001.114690
- Elsaigh E., Thachil J., Nash M.J., et al. The use of fondaparinux in pregnancy. Br J Haematol. 2015;168(5):762-4. http://dx.doi.org/10.1111/bjh.1314
- Li Z., Nardi M.A., Karpatkin S. Role of molecular mimicry to HIV-1 peptides in HIV-1-related immunologic thrombocytopenia. Blood. 2005;106(2): 572-576. DOI: 10.1182/blood-2005-01-0243
- Zhang W., Nardi M.A., Borkowsky W., Li Z., Karpatkin S. Role of molecular mimicry of hepatitis С virus protein with platelet GPIIIa in hepatitis C-related immunologic thrombocytopenia. Blood. 2009;113(17): 4086-93. doi: 10.1182/blood-2008-09-181073
- Khamashta M.A., Harris E.N., Gharavi A.E., Derue G., Gil A., Vázquez J.J., Hughes G.R. Immune mediated mechanism for thrombosis: antiphospholipid antibody binding to platelet membranes. Ann Rheum Dis. 1988; 47(10): 849-54. DOI: 10.1136/ard.47.10.849
- Vazquez-Mellado J., Liorente L., Richaud-Patin Y., Alarcon-Segovia D. Exposure of anionic phospholipids upon platelet activation permits binding b2-glycoprotein-I and through it IgG antiphospholipid antibodies. Studies in platelets from patients with antiphospholipid syndrome and normal subjects. J Autoimmun. 1994; 7(3): 335-48.
- Godeau B., Piette J.C., Fromont P., Intrator L., Schaeffer A., Bierling P. Specific antiplatelet glycoprotein autoantibodies are associated with the thrombocytopenia of primary antiphospholipid syndrome. Br J Haematol. 1997; 98(4): 873-9. DOI: 10.1046/j.1365-2141.1997.3063123.x
- Gernsheimer T., McCrae K.R. Immune thrombocytopenic purpura in pregnancy. Curr Opin Hematol. 2007; 14(5): 574-80. DOI:10.1097/MOH.0b013e3282bf6dc2
Поступила 03.09.2019
Принята в печать 04.10.2019
Грандоне Эльвира, PhD, MD, руководитель отдела клинических исследований по тромбозам и гемостазу клиники Каса Соллиево делла Софференца (Италия), профессор кафедры акушерства и гинекологии №2 Центра здоровья детей Первого МГМУ им. И.М. Сеченова. Е-mail: [email protected]Мингалимов Марат, студент педиатрического факультета Первого МГМУ им. И.М. Сеченова. Е-mail: [email protected].
Адрес: 109004, Москва, ул. Земляной Вал, д. 62, стр. 1.
Григорьева Кристина, студентка педиатрического факультета Первого МГМУ им. И.М. Сеченова. Е-mail: [email protected].
Адрес: 109004, Москва, ул. Земляной Вал, д. 62, стр. 1.
Бицадзе Виктория Омаровна, д.м.н., профессор РАН, профессор кафедры акушерства и гинекологии №2 Первого МГМУ им. И.М. Сеченова. Тел.: +7 (926)231-3829. Е-mail: [email protected]. Адрес: 109004, Москва, ул. Земляной Вал, д. 62, стр. 1.
Шкода Андрей Сергеевич, д.м.н., профессор, главный врач «Городской клинической больницы №67 имени Л.А. Ворохобова» Департамента здравоохранения Москвы. Тел.: +7 (495) 530-30-71. Е-mail: [email protected]. Адрес: 123423, Россия, Москва, ул. Саляма Адиля, д. 2/44.
Хизроева Джамиля Хизриевна, д.м.н., профессор кафедры акушерства и гинекологии №2 Первого МГМУ им. И.М. Сеченова. Тел.:+7 (915)361-9073.
Е-mail: [email protected]. Адрес: 109004, Москва, ул. Земляной Вал, д. 62, стр. 1.
Воробьев Александр Викторович, к.м.н., доцент кафедры акушерства и гинекологии №2 Первого МГМУ им. И.М. Сеченова. Тел.:+7 (903)105-6365.
Е-mail: [email protected]. Адрес: 109004, Москва, ул. Земляной Вал, д. 62, стр. 1.
Макацария Александр Давидович, д.м.н., член-корреспондент РАН, профессор, заведующий кафедрой акушерства и гинекологии №2 Первого МГМУ
им. И.М. Сеченова. Тел.: +7 (903)728-0897. Е-mail: [email protected]. Адрес: 109004, Москва, ул. Земляной Вал, д. 62, стр. 1.
Для цитирования: Грандоне Э., Мингалимов М.А., Григорьева К.Н., Бицадзе В.О., Шкода А.С., Хизроева Д.Х., Воробьев А.В., Макацария А.Д. Тромбоцитопенические синдромы во время беременности.
Акушерство и гинекология. 2019; 10: 5-12.
https://dx.doi.org/10.18565/aig.2019.10.5-12
Отделение патологии беременности
Количество просмотров: 7469
Заведующая акушерским отделением патологии беременности — врач акушер-гинеколог Высшей квалификационной категории — Ерзина Ляйля Асымовна (стаж работы 32 года).
Отделение патологии беременности основано 24 мая 2011 года.
Отделение рассчитано на 45 коек, расположено на 6 этаже шестиэтажного акушерского корпуса ГБУЗ РМ «Мордовская республиканская центральная киническая больница».
Отделение включает 13 палат двухместных и 8 палат – трехместных. Каждая кровать в функциональном отношении индивидуальна. Палаты оснащены санитарным узлом, душевой кабиной. В отделении имеются палаты повышенной комфортности с холодильником и телевизором. Столовая комната просторная, с удобным расположением столов и буфета, с наличием микроволновой печи. В акушерском отделении предоставляется 4-разовое питание в день.
В отделении патологии беременности проводится обследование и стационарное лечение беременных, а так же подготовка к родоразрешению женщин, относящихся к высокой группе материнского и перинатального риска, имеющих различные осложнения беременности и экстрагенитальную патологию:
- Артериальная гипертензия различного генеза
- Преэклампсия
- Угрожающие преждевременные роды
- Плацентарные нарушения и синдром задержки роста плода
- Тромбофилические осложнения
- Врожденные и приобретенные пороки сердца (в т.ч. после хирургической коррекции)
- Заболевания органов дыхания: хронический бронхит, бронхиальная астма
- Заболевания почек: гломерулонефрит, стент почек, состояния после пиелолитотомии, нефростомии, декапсуляции
- Эндокринная патология: сахарный диабет, заболевания щитовидной железы, метаболический синдром, аденома гипофиза, гиперпролактинемия, феохромацетома
- Неврологические заболевания
- Заболевания крови: иммунная тромбоцитопения, врожденные тромбофилии, анемии
- Системные заболевания соединительной ткани: системная красная волчанка, ревматоидный артрит, синдром Морфана, миастения, системные васкулиты
- Заболевания печени: внутрипеченочный холестаз различного генеза, цирроз печени, холецистит, желчекаменная болезнь, гемангиомы, болезнь Жильбера
- Болезни обмена, ферментопатии: болезнь Гоше, порфирия, гиперлипидемии и другие
- Опухоли матки и придатков (миома матки, опухоли яичников) с возможностью оперативного лечения во время беременности
- Врожденные пороки развития плода
- Резус-конфликтная беременность
В отделении постоянно проводится подготовка к родоразрешению беременных после проведения процедуры экстракорпорального оплодотворения. Применяются современные методы подготовки к родам с использованием антипрогестероновых препаратов, аналогов простагландина Е1.
Отделение оснащено самым современным оборудованием, при помощи которого проводится диагностика различных видов патологии беременности, что позволяет своевременно назначить необходимое лечение.
Ведение контроля внутриутробного состояния плода ведется с использованием высокотехнологичных методов: кардиотокография, допплерография, мониторирование сердцебиения плода, а так же проведение фетометрии плода, во время которой измеряются размеры, масса плода, определяется состояние плаценты и анатомия строения плода.
Персоналом отделения создана благоприятная психологическая обстановка для комфортного пребывания беременных.
Коллектив отделения патологии беременности
В отделении работают два врача акушера-гинеколога: первой квалификационной категории Буянова Натальи Ивановна и второй квалификационной категории Шулаткина Анастасия Владимировна. Владеют всеми методами диагностики и лечения различной акушерской патологии, оказания плановой и экстренной медицинской помощи беременным, высокой техникой проведения акушерских и гинекологических операций, оказания пособий в родах.
Старшая акушерка отделения: Юршева Лариса Александровна имеет высшую категорию. Стаж работы – 26 лет.
В отделении работают 10 акушерок постовых и 2 процедурные медицинские медсестры.
Куратор отделения: Рыбкина Нина Николаевна, заместитель главного врача, врач высшей квалификационной категории.
Диагностика и лечение беременных проводятся в соответствии с приказом Министерства здравоохранения РФ от 1 ноября 2012г №572н « Об утверждении Порядка медицинской помощи по профилю «акушерство и гинекология» (за исключением использования вспомогательных репродуктивных технологий)», клиническими рекомендациями, стандартами. Широко внедряются инновационные технологии профилактики преждевременных родов (медикаментозные и механические). Проводится хирургическая коррекция истмико-цервикальной недостаточности введением акушерского разгрузочного пессария.
Применяются различные методы родоразрешения у беременных с наличием рубца на матке: ведение родов через естественные родовые пути, операции кесарево сечение. При выборе метода родоразрешения учитывается желание беременной.
Применяются современные методы подготовки к родам с использованием антипрогестероновых препаратов, механических методов.
В отделении патологии беременности функционирует кризисный центр, специалисты которого проводят психо-профилактическую подготовку беременных к родам. Успешно применяются методика биоуправления «Амалтея» и физиотерапевтические методы лечения.
Проводится обследование беременных с сердечно-сосудистыми, неврологическими заболеваниями, эндокринной патологии, заболеваниями почек. Выполняется электрокардиография, эхокардиография, холтеровское мониторирование артериального давления и частоты сердечных сокращений, все виды УЗИ, ЦДС нижних конечностей, электроэнцефалограмма.
Отделение сотрудничает с кафедрой акушерства и гинекологии Медицинского института «МГУ им. Н.П. Огарёва».
В отделение патологии беременности осуществляется плановая госпитализация с 8:00 до 15:45 часов в будние дни и экстренная госпитализация по показаниям — круглосуточно.
В отделении имеются одноместные палаты повышенной комфортности с холодильником и телевизором. Стоимость пребывания можно уточнить в разделе платные услуги.
Контактный телефон: 76-15-28
29 сентября стартовала программа «Детство без опасности» на территории Республики Мордовии
В пресс-конференции приняли участие первый заместитель министра строительства, дорожного хозяйства Республики Мордовия Валерий Алексеевич Кандрин; начальник Управления Госавтоинспекции МВД по Республике Мордовия, полковник полиции Сергей Николаевич Гагарин; заместитель министра здравоохранения Республики Мордовия Наталья Евгеньевна Романович; заместитель главного врача по акушерско-гинекологической помощи ГБУЗРМ «Мордовская республиканская центральная клиническая больница» Нина НиколаевнаРыбкина; председатель епархиального отдела по церковной благотворительности и социальному служению, настоятель церкви при ГБУЗРМ «Мордовская республиканская центральная клиническая больница», иерей Владимир Самарин; руководитель проекта «Детство без опасности» Кристина Ляпистова, а также директор пресс-центра Республики Мордовия, председатель Союза журналистов Республики Мордовия Владимир Валерьевич Назаров.
Подробнее: https://www.mrckb.ru/detstvo-bez-opasnosti.html
Тромбоцитопения при беременности
Реферат
Тромбоцитопения, определяемая как количество тромбоцитов в крови ниже 150 000 / мкл, является второй по значимости причиной нарушений крови во время беременности после анемии. Гестационная тромбоцитопения объясняет 70-80% всех случаев тромбоцитопении во время беременности. Гипертонические расстройства составляют около 20%, а иммунная тромбоцитопеническая пурпура — около 3-4%. Другая этиология считается редкостью при беременности. Целью этого исследования является обзор конкретных причин тромбоцитопении во время беременности, их акушерских последствий и лечения.
Ключевые слова: тромбоцитопения, беременность, гестационная тромбоцитопения
Тромбоцитопения, определяемая как количество тромбоцитов в крови ниже 150 000 / мкл, является второй по значимости причиной заболеваний крови у беременных после анемии. Это осложняет от 7 до 10% всех беременностей (1).
Цель этого обзора — представить конкретные причины тромбоцитопении у беременных и обсудить их акушерские последствия.
Существует физиологическое снижение количества тромбоцитов во время нормальной беременности из-за гемодилюции, повышенного потребления в периферических тканях и повышенной агрегации (более высокие уровни тромбоксана А2).Физиологическая тромбоцитопения при беременности протекает в легкой форме и не оказывает неблагоприятного воздействия на мать и плод. Напротив, значительная тромбоцитопения, связанная с заболеваниями, может иметь серьезные последствия для матери и плода и требует особого контроля и соответствующего лечения.
С практической точки зрения текущие руководящие принципы считают, что вагинальные роды безопасны, когда количество тромбоцитов выше 30,000 / мкл. Для оперативных вагинальных родов или кесарева сечения безопасное количество тромбоцитов должно быть не менее 50.000 тромбоцитов / мкл. Точное количество тромбоцитов, необходимое для достижения безопасной эпидуральной анестезии, обсуждается, но в большинстве руководств референсное значение составляет около 75 000-80 000 / мкл (2). Существует теоретическая обеспокоенность по поводу риска эпидуральной гематомы с более низким уровнем тромбоцитов. Самопроизвольное кровотечение может произойти при уровне менее 20 000 тромбоцитов / мкл, и риск внутреннего кровотечения увеличивается, если количество тромбоцитов падает ниже 10 000 / мкл (3).
Общие причины тромбоцитопении у беременных представлены в таблице 1.
Гестационная тромбоцитопения объясняет 70-80% всех случаев тромбоцитопении во время беременности. Гипертонические расстройства составляют около 20%, а иммунная гормональная цитопеническая пурпура — около 3-4%. Другая этиология считается редкостью при беременности.
Таблица 1. Причины тромбоцитопении у беременных.
ГЕСТАЦИОННАЯ ТРОМБОЦИТОПЕНИЯ
Гестационная тромбоцитопения (ГТ) — доброкачественное заболевание с умеренной тромбоцитопенией (количество тромбоцитов 130-150.000 / мкл) в большинстве случаев (4). Значения тромбоцитов ниже 50,000 / мкл у беременной исключают GT и требуют поиска другой этиологии. Гестационная тромбоцитопения — это диагноз исключения. Заболевание протекает бессимптомно, обычно возникает во второй половине беременности, при отсутствии в анамнезе тромбоцитопении вне беременности, а количество тромбоцитов спонтанно возвращается к нормальному уровню в течение первых двух месяцев после родов (1). Гестационная тромбоцитопения не связана с риском для матери или плода и не требует дальнейшего исследования, за исключением периодического мониторинга анализа крови.В этих случаях перед эпидуральной анестезией следует определить количество тромбоцитов (5). Когда подозревается ГТ, но количество тромбоцитов падает между 50,000-80,000 / мкл, нельзя исключить диагноз иммунной тромбоцитопенической пурпуры. В таких случаях следует назначать преднизон в суточной дозе за 10 дней до родов, чтобы увеличить количество тромбоцитов и избежать возможных анестезиологических и акушерских рисков (3). При GT нет терапевтического ответа на стероиды, и отсутствие ответа является дополнительным аргументом в пользу диагноза.
ИММУННАЯ ТРОМБОЦИТОПЕННАЯ ПУРПУРА
Более редкой причиной тромбоцитопении у беременных является иммунная тромбоцитопеническая пурпура (ИТП), аутоиммунное заболевание, характеризующееся антителами к гликопротеинам тромбоцитов, которые стимулируют разрушение тромбоцитов в селезенке (6). Существует два типа ИТП: острая форма, которая часто встречается у детей, связана с вирусными инфекциями и проходит самостоятельно, и хроническая форма, которая преимущественно поражает женщин. Диагноз клинический.Тромбоцитопения при ИТП обычно умеренная, но с количеством тромбоцитов обычно ниже 100000 / мкл, и симптомы прямо связаны с уровнем тромбоцитов. Пациенты могут быть полностью бессимптомными или иметь экхимоз, петехии, пурпуру, кровотечение из десен или меноррагию (1). В отличие от гестационной тромбоцитопении ИТП может возникнуть в любое время во время беременности. Более того, у большинства беременных женщин с ИТП в анамнезе может быть тромбоцитопения до беременности или другие иммуноопосредованные заболевания.Подсчет тромбоцитов самопроизвольно не улучшает послеродовой период, и терапевтический ответ на стероиды или ВВИГ (внутривенные иммуноглобулины) способствует диагностике ИТП.
Беременность не ухудшает исход ИТП, но в некоторых случаях может иметь неблагоприятные последствия для плода и матери. Самопроизвольное кровотечение, хотя и редко, является основным риском для матери, особенно когда количество тромбоцитов падает ниже 20 000 / мкл. Стероиды или ВВИГ рекомендуются до 36 недель, если количество тромбоцитов ниже 30.000 / мкл, состояние пациента симптоматическое или рассматривается инвазивная процедура (7). Во время родов цель состоит в том, чтобы поддерживать количество тромбоцитов выше 50 000 / мкл, уровня, который считается безопасным как для вагинальных родов, так и для кесарева сечения. Внутривенный иммуноглобулин в дозе 1 г / кг имеет относительно быстрый терапевтический ответ (в течение 1-3 дней) или преднизон 1 мг / кг с терапевтическим ответом в течение 2-14 дней может быть использован для лечения во время беременности. Препарат первой линии, преднизон, считается безопасным, но может вызывать или усугублять гестационный диабет, материнскую гипертензию, остеопороз, прибавку в весе и психоз.Преднизон метаболизируется плацентой, но высокие дозы связаны с подавлением функции надпочечников у плода и небольшим увеличением частоты возникновения расщелины губы и неба при применении в первом триместре (8).
В тяжелых случаях тромбоцитопении, не отвечающих на альтернативные методы лечения, можно безопасно выполнить спленэктомию, особенно во втором триместре беременности. Иммунизация перед спленэктомией безопасна во время беременности, так как все необходимые вакцины инактивированы. Переливание тромбоцитов не показано для лечения ИТП из-за чахоточного механизма этого состояния.Когда требуется экстренное кесарево сечение при количестве тромбоцитов ниже 50 000 / мкл, рекомендуется переливание тромбоцитов в сочетании с ВВИГ (7).
Иммунная тромбоцитопеническая пурпура не является показанием для кесарева сечения (3,9).
Антитела к тромбоцитам IgG к гликопротеинам могут проникать через плаценту и вызывать тромбоцитопению у новорожденных (с оценочным риском 5–10%) (4). Не существует корреляции между уровнями тромбоцитов у матери и плода, а реакция матери на лечение не защищает плод от возможной неонатальной тромбоцитопении (3).Уровни неонатальных тромбоцитов следует определять при рождении и в дальнейшем контролировать ежедневно. Самые низкие уровни регистрируются в течение 2-5 дней после рождения (10). Когда количество тромбоцитов у новорожденного ниже 50 000 / мкл, существует риск внутричерепного кровоизлияния на 0,5–1,5%, поэтому рекомендуется ультразвуковое исследование головы даже при отсутствии симптомов. Когда количество тромбоцитов составляет от 30 000 до 50 000 / мкл, следует начинать лечение ВВИГ. При количестве тромбоцитов ниже 30 000 / мкл рекомендуется переливание тромбоцитов вместе с ВВИГ (11).
ТРОМБОЦИТОПЕНИЯ, СВЯЗАННАЯ С ГИПЕРТЕНЗИВНЫМИ ЗАБОЛЕВАНИЯМИ
Тромбоцитопения, связанная с гипертоническими расстройствами (преэклампсия, эклампсия, HELLP-синдром, острая жировая дистрофия печени при беременности), является второй ведущей причиной тромбоцитопении у беременных. Возникающая в этом контексте тромбоцитопения является признаком тяжести гипертонического расстройства. Уровни редко опускаются ниже 20 000 / мкл.
Преэклампсия вызывает около 20% случаев тромбоцитопении у беременных. Иногда тромбоцитопения является единственным начальным признаком этого состояния, предшествующим всем другим лабораторным изменениям (3).HELLP-синдром (гемолиз, повышенные показатели функции печени, низкий уровень тромбоцитов) — еще одно специфическое для беременности заболевание, которое осложняет 10-20% случаев тяжелой преэклампсии (12). Синдром может протекать без протеинурии (25% случаев) или гипертонии (40% случаев), и тогда диагноз может быть пропущен (11). Около 70% случаев развиваются до родов, в большинстве случаев между 27 и 37 неделями гестации, но у некоторых женщин признаки, указывающие на синдром HELLP, могут возникать в послеродовом периоде (30% случаев) (12).Количество тромбоцитов <100000 / мкл является одним из диагностических критериев HELLP-синдрома.
Патофизиология аналогична патофизиологии преэклампсии, с повреждением эндотелия и высвобождением тканевых факторов и активацией коагуляции.
Острый ожирение печени при беременности (ОЖП) — редкое (1: 7000 — 1: 20000 беременностей), но тяжелое состояние третьего триместра беременности. Клинические проявления, такие как боль в животе, тошнота, рвота, анорексия, в сочетании с некоторыми специфическими лабораторными изменениями, такими как тяжелая гипогликемия, гиперурикемия, заметно повышенные трансаминазы, почечная недостаточность с повышенным креатинином, артериальное давление в пределах нормы, могут привести к диагнозу: острая жировая дистрофия печени при беременности (13).Тромбоцитопения, связанная с этой патологией, иногда бывает тяжелой, с количеством тромбоцитов ниже 20 000 / мкл (3).
Единственным эффективным средством лечения преэклампсии / эклампсии, HELLP-синдрома и острой жировой дистрофии печени при беременности являются роды. Цель состоит в том, чтобы поддерживать количество тромбоцитов на безопасном уровне выше 50,000 / мкл. Дексаметазон 10 мг каждые 12 часов, обычно рекомендуется от 2 до 4 доз до родов и 2 доз после родов. Если гемолиз, тромбоцитопения и почечная дисфункция ухудшают, можно использовать плазмаферез.При отсутствии других осложнений, таких как диссеминированное внутрисосудистое свертывание (ДВС) или почечная дисфункция, количество тромбоцитов обычно возвращается к нормальным значениям к 4 дню послеродового периода и достигает 100 000 / мкл к 6 дню (3).
Патофизиологический механизм тромбоцитопении при гипертензивных расстройствах — тромботическая микроангиопатия, характеризующаяся повреждением эндотелия с последующей агрегацией тромбоцитов и образованием тромбов в мелких сосудах. Признаком тромботической микроангиопатии является наличие шистоцитов в мазке периферической крови и повышение билирубина> 1.2 мг / дл, снижение гаптоглобина <25 мг / дл и биохимическое повышение ЛДГ.
Тромботическая микроангиопатия — это патофизиологический механизм тромботической тромбоцитопенической пурпуры (ТТП) и гемолитико-уремического синдрома (ГУС), двух патологических состояний, которые трудно отличить одно от другого, а также от преэклампсии / синдрома HELLP и AFLP.
И TPT, и HUS не являются патологическими состояниями, специфичными для беременности, и чаще встречаются (1: 25000), особенно в конце беременности (14).
ТТП определяется пентадой микроангиопатической гемолитической анемии, тромбоцитопении, лихорадки, неврологических проявлений, почечной недостаточности. Уровни креатинина в ТТП не увеличиваются, а среднее количество тромбоцитов обычно составляет 10–30000 / мкл.
Однако ТТП может проявляться без полной пентады, до 35% пациентов не имеют неврологических симптомов при поступлении, а почечные аномалии и лихорадка не являются заметными признаками. Неврологические проявления могут включать множество признаков, таких как головная боль, изменение личности, снижение когнитивных функций, преходящие ишемические атаки, различные уровни изменения сознания, включая кому (15).
Беременность может быть триггером примерно для 5-25% случаев ТТП (16). ТТП возникает во второй половине беременности, а иногда и в послеродовом периоде, но в течение первого триместра беременности остается необычным. Если ТТП развивается в первом триместре, регулярный плазмаферез может позволить продолжить беременность (15).
Существует два типа ТТП: семейный тип, характеризующийся конституциональным дефицитом ADAMTS 13 (синдром Апшоу-Шульмана USS), и несемейный тип, характеризующийся выработкой антител против ADAMTS 13 (приобретенные).ADAMTS 13 представляет собой металлопротеиназу, которая расщепляет мультимеры фактора фон Виллебранда и, таким образом, предотвращает образование тромба из-за нарушенной агрегации тромбоцитов. Дефицит активности ADAMTS 13 можно наблюдать также при ДВС, ГУС, преэклампсии и синдроме HELLP (<40%, но> 10%), но тяжелый дефицит <5% нормальной активности специфичен для ТТП (17). Значительно сниженная активность ADAMTS 13 или присутствие ингибитора или антител IgG подтверждают диагноз ТТП. Перед лечением необходимо взять кровь для оценки исходной активности ADAMTS 13 (18).
По сообщениям, во всем мире уровень мертворождаемости при ВТП, связанной с беременностью, составляет около 40%, в основном из-за внутриутробной гибели плода (IUFD), самопроизвольных абортов и преждевременных родов. Основным патофизиологическим механизмом задержки внутриутробного развития плода и его смерти может быть ишемия плаценты (19). Случаев тромбоцитопении плода или гемолитической анемии при ТТП матери не описано, хотя IgG к ADAMTS 13 проникает через плацентарный барьер (20). Из-за риска ВМНБ, вызванного тромбозом артериол децидуальной оболочки и гипоперфузией плаценты, рекомендуется провести тщательный ультразвуковой допплеровский мониторинг маточных артерий и артерий плода для выявления признаков дистресс-синдрома плода или задержки внутриутробного развития плода.Роды могут потребоваться раньше, а прогноз плода зависит от гестационного возраста при рождении (3).
HUS имеет общий механизм с TTP, но отличительной особенностью является более тяжелое поражение почек при HUS. Существует два типа ГУС: типичная форма, представляющая 90% случаев ГУС, распространена у детей и вызывается E. coli O157: H7, которая продуцирует шига-токсин, и атипичная форма, которая обычно связана с беременностью и связано с врожденным дефектом альтернативного пути системы комплемента.Это происходит в большинстве случаев в послеродовом периоде.
И ТТП, и ГУС могут иметь немедленные последствия для плода и матери при отсутствии лечения, поэтому ранняя диагностика очень важна. Следовательно, каждая беременная женщина с тромбоцитопенией и микроангиопатической гемолитической анемией должна считаться подозрительной на ТТП или ГУС, пока не будет доказано обратное (3). Лабораторные исследования полезны для установления диагноза: микроангиопатическая гемолитическая анемия, наличие шистоцитов в мазке крови, нормальные тесты коагуляции и повышенный уровень креатинина как маркер почечного повреждения.
В отличие от преэклампсии / HELLP-синдрома, роды не влияют на исход болезни; Лечение первой линии при ТТП / ГУС — это плазмаферез и введение свежезамороженной плазмы как можно скорее. Плазмаферез повторяют до тех пор, пока не будут достигнуты нормальные уровни тромбоцитов и ЛДГ. При почечной недостаточности может потребоваться временный диализ.
Для лечения атипичного ГУС перспективным средством является экулизумаб, моноклональный анти-C5 ингибитор. Экулизумаб был одобрен для лечения ГУС, опосредованного комплементом, Управлением по контролю за продуктами и лекарствами и Европейским медицинским агентством.Доказана эффективность экулизумаба при пароксизмальной ночной гемоглобинурии во время беременности, и лечение экулизумабом в целом безопасно. Основное беспокойство вызывает высокая стоимость и небольшой риск заражения Neisseria, что требует вакцинации перед лечением (21).
Риск рецидива при последующих беременностях у женщин с приобретенной ТТП составляет около 20% (16). Регулярный плазмаферез и серийный мониторинг активности ADAMTS 13 имеют пользу как для матери, так и для ребенка (15).
При врожденной ТТП риск рецидива при последующих беременностях составляет 100% при отсутствии профилактики. Плазмообмен следует начинать в конце первого триместра и повторять на протяжении всей беременности и в послеродовом периоде, если необходимо (20).
Псевдотромбоцитопения часто наблюдается при использовании антикоагулянтов, таких как ЭДТА, при сборе крови. Они вызывают агрегацию тромбоцитов и, следовательно, ложное заниженное количество тромбоцитов. Мазок периферической крови важен для постановки диагноза (тромбоциты собраны в стопки).
Диссеминированная внутрисосудистая коагуляция (ДВС-синдром) характеризуется активацией системы свертывания крови, образованием микроваскулярных тромбов в различных органах и полиорганной недостаточностью. Биохимически определяется увеличением PT, aPTT, тромбоцитопенией, снижением фибриногена, накоплением продуктов распада фибрина и присутствием D-димеров. Во время беременности ДВС-синдром вызывается рядом причин, наиболее важными из которых являются отслойка плаценты, амниотический эмбол и разрыв матки.
Болезнь фон Виллебранда типа IIb — редкая причина тромбоцитопении во время беременности. Имеется качественный дефект фактора фон Виллебранда, вызывающий высокое сродство к рецептору тромбоцитов гликопротеина 1b. Тромбоцитопения объясняется повышенной агрегацией. У женщин с этим заболеванием впервые во время беременности может развиться тромбоцитопения, а уровень тромбоцитов может упасть до значений ниже 20,000-30,000 / мкл. Уровни фактора фон Виллебранда и фактора VIII должны быть увеличены до> 50 МЕ / дл, чтобы покрыть любые хирургические процедуры.Переливание тромбоцитов может потребоваться вместе с замещением фактора VIII, если количество тромбоцитов <20,000 / мкл антенатально, до любых инвазивных процедур, если происходит кровотечение или если количество тромбоцитов <50,000 / мкл перед родами (11).
Конфликт интересов: не декларирован.
Финансовая поддержка: не декларировалась.
Тромбоцитопения при беременности
Реферат
Тромбоцитопения, определяемая как количество тромбоцитов в крови ниже 150 000 / мкл, является второй по значимости причиной нарушений крови во время беременности после анемии.Гестационная тромбоцитопения объясняет 70-80% всех случаев тромбоцитопении во время беременности. Гипертонические расстройства составляют около 20%, а иммунная тромбоцитопеническая пурпура — около 3-4%. Другая этиология считается редкостью при беременности. Целью этого исследования является обзор конкретных причин тромбоцитопении во время беременности, их акушерских последствий и лечения.
Ключевые слова: тромбоцитопения, беременность, гестационная тромбоцитопения
Тромбоцитопения, определяемая как количество тромбоцитов ниже 150.000 / мкл — вторая по значимости причина нарушений крови у беременных после анемии. Это осложняет от 7 до 10% всех беременностей (1).
Цель этого обзора — представить конкретные причины тромбоцитопении у беременных и обсудить их акушерские последствия.
Существует физиологическое снижение количества тромбоцитов во время нормальной беременности из-за гемодилюции, повышенного потребления в периферических тканях и повышенной агрегации (более высокие уровни тромбоксана А2). Физиологическая тромбоцитопения при беременности протекает в легкой форме и не оказывает неблагоприятного воздействия на мать и плод.Напротив, значительная тромбоцитопения, связанная с заболеваниями, может иметь серьезные последствия для матери и плода и требует особого контроля и соответствующего лечения.
С практической точки зрения текущие руководящие принципы считают, что вагинальные роды безопасны, когда количество тромбоцитов выше 30,000 / мкл. Для оперативных вагинальных родов или кесарева сечения безопасное количество тромбоцитов должно быть не менее 50 000 тромбоцитов / мкл. Точное количество тромбоцитов, необходимое для достижения безопасной эпидуральной анестезии, обсуждается, но в большинстве рекомендаций референсное значение составляет около 75.000-80.000 / мл (2). Существует теоретическая обеспокоенность по поводу риска эпидуральной гематомы с более низким уровнем тромбоцитов. Самопроизвольное кровотечение может произойти при уровне менее 20 000 тромбоцитов / мкл, и риск внутреннего кровотечения увеличивается, если количество тромбоцитов падает ниже 10 000 / мкл (3).
Общие причины тромбоцитопении во время беременности представлены в таблице 1.
Гестационная тромбоцитопения объясняет 70-80% всех случаев тромбоцитопении во время беременности. Гипертонические расстройства составляют около 20%, а иммунная гормональная цитопеническая пурпура — около 3-4%.Другая этиология считается редкостью при беременности.
Таблица 1. Причины тромбоцитопении у беременных.
ГЕСТАЦИОННАЯ ТРОМБОЦИТОПЕНИЯ
Гестационная тромбоцитопения (ГТ) — доброкачественное состояние с умеренной тромбоцитопенией (количество тромбоцитов 130–150 000 / мкл) в большинстве случаев (4). Значения тромбоцитов ниже 50,000 / мкл у беременной исключают GT и требуют поиска другой этиологии. Гестационная тромбоцитопения — это диагноз исключения. Заболевание протекает бессимптомно, обычно возникает во второй половине беременности, при отсутствии в анамнезе тромбоцитопении вне беременности, а количество тромбоцитов спонтанно возвращается к нормальному уровню в течение первых двух месяцев после родов (1).Гестационная тромбоцитопения не связана с риском для матери или плода и не требует дальнейшего исследования, за исключением периодического мониторинга анализа крови. В этих случаях перед эпидуральной анестезией следует определить количество тромбоцитов (5). Когда подозревается ГТ, но количество тромбоцитов падает между 50,000-80,000 / мкл, нельзя исключить диагноз иммунной тромбоцитопенической пурпуры. В таких случаях следует назначать преднизон в суточной дозе за 10 дней до родов, чтобы увеличить количество тромбоцитов и избежать возможных анестезиологических и акушерских рисков (3).При GT нет терапевтического ответа на стероиды, и отсутствие ответа является дополнительным аргументом в пользу диагноза.
ИММУННАЯ ТРОМБОЦИТОПЕННАЯ ПУРПУРА
Более редкой причиной тромбоцитопении у беременных является иммунная тромбоцитопеническая пурпура (ИТП), аутоиммунное заболевание, характеризующееся антителами к гликопротеинам тромбоцитов, которые стимулируют разрушение тромбоцитов в селезенке (6). Существует два типа ИТП: острая форма, которая часто встречается у детей, связана с вирусными инфекциями и проходит самостоятельно, и хроническая форма, которая преимущественно поражает женщин.Диагноз клинический. Тромбоцитопения при ИТП обычно умеренная, но с количеством тромбоцитов обычно ниже 100000 / мкл, и симптомы прямо связаны с уровнем тромбоцитов. Пациенты могут быть полностью бессимптомными или иметь экхимоз, петехии, пурпуру, кровотечение из десен или меноррагию (1). В отличие от гестационной тромбоцитопении ИТП может возникнуть в любое время во время беременности. Более того, у большинства беременных женщин с ИТП в анамнезе может быть тромбоцитопения до беременности или другие иммуноопосредованные заболевания.Подсчет тромбоцитов самопроизвольно не улучшает послеродовой период, и терапевтический ответ на стероиды или ВВИГ (внутривенные иммуноглобулины) способствует диагностике ИТП.
Беременность не ухудшает исход ИТП, но в некоторых случаях может иметь неблагоприятные последствия для плода и матери. Самопроизвольное кровотечение, хотя и редко, является основным риском для матери, особенно когда количество тромбоцитов падает ниже 20 000 / мкл. Стероиды или ВВИГ рекомендуются до 36 недель, если количество тромбоцитов ниже 30.000 / мкл, состояние пациента симптоматическое или рассматривается инвазивная процедура (7). Во время родов цель состоит в том, чтобы поддерживать количество тромбоцитов выше 50 000 / мкл, уровня, который считается безопасным как для вагинальных родов, так и для кесарева сечения. Внутривенный иммуноглобулин в дозе 1 г / кг имеет относительно быстрый терапевтический ответ (в течение 1-3 дней) или преднизон 1 мг / кг с терапевтическим ответом в течение 2-14 дней может быть использован для лечения во время беременности. Препарат первой линии, преднизон, считается безопасным, но может вызывать или усугублять гестационный диабет, материнскую гипертензию, остеопороз, прибавку в весе и психоз.Преднизон метаболизируется плацентой, но высокие дозы связаны с подавлением функции надпочечников у плода и небольшим увеличением частоты возникновения расщелины губы и неба при применении в первом триместре (8).
В тяжелых случаях тромбоцитопении, не отвечающих на альтернативные методы лечения, можно безопасно выполнить спленэктомию, особенно во втором триместре беременности. Иммунизация перед спленэктомией безопасна во время беременности, так как все необходимые вакцины инактивированы. Переливание тромбоцитов не показано для лечения ИТП из-за чахоточного механизма этого состояния.Когда требуется экстренное кесарево сечение при количестве тромбоцитов ниже 50 000 / мкл, рекомендуется переливание тромбоцитов в сочетании с ВВИГ (7).
Иммунная тромбоцитопеническая пурпура не является показанием для кесарева сечения (3,9).
Антитела к тромбоцитам IgG к гликопротеинам могут проникать через плаценту и вызывать тромбоцитопению у новорожденных (с оценочным риском 5–10%) (4). Не существует корреляции между уровнями тромбоцитов у матери и плода, а реакция матери на лечение не защищает плод от возможной неонатальной тромбоцитопении (3).Уровни неонатальных тромбоцитов следует определять при рождении и в дальнейшем контролировать ежедневно. Самые низкие уровни регистрируются в течение 2-5 дней после рождения (10). Когда количество тромбоцитов у новорожденного ниже 50 000 / мкл, существует риск внутричерепного кровоизлияния на 0,5–1,5%, поэтому рекомендуется ультразвуковое исследование головы даже при отсутствии симптомов. Когда количество тромбоцитов составляет от 30 000 до 50 000 / мкл, следует начинать лечение ВВИГ. При количестве тромбоцитов ниже 30 000 / мкл рекомендуется переливание тромбоцитов вместе с ВВИГ (11).
ТРОМБОЦИТОПЕНИЯ, СВЯЗАННАЯ С ГИПЕРТЕНЗИВНЫМИ ЗАБОЛЕВАНИЯМИ
Тромбоцитопения, связанная с гипертоническими расстройствами (преэклампсия, эклампсия, HELLP-синдром, острая жировая дистрофия печени при беременности), является второй ведущей причиной тромбоцитопении у беременных. Возникающая в этом контексте тромбоцитопения является признаком тяжести гипертонического расстройства. Уровни редко опускаются ниже 20 000 / мкл.
Преэклампсия вызывает около 20% случаев тромбоцитопении у беременных. Иногда тромбоцитопения является единственным начальным признаком этого состояния, предшествующим всем другим лабораторным изменениям (3).HELLP-синдром (гемолиз, повышенные показатели функции печени, низкий уровень тромбоцитов) — еще одно специфическое для беременности заболевание, которое осложняет 10-20% случаев тяжелой преэклампсии (12). Синдром может протекать без протеинурии (25% случаев) или гипертонии (40% случаев), и тогда диагноз может быть пропущен (11). Около 70% случаев развиваются до родов, в большинстве случаев между 27 и 37 неделями гестации, но у некоторых женщин признаки, указывающие на синдром HELLP, могут возникать в послеродовом периоде (30% случаев) (12).Количество тромбоцитов <100000 / мкл является одним из диагностических критериев HELLP-синдрома.
Патофизиология аналогична патофизиологии преэклампсии, с повреждением эндотелия и высвобождением тканевых факторов и активацией коагуляции.
Острый ожирение печени при беременности (ОЖП) — редкое (1: 7000 — 1: 20000 беременностей), но тяжелое состояние третьего триместра беременности. Клинические проявления, такие как боль в животе, тошнота, рвота, анорексия, в сочетании с некоторыми специфическими лабораторными изменениями, такими как тяжелая гипогликемия, гиперурикемия, заметно повышенные трансаминазы, почечная недостаточность с повышенным креатинином, артериальное давление в пределах нормы, могут привести к диагнозу: острая жировая дистрофия печени при беременности (13).Тромбоцитопения, связанная с этой патологией, иногда бывает тяжелой, с количеством тромбоцитов ниже 20 000 / мкл (3).
Единственным эффективным средством лечения преэклампсии / эклампсии, HELLP-синдрома и острой жировой дистрофии печени при беременности являются роды. Цель состоит в том, чтобы поддерживать количество тромбоцитов на безопасном уровне выше 50,000 / мкл. Дексаметазон 10 мг каждые 12 часов, обычно рекомендуется от 2 до 4 доз до родов и 2 доз после родов. Если гемолиз, тромбоцитопения и почечная дисфункция ухудшают, можно использовать плазмаферез.При отсутствии других осложнений, таких как диссеминированное внутрисосудистое свертывание (ДВС) или почечная дисфункция, количество тромбоцитов обычно возвращается к нормальным значениям к 4 дню послеродового периода и достигает 100 000 / мкл к 6 дню (3).
Патофизиологический механизм тромбоцитопении при гипертензивных расстройствах — тромботическая микроангиопатия, характеризующаяся повреждением эндотелия с последующей агрегацией тромбоцитов и образованием тромбов в мелких сосудах. Признаком тромботической микроангиопатии является наличие шистоцитов в мазке периферической крови и повышение билирубина> 1.2 мг / дл, снижение гаптоглобина <25 мг / дл и биохимическое повышение ЛДГ.
Тромботическая микроангиопатия — это патофизиологический механизм тромботической тромбоцитопенической пурпуры (ТТП) и гемолитико-уремического синдрома (ГУС), двух патологических состояний, которые трудно отличить одно от другого, а также от преэклампсии / синдрома HELLP и AFLP.
И TPT, и HUS не являются патологическими состояниями, специфичными для беременности, и чаще встречаются (1: 25000), особенно в конце беременности (14).
ТТП определяется пентадой микроангиопатической гемолитической анемии, тромбоцитопении, лихорадки, неврологических проявлений, почечной недостаточности. Уровни креатинина в ТТП не увеличиваются, а среднее количество тромбоцитов обычно составляет 10–30000 / мкл.
Однако ТТП может проявляться без полной пентады, до 35% пациентов не имеют неврологических симптомов при поступлении, а почечные аномалии и лихорадка не являются заметными признаками. Неврологические проявления могут включать множество признаков, таких как головная боль, изменение личности, снижение когнитивных функций, преходящие ишемические атаки, различные уровни изменения сознания, включая кому (15).
Беременность может быть триггером примерно для 5-25% случаев ТТП (16). ТТП возникает во второй половине беременности, а иногда и в послеродовом периоде, но в течение первого триместра беременности остается необычным. Если ТТП развивается в первом триместре, регулярный плазмаферез может позволить продолжить беременность (15).
Существует два типа ТТП: семейный тип, характеризующийся конституциональным дефицитом ADAMTS 13 (синдром Апшоу-Шульмана USS), и несемейный тип, характеризующийся выработкой антител против ADAMTS 13 (приобретенные).ADAMTS 13 представляет собой металлопротеиназу, которая расщепляет мультимеры фактора фон Виллебранда и, таким образом, предотвращает образование тромба из-за нарушенной агрегации тромбоцитов. Дефицит активности ADAMTS 13 можно наблюдать также при ДВС, ГУС, преэклампсии и синдроме HELLP (<40%, но> 10%), но тяжелый дефицит <5% нормальной активности специфичен для ТТП (17). Значительно сниженная активность ADAMTS 13 или присутствие ингибитора или антител IgG подтверждают диагноз ТТП. Перед лечением необходимо взять кровь для оценки исходной активности ADAMTS 13 (18).
По сообщениям, во всем мире уровень мертворождаемости при ВТП, связанной с беременностью, составляет около 40%, в основном из-за внутриутробной гибели плода (IUFD), самопроизвольных абортов и преждевременных родов. Основным патофизиологическим механизмом задержки внутриутробного развития плода и его смерти может быть ишемия плаценты (19). Случаев тромбоцитопении плода или гемолитической анемии при ТТП матери не описано, хотя IgG к ADAMTS 13 проникает через плацентарный барьер (20). Из-за риска ВМНБ, вызванного тромбозом артериол децидуальной оболочки и гипоперфузией плаценты, рекомендуется провести тщательный ультразвуковой допплеровский мониторинг маточных артерий и артерий плода для выявления признаков дистресс-синдрома плода или задержки внутриутробного развития плода.Роды могут потребоваться раньше, а прогноз плода зависит от гестационного возраста при рождении (3).
HUS имеет общий механизм с TTP, но отличительной особенностью является более тяжелое поражение почек при HUS. Существует два типа ГУС: типичная форма, представляющая 90% случаев ГУС, распространена у детей и вызывается E. coli O157: H7, которая продуцирует шига-токсин, и атипичная форма, которая обычно связана с беременностью и связано с врожденным дефектом альтернативного пути системы комплемента.Это происходит в большинстве случаев в послеродовом периоде.
И ТТП, и ГУС могут иметь немедленные последствия для плода и матери при отсутствии лечения, поэтому ранняя диагностика очень важна. Следовательно, каждая беременная женщина с тромбоцитопенией и микроангиопатической гемолитической анемией должна считаться подозрительной на ТТП или ГУС, пока не будет доказано обратное (3). Лабораторные исследования полезны для установления диагноза: микроангиопатическая гемолитическая анемия, наличие шистоцитов в мазке крови, нормальные тесты коагуляции и повышенный уровень креатинина как маркер почечного повреждения.
В отличие от преэклампсии / HELLP-синдрома, роды не влияют на исход болезни; Лечение первой линии при ТТП / ГУС — это плазмаферез и введение свежезамороженной плазмы как можно скорее. Плазмаферез повторяют до тех пор, пока не будут достигнуты нормальные уровни тромбоцитов и ЛДГ. При почечной недостаточности может потребоваться временный диализ.
Для лечения атипичного ГУС перспективным средством является экулизумаб, моноклональный анти-C5 ингибитор. Экулизумаб был одобрен для лечения ГУС, опосредованного комплементом, Управлением по контролю за продуктами и лекарствами и Европейским медицинским агентством.Доказана эффективность экулизумаба при пароксизмальной ночной гемоглобинурии во время беременности, и лечение экулизумабом в целом безопасно. Основное беспокойство вызывает высокая стоимость и небольшой риск заражения Neisseria, что требует вакцинации перед лечением (21).
Риск рецидива при последующих беременностях у женщин с приобретенной ТТП составляет около 20% (16). Регулярный плазмаферез и серийный мониторинг активности ADAMTS 13 имеют пользу как для матери, так и для ребенка (15).
При врожденной ТТП риск рецидива при последующих беременностях составляет 100% при отсутствии профилактики. Плазмообмен следует начинать в конце первого триместра и повторять на протяжении всей беременности и в послеродовом периоде, если необходимо (20).
Псевдотромбоцитопения часто наблюдается при использовании антикоагулянтов, таких как ЭДТА, при сборе крови. Они вызывают агрегацию тромбоцитов и, следовательно, ложное заниженное количество тромбоцитов. Мазок периферической крови важен для постановки диагноза (тромбоциты собраны в стопки).
Диссеминированная внутрисосудистая коагуляция (ДВС-синдром) характеризуется активацией системы свертывания крови, образованием микроваскулярных тромбов в различных органах и полиорганной недостаточностью. Биохимически определяется увеличением PT, aPTT, тромбоцитопенией, снижением фибриногена, накоплением продуктов распада фибрина и присутствием D-димеров. Во время беременности ДВС-синдром вызывается рядом причин, наиболее важными из которых являются отслойка плаценты, амниотический эмбол и разрыв матки.
Болезнь фон Виллебранда типа IIb — редкая причина тромбоцитопении во время беременности. Имеется качественный дефект фактора фон Виллебранда, вызывающий высокое сродство к рецептору тромбоцитов гликопротеина 1b. Тромбоцитопения объясняется повышенной агрегацией. У женщин с этим заболеванием впервые во время беременности может развиться тромбоцитопения, а уровень тромбоцитов может упасть до значений ниже 20,000-30,000 / мкл. Уровни фактора фон Виллебранда и фактора VIII должны быть увеличены до> 50 МЕ / дл, чтобы покрыть любые хирургические процедуры.Переливание тромбоцитов может потребоваться вместе с замещением фактора VIII, если количество тромбоцитов <20,000 / мкл антенатально, до любых инвазивных процедур, если происходит кровотечение или если количество тромбоцитов <50,000 / мкл перед родами (11).
Конфликт интересов: не декларирован.
Финансовая поддержка: не декларировалась.
Тромбоцитопения при беременности
Реферат
Тромбоцитопения, определяемая как количество тромбоцитов в крови ниже 150 000 / мкл, является второй по значимости причиной нарушений крови во время беременности после анемии.Гестационная тромбоцитопения объясняет 70-80% всех случаев тромбоцитопении во время беременности. Гипертонические расстройства составляют около 20%, а иммунная тромбоцитопеническая пурпура — около 3-4%. Другая этиология считается редкостью при беременности. Целью этого исследования является обзор конкретных причин тромбоцитопении во время беременности, их акушерских последствий и лечения.
Ключевые слова: тромбоцитопения, беременность, гестационная тромбоцитопения
Тромбоцитопения, определяемая как количество тромбоцитов ниже 150.000 / мкл — вторая по значимости причина нарушений крови у беременных после анемии. Это осложняет от 7 до 10% всех беременностей (1).
Цель этого обзора — представить конкретные причины тромбоцитопении у беременных и обсудить их акушерские последствия.
Существует физиологическое снижение количества тромбоцитов во время нормальной беременности из-за гемодилюции, повышенного потребления в периферических тканях и повышенной агрегации (более высокие уровни тромбоксана А2). Физиологическая тромбоцитопения при беременности протекает в легкой форме и не оказывает неблагоприятного воздействия на мать и плод.Напротив, значительная тромбоцитопения, связанная с заболеваниями, может иметь серьезные последствия для матери и плода и требует особого контроля и соответствующего лечения.
С практической точки зрения текущие руководящие принципы считают, что вагинальные роды безопасны, когда количество тромбоцитов выше 30,000 / мкл. Для оперативных вагинальных родов или кесарева сечения безопасное количество тромбоцитов должно быть не менее 50 000 тромбоцитов / мкл. Точное количество тромбоцитов, необходимое для достижения безопасной эпидуральной анестезии, обсуждается, но в большинстве рекомендаций референсное значение составляет около 75.000-80.000 / мл (2). Существует теоретическая обеспокоенность по поводу риска эпидуральной гематомы с более низким уровнем тромбоцитов. Самопроизвольное кровотечение может произойти при уровне менее 20 000 тромбоцитов / мкл, и риск внутреннего кровотечения увеличивается, если количество тромбоцитов падает ниже 10 000 / мкл (3).
Общие причины тромбоцитопении во время беременности представлены в таблице 1.
Гестационная тромбоцитопения объясняет 70-80% всех случаев тромбоцитопении во время беременности. Гипертонические расстройства составляют около 20%, а иммунная гормональная цитопеническая пурпура — около 3-4%.Другая этиология считается редкостью при беременности.
Таблица 1. Причины тромбоцитопении у беременных.
ГЕСТАЦИОННАЯ ТРОМБОЦИТОПЕНИЯ
Гестационная тромбоцитопения (ГТ) — доброкачественное состояние с умеренной тромбоцитопенией (количество тромбоцитов 130–150 000 / мкл) в большинстве случаев (4). Значения тромбоцитов ниже 50,000 / мкл у беременной исключают GT и требуют поиска другой этиологии. Гестационная тромбоцитопения — это диагноз исключения. Заболевание протекает бессимптомно, обычно возникает во второй половине беременности, при отсутствии в анамнезе тромбоцитопении вне беременности, а количество тромбоцитов спонтанно возвращается к нормальному уровню в течение первых двух месяцев после родов (1).Гестационная тромбоцитопения не связана с риском для матери или плода и не требует дальнейшего исследования, за исключением периодического мониторинга анализа крови. В этих случаях перед эпидуральной анестезией следует определить количество тромбоцитов (5). Когда подозревается ГТ, но количество тромбоцитов падает между 50,000-80,000 / мкл, нельзя исключить диагноз иммунной тромбоцитопенической пурпуры. В таких случаях следует назначать преднизон в суточной дозе за 10 дней до родов, чтобы увеличить количество тромбоцитов и избежать возможных анестезиологических и акушерских рисков (3).При GT нет терапевтического ответа на стероиды, и отсутствие ответа является дополнительным аргументом в пользу диагноза.
ИММУННАЯ ТРОМБОЦИТОПЕННАЯ ПУРПУРА
Более редкой причиной тромбоцитопении у беременных является иммунная тромбоцитопеническая пурпура (ИТП), аутоиммунное заболевание, характеризующееся антителами к гликопротеинам тромбоцитов, которые стимулируют разрушение тромбоцитов в селезенке (6). Существует два типа ИТП: острая форма, которая часто встречается у детей, связана с вирусными инфекциями и проходит самостоятельно, и хроническая форма, которая преимущественно поражает женщин.Диагноз клинический. Тромбоцитопения при ИТП обычно умеренная, но с количеством тромбоцитов обычно ниже 100000 / мкл, и симптомы прямо связаны с уровнем тромбоцитов. Пациенты могут быть полностью бессимптомными или иметь экхимоз, петехии, пурпуру, кровотечение из десен или меноррагию (1). В отличие от гестационной тромбоцитопении ИТП может возникнуть в любое время во время беременности. Более того, у большинства беременных женщин с ИТП в анамнезе может быть тромбоцитопения до беременности или другие иммуноопосредованные заболевания.Подсчет тромбоцитов самопроизвольно не улучшает послеродовой период, и терапевтический ответ на стероиды или ВВИГ (внутривенные иммуноглобулины) способствует диагностике ИТП.
Беременность не ухудшает исход ИТП, но в некоторых случаях может иметь неблагоприятные последствия для плода и матери. Самопроизвольное кровотечение, хотя и редко, является основным риском для матери, особенно когда количество тромбоцитов падает ниже 20 000 / мкл. Стероиды или ВВИГ рекомендуются до 36 недель, если количество тромбоцитов ниже 30.000 / мкл, состояние пациента симптоматическое или рассматривается инвазивная процедура (7). Во время родов цель состоит в том, чтобы поддерживать количество тромбоцитов выше 50 000 / мкл, уровня, который считается безопасным как для вагинальных родов, так и для кесарева сечения. Внутривенный иммуноглобулин в дозе 1 г / кг имеет относительно быстрый терапевтический ответ (в течение 1-3 дней) или преднизон 1 мг / кг с терапевтическим ответом в течение 2-14 дней может быть использован для лечения во время беременности. Препарат первой линии, преднизон, считается безопасным, но может вызывать или усугублять гестационный диабет, материнскую гипертензию, остеопороз, прибавку в весе и психоз.Преднизон метаболизируется плацентой, но высокие дозы связаны с подавлением функции надпочечников у плода и небольшим увеличением частоты возникновения расщелины губы и неба при применении в первом триместре (8).
В тяжелых случаях тромбоцитопении, не отвечающих на альтернативные методы лечения, можно безопасно выполнить спленэктомию, особенно во втором триместре беременности. Иммунизация перед спленэктомией безопасна во время беременности, так как все необходимые вакцины инактивированы. Переливание тромбоцитов не показано для лечения ИТП из-за чахоточного механизма этого состояния.Когда требуется экстренное кесарево сечение при количестве тромбоцитов ниже 50 000 / мкл, рекомендуется переливание тромбоцитов в сочетании с ВВИГ (7).
Иммунная тромбоцитопеническая пурпура не является показанием для кесарева сечения (3,9).
Антитела к тромбоцитам IgG к гликопротеинам могут проникать через плаценту и вызывать тромбоцитопению у новорожденных (с оценочным риском 5–10%) (4). Не существует корреляции между уровнями тромбоцитов у матери и плода, а реакция матери на лечение не защищает плод от возможной неонатальной тромбоцитопении (3).Уровни неонатальных тромбоцитов следует определять при рождении и в дальнейшем контролировать ежедневно. Самые низкие уровни регистрируются в течение 2-5 дней после рождения (10). Когда количество тромбоцитов у новорожденного ниже 50 000 / мкл, существует риск внутричерепного кровоизлияния на 0,5–1,5%, поэтому рекомендуется ультразвуковое исследование головы даже при отсутствии симптомов. Когда количество тромбоцитов составляет от 30 000 до 50 000 / мкл, следует начинать лечение ВВИГ. При количестве тромбоцитов ниже 30 000 / мкл рекомендуется переливание тромбоцитов вместе с ВВИГ (11).
ТРОМБОЦИТОПЕНИЯ, СВЯЗАННАЯ С ГИПЕРТЕНЗИВНЫМИ ЗАБОЛЕВАНИЯМИ
Тромбоцитопения, связанная с гипертоническими расстройствами (преэклампсия, эклампсия, HELLP-синдром, острая жировая дистрофия печени при беременности), является второй ведущей причиной тромбоцитопении у беременных. Возникающая в этом контексте тромбоцитопения является признаком тяжести гипертонического расстройства. Уровни редко опускаются ниже 20 000 / мкл.
Преэклампсия вызывает около 20% случаев тромбоцитопении у беременных. Иногда тромбоцитопения является единственным начальным признаком этого состояния, предшествующим всем другим лабораторным изменениям (3).HELLP-синдром (гемолиз, повышенные показатели функции печени, низкий уровень тромбоцитов) — еще одно специфическое для беременности заболевание, которое осложняет 10-20% случаев тяжелой преэклампсии (12). Синдром может протекать без протеинурии (25% случаев) или гипертонии (40% случаев), и тогда диагноз может быть пропущен (11). Около 70% случаев развиваются до родов, в большинстве случаев между 27 и 37 неделями гестации, но у некоторых женщин признаки, указывающие на синдром HELLP, могут возникать в послеродовом периоде (30% случаев) (12).Количество тромбоцитов <100000 / мкл является одним из диагностических критериев HELLP-синдрома.
Патофизиология аналогична патофизиологии преэклампсии, с повреждением эндотелия и высвобождением тканевых факторов и активацией коагуляции.
Острый ожирение печени при беременности (ОЖП) — редкое (1: 7000 — 1: 20000 беременностей), но тяжелое состояние третьего триместра беременности. Клинические проявления, такие как боль в животе, тошнота, рвота, анорексия, в сочетании с некоторыми специфическими лабораторными изменениями, такими как тяжелая гипогликемия, гиперурикемия, заметно повышенные трансаминазы, почечная недостаточность с повышенным креатинином, артериальное давление в пределах нормы, могут привести к диагнозу: острая жировая дистрофия печени при беременности (13).Тромбоцитопения, связанная с этой патологией, иногда бывает тяжелой, с количеством тромбоцитов ниже 20 000 / мкл (3).
Единственным эффективным средством лечения преэклампсии / эклампсии, HELLP-синдрома и острой жировой дистрофии печени при беременности являются роды. Цель состоит в том, чтобы поддерживать количество тромбоцитов на безопасном уровне выше 50,000 / мкл. Дексаметазон 10 мг каждые 12 часов, обычно рекомендуется от 2 до 4 доз до родов и 2 доз после родов. Если гемолиз, тромбоцитопения и почечная дисфункция ухудшают, можно использовать плазмаферез.При отсутствии других осложнений, таких как диссеминированное внутрисосудистое свертывание (ДВС) или почечная дисфункция, количество тромбоцитов обычно возвращается к нормальным значениям к 4 дню послеродового периода и достигает 100 000 / мкл к 6 дню (3).
Патофизиологический механизм тромбоцитопении при гипертензивных расстройствах — тромботическая микроангиопатия, характеризующаяся повреждением эндотелия с последующей агрегацией тромбоцитов и образованием тромбов в мелких сосудах. Признаком тромботической микроангиопатии является наличие шистоцитов в мазке периферической крови и повышение билирубина> 1.2 мг / дл, снижение гаптоглобина <25 мг / дл и биохимическое повышение ЛДГ.
Тромботическая микроангиопатия — это патофизиологический механизм тромботической тромбоцитопенической пурпуры (ТТП) и гемолитико-уремического синдрома (ГУС), двух патологических состояний, которые трудно отличить одно от другого, а также от преэклампсии / синдрома HELLP и AFLP.
И TPT, и HUS не являются патологическими состояниями, специфичными для беременности, и чаще встречаются (1: 25000), особенно в конце беременности (14).
ТТП определяется пентадой микроангиопатической гемолитической анемии, тромбоцитопении, лихорадки, неврологических проявлений, почечной недостаточности. Уровни креатинина в ТТП не увеличиваются, а среднее количество тромбоцитов обычно составляет 10–30000 / мкл.
Однако ТТП может проявляться без полной пентады, до 35% пациентов не имеют неврологических симптомов при поступлении, а почечные аномалии и лихорадка не являются заметными признаками. Неврологические проявления могут включать множество признаков, таких как головная боль, изменение личности, снижение когнитивных функций, преходящие ишемические атаки, различные уровни изменения сознания, включая кому (15).
Беременность может быть триггером примерно для 5-25% случаев ТТП (16). ТТП возникает во второй половине беременности, а иногда и в послеродовом периоде, но в течение первого триместра беременности остается необычным. Если ТТП развивается в первом триместре, регулярный плазмаферез может позволить продолжить беременность (15).
Существует два типа ТТП: семейный тип, характеризующийся конституциональным дефицитом ADAMTS 13 (синдром Апшоу-Шульмана USS), и несемейный тип, характеризующийся выработкой антител против ADAMTS 13 (приобретенные).ADAMTS 13 представляет собой металлопротеиназу, которая расщепляет мультимеры фактора фон Виллебранда и, таким образом, предотвращает образование тромба из-за нарушенной агрегации тромбоцитов. Дефицит активности ADAMTS 13 можно наблюдать также при ДВС, ГУС, преэклампсии и синдроме HELLP (<40%, но> 10%), но тяжелый дефицит <5% нормальной активности специфичен для ТТП (17). Значительно сниженная активность ADAMTS 13 или присутствие ингибитора или антител IgG подтверждают диагноз ТТП. Перед лечением необходимо взять кровь для оценки исходной активности ADAMTS 13 (18).
По сообщениям, во всем мире уровень мертворождаемости при ВТП, связанной с беременностью, составляет около 40%, в основном из-за внутриутробной гибели плода (IUFD), самопроизвольных абортов и преждевременных родов. Основным патофизиологическим механизмом задержки внутриутробного развития плода и его смерти может быть ишемия плаценты (19). Случаев тромбоцитопении плода или гемолитической анемии при ТТП матери не описано, хотя IgG к ADAMTS 13 проникает через плацентарный барьер (20). Из-за риска ВМНБ, вызванного тромбозом артериол децидуальной оболочки и гипоперфузией плаценты, рекомендуется провести тщательный ультразвуковой допплеровский мониторинг маточных артерий и артерий плода для выявления признаков дистресс-синдрома плода или задержки внутриутробного развития плода.Роды могут потребоваться раньше, а прогноз плода зависит от гестационного возраста при рождении (3).
HUS имеет общий механизм с TTP, но отличительной особенностью является более тяжелое поражение почек при HUS. Существует два типа ГУС: типичная форма, представляющая 90% случаев ГУС, распространена у детей и вызывается E. coli O157: H7, которая продуцирует шига-токсин, и атипичная форма, которая обычно связана с беременностью и связано с врожденным дефектом альтернативного пути системы комплемента.Это происходит в большинстве случаев в послеродовом периоде.
И ТТП, и ГУС могут иметь немедленные последствия для плода и матери при отсутствии лечения, поэтому ранняя диагностика очень важна. Следовательно, каждая беременная женщина с тромбоцитопенией и микроангиопатической гемолитической анемией должна считаться подозрительной на ТТП или ГУС, пока не будет доказано обратное (3). Лабораторные исследования полезны для установления диагноза: микроангиопатическая гемолитическая анемия, наличие шистоцитов в мазке крови, нормальные тесты коагуляции и повышенный уровень креатинина как маркер почечного повреждения.
В отличие от преэклампсии / HELLP-синдрома, роды не влияют на исход болезни; Лечение первой линии при ТТП / ГУС — это плазмаферез и введение свежезамороженной плазмы как можно скорее. Плазмаферез повторяют до тех пор, пока не будут достигнуты нормальные уровни тромбоцитов и ЛДГ. При почечной недостаточности может потребоваться временный диализ.
Для лечения атипичного ГУС перспективным средством является экулизумаб, моноклональный анти-C5 ингибитор. Экулизумаб был одобрен для лечения ГУС, опосредованного комплементом, Управлением по контролю за продуктами и лекарствами и Европейским медицинским агентством.Доказана эффективность экулизумаба при пароксизмальной ночной гемоглобинурии во время беременности, и лечение экулизумабом в целом безопасно. Основное беспокойство вызывает высокая стоимость и небольшой риск заражения Neisseria, что требует вакцинации перед лечением (21).
Риск рецидива при последующих беременностях у женщин с приобретенной ТТП составляет около 20% (16). Регулярный плазмаферез и серийный мониторинг активности ADAMTS 13 имеют пользу как для матери, так и для ребенка (15).
При врожденной ТТП риск рецидива при последующих беременностях составляет 100% при отсутствии профилактики. Плазмообмен следует начинать в конце первого триместра и повторять на протяжении всей беременности и в послеродовом периоде, если необходимо (20).
Псевдотромбоцитопения часто наблюдается при использовании антикоагулянтов, таких как ЭДТА, при сборе крови. Они вызывают агрегацию тромбоцитов и, следовательно, ложное заниженное количество тромбоцитов. Мазок периферической крови важен для постановки диагноза (тромбоциты собраны в стопки).
Диссеминированная внутрисосудистая коагуляция (ДВС-синдром) характеризуется активацией системы свертывания крови, образованием микроваскулярных тромбов в различных органах и полиорганной недостаточностью. Биохимически определяется увеличением PT, aPTT, тромбоцитопенией, снижением фибриногена, накоплением продуктов распада фибрина и присутствием D-димеров. Во время беременности ДВС-синдром вызывается рядом причин, наиболее важными из которых являются отслойка плаценты, амниотический эмбол и разрыв матки.
Болезнь фон Виллебранда типа IIb — редкая причина тромбоцитопении во время беременности. Имеется качественный дефект фактора фон Виллебранда, вызывающий высокое сродство к рецептору тромбоцитов гликопротеина 1b. Тромбоцитопения объясняется повышенной агрегацией. У женщин с этим заболеванием впервые во время беременности может развиться тромбоцитопения, а уровень тромбоцитов может упасть до значений ниже 20,000-30,000 / мкл. Уровни фактора фон Виллебранда и фактора VIII должны быть увеличены до> 50 МЕ / дл, чтобы покрыть любые хирургические процедуры.Переливание тромбоцитов может потребоваться вместе с замещением фактора VIII, если количество тромбоцитов <20,000 / мкл антенатально, до любых инвазивных процедур, если происходит кровотечение или если количество тромбоцитов <50,000 / мкл перед родами (11).
Конфликт интересов: не декларирован.
Финансовая поддержка: не декларировалась.
Тромбоцитопения при беременности
Реферат
Тромбоцитопения, определяемая как количество тромбоцитов в крови ниже 150 000 / мкл, является второй по значимости причиной нарушений крови во время беременности после анемии.Гестационная тромбоцитопения объясняет 70-80% всех случаев тромбоцитопении во время беременности. Гипертонические расстройства составляют около 20%, а иммунная тромбоцитопеническая пурпура — около 3-4%. Другая этиология считается редкостью при беременности. Целью этого исследования является обзор конкретных причин тромбоцитопении во время беременности, их акушерских последствий и лечения.
Ключевые слова: тромбоцитопения, беременность, гестационная тромбоцитопения
Тромбоцитопения, определяемая как количество тромбоцитов ниже 150.000 / мкл — вторая по значимости причина нарушений крови у беременных после анемии. Это осложняет от 7 до 10% всех беременностей (1).
Цель этого обзора — представить конкретные причины тромбоцитопении у беременных и обсудить их акушерские последствия.
Существует физиологическое снижение количества тромбоцитов во время нормальной беременности из-за гемодилюции, повышенного потребления в периферических тканях и повышенной агрегации (более высокие уровни тромбоксана А2). Физиологическая тромбоцитопения при беременности протекает в легкой форме и не оказывает неблагоприятного воздействия на мать и плод.Напротив, значительная тромбоцитопения, связанная с заболеваниями, может иметь серьезные последствия для матери и плода и требует особого контроля и соответствующего лечения.
С практической точки зрения текущие руководящие принципы считают, что вагинальные роды безопасны, когда количество тромбоцитов выше 30,000 / мкл. Для оперативных вагинальных родов или кесарева сечения безопасное количество тромбоцитов должно быть не менее 50 000 тромбоцитов / мкл. Точное количество тромбоцитов, необходимое для достижения безопасной эпидуральной анестезии, обсуждается, но в большинстве рекомендаций референсное значение составляет около 75.000-80.000 / мл (2). Существует теоретическая обеспокоенность по поводу риска эпидуральной гематомы с более низким уровнем тромбоцитов. Самопроизвольное кровотечение может произойти при уровне менее 20 000 тромбоцитов / мкл, и риск внутреннего кровотечения увеличивается, если количество тромбоцитов падает ниже 10 000 / мкл (3).
Общие причины тромбоцитопении во время беременности представлены в таблице 1.
Гестационная тромбоцитопения объясняет 70-80% всех случаев тромбоцитопении во время беременности. Гипертонические расстройства составляют около 20%, а иммунная гормональная цитопеническая пурпура — около 3-4%.Другая этиология считается редкостью при беременности.
Таблица 1. Причины тромбоцитопении у беременных.
ГЕСТАЦИОННАЯ ТРОМБОЦИТОПЕНИЯ
Гестационная тромбоцитопения (ГТ) — доброкачественное состояние с умеренной тромбоцитопенией (количество тромбоцитов 130–150 000 / мкл) в большинстве случаев (4). Значения тромбоцитов ниже 50,000 / мкл у беременной исключают GT и требуют поиска другой этиологии. Гестационная тромбоцитопения — это диагноз исключения. Заболевание протекает бессимптомно, обычно возникает во второй половине беременности, при отсутствии в анамнезе тромбоцитопении вне беременности, а количество тромбоцитов спонтанно возвращается к нормальному уровню в течение первых двух месяцев после родов (1).Гестационная тромбоцитопения не связана с риском для матери или плода и не требует дальнейшего исследования, за исключением периодического мониторинга анализа крови. В этих случаях перед эпидуральной анестезией следует определить количество тромбоцитов (5). Когда подозревается ГТ, но количество тромбоцитов падает между 50,000-80,000 / мкл, нельзя исключить диагноз иммунной тромбоцитопенической пурпуры. В таких случаях следует назначать преднизон в суточной дозе за 10 дней до родов, чтобы увеличить количество тромбоцитов и избежать возможных анестезиологических и акушерских рисков (3).При GT нет терапевтического ответа на стероиды, и отсутствие ответа является дополнительным аргументом в пользу диагноза.
ИММУННАЯ ТРОМБОЦИТОПЕННАЯ ПУРПУРА
Более редкой причиной тромбоцитопении у беременных является иммунная тромбоцитопеническая пурпура (ИТП), аутоиммунное заболевание, характеризующееся антителами к гликопротеинам тромбоцитов, которые стимулируют разрушение тромбоцитов в селезенке (6). Существует два типа ИТП: острая форма, которая часто встречается у детей, связана с вирусными инфекциями и проходит самостоятельно, и хроническая форма, которая преимущественно поражает женщин.Диагноз клинический. Тромбоцитопения при ИТП обычно умеренная, но с количеством тромбоцитов обычно ниже 100000 / мкл, и симптомы прямо связаны с уровнем тромбоцитов. Пациенты могут быть полностью бессимптомными или иметь экхимоз, петехии, пурпуру, кровотечение из десен или меноррагию (1). В отличие от гестационной тромбоцитопении ИТП может возникнуть в любое время во время беременности. Более того, у большинства беременных женщин с ИТП в анамнезе может быть тромбоцитопения до беременности или другие иммуноопосредованные заболевания.Подсчет тромбоцитов самопроизвольно не улучшает послеродовой период, и терапевтический ответ на стероиды или ВВИГ (внутривенные иммуноглобулины) способствует диагностике ИТП.
Беременность не ухудшает исход ИТП, но в некоторых случаях может иметь неблагоприятные последствия для плода и матери. Самопроизвольное кровотечение, хотя и редко, является основным риском для матери, особенно когда количество тромбоцитов падает ниже 20 000 / мкл. Стероиды или ВВИГ рекомендуются до 36 недель, если количество тромбоцитов ниже 30.000 / мкл, состояние пациента симптоматическое или рассматривается инвазивная процедура (7). Во время родов цель состоит в том, чтобы поддерживать количество тромбоцитов выше 50 000 / мкл, уровня, который считается безопасным как для вагинальных родов, так и для кесарева сечения. Внутривенный иммуноглобулин в дозе 1 г / кг имеет относительно быстрый терапевтический ответ (в течение 1-3 дней) или преднизон 1 мг / кг с терапевтическим ответом в течение 2-14 дней может быть использован для лечения во время беременности. Препарат первой линии, преднизон, считается безопасным, но может вызывать или усугублять гестационный диабет, материнскую гипертензию, остеопороз, прибавку в весе и психоз.Преднизон метаболизируется плацентой, но высокие дозы связаны с подавлением функции надпочечников у плода и небольшим увеличением частоты возникновения расщелины губы и неба при применении в первом триместре (8).
В тяжелых случаях тромбоцитопении, не отвечающих на альтернативные методы лечения, можно безопасно выполнить спленэктомию, особенно во втором триместре беременности. Иммунизация перед спленэктомией безопасна во время беременности, так как все необходимые вакцины инактивированы. Переливание тромбоцитов не показано для лечения ИТП из-за чахоточного механизма этого состояния.Когда требуется экстренное кесарево сечение при количестве тромбоцитов ниже 50 000 / мкл, рекомендуется переливание тромбоцитов в сочетании с ВВИГ (7).
Иммунная тромбоцитопеническая пурпура не является показанием для кесарева сечения (3,9).
Антитела к тромбоцитам IgG к гликопротеинам могут проникать через плаценту и вызывать тромбоцитопению у новорожденных (с оценочным риском 5–10%) (4). Не существует корреляции между уровнями тромбоцитов у матери и плода, а реакция матери на лечение не защищает плод от возможной неонатальной тромбоцитопении (3).Уровни неонатальных тромбоцитов следует определять при рождении и в дальнейшем контролировать ежедневно. Самые низкие уровни регистрируются в течение 2-5 дней после рождения (10). Когда количество тромбоцитов у новорожденного ниже 50 000 / мкл, существует риск внутричерепного кровоизлияния на 0,5–1,5%, поэтому рекомендуется ультразвуковое исследование головы даже при отсутствии симптомов. Когда количество тромбоцитов составляет от 30 000 до 50 000 / мкл, следует начинать лечение ВВИГ. При количестве тромбоцитов ниже 30 000 / мкл рекомендуется переливание тромбоцитов вместе с ВВИГ (11).
ТРОМБОЦИТОПЕНИЯ, СВЯЗАННАЯ С ГИПЕРТЕНЗИВНЫМИ ЗАБОЛЕВАНИЯМИ
Тромбоцитопения, связанная с гипертоническими расстройствами (преэклампсия, эклампсия, HELLP-синдром, острая жировая дистрофия печени при беременности), является второй ведущей причиной тромбоцитопении у беременных. Возникающая в этом контексте тромбоцитопения является признаком тяжести гипертонического расстройства. Уровни редко опускаются ниже 20 000 / мкл.
Преэклампсия вызывает около 20% случаев тромбоцитопении у беременных. Иногда тромбоцитопения является единственным начальным признаком этого состояния, предшествующим всем другим лабораторным изменениям (3).HELLP-синдром (гемолиз, повышенные показатели функции печени, низкий уровень тромбоцитов) — еще одно специфическое для беременности заболевание, которое осложняет 10-20% случаев тяжелой преэклампсии (12). Синдром может протекать без протеинурии (25% случаев) или гипертонии (40% случаев), и тогда диагноз может быть пропущен (11). Около 70% случаев развиваются до родов, в большинстве случаев между 27 и 37 неделями гестации, но у некоторых женщин признаки, указывающие на синдром HELLP, могут возникать в послеродовом периоде (30% случаев) (12).Количество тромбоцитов <100000 / мкл является одним из диагностических критериев HELLP-синдрома.
Патофизиология аналогична патофизиологии преэклампсии, с повреждением эндотелия и высвобождением тканевых факторов и активацией коагуляции.
Острый ожирение печени при беременности (ОЖП) — редкое (1: 7000 — 1: 20000 беременностей), но тяжелое состояние третьего триместра беременности. Клинические проявления, такие как боль в животе, тошнота, рвота, анорексия, в сочетании с некоторыми специфическими лабораторными изменениями, такими как тяжелая гипогликемия, гиперурикемия, заметно повышенные трансаминазы, почечная недостаточность с повышенным креатинином, артериальное давление в пределах нормы, могут привести к диагнозу: острая жировая дистрофия печени при беременности (13).Тромбоцитопения, связанная с этой патологией, иногда бывает тяжелой, с количеством тромбоцитов ниже 20 000 / мкл (3).
Единственным эффективным средством лечения преэклампсии / эклампсии, HELLP-синдрома и острой жировой дистрофии печени при беременности являются роды. Цель состоит в том, чтобы поддерживать количество тромбоцитов на безопасном уровне выше 50,000 / мкл. Дексаметазон 10 мг каждые 12 часов, обычно рекомендуется от 2 до 4 доз до родов и 2 доз после родов. Если гемолиз, тромбоцитопения и почечная дисфункция ухудшают, можно использовать плазмаферез.При отсутствии других осложнений, таких как диссеминированное внутрисосудистое свертывание (ДВС) или почечная дисфункция, количество тромбоцитов обычно возвращается к нормальным значениям к 4 дню послеродового периода и достигает 100 000 / мкл к 6 дню (3).
Патофизиологический механизм тромбоцитопении при гипертензивных расстройствах — тромботическая микроангиопатия, характеризующаяся повреждением эндотелия с последующей агрегацией тромбоцитов и образованием тромбов в мелких сосудах. Признаком тромботической микроангиопатии является наличие шистоцитов в мазке периферической крови и повышение билирубина> 1.2 мг / дл, снижение гаптоглобина <25 мг / дл и биохимическое повышение ЛДГ.
Тромботическая микроангиопатия — это патофизиологический механизм тромботической тромбоцитопенической пурпуры (ТТП) и гемолитико-уремического синдрома (ГУС), двух патологических состояний, которые трудно отличить одно от другого, а также от преэклампсии / синдрома HELLP и AFLP.
И TPT, и HUS не являются патологическими состояниями, специфичными для беременности, и чаще встречаются (1: 25000), особенно в конце беременности (14).
ТТП определяется пентадой микроангиопатической гемолитической анемии, тромбоцитопении, лихорадки, неврологических проявлений, почечной недостаточности. Уровни креатинина в ТТП не увеличиваются, а среднее количество тромбоцитов обычно составляет 10–30000 / мкл.
Однако ТТП может проявляться без полной пентады, до 35% пациентов не имеют неврологических симптомов при поступлении, а почечные аномалии и лихорадка не являются заметными признаками. Неврологические проявления могут включать множество признаков, таких как головная боль, изменение личности, снижение когнитивных функций, преходящие ишемические атаки, различные уровни изменения сознания, включая кому (15).
Беременность может быть триггером примерно для 5-25% случаев ТТП (16). ТТП возникает во второй половине беременности, а иногда и в послеродовом периоде, но в течение первого триместра беременности остается необычным. Если ТТП развивается в первом триместре, регулярный плазмаферез может позволить продолжить беременность (15).
Существует два типа ТТП: семейный тип, характеризующийся конституциональным дефицитом ADAMTS 13 (синдром Апшоу-Шульмана USS), и несемейный тип, характеризующийся выработкой антител против ADAMTS 13 (приобретенные).ADAMTS 13 представляет собой металлопротеиназу, которая расщепляет мультимеры фактора фон Виллебранда и, таким образом, предотвращает образование тромба из-за нарушенной агрегации тромбоцитов. Дефицит активности ADAMTS 13 можно наблюдать также при ДВС, ГУС, преэклампсии и синдроме HELLP (<40%, но> 10%), но тяжелый дефицит <5% нормальной активности специфичен для ТТП (17). Значительно сниженная активность ADAMTS 13 или присутствие ингибитора или антител IgG подтверждают диагноз ТТП. Перед лечением необходимо взять кровь для оценки исходной активности ADAMTS 13 (18).
По сообщениям, во всем мире уровень мертворождаемости при ВТП, связанной с беременностью, составляет около 40%, в основном из-за внутриутробной гибели плода (IUFD), самопроизвольных абортов и преждевременных родов. Основным патофизиологическим механизмом задержки внутриутробного развития плода и его смерти может быть ишемия плаценты (19). Случаев тромбоцитопении плода или гемолитической анемии при ТТП матери не описано, хотя IgG к ADAMTS 13 проникает через плацентарный барьер (20). Из-за риска ВМНБ, вызванного тромбозом артериол децидуальной оболочки и гипоперфузией плаценты, рекомендуется провести тщательный ультразвуковой допплеровский мониторинг маточных артерий и артерий плода для выявления признаков дистресс-синдрома плода или задержки внутриутробного развития плода.Роды могут потребоваться раньше, а прогноз плода зависит от гестационного возраста при рождении (3).
HUS имеет общий механизм с TTP, но отличительной особенностью является более тяжелое поражение почек при HUS. Существует два типа ГУС: типичная форма, представляющая 90% случаев ГУС, распространена у детей и вызывается E. coli O157: H7, которая продуцирует шига-токсин, и атипичная форма, которая обычно связана с беременностью и связано с врожденным дефектом альтернативного пути системы комплемента.Это происходит в большинстве случаев в послеродовом периоде.
И ТТП, и ГУС могут иметь немедленные последствия для плода и матери при отсутствии лечения, поэтому ранняя диагностика очень важна. Следовательно, каждая беременная женщина с тромбоцитопенией и микроангиопатической гемолитической анемией должна считаться подозрительной на ТТП или ГУС, пока не будет доказано обратное (3). Лабораторные исследования полезны для установления диагноза: микроангиопатическая гемолитическая анемия, наличие шистоцитов в мазке крови, нормальные тесты коагуляции и повышенный уровень креатинина как маркер почечного повреждения.
В отличие от преэклампсии / HELLP-синдрома, роды не влияют на исход болезни; Лечение первой линии при ТТП / ГУС — это плазмаферез и введение свежезамороженной плазмы как можно скорее. Плазмаферез повторяют до тех пор, пока не будут достигнуты нормальные уровни тромбоцитов и ЛДГ. При почечной недостаточности может потребоваться временный диализ.
Для лечения атипичного ГУС перспективным средством является экулизумаб, моноклональный анти-C5 ингибитор. Экулизумаб был одобрен для лечения ГУС, опосредованного комплементом, Управлением по контролю за продуктами и лекарствами и Европейским медицинским агентством.Доказана эффективность экулизумаба при пароксизмальной ночной гемоглобинурии во время беременности, и лечение экулизумабом в целом безопасно. Основное беспокойство вызывает высокая стоимость и небольшой риск заражения Neisseria, что требует вакцинации перед лечением (21).
Риск рецидива при последующих беременностях у женщин с приобретенной ТТП составляет около 20% (16). Регулярный плазмаферез и серийный мониторинг активности ADAMTS 13 имеют пользу как для матери, так и для ребенка (15).
При врожденной ТТП риск рецидива при последующих беременностях составляет 100% при отсутствии профилактики. Плазмообмен следует начинать в конце первого триместра и повторять на протяжении всей беременности и в послеродовом периоде, если необходимо (20).
Псевдотромбоцитопения часто наблюдается при использовании антикоагулянтов, таких как ЭДТА, при сборе крови. Они вызывают агрегацию тромбоцитов и, следовательно, ложное заниженное количество тромбоцитов. Мазок периферической крови важен для постановки диагноза (тромбоциты собраны в стопки).
Диссеминированная внутрисосудистая коагуляция (ДВС-синдром) характеризуется активацией системы свертывания крови, образованием микроваскулярных тромбов в различных органах и полиорганной недостаточностью. Биохимически определяется увеличением PT, aPTT, тромбоцитопенией, снижением фибриногена, накоплением продуктов распада фибрина и присутствием D-димеров. Во время беременности ДВС-синдром вызывается рядом причин, наиболее важными из которых являются отслойка плаценты, амниотический эмбол и разрыв матки.
Болезнь фон Виллебранда типа IIb — редкая причина тромбоцитопении во время беременности. Имеется качественный дефект фактора фон Виллебранда, вызывающий высокое сродство к рецептору тромбоцитов гликопротеина 1b. Тромбоцитопения объясняется повышенной агрегацией. У женщин с этим заболеванием впервые во время беременности может развиться тромбоцитопения, а уровень тромбоцитов может упасть до значений ниже 20,000-30,000 / мкл. Уровни фактора фон Виллебранда и фактора VIII должны быть увеличены до> 50 МЕ / дл, чтобы покрыть любые хирургические процедуры.Переливание тромбоцитов может потребоваться вместе с замещением фактора VIII, если количество тромбоцитов <20,000 / мкл антенатально, до любых инвазивных процедур, если происходит кровотечение или если количество тромбоцитов <50,000 / мкл перед родами (11).
Конфликт интересов: не декларирован.
Финансовая поддержка: не декларировалась.
Тромбоцитопения при беременности
Реферат
Тромбоцитопения, определяемая как количество тромбоцитов в крови ниже 150 000 / мкл, является второй по значимости причиной нарушений крови во время беременности после анемии.Гестационная тромбоцитопения объясняет 70-80% всех случаев тромбоцитопении во время беременности. Гипертонические расстройства составляют около 20%, а иммунная тромбоцитопеническая пурпура — около 3-4%. Другая этиология считается редкостью при беременности. Целью этого исследования является обзор конкретных причин тромбоцитопении во время беременности, их акушерских последствий и лечения.
Ключевые слова: тромбоцитопения, беременность, гестационная тромбоцитопения
Тромбоцитопения, определяемая как количество тромбоцитов ниже 150.000 / мкл — вторая по значимости причина нарушений крови у беременных после анемии. Это осложняет от 7 до 10% всех беременностей (1).
Цель этого обзора — представить конкретные причины тромбоцитопении у беременных и обсудить их акушерские последствия.
Существует физиологическое снижение количества тромбоцитов во время нормальной беременности из-за гемодилюции, повышенного потребления в периферических тканях и повышенной агрегации (более высокие уровни тромбоксана А2). Физиологическая тромбоцитопения при беременности протекает в легкой форме и не оказывает неблагоприятного воздействия на мать и плод.Напротив, значительная тромбоцитопения, связанная с заболеваниями, может иметь серьезные последствия для матери и плода и требует особого контроля и соответствующего лечения.
С практической точки зрения текущие руководящие принципы считают, что вагинальные роды безопасны, когда количество тромбоцитов выше 30,000 / мкл. Для оперативных вагинальных родов или кесарева сечения безопасное количество тромбоцитов должно быть не менее 50 000 тромбоцитов / мкл. Точное количество тромбоцитов, необходимое для достижения безопасной эпидуральной анестезии, обсуждается, но в большинстве рекомендаций референсное значение составляет около 75.000-80.000 / мл (2). Существует теоретическая обеспокоенность по поводу риска эпидуральной гематомы с более низким уровнем тромбоцитов. Самопроизвольное кровотечение может произойти при уровне менее 20 000 тромбоцитов / мкл, и риск внутреннего кровотечения увеличивается, если количество тромбоцитов падает ниже 10 000 / мкл (3).
Общие причины тромбоцитопении во время беременности представлены в таблице 1.
Гестационная тромбоцитопения объясняет 70-80% всех случаев тромбоцитопении во время беременности. Гипертонические расстройства составляют около 20%, а иммунная гормональная цитопеническая пурпура — около 3-4%.Другая этиология считается редкостью при беременности.
Таблица 1. Причины тромбоцитопении у беременных.
ГЕСТАЦИОННАЯ ТРОМБОЦИТОПЕНИЯ
Гестационная тромбоцитопения (ГТ) — доброкачественное состояние с умеренной тромбоцитопенией (количество тромбоцитов 130–150 000 / мкл) в большинстве случаев (4). Значения тромбоцитов ниже 50,000 / мкл у беременной исключают GT и требуют поиска другой этиологии. Гестационная тромбоцитопения — это диагноз исключения. Заболевание протекает бессимптомно, обычно возникает во второй половине беременности, при отсутствии в анамнезе тромбоцитопении вне беременности, а количество тромбоцитов спонтанно возвращается к нормальному уровню в течение первых двух месяцев после родов (1).Гестационная тромбоцитопения не связана с риском для матери или плода и не требует дальнейшего исследования, за исключением периодического мониторинга анализа крови. В этих случаях перед эпидуральной анестезией следует определить количество тромбоцитов (5). Когда подозревается ГТ, но количество тромбоцитов падает между 50,000-80,000 / мкл, нельзя исключить диагноз иммунной тромбоцитопенической пурпуры. В таких случаях следует назначать преднизон в суточной дозе за 10 дней до родов, чтобы увеличить количество тромбоцитов и избежать возможных анестезиологических и акушерских рисков (3).При GT нет терапевтического ответа на стероиды, и отсутствие ответа является дополнительным аргументом в пользу диагноза.
ИММУННАЯ ТРОМБОЦИТОПЕННАЯ ПУРПУРА
Более редкой причиной тромбоцитопении у беременных является иммунная тромбоцитопеническая пурпура (ИТП), аутоиммунное заболевание, характеризующееся антителами к гликопротеинам тромбоцитов, которые стимулируют разрушение тромбоцитов в селезенке (6). Существует два типа ИТП: острая форма, которая часто встречается у детей, связана с вирусными инфекциями и проходит самостоятельно, и хроническая форма, которая преимущественно поражает женщин.Диагноз клинический. Тромбоцитопения при ИТП обычно умеренная, но с количеством тромбоцитов обычно ниже 100000 / мкл, и симптомы прямо связаны с уровнем тромбоцитов. Пациенты могут быть полностью бессимптомными или иметь экхимоз, петехии, пурпуру, кровотечение из десен или меноррагию (1). В отличие от гестационной тромбоцитопении ИТП может возникнуть в любое время во время беременности. Более того, у большинства беременных женщин с ИТП в анамнезе может быть тромбоцитопения до беременности или другие иммуноопосредованные заболевания.Подсчет тромбоцитов самопроизвольно не улучшает послеродовой период, и терапевтический ответ на стероиды или ВВИГ (внутривенные иммуноглобулины) способствует диагностике ИТП.
Беременность не ухудшает исход ИТП, но в некоторых случаях может иметь неблагоприятные последствия для плода и матери. Самопроизвольное кровотечение, хотя и редко, является основным риском для матери, особенно когда количество тромбоцитов падает ниже 20 000 / мкл. Стероиды или ВВИГ рекомендуются до 36 недель, если количество тромбоцитов ниже 30.000 / мкл, состояние пациента симптоматическое или рассматривается инвазивная процедура (7). Во время родов цель состоит в том, чтобы поддерживать количество тромбоцитов выше 50 000 / мкл, уровня, который считается безопасным как для вагинальных родов, так и для кесарева сечения. Внутривенный иммуноглобулин в дозе 1 г / кг имеет относительно быстрый терапевтический ответ (в течение 1-3 дней) или преднизон 1 мг / кг с терапевтическим ответом в течение 2-14 дней может быть использован для лечения во время беременности. Препарат первой линии, преднизон, считается безопасным, но может вызывать или усугублять гестационный диабет, материнскую гипертензию, остеопороз, прибавку в весе и психоз.Преднизон метаболизируется плацентой, но высокие дозы связаны с подавлением функции надпочечников у плода и небольшим увеличением частоты возникновения расщелины губы и неба при применении в первом триместре (8).
В тяжелых случаях тромбоцитопении, не отвечающих на альтернативные методы лечения, можно безопасно выполнить спленэктомию, особенно во втором триместре беременности. Иммунизация перед спленэктомией безопасна во время беременности, так как все необходимые вакцины инактивированы. Переливание тромбоцитов не показано для лечения ИТП из-за чахоточного механизма этого состояния.Когда требуется экстренное кесарево сечение при количестве тромбоцитов ниже 50 000 / мкл, рекомендуется переливание тромбоцитов в сочетании с ВВИГ (7).
Иммунная тромбоцитопеническая пурпура не является показанием для кесарева сечения (3,9).
Антитела к тромбоцитам IgG к гликопротеинам могут проникать через плаценту и вызывать тромбоцитопению у новорожденных (с оценочным риском 5–10%) (4). Не существует корреляции между уровнями тромбоцитов у матери и плода, а реакция матери на лечение не защищает плод от возможной неонатальной тромбоцитопении (3).Уровни неонатальных тромбоцитов следует определять при рождении и в дальнейшем контролировать ежедневно. Самые низкие уровни регистрируются в течение 2-5 дней после рождения (10). Когда количество тромбоцитов у новорожденного ниже 50 000 / мкл, существует риск внутричерепного кровоизлияния на 0,5–1,5%, поэтому рекомендуется ультразвуковое исследование головы даже при отсутствии симптомов. Когда количество тромбоцитов составляет от 30 000 до 50 000 / мкл, следует начинать лечение ВВИГ. При количестве тромбоцитов ниже 30 000 / мкл рекомендуется переливание тромбоцитов вместе с ВВИГ (11).
ТРОМБОЦИТОПЕНИЯ, СВЯЗАННАЯ С ГИПЕРТЕНЗИВНЫМИ ЗАБОЛЕВАНИЯМИ
Тромбоцитопения, связанная с гипертоническими расстройствами (преэклампсия, эклампсия, HELLP-синдром, острая жировая дистрофия печени при беременности), является второй ведущей причиной тромбоцитопении у беременных. Возникающая в этом контексте тромбоцитопения является признаком тяжести гипертонического расстройства. Уровни редко опускаются ниже 20 000 / мкл.
Преэклампсия вызывает около 20% случаев тромбоцитопении у беременных. Иногда тромбоцитопения является единственным начальным признаком этого состояния, предшествующим всем другим лабораторным изменениям (3).HELLP-синдром (гемолиз, повышенные показатели функции печени, низкий уровень тромбоцитов) — еще одно специфическое для беременности заболевание, которое осложняет 10-20% случаев тяжелой преэклампсии (12). Синдром может протекать без протеинурии (25% случаев) или гипертонии (40% случаев), и тогда диагноз может быть пропущен (11). Около 70% случаев развиваются до родов, в большинстве случаев между 27 и 37 неделями гестации, но у некоторых женщин признаки, указывающие на синдром HELLP, могут возникать в послеродовом периоде (30% случаев) (12).Количество тромбоцитов <100000 / мкл является одним из диагностических критериев HELLP-синдрома.
Патофизиология аналогична патофизиологии преэклампсии, с повреждением эндотелия и высвобождением тканевых факторов и активацией коагуляции.
Острый ожирение печени при беременности (ОЖП) — редкое (1: 7000 — 1: 20000 беременностей), но тяжелое состояние третьего триместра беременности. Клинические проявления, такие как боль в животе, тошнота, рвота, анорексия, в сочетании с некоторыми специфическими лабораторными изменениями, такими как тяжелая гипогликемия, гиперурикемия, заметно повышенные трансаминазы, почечная недостаточность с повышенным креатинином, артериальное давление в пределах нормы, могут привести к диагнозу: острая жировая дистрофия печени при беременности (13).Тромбоцитопения, связанная с этой патологией, иногда бывает тяжелой, с количеством тромбоцитов ниже 20 000 / мкл (3).
Единственным эффективным средством лечения преэклампсии / эклампсии, HELLP-синдрома и острой жировой дистрофии печени при беременности являются роды. Цель состоит в том, чтобы поддерживать количество тромбоцитов на безопасном уровне выше 50,000 / мкл. Дексаметазон 10 мг каждые 12 часов, обычно рекомендуется от 2 до 4 доз до родов и 2 доз после родов. Если гемолиз, тромбоцитопения и почечная дисфункция ухудшают, можно использовать плазмаферез.При отсутствии других осложнений, таких как диссеминированное внутрисосудистое свертывание (ДВС) или почечная дисфункция, количество тромбоцитов обычно возвращается к нормальным значениям к 4 дню послеродового периода и достигает 100 000 / мкл к 6 дню (3).
Патофизиологический механизм тромбоцитопении при гипертензивных расстройствах — тромботическая микроангиопатия, характеризующаяся повреждением эндотелия с последующей агрегацией тромбоцитов и образованием тромбов в мелких сосудах. Признаком тромботической микроангиопатии является наличие шистоцитов в мазке периферической крови и повышение билирубина> 1.2 мг / дл, снижение гаптоглобина <25 мг / дл и биохимическое повышение ЛДГ.
Тромботическая микроангиопатия — это патофизиологический механизм тромботической тромбоцитопенической пурпуры (ТТП) и гемолитико-уремического синдрома (ГУС), двух патологических состояний, которые трудно отличить одно от другого, а также от преэклампсии / синдрома HELLP и AFLP.
И TPT, и HUS не являются патологическими состояниями, специфичными для беременности, и чаще встречаются (1: 25000), особенно в конце беременности (14).
ТТП определяется пентадой микроангиопатической гемолитической анемии, тромбоцитопении, лихорадки, неврологических проявлений, почечной недостаточности. Уровни креатинина в ТТП не увеличиваются, а среднее количество тромбоцитов обычно составляет 10–30000 / мкл.
Однако ТТП может проявляться без полной пентады, до 35% пациентов не имеют неврологических симптомов при поступлении, а почечные аномалии и лихорадка не являются заметными признаками. Неврологические проявления могут включать множество признаков, таких как головная боль, изменение личности, снижение когнитивных функций, преходящие ишемические атаки, различные уровни изменения сознания, включая кому (15).
Беременность может быть триггером примерно для 5-25% случаев ТТП (16). ТТП возникает во второй половине беременности, а иногда и в послеродовом периоде, но в течение первого триместра беременности остается необычным. Если ТТП развивается в первом триместре, регулярный плазмаферез может позволить продолжить беременность (15).
Существует два типа ТТП: семейный тип, характеризующийся конституциональным дефицитом ADAMTS 13 (синдром Апшоу-Шульмана USS), и несемейный тип, характеризующийся выработкой антител против ADAMTS 13 (приобретенные).ADAMTS 13 представляет собой металлопротеиназу, которая расщепляет мультимеры фактора фон Виллебранда и, таким образом, предотвращает образование тромба из-за нарушенной агрегации тромбоцитов. Дефицит активности ADAMTS 13 можно наблюдать также при ДВС, ГУС, преэклампсии и синдроме HELLP (<40%, но> 10%), но тяжелый дефицит <5% нормальной активности специфичен для ТТП (17). Значительно сниженная активность ADAMTS 13 или присутствие ингибитора или антител IgG подтверждают диагноз ТТП. Перед лечением необходимо взять кровь для оценки исходной активности ADAMTS 13 (18).
По сообщениям, во всем мире уровень мертворождаемости при ВТП, связанной с беременностью, составляет около 40%, в основном из-за внутриутробной гибели плода (IUFD), самопроизвольных абортов и преждевременных родов. Основным патофизиологическим механизмом задержки внутриутробного развития плода и его смерти может быть ишемия плаценты (19). Случаев тромбоцитопении плода или гемолитической анемии при ТТП матери не описано, хотя IgG к ADAMTS 13 проникает через плацентарный барьер (20). Из-за риска ВМНБ, вызванного тромбозом артериол децидуальной оболочки и гипоперфузией плаценты, рекомендуется провести тщательный ультразвуковой допплеровский мониторинг маточных артерий и артерий плода для выявления признаков дистресс-синдрома плода или задержки внутриутробного развития плода.Роды могут потребоваться раньше, а прогноз плода зависит от гестационного возраста при рождении (3).
HUS имеет общий механизм с TTP, но отличительной особенностью является более тяжелое поражение почек при HUS. Существует два типа ГУС: типичная форма, представляющая 90% случаев ГУС, распространена у детей и вызывается E. coli O157: H7, которая продуцирует шига-токсин, и атипичная форма, которая обычно связана с беременностью и связано с врожденным дефектом альтернативного пути системы комплемента.Это происходит в большинстве случаев в послеродовом периоде.
И ТТП, и ГУС могут иметь немедленные последствия для плода и матери при отсутствии лечения, поэтому ранняя диагностика очень важна. Следовательно, каждая беременная женщина с тромбоцитопенией и микроангиопатической гемолитической анемией должна считаться подозрительной на ТТП или ГУС, пока не будет доказано обратное (3). Лабораторные исследования полезны для установления диагноза: микроангиопатическая гемолитическая анемия, наличие шистоцитов в мазке крови, нормальные тесты коагуляции и повышенный уровень креатинина как маркер почечного повреждения.
В отличие от преэклампсии / HELLP-синдрома, роды не влияют на исход болезни; Лечение первой линии при ТТП / ГУС — это плазмаферез и введение свежезамороженной плазмы как можно скорее. Плазмаферез повторяют до тех пор, пока не будут достигнуты нормальные уровни тромбоцитов и ЛДГ. При почечной недостаточности может потребоваться временный диализ.
Для лечения атипичного ГУС перспективным средством является экулизумаб, моноклональный анти-C5 ингибитор. Экулизумаб был одобрен для лечения ГУС, опосредованного комплементом, Управлением по контролю за продуктами и лекарствами и Европейским медицинским агентством.Доказана эффективность экулизумаба при пароксизмальной ночной гемоглобинурии во время беременности, и лечение экулизумабом в целом безопасно. Основное беспокойство вызывает высокая стоимость и небольшой риск заражения Neisseria, что требует вакцинации перед лечением (21).
Риск рецидива при последующих беременностях у женщин с приобретенной ТТП составляет около 20% (16). Регулярный плазмаферез и серийный мониторинг активности ADAMTS 13 имеют пользу как для матери, так и для ребенка (15).
При врожденной ТТП риск рецидива при последующих беременностях составляет 100% при отсутствии профилактики. Плазмообмен следует начинать в конце первого триместра и повторять на протяжении всей беременности и в послеродовом периоде, если необходимо (20).
Псевдотромбоцитопения часто наблюдается при использовании антикоагулянтов, таких как ЭДТА, при сборе крови. Они вызывают агрегацию тромбоцитов и, следовательно, ложное заниженное количество тромбоцитов. Мазок периферической крови важен для постановки диагноза (тромбоциты собраны в стопки).
Диссеминированная внутрисосудистая коагуляция (ДВС-синдром) характеризуется активацией системы свертывания крови, образованием микроваскулярных тромбов в различных органах и полиорганной недостаточностью. Биохимически определяется увеличением PT, aPTT, тромбоцитопенией, снижением фибриногена, накоплением продуктов распада фибрина и присутствием D-димеров. Во время беременности ДВС-синдром вызывается рядом причин, наиболее важными из которых являются отслойка плаценты, амниотический эмбол и разрыв матки.
Болезнь фон Виллебранда типа IIb — редкая причина тромбоцитопении во время беременности. Имеется качественный дефект фактора фон Виллебранда, вызывающий высокое сродство к рецептору тромбоцитов гликопротеина 1b. Тромбоцитопения объясняется повышенной агрегацией. У женщин с этим заболеванием впервые во время беременности может развиться тромбоцитопения, а уровень тромбоцитов может упасть до значений ниже 20,000-30,000 / мкл. Уровни фактора фон Виллебранда и фактора VIII должны быть увеличены до> 50 МЕ / дл, чтобы покрыть любые хирургические процедуры.Переливание тромбоцитов может потребоваться вместе с замещением фактора VIII, если количество тромбоцитов <20,000 / мкл антенатально, до любых инвазивных процедур, если происходит кровотечение или если количество тромбоцитов <50,000 / мкл перед родами (11).
Конфликт интересов: не декларирован.
Финансовая поддержка: не декларировалась.
Тромбоцитопения при беременности | Гематология, Образовательная программа ASH
Своевременная диагностика важна, поскольку материнская смертность может быть снижена на 80–90% при своевременном выявлении и лечении.ВДП чаще проявляется во второй половине беременности или в послеродовом периоде. 35,41 Диагноз наиболее очевиден, когда ранее здоровая мать поступает в первом триместре с тяжелым MAHA, тромбоцитопенией и неврологической дисфункцией, которые могут сопровождаться почечной недостаточностью и лихорадкой (Рисунок 1; Таблица 1). Клиническая достоверность становится все более трудной по мере приближения термина ввиду совпадения ключевых характеристик ВДП с тяжелым ПЭК. ВДП следует уделять особое внимание, когда женщина с ТМА не соответствует критериям тяжелой ПЭК или АД, когда количество тромбоцитов падает ниже 20 × 10 9 / л или при наличии неврологических симптомов, таких как слабость, онемение, афазия. , или явное изменение психического статуса. 38,41,42 ТТП увеличивает риск ПЭК, 43 , что может затруднить раннее распознавание и увеличить заболеваемость. Обилие шистоцитов и ядросодержащих эритроцитов в мазке периферической крови и заметное повышение уровня ЛДГ в сыворотке способствуют диагностике ТТП, но не всегда обнаруживаются при обследовании. Клиническому отличию ТТП от атипичного ГУС (aHUS) также способствует количество тромбоцитов ниже 20 × 10 9 / л, отсутствие тяжелой и прогрессирующей почечной недостаточности (креатинин выше 2.2 мг / дл), а также неврологические осложнения, необъяснимые тяжестью почечной недостаточности. Диагноз ТТП должен стать важным фактором, когда клинические признаки и симптомы не исчезают, а количество тромбоцитов не превышает 100 × 10 9 / л в течение 48–72 часов после родов. 42 cTTP, который составляет до 50% всех случаев гестационной TTP в некоторых сериях, 36 следует подозревать, когда тяжелая форма ADAMTS13 выявляется в отсутствие ингибитора IgG даже при отсутствии предполагаемого семейного анамнеза; секвенирование генов необходимо для окончательного диагноза и ведения последующих беременностей. 44
Тромбоцитопения при беременности | Гематология, Образовательная программа ASH
Своевременная диагностика важна, поскольку материнская смертность может быть снижена на 80–90% при своевременном выявлении и лечении. ВДП чаще проявляется во второй половине беременности или в послеродовом периоде. 35,41 Диагноз наиболее очевиден, когда ранее здоровая мать поступает в первом триместре с тяжелым MAHA, тромбоцитопенией и неврологической дисфункцией, которые могут сопровождаться почечной недостаточностью и лихорадкой (Рисунок 1; Таблица 1).Клиническая достоверность становится все более трудной по мере приближения термина ввиду совпадения ключевых характеристик ВДП с тяжелым ПЭК. ВДП следует уделять особое внимание, когда женщина с ТМА не соответствует критериям тяжелой ПЭК или АД, когда количество тромбоцитов падает ниже 20 × 10 9 / л или при наличии неврологических симптомов, таких как слабость, онемение, афазия. , или явное изменение психического статуса. 38,41,42 ТТП увеличивает риск ПЭК, 43 , что может затруднить раннее распознавание и увеличить заболеваемость.Обилие шистоцитов и ядросодержащих эритроцитов в мазке периферической крови и заметное повышение уровня ЛДГ в сыворотке способствуют диагностике ТТП, но не всегда обнаруживаются при обследовании. Клиническому отличию ТТП от атипичного ГУС (aHUS) также способствует количество тромбоцитов ниже 20 × 10 9 / л, отсутствие тяжелой и прогрессирующей почечной недостаточности (креатинин выше 2,2 мг / дл) и неврологические осложнения. необъяснимая степенью почечной недостаточности. Диагноз ТТП должен стать важным фактором, когда клинические признаки и симптомы не исчезают, а количество тромбоцитов не превышает 100 × 10 9 / л в течение 48–72 часов после родов. 42 cTTP, который составляет до 50% всех случаев гестационной TTP в некоторых сериях, 36 следует подозревать, когда тяжелая форма ADAMTS13 выявляется в отсутствие ингибитора IgG даже при отсутствии предполагаемого семейного анамнеза; секвенирование генов необходимо для окончательного диагноза и ведения последующих беременностей. 44
.
 Комплекс лечебных мероприятий состоит из курса глюкокортикостероидов, после чего при отсутствии положительной динамики проводят хирургическое удаление селезенки с последующим назначением иммунодепрессантов.
Комплекс лечебных мероприятий состоит из курса глюкокортикостероидов, после чего при отсутствии положительной динамики проводят хирургическое удаление селезенки с последующим назначением иммунодепрессантов.

