ХГЧ при внематочной беременности — повышенный и сниженный уровни
Сегодня выявление внематочной беременности, к сожалению, не является редким случаем. Для любой женщины обнаружение внематочной беременности является настоящей трагедией. Это означает потерю долгожданного ребенка и возможное удаление всей маточной трубы. Внематочная беременность – патология вынашивания плода, при которой нет никаких шансов на успешное вынашивание и рождение малыша. Данное патологическое расположение эмбриона (за пределами маточной полости) может стать причиной тяжелой патологии репродуктивной системы женщины в последующем или даже привести к летальному исходу.
Характеристика внематочной беременности
Естественная беременность наступает вследствие оплодотворения яйцеклетки сперматозоидами, после чего она в норме продвигается по маточной трубе (место зачатия) в полость матки, где происходит имплантация зародыша в эндометрий. По разнообразным причинам оплодотворенная яйцеклетка не имеет возможности дойти до матки и поэтому эмбрион вынужден имплантироваться в том месте, где имеются благоприятные условия для прикрепления. Одним из самых частых мест имплантации оплодотворенной зиготы является фаллопиева труба (трубная беременность), а также оплодотворенная яйцеклетка может продолжить свое развитие в яичнике (яичниковая беременность), в брюшине (брюшная внематочная беременная) или в шейке матки (шеечная беременность). Таким образом, в случае имплантации и дальнейшего развития эмбриона за пределами маточной полости такую беременность называют внематочной. Ее характеризуют в зависимости от анатомической локализации плодного яйца.
Диагностика
На ранней стадии развития внематочной беременности диагностика данного патологического состояния очень важна, так как маточная труба не создана для роста и развития эмбриона из-за своей недостаточной эластичности. Серьезным осложнением внематочной беременности является разрыв фаллопиевой трубы, который характеризуется сильным болевым синдромом и симптомами внутреннего кровотечения. Эта ситуация требует срочного хирургического вмешательства, так как ее поздняя диагностика и промедление в оказании помощи может привести к смерти беременной женщины. Внематочная беременность очень опасна, так как ее довольно сложно отличить на ранних сроках гестации от нормально протекающей беременности. Для беременности, которая развивается вне полости матки, характерны все основные клинические симптомы и признаки естественной нормально развивающейся беременности. Так, при внематочной беременности наблюдается задержка менструации (редко могут наблюдаться выделения крови из влагалища), характерно нагрубание молочных желез, тянущие боли внизу живота. Кроме того, появляется повышенная слабость, головокружение и все признаки токсикоза беременности. Среди лабораторных признаков наблюдается повышение ХГЧ при внематочной беременности. ХГЧ представляет собой специфический гормон, концентрация которого в норме повышается только во время беременности. ХГЧ – это своеобразный достоверный маркер беременности, так как он продуцируется хориальной, а затем плацентарной тканью.
Эта ситуация требует срочного хирургического вмешательства, так как ее поздняя диагностика и промедление в оказании помощи может привести к смерти беременной женщины. Внематочная беременность очень опасна, так как ее довольно сложно отличить на ранних сроках гестации от нормально протекающей беременности. Для беременности, которая развивается вне полости матки, характерны все основные клинические симптомы и признаки естественной нормально развивающейся беременности. Так, при внематочной беременности наблюдается задержка менструации (редко могут наблюдаться выделения крови из влагалища), характерно нагрубание молочных желез, тянущие боли внизу живота. Кроме того, появляется повышенная слабость, головокружение и все признаки токсикоза беременности. Среди лабораторных признаков наблюдается повышение ХГЧ при внематочной беременности. ХГЧ представляет собой специфический гормон, концентрация которого в норме повышается только во время беременности. ХГЧ – это своеобразный достоверный маркер беременности, так как он продуцируется хориальной, а затем плацентарной тканью.
Показатели ХГЧ при внематочной беременности
Определить произошедшее зачатие в ранний период беременности в современных условиях можно при помощи сверхчувствительных тестов, которые основаны на обнаружении повышенного уровня ХГЧ в моче. Положительным тест считается в случае потемнения обоих полос. При этом часто наблюдаются случаи, когда вторая полоска окрашивается неярко. ХГЧ при внематочной беременности можно выполнять не ранее 9-10 дней после задержки, так как по сравнению с маточной беременностью он будет медленнее нарастать с каждым днем. Сниженный прирост цифр ХГЧ при внематочной беременности объясняется тем, что при патологической имплантации плодного яйца хориальная ткань в меньшем количестве продуцирует этот гормон. Таким образом, данный вид диагностики врачи рекомендуют совмещать с ультразвуковым исследованием органов малого таза. Более достоверным методом диагностики считается определение ХГЧ при внематочной беременности путем забора венозной крови у беременной женщины. В сыворотке крови наблюдаются сниженные показатели ХГЧ по сравнению с нормальной беременностью в тот же период гестации.
В сыворотке крови наблюдаются сниженные показатели ХГЧ по сравнению с нормальной беременностью в тот же период гестации.
Более достоверным способом выявления внематочной беременности является УЗИ органов малого таза, при котором визуализируется четкая локализация плодного яйца в местах, не предназначенных для нормального течения и развития беременности. Еще одним достоверным признаком развития данной патологии является то, что ХГЧ при внематочной беременности не имеет четкого прироста по сравнению с естественной беременностью, для которой характерно удвоение показателей ХГЧ каждые двое суток. Этот лабораторный признак внематочной беременности можно диагностировать, делая забор венозной крови и определяя уровень ХГЧ каждые 48-72 часа. Все особенности прироста цифр ХГЧ при внематочной беременности позволяют существенно облегчить диагностику данного патологического состояния и не допустить развития тяжелых осложнений.
Каким методом и когда можно определить уровень ХГЧ при внематочной беременности
Определить уровень ХГЧ можно при помощи анализов мочи, крови и специальных тестов на беременность. Среди данных методик самым надежным и информативным является анализ венозной крови, так как уже через 5 дней после имплантации эмбриона (возможно и раньше) можно увидеть прирост концентрации ХГЧ в сыворотке венозной крови. Цифры ХГЧ у небеременных женщин составляют в среднем меньше 15 мЕд/мл. Вторым по информативности является анализ мочи, который выполняют на 7-8 день задержки. На третьем месте находится определение ХГЧ при внематочной беременности посредством теста на беременность, который производится спустя 10 дней после задержки. Женщины чаще пользуются тестом на беременность, учитывая его удобность в использовании.
Параметры ХГЧ при внематочной беременности
Показатель ХГЧ может изменяться в зависимости от недели гестации. Существует специальная таблица с приведенными цифрами ХГЧ, характерными для маточной беременности. Концентрация ХГЧ при внематочной беременности будет ниже цифр при естественной беременности, так как он будет медленнее накапливаться в организме по сравнению с маточной локализацией эмбриона. Для каждой конкретной лаборатории существуют свои референтные показатели ХГЧ. Поэтому при интерпретации результатов анализа необходимо придерживаться норм той лаборатории, в которой сдавался анализ.
Концентрация ХГЧ при внематочной беременности будет ниже цифр при естественной беременности, так как он будет медленнее накапливаться в организме по сравнению с маточной локализацией эмбриона. Для каждой конкретной лаборатории существуют свои референтные показатели ХГЧ. Поэтому при интерпретации результатов анализа необходимо придерживаться норм той лаборатории, в которой сдавался анализ.
Повышенный или сниженный уровень ХГЧ
Уровень ХГЧ является не только диагностическим критерием, по которому врач диагностирует наличие или отсутствие беременности, но и показателем развития патологических состояний в женском организме. Таким образом, повышение или снижение уровня ХГЧ свидетельствует о каком-либо заболевании или наличии патологического процесса в организме как женщины, так и мужчины. Анализ крови на определение количества ХГЧ позволяет выявить различные гинекологические и акушерские патологии.
Сниженная концентрация ХГЧ во время вынашивания беременности:
- Этот показатель свидетельствует о наличии различных проблем с вынашиванием. Прекращение прироста уровня ХГЧ может означать, что беременность прекратила свое развитие (замершая беременность). Это патологическое состояние подтверждается на ультразвуковом исследовании органов малого таза. Замершая беременность является абсолютным показанием для полного медикаментозного или хирургического удаления содержимого маточной полости, если до этого времени прекратившая развитие беременность сама не отторглась из матки;
- Низкий уровень ХГЧ наблюдается при внематочной беременности. На ранних стадиях развития беременности цифры ХГЧ не отличаются от показателей маточной беременности. При дальнейшем развитии внематочной беременности показатели ХГЧ не нарастают каждые 48 часов, что свидетельствует об аномальной имплантации плодного яйца;
- Еще одним состоянием, при котором снижается уровень ХГЧ, является угроза самопроизвольного выкидыша из-за недостаточной выработки естественного прогестерона или патологического увеличения цифр мужских половых гормонов;
- Низкий уровень ХГЧ может наблюдаться при неправильно подсчитанном сроке гестации (позднем наступлении овуляции или нерегулярном менструальном цикле).

Снижение уровня ХГЧ более, чем на 50 %, наблюдается при таких патологиях:
- Внематочной беременности;
- Замершей беременности в первом триместре;
- Антенатальной гибели плода во втором и третьем триместре;
- Самопроизвольном выкидыше;
- Перенашивании беременности;
- Хронической дисфункции плаценты.
Ложноотрицательные показатели ХГЧ во время беременности свидетельствуют о:
- Слишком раннем проведении теста;
- Развитии внематочной беременности.
Увеличение количества ХГЧ у беременных женщин диагностируется при:
- Многоплодной беременности;
- Переношенной беременности, что свидетельствует о дистрессе плода;
- Тяжелом течении гестоза беременных;
- Неправильно установленном сроке беременности;
- Гестационном сахарном диабете;
- Генетических аномалиях развития у плода (синдром Дауна, пороки развития внутренних органов).
Повышение ХГЧ у женщин вне беременности и у мужчин наблюдается при следующих патологиях:
- Хорионкарцинома и ее рецидивы;
- Семинома;
- Пузырный занос и его рецидивы;
- Тератома яичка;
- Злокачественные образования пищеварительного тракта;
- Забор крови на определение уровня ХГЧ был сделан в течение 5 дней после выполненного аборта или самопроизвольного выкидыша, а также приема препаратов ХГЧ в рамках программы ЭКО.
Анализ на содержание ХГЧ в венозной крови является информативным методом исследования для диагностики внематочной беременности и различных новообразований злокачественной природы.
растет ли хгч при внематочной беременности — 25 рекомендаций на Babyblog.ru
Некоторые, особенно страстно желающие стать мамой, бегут сдавать анализ на ХГЧ чуть ли не при первых кажущихся признаках беременности, а другие преспокойно наслаждаются жизнью и ждут назначений врача.
Действительно, показатель ХГЧ может много сказать о вашей беременности, да что тут говорить, именно благодаря ХГЧ вы о ней и узнаете, когда делаете самый обычный тест на беременность.
Что такое ХГЧ — расшифровка
ХГЧ — это гормон, вырабатываемый хорионом зародыша сразу после прикрепления плодного яйца к стенке матки.
Поэтому гормон этот и называется Хорионическим гонадотропином человека. Хорион — это такая группа клеток зародыша, которая затем трансформируется в плаценту плода.
То есть буквально на 5-7 день после оплодотворения (зачатия), когда происходит имплантация плодного яйца в матку, эмбрион дает знать вашему организму о том, что вы беременны.
И сразу начинается перестройка всей гормональной системы: ХГЧ дает сигнал желтому телу вырабатывать большое количество прогестерона, гормона, поддерживающего беременность и не позволяющего начаться менструации.
Под действием ХГЧ при беременности желтое тело не погибает через 2 недели, как это положено в обычном менструальном цикле, а продолжает свою работу до 12 недель, пока его роль не возьмет на себя плацента.
В этот период желтое тело вырабатывает настолько большое количество прогестерона и других гормонов, что это дает женскому телу невероятные способности. А именно, принять и выносить внутри себя нового человека, а не отторгнуть как чужеродное тело, противостоять стрессу, каким является беременность.
Итак, ХГЧ появляется в крови сразу после имплантации плодного яйца в матку, то есть на 7-8 день после зачатия, и его концентрация удваивается каждые два дня, достигая своего пика на 7-11 неделе беременности.
Именно поэтому узнать о наступившей беременности по анализу крови можно еще до задержки менструации.
Спустя несколько дней после имплантации, ближе ко дню задержки, ХГЧ появляется уже в моче женщины, и его может обнаружить аптечный тест на беременность.
Но ХГЧ нам нужен не только для того, чтобы раньше всех узнать о наступлении интересного положения.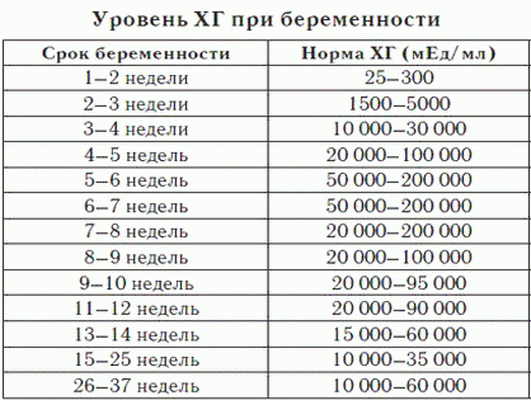
ХГЧ по неделям беременности (норма)
Как уже было сказано ранее, уровень ХГЧ в крови беременной женщины удваивается каждые 2 дня на первых неделях. Именно благодаря этому принципу можно судить о том, правильно ли развивается беременность.
Через 1 неделю после зачатия ХГЧ только на пару единиц отличается от небеременного, и еще ничего невозможно по нему сказать.Исходя из этой таблицы получается, что концентрация ХГЧ начинает расти через 1 неделю после предполагаемого зачатия, но это еще не значит, что в это время уже можно сдавать анализ.
Обратите внимание, что в этой таблице указан
Так, нормы ХГЧ начинаются с 25 мМЕ/мл. При этом врачи при оценке результатов анализов на очень раннем сроке придерживаются следующего правила:
при ХГЧ до 5 мМЕ/мл — беременности нет, при ХГЧ от 5 до 25 мМЕ/мл — беременность под сомнением. И только при ХГЧ выше 25 мМЕ/мл могут поставить срок 1-2 недели от зачатия (или 3-4 акушерские недели).
Кроме того, в отдельно взятой лаборатории единицы измерения ХГЧ могут отличаться, поэтому ориентироваться нужно именно на нормы конкретной лаборатории.
Как видно, анализ крови на ХГЧ может показать наличие и срок беременности еще до УЗИ. А если делать данный анализ в динамике, станет видно, что беременность развивается хорошо.
Низкий ХГЧ
В то же время, на раннем сроке беременности по замедлению роста ХГЧ или его низкому показателю можно судить о:
замершей беременности
внематочной беременности
угрозе прерывания беременности
ХГЧ при замершей беременности или при угрозе прерывания перестает расти или начинает резко снижаться, хотя до этого его рост был нормальным.
При угрозе прерывания беременности ХГЧ снижается до 50 процентов, а при замершей — почти перестает вырабатываться.
Только по уровню ХГЧ нельзя своевременно поставить правильный диагноз, поэтому как только ХГЧ перестает расти или снижается врач назначает УЗИ.
ХГЧ при внематочной беременности
Внематочная беременность означает прикрепление и развитие эмбриона в не предусмотренном для этого месте, например, в маточной трубе. Ткани маточной трубы не предназначены для развития беременности и не обеспечивают должное кровообращение.
Поэтому при внематочной беременности ХГЧ изначально растет медленно, в результате его уровень в предположительный срок беременности не дотягивает до положенных норм.
Но о внематочной беременности по этим признакам можно заподозрить только в том случае, если вы с самого начала регулярно сдавали ХГЧ и он всегда был ниже положенных норм.
Если же вы впервые сдали ХГЧ и он оказался ниже нормы, это может говорить также о замершей беременности или об угрозе прерывания, а также об индивидуальных особенностях вашей беременности. Поставить в этом случае диагноз можно только при помощи УЗИ.
При отсутствии плодного яйца в матке при внематочной беременности ХГЧ должен быть больше 1500 мМЕ/мл.
Необходимо отметить, что для выявления всех вышеперечисленных процессов нужно сдавать ХГЧ в динамике. Так, при отклонении показателя ХГЧ от нормы около 20% обычно назначают повторный анализ. Если показатель будет ухудшаться, то есть вероятность патологического процесса.
А если отклонения так и остаются на уровне 20%, при этом женщина себя хорошо чувствует, скорее всего это индивидуальные особенности организма женщины.
Все отклонения от нормы выше 50%, полученные в результате нескольких исследований, принято во врачебной практике считать признаком патологического процесса.
Роль ХГЧ в исследованиях на возможные патологии плода
Исследование уровня ХГЧ на сроке 11-12 недель может помочь при выявлении различных генетических отклонений плода. Так, превышение уровня ХГЧ может натолкнуть врача на подозрение о синдроме Дауна или иных хромосомных патологиях, сахарном диабете у будущей мамы.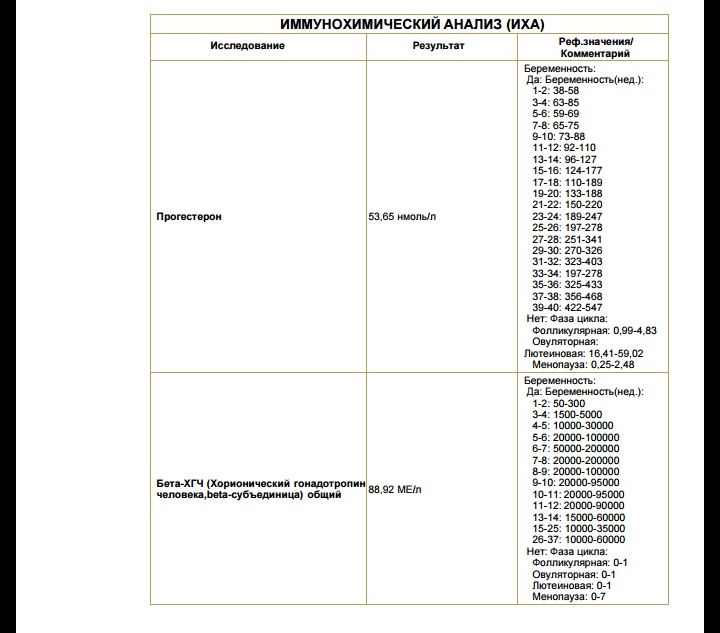 А снижение уровня ХГЧ, помимо прочего, может говорить о развитии синдрома Эдвардса.
А снижение уровня ХГЧ, помимо прочего, может говорить о развитии синдрома Эдвардса.
Однако исследования данного вида и на этом сроке являются очень неточными и даже если какие-то показатели отклоняются от нормы, это всего лишь является поводом для отнесения беременной женщины к группе риска.
Более точные результаты можно получить только в совокупности с результатами УЗИ и другими анализами крови.
Более внимательно стоит отнестись к биохимическому исследованию крови во втором триместре на сроке 16-20 недель.
На этом сроке исследование уровня ХГЧ входит в группу из 3-х анализов: ХГЧ, альфафетопротеина (АФП) и эстриола, это называется тройной тест.
Только в сочетании с этими тремя показателями вместе повышенный или пониженный гормон ХГЧ может указать на:
— Синдром Дауна
— Синдром Патау
— Синдром Эдвардса
И даже этот скрининг не может с точностью показать, что с ребенком что-то не так. Положительный результат тройного теста является лишь поводом для более серьезных и детальных исследований.
Сейчас врачи далеко не всем назначают этот тест, а сами говорят о 80% ложноположительных результатов, которые могут быть при неправильном определении срока беременности, лишнем или недостаточном весе у мамы, заболевании ее сахарным диабетом.
Если результаты анализов незначительно повышены или понижены, это просто может быть лабораторной ошибкой.
Поэтому если вам врач назначил биохимический скрининг, нужно спокойно его пройти и убедиться лишний раз в том, что у вас все хорошо. А при положительном результате не волноваться, а сдать все анализы повторно и обратиться к хорошему специалисту для их расшифровки.
Другие случаи отклонения ХГЧ от нормы
Если на самом раннем сроке еще до УЗИ ваш ХГЧ показывает уж очень высокий результат, не стоит подозревать страшные диагнозы, возможно, просто вы стали обладательницей двойного или тройного счастья!
Обычно при многоплодной беременности ХГЧ в крови увеличивается сразу вдвое, но это не значит что у вас точно два плода. Если их больше, по ХГЧ это трудно определить, надежнее всего будет немного подождать и сделать УЗИ.
Если их больше, по ХГЧ это трудно определить, надежнее всего будет немного подождать и сделать УЗИ.
По принятым нормам ХГЧ при беременности видно, что с 21 по 39 неделю его уровень остается примерно неизменным.
Но бывают случаи, когда ХГЧ резко снижается в этот период, и тогда это может означать развитиефетоплацентарной недостаточности. Это означает, что плацента или детское место, питающее плод и связывающее его с кровообращением матери, изменяется в структуре и плохо справляется со своей функцией. Из-за этого плод может страдать от нехватки кислорода и питательный веществ, то есть испытывать гипоксию.
Особенно важное значение ХГЧ для определения такой патологии приобретает после 30 недели беременности и, что самое интересное, ХГЧ может показать гипоксию плода еще до клинического ее проявления.
Но дело в том, что врачи практически никогда не назначают анализ на ХГЧ на таком позднем сроке. Поэтому обычно гипоксию плода определяют на УЗИ или КТГ (кардиотокография сердечной деятельности плода).
Также низкий уровень ХГЧ на приближенном к родам сроке может указывать на то, что срок был поставлен неправильно и женщина перенашивает ребенка.
Источник: http://moe1.ru/priznaki-beremennosti/hgch-pri-beremennosti
Описание услуг
г. Ростов-на-Дону пр. Стачки 137остановка 6-я кольцевая
8 (863) 308-98-98
Перезвоните мне- Пн. – Пт.: с 07:00 до 20:00 МРТ: до 22:00
- Сб.: с 08:00 до 17:00
- Вс.: с 08:00 до 17:00
- Главная
- О Компании
- Акции
- Новости
- Свидетельства и лицензии
- Косметология
- Прайс
- МРТ
- Цены на МР диагностику
- Статьи
- Пациенту
- Адреса контролирующих организаций
- Расписание
- Задать вопрос
- Отзывы
- Описание услуг
- Работа в системе ОМС
- Врачи
- Контакты
- Задайте вопрос главному врачу
- Вакансии
- Как нас найти?
Детские специалисты
- Врач детский невролог
Специалисты
УЗИ/УЗД
- Врач ультразвуковой диагностики
Рентгенологи МРТ
- Врач рентгенолог
Гинекология
- Врач акушер-гинеколог
- Врач гастроэнтеролог
- Врач дерматовенеролог
- Врач кардиолог
- Врач невролог
- Врач оториноларинголог
- Врач пульмонолог
- Врач терапевт
- Врач травматолог-ортопед
- Врач уролог
- Врач функциональной диагностики
- Врач хирург
- Врач эндокринолог
Независимая оценка качества медицинской помощи
Интересные факты о ХГЧ — Evaclinic IVF
Те женщины, которые еще только планируют беременность, забеременели либо уже стали мамами, наверняка не раз слышали о ХГЧ. Что же это за аббревиатура и какие интересные факты встречаются о ХГЧ, вы сможете узнать в данной статье.
Что же это за аббревиатура и какие интересные факты встречаются о ХГЧ, вы сможете узнать в данной статье.
ХГЧ — это аббревиатура, которая расшифровывается как хорионический гонадотропин человека. Это гормон, имеющийся в больших количествах только в организме женщин, которые ждут малыша. Поэтому он является особенным показателем “интересного положения”. Как правило, ХГЧ концентрируется в крови будущей матери и в ее моче. На сегодняшний день тесты на беременность как раз выпускаются на основе показателя хорионического гонадотропина человека.
Примечательно что ХГЧ вырабатывается ворсинчатой оболочкой плодного яйца примерно через 7 суток после непосредственного зачатия. В этот период как раз происходит имплантация зародыша в слизистый слой матки. Внедряясь в нее, эмбрион начинает производить “особенный” гормон.
Известно, что альфа и бета единицы — основа гормона беременности. Альфа единица есть у всех гормонов, которые вырабатывает гипофиз (ТТГ, ЛГ, ФСГ). А вот бета составляющая есть исключительно в ХГЧ и именно она делает этот гормон “специфическим” и “особенным”.
Для чего нужен ХГЧ?Ничего не создается природой просто так и гормон “беременности” прямое тому доказательство. Когда в женщине начинает развиваться маленькая жизнь, ХГЧ берет на себя следующие функции:
* Поддерживает желтое тело и помогает ему осуществлять все функции до 12 недель беременности. Далее этим занимается плацента.
* Оказывает влияние на иммунные процессы, происходящие в теле будущей матери. “Особенный” гормон угнетает иммунную систему женщины для того, чтобы ее организм не отторгал зародыш. Ведь по сути для иммунных клеток матери ребенок — это чужеродное тело.
* Положительно влияет на матку. Чувствительных нервных окончаний к восприятию питательных веществ и гормонов повышается благодаря ХГЧ.
* Также с помощью особенного гормона происходит образование новых сосудов, а также расслабление матки. Так она меньше спазмирует, а значит снижается риск замершей беременности и выкидышей.
Так она меньше спазмирует, а значит снижается риск замершей беременности и выкидышей.
ХГЧ — интересные факты:
1. Особенный гормон синтезируется в гипофизе. Он есть в малых количествах и у не беременных девушек и даже мужчин. У здорового человека его концентрация колеблется от 0 до 15 мМЕ/мл. А вот если количество гормона повышено, но беременность точно исключена, можно говорить о серьезных патологиях.
2. Гормон ХГЧ был открыт в 1920 году учеными С. Ашеймом и Б. Зондеком. Впоследствии на основе такого открытия была изобретена 1-ая тест-система, названная в честь данных ученых “А-Z тест”. Они вводили мочу женщин в тело кроликов, лягушек и мышей. Если после этого наблюдались преобразования в половых органах животных, это означало, что девушка беременна.
3. Первые “домашние” тесты, указывающие на беременность, стали продаваться в аптечных пунктах в 1977 году. Это случилось после феминистского движения женщин, которые боролись за свои права.
4. Концепцию разработки “домашнего” теста на основе ХГЧ внес дизайнер Маргарет Крейн. Такие тест-системы именовались “Предсказатель” и выглядели почти как современные тесты на беременность кассетного типа.
5. Тест-полоски стали доступны женщинам в 1988 году, а цифровые тест-системы только в 2003.
6. В организме беременной девушки ХГЧ удваивается каждые 48 часов. Именно по этому показателю можно определить развивающуюся, а также внематочную беременность.
7. Второй день задержки — оптимальное время для проведения “домашнего” теста. А вот если девушка сделает анализ крови на ХГЧ, результат будет достоверен даже до задержки. Суть в том, что в крови гормон присутствует сразу, а вот в моче он вырабатывается только через некоторый период после имплантации.
Сдать кровь на ХГЧ Вы можете в EVACLINIC, а также встать на учет по беременности, чтобы провести ее в условиях максимального комфорта, уюта и понимания. Ознакомиться с программами ведения беременности можно здесь.
ВНЕМАТОЧНАЯ БЕРЕМЕННОСТЬ: ФАКТОРЫ РИСКА, ПРОБЛЕМЫ ДИАГНОСТИКИ, ЛЕЧЕНИЯ, ВОССТАНОВЛЕНИЯ ФЕРТИЛЬНОСТИ | Фетищева
ВНЕМАТОЧНАЯ БЕРЕМЕННОСТЬ: ФАКТОРЫ РИСКА, ПРОБЛЕМЫ ДИАГНОСТИКИ, ЛЕЧЕНИЯ, ВОССТАНОВЛЕНИЯ ФЕРТИЛЬНОСТИФетищева Л.Е., Ушакова Г.А., Петрич Л.Е.
Кемеровский
государственный медицинский университет,
Областная
клиническая больница скорой медицинской помощи им. М.А. Подгорбунского,
г. Кемерово
ВНЕМАТОЧНАЯ БЕРЕМЕННОСТЬ: ФАКТОРЫ РИСКА, ПРОБЛЕМЫ ДИАГНОСТИКИ, ЛЕЧЕНИЯ, ВОССТАНОВЛЕНИЯ ФЕРТИЛЬНОСТИ
Несмотря на серьёзные
достижения в диагностике и лечении гинекологических заболеваний, проблема
внематочной (эктопической) беременности сохраняет свою актуальность.
Внематочная беременность занимает одно из ведущих мест в структуре материнской
смертности, стоит на первом месте как причина внутрибрюшного кровотечения и на
втором месте в структуре острых гинекологических заболеваний. Не менее половины
экстренных оперативных вмешательств в гинекологической практике занимают
операции, связанные с прервавшейся внематочной беременностью. Несмотря на
имеющийся прогресс в диагностике и методах хирургического лечения внематочной
беременности, не удаётся достигнуть снижения частоты данной патологии и связанных
с ней осложнений.
В обзоре
рассматриваются современные подходы к диагностике, лечению и восстановлению
фертильности при внематочной беременности.
Ключевые слова: эктопическая беременность; внематочная беременность; диагностика; лечение; фертильность
Fetishcheva L.E., Ushakova G.A., Petrich L.N.
Kemerovo State Medical University,
Regional Clinical Hospital of Emergency Medical Care M.A. Podgorbunsky,
Kemerovo
ECTOPIC PREGNANCY: RISK FACTORS, A PROBLEMS OF DIAGNOSIS, TREATMENT, THE RESTORATION OF FERTILITY
Despite major advances in the diagnosis and treatment of
gynecological diseases, the problem is ectopic pregnancy remains relevant. An
ectopic pregnancy is one of the leading places in the structure of maternal
mortality is in the first place as a cause of intra-abdominal bleeding and
second place in the structure of gynecological diseases. At least half of the
emergency surgical interventions in gynecological practice is the operation
associated with interrupted ectopic pregnancy. Despite progress in diagnosis
and methods of surgical treatment of ectopic pregnancy fails to reduce the
frequency of this pathology and complications associated with it.
An
ectopic pregnancy is one of the leading places in the structure of maternal
mortality is in the first place as a cause of intra-abdominal bleeding and
second place in the structure of gynecological diseases. At least half of the
emergency surgical interventions in gynecological practice is the operation
associated with interrupted ectopic pregnancy. Despite progress in diagnosis
and methods of surgical treatment of ectopic pregnancy fails to reduce the
frequency of this pathology and complications associated with it.
This review
considers current approaches to the diagnosis, treatment and recovery of
fertility of ectopic pregnancy.
Key words: ectopic pregnancy; ectopic pregnancy; diagnosis; treatment; fertility
Корреспонденцию адресовать:
УШАКОВА Галина
Александровна
650029, г. Кемерово, ул.
Ворошилова, д. 22а, ФГБОУ ВО КемГМУ
Минздрава России
E-mail: [email protected]
Сведения об авторах:
ФЕТИЩЕВА Лариса Егоровна,
врач
акушер-гинеколог, гинекологическое отделение № 1, ГАУЗ КО ОКБСМП им. М.А.
Подгорбунского, г.
Кемерово, Россия
E-mail: [email protected]
УШАКОВА
Галина Александровна,
доктор мед. наук, профессор, зав. кафедрой акушерства и
гинекологии № 1, ФГБОУ ВО КемГМУ Минздрава России, г. Кемерово, Россия
E-mail: [email protected]
ПЕТРИЧ
Любовь Никитична,
канд. мед. наук, врач акушер-гинеколог, гинекологическое отделение № 1, ГАУЗ КО ОКБСМП им. М.А. Подгорбунского, г. Кемерово, Россия
E-mail: [email protected]
Information about authors:
FETISHCHEVA Larisa Egorovna,
doctor obstetrician-gynecologist, gynecology
section N 1, Regional Clinical Hospital
of Emergency Medical Care M.A. Podgorbunsky, Kemerovo, Russia
E-mail: alex-nf2010@yandex. ru
ru
USHAKOVA Galina
Aleksandrovna,
doctor of medical sciences, professor, head of the chair of
obstetrics and gynecology N 1, Kemerovo State Medical University, Kemerovo,
Russia
E-mail: [email protected]
PETRICH Lubov
Nikitichna,
candidate of medical sciences, doctor obstetrician-gynecologist, gynecology section N 1, Regional Clinical Hospital of Emergency
Medical Care M.A. Podgorbunsky, Kemerovo, Russia
E-mail:
[email protected]
Впервые внематочная беременность
описана в XVII веке, однако диагноз был
установлен только после смерти пациентки. Случай прижизненной диагностики
внематочной беременности зафиксирован в 1812 году. До 1870 года в
мировой литературе описано всего 500 случаев внематочной беременности,
причем применяемые методы лечения не давали положительного результата [15, 27].
В начале XIX века выживаемость при внематочной беременности оставалась очень
низкой: из 30 оперированных больных выживали только пять. Выживаемость
больных без операции составляла 1 : 3 [15].
В последней
четверти XIX века начались серьезные исследования данной проблемы, в том числе и в
России. Змигродский В.И. описал 500 случаев внематочной беременности
за десять лет – с 1876 г.
по 1886 г.
В 1882 г.
Феноменов Н.Н. написал труд о показаниях к чревосечению при внематочной
беременности. Сторонниками оперативного лечения этой патологии были Снегирев В.Ф.
и его ученики, однако в те времена летальность по-прежнему была очень высокой
[27].
В первой половине XX века смертельные исходы при внематочной
беременности оставались высокими – 200-400 на 10000 больных [15].
Смертность от внематочной беременности остается высокой и
в ХХI-м веке, занимая в структуре
материнской смертности второе место в мире, третье-четвертое – в индустриально
развитых странах мира и 5-е – в Российской Федерации [8, 31, 35, 45]. В 2012 году
показатель материнской смертности от внематочной беременности в России составил
0,47, в 2013 году – 0,21, в 2014 году – 0,26 на 100000 родившихся
живыми [47].
В 2012 году
показатель материнской смертности от внематочной беременности в России составил
0,47, в 2013 году – 0,21, в 2014 году – 0,26 на 100000 родившихся
живыми [47].
В США материнская
смертность от этого заболевания составляет 4-6 % и является самой частой причиной смерти в I триместре
беременности [19].
До настоящего времени внематочная беременность занимает
2-е место в структуре острых гинекологических заболеваний и первое – среди нозологических
форм, сопровождающихся внутрибрюшным кровотечением [2, 20, 31].
В структуре полостных операций на гениталиях внематочная
беременность занимает в гинекологических стационарах различного профиля от 8,8 %
до 55 % [29, 44]. Среди срочных гинекологических операций оперативные
вмешательства по поводу внематочной беременности занимают одно из первых мест и
составляют около 50 % [31].
Внематочная беременность является одной из частых причин,
приводящих к бесплодию. Эктопическая беременность не относится к учитываемым
репродуктивным потерям, однако до настоящего времени продолжает оставаться одной
из основных проблем репродуктологии, имеющей отношение к последующей
фертильности женщины.
После перенесенной внематочной беременности у многих
развивается спаечный процесс в малом тазу, у 60-80 % больных – бесплодие,
у 20-30 % пациенток – повторная внематочная беременность [23, 26, 29, 40, 41,
48].
За последние
годы отмечается тенденция к увеличению частоты внематочной беременности [4, 10,
12, 14, 24, 38, 44, 50]. Существует множество факторов,
увеличивающих риск возникновения внематочной беременности: неуклонный рост числа воспалительных заболеваний внутренних половых
органов, увеличение числа абортов, использование внутриматочной и гормональной контрацепции, применение
индукторов овуляции и вспомогательных репродуктивных технологий, перенесенные
ранее оперативные вмешательства на трубах, опухоли и опухолевидные образования
матки и придатков, эндометриоз, генитальный инфантилизм, вегетативно-сосудистые
и нейроэндокринные нарушения, повышенная активность трофобласта, стресс [15, 35].
Воспалительные заболевания в этиологии
внематочной беременности составляют 42-80 % [16, 34]. В последние годы среди факторов риска возникновения внематочной
беременности особое внимание уделяют инфекции, передающейся половым путем. Это
в первую очередь касается хламидийного сальпингита, который встречается у 50-60 %
пациенток с внематочной беременностью. Воспалительные заболевания внутренних
половых органов приводят к нарушению проходимости, повреждению нервно-мышечного
аппарата маточной трубы и нейроэндокринным нарушениям. Не менее важным фактором
риска внематочной беременности являются перенесенные аборты, их имеет в
анамнезе почти каждая вторая женщина [15].
Частота эктопической беременности на
фоне применения внутриматочных контрацептивов (ВМК) достигает 3-4 %, что
почти в 20 раз больше, чем в общей популяции [35]. Степень риска
внематочной беременности находится в прямо пропорциональной зависимости от
длительности использования ВМК: до двух лет «ношения» ВМК риск эктопической
беременности возрастает в 2,0-2,3 раза, при более продолжительном
применении – в 2,6-4,3 раза [43]. При приеме оральных контрацептивов,
содержащих прогестагены («мини-пили» или «чистые» прогестагены), частота
внематочной беременности повышается до 2 на 100 женщин/лет, что,
по-видимому, вызвано ингибирующим влиянием прогестагенов на слизистую оболочку
матки [33, 35, 43] и замедление сократительной активности маточных труб на фоне
сохраненной овуляции [17]. Овуляция сохраняется у 50 % пациенток,
принимающих мини-пили [5, 33, 43, 49].
На фоне приема индукторов овуляции
частота внематочной беременности увеличивается до 10 %, а при развитии
синдрома гиперстимуляции яичников риск эктопической беременности возрастает в
три раза в сравнении с общей популяцией [43]. Анализ
3000 беременностей, наступивших после экстракорпорального оплодотворения (ЭКО),
показал, что частота эктопической беременности была более чем в 2 раза
выше, чем в общей популяции (до 4-7 %). До 1 % беременностей
заканчиваются гетеротопической беременностью по сравнению с частотой в обычных
условиях – 1 : 30000 беременностей [15].
До 1 % беременностей
заканчиваются гетеротопической беременностью по сравнению с частотой в обычных
условиях – 1 : 30000 беременностей [15].
Перенесенные
ранее оперативные вмешательства на трубах также являются фактором риска
развития внематочной беременности. Реконструктивно-пластические операции
нередко сопровождаются нарушением анатомии. Этим объясняется очень высокая частота
(до 25 %) внематочной беременности после проведения подобных операций.
Операциями, которые сопровождаются высоким риском возникновения трубной
беременности, являются сальпингостомия, неосальпингостомия, фимбриопластика,
овариосальпинголизис и наложение анастомоза трубы. После предшествующего
лигирования труб с целью стерилизации риск развития эктопических беременностей
увеличивается до 35-50 %. После лапароскопической электрокоагуляции
маточных труб внематочная беременность развивается в 50 % случаев [28], а
после сальпингостомии – в 15-20 % [11, 33]. После сальпинго- и/или
овариолизиса частота трубной беременности сравнительно невысока и составляет
5,9-6,1 %. В подобных ситуациях, как правило, отсутствуют выраженные
нарушения структуры и функции трубы. После фимбриопластики частота трубной
беременности достигает 12 %. Повреждение эндосальпинкса приводит к
формированию непроходимости трубы в ее ампулярном отделе вследствие «слипания»
фимбрий. После неосальпингостомии эктопическая беременность наблюдается у
каждой четвертой пациентки (25-27 %), что обусловлено грубыми
повреждениями дистальных отделов трубы с вовлечением в деструктивный процесс
всех слоев ее стенки, вплоть до образования сактосальпинкса [43].
Наличие опухолей
или опухолевидных образований матки и придатков приводит к изменению
топографических взаимоотношений органов малого таза, что ведет к нарушению
транспортной функции труб и возможности имплантации в эктопических местах [15].
Кроме
того, может нарушаться гормональная функция яичников, что опосредованно
приводит к изменению транспортной функции маточных труб [17, 25].
Известно, что
эндометриоз часто сочетается с воспалительными заболеваниями матки и придатков.
При эндометриозе выявляются нарушения транспортной функции маточных труб, что
связано с изменением взаимосвязей в системе гипоталамус-гипофиз-яичники-матка.
Реже эндометриоз приводит к возникновению механических повреждений труб,
сужению их просвета вследствие сдавления гетеротопиями или заращению [15].
Одной из причин внематочной беременности
считается генитальный инфантилизм, это связано с увеличением длины маточных
труб и замедленной перистальтикой [18].
Курение является
фактором риска развития внематочной беременности. У курящих пациенток риск
возникновения эктопической беременности в 1,5-3,5 раза выше, чем у
некурящих. Механизм воздействия никотина заключается в отсроченной овуляции,
изменении сократительной активности труб и матки, а также нарушении иммунитета.
Предполагается,
что у части пациенток имеет место повышенная активность трофобласта, что
изменяет нидационные свойства яйцеклетки, которые проявляются раньше времени не
в полости матке, а в маточной трубе [15].
Ряд авторов
указывают на роль психической травмы в патогенезе внематочной беременности.
В последние годы
отмечается увеличение частоты внематочной беременности у рожавших женщин в
позднем репродуктивном возрасте. Риск возникновения эктопической беременности у
этих пациенток в 3-4 раза выше, по сравнению с пациентками в возрасте до
24 лет [15].
Внематочная беременность встречается у
женщин с совершенно нормальными маточными трубами, не имеющих известные факторы
риска [21].
После перенесенной эктопической
беременности риск вероятности повторной внематочной беременности возрастает в 7-13 раз.
В целом больные с предшествующей эктопической
беременностью имеют шанс в последующем в 50-80 % случаев иметь маточную
беременность, а в 10-25 % – повторную внематочную [15, 19].
Диагностика внематочной беременности достаточно
трудна. Это связано с разнообразием клинических проявлений – от незначительной
боли внизу живота со скудными кровянистыми выделениями из половых путей до
геморрагического шока [33].
Боли в животе наблюдаются в 95 % случаев
внематочной беременности. Задержка
менструации от нескольких суток до нескольких недель имеет место в 90 %
случаев. Кровянистые выделения из
половых путей встречаются в 50-80 %
случаев. Болезненность придатков матки при
бимануальном исследовании – постоянный симптом, который нередко сочетается с
болезненностью шейки матки при ее смещении. Увеличение матки наблюдается в 25 % случаев внематочной
беременности. Размеры матки, как правило, меньше предполагаемого срока
беременности [33].
Большое значение
для диагностики внематочной беременности имеют дополнительные методы
исследования: УЗИ, определение уровня β-субъединицы ХГЧ в крови, а также
лапароскопия [15, 17, 31].
Трансвагинальное
ультразвуковое сканирование имеет высокую разрешающую способность.
Прогрессирующая маточная беременность может быть диагностирована уже с 1,5-3 недельного
срока, при этом диаметр плодного яйца составляет 4 мм. Сердечная
деятельность эмбриона определяется после 3,5-недельного срока беременности.
Трансвагинальная методика УЗИ позволяет визуализировать плодное яйцо примерно
на 1 неделю раньше, чем при трансабдоминальной методике [15]. Цветовое
допплеровское картирование (ЦДК) позволяет визуализировать повышенную
васкуляризацию в зоне эктопического трофобласта [31]. Это увеличивает
диагностическую чувствительность при внематочной беременности с 71 % до 87 %
по сравнению с трансвагинальным УЗИ. При наличии неразвивающейся маточной
беременности применение ЦДК увеличивает чувствительность с 24 % до 59 %,
а при развивающейся маточной беременности – с 90 % до 99 %.
Использование ЦДК позволяет провести дифференциальную диагностику и уточнить
диагноз в более ранние сроки, устраняя задержки, вызванные необходимостью
использовать определение в динамике уровня β-субъединицы ХГЧ. Кроме того, ЦДК
позволяет оценивать происходящую инволюцию плодного яйца при внематочной беременности,
например, на фоне медикаментозной терапии метотрексатом [15].
Кроме того, ЦДК
позволяет оценивать происходящую инволюцию плодного яйца при внематочной беременности,
например, на фоне медикаментозной терапии метотрексатом [15].
Соноэластография позволила в 100 % случаев точно
диагностировать внематочную беременность при умеренном повышении уровня β-ХГЧ,
когда визуализация плодного яйца с применением стандартных режимов визуализации
была еще недоступна. Соноэластография является новым многообещающим методом в
ранней диагностике внематочной беременности [6, 7].
Большое значение
в диагностике внематочной беременности имеет выявление уровня хорионического
гонадотропина человека, который определяется начиная с 7-8-го дня после
оплодотворения. По углеводному и аминокислотному составу β-субъединица ХГЧ
отличается, поэтому количественное определение ее повышает специфичность и
значительно увеличивает точность диагностики [15]. Скорость повышения уровня
ХГЧ в крови помогает дифференцировать нормальную и эктопическую или
неразвивающуюся беременность. При нормальной беременности содержание ХГЧ в
крови удваивается каждые 2 дня. По данным N. Kadar (2001), при
возрастании концентрации ХГЧ менее чем на 66 % за двое суток риск наличия
внематочной беременности определяется как высокий [9, 19, 27, 31].
Недостаточный прирост концентрации β-ХГЧ может
свидетельствовать как о внематочной, так и о нарушенной маточной беременности.
Так, нарастание концентрации β-ХГЧ менее чем
на 66 % за 48 часов исключает наличие нормально развивающейся
маточной беременности у 75 % пациенток. Падение концентрации β-ХГЧ,
как правило, указывает на прерывание беременности. Снижение уровня β-ХГЧ
происходит за 48 часов не менее чем на 50 %. После выскабливания
полости матки падение концентрации β-ХГЧ более чем
на 15 % в течение 8-12 часов свидетельствует о полном аборте при
маточной беременности. Отсутствие падения уровня β-ХГЧ позволяет
поставить диагноз прогрессирующей внематочной беременности [31].
В настоящее
время возможность радиоиммунологического тестирования ХГЧ в сыворотке крови
позволяет установить диагноз внематочной беременности в 98,8 % наблюдений.
Если иммунологическими пробами улавливаются количества ХГЧ около 1 МЕ/мл,
то радиоиммунологическое тестирование выявляет значительно меньшие количества
ХГЧ – 1 мМЕ/мл. Преимуществами радиоиммунологического метода определения
ХГЧ являются его высокая чувствительность и специфичность, отсутствие
перекрестных реакций с другими гормонами и белками, идентичными по структуре, а
также возможность точного определения суточного количества секретируемого
гормона. Разновидностью радиоиммунологического контроля является
иммунорадиометрический метод – определение антигена с помощью меченых антител,
что позволяет обнаруживать ХГЧ в сыворотке за неделю до предполагаемой
менструации [15].
Методом,
позволяющим дифференцировать внематочную беременность от маточной, является
определение уровня прогестерона в сыворотке крови. Известно, что при
внематочной беременности продукция прогестерона значительно меньше, чем при
маточной локализации плодного яйца. Ценность определения уровня прогестерона в
крови все же ограничена довольно большими колебаниями – от 5 до 25 нг/мл.
Имеются данные, что уровень прогестерона в крови менее 15 нг/мл в 80 %
случаев свидетельствует о внематочной беременности у пациентки [15, 19, 31, 33].
Это исследование ненадежно в дифференциации между нормальной и патологической
беременностью у пациенток после ЭКО в связи с повышенной продукцией
прогестерона множеством желтых тел, а также в случае использования пациентками
фармакологических препаратов со свойствами прогестерона [15].
Лапароскопия
является наиболее точным, надежным и информативным методом выявления внематочной
беременности, почти в 100 % случаев позволяет установить правильный
диагноз [15, 25, 40]. Диагностическую лапароскопию производят при недостаточной
информативности клинического и УЗ-методов исследования, причем чаще всего в
случаях, когда не удается уточнить характер имеющейся в брюшной полости
жидкости. Этот метод дает возможность визуально определить состояние матки,
яичников, труб, объем кровопотери, локализацию эктопического плодного яйца,
оценить характер течения беременности (прогрессирующая или нарушенная), а во
многих случаях – провести оперативное лечение. Лапароскопия имеет и известные
недостатки. Обычно при подозрении на наличие у пациентки внематочной
беременности лапароскопия должна производиться на завершающем этапе, когда
использование других, менее инвазивных, методов исследования не позволяет врачу
установить точный диагноз [15, 25].
Пункция брюшной полости через задний
свод сохраняет свою актуальность и значимость, позволяет диагностировать
прервавшуюся и прерывающуюся эктопическую беременность в различных условиях и
при отсутствии возможности использования ультразвукового исследования [13].
Достоинства кульдоцентеза заключаются в быстроте и относительной безопасности
процедуры. К недостаткам относятся болезненность и частые сомнительные
результаты [13, 33].
Выскабливание
полости матки с целью диагностики внематочной беременности производится в
настоящее время значительно реже, чем в прежние годы, когда лапароскопия и УЗИ
не применялись в гинекологической практике. Выскабливание эндометрия – довольно
простой метод, однако далеко не всегда обнаружение в соскобе ворсин хориона
исключает наличие внематочной беременности. Метод выскабливания матки можно
использовать в случаях, когда пролонгирование беременности нежелательно, даже
если это была маточная беременность. Поэтому этот метод целесообразен при
проведении дифференциального диагноза внематочной с нарушенной маточной
беременностью (неполный аборт), а также с дисфункциональным маточным
кровотечением. Один из наиболее
достоверных признаков внематочной беременности – децидуальная реакция стромы
эндометрия при отсутствии в соскобе элементов хориона. В 1954 году
Ариас-Стелла описал изменения эндометрия, связанные с наличием в организме
женщины функционирующего хориона. Эти изменения выражаются в увеличении
размеров клеток, гиперхромазии, крупном ядре и вакуолизации цитоплазмы. Однако
отсутствие элементов хориона не всегда свидетельствует о внематочной
беременности, т.к. плодное яйцо при малом сроке маточной беременности или
остатки плодного яйца при выскабливании без гистероскопического контроля могли
остаться не удаленными. Известно, что децидуальные превращения эндометрия могут
быть и у небеременных женщин, например, при наличии персистирующего желтого
тела или лютеиновой кисты яичника [15, 18].
Крайне сложна клинически дооперационная
диагностика яичниковой беременности, особенно прогрессирующей. Патогномоничные
клинические симптомы отсутствуют. Большинство пациенток обращаются в
медицинские учреждения уже на стадии прерывания беременности, поскольку
задержка менструации наблюдается у 16 % женщин, причем продолжительность
ее незначительна. Субъективные жалобы обычно расцениваются как симптомы
маточной беременности. Яичниковая беременность обычно прерывается в ранние
сроки [31]. Диагностические признаки яичниковой беременности: маточная труба на
пораженной стороне не изменена, плодное яйцо располагается в проекции яичника и
соединено с маткой собственной связкой яичника, среди плодных оболочек
обнаруживается ткань яичника [27, 33].
Шеечная беременность развивается при
имплантации оплодотворенной яйцеклетки в канале шейки матки. При
гинекологическом исследовании в области шейки матки обнаруживают шаровидное
образование. При изгнании плодного яйца через наружный зев клиническая картина
напоминает неполный аборт, однако при этом наружный зев открыт, а внутренний –
закрыт. Эта форма эктопической беременности встречается редко, однако является
очень опасной. Обычно на ранних сроках она сопровождается кровотечением, что
связано с разрушающим действием хориона на сосуды шейки матки. Появление
кровянистых выделений или кровотечения ошибочно расценивается врачом как
проявление начавшегося аборта при нормальной маточной беременности, и только
бочкообразная форма шейки матки может служить признаком шеечной локализации
плодного яйца. Гипертрофия шейки матки, а также миома матки в сочетании с
беременностью весьма осложняют дифференциальную диагностику [27]. Иногда
диагноз шеечной беременности ставят во время искусственного прерывания
предполагаемой маточной беременности, во время которого развивается профузное
кровотечение, а удаление плодного яйца не приводит к его остановке [18].
УЗ-признаки шеечной беременности: отсутствие плодного яйца в матке или ложное
плодное яйцо, гиперэхогенность эндометрия (децидуальная ткань), неоднородность
миометрия; матка в виде песочных часов, расширение канала шейки матки, плодное
яйцо и плацентарная ткань в канале шейки матки, закрытый внутренний зев [16, 17,
31].
Брюшную беременность можно заподозрить,
если на ранних сроках женщину беспокоили боли внизу живота и кровянистые
выделения из половых путей. При физикальном исследовании легко пальпируются
мелкие части плода и расположенная отдельно матка небольших размеров. Для
диагностики используют УЗИ. Если последнее неинформативно, диагноз подтверждают
с помощью рентгенографии, КТ и МРТ. На рентгенограмме брюшной полости, снятой в
боковой проекции, видно, как тень скелета плода накладывается на тень
позвоночника матери. В связи с риском массивного кровотечения показано
немедленное оперативное лечение. При сохранении беременности плод оказывается
жизнеспособным только в 20 % случаев [27, 33].
Своевременная диагностика редких
форм эктопической беременности играет важную роль в предотвращении серьезных
осложнений, представляющих угрозу как для жизни, так и для репродуктивной
функции женщины. До недавнего времени редкие нетипичные локализации трофобласта
диагностировались только интраоперационно [1, 3]. В настоящее время в
зарубежной литературе появились сообщения о возможности дооперационной
диагностики с использованием трехмерного ультразвукового исследования [37, 39].
В отечественной литературе подобных исследований не встретилось. В диагностике
редких форм внематочной беременности – интерстициальной, шеечной,
шеечно-перешеечной, яичниковой, наряду с традиционными методами обследования,
большое значение имеет 3D/4D-сканирование с определением
показателей объемного кровотока [30].
Особую
трудность в диагностике эктопической беременности представляет сочетание
маточной и внематочной беременности. По сведениям различных авторов, частота
развития сочетанной маточной и эктопической беременности варьирует от 1 на 100
до 1 на 30000 беременностей. Как правило, данное сочетание происходит
после индукции овуляции, в том числе в циклах экстракорпорального
оплодотворения. При этом наступление маточной и внематочной беременности у
женщин, которым стимуляция овуляции не проводилась, является крайне редким. В
подобных ситуациях ультразвуковой мониторинг и использование диагностической
лапароскопии позволяют вовремя установить диагноз эктопической беременности,
улучшить результаты лечения и снизить частоту развития осложнений [42].
На современном
этапе существует несколько различных подходов к лечению трубной беременности:
хирургическое, медикаментозное и выжидательная тактика ведения больных.
Общепринятым
методом лечения эктопической беременности является хирургический метод. В
течение последних двух десятилетий применяются преимущественно методики
минимально инвазивной хирургии [15].
Впервые об
успешно выполненной лапароскопической тубэктомии путем электрокоагуляции
мезосальпинкса и истмического отдела маточной трубы сообщили в 1973 г. Шапиро и
Эдле. В 1977 году Bruhat M.A., Manhes H. и соавторы сообщили о
консервативных вмешательствах при внематочной беременности, проведенных
эндоскопическим путем. В 1981-1982 гг. DeCherney A.H. описал
лапароскопическую сальпингостомию, и с тех пор эндоскопическое лечение трубной
беременности получило широкое развитие [15, 16, 36].
Лапароскопический
доступ при лечении больных с внематочной беременностью во всем мире в
большинстве случаев стал методом выбора [15]. Лапароскопия обладает
неоспоримыми преимуществами перед лапаротомией: малый разрез, меньшая
продолжительность операции, незначительная частота осложнений, возможность
осуществления органосохраняющих принципов, сокращение сроков пребывания
пациентки в стационаре, ранняя физическая и социальная реабилитация [18, 22]. Динамическая лапароскопия особо показана в случае подозрения на
персистенцию хориона: визуальный контроль за маточной трубой, ее санация, а по
показаниям – локальное введение метотрексата [15].
При лапароскопии
осуществляют как радикальные (сальпингоэктомия), так и
консервативно-пластические операции [15]. Органосохраняющие операции на маточной
трубе возможны в виде сальпинготомии с последующим ушиванием стенки маточной
трубы после удаления плодного яйца или сальпингостомии, когда разрез стенки
маточной трубы не ушивается после удаления плодного яйца, и рана заживает
вторичным натяжением. После любой из этих методик лечения внематочной
беременности маточная труба может сохранять свою нормальную функцию [21].
Характер
пластической операции зависит от локализации плодного яйца. При локализации в
фимбриальном отделе производят выдавливание плодного яйца (довольно
травматичная манипуляция) или аспирацию его при помощи аквапуратора. При
локализации плодного яйца в ампуле трубы также чаще производят сальпинготомию.
При истмической локализации плодного яйца производят сальпинготомию или
резекцию сегмента трубы с плодным яйцом с наложением анастомоза конец в конец.
При интерстициальной локализации плодного яйца целесообразны лапаротомия и
сальпингоэктомия с иссечением трубного угла матки. При этой локализации
использовать лапароскопический доступ обычно не представляется возможным [15].
Необходимыми
условиями для лапароскопических операций являются удовлетворительное состояние
больной и стабильная гемодинамика. Абсолютное противопоказание для лапароскопии
при внематочной беременности – геморрагический шок 3-4-й степени, который чаще
имеет место при кровопотере, превышающей 1500 мл. Относительными
противопоказаниями являются: нестабильная гемодинамика (геморрагический шок 1-2-й
степени) с кровопотерей, не превышающей 1500 мл; интерстициальная
локализация плодного яйца; расположение плодного яйца в добавочном роге матки;
разрыв стенки маточной трубы. Общие противопоказания к лапароскопии: ожирение,
выраженный спаечный процесс, сердечно-сосудистая и легочная недостаточность.
Однако есть сообщения об успешном использовании лапароскопических операций при
значительной кровопотере, разрыве трубы, интерстициальной и «старой» трубной
беременности [15].
Персистенция
хориона имеет место у 5-10 % больных после консервативно-пластических
операций. Необходимо исследовать уровень β-субъединицы ХГЧ 2-3 раза в
неделю, а в группе риска развития персистенции хориона или при возникновении
этого осложнения – ежедневно.
Трубно-перитонеальные
свищи могут возникать у 15 % больных после линейной сальпинготомии.
Послеоперационный спаечный процесс и непроходимость оперированной трубы может
привести к повторной внематочной беременности, а также к бесплодию [15].
Лапаротомия
применяется для лечения тех пациенток, у которых имеют место гемодинамические
нарушения, а также при локализации плодного яйца в области рудиментарного рога
матки. Лапаротомический доступ является предпочтительным для хирургов, не
владеющих лапароскопией, у больных, где лапароскопический доступ заведомо
труден – при выраженном ожирении, наличии в брюшной полости значительного
количества крови, при выраженном спаечном процессе в брюшной полости [15].
Для медикаментозного лечения наиболее часто применяют противоопухолевый препарат метотрексат, являющийся
структурным аналогом фолиевой кислоты. Метотрексат препятствует переходу
фолиевой кислоты в активную форму. Это приводит к нарушению процесса синтеза
аминокислот, которые необходимы для образования ДНК у эмбриона. В 1982 г. впервые
Tanaka сообщил об успешном лечении интерстициальной беременности метотрексатом
у 19-летней женщины. Диагноз больной был установлен при лапаротомии, брюшная
стенка зашита наглухо и парентерально назначен метотрексат. По результатам
гистеросальпингографии, произведенной после лечения, обе трубы оказались
проходимы [15, 19, 32]. Способы введения метотрексата различны: системное
введение перорально и парентерально; локальное введение при лапароскопии под
УЗ-контролем или трансцервикально, сочетанное введение (комбинация системного и
локального способов). Дозировка метотрексата – индивидуальная [15].
Реже для консервативного ведения больной
с внематочной беременностью используются калия хлорид, гипертонический раствор
декстрозы, препараты простагландинов, мифепристон [32]. Эти методы не получили
широкого распространения в связи с низкой частотой диагностики прогрессирующей
трубной беременности [31].
В последние годы в клиническую практику
вошел относительно новый метод – эндоваскулярная эмболизация маточных артерий
(ЭМА). По мнению ряда исследователей, ЭМА, лишённая ряда серьёзных ограничений
хирургического и консервативного лечения, может стать методом выбора у
пациенток с шеечной беременностью.
Был предложен метод комбинированного
лечения шеечной беременности, состоящий из проведения суперселективной
эмболизации маточных артерий в сочетании с внутриартериальным введением
метотрексата и применением мифепристона (600 мг) перорально. Этот метод
позволил сохранить репродуктивную функцию женщин.
Техника операции при брюшной
беременности зависит от локализации плодного яйца. Обычно операция сводится к
удалению плодного яйца и последующему гемостазу [9]. Имплантация плодного яйца в брюшной полости (в сальнике,
кишечнике, париетальной или висцеральной брюшине) происходит редко, но, если
это случается, беременность может быть доношена до срока. В таких случаях при лапаротомии основные
технические трудности состоят в отделении плаценты. В большинстве случаев плаценту лучше не
трогать, особенно во II или III триместре беременности, надеясь на
ее спонтанное рассасывание. Для ускорения и усиления этого процесса можно
вводить метотрексат [19].
Лечение при
яичниковой беременности включает удаление плодного яйца или клиновидную
резекцию яичника и сохранение максимального объема здоровой ткани яичника.
Овариэктомия требуется редко [19, 33].
Лечение беременности в рудиментарном
роге заключается в удалении рудиментарного рога с прилегающей маточной трубой.
При интралигаментарной локализации
беременности вначале рассекается брюшина широкой связки над гематомой, которая
удаляется вместе с плодным яйцом, затем производится сальпингоэктомия [17, 25].
Эктопическая беременность увеличивает
риск повторной внематочной беременности и нарушений фертильности в будущем. По
данным одного из исследований, частота возникновения беременности после
консервативного или оперативного лечения эктопической беременности составила 80 %,
а средний промежуток времени до момента зачатия – 9-12 месяцев, причем
фертильность после выжидательной тактики и хирургического лечения одинакова.
Эктопическая беременность увеличивает риск развития подобного состояния в
будущем в 7-13 раз. Это значит, что в 50-80 % случаев следующая
беременность будет маточной и в 10-25 % – эктопической. Всех пациенток с
эктопической беременностью следует информировать об увеличенном риске ее
возникновения в дальнейшем [19].
Высокая вероятность повторной
эктопической нидации плодного яйца после органосохраняющих операций по поводу
трубной беременности диктует необходимость совершенствования методов
органосберегающего лечения и послеоперационной реабилитации, а также
отсроченного исследования состояния маточных труб после органосохраняющего
лечения для выделения группы больных высокого риска по возникновению повторной
внематочной беременности [35, 46].
ЛИТЕРАТУРА / REFERENCES:
1. Adamyan LV et al. Modern approaches to
surgical treatment of ectopic pregnancy. Endoscopy in diagnosis, treatment and
monitoring of women’s diseases: Collection of scientific works. 2000. P. 533-556. Russian (Адамян Л.В. и др. Современные подходы к хирургическому лечению внематочной
беременности //Эндоскопия в диагностике, лечении и мониторинге женских болезней:
Сб. науч. тр., 2000. С. 533-556.)
2. Alyev ShA. Prevention of adhesions in the
surgical treatment of tubal pregnancy with the application of barrier
preparation: abstract dis. cand. med. sciences. Kazan, 2010. 24 p. Russian (Алыев Ш.А. Профилактика спаечного процесса при хирургическом лечении трубной
беременности с применением барьерного препарата: автореф. дис. канд. мед. наук
Казань, 2010. 24 с.)
3. Aylamazyan EK, Ryabtseva IT. Emergency
care under extreme conditions in gynecology: a practical guide. N-Novgorod: NGMA, 2000. 163 p. Russian (Айламазян Э.К.,
Рябцева
И.Т. Неотложная помощь при экстремальных состояниях в гинекологии: практическое пособие. Н-Новгород:
НГМА,
2000. 163 с.)
4. Aylamazyan EK, Ryabtseva IT. Emergency care
under extreme conditions in gynecology. N-Novgorod:
NGMA, 2003. 184 p. Russian (Айламазян Э.К., Рябцева И.Т. Неотложная помощь при экстремальных состояниях в гинекологии. Н-Новгород:
НГМА, 2003. 184 с.)
5. Berezovskaya EP. Hormone therapy in obstetrics and gynecology:
illusions and reality. Kharkov: Clinicom, 2014. 600 p. Russian (Березовская Е.П. Гормонотерапия в акушерстве и гинекологии: иллюзии и
реальность. Харьков: Клиником, 2014. 600
с.)
6. Churkina
SO. Possibilities of sonography in gynecology: abstract. dis. cand. med. Ssciences. Moscow, 2011. 105 p.
Russian (Чуркина С.О. Возможности соноэластографии в гинекологии: автореф. дис. канд. мед. наук. Москва, 2011. 105 с.)
7. Churkina SO et al. Sonoelastography in
early detection of ectopic pregnancy. Kremlin
medicine. Clinical Bulletin. 2009; (3): 37-40.
Russian (Чуркина С.О. и др. Соноэластография
в ранней диагностике внематочной беременности //Кремлевская медицина. Клинический вестник. 2009. № 3. С. 37-40.)
8. Clinical lectures in obstetrics and gynecology:
a manual /ed. AN Strizhakov, AI Davydov, LD Belotserkovtseva. M.: Medicine,
2000. 379 p. Russian (Клинические лекции по акушерству и гинекологии: руководство
/под ред. А.Н. Стрижакова, А.И. Давыдова, Л.Д. Белоцерковцевой. М.: Медицина,
2000. 379 с.)
9. Dobrokhotova YuE et al. Clinical lectures
in obstetrics and gynecology: manual. M.: GEOTAR-Media, 2009. 312 p. Russian (Доброхотова Ю.Э. и др. Клинические лекции по акушерству и гинекологии:
руководство. М.: ГЭОТАР-Медиа, 2009. 312 с.)
10. Dafallah SE, Elsadig
AH, El-Agib F. Ectopic pregnancy in a teaching hospital in Sudan. Saudi Med. J. 2003; 24 (6): 68-78.
11. DeCherney AH, Maheaux R, Naftolin F. Salpingostomy for ectopic
pregnancy in the sole patent oviduct: Reproductive outcome. Fertil. Steril. 1982; (37): 619.
12. Murray H, Baak-dah
H, Bardell T, Tulandi T. Diagnosis and treatment of ectopic pregnancy. CMAJ. 2005; 173 (8): 905-912.
13. Duda VI, Duda VI, Duda IV. Gynecology:
textbook. Minsk: Kharvest, 2004: 560 p. Russian
(Дуда В.И.,
Дуда В.И.,
Дуда И.В.
Гинекология: учебник. Минск:
Харвест, 2004. 560 с.)
14. Mettler L, Sodhi
B, Schollmeyer T, Mangeshikar P. Ectopic pregnancy treatment by laparoscopy, a
short glimpse. Minim. Invas. Ther.
2006; 15 (5): 305-310.
15. Guriev TD,
Sidorova IS. Ectopic pregnancy. M.: Practical medicine, 2007. 96 p. Russian (Гуриев Т.Д., Сидорова И.С. Внематочная
беременность. М.: Практическая медицина, 2007. 96 с.)
16. Savel’eva GM, Suhih GT, Manuhin IB.
Gynecology: national leadership. Quick edition. M.: GEOTAR-Media, 2013. 704 p. Russian (Савельева Г.М.,
Сухих Г.Т.,
Манухин И.Б.
Гинекология: национальное руководство. Краткое издание.
М.: ГЭОТАР-Медиа,
2013. 704 с.)
17. Gynecology: national leadership /ed. Kulakov
VI, Savel’eva GM, Manuhin IB. M.: GEOTAR-Media, 2009. 1088 p. Russian (Гинекология: национальное руководство
/под ред. Кулакова В.И., Манухина И.Б., Савельевой Г.М. М.: ГЭОТАР-Медиа, 2009.
1088 с.)
18. Gynecology: textbook /ed. GM Savel’evoj, VG
Breusenko. M.: GEOTAR-Media, 2012. P. 320-335. Russian
(Гинекология: учебник /под ред. Г.М. Савельевой,
В.Г. Бреусенко.
М.: ГЭОТАР-Медиа, 2012. С.
320-335.)
19. Hacker NF, Gambon DK, Hobel KD. Obstetrics and
gynecology: an illustrated textbook; translation from English /ed. EK Aylamazyan.
M.: GEOTAR-Media, 2012. Chapter 24. Ectopic pregnancy. Russian (Хакер Н.Ф., Гамбон Д.К.,
Хобел К.Д. Акушерство и гинекология: иллюстрированный учебник; пер. с англ. /под ред. Э.К. Айламазяна. М.: ГЭОТАР-Медиа, 2012. Глава 24. Эктопическая беременность.)
20. Kaushanskaya LV. Ectopic pregnancy:
pathogenesis, clinical features, diagnosis, long-term outcomes: abstract. dis. cand.
med. sciences. M., 2010. 236 p. Russian (Каушанская Л.В. Внематочная беременность: патогенез, клиника,
диагностика, отдаленные результаты лечения: автореф. дис. канд. мед. наук. М., 2010.
236 с.)
21. Khitrov MV, Okhapkin MB, Ilyashenko IN. Ectopic
pregnancy: a manual for physicians and interns. Yaroslavl: Publishing house
Yaroslavl State Medical Academy, 2003. 23 p. Russian
(Хитров М.В., Охапкин М.Б.,
Ильяшенко И.Н. Внематочная беременность: пособие для врачей и интернов.
Ярославль: Изд-во Ярославская государственная
медицинская академия, 2003. 23 с.)
22. Komarova EV. Algorithms for diagnosis and
treatment of ectopic pregnancy shapes with the use of laparoscopy: abstract.
dis. cand. med. sciences. Voronezh, 2007. 127 p. Russian (Комарова Е.В. Алгоритмизация диагностики и лечения эктопических форм
беременности с применением лапароскопии: автореф. дис. канд. мед. наук.
Воронеж, 2007. 127 с.)
23. Kozachenko AB, Chernova IS. Modern aspects
of etiology and pathogenesis of ectopic pregnancy (literature review). Problems of reproduction. 2009;
(5): 28-32. Russian (Козаченко A.B., Чернова И.С. Современные аспекты этиологии и патогенеза эктопической
беременности (обзор литературы) //Проблемы репродукции. 2009. № 5. С. 28-32.)
24. Emergency surgical care in gynecology.
Outpatient gynecology (clinical lectures) /ed. VN. Prilepskoj. M.: Medpress-inform, 2005. P. 587-593. Russian (Экстренная хирургическая помощь в гинекологии.
Поликлиническая гинекология (клинические лекции) /под ред. В.Н. Прилепской.
М.:
МЕДпресс-информ, 2005. С. 587-593.)
25. Likhachev VK. Practical gynecology: a guide
for physicians. M.: OOO «Medical information Agency», 2007. P. 454-469. Russian (Лихачев В.К. Практическая гинекология: руководство для врачей. М.: ООО «Медицинское информационное агентство», 2007. С. 454-469.)
26. Maltseva LI, Tsereteli I, Pan’kova MV. Etiological
role of urogenital infections in women with tubal pregnancy. Kazan Medical Journal. 2007; 88 (2):
130-133. Russian (Мальцева Л.И., Церетели И.К., Панькова М.В. Этиологическая роль
урогенитальной инфекции у женщин с трубной беременностью //Казанский
медицинский журнал. 2007. Т. 88, № 2. С. 130-133.)
27. Mayorov MV, Zhuchenko SI, Chernyak OL. Ectopic
pregnancy: modern methods of diagnosis and treatment. Medical Aspects of Women’s Health. 2013; (3): 35-43. Russian (Майоров М.В., Жученко С.И., Черняк О.Л. Внематочная беременность: современные методы диагностики и лечения //Медицинские аспекты здоровья женщины. 2013. № 3. С. 35-43.)
28. McCausland A. High rate of ectopic pregnancy following
laparoscopic tubal coagulation failures. Am. J. Obstet. Gynecol. 1980; (136): 97.
29. Michelson AA. Justification of approaches
to rehabilitation after ectopic pregnancy: abstract. dis. cand. med. sciences. Rostov-na-Donu,
2012. 28 p. Russian (Михельсон А.А. Обоснование подходов к реабилитации
после внематочной беременности: автореф. дис. канд. мед. наук. Ростов-на-Дону, 2012.
28 с.)
30. Naumenko AA. Modern methods of diagnostics
and treatment of rare forms of ectopic pregnancy: abstract. dis. cand. med. sciences.
M., 2012. 24 p. Russian (Науменко А.А. Современные методы диагностики и лечения редких форм внематочной беременности:
автореф. дис. канд. мед. наук. М., 2012. 24 с.)
31. Obstetrics and gynecology: clinical
guidelines /ed. Serov VN, Sukhikh GT. M.: GEOTAR-Media, 2014. 1024 p. Russian (Акушерство и гинекология: клинические
рекомендации /под ред. В.Н. Серова, Г.Т. Сухих. М.: ГЭОТАР-Медиа, 2014. 1024 с.)
32. Obstetrics and gynecology: clinical
practice guidelines /ed. Kulakova VI. M.: GEOTAR-Media, 2006. 543 p.
Russian (Акушерство и
гинекология: клинические рекомендации /под ред. В.И. Кулакова. М.: ГЭОТАР-Медиа,
2006. 543 с.)
33. Obstetrics: Handbook, University of California;
translated from English /ed. Protsenko DD, Nechushkina VM. M.: Practice, 1999. 703 p. Russian (Акушерство: справочник
Калифорнийского университета; пер. с англ. /под ред. Д.Д. Проценко, В.М.
Нечушкиной. М.:
Практика, 1999. 703 с.)
34. Pat. 2268076 Russian Federation, IPC А61N
1/30, A61K 33/14, А61Р 15/00. A method of treating obstruction of the fallopian
tubes after the operation of salpingotomy in women undergoing tubal pregnancy,
including the introduction of drugs by electrophoresis. Petrosyan EA, Ermolenko
BG, Knyazev OI.; applicant and patent holder Krasnodar. KSMA. N 2004118749/14; appl. 21.06.2004; publ. 20.01.2006, bull. N 2. 8 p. Russian (Пат. 2268076 Российская
Федерация, МПК А61N 1/30, А61K 33/14, А61P
15/00. Способ лечения непроходимости маточных труб после операции
сальпинготомии у женщин, перенесших трубную беременность, включающий введение
медикаментов методом электрофореза /Петросян Э.А.,
Ермошенко Б.Г., Князев И.О.; заявители и патентообладатели Краснодар. КГМА. № 2004118749/14;
заявл. 21.06.2004; опубл. 20.01.2006, Бюл.
№ 2. 8 с.)
35. Peresada OA. Ectopic pregnancy. Medical news. 2007; (2): 7-17. Russian (Пересада, О.А. Внематочная беременность. //Медицинские
новости. 2007. № 2. С. 7-17.)
36. Puchkov KV, Politova AK. Laparoscopic
surgery in gynecology: a monograph. M.: MEDPRAKTIKA, 2005. P. 34-43. Russian (Пучков К.В., Политова А.К. Лапароскопические
операции в гинекологии: монография. М.: МЕДПРАКТИКА, 2005. С. 34-43.)
37. Rastogi R, Meena
GL, Rastogi N et al. Interstitial ectopic pregnancy: A rare and difficult
clinicosonographic diagnosis. J. of Human Reproductive Sciences. 2008; 1 (2): 81-82.
38. Anorlu RI, Oluwole
A, Abudu OO, Adebajo S. Risk factors for ectopic pregnancy in Lagos, Nigeria. Acta Obstet. Gynecol. Scand. 2005; 84 (2): 184-188.
39. Rodrigo Ruano,
Fabien Reya, Olivier Picone et al. Three dimensional ultrasonographic diagnosis
of a cervical pregnancy. Clinics.
2006; 61 (4): 355-358.
40. Saburova HSh. Features of ectopic pregnancy
in the region with high birth rates: abstract. dis. cand. med. sciences. Dushanbe, 2009. 106 p.
Russian (Сабурова Х.Ш. Особенности
внематочной беременности в регионе с высокой рождаемостью: автореф. дис. канд. мед. наук. Душанбе, 2009. 106 с.)
41. Salov IA ,Kaushanskaya LV. Parameters of quality
of life of women undergoing ectopic pregnancy. Saratov Scientific Medical Journal. 2009; 5 (4):
531-533. Russian (Салов И.А., Каушанская JI.B. Параметры качества жизни женщин, перенесших внематочную
беременность //Саратовский научно-медицинский журнал. 2009.
Т.
5, № 4. С.
531-533.)
42. Sazonova EO, Digaeva MA, Garaeva LR. Clinical
observation of combined uterine and ectopic pregnancy. Endoscopic surgery. 2009; 15 (4): 60-62. Russian (Сазонова Е.О., Дигаева
М.А., Гараева Л.Р. Клиническое наблюдение сочетанной маточной и внематочной
беременности //Эндоскопическая хирургия. 2009. Т.
15, № 4. С. 60-62.)
43. Selected lectures in obstetrics and
gynecology: a manual /ed. AN Strizhakova, AI Davydova, LD. Belotserkovtsevoj.
Rostov-na-Donu: Phoenix, 2000. P. 428-454. Russian (Избранные лекции по акушерству и гинекологии: руководство
/под ред. А.Н. Стрижакова, А.И. Давыдова, Л.Д. Белоцерковцевой. Ростов-на-Дону:
Феникс, 2000. С. 428-454.)
44. Sergeev AP. Algorithms of diagnosis and
surgical treatment of interrupted ectopic pregnancy: abstract dis. cand. med. sciences.
Ufa, 2007. 26 p. Russian (Сергеев А.П. Алгоритмы диагностики и хирургического лечения
прервавшейся внематочной беременности: автореф. дис. канд. мед. наук. Уфа, 2007.
26 с.)
45. Fleischer A et al. Sonography in obstetrics
and gynecology. Theory and practice. Part 1: a practical guide. Translation
from English. – Moscow:Vidar-M, 2005. Russian (Флейшер А. и др. Эхография в акушерстве и гинекологии. Теория и
практика. Часть 1: практическое
руководство. Пер. с англ. – М.:
Видар-М,
2005.)
46. Sulaimanov SB. Status of women’s reproductive
function after conservative surgical treatment of tubal pregnancy. Modern
technologies in diagnostics and treatment of gynecological diseases: a
collection of articles. M: PANTARI, 2005. P. 279-280. Russian (Сулайманов С.Б. Состояние репродуктивной функции женщин
после органосохраняющих хирургических методов лечения трубной беременности //Современные
технологии в диагностике и лечении гинекологических заболеваний: сборник статей.
М.:
ПАНТОРИ, 2005. С. 279-280.)
47. The results of a confidential audit of
maternal mortality in the Russian Federation in 2014 (methodological letter):
Ministry of health of the Russian Federation of October 9, 2015 N 15-4/10/2-5993. Russian (Результаты конфиденциального аудита материнской
смертности в Российской Федерации в 2014 году (методическое письмо):
Министерство Здравоохранения Российской Федерации
от 9 октября 2015 г.
N 15-4/10/2-5993.)
48. Torchinov AM, Isaev AK, Engojanc GM.
Efficiency evaluation of recovery of reproductive function at patients with
pipe pregnancy. Natural and Technical
Sciences. 2008; (1): 163-164. Russian (Торчинов A.M., Исаев А.К., Енгоянц Г.М. Оценка эффективности восстановления репродуктивной
функции у пациенток с трубной беременностью //Естественные и технические науки.
2008. № 1. С. 163-164.)
49. Tverdikova MA, Gavisova AA. Modern principles of contraception.
Risk or use the morning-after pill. Russkij
Medicinskij Zhurnal. 2012; 20
(21): 1090-1093. Russian (Твердикова М.А., Гависова
А.А. Современные принципы контрацепции.
Риск или польза посткоитальной контрацепции //РМЖ. 2012. Т. 20, № 21. С. 1090-1093.)
50. Zairatyants OV. Analysis of mortality, mortality,
number of autopsies and the quality of clinical diagnostics in Moscow over the last
decade (1991-2000). M.: Medicine, 2002. 64 p. Russian (Зайратьянц О.В. Анализ смертности, летальности, числа аутопсий и
качества клинической диагностики в Москве за последнее десятилетие (1991-2000
гг.). М.: Медицина, 2002. 64 с.)
Статистика просмотров
Загрузка метрик …
Ссылки
- На текущий момент ссылки отсутствуют.
Внематочная беременность: причины и последствия
По статистике, внематочная беременность (ВМБ) составляет примерно один случай из ста. В 95-99 процентах она развивается в маточной трубе, крайне редко — в шейке матки, яичнике или брюшной полости. Если ВМБ вовремя не прервать, она может привести даже к гибели женщины.
Во Владимире, к счастью, в последние годы из-за ВМБ женщины не умирали ‑ сказывается профессионализм врачей и возможности ранней амбулаторной диагностики. Важно вовремя к ним обратиться. Изначально много зависит от самой женщины ‑ следит ли она за циклом, планирует ли беременность и какой образ жизни ведет. Почти всегда для внематочной беременности есть предпосылки. Об этом, а также о том, что операция по прерыванию ВМБ ‑ вовсе не повод для женщины отказаться от мечты стать матерью, мы сегодня говорим с Романом Горта, заведующим отделением гинекологии Владимирской больницы скорой помощи. В год там в среднем оперируют 150-200 женщин с ВМБ ‑ это около 10 процентов всех поступающих пациенток с экстренными патологиями.
— Роман Николаевич, чем чревато позднее распознавание ВМБ?
— Одно дело ‑ оказывать помощь при ВМБ на ранних сроках. И совсем другое, когда произошел уже разрыв тканей органа, в который имплантировалась оплодотворенная яйцеклетка. Женщина в этом случае просто может погибнуть от сильного кровотечения без срочной операции.
— Кто в группе риска по ВМБ — поздно беременеющие женщины?
— Возраст здесь значения не имеет. Внематочная беременность может быть у любой дамы репродуктивного возраста. В группе риска женщины с нарушениями менструального цикла, с хроническими воспалениями и перенесшие ранние прерывания беременности. Но хронические воспалительные процессы ‑ самая частая причина.
— Как обычной женщине понять, что что-то не так и надо к врачу?
— Прежде всего любой обычной женщине надо регулярно ходить на осмотры к своему гинекологу. А не раз в 10 лет, как многие, к сожалению, сейчас делают. Надо знать, что с твоим организмом происходит, и, если что, вовремя принимать меры. Если женщина следит за своим циклом, если он у нее регулярный и при этом была вероятность забеременеть, то при задержке она уже должна предположить интересное положение, сделать тест и затем проконсультироваться со своим врачом. Дальше при показаниях берется кровь на хорионический гонадотропин ‑ ХГЧ, его еще называют гормоном беременности. При задержке уровень этого гормона в течение каждых двух дней должен увеличиваться в два раза. То есть если в понедельник его уровень 100, то в среду он должен повыситься до 200 единиц, в пятницу — до 400, в воскресенье ‑ до 800 и так далее. Это правильная экспонента. При ВМБ уровень ХГЧ никогда так не растет. Поэтому, например, если уровень 100, через два дня ‑ 110, еще через два ‑ 120, при этом есть кровянистые выделения и боли, это уже повод для врача заподозрить неладное (не только ВМБ, но и угрозу выкидыша) и направить пациентку на УЗИ. Но для этого надо вовремя прийти к врачу. Нужно, чтобы женщины понимали: беременность ‑ это не болезнь, а естественное состояние. И оно не должно сопровождаться никакими болями и кровотечениями. Поэтому лучше при любых признаках не надеяться на авось, не ждать, что боли, которых быть не должно, пройдут сами, а максимально быстро обратиться за квалифицированной помощью.
— Если у женщины уже была ВМБ, то риск ее повтора возрастает?
— Он не возрастает, а остается прежним. Я скажу так: если у вас уже была ВМБ — при новой беременности сразу исходите из того, что она внематочная, и действуйте соответственно: бегом к своему гинекологу обследоваться и исключать проблему на самой ранней стадии. Успокоенность может привести к тому, что помощь запоздает. Но если плохого анамнеза нет, если женщину при беременности ничего не беспокоит, то, скорее всего, причин для волнений нет. Нужно просто в плановом порядке идти к своему гинекологу. И он после осмотра решит, есть ли показания для дополнительных обследований.
— Большая часть ВМБ локализуется в маточных трубах. Что при операции происходит с этой «бракованной» трубой?
— Маточную трубу при трубной беременности мы не сохраняем ни при каких условиях, несмотря на то, что некоторые пациентки настаивают на ее сохранении. Таким женщинам мы досконально объясняем, почему делать этого не стоит. Если говорить просто: когда труба уже с плохой проходимостью, от того, что мы ее разрежем, а потом обратно зашьем, лучше она не станет. Это можно сделать, но максимум, что пациентку с такой, как вы сказали, «бракованной» трубой ждет ‑ либо полная непроходимость, либо новая внематочная беременность. Вероятность ее нормального функционирования крайне низкая и не оправдывает рисков, связанных с ее сохранением.
— И дальше женщине ставить крест на мечтах о материнстве?
— Никаких крестов ставить не надо. Во-первых, есть вторая труба. Если устранить факторы ‑ спаечный процесс и прочие нарушения, то, в принципе, там все должно быть удачно. Бывают, конечно, внематочные в обеих трубах — и приходится их удалять. Но даже это не приговор. Есть ЭКО ‑ процедура уже на потоке, она доступна по квотам… Так что нет ничего невозможного. Но все же я рекомендую женщинам задумываться о своем репродуктивном здоровье заранее. Главные пожелания: не делайте абортов, планируйте беременность, используйте адекватную контрацепцию. В случае сомнительных связей — обязательна
барьерная контрацепция. Потому что презерватив защищает не только и не столько от нежелательной беременности, сколько от инфекций.
— А что, например, вылеченная гонорея пятилетней давности может «отозваться» ВМБ?
— Однозначно да. Чаще всего именно так и бывает. Большинство инфекций излечимы, но они, как правило, оставляют после себя последствия для здоровья. ВМБ редко возникает на пустом месте. Для нее должен быть некий отрицательный фон. Поэтому лучше не попадать в ситуацию, когда заражение может произойти, чем потом долго бороться с проблемами. Если у вас выявлена инфекция, передающаяся половым путем, важно пройти под контролем специалиста адекватный качественный курс лечения в полном объеме. Здоровье ‑ это ответственность не только врачей, но и самих граждан. Поэтому рекомендую девушкам и женщинам регулярно ходить на профилактические осмотры, правильно питаться, стараться обходиться без сомнительных связей и не курить. Все у вас тогда будет хорошо.
Когда проводится тест на ХГЧ. Чего ждать от результатов анализа ХГЧ после ЭКО.
Такой важный показатель, как ХГЧ определяет присутствие плода и его благополучное развитие. Все способы диагностирования беременности на первичных этапах, так или иначе, связаны с этим веществом. Именно о его уровне в крови и других биологических жидкостях женщины мы и поговорим в данной статье, отметив отклонения от нормы и остановившись на том, когда сдавать анализ ХГЧ при беременности.
Когда берется анализ крови на ХГЧ
На этапе ведения беременности и при проведении процедур искусственного оплодотворения, результаты – появление плода – может подтвердить только тест на ХГЧ крови или экспресс тесты для определения беременности, реагирующие на присутствие этого гормона в моче.
При этом, начиная с четырнадцатого дня беременности, уровень этого гормона начинает удваиваться примерно каждые 72 часа. Отмечено, что при многоплодной беременности, которая часто является следствием ЭКО, быстрее увеличивается и ХГЧ. 2 плода – в два раза, 3 плода – в три раза и так далее.
До 11 недели ХГЧ в крови повышается, а далее начинается его постепенное снижение. Так уже на 21 неделе его уровень в крови достигает примерно 2500 мЕд/мл. Для лечения бесплодия порой приходится прибегать к использованию гормональных препаратов. При ановуляции и других патологиях докторами предписывается водить инъекции ХГЧ, которые стимулируют нормальное созревание яйцеклетки. После укола ХГЧ становится возможным проведение искусственного оплодотворения. Такой подход часто используется перед протоколом ЭКО.
Если говорить о ХГЧ после ЭКО, то его изменение ничем не отличается от беременности, наступившей природным путем. При этом норма для беременной женщины разном сроке значительно отличается.
Как часто проводится анализ ХГЧ
Первый раз анализ проводится после задержки месячного цикла или через 2 недели после предполагаемого зачатия. Если концентрация этого вещества в крови ниже чем 25 единиц, то анализ необходимо повторить через два дня, так как низкое значение не позволяет вынести заключение о присутствии или отсутствии беременности в конкретном случае. Аналогично берется ХГЧ при ЭКО беременности, ведь состояние организма ничем не отличается от естественной беременности.
Если следить за уровнем вещества в крови регулярно, отклонение можно диагностировать на ранних сроках и принять нелегкое решение о прерывании беременности. Когда сдается кровь на ХГЧ, лабораторные исследования позволяют намного точнее судить о состоянии организма женщины и развитии беременности. В различных больницах и частных клиниках отличаются и прейскуранты на анализ кровяных телец на ХГЧ. Цена, однако, имеет здесь лишь небольшое значение, ведь главное – это чтобы маленькая жизнь внутри вас развивалась нормально.
В дальнейшем сдача крови на этот анализ позволяет контролировать течение беременности. Например, если анализировать ХГЧ при внематочной беременности, то можно отметить, что при патологическом расположении плода, уровень ХГЧ не имеет такой динамики роста, как при нормальной беременности.
Когда требуется провести анализ на ХГЧ, когда сдавать кровь вам скажет лечащий врач, однако для того, чтобы результаты обследования были наиболее объективны, необходимо:
- не употреблять гормональные препараты, кроме тех, что приписаны лечащим врачом;
- воздержаться от приема пищи утром, ведь анализ, зачастую, проводится натощак;
- в назначенное время явиться для сдачи крови.
Для диагностики врожденных патологий критическим является определенных срок и то, какое будет на этом этапе ХГЧ – 3-4 неделя после зачатия. Используя данные обследования, современная медицина может определить, нормально ли расположено плодное яйцо.
Чтобы увидеть фактическую картину, недостаточно единоразовой сдачи крови. Таким образом, ХГЧ при беременности после ЭКО определяется минимум трижды, с интервалом в два дня. Если же в процессе обследования выясняется, что уровень гормона в крови низок, то это может свидетельствовать о:
- угрозе выкидыша;
- внематочном расположении плода;
- задержке роста эмбриона;
- застывшей беременности;
- недостаточности плацентарного характера.
Если сдать кровь на ХГЧ и обнаружить, что результат несколько превышает норму, это может говорить о:
- развитии у плода врожденных патологий, типа синдрома Дауна;
- многоплодности;
- сахарном диабете у женщины;
- неправильно диагностированном сроке беременности и пр.
Как видите, может сильно варьироваться ХГЧ при беременности, норма в конкретном случае будет установлена специалистом, который ведет беременность. Иными словами, даже если у вас повышен или понижен уровень этого гормона, не следует отчаиваться, ведь в вашем случае это может быть нормальным явлением. Однако следует незамедлительно обратиться к квалифицированным специалистам нашего Центра ЭКО, которые, проведя дополнительные обследования, смогут понять клиническую картину и объяснить ее вам. Мы знаем все об особенностях динамики роста ХГЧ после переноса эмбриона при ЭКО, поэтому, доверившись нашим опытным рукам, в вашей семье в скором времени появится долгожданное пополнение.
Как распознать и лечить внематочную беременность
Если внематочная беременность растет и вызывает разрыв или сильное кровотечение маточной трубы или другого органа, в котором она растет, у вас могут быть более сильные боли в животе и кровотечение; , а также головокружение, бред, боли в плече или пониженное давление.
Поставьте диагноз.
Если ваш врач подозревает внематочную беременность, он обычно сначала измеряет уровень гормона беременности ХГЧ или хорионического гонадотропина человека в вашей крови.Уровень поможет вашему врачу определить, нормальная ли это беременность или беременна ли вы вообще, — сказала доктор Лоретта Страховски, доктор медицины, клинический профессор акушерства, гинекологии и репродуктивных наук Калифорнийского университета. Сан-Франциско. Ваш врач может повторить анализ крови позже, чтобы увидеть, повышается ли уровень гормона с ожидаемой скоростью нормальной беременности или нет. Ожидается, что на ранних сроках нормальной беременности уровень ХГЧ удвоится через 48 часов; если это внематочная болезнь, она не будет расти такими темпами.
Если вы беременны, ваш врач, скорее всего, одновременно сделает УЗИ (или направит вас в лабораторию или центр визуализации, где это делают), чтобы проверить, протекает ли ваша беременность там, где она должна быть — в вашей матке. В нормальных условиях врачи могут определить беременность в матке, когда ваш уровень ХГЧ достиг определенного порога. «Если мы не видим беременность в матке на этом уровне, то нас больше беспокоит внематочная беременность», — сказал доктор Диуф. Возможно, вам придется снова прийти на дополнительные анализы крови, чтобы ваш врач мог контролировать ваш уровень ХГЧ и сделать еще одно УЗИ.«Диагноз не всегда ставится при первом посещении», — пояснил доктор Страховски.
Получите лечение.
Поскольку врачи не могут перенести внематочную беременность в нужное место в матке, вам, скорее всего, потребуется лечение, чтобы удалить беременность — либо с помощью лекарств, либо с помощью хирургического вмешательства.
Лекарства. Менее инвазивный вариант — это лекарства, которые ваш врач, скорее всего, попробует, если вы стабильны и не страдаете определенными заболеваниями, такими как заболевания почек или печени.Чаще всего используется метотрексат, химиотерапевтический препарат, который обычно вводят в плечо или ягодицы одной дозой (или, возможно, несколькими дозами). Это «в основном останавливает рост внематочной беременности», — объяснил доктор Эндрю Хорн, MB, Ch.B., профессор гинекологии и репродуктивной науки в Эдинбургском университете. Общие побочные эффекты включают язвы во рту и воспаление кожи.
Контрольные визиты, которые обычно назначаются через два или три дня после лечения, а затем через несколько дней после него, гарантируют, что ваш уровень ХГЧ снизится. и лекарство подействует.Если это так, вы будете посещать вас еженедельно, пока врач не определит, что уровень гормона упал до такой степени, что вы больше не будете считаться беременной.
В 7–14 процентах случаев внематочная беременность все равно приведет к разрыву органа в том месте, где она возникла, даже после лечения. Также возможно, что лекарство не полностью устранит внематочную беременность, и вам все равно может потребоваться операция. По этим причинам важно посещать повторные визиты.Если вы не можете этого сделать, возможно, вам не подойдет метотрексат.
Внематочная беременность — Лечение — NHS
К сожалению, плод (развивающийся эмбрион) не может быть спасен при внематочной беременности. Обычно требуется лечение, чтобы удалить беременность до того, как она станет слишком большой.
Основные варианты лечения:
- выжидательная тактика — за вашим состоянием тщательно следят, чтобы узнать, необходимо ли лечение
- лекарство — лекарство под названием метотрексат используется для остановки роста беременности
- хирургическое вмешательство — хирургическое вмешательство используется для удаления беременности, как правило, вместе с пораженной маточной трубой
Каждый из этих вариантов имеет преимущества и недостатки, которые обсудит с вами ваш врач.
Они порекомендуют вам наиболее подходящий вариант в зависимости от таких факторов, как ваши симптомы, размер плода и уровень гормона беременности (хорионический гонадотропин человека или ХГЧ) в вашей крови.
Будущее управление
Если у вас нет симптомов или легкие симптомы, а беременность очень небольшая или не может быть обнаружена, вам может потребоваться только тщательное наблюдение, поскольку есть большая вероятность, что беременность пройдет сама по себе.
Это называется выжидательной тактикой.
Вероятно следующее:
- Вам будут регулярно сдавать анализы крови, чтобы проверять, снижается ли уровень ХГЧ в крови — они будут необходимы до тех пор, пока гормон перестанет обнаруживаться.
- Если у вас не снижается или повышается уровень гормонов, вам может потребоваться дополнительное лечение.
- У вас обычно бывает вагинальное кровотечение — используйте гигиенические прокладки или полотенца, а не тампоны, пока оно не прекратится.
- Возможно, вы почувствуете небольшую боль в животе — примите парацетамол, чтобы облегчить эту боль.
- Вам скажут, что делать, если у вас разовьются более серьезные симптомы.
Главное преимущество мониторинга — отсутствие побочных эффектов лечения.
Недостатком является то, что все еще существует небольшой риск разрыва маточной трубы (разрыва), и вам может потребоваться лечение.
Лекарство
Если внематочная беременность диагностирована на ранней стадии, но активное наблюдение не подходит, может быть рекомендовано лечение метотрексатом.
Это работает, останавливая рост беременности. Его вводят в виде однократной инъекции в ягодицы.
Вам не нужно будет оставаться в больнице после лечения, но будут проводиться регулярные анализы крови, чтобы проверить, работает ли лечение.
Иногда требуется вторая доза, и, если она не помогает, может потребоваться операция.
Вам необходимо использовать надежные средства контрацепции в течение как минимум 3 месяцев после лечения.
Это связано с тем, что метотрексат может нанести вред ребенку, если вы забеременеете в это время.
Также важно избегать употребления алкоголя, пока вам не скажут, что он безопасен, поскольку употребление алкоголя вскоре после приема дозы метотрексата может повредить вашу печень.
Другие побочные эффекты метотрексата включают:
- Боль в животе — обычно слабая и должна пройти в течение дня или 2
- головокружение
- плохое самочувствие
- понос
Также есть вероятность разрыва маточной трубы после лечения. Вам скажут, на что обратить внимание и что делать, если вы думаете, что это произошло.
Хирургия
В большинстве случаев проводится операция по замочной скважине (лапароскопия), чтобы удалить беременность до того, как она станет слишком большой.
Во время лапароскопии:
- Вам вводят общий наркоз, поэтому вы спите, пока оно проводится
- Сделаны небольшие разрезы (разрезы) на животе
- тонкая смотровая трубка (лапароскоп) и небольшие хирургические инструменты вводятся через разрезы
- вся маточная труба, содержащая беременность, удаляется, если другая ваша маточная труба выглядит здоровой; в противном случае может быть предпринята попытка удалить беременность без удаления всей трубы
Удаление пораженной фаллопиевой трубы является наиболее эффективным методом лечения и, как считается, не снижает ваши шансы снова забеременеть.
Ваш врач обсудит это с вами заранее, и вас спросят, согласны ли вы на удаление трубки.
Большинство женщин могут выписаться из больницы через несколько дней после операции, хотя полное выздоровление может занять от 4 до 6 недель.
Если ваша маточная труба уже разорвалась, вам потребуется экстренная операция.
Хирург сделает больший разрез на животе (лапаротомия), чтобы остановить кровотечение и восстановить маточную трубу, если это возможно.
После любого типа операции будет назначено лечение, называемое профилактикой резус-фактора D, если ваша группа крови RhD отрицательная (дополнительную информацию см. В группах крови).
Это включает инъекцию лекарства, которое помогает предотвратить болезнь резус при будущих беременностях.
Последняя проверка страницы: 27 ноября 2018 г.
Срок следующей проверки: 27 ноября 2021 г.
ЭКТОПИЧЕСКАЯ (ТРУБНАЯ) БЕРЕМЕННОСТЬ
Внематочная беременность определяется как беременность, протекающая вне матки.Чаще всего это происходит в маточной трубе, но иногда это может произойти в яичнике, шейке матки или в любом месте брюшной полости. Частота внематочной беременности составляет 1% от всех беременностей, а в случаях экстракорпорального оплодотворения (ЭКО) она оценивается в 1-3%. Внематочная беременность — одно из самых опасных осложнений беременности и причина смерти номер один в первом триместре. Если ее не обнаружить, внематочная беременность будет продолжать расти внутри трубки и, в конечном итоге, разорвать трубку и привести к чрезмерному внутрибрюшному кровотечению, которое может привести к смерти.Выявить внематочную беременность на ранней стадии можно с помощью УЗИ влагалища и измерения гормона бета-ХГЧ. Внематочная беременность исторически лечилась с помощью лапаротомии (открытой абдоминальной хирургии) и удаления маточной трубы. Но в последнее время лапароскопическое удаление внематочной массы и сохранение маточной трубы является наиболее распространенным типом выполняемой хирургии. Медикаментозное лечение внематочной беременности в значительной степени заменило хирургическое лечение клинически стабильных пациентов с использованием препарата под названием метотрексат (МТ).
Что вызывает внематочную беременность?
Оплодотворение яйцеклетки происходит в маточной трубе, а затем оплодотворенная яйцеклетка (эмбрион) попадает в матку за счет перистальтических движений здоровой маточной трубы, где имплантируется в полость эндометрия через 6-7 дней после овуляции. Задержка переноса эмбриона из маточной трубы в матку может привести к вылуплению эмбриона и его имплантации в стенку маточной трубы. Одним из наиболее распространенных предрасполагающих факторов является воспалительное заболевание органов малого таза (ВЗОМТ), вызванное хламидиозом или гонореей, приводящее к повреждению внутренней оболочки трубки.Если трубки открываются хирургическим путем (неосальпингостомия) или ремонтируются (тубопластика) из-за предшествующего повреждения маточных труб, риск внематочной беременности увеличивается. Риск внематочной беременности также увеличивается с каждой дополнительной внематочной беременностью. Риск развития второй внематочной болезни составляет примерно 15%, а для третьей — 25-30%. Курение и аборты в анамнезе (сомнительно) также могут увеличить риск внематочной беременности. Риск может еще больше увеличиваться в зависимости от каждого отдельного случая и подверженности заболеваниям, передаваемым половым путем, или при наличии дополнительных переменных.Риск внематочной беременности снижается при использовании всех методов контрацепции. Если трубки перевязаны для контрацепции и диагностирована беременность (неудачная перевязка маточных труб), существует вероятность 35%, что беременность находится в трубке, и вероятность 65%, что она находится в матке. Если есть внутриматочная спираль (ВМС) и наступает беременность, вероятность того, что беременность может быть внематочной, составляет 50%. В таких случаях неудачной контрацепции важно знать, что риск внематочной беременности высок.Следует также отметить, что некоторые из беременностей, связанных с неудачной контрацепцией, могут быть внутриутробными и совершенно нормальными.
Признаки и симптомы внематочной беременности:
Если у пациентки отсутствуют месячные, первое, что нужно сделать, — это тест на беременность. Если тест положительный и есть боль в животе или вагинальные кровянистые выделения / кровотечение, следует исключить внематочную беременность. Боль относительно часто встречается при внематочной беременности и может иметь форму спазмов (похожих на менструальные спазмы) или боли внизу живота / таза.Кровотечение может быть в виде сильного кровотечения (похожего на менструальный цикл или ранний выкидыш) или очень легкого (подобно последним нескольким дням обычного периода). Кровотечение происходит из-за гормональной стимуляции клеток матки (эндометрия), которые продолжают расти, даже если беременность происходит не в матке, а в маточной трубе. Такая гормональная стимуляция матки может привести к образованию круговой структуры, называемой псевдопластом. Эта структура похожа на нормальную 5-недельную внутриутробную беременность и в некоторых случаях может быть ошибочно принята за нормальную внутриутробную беременность на ранних сроках.Наличие желточного мешка (кольцевого типа) внутри «мешка» или полюса плода исключает внематочную беременность. В некоторых случаях боль в плече может быть основной жалобой, которая возникает из-за кровотечения из конца трубки (не обязательно разорванной трубки), которая перемещается в верхнюю часть живота. Кровь может раздражать диафрагмальный нерв в этой области и вызывать боль в плече или спине. Другие симптомы включают головокружение и обмороки, которые указывают на сильное внутрибрюшное кровотечение. В таких случаях необходимо сделать экстренную операцию, чтобы спасти жизнь пациента.
Диагностика внематочной беременности:
Важно подозревать наличие внематочной беременности у пациентов с высоким риском, таких как женщины с внематочной беременностью в анамнезе, предшествующими операциями на маточных трубах, спаечными заболеваниями таза, бесплодием, венерическими заболеваниями или воспалительными заболеваниями органов малого таза. В некоторых случаях нет предшествующего анамнеза или факторов риска, но внематочная беременность все еще наблюдается. Внематочная беременность обычно диагностируется путем серийных измерений гормона беременности, называемого бета-ХГЧ, и ультразвукового исследования органов малого таза.Уровень бета-гормона ХГЧ удваивается каждые 2-3 дня в первые 6-8 недель нормальной беременности. В 10% нормальных беременностей уровень бета-ХГЧ не может удваиваться каждые 2-3 дня, что затрудняет диагностику нормальной беременности. И наоборот, в 10% внематочных беременностей уровень бета-ХГЧ может удвоиться соответствующим образом, имитируя нормальную беременность. В большинстве случаев УЗИ влагалища и малого таза очень помогает отличить нормальную беременность от внематочной. На очень ранних сроках беременности может быть сложно визуализировать беременность в матке.Если уровень бета-ХГЧ выше 1500, внутриутробную беременность можно увидеть с помощью УЗИ влагалища. Особенно если наблюдается желточный мешок или полюс плода, внематочная беременность исключена. Если нет гестационного мешка или есть гестационный мешок или псевдосак (может выглядеть как нормальная беременность), но нет других структур (желточный мешок или полюс плода), указывающих на беременность в матке, внематочная беременность сильно подозревается или диагностируется. . На УЗИ можно визуализировать наличие крови в полости малого таза и, в зависимости от количества, можно диагностировать кровотечение из конца трубки (без разрыва) или полноценный разрыв внематочной беременности.В некоторых случаях диагностика может быть затруднена, потому что в тазу может быть кровь, но трубка все еще не повреждена. В других случаях небольшое количество крови может быть связано с разрывом трубки от внематочной. По этой причине историческое вмешательство, называемое кульдоцентезом (забор крови шприцем из полости таза через вагинальный доступ), больше не выполняется, поскольку наличие крови не подтверждает или не исключает разрыв внематочной беременности. В некоторых случаях раннего выкидыша могут наблюдаться похожие симптомы, что затрудняет диагностику и клинический подход к лечению.В таких случаях очень полезны уровни бета-ХГЧ и ультразвуковое исследование, позволяющее пациентам убедиться, что у них нет внематочной беременности.
Ведение внематочной беременности:
Внематочную беременность можно вести выжидательно, с медицинской точки зрения с помощью метотрексата или хирургическим путем с помощью лапароскопии или открытой абдоминальной операции, называемой лапаротомией. Ожидаемое лечение включает тщательный мониторинг симптомов, измерение уровня бета-ХГЧ и ультразвуковые исследования. Если клинический статус не изменился и уровень бета-ХГЧ неуклонно снижается, целесообразно выжидательная тактика.Примерно 10-15% всех внематочных беременностей можно вылечить выжидательно, а долгосрочные результаты беременности (риск внематочной или внутриутробной беременности) аналогичны медицинским и хирургическим вмешательствам. Медицинское ведение внематочной беременности включает внутримышечное введение химиотерапевтического агента под названием метотрексат (МТ) клинически стабильным пациентам. Метотрексат разрушает быстро делящиеся клетки, например те, которые присутствуют на ранних сроках беременности, а побочные эффекты ограничены из-за низкой дозы используемых лекарств.В некоторых случаях может потребоваться несколько инъекций метотрексата, если уровень бета-ХГЧ не снижается с течением времени. Однако в большинстве случаев одной инъекции достаточно для полного исчезновения симптомов. Шансы на успех зависят от многих переменных, но в основном от начального уровня бета-ХГЧ с более высокими показателями успеха, наблюдаемыми при более низких уровнях бета-ХГЧ. Анализ крови проводится до введения препарата, а уровень бета-ХГЧ проверяется через 4 и 7 дней после инъекции метотрексата. Если уровень бета-ХГЧ не упадет по крайней мере на 15% с 4 по 7 день, делается вторая инъекция и снова проверяются уровни гормонов по аналогичному графику, чтобы убедиться, что уровни снижаются.После приема препарата пациенты должны находиться под наблюдением на предмет признаков разрыва. В некоторых случаях внематочная беременность может привести к разрыву / разрыву трубки, несмотря на медицинское вмешательство. Некоторая боль и кровотечение после лечения метотрексатом относительно распространены, но если они чрезмерны, пациентам необходимо обратиться в ближайшее отделение неотложной помощи для немедленной оценки и лечения. В случаях ЭКО эмбрионы вводятся в полость матки, и один или несколько эмбрионов могут быть засосаны обратно в маточные трубы (из-за отрицательного давления в брюшной полости).В таких случаях лечение такое же, как при естественной внематочной беременности. Медикаментозное лечение подходит не для всех случаев внематочной беременности. Следующее включает противопоказания к медицинскому лечению и требует хирургического вмешательства:
- Клинически нестабильный пациент
- Пациент, не соблюдающий правила с возможным плохим последующим наблюдением
- Грудное вскармливание
- Алкоголизм, заболевание печени, заболевание почек, активное заболевание легких
- Анемия или другое Заболевания крови
- Аллергия или чувствительность к метотрексату
- Язвы желудка или кишечника
Хирургическое лечение внематочной беременности является менее распространенным начальным подходом из-за появления медикаментозного лечения с использованием метотрексата.Если медикаментозное лечение или выжидательная тактика не подходят, хирургическое лечение с использованием минимально инвазивного хирургического подхода, называемого лапароскопией, становится лучшим вариантом. Чаще всего внематочная беременность удаляется без удаления всей трубки с помощью процедуры, называемой линейной сальпингостомией. Лапароскопически на трубке делают разрез, удаляют ткань внематочной беременности, а затем орошают трубку и останавливают кровотечение. Затем маточная труба со временем заживает сама по себе и в большинстве случаев остается функциональной.В некоторых случаях трубки могут быть серьезно повреждены или кровотечение чрезмерно во время операции, и удаление трубки вместе с внематочной массой может быть более целесообразным. Этот вид хирургического вмешательства называется лапароскопической сальпингэктомией. Если другая трубка в норме, пациентки могут забеременеть независимо от места овуляции (правый или левый яичник). В экстренных случаях с подозрением на чрезмерную кровопотерю, у клинически нестабильных пациентов или пациентов, не реагирующих на лечение, переливание крови и немедленная открытая абдоминальная операция (лапаротомия) могут быть спасательными мерами.В большинстве случаев лапароскопия вместо лапаротомии может быть безопасно выполнена даже в случаях внематочного разрыва, хотя клиническое решение в это время принимает хирург на основе каждого отдельного случая. Гетеротопическая беременность — это сосуществование нормальной внутриутробной и внематочной беременности с частотой 1 из 15 000 беременностей. Это чаще встречается после лечения ЭКО, потому что один из эмбрионов может имплантироваться в трубку, а другой — в матку. Вынашивание беременности и медикаментозное лечение не являются вариантами ведения при гетеротопной беременности.Хирургическое удаление эктопической ткани или удаление всей трубки лапароскопически или посредством лапаротомии является подходящим лечением. Исход беременности после лечения внематочной беременности одинаков для всех вариантов лечения. Трубка остается открытой в 80% случаев при 50-75% случаев внутриутробной и 15% внематочной беременности. Любая пациентка, у которой в анамнезе была внематочная беременность в анамнезе, должна пройти тест на беременность с пропущенными менструациями и немедленно обратиться за медицинской помощью, чтобы зарегистрировать беременность в матке.До тех пор, пока не будет подтверждено, что беременность наступила в матке, следует заподозрить внематочную беременность и измерить уровень бета-ХГЧ вместе с УЗИ органов малого таза.
Загрузите опубликованные данные доктора Байрака о внематочной беременности здесь:
Какое лечение лучше всего — лекарства или хирургическое вмешательство ?: Медицинское обслуживание женщины доктора ДеЛеона: акушеры-гинекологи
Любая беременность, которая растет за пределами полости матки, где она не должна расти, называется внематочной беременностью.Чаще всего внематочная беременность может развиваться внутри маточной трубы. Поскольку трубка не может адекватно расшириться и в конечном итоге разорвется и вызовет кровотечение, ее необходимо растворить с помощью соответствующих лекарств или удалить хирургическим путем.
Метотрексат — это лекарство, используемое для растворения эктопии, и при определенных обстоятельствах его преимущество заключается в том, что он позволяет избежать инвазивной лапароскопической хирургии. Он безопасен, уместен и очень эффективен для здоровых женщин с неразрывной беременностью меньшего размера.Часто однократного укола достаточно, чтобы эффективно растворить внематочную. ХГЧ, гормон беременности, периодически контролируется в крови, пока не достигнет уровня небеременных, что указывает на полное растворение эктопического гормона. Если уровни не падают должным образом, может потребоваться вторая доза. В низких дозах метотрексат обычно чрезвычайно безопасен.
Лапароскопическое удаление внематочной беременности очень эффективно и часто необходимо при больших сроках беременности, особенно когда на сонограмме отмечается сердцебиение.Часто трубку можно спасти, открыв ее и удалив беременность, но часто может потребоваться удаление всей маточной трубы, содержащей беременность. После этого также контролируется уровень ХГЧ, чтобы убедиться, что не осталось никаких тканей.
Как хирургическое вмешательство, так и медикаменты являются вариантами лечения, и оба метода относительно безопасны и эффективны. Медикаментозное лечение предпочтительнее, когда внематочная болезнь меньше. Если внематочная опухоль становится больше (3 см и более), лечение не очень эффективно, и предпочтительнее хирургическое вмешательство.
Чрезвычайно важно исключить возможность внематочной беременности у пациенток из группы высокого риска как можно раньше до ее разрыва. Если эктопию лечить достаточно рано, с помощью лекарств или хирургического вмешательства, фаллопиевы трубы часто можно спасти.
Может ли внематочная беременность дожить до срока и превратиться в «ребенка»?
Беременные, имплантированные в яичники и трубки, не могут выжить, потому что эмбриону не остается места для роста. В конечном итоге это приведет к разрыву трубки или яичника и потенциально может вызвать опасное для жизни внутреннее кровотечение у матери.Насколько мне известно, самый продолжительный период, когда внематочная беременность длилась до того, как она стала причиной серьезных проблем, составляла четыре месяца; это слишком рано, чтобы выжить. В редких случаях беременность может имплантироваться в брюшную полость, прикрепляться к различным органам и расти, давая живорождение. Эти редкие беременности могут быть очень опасными для пациентов из-за того, что плацента (послед) проникает в орган, к которому она прикрепляется, что приводит к значительному кровотечению и повреждению.
АвторД-р Луис Усуга ДокторДеЛеон получил степень доктора медицины и хирургическое образование в Университете Антиокии в Медельине, Колумбия. Затем доктор ДеЛеон работал ординатором общей хирургии в католическом медицинском центре Милосердия в Лэнсдауне, штат Пенсильвания. Он прошел интернатуру и резидентуру по акушерству и гинекологии в больнице Джексон Мемориал Университета Майами и Университета Пуэрто-Рико. Доктор ДеЛеон занимается частной практикой в метро Далласа с октября 1998 года. Он является наставником для студентов-медиков. ДокторДеЛеон сертифицирован Советом директоров и является членом Американского колледжа акушерства и гинекологии и Американской медицинской ассоциации.
Внематочная беременность | Информация о здоровье
Лечение внематочной беременности
Все варианты лечения приводят к прекращению внематочной беременности, которая не может нормально развиваться.
Ваше лечение будет зависеть от того, насколько серьезны ваши симптомы, насколько продвинулась ваша беременность и есть ли разрыв маточной трубы. Ваш врач также должен обсудить с вами, планируете ли вы снова забеременеть в будущем.
Здесь мы описываем варианты лечения внематочной беременности в фаллопиевых трубах — наиболее распространенной разновидности. Если у вас внематочная беременность в другом месте, ваш врач расскажет вам о возможных вариантах лечения.
Бдительное ожидание (выжидательная тактика)
Вам может не потребоваться какое-либо лечение внематочной беременности, потому что иногда беременность заканчивается сама собой. Прежде чем решить, что это безопасный вариант для вас, ваш врач проверит, что:
- масса в маточной трубе меньше трех с половиной сантиметров
- у вас нет боли и больше ничего не вызывает беспокойства у врача
- Ваш анализ крови показывает, что уровень ХГЧ низкий и падает
- вы соглашаетесь на необходимое наблюдение со стороны больницы
Ваш врач попросит вас регулярно сдавать анализ крови на ХГЧ, пока он не перестанет обнаруживаться.Вам не обязательно оставаться в больнице, но вам следует вернуться, если у вас появятся другие симптомы.
Выжидательная тактика успешна от семи до девяти из каждых 10 женщин, у которых она есть. Если это не сработает, вы можете продолжить лечение или даже операцию, если это необходимо.
Лекарства
Лечение внематочной беременности включает одну или несколько инъекций лекарства под названием метотрексат. Это останавливает рост клеток эмбриона, и беременность постепенно усваивается вашим организмом.Лечение метотрексатом подходит только в том случае, если ваша беременность все еще находится на ранних сроках.
После инъекции вам нужно будет вернуться для дальнейшего мониторинга уровня ХГЧ. В зависимости от результатов вам может потребоваться еще одна доза метотрексата. Вам будут сдавать анализы крови до тех пор, пока в вашей крови не перестанет обнаруживаться ХГЧ. Это может занять до восьми недель.
Лечение метотрексатом имеет побочные эффекты. Он часто вызывает боль в животе через два-три дня после инъекции и может вызвать тошноту и диарею.
Важно не забеременеть снова в течение трех месяцев после инъекции метотрексата. Если вы забеременеете, метотрексат может нанести вред вашему развивающемуся ребенку.
Некоторые женщины не могут проходить лечение метотрексатом по состоянию здоровья. Если вы не можете принять метотрексат или лечение не принесло результатов, ваш врач порекомендует вам хирургическое лечение.
Хирургия
Вам может потребоваться операция по удалению маточной трубы и внематочная беременность, если:
- лекарств не подействовали, иначе вы не сможете пройти контрольные анализы после лечения
- длина вашей беременности превышает три с половиной сантиметра в диаметре
- у вас сильная боль
- Вы очень плохо себя чувствуете из-за разрыва маточной трубы и внутреннего кровотечения — требуется неотложная медицинская помощь
Обычно вам делают операцию в замочную скважину с помощью лапароскопа и под общим наркозом.Лапароскоп вводится в ваше тело через небольшой разрез или порезы в брюшной полости. Однако в некоторых случаях врачу требуется более крупный разрез, чтобы напрямую увидеть пораженный участок. Это называется открытой операцией или лапаротомией.
Операция обычно включает удаление всей пораженной маточной трубы (сальпингэктомия). Обычно это происходит в том случае, если вы не планируете снова забеременеть или если вы действительно хотите забеременеть, а вторая трубка здорова.
Если другая фаллопиева труба повреждена или у вас есть другие причины для низкой фертильности, но вы хотите повторить беременность, одним из вариантов может быть удаление только внематочной беременности.Это называется сальпинготомией. Это дает этой лампе возможность в будущем снова нормально работать.
Если вам сделали сальпинготомию, вам нужно будет пройти контрольные анализы для проверки уровня ХГЧ. Есть вероятность, что в будущем вам потребуется удаление маточной трубы или дальнейшее лечение метотрексатом. Смотрите наш раздел о лекарствах для получения дополнительной информации
Внематочная беременность: нормальные симптомы могут внезапно стать опасными для жизни
После нескольких операций по поводу эндометриоза и длительных периодов тазовой боли, на диагностику и лечение которых ушли годы, мы наконец были готовы дать шанс отцовству.Мне был 41 год, и мне сказали, что для зачатия мне потребуется экстракорпоральное оплодотворение. Первые два раунда провалились.
Это был шок — даже при всех проблемах с тазом никто никогда не говорил мне, что у меня не будет ребенка. У меня были детские куклы, дети из Cabbage Patch Kids. Я выросла на сильной материнской линии; Фотографии «Четырех поколений» — меня, моей мамы, бабушки и бабушки — стали праздничной традицией. Именно это тепло женщин, воспитавших меня, заставило меня тоже захотеть стать матерью.
По работе мы провели лето 2017 года в Нью-Йорке, где прожили девять лет, а шесть лет назад переехали в Майами. Нью-Йорк был полон медицинских экспертов и клиник ЭКО, которые могли помочь нам осуществить нашу мечту стать отцом. Дополнительный дивиденд: мы были счастливы пропустить часть заболоченного, потного лета в Майами и сезон ураганов.
После первых двух неудач ЭКО мы решили попробовать ЭКО еще раз. Мы нашли деньги. Мы сделали медицинскую подготовку. Наш последний раунд ЭКО начнется с моим следующим менструальным циклом.Мне сказали прийти в клинику, когда у меня начались месячные, но этого не произошло. Это было странно, хотя у меня были кровянистые выделения, сказал я другу за обедом. Но никаких признаков моей обычной мигрени, вызванной ПМС. Мой друг посмотрел на меня широко раскрытыми глазами: «Итак. Может ты беременна? »
Я засмеялся. Я не могла забеременеть естественным путем — таким образом, это ЭКО. Все иголки. Все эти деньги. Я пожала плечами, но по дороге домой купила цифровой тест на беременность. Я посмотрел на ДА на палке и снова засмеялся. Вот и все об ЭКО.Мы сделали это по старинке.
Пока я ждал, когда на следующий день сдадут кровь в клинике, чтобы подтвердить то, что мне сказала палка, по радио прозвучала песня «Давайте послушаем для мальчика». Ага, подумал я. Два дня спустя играла «My Girl», пока я сидел в лаборатории. Хм!
А вот природа непредсказуема. После нескольких дней анализов специалист по фертильности предупредил меня, что у меня низкий уровень прогестерона. Таким образом, ее комментарий, когда я сидела в своем бумажном платье, что это может быть не «хорошая беременность».«Беременность может быть химической — та, которая может просто исчезнуть в течение нескольких дней — или, возможно, внематочной, когда эмбрион имплантируется вне матки, где он не может выжить.
«Итак, что нам делать?» Я спросил доктора. «Наблюдатель», — сказала она по-деловому. «Смотри и жди».
Вскоре после этого мы вернулись домой в Майами, и я начала бдение по беременности. Я дремал и пил имбирное пиво от тошноты. У меня была встреча с моим новым акушером в Майами. На экране сонограммы еще ничего не отображалось, но его это не волновало.Он сказал, что мой уровень ХГЧ, который использовался для отслеживания ранних беременностей, повышался. Итак, мы ждали.
Да, я искал в Google «каково ощущение эктопии?» но мы также не могли помочь осторожно, скрестив пальцы за спиной, обсуждать детские имена. Я обратила внимание на детские товары, которые новые мамы размещают в Instagram. Я попробовала медитацию и проявление — духовное видение здоровой беременности — и костный бульон. Недавно Майами-Бич был объявлен свободным от вируса Зика, но я носила на улице длинные рукава и брюки и избегала прогулок по пляжу — на всякий случай — поскольку вирус был связан с врожденными дефектами.
Я устал от потустороннего мира, но при этом чувствовал себя спокойнее, чем когда-либо. Я погрузился в эту тонкую, нежную колею того, что могло быть, как я думала, только чувством материнства.
К этому моменту, в августе, разразился сезон ураганов. Атлантический океан и Персидский залив кишат депрессиями, низменностями и красивыми водоворотами, которые могут стать тропическими циклонами, а могут и не стать. В начале прогноза вы начинаете надеяться, что шторм может утихнуть или пойти другим путем. Вы взвешиваете шансы, вы отрицаете.Но когда метеорологи начинают проектировать «конус неопределенности», страх охватывает все. Вы смотрите и ждете, чувствуя себя бесполезным против силы природы делать то, что она хочет.
Официально я была на седьмой неделе беременности — известно об этом на трех. Эмбрион, согласно калькулятору BabyMed.com, был размером с зерно граната. Не было ни одного из предупреждающих признаков внематочной болезни — ни боли в плече, ни кровотечения. Я задавалась вопросом, может ли специалист по репродуктивной системе ошибаться. Акушер все еще улыбался мне во время обследований.Я погуглил стоимость доставки и госпитализации. Мы смотрели и ждали.
Я знал, как женщины знают свое тело: когда меня разбудила боль в 3 часа ночи, я лежал на кушетке, пот струился по спине, пытаясь убедить себя, что это несварение желудка. Крови не было. Но боль была другой. Настойчивый. Я хотел, чтобы это ушло. Я дышал так, как научился в медитации. Но я знал.
В 4 часа утра разбудила мужа, и мы пошли в реанимацию. Я задавался вопросом, почему медсестра-сортировщик смотрит на меня.«Ты обычно такой бледный?» Я покачал головой. Я споткнулся, пытаясь встать. Внезапно я оказался на каталке, а рядом со мной были два врача, три медсестры, пять интернов. Они столпились вокруг меня, закрывая мне глаза на моего мужа, сидящего позади них с бледным лицом. Активизировалась деятельность. Мне сделали капельницу, и я почувствовал себя немного лучше. Вкратце. Врачи заказали УЗИ, но техник не сказала мне, что она увидела во время сканирования. Я дрожал под слоями одеял. Я знал.
Я почувствовал головокружение. Потом горячо. Машины пищали, и к моей кровати стекались медсестры. Они пытались найти больше вен, чтобы взять кровь, а затем дать мне кровь. У меня резко упало давление, потребовалось переливание крови. Они не сказали мне этого, но я знал, что у меня внутреннее кровотечение. Беременность была внематочной. Он разорвал мою маточную трубу.
Заведующий акушерством прибыл с галстуком-бабочкой, когда меня катили по коридорам к операционной. «Мне стало плохо, — сказал я санитару, который предложил притормозить.»Нет!» — сказали доктор и добрая медсестра из отделения неотложной помощи, державшие меня за руку. «Идти! Она должна попасть в операционную ».
ER. ИЛИ ЖЕ. Разрыв. Восторг. Все было размыто. Последнее, что я помню до того, как подействовала анестезия, были обеспокоенные лица, бросающиеся ко мне — что делать? Меня не было.
Когда я проснулась, я уже не была беременна. До того, как я погиб, все было «ужасно». Но на моем последующем приеме две недели спустя добрый начальник акушерства взял меня за руку и сказал: «С вами все было в порядке, когда я вошел туда и остановил кровотечение.
Я никогда не спрашивал, что случилось, когда я лежал на операционном столе. Я рассказал об этом моменте нескольким друзьям, которые пережили операцию, медленно, осторожно, восстанавливаясь после операции. Я ждал прозрения — или когда жизнь вернется в нормальное русло.
Но когда я в последний раз чувствовал себя нормально? Семью (зернышками граната) неделями ранее, когда я готовилась к ЭКО? Было ли спокойствие, которое я истолковал как материнское нормальное, — или нормально означало бы вспомнить, кем я был до моего мимолетного путешествия к материнству?
Я все еще был окоченевшим и в синяках, когда ураган подкрался к прогнозу погоды.Мы наблюдали за конусом, макетами и калькуляторами паводков: Ирма могла послать семифутовый штормовой нагон в нашу квартиру на первом этаже в Майами-Бич. Внезапно мы мчались, охваченные ураганом. Мы собрали вещи в доме, положив самые дорогие вещи на самые высокие полки. Мой муж улетел на запад по работе; Я сбежал в Нью-Йорк, чтобы остановиться в квартире друга, с моей собакой на буксире и моей любимой фотографией четырех поколений, спрятанной в моей ручной клади.
Затем шторм переменился, и наш дом остался в живых.Жизнь в Майами потихоньку возобновилась — мы вернулись. Электроэнергия снова включилась. Обломки пальм были утащены. Люди вернулись на пляж. Город и все мы в нем выглядели одинаково — вроде как. Нас вымыли, но грубо.
Я вернулся к работе. Я перестала смотреть детское снаряжение в Instagram. Я ждал того момента, когда снова почувствую себя нормально. Но, как и мои месячные неделями ранее в Нью-Йорке, этого не произошло.
Восстановление после урагана может занять недели, месяцы и даже годы.Некоторые города — города, острова, страны — никогда не будут прежними. Мне потребовались недели, чтобы понять, что и после потери внематочной беременности вы не вернетесь к нормальному состоянию. Ты не можешь.
Где-то по пути вы сбросили кожу и стали кем-то другим. Вы все еще являетесь собой, но с чем-то дополнительным; знание, тень. Контур в форме вас. Вы чувствуете, как он парит, как конус неуверенности, наложенный на карту. Теперь он движется вместе с вами, когда вы идете. Вы не уверены, исчезнут ли очертания и когда они исчезнут.Но вы знаете, что это есть. Итак, вот как вы продвигаетесь вперед — с расплывчатым вами в ногу. Ты, которая была для гранатового зерна временем, матерью.
Внематочная беременность | Детская больница CS Mott
Обзор темы
Что такое внематочная беременность?
При нормальной беременности оплодотворенная яйцеклетка попадает по маточной трубе в матку. Яйцо прикрепляется к матке и начинает расти. Но при внематочной беременности оплодотворенная яйцеклетка прикрепляется (или имплантируется) не в матке, а в другом месте, чаще всего в маточной трубе.(Вот почему это иногда называют трубной беременностью.) В редких случаях яйцеклетка имплантируется в яичник, шейку матки или живот.
Спасти внематочную беременность нет возможности. Это не может превратиться в нормальную беременность. Если яйцеклетка продолжает расти в маточной трубе, она может повредить или разорвать трубку и вызвать сильное кровотечение, которое может быть смертельным. Если у вас внематочная беременность, вам потребуется быстрое лечение, чтобы ее остановить, прежде чем она вызовет опасные проблемы.
Что вызывает внематочную беременность?
Внематочная беременность часто возникает из-за повреждения маточных труб.Оплодотворенное яйцо может иметь проблемы с прохождением через поврежденную трубку, в результате чего яйцеклетка имплантируется и растет в трубке.
К факторам, повышающим вероятность повреждения маточной трубы и внематочной беременности, относятся:
Некоторые виды лечения могут повысить риск внематочной беременности. К ним относятся:
Каковы симптомы?
В первые несколько недель внематочная беременность обычно вызывает те же симптомы, что и нормальная беременность, например, задержка менструального цикла, усталость, тошнота и болезненность груди.
Ключевые признаки внематочной беременности:
- Боль в области таза или живота. Сначала он может быть острым с одной стороны, а затем распространяться по животу. Может быть хуже, когда вы двигаетесь или напрягаетесь.
- Вагинальное кровотечение.
Если вы считаете, что беременны, и у вас есть эти симптомы, немедленно обратитесь к врачу.
Как диагностируется внематочная беременность?
Анализ мочи может определить беременность. Чтобы выяснить, есть ли у вас внематочная беременность, ваш врач, скорее всего, проведет:
- Осмотр органов малого таза, чтобы проверить размер вашей матки и нащупать опухоль или болезненность в животе.
- Анализ крови, проверяющий уровень гормона беременности (ХГЧ). Этот тест повторяют через 2 дня. На ранних сроках беременности уровень этого гормона удваивается каждые 2 дня. Низкий уровень указывает на проблему, например, на внематочную беременность.
- УЗИ. Этот тест может показать изображения того, что у вас внутри живота. С помощью УЗИ врач обычно может увидеть беременность в матке через 6 недель после последней менструации.
Как лечится?
Наиболее распространенными видами лечения являются медицина и хирургия.В большинстве случаев врач сразу же лечит внематочную беременность, чтобы не навредить женщине.
Лекарство можно использовать, если беременность выявлена раньше, чем трубка повреждена. В большинстве случаев одна или несколько инъекций лекарства под названием метотрексат прерывают беременность. Укол позволяет избежать операции, но может вызвать побочные эффекты. Вам нужно будет обратиться к врачу для последующего анализа крови, чтобы убедиться, что укол подействовал.
При беременности, срок которой превышает первые несколько недель, операция безопаснее и с большей вероятностью подействует, чем лекарства.Если возможно, операция будет лапароскопической (скажите «лап-э-э-э-э-э-э-э-э-э-э»). Этот тип операции проводится через один или несколько небольших разрезов (разрезов) на животе. Если вам требуется экстренная операция, у вас может быть более крупный разрез.
Чего ожидать после внематочной беременности?
Потерять беременность всегда тяжело, независимо от того, насколько рано это произошло. Найдите время, чтобы скорбеть о своей потере, и получите необходимую поддержку, чтобы пережить это время.
Вы можете подвергнуться риску депрессии после внематочной беременности.Если у вас симптомы депрессии длятся более двух недель, обязательно сообщите об этом своему врачу, чтобы вы могли получить необходимую помощь.
Беспокойство о фертильности после внематочной беременности — обычное дело. Наличие внематочной беременности не означает, что у вас не может быть нормальной беременности в будущем. Но это означает, что:
- У вас могут быть проблемы с беременностью.
- У вас больше шансов на повторную внематочную беременность.
Если вы снова забеременеете, убедитесь, что ваш врач знает, что у вас раньше была внематочная беременность.Регулярное обследование в первые недели беременности может выявить проблему на ранней стадии или сообщить, что беременность протекает нормально.
Причина
Повреждение маточных труб — частая причина внематочной беременности. Оплодотворенная яйцеклетка может попасть в поврежденный участок трубки и начать там расти. Некоторые внематочные беременности происходят без какой-либо известной причины.
Общие причины повреждения маточных труб, которые могут привести к внематочной беременности, включают:
- Курение.Женщины, которые курили или курили раньше, чаще страдают внематочной беременностью. Считается, что курение нарушает способность маточных труб перемещать оплодотворенную яйцеклетку к матке.
- Воспалительное заболевание органов малого таза (ВЗОМТ), такое как инфекция хламидиоза или гонореи. ВЗОМТ может образовывать рубцовую ткань в маточных трубах.
- Операция на фаллопиевых трубах, часто используется для отмены перевязки маточных труб или для восстановления рубцовой или заблокированной трубы.
- Предыдущая внематочная беременность в маточной трубе.
Несмотря на то, что беременность после перевязки маточных труб или внутриматочной спирали (ВМС) наступает редко, беременность, которая действительно развивается, может иметь повышенный шанс быть внематочной.
Симптомы
Ранняя внематочная беременность часто ощущается как нормальная беременность. У женщины с внематочной беременностью могут наблюдаться общие признаки ранней беременности, такие как:
- Пропущенная менструация.
- Нежная грудь.
- Усталость.
- Тошнота.
- Учащенное мочеиспускание.
Первые признаки внематочной беременности могут включать:
- Вагинальное кровотечение, которое может быть незначительным.
- Боль в животе или в области таза, обычно через 6-8 недель после задержки менструации.
Однако по мере прогрессирования внематочной беременности могут развиваться другие симптомы, в том числе:
- Боль в животе или тазу, которые могут усиливаться при движении или напряжении. Сначала он может возникать резко с одной стороны, а затем распространяться по тазовой области.
- Тяжелое или сильное вагинальное кровотечение.
- Боль при половом акте или во время гинекологического осмотра.
- Головокружение, дурноту или обморок (обморок), вызванные внутренним кровотечением.
- Признаки шока.
- Боль в плече, вызванная кровотечением в животе под диафрагмой. Кровотечение раздражает диафрагму и ощущается как боль в плече.
Симптомы выкидыша часто сходны с симптомами ранней внематочной беременности.Дополнительную информацию смотрите в теме Выкидыш.
Что происходит
Обычно в начале беременности оплодотворенная яйцеклетка перемещается из маточной трубы в матку, где имплантируется и растет. Но в небольшом количестве диагностированных беременностей оплодотворенная яйцеклетка прикрепляется к области за пределами матки, что приводит к внематочной беременности (также известной как трубная беременность или внематочная беременность).
Внематочная беременность не может поддерживать жизнь плода очень долго.Но внематочная беременность может стать достаточно большой, чтобы разорвать занимаемую ею область, вызвать сильное кровотечение и поставить под угрозу мать. Женщине с признаками или симптомами внематочной беременности требуется немедленная медицинская помощь.
Внематочная беременность может развиваться по разным причинам. В большинстве случаев внематочной беременности оплодотворенная яйцеклетка имплантируется в маточную трубу.
В редких случаях:
- Яйцо прикрепляется и растет в яичнике, шейке матки или брюшной полости (вне репродуктивной системы).
- Одно или несколько яиц растут в матке, а одно или несколько растут в маточной трубе, шейке матки или брюшной полости. Это называется гетеротопической беременностью.
Осложнения внематочной беременности
Внематочная беременность может привести к повреждению маточной трубы, что может затруднить беременность в будущем.
Внематочная беременность обычно выявляется достаточно рано, чтобы предотвратить смертельные осложнения, такие как сильное кровотечение. Прерванная внематочная беременность требует экстренной операции, чтобы предотвратить сильное кровотечение в брюшную полость.Пораженная трубка частично или полностью удаляется. Для получения дополнительной информации см. Хирургия.
Что увеличивает ваш риск
К факторам, которые могут увеличить риск внематочной беременности, относятся:
Медицинские методы лечения и процедуры, которые могут увеличить ваш риск внематочной беременности, включают:
- Предыдущая операция на фаллопиевых трубах с целью лечения бесплодия или отмены перевязки маточных труб.
- Несостоятельность перевязки маточных труб.В редких случаях, когда беременность наступает после операции по стерилизации, существует более высокий, чем обычно, риск внематочной беременности.
- Несостоятельность противозачаточных средств, содержащих только прогестин, например, таблеток, содержащих только прогестин, или беременность, которая наступила при наличии внутриматочной спирали (ВМС).
- Лечение с использованием вспомогательных репродуктивных технологий (ВРТ), например экстракорпоральное оплодотворение (ЭКО). Это может быть результатом попадания оплодотворенной яйцеклетки в маточную трубу после того, как она попала в матку.
- Инфекция после любых операций на матке или фаллопиевых трубах. Это может привести к образованию рубцовой ткани.
Внематочная беременность связана с использованием лекарств, которые заставляют яичники выделять несколько яйцеклеток (суперовуляция). Специалисты пока не знают, связано ли это с тем, что многие женщины, использующие его, уже имеют повреждение маточных труб, или с самим лекарством.
Если вы забеременели и находитесь в группе высокого риска внематочной беременности , за вами будут внимательно наблюдать.Врачи не всегда соглашаются с тем, какие факторы риска достаточно серьезны, чтобы внимательно следить за ними. Но исследования показывают, что риск достаточно серьезен, если у вас ранее была операция на трубах или внематочная беременность, вы подвергались воздействию DES до родов, знали о проблемах с маточными трубами или у вас была беременность с установленной внутриматочной спиралью (ВМС).
Когда вам следует позвонить своему врачу?
Если вы беременны, помните о симптомах, которые могут означать, что у вас внематочная беременность, особенно если вы находитесь в группе риска.Если у вас есть симптомы внематочной беременности или вы лечитесь от внематочной беременности, избегайте физических нагрузок, пока ваши симптомы не будут оценены врачом.
Позвонить 911 или другие службы экстренной помощи немедленно если:
- Вы потеряли сознание (потеряли сознание).
- У вас сильное вагинальное кровотечение.
- У вас внезапная сильная боль в животе или тазу.
Позвоните своему врачу сейчас или немедленно обратитесь за медицинской помощью, если:
- У вас головокружение или дурнота, или вы чувствуете, что можете упасть в обморок.
- У вас вагинальное кровотечение.
- У вас появились новые спазмы или новая боль в животе или тазу.
- У вас новая боль в плече.
К кому обратиться
Следующие медицинские работники могут обследовать вас на предмет внематочной беременности:
Диагностированная внематочная беременность лечится гинекологом.
Обследования и анализы
Большинство внематочных беременностей можно обнаружить с помощью гинекологического осмотра, УЗИ и анализов крови.Если у вас есть симптомы возможной внематочной беременности, вам необходимо:
- Гинекологический осмотр, который может выявить болезненность в матке или фаллопиевых трубах, меньшее увеличение матки, чем ожидается при беременности, или образование в области таза. .
- УЗИ органов малого таза (трансвагинальное или абдоминальное), при котором используются звуковые волны для получения изображения органов и структур в нижней части живота. Трансвагинальное УЗИ используется, чтобы показать, где находится беременность. Беременность в матке видна через 6 недель после последней менструации.Внематочная беременность вероятна, если в матке отсутствуют ожидаемые признаки эмбриона или плода, но уровень ХГЧ повышен или повышен.
- Два или более анализа крови на уровень гормона беременности (хорионический гонадотропин человека или ХГЧ) с интервалом 48 часов. В первые недели нормальной беременности уровень ХГЧ удваивается каждые 2 дня. Низкий или медленно увеличивающийся уровень ХГЧ в крови указывает на раннюю патологическую беременность, такую как внематочная беременность или выкидыш. Если уровень ХГЧ аномально низкий, проводится дальнейшее тестирование, чтобы найти причину.
Иногда для поиска внематочной беременности используют лапароскопическое хирургическое вмешательство. Внематочную беременность через 5 недель обычно можно диагностировать и лечить с помощью лапароскопа. Но лапароскопия не часто используется для диагностики очень ранней внематочной беременности, потому что УЗИ и тесты крови на беременность очень точны.
Контрольное обследование после лечения
В течение недели после лечения внематочной беременности уровень ХГЧ (хорионический гонадотропин человека) в крови проверяется несколько раз.Ваш врач будет искать снижение уровня ХГЧ, что является признаком того, что беременность заканчивается (уровень ХГЧ иногда повышается в течение первых нескольких дней лечения, а затем падает). В некоторых случаях тестирование на ХГЧ продолжается от нескольких недель до месяцев, пока уровень ХГЧ не упадет до низкого уровня.
Что думать о
Если вы забеременели и находитесь в группе высокого риска внематочной беременности , за вами будут внимательно наблюдать. Врачи не всегда соглашаются с тем, какие факторы риска достаточно серьезны, чтобы внимательно следить за ними.Но исследования показывают, что риск достаточно серьезен, если у вас ранее была операция на трубах или внематочная беременность, вы подвергались воздействию DES до родов, знали о проблемах с маточными трубами или у вас была беременность с установленной внутриматочной спиралью (ВМС).
Тест на беременность в моче, включая домашний тест на беременность, может точно диагностировать беременность, но не может определить, является ли это внематочной беременностью. Если анализ мочи на беременность подтверждает беременность и подозревается внематочная беременность, необходимо провести дополнительный анализ крови или УЗИ для диагностики внематочной беременности.
Обзор лечения
В большинстве случаев внематочная беременность лечится сразу, чтобы избежать разрыва и сильной кровопотери. Решение о том, какое лечение использовать, зависит от того, насколько рано выявляется беременность, и от вашего общего состояния. В случае ранней внематочной беременности, не вызывающей кровотечения, у вас может быть выбор между применением лекарств или хирургическим вмешательством для прерывания беременности.
Медицина
Использование метотрексата для прерывания внематочной беременности избавляет вас от разреза и общей анестезии.Но это действительно вызывает побочные эффекты, и может потребоваться несколько недель тестирования уровня гормонов в крови, чтобы убедиться, что лечение подействовало. Скорее всего, подействует метотрексат:
- Когда у вас низкий уровень гормонов беременности (хорионический гонадотропин человека или ХГЧ) (менее 5000).
- Когда у эмбриона нет сердечной деятельности.
Хирургия
Если у вас внематочная беременность, которая вызывает тяжелые симптомы, кровотечение или высокий уровень ХГЧ, обычно требуется операция.Это связано с тем, что лекарство с меньшей вероятностью подействует, а вероятность разрыва со временем увеличивается. По возможности выполняется лапароскопическая операция с использованием небольшого разреза. При разорванной внематочной беременности необходима экстренная операция.
Выжидательная тактика
В случае ранней внематочной беременности, которая кажется естественным выкидышем (прерыванием) сама по себе, вам может не потребоваться лечение. Ваш врач будет регулярно проверять вашу кровь, чтобы убедиться, что уровень гормона беременности (ХГЧ или хорионический гонадотропин человека) снижается.Это называется выжидательной тактикой.
Внематочная беременность не поддается лечению.
- Если уровень ХГЧ не снижается или кровотечение не прекращается после приема метотрексата, следующим шагом может быть операция.
- Если вам сделали операцию, после нее вы можете принять метотрексат.
Если ваша группа крови резус-отрицательная, резус-иммуноглобулин может быть использован для защиты от любой будущей беременности против резус-сенсибилизации. Дополнительную информацию см. В разделе Сенсибилизация резус-фактора во время беременности.
Что думать о
Хирургия против медицины
- Метотрексат обычно является препаратом первого выбора для прерывания внематочной беременности на ранних сроках. После введения лекарства в течение нескольких дней или недель необходимы регулярные контрольные анализы крови.
- Существуют различные виды операций при трубной внематочной беременности. Пока у вас одна здоровая маточная труба, сальпингостомия (маленькая трубная щель) и сальпингэктомия (удаленная часть трубы) примерно одинаково влияют на вашу фертильность в будущем.Но если ваша другая трубка повреждена, ваш врач может попытаться сделать сальпингостомию. Это может повысить ваши шансы забеременеть в будущем.
- Хотя операция — более быстрое лечение, она может вызвать рубцевание ткани, что может вызвать проблемы с беременностью в будущем. Хирургия маточных труб может повредить маточную трубу, в зависимости от того, где и насколько велик эмбрион, а также от типа операции.
Операция может быть единственным вариантом лечения, если у вас внутреннее кровотечение.
Профилактика
Вы не можете предотвратить внематочную беременность, но вы можете предотвратить серьезные осложнения с помощью ранней диагностики и лечения.Если у вас есть один или несколько факторов риска внематочной беременности, вы и ваш врач можете внимательно следить за вашими первыми неделями беременности.
Если вы курите, бросьте курить, чтобы снизить риск внематочной беременности. Женщины, которые курили или курили раньше, чаще страдают внематочной беременностью.
Использование более безопасных методов секса, таких как использование мужского или женского презерватива каждый раз, когда вы занимаетесь сексом, помогает защитить вас от инфекций, передаваемых половым путем (ИППП), которые могут привести к воспалительным заболеваниям органов малого таза (ВЗТО).ВЗОМТ — частая причина образования рубцовой ткани в маточных трубах, которая может вызвать внематочную беременность.
Домашнее лечение
Если вы подвержены риску внематочной беременности и подозреваете, что беременны, воспользуйтесь домашним тестом на беременность. Если результат положительный, обязательно сделайте подтверждающий тест у врача, особенно если вас беспокоит внематочная беременность.
Если вы получаете лечение метотрексатом для прерывания внематочной беременности, у вас могут возникнуть побочные эффекты от этого лекарства.Ознакомьтесь с этими советами по управлению лечением метотрексатом, чтобы минимизировать эти побочные эффекты.
Если вы пережили внематочную беременность, независимо от того, на каком раннем сроке беременности, ожидайте, что вам и вашему партнеру потребуется время, чтобы скорбеть. Также возможно развитие депрессии из-за гормональных изменений после потери беременности. Если у вас симптомы депрессии длятся более двух недель, обязательно позвоните своему врачу или психологу, клиническому социальному работнику или лицензированному консультанту по психическому здоровью.
Вы можете связаться с группой поддержки, прочитать об опыте других женщин и поговорить с друзьями, консультантом или членом духовенства. Эти вещи могут помочь вам и вашей семье справиться с потерей беременности.
Опасения по поводу будущей беременности
Если у вас была внематочная беременность, вы можете беспокоиться о своих шансах на здоровую или внематочную беременность в будущем. Факторы риска и любое повреждение фаллопиевых труб повлияет на ваш будущий риск и вашу способность забеременеть.Ваш врач может ответить на ваши вопросы с учетом ваших факторов риска.
Лекарства
Лекарства можно использовать только при ранней внематочной беременности, которая не прервалась. В зависимости от того, где находится внематочный рост и какой тип хирургического вмешательства может быть использован в противном случае, лекарство может с меньшей вероятностью, чем хирургическое лечение, вызвать повреждение маточной трубы.
Лекарство, скорее всего, подействует, если ранняя внематочная беременность не вызывает кровотечения и:
- Уровень гормона беременности (ХГЧ или хорионический гонадотропин человека) низкий (менее 5000).
- У эмбриона отсутствует сердечная деятельность.
При более развитой внематочной беременности хирургическое вмешательство является более безопасным и надежным методом лечения.
Выбор лекарств
Метотрексат используется для остановки развития ранней внематочной беременности. Его также можно использовать после хирургического лечения эктопии, чтобы остановить рост всех эктопических клеток.
Если ваша группа крови резус-отрицательная, резус-иммуноглобулин можно использовать для защиты от любой будущей беременности против резус-сенсибилизации.Дополнительную информацию см. В разделе Сенсибилизация резус-фактора во время беременности.
Что думать
Лечение метотрексатом обычно является первым препаратом для прерывания эктопической беременности на ранних сроках. Если беременность протекает в более позднем сроке, операция более безопасна и более эффективна, чем лекарство.
Регулярные контрольные анализы крови необходимы в течение нескольких дней или недель после введения лекарства.
Метотрексат может вызывать неприятные побочные эффекты, такие как тошнота, расстройство желудка и диарея.Для получения информации о том, как минимизировать побочные эффекты, см. Эти советы по лечению метотрексатом.
Метотрексат в сравнении с хирургическим вмешательством
Если ваша внематочная беременность еще не наступила и не разорвалась, вам может подойти метотрексат. Успешное лечение метотрексатом ранней внематочной беременности позволяет избежать риска хирургического вмешательства, с меньшей вероятностью повредит маточную трубу, чем хирургическое вмешательство, и с большей вероятностью сохранит вашу фертильность.
Если вас не волнует сохранение фертильности, операция по поводу внематочной беременности протекает быстрее, чем лечение метотрексатом, и, вероятно, вызовет меньшее кровотечение.
Хирургия
На любой стадии развития хирургическое удаление внематочной опухоли и / или участка маточной трубы, в который она имплантирована, является самым быстрым методом лечения внематочной беременности. Хирургия может быть вашим единственным вариантом лечения, если у вас есть внутреннее кровотечение. По возможности операция выполняется через небольшой разрез с помощью лапароскопии. Этот тип хирургии обычно имеет короткий период восстановления.
Выбор операции
Внематочную беременность можно удалить из маточной трубы с помощью сальпингостомии или сальпингэктомии.
- Сальпингостомия. Внематочный нарост удаляется через небольшой продольный разрез в маточной трубе (линейная сальпингостомия). Разрез оставляют закрыться сам по себе или зашивают.
- Сальпингэктомия. Сегмент маточной трубы удален. Оставшаяся здоровая маточная труба может быть повторно соединена. Сальпингэктомия необходима, когда маточная труба растягивается беременностью и может разорваться, или когда она уже разорвана или сильно повреждена.
И сальпингостомия, и сальпингэктомия могут выполняться либо через небольшой разрез с помощью лапароскопии, либо через более крупный открытый разрез брюшной полости (лапаротомия). Лапароскопия занимает меньше времени, чем лапаротомия. И пребывание в больнице короче. Но при абдоминальной внематочной беременности или экстренном удалении маточных труб обычно требуется лапаротомия.
Что думать
Когда внематочная беременность находится в неразорвавшейся фаллопиевой трубе, предпринимаются все попытки удалить беременность, не удаляя и не повреждая трубу.
Неотложная операция необходима при разрыве внематочной беременности.
Плодородие в будущем
На вашу будущую фертильность и риск повторной внематочной беременности будут влиять ваши собственные факторы риска. Они могут включать курение, использование вспомогательных репродуктивных технологий (ВРТ) для зачатия и степень повреждения маточных труб.
