Как проходили роды с 1900 года до наших дней
1900-е
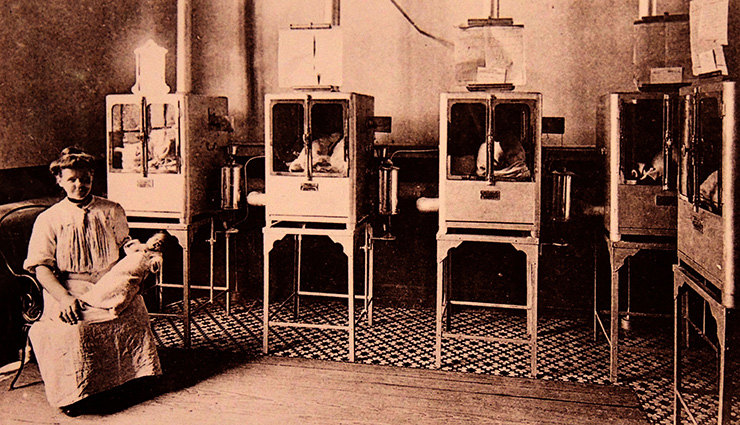
Большинство женщин рожало дома — больницы все еще не были широкодоступны, и лишь менее 5% женщин в США отправлялись в госпитали. Принимать роды помогали повитухи, но богатые семьи уже могли позволить себе позвать врача. Хотя анестезия уже существовала, использовалась для обезболивания рожениц она все еще очень редко.
В России дела обстояли примерно так же.
В 1897 году, на праздновании столетия Императорского клинического повивального института великой княгини Елены Павловны, его директор, лейб-акушер Дмитрий Оскарович Отт с печалью отмечал: «98% рожениц в России по‑прежнему остаются без всякой акушерской помощи!»
«По данным за 1908−1910 гг., количество умерших в возрасте до 5 лет составляло почти 3/5 общего числа умерших. Особенно высокой была смертность детей в грудном возрасте» (Рашин»Население России за 100 лет. 1811−1913 гг.»).
1910-е
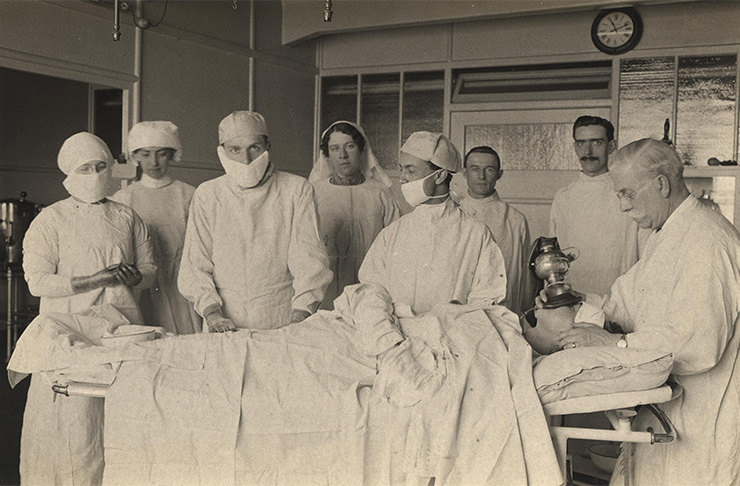
Хотя и большинство женщин все еще приглашает на роды повитух (реже — врачей), в 1914 году уже появился первый «родильный дом». Тогда же врачи в США начали использовать метод обезболивания, который назывался «сумеречный сон» (Twilight Sleep) — женщине давали морфин или скополамин. На протяжении родов женщина погружалась в глубокий сон.
Проблема заключалась в том, что риск смерти матери и дитя в этом случае возрастал.
При этом 90% врачей даже не получили формального образования.
В 1913 году на всей территории России насчитывалось всего девять детских консультаций и лишь 6824 койки в родильных домах. В крупных городах охват стационарным родовспоможением составлял всего 0,6% [БМЭ, том 28, 1962]. Большинство женщин продолжало традиционно рожать дома с помощью родственниц и соседок или приглашало к себе повивальную бабку, повитуху, а только в сложных случаях — врача-акушера.
По статистике, в процессе родов (в основном от сепсиса и разрывов матки) ежегодно умирало более 30 000 женщин. Чрезвычайно высокой была также смертность среди детей первого года жизни: на 1000 родившихся умирало в среднем 273 ребенка. Согласно официальным данным начала XX века, лишь 50 процентов жительниц Москвы имели возможность получения профессиональной медицинской помощи при родах в стационаре, а в целом по стране этот процент составлял всего лишь 5,2% для жительниц городов и 1,2% в сельской местности.
Первая мировая война и последовавшая за ней революция 1917 года замедлили развитие медицины в стране и вызвали деградацию. Разрушалась инфраструктура, а врачей призывали на фронт.
В России после событий октября 1917 года тоже произошли изменения. Изменилась в первую очередь сама система оказания помощи беременным и роженицам.
Специальным декретом 1918 года был создан Отдел охраны материнства и младенчества при Народном комиссариате государственного призрения. Этому отделу и отводилась главная роль в решении грандиозной задачи — строительства «нового здания социальной охраны грядущих поколений».
1920-е

Практически во всех развитых странах в эти годы происходит настоящая революция в акушерском деле. Теперь роженицу уже нередко посещали врачи, которые, правда, считали роды скорее «патологическим процессом». «Нормальные роды», без вмешательства врачей, теперь стали большой редкостью. Очень часто врачи начали применять метод расширения шейки матки, давать женщине эфир на второй стадии родов, делать эпизиотомию (рассечение промежности), применять наложение щипцов, вытаскивать плаценту и медикаментозно заставлять матку сокращаться.
Женщинам СССР теперь было предложено систематически наблюдаться в женских консультациях, им полагались дородовой патронаж и ранняя диагностика патологии беременности. Власти изо всех сил боролись с «социальными» болезнями, такими как туберкулез, сифилис и алкоголизм.
В 1920 году РСФСР стала первым государством мира, узаконившим аборты. Декрет 1920 года разрешал производить аборт только врачу в больнице, для операции было достаточно простого желания женщины.
В декабре 1920 года Первое совещание по охране материнства и младенчества выносит решение о приоритете развития учреждений открытого типа: ясли, консультации, молочные кухни. С 1924 года женские консультации начинают выдавать разрешение на бесплатный аборт.
Постепенно решается и проблема подготовки квалифицированных кадров. Большой вклад в её решение внесли созданные в 1922 году в Москве, Харькове, Киеве и Петрограде институты охраны материнства и младенчества.
1930-е

В США в эти годы пришла Великая Депрессия. Уже около 75% родов происходили в больницах. Наконец, роженицам стали помогать врачи, которые специализировались на родовспоможении. К сожалению, детская смертность возросла с 40% до 50% — преимущественно из-за родовых травм, которые получали дети из-за нежелательного медицинского вмешательства. Метод «сумеречного сна» теперь применялся так часто, что почти ни одна роженица в США не могла вспомнить обстоятельств родов.
В СССР тоже идет откат назад: переломным моментом стал 1936 год, когда было принято постановление «О запрещении абортов, увеличении материальной помощи роженицам, установлении государственной помощи многосемейным, о расширении сети родильных домов, детских яслей и детских домов, об усилении наказания за неплатеж алиментов и некоторых изменениях в законодательстве об абортах».
На уровень смертности с конца 1930-х годов существенно влияет внедрение новых медицинских технологий и препаратов, в частности сульфамидов и антибиотиков, которые позволяют кардинально снизить младенческую смертность даже в годы войны.
Теперь аборт производили только по медицинским показаниям. Соответственно, подпольные аборты, опасные для жизни женщины, стали частью теневой экономики СССР. Часто аборты делали люди, у которых вообще не было никакого медицинского образования, а женщины, получив осложнения, боялись обратиться к врачу, потому что тот был вынужден сообщить о преступнице «куда следует». Если нежелательный ребенок все-таки появлялся, иногда его просто убивали.
1940-е

В годы, следующие после окончания войн, наблюдается резкое повышение общих коэффициентов брачности и рождаемости. В США коэффициент рождаемости в 1945 году составил 20,4%. В США появляются первые книги в защиту естественных родов, медленно возрастает популярность минимального вмешательства в процесс деторождения. В те же годы (в 1948 году) свет увидели исследования сексуальности Кинси, которые дали женщинам лучшие представления об их собственной репродуктивной системе.
1950-е
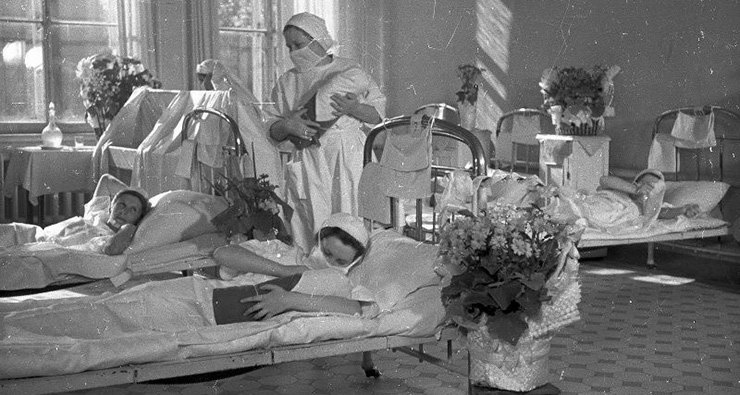
Указ разрешал проведение абортов в больницах, домашний аборт по‑прежнему оставался уголовно наказуемым. Врачу в этом случае грозило тюремное заключение до одного года, а в случае смерти пациентки — до восьми лет.
Отдельно — о процедуре УЗИ. Советская медицина до определенного периода такими возможностями не располагала, и пол ребенка, как и многие патологии, определяли»на глаз»: ручным осмотром и прослушиванием живота специальной трубкой. Первое отделение ультразвука было создано на базе Акустического института АН СССР под руководством профессора Л. Розенберга в 1954 году, и лишь с конца 80-х УЗД начала постепенно внедряться в советскую медицину.
1960-е

В США появился первый мониторинг частоты сердцебиений плода. Послеродовой уход все чаще включал в себя антибиотики, уровень смертности матери и ребенка стал резко падать.
После родов у женщины в США наконец-то появляется возможность приобрести противозачаточную таблетку.
1970-е

У американок в эти годы было значительно больше способов облегчить родовые муки, чем у женщин СССР. На смену «сумеречному сну» приходят менее вредоносные методы обезболивания, такие как гипноз, роды в воду, особое дыхание и знаменитый метод Ламаза — техника подготовки к родам, разработанная в 1950-х годах французским акушером Фернаном Ламазом в качестве альтернативы медицинскому вмешательству во время родов. Основная цель «метода Ламаза» — повышение уверенности матери в её способности родить, помощь в устранении болезненных и болевых ощущений, облегчение родового процесса и создание психологически комфортного настроя.
М. Р. Одену принадлежит первая публикация в научном журнале на тему водных родов [Lancet, 1983, ii, 1476—1477]. М. Р. Оден охарактеризовал роды в воде как «более естественные» и «близкие к природе» и обосновал свои заключения успешной практикой родов в бассейне клиники Питивьер с начала 70-х годов.
Впервые начинают использовать эпидуральную анестезию, которая, к сожалению, замедляла схватки почти в половине случаев.
И в эти же годы изобретен питоцин — средство для стимуляции родов.
1980-е

В начале 80-х в СССР набирают популярность «кружки», пропагандирующие моду на те же естественные роды: в воде или дома. Одним из идейных вдохновителей этого метода был физиолог Игорь Чарковский, который создал клуб «Здоровая семья». Советское правительство с такими тенденциями боролось.
С конца 80-х процедура УЗД начала постепенно внедряться в советскую медицину, хотя качество снимков оставляло желать лучшего.
В начале 1980-х срок искусственного прерывания беременности в СССР был увеличен с 12 до 24 недель. В 1987 году прервать беременность можно было даже на сроках до 28 недель, если для этого имелись показания: инвалидность первой и второй групп у мужа, смерть мужа во время беременности жены, расторжение брака, пребывание женщины или ее мужа в тюрьме, наличие решения суда о лишении родительских прав, многодетность, беременность в результате изнасилования.
В 1989 году разрешили амбулаторное прерывание беременности на ее ранних сроках путем вакуум-аспирации, то есть мини-аборт. Начали производить медикаментозный аборт.
1990-е
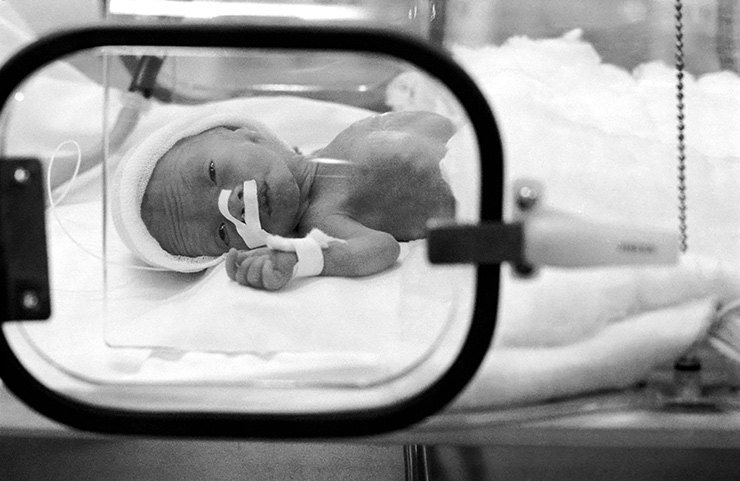
90-е — время, когда врачи ищут баланс между естественными родами и медицинским родовспоможением. Крепнет идея, что чем лучше чувствует себя мать, тем лучше будет младенцу.
В середине 90-х около 21% детей появились при помощи кесарева сечения, и число это неуклонно растет.
Журналист The Times пишет: «Рост числа кесарева сечения в середине 90-х объяснялся ростом числа беременных женщин, которым назначали эту процедуру до 39-й недели беременности, даже если она не была медицински обоснована».
Другой популярный тренд 90-х — домашние роды. Хотя количество подобной практики в США в те дни насчитывало всего менее 1% от всех родов, это число тоже начало расти.
Появляется амниоцентез — анализ околоплодных вод, в ходе которого делается прокол в зародышевой оболочке и берётся образец амниотической жидкости. Она содержит в себе клетки плода, которые подходят для проведения анализов на наличие или отсутствие генетических заболеваний.
Появляется практика доул — помощниц при родах, которые оказывают практическую, информационную и психологическую помощь роженице.
2000-е
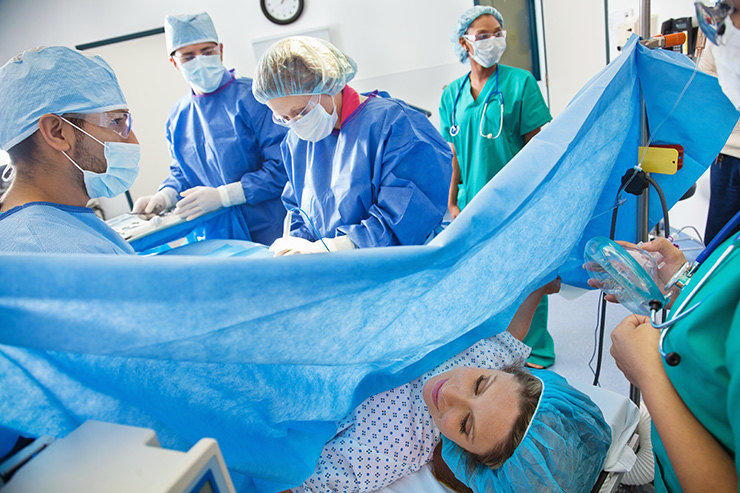
Порядка 30% родов проходят с помощью кесарева сечения. Неожиданно поднимается уровень материнской смертности (хотя он, конечно, очень невелик), который объясняется усилением проблемы ожирения и другими медицинскими осложнениями.
В 2009 году в США количество детей, рожденных с помощью кесарева сечения, достигло максимума — 32,9%.
Падать эта цифра начала только к 2011 году.
Некоторые роддома вновь внедряют практику вертикальных родов, подчеркивая, что они более физиологичны и безопасны для матери и младенца.
2010-е

Вертикальные роды — больше не экзотика. К примеру, московский родильный дом № 4 утверждает, что они «активно внедряют альтернативный метод процесса родов в вертикальном положении роженицы. Сегодня вертикальные роды составляют 60−65% по отношению к общему количеству».
Национальные объединения доул появляются в России и Украине, все чаще женщины рожают с мужем или партнером.
История медицины: почему и царицы, и крестьянки умирали при родах? | Здоровая жизнь | Здоровье
 Рассказывает – ученый, акушер-гинеколог из Санкт-Петербурга, автор книги «Как рожали русские царицы» Аркадий Танаков
Рассказывает – ученый, акушер-гинеколог из Санкт-Петербурга, автор книги «Как рожали русские царицы» Аркадий Танаков
Неизвестное в известном
«АиФ»: – Аркадий Иванович, как у вас возник интерес к династии Романовых с точки зрения их акушерских историй?
А.Т.: – Историю я любил всегда, начиная со школы. А когда в 1990‑х годах на российского читателя обрушилась лавина книг и статей, посвященных Романовым, я был удивлен, что акушерские истории царских семей практически не исследованы. Поэтому и решил заняться любимым делом – поискать неизвестное в известном. Я недавно посчитал, сколько страниц «первичного материала» у меня накопилось. Не поверите: 80 томов по 3000 страниц каждый! Этот материал я собирал более десяти лет.
«АиФ»: – Вы обнаружили разницу между тем, как рожали царствующие дамы и обычные крестьянки?
А.Т.: – Честно говоря, разницы почти не было. Те же осложнения, те же особенности течения родов, те же смерти детей в раннем возрасте от инфекций. От кровотечений во время родов и от сепсиса после них умирали и царицы, и крестьянки. Вплоть до начала XVIII века медицинская помощь была одинаковой для всех слоев населения, вернее – практически отсутствовала. Например, повивальная бабка, в обязанности которой входило, главным образом, «охранение роженицы и новорожденного от злых сил» и услугами которой пользовалась царица, могла обслуживать крестьянок, жительниц посадов.
«АиФ»: – Часто ли умирали дети, рожденные в царских теремах?
А.Т.: – Их смертность соответствовала этому же трагическому показателю и в других слоях общества. Царские дети «массово» умирали до начала XVIII века, как и дети крестьянок, дворян и т. д. Из двенадцати детей Петра I и Екатерины Алексеевны до зрелого возраста дожили только Анна и Елизавета. Основными причинами смерти царских и не царских детей были детские инфекции, главным образом оспа. Величайшей заслугой Екатерины II следует признать оспопрививание, которое в 1768 году она ввела в России. Причем первыми, кому была сделана неизвестная до этого прививка, были сама императрица и ее сын.
Почему умирали дети
«АиФ»: – Как современная медицина объясняет неблагоприятные роды или смерть матери при родах в прошлых веках?
А.Т.: – С позиций современной медицины можно объяснить все неблагоприятные исходы родов в царских семьях, поскольку очень ярко в исторических документах описана клиническая картина их течения, послеродового периода и их осложнений у царственных дам. Например, в 1681 году после своих первых и последних родов скончалась первая жена Федора Алексеевича Романова Агафья Семеновна. А в 1745 году – свергнутая правительница России Анна Леопольдовна. Как мы сегодня понимаем – от сепсиса. Или совершенно однозначно можно утверждать, что причиной гибели после вторых родов в 1715 году супруги многострадального царевича Алексея Петровича Софии Шарлотты также был послеродовый сепсис, и к смерти в 1776 году первой супруги Павла I Натальи Алексеевны также привел сепсис, развившийся на фоне воспаления матки, возникшего в родах. Два случая мертворождения у жены Николая I Александры Федоровны, в 1819 и 1823 годах, нельзя объяснить ничем иным, как только эклампсией (тяжелым осложнением беременности с развитием судорог).
«АиФ»: – Расскажите, кто пользовал женщин из царской семьи? Какие требования предъявляли к медикам?
А.Т.: – Увы, это были несчастные люди. Более удобную мишень для дворцовых интриг сложно было отыскать, если, разумеется, они в них сами не принимали участие. Любимый Екатериной II ее личный врач И. С. Роджерсон прославился не столько своим медицинским искусством, сколько умением «собирать слухи», а также бесцеремонностью даже по отношению к императрице. Однажды, убедив ее принимать какое-то лекарство, он шлепнул свою пациентку по бедру с возгласом: «Браво, мадам!».
А вот немецкого врача-гомеопата Ф. И. Мандта, успешно лечившего сначала великую княгиню Елену Павловну, затем императора Николая I, его постоянно болеющих супругу и детей, после смерти Николая Павловича обвинили в попытке отравить императора и с позором изгнали из России.
В «неосновательности» лечения Александра I, способствовавшей смерти императора, обвиняли знаменитого врача и организатора здравоохранения Я. В. Виллие.
Медицина и политика
«АиФ»: – Доктора, приближенные к царствующей персоне, имели какое-то влияние на политику? Мне вспоминается Лесток. Или Григорий Поликала, чьи действия, возможно, завели династию Романовых в тупик…
А.Т.: – Как лица, оказывающие медицинскую помощь, придворные врачи не имели никакой возможности влиять на ход истории. Но иногда у них получалось занять высокое положение при дворе в качестве государственных деятелей, не имеющих отношения к практической медицине.
Например, «петровский» «лейб-дохтур» Л. Л. Блюментрост был одновременно и первым президентом Санкт-Петербургской академии наук. А Иоганн Герман Лесток – директором медицинской канцелярии (министерства здравоохранения России того времени). Они влияли на ход российской истории, но как чиновники, как государственные деятели. Однако печальное завершение карьеры обоих этих врачей было связано именно с их медицинской практикой. Блюментроста по указу Анны Иоанновны лишили всех наград, званий, имущества, запретили заниматься медицинской практикой за то, что он, как донесли императрице «доброжелатели», своим лечением якобы свел в могилу ее сестру Екатерину в 1733 году. А бедного Лестока не только лишили всего имущества, но и пытали на дыбе, добиваясь признаний, «не искал ли он лекарством или ядовитым ланцетом или чем другим Ее Императорского Величества священную особу жизни лишить».
Роды- история и старинные картинки | Блогер prodeus на сайте SPLETNIK.RU 18 февраля 2012
Роды, 1800. Уже в самых древнейших письменных памятниках человеческой истории, в священных книгах индусов, египтян и евреев упоминается об акушерках как особом классе специалистов, а у древних греков и римлян многие богини почитались как покровительницы рожениц Египетский демон Bes- защитник рожениц и детей. У разных народов древнего мира познания в акушерстве были различные, отсюда различен и характер помощи. Так, у египтян, евреев и китайцев акушерская помощь находилась всецело в руках женщин (повитух). У древних египтян существовало особое сословие женщин, оказывавших пособие роженицам. Каковы были их знания, можно судить по тому, как они диагностировали беременность. Чтобы узнать, беременна ли женщина, ей давали напиток, приготовленный из особой травы (буду-ду-ка), и молока женщины, родившей мальчика. Если этот напиток вызывал рвоту, значит женщина беременна, в противном случае беременность отсутствовала. Довольно своеобразным методом определялся и пол будущего ребенка. Для этого брали зерна ячменя и пшеницы, смачивали их мочой беременной женщины и следили за прорастанием семян. Если первой прорастала пшеница, то предсказывали, что будет девочка, если ячмень — мальчик. Если родившийся ребенок был очень криклив (причины не доискивались), то для успокоения ему давали смесь из семян мака и мышиного помета. Египетским врачам были известны некоторые женские болезни: неправильные менструации, опущение стенок влагалища, выпадение матки. Какое лечение применяли египетские врачи при этих болезнях, неизвестно. Египет Роженица сидела на корточках на специальных родильных кирпичах: (справа — медицинские инструменты) И еще египетские роды, без стульчиков и кирпичей: Роды на корточках (как и другие вертикальные положения) хороши тем, что помогают тазу хорошо раскрываться и пропустить ребенка. Индия В древней Индии особого сословия повитух не было, помощь роженице оказывала каждая опытная в этом деле женщина; в тяжелых случаях родов акушерка обращалась за помощью к врачу-мужчине. В силу ли этого или по каким другим причинам, но акушерские познания у врачей Индии были значительно большими, чем у египтян, китайцев и евреев. Судя по дошедшим до нас литературным источникам, врачи Индии первые в истории положили начало изучению акушерства и первые предложили рациональные приемы помощи при родах: впервые упоминают о неправильных положениях плода, впервые предлагают производить извлечение плода, а в необходимых случаях и плодоразрушающую операцию. Эта статуэтка изображает роды в доколумбовой Америке. Музей археологии Рафаэля Ларко Еррера, Лима, Перу, «эротическая коллекция» Нечистые матери: По еврейскому закону- матери считались «нечистыми» 40 дней после рождения мальчика и 80 дней- девочки. Etching illustrating the uncleanliness of the mother after giving birth, according to Jewish law. The Bible, Leviticus, XII, 2-5: the text states that a mother should be considered unclean for 40 days after giving birth to a boy and for 80 days after giving birth to a girl. Etching 1731 By: Philipp Gottfried Harder after: Johann Jakob Scheuchzer and Philipp Gottfried Harder Акушерские познания у древних евреев мало чем отличались от познаний египтян и китайцев. Известно, что для определения беременности они заставляли женщину ходить по мягкой почве: если оставался глубокий след, значит беременность существовала. Греция . Греческие врачи практиковали по всем специальностям. Акушерская помощь ими оказывалась только в случаях тяжелых родов. Им были известны некоторые хирургические методы родоразрешения, в частности, они знали о кесаревом сечении, которое на живых в то время не производилось. Об этой операции на мертвой женщине с целью извлечения живого ребенка повествует и древнегреческий миф о рождении самого бога медицины Асклепия, который был извлечен из трупа матери отцом своим Аполлоном. Оказанием помощи в родах в Древней Греции занимались исключительно женщины, которых греки называли «перерезывателями пуповины» («omphalotomoi»). Если роды бывали трудные и акушерка (повитуха) видела, что самостоятельно помощь оказать не может, она обращалась как это было и в Индии к врачу-мужчине. Деятельность греческих акушерок была довольно разнообразной: они не только оказывали помощь при родах и в послеродовом периоде, по занимались и прерыванием беременности. В Древней Греции прерывание беременности в ранних сроках не преследовалось. Эту операцию допускал знаменитый древнегреческий философ и естествоиспытатель Аристотель, считая, что в ранний период развития беременности плод не имеет еще сознания. Акушерки того времени обладали уже значительными знаниями. Так, для определения беременности они основывались на ряде объективных признаков: отсутствие месячных, отсутствие аппетита, слюнотечение, тошнота, рвота, появление желтых пятен на лице. Наряду с этим они прибегали и к таким нелепым средствам: перед глазами женщины растирали красный камень, если пыль попадала в глаза, женщина считалась беременной, в противном случае — беременность отрицалась. Пол плода пытались определить по наклонению сосков беременной; наклонение их вниз указывало на беременность девочкой, подъем кверху — мальчиком. Практические приемы акушерок не всегда были рациональными. Об этом можно судить хотя бы по такому приему, применяемому акушерками в случаях задержки последа: родившегося ребенка не отделяли от матери, женщину сажали на кресло с отверстием в сидении, под отверстием клали мех, наполненный водой, на мех — младенца, после чего мех прокалывался, вода медленно вытекала, мех спадался, а вместе с ним опускался и плод, натягивая пуповину. Древний Рим У римлян наряду с отдельными выдающимися исследователями (Гален, Соран, Архиген и др.) продолжали существовать и религиозные культы с поклонением богам, заимствованным у древних греков, Так, греческий бог-врачеватель Асклепий переносится в Рим под именем Эскулапа — бога медицины; появляется богиня лихорадки, богиня менструации Флюония, богиня матки — Утерина и богини деторождения — Диана, Кибела, Юнона и Мена. Больше того, специализация «Божественной» акушерской помощи. у римлян достигла особенного развития. Так, каждое положение плода в матке имело свою богиню: рождением плода вперед головкой ведала Проза, а родами при ножном и ягодичном предлежаниях, а также при поперечных положениях — Постверта. Дети, родившиеся вперед ножками, получали имя Агриппы. Во всех случаях родов акушерка должна была совершать различные приношения соответствующей богине. Оказанием помощи в родах в Риме, как и в Греции, занимались преимущественно женщины — акушерки (повитухи). Врач приглашался только в случаях патологических родов, когда акушерка видела, что сама она справиться не может. Среди женщин-акушерок были и выдающиеся, оставившие в истории след о своей деятельности. К таким относилась Аспазия (II век н. э.), носившая звание врача. Свои теоретические и практические познания она изложила в книге, дошедшей до вашего времени. Из врачей Древнего Рима в истории медицины сохранились особенно известные имена: римлянин Цельс и греки Филумен, Соран и Гален. Средневековье . Медицина и, в частности, акушерство и гинекология в этот период довольно слабо развивались, как и вся медицинская наука и естествознание в Европе, так как наука была под сильным влиянием церкви. Религия насаждала идеи вроде догмата «о непорочном зачатии», церковные фанатики в средние века внушали мысль о том, что дети могут рождаться от дьявола и т. д. Всякие критические высказывания по поводу подобных диких взглядов со стороны ученых и врачей вызывали их преследование, изгнание из страны и пытки инквизиции. Вполне понятно, что подобное положение гибельно сказывалось на развитии акушерской науки и гинекологии. В средние века стали часто практиковаться плодоразрушающие операции и, видимо- не всегда были обоснованы. Поэтому подобная практика акушеров вызывала нарекания со стороны духовенства, возражавшего против многочисленных случаев умерщвления детей для спасения жизни матери ( эти хирургические операции достаточно часто приводили к гибели обоих). Центрами высшего образования, в том числе и медицинского, были университеты, начавшие возникать с XI века. Первые высшие школы типа университета в Европе представляли корпорации, аналогичные ремесленным цехам, характерным для средневековья. Учащихся в университетах было очень немного. Основой всех наук являлось богословие, религия пронизывавшая все преподавание, которое исходило из того положения что все возможные знания уже преподаны в «священном писании». В университетах допускалось изучение и отдельных античных писателей, причем задачи ученых сводились не к критике и совершенствованию учения древних, а к подтверждению их учения как признанных авторитетов. В области медицины таким официально признанным авторитетом был Гален. При этом акушерство продолжало оставаться на очень низкой ступени развития. Занятие акушерством в средние века считалось низким и неприличным для врачей-мужчин. Родоразрешение продолжало оставаться в руках бабок-повитух. Только в самых тяжелых случаях патологических родов, когда роженице и плоду угрожала смерть, «бабки» призывали на помощь-хирурга, который чаще всего применял плодоразрушающую операцию. К тому же хирурга приглашали не к каждой роженице, а преимущественно к роженице состоятельного класса. Остальные, несостоятельные роженицы, удовлетворялись помощью «бабки» и вместо действительной акушерской помощи получали от них наговоренную воду, амулет или то или иное невежественное пособие. Не приходится удивляться, что при такой помощи, при несоблюдении элементарных требований гигиены смертность в родах и в послеродовом периоде была очень высокой. Беременные женщины жили под постоянным страхом смерти. Исправление неправильного положения плода путем поворота, это великое достижение древности, было забыто или не использовалось большинством врачей. По законам средневековой христианской церкви следовало, что смерть роженицы происходит по воле бога: уничтожение внутриутробного плода, обладающего «божественной душой», рассматривалось как обычное убийство. В итоге церковь сильно препятствовала развитию акушерства, что приводило в конечном счете к высокой смертности в родах. Возрождение. 16 век Только в XVI веке,в 1513 году появилось первое, снабжённое рисунками, руководство по акушерству Евхария Ресслина «Цветник беременных женщин и акушерок»; за ним последовали сочинения Якова Руфа в Цюрихе, Вальтера Рейфа в Страсбурге. При всём том вследствие неполноты научных наблюдений врачей и успехи науки ограничивались только оперативной частью, так как мужчины-врачи приглашались к родам только в очень трудных случаях. Большое значение для развития акушерства и гинекологии имела деятельность Везалия, Фарлопия, Амбруаза Паре, который вернул акушерству забытую операцию поворота плода на ножку, ввел в широкую практику гинекологические зеркала и организовал при парижском госпитале Hotel-Dieu первое родовспомогательное отделение и первую в Европе акушерскую школу. В нее принимались только женщины; обучение длилось 3 месяца, из них 6 недель отводилось на практические занятия. В этот период стала бурно развиваться анатомия. Это привело к большому числу открытий также в области гинекологии. Развивающиеся наука и медицина этого периода позволяли проводить достаточно сложные полостные и гинекологические операции. Разрабатывались новые диагностические методы, позволявшие определить правильность, срок течения родов, а также состояние плода. Изучались анатомические понятия, что позволяло в последующем более или менее точно предсказать течение родов, и соответственно быть готовым ко всем неприятностям. 16 век-подушки С развитием хирургии продвинулось вперёд и акушерство, особенно во Франции, где врачи всё более и более завоёвывали акушерскую практику. Предрассудки против акушерства, по крайней мере в высших слоях, рассеялись под влиянием приглашения Людовиком XIV знаменитого хирурга Клемента из Арея для оказания акушерской помощи госпоже Лавальер и вскоре назначенного первым акушером королевского двора. Такое отличие приободрило французских врачей к дальнейшему развитию акушерства. 17 век Становление акушерства как самостоятельной клинической дисциплины началось во Франции на рубеже XVII-XVIII вв. В значительной степени этому способствовала организация акушерских клиник. Первая из них была открыта в Париже (XVII в.) в госпитале Hotel-Dieu. Здесь сформировалась первая школа французских акушеров, предложивших несколько новых акушерских операций и инструментов. XVIII век явился периодом становления акушерства в Англии, Голландии, Германии, Франции, России и других странах. Так, в 1729 г. в Страсбурге был открыт первый в Европе родильный дом-клиника. В 1751 г. в Геттингене была организована первая университетская акушерская клиника, где обучали студентов. В Париже существовало только одно училище для акушерок. В 1728 году открыто родовспомогательное заведение в Страсбурге, В Англии первое родовспомогательное заведение было открыто в 1765 году. В Германии первое училище для акушерок учредил в Берлине в 1751 г. Фридрих Великий; в том же году было открыто второе. По картинкам видно, что рожали как лежа, так и сидя- на краешке кровати, на подушках или на специальных стульях-креслах. Иногда просто спускались на корточки. Картинки разложены по времени, и по ним видно, что где не было кресел- рожали лежа. С развитием медицины расширялся арсенал действий акушеров, что требовало горизонтального положения. По картинкам видно, что рожали как лежа, так и сидя- на краешке кровати, на подушках или на специальных стульях-креслах. Иногда просто спускались на корточки. Картинки разложены по времени, и по ним видно, что где не было кресел- рожали лежа. С развитием медицины расширялся арсенал действий акушеров, что требовало горизонтального положения. Родильные кресла Родильные стулья использовались с древнейших времен до 1800-х годов.Они часто передавались в семьях по наследству. Родовые кресла были на пике своей популярности к концу 1700-х годов, использовались и женщинами, и мужчинами- акушерами. Спинка в родильном кресле, позволяет матери сидеть прямо во время родов. Тем не менее, оно имеет низкий центр тяжести, поэтому мать может также сесть на корточки и по-прежнему опираться на стул. Многие стулья были семейными реликвиями, которые передаются из поколения в поколение по сегодняшний день. Они все еще используются в некоторых странах. Некоторые стулья имели довольно сложные конструкции и подставки для ног для комфорта матери. Некоторые также могут быть сложены, или преобразованы в кровать для операционной. Этот стул был использован для примерно 2000 родов -был распоряжении семьи акушерок на протяжении трех поколений. Образ Христа на спинке стула- возможно, был знаком защиты для женщин и их детей, поскольку роды были рискованным событием. Сиденья имеет форму, чтобы разрешить доступ во время родов, также может быть сложено преобразовано в кровать или операционный стол. После родов 17 век 18-век 19 век Диагностика по моче Россия В России наука акушерства получила своё начало и развитие значительно позже, чем в других европейских странах. Первый акушер, о котором упоминается в летописях, был англичанин Якоб (при Иоанне Грозном), славившийся как «умеющий очень искусно лечить женские болезни». Хотя Петром Великим открыты были школы «для медической и хирургической практики», но так как имелись в виду исключительно потребности армии и флота, акушерству в них не обучали. Только в 1754 году устроены были акушерские школы в Петербурге и Москве, преподавать в которых были приглашены профессора с помощниками, в Петербурге Линдеман, в Москве Эразмус, которому принадлежит первое акушерское сочинение на русском языке — «Наставление, как женщине в беременности, в родах и после родов себя содержать надлежит». Означенное руководство было составлено по Горну, оригинал которого был издан в 1697 году, так что в середине прошлого столетия, когда уже Смелли, Левре и Редерер преобразовали акушерство, русские врачи черпали свои знания из давно устаревшей книги конца XVI столетия. —————————————— В 1757 г. в Москве и Петербурге были созданы «бабичьи школы», которые готовили «присяжных бабок» (образованных повивальных бабок, или акушерок). Преподавали в них первоначально иностранцы: один доктор (профессор бабичьего дела) и один лекарь (акушер). В первые годы обучение было только теоретическим. Затем, после открытия в России повивальных (родильных) отделений на 20 коек при Московском и Петербургском воспитательных домах, стал преподаваться и практический курс. Сначала обучение в бабичьих школах было малоэффективным. Имелись существенные трудности при наборе учениц: так, в 1757 г. в Петербурге были зарегистрированы 11, а в Москве — 4 повивальные бабки, — именно они составляли весьма ограниченный резерв набора учащихся. В результате за первые 20 лет Московская «бабичья школа» подготовила всего 35 повивальных бабок ,из которых пять были из «прирожденных россиян», а остальные — иностранки. осмотр :
Как рожают акушеры-гинекологи — Дети – прекрасный повод изменить свою жизнь к лучшему! — LiveJournal
Пост этот зрел давно, но полгода назад я решила, что точно его напишу. Тогда я оказалась вместе с главным редактором «Роды.ru» Татьяной Буцкой в одном из московских роддомов. Мы беседовали с молодой и очень приятной девушкой, акушером-гинекологом, заведующей отделением и мамой маленького ребеночка. Назову ее для конспирации Ольгой. И вот в какой-то момент я у нее спрашиваю: «Расскажите, как вы плохо рожали?» Спрашиваю я так потому, что к этому моменту у меня уже сформировалось стойкое ощущение, что проблемнее, чем акушеры-гинекологи, не рожает никто. И я их всех, попадающихся на моем пути, так в общем-то бестактно спрашиваю. Оля замахала руками: «Почему плохо? Мы использовали все возможности, и уже когда точно стало понятно, что не получается, то сделали кесарево». «Ага – говорю я – то есть было все-таки кесарево». Таня в этот момент делает круглые глаза и топчет мне ногу, видимо, намекая, чтобы я заткнулась. Я, конечно, заткнулась, мне не жалко, ну, мало ли, какие могут быть обстоятельства. Потом она рассказывает мне историю в красках (просто Тане по должности положено знать все про всех). Дело в том, что муж Оли – прекрасный главный врач роддома (другого, не того, в котором она работает). Его обожают женщины, он принимает любые роды – через естественные родовые пути, в тазовом предлежании, делает кесарево сечение – в его высоком профессионализме сомневаться не приходится. Так вот, когда пришло время рожать его жене, то есть Оле, он не поехал вместе с ней на роды, он вообще не поехал с ней в роддом, он попросил принять у нее роды своего наставника. И в те часы, что она рожала, находился в профнепригодном состоянии. На меня эта история произвела большое впечатление по многим причинам. И в том числе еще и потому что, например, мой муж (по профессии инвестиционный банкир) в родзале был хоть и любителем, но суперэффективным помощником.И вообще вся эта история стала сто пятидесятой в череде историй о том, как рожают акушеры-гинекологи, которых я знаю. Началось все с того, что когда я 11 лет назад искала врача, который будет принимать у меня мои первые роды, то очень хотела найти акушера-гинеколога – женщину – многодетную мать. Когда я об этом кому-то говорила, то все делали круглые глаза и говорили, что таких нет. Но я нашла (они есть, но это реально редкий вид в отличие, скажем, от многодетных педиатров) и пришла к ней на прием. Она мне дико, просто катастрофически не понравилась. Чем бы вы думали? Своим пофигизмом – качеством, в принципе довольно редким для акушера-гинеколога роддома. Зато, когда я нашла своего идеального врача, то, конечно же, оказалось, что она своего ребенка родила в результате экстренного кесарева сечения. В итоге я решила махнуть рукой на личный опыт и обращать внимание только на личную симпатию, профессионализм и общечеловеческую адекватность.
Через год после меня забеременела своим первым ребенком моя двоюродная сестра. Акушер-гинеколог, кандидат медицинских наук, заместитель главного врача роддома. На 5-м месяце беременности она переехала жить на работу, то есть поселилась в отделении патологии своего роддома, где оставалась до родов. А на родах у нее собралось человек 5 специалистов. Но в итоге, к счастью, она родила сама.
Потом были другие истории, потом я прочитала Соломатину и для себя окончательно решила, что в плане родов акушеры-гинекологи «сапожники без сапог». Вместо того, чтобы освоить «технологию» и нарожать себе кучу детишек, они хорошо, если рожают одного-двух.
В общем-то понятно, почему это происходит. Врач акушер-гинеколог как никто воспринимает роды именно как медицинское событие. А оно таковым (имеется в виду естественные роды) является лишь отчасти. В родах надо максимально расслабиться, отключиться от окружающего, довериться природе и отдаться под влияние подкорки. Именно в этом залог успешного раскрытия шейки матки, эффективной работы на потугах. Даже обычной женщине в родах трудно расслабиться (и без подготовки и тренировки, скорее всего, и не получится), а женщине, которая к своему же процессу родов относится как контролер (а врач даже когда рожает, то все равно врач), вообще практически нереально.
Конечно, как и везде есть свои исключения. Не пишите мне, пожалуйста, что вы знаете мужчин акушеров-гинеколог, которые принимают роды у своих жен, или женщину акушера-гинеколога, у которой 5 детей. И я, и каждый разумный человек понимаем, что это есть. Я такие случаи тоже знаю, но их мало. Я вообще сейчас своим наблюдением не претендую ни на какое правило. Все, что я сейчас написала, на уровне моих ощущений. Статических данных нет, я, по крайней мере, исследований не проводила, а с чужими (если они вообще есть) не знакома. Есть исследования перинатальных психологов, что женщины с высшим образованием рожают труднее, чем женщины простые, сельские и т.д. Множество мыслей рожать, однозначно, мешает.
Хотя не все так плохо. Проблески однозначно случаются. Например, акушер-гинеколог, который рожала не в том роддоме, где работает, а специально в другом. Не по договоренности, а с дежурной бригадой. Не с эпидуральной анестезией, а сама. Такая есть, такую знаю и, конечно, она работает в нашей школе родов онлайн. Вернее так, она потому и работает, потому что на процесс родов смотрит такими же глазами, как и вся команда ШР.
Так вот зачем я так подробно написала про роды акушеров-гинекологов, раз все это на уровне бездоказательных догадок?
Я очень хочу, чтобы девушки, которым предстоит посетить родзал по делу, смогли посмотреть на акушера-гинеколога не только как на профессионала, но и на личность (можно пофантазировать на предмет ее родов). Это поможет переключить внимание с себя и вспомнить, что доктор тоже живое существо со своими чувствами, эмоциями и переживаниями. Не только он может влиять на ваши роды, но и ВЫ ВЛИЯЕТЕ НА НЕГО.
Есть что-то в этом мистическое: помогая появиться на свет другим, спасая жизни и здоровье, человек сам себе путь в родах затрудняет. Вот такая профессиональная деформация. Психологи, психоаналитики работают с супервизорами, то есть с консультантами, которые помогают не загрузиться самому после общения с клиентами. И это при том, что психологи и психоаналитики просто беседуют. А тут роды. Очень эмоциональное действо в любом случае. И у врача акушера-гинеколога нет супервизора, он проживет ситуацию как сумеет, насколько позволит его личность. Только давайте не думать в сторону того, что может быть это природа «мстит» за внедрение в ее директорию. Это слишком сложно и не по моей части.
Так вот, продолжая предыдущую мысль. Повлияйте на доктора хорошо. Рожая, вы приобретает опыт своих родов, а врач приобретает опыт ваших родов. И вам и ему ваши опыты не пройдут бесследно. Помните об этом, поэтому ведите себя по-взрослому. От трудных родов аукнется всем. Приходите на роды подготовленными, не перекладывайте ответственность за свои роды на медперсонал. Рожайте легко, весело, с достоинством. Возьмите себя в руки и не пугайте доктора, не разваливайтесь. И будет всем счастье!
как это будет? Что делают врач и акушерка роддома. Роды в роддоме. Кто будет помогать роженице?
Содержание:
В родильном доме работает много разных специалистов, но больше всего беременную женщину интересует, кто же именно из медперсонала будет с ней в родильном блоке. Расскажем о медицинских специалистах, которые будут рядом в ответственный момент родов.

Акушер-гинеколог: руководитель и помощник
Главный медицинский специалист в родблоке — это врач акушер-гинеколог. Его задача — принимать стратегические решения. Это значит, что именно акушер-гинеколог решает, каким способом может родить женщина, следит за течением родов и состоянием роженицы и ребенка в это время. Без указания врача никто из сотрудников родблока не может сделать какие-либо назначения или манипуляции, которые могут повлиять на течение родов. И это оправданно: ведь за все, что акушер-гинеколог назначает и делает в родблоке, отвечает именно он. Забегая вперед, скажем, что непосредственно ребенка при родах врач не принимает — это работа акушерки. Тогда что же на практике делает этот специалист?
Сначала врач осматривает роженицу, узнает о том, как протекала беременность, и составляет план ведения родов. Затем акушер наблюдает за состоянием женщины в родах, хотя и не присутствует с ней в родильном боксе постоянно. В первом периоде родов врач осматривает роженицу каждый час, проводит влагалищное исследование, для того чтобы оценить родовой процесс, определить, как малыш движется по родовым путям. Кроме того, акушер-гинеколог оценивает результаты анализов, кардиотокографии (КТГ), следит за раскрытием шейки матки, характером родовой деятельности и прочим.
Еще врач, ведущий роды, делает такие манипуляции, как амниотомия (прокол плодного пузыря) или эпизиотомия (разрез промежности). Он же решает, в какой момент понадобится анестезиолог, а также назначает необходимые лекарства. Во время рождения малыша врач находится рядом с акушеркой и следит за тем, как она оказывает акушерское пособие. После того как ребенок родился, акушер-гинеколог записывает время его рождения, осматривает родильницу и оценивает ее состояние. Кроме того, врач обязательно наблюдает за признаками отделения плаценты, а после ее рождения осматривает и оценивает ее состояние и целостность.
Женщина вправе знать, какие медицинские процедуры ей проводят. Она всегда может спросить врача или акушерку, для чего нужно то или иное назначение и можно ли его чем-то заменить.
Если при прохождении малыша через родовые пути в мягких тканях мамы образовались разрывы или были сделаны надрезы, акушер-гинеколог накладывает швы. Ему же приходится выполнять и более серьезные операции: например, при неполном отделении плаценты. Даже после родов врач не оставляет маму без внимания. Он обязательно появится в палате в тот же день или на следующий, чтобы посмотреть, как себя чувствует его пациентка, узнать, беспокоит ли ее что-нибудь, и дать рекомендации на будущее.
Сейчас можно заключить контракт на ведение родов с личным врачом акушером-гинекологом. Это значит, что еще на 36-й неделе беременности будущая мама знакомится с врачом, обсуждает с ним план своих родов, а врач в свою очередь рассказывает о том, что и в какой последовательности будет происходить во время родов. Это удобно и врачу, и будущей маме, ведь между ними к моменту родов устанавливается психологический контакт, а это всегда положительно влияет на течение родов.
Акушерка: правая рука
Акушерка — это медицинская сестра родильного дома. В каждом отделении роддома есть свои акушерки, и задачи у них разные — например, акушерка приемного отделения встречает будущую маму и заполняет ее документы, проводит первичный осмотр и помогает выполнить гигиенические процедуры (ставит клизму, помогает при бритье промежности). Много дел и у акушерок в отделении патологии или послеродовом отделении: они, как правило, выполняют обычные медсестринские обязанности. А вот у акушерки родильного отделения задача самая важная — помочь женщине в родах, принять ребенка и провести его первичный туалет. В чем же заключается ее работа?
Слово «акушерка» происходит от французского accoucheur, что дословно переводится как «тот, кто стоит у ложа», а его современное значение — помощница при родах.
Во время родов акушерка, как и врач, регулярно осматривает роженицу, определяет, насколько раскрылась шейка матки, где находится голова ребенка. По назначению врача акушерка измеряет артериальное давление и пульс, устанавливает аппарат для КТГ. А еще она может подсказать, как правильно дышать или сдерживать потуги, если шейка матки еще недостаточно раскрыта или голова плода не опустилась на тазовое дно.
Во время второго периода родов, после того как головка ребенка прорезалась (то есть когда головка между потугами не исчезает снова во влагалище), помощь акушерки особенно необходима. Для того чтобы головка не продвигалась вперед слишком быстро и сильно, акушерка пособляет женщине, тем самым защищая ее промежность от повреждений. Во время рождения ребенка акушерка аккуратно направляет головку ребенка, а затем, после ее рождения, помогает малышу развернуться и освободить плечики.

Как только прекратится пульсация пуповины, акушерка накладывает на нее зажимы и пересекает (если на родах присутствует отец ребенка, то перерезать пуповину могут доверить ему). По традиции, акушерка показывает ребенка маме, спрашивая: «Кто родился?». После этого малыша на некоторое время прикладывают к груди родильницы, а затем переносят на пеленальный стол для обработки.
Акушерка обмывает ребенка теплой водой, удаляя кровь, слизь, меконий, и вытирает кроху теплой стерильной пеленкой. Затем обрабатывает пуповину: накладывает на нее зажим, а после — скобу. Остаток пуповины отсекает и обрабатывает антисептиком, затем накладывает стерильную повязку. Пока врач-неонатолог оценивает состояние новорожденного, акушерка вместе с акушером-гинекологом следит за рождением плаценты, затем при необходимости опорожняет мочевой пузырь родильницы с помощью катетера.
Как видим, акушерка родильного отделения действительно профессионал экстра-класса — она успевает помочь и маме, и малышу.
Анестезиолог: контроль над болью
В составе каждой дежурной бригады обязательно присутствуют врач-анестезиолог и медсестра отделения анестезиологии-реаниматологии. Они приходят в родильный бокс, если женщина хочет рожать с обезболиванием. Сначала врач расспрашивает женщину о состоянии ее здоровья, осматривает ее, изучает результаты обследований, выясняет, есть ли у нее аллергия на какие-либо медикаменты. Все это необходимо для того, чтобы правильно выбрать вид анестезии и предупредить нежелательные реакции.
Потом врач-анестезиолог решает, какой вид обезболивания родов лучше использовать (в каждом случае индивидуально). Врачу помогает медсестра-анестезистка: она набирает в шприц лекарство, вводит его в вену, измеряет артериальное давление. Обезболив роды (чаще всего делается эпидуральная анестезия), врач-анестезиолог постоянно находится рядом с женщиной. Он следит за тем, как анестезия действует на роженицу (достаточно ли обезболены схватки), решает, когда надо добавить лекарство, а когда уже можно и прекратить анестезию.
Неонатолог: первый детский доктор
Незадолго до рождения малыша в родблоке появляется новое действующее лицо — врач-неонатолог (педиатр для новорожденных детишек). Сразу после рождения он должен послушать у ребенка сердечко, дыхание, проверить мышечный тонус, рефлексы и окраску кожи. На основании этих наблюдений малышу выставляются оценки по шкале Апгар (например, 8/9). В случае необходимости тут же проводятся лечебные процедуры (освобождение верхних дыхательных путей от слизи, восстановление нормального ритма дыхания и сердцебиения).
Затем неонатолог решает, в какое отделение перевести кроху. В родильных домах старого типа это детское отделение. В современных родильных домах есть отделения «мать-дитя», в которых мама и ребенок могут постоянно находиться вместе, в таких роддомах малыша и здоровую маму не разлучают с первых минут.
Акушер и акушерка: успеть все | Материнство
Акушер и акушерка – не все будущие мамы знают, в чем разница между этими двумя главными помощниками в родах. Некоторые женщины считают, что в родах все зависит от доктора, другие – что от профессионализма акушерки. На самом деле в родах важна работа каждого специалиста, а вот что именно каждый из них делает, расскажем подробнее.

Акушер-гинеколог: кто это?
Акушер (а если правильно говорить – акушер-гинеколог) – это врач. Шесть лет он учился в медицинском институте, то есть у него высшее медицинское образование, затем еще два года проходил обучение по специальности «акушерство и гинекология». И только после этого доктор имеет право приступать к официальной работе. Кстати, специализаций у врача может быть много: кто-то занимается только гинекологией (женскими болезнями половых органов), другие помогают женщинам забеременеть, если с этим есть проблемы (репродуктологи), третьи – выносить беременность (специалист по невынашиванию). Есть акушеры-гинекологи, которые только ведут беременность (в женской консультации или медицинской клинике), а роды не принимают. А есть врачи, работающие в роддоме (например, в отделении патологии или в послеродовом), и параллельно принимающие роды (на дежурстве или по контракту).
Врач-акушер на родах
В родах у врача акушера своя работа: он контролирует весь процесс, и только он принимает решение, что и как дальше делать. Если говорить конкретно, то врач регулярно осматривает роженицу, назначает обследования, оценивает их результаты, определяет тактику ведения родов. То есть он смотрит за всем течением родов. Многие манипуляции делает тоже только доктор: вскрывает плодный пузырь, проводит эпизиотомию (разрез промежности), ушивает после родов разрывы, делает ручное отделение последа. И конечно ведущий роды акушер-гинеколог выполняет кесарево сечение. После родов у врача тоже много работы: он оценивает степень кровопотери, решает, нужны ли какие-то медицинские назначения и лекарства. Потом врач определяет, когда маму надо переводить в послеродовое отделение, когда ей можно вставать, что есть и, наконец, когда женщину можно выписывать из роддома. Получается, что в родах и после них акушер среди всех медицинских работников – самый главный.
Акушерка – кто это?
Слово «акушерка» происходит от французского accoucheur, что дословно переводится как «тот, кто стоит у ложа», а его современное значение – помощница при родах. Но не надо путать акушерку с модными сейчас доулами или так называемыми духовными акушерками. В отличие от акушерки, доула не оказывает медицинской помощи, ее работа больше направлена на моральную и психологическую поддержку. Кстати, учатся на доулу всего несколько месяцев, причем иногда даже онлайн. Акушерка же – это специалист со средним медицинским образованием. Эту специальность получают в медицинском колледже и учатся на акушерку три или четыре года. И работа у акушерки в родах не менее серьезная и важная, чем у врача.
Акушерка – что она делает?
Как только женщина поступает в родблок, акушерка вместе с врачом или без него осматривает роженицу и определяет, в какой стадии находится родовой процесс. Потом основная медицинская задача акушерки – постоянно смотреть, как идет раскрытие шейки матки, и проверять, где находится головка малыша. Обо всех этих изменениях акушерка будет сообщать доктору. Еще акушерка должна измерять у мамы давление и пульс и, если это будет нужно, выполнять какие-то назначения врача: например, делать уколы или устанавливать аппарат КТГ. Кстати, акушерка не имеет права самостоятельно решать, как будут проходить роды, или назначать какие-то медицинские процедуры – все это дело врача.
Еще одна важная задача акушерки, да и врача тоже – психологически помочь женщине: успокоить и поддержать ее, если она тяжело переносит схватки, объяснить, что происходит с ней и с ребенком. А еще акушер и акушерка могут подсказать, как правильно дышать или сдерживать потуги, как найти удобное положение, чтобы перенести схватки.
Если в роддоме идет сразу несколько родов, то акушерка вынуждена постоянно подходить то к одной роженице, то к другой. У нее просто нет времени для психологической поддержки, успеть бы оказать медицинскую помощь! Поэтому-то нередко и можно слышать, что женщина видела акушерку только непосредственно в момент рождения ребенка (в это время акушерка всегда рядом с мамой)
Рождение ребенка
Во втором периоде родов акушерка выполняет свою самую ответственную работу: непосредственно контролирует процесс рождения ребенка. Она говорит маме, когда надо тужиться, а когда сдержать потугу, это время, когда родами командует именно акушерка. А еще для того, чтобы головка не продвигалась вперед слишком быстро и сильно, акушерка сдерживает ее своей рукой, тем самым защищая промежность от повреждений. Во время рождения ребенка акушерка аккуратно направляет головку ребенка, а затем, после ее рождения, помогает малышу развернуться и освободить плечики.
На рутинные медицинские манипуляции, выполняемые акушеркой в схватках, сама роженица почти не обращает внимания (в это время ей просто не до того), гораздо значимее для нее другая работа акушерки
Важные мелочи
После рождения ребенка акушерка накладывает на пуповину зажимы и пересекает ее (если на родах присутствует папа, то это может сделать он). По традиции, акушерка показывает ребенка маме, спрашивая: «Кто родился?» После этого малыша прикладывают к груди мамы, а затем переносят на пеленальный стол для обработки. И здесь опять есть работа для акушерки: она обмывает младенца теплой водой, удаляет кровь, слизь, меконий и вытирает кроху теплой стерильной пеленкой. Затем накладывает на пуповину скобу, отсекает остаток пуповины. Пока врач-неонатолог оценивает состояние новорожденного, акушерка вместе с акушером-гинекологом следит за рождением плаценты, затем акушер смотрит, не осталось ли в матке частей плаценты, а акушерка взвешивает и измеряет «детское место». Но, опять-таки, все эти медицинские манипуляции акушера и акушерки для самой мамы проходят незаметно, она их просто не видит.
И напоследок врач вместе с акушеркой в течение двух часов после окончания родов наблюдают за состоянием мамы, чтобы не допустить возможного кровотечения.
Женщина вправе знать, какие медицинские процедуры ей проводят. Она всегда может спросить врача или акушерку, для чего нужно то или иное назначение и можно ли его чем-то заменить
 Как видим, акушер и акушерка родильного отделения действительно профессионалы экстра-класса – они успевают контролировать состояние и мамы, и малыша и одновременно помогать им. Каждый из них делает свою работу, а вместе они настоящая команда!
Как видим, акушер и акушерка родильного отделения действительно профессионалы экстра-класса – они успевают контролировать состояние и мамы, и малыша и одновременно помогать им. Каждый из них делает свою работу, а вместе они настоящая команда!
Фото — фотобанк Лори
Дата публикации 10.08.2017
Автор статьи: Шаяхметова
Поздние роды: за или против? Почему отличаются мнения врачей и психологов | ЗДОРОВЬЕ
По мнению медиков, рожать нужно с 19 до 26 лет. А вот психологически женщина созревает к готовности стать матерью примерно к 32 годам.
В средние века возраст, после которого женщина считалась «старородящей», ограничивался двадцатью годами. Считалось, что позже она уже стара для беременности. С течением времени рамки деторождения изменились. К примеру, советские девушки отодвинули эту границу до 25 лет.
Сегодня всё чаще возраст рожающих первого ребёнка приближается к тридцати годам. И пермячки – не исключение. По мнению специалистов, это вполне можно считать новым явлением современности. Но насколько поздние роды могут отразиться не только на здоровье самой будущей мамы, но и на обществе в целом?

Недетские страсти
Три высших образования, мир как на ладони, масса увлечений – Наталья Фаяршина была уверена, что это и есть настоящее счастье. Должность юриста в крупной компании, дорогие квартира, машина…
«Я, как и многие подруги, была настолько ориентирована на карьеру, что всё остальное просто не существовало. В итоге мне тридцать с хвостиком, а жить-то не для кого!» — говорит Наталья.
К счастью, всё сложилось. Через год после свадьбы пара узнала, что ждёт сына. Будущей маме тогда было 33. Беременность проходила довольно легко, но для медиков возраст стал показанием к кесареву сечению.
«Термин «старородящая» тогда будто приклеился ко мне, — вспоминает Наталья. – Помню, санитарка в роддоме всё время бубнила: «Взяли моду под старость рожать. Воспитывать-то на пенсии собираетесь?»
Со вторым ребёнком решили не тянуть. Как и многим сверстницам, решившимся на продолжение рода после 35 лет, назначили дополнительные генетические исследования. И, как гром среди ясного неба, вердикт врачей: повышенный риск рождения ребёнка с синдромом Дауна. Эскулапы настаивали на аборте. «Ни за что!» — решили супруги. На свет родилась здоровая дочка.

Трудности перевода
Поздняя беременность, как и в случае с Натальей, почти автоматически причисляет пациенток к группе риска. Статистика говорит о том, что большую часть детей с синдромом Дауна привели в мир возрастные мамы. Возможно, это одна из причин того, что термин «старородящая» вызывает такой спектр негативных эмоций. В последние годы его, кстати, заменили на более корректный «возрастная первородящая». Его применяют по отношению к дамам, впервые решившимся на малыша после 35. Впрочем, и такие трудности перевода на фоне недавно появившегося определения представительниц древнейшей профессии как «женщина с низкой социальной ответственностью» многие считают недопустимыми и требуют ещё более лояльного прочтения. Но дело даже не в терминологии. По мнению гинекологов, именно зрелые будущие мамы – одни из самых дисциплинированных пациенток, и их шансы родить здоровое потомство очень высоки.
 «Я, как врач, всегда за то, чтобы женщины рожали. В любом возрасте. Благодаря современной медицине сегодня можно сохранять своё репродуктивное здоровье максимально долго. Поэтому и рожениц после 35-40 лет действительно стало больше, — говорит акушер-гинеколог высшей категории Наталья Голых. – При этом хочу отметить, что рост наблюдается среди дам, идущих за вторым, третьим ребёнком. Говорить о том, что в последнее время происходит заметный скачок появления поздних первенцев пока не приходится, хотя возраст и сдвигается в сторону увеличения. Причины поздних родов кроются не только в социальных аспектах, когда сначала женщина предпочитает строить карьеру. Есть и другие. Например, длительное лечение бесплодия. Довольно распространена сейчас процедура экстракорпорального оплодотворения (ЭКО), к которой чаще всего прибегают именно зрелые женщины».
«Я, как врач, всегда за то, чтобы женщины рожали. В любом возрасте. Благодаря современной медицине сегодня можно сохранять своё репродуктивное здоровье максимально долго. Поэтому и рожениц после 35-40 лет действительно стало больше, — говорит акушер-гинеколог высшей категории Наталья Голых. – При этом хочу отметить, что рост наблюдается среди дам, идущих за вторым, третьим ребёнком. Говорить о том, что в последнее время происходит заметный скачок появления поздних первенцев пока не приходится, хотя возраст и сдвигается в сторону увеличения. Причины поздних родов кроются не только в социальных аспектах, когда сначала женщина предпочитает строить карьеру. Есть и другие. Например, длительное лечение бесплодия. Довольно распространена сейчас процедура экстракорпорального оплодотворения (ЭКО), к которой чаще всего прибегают именно зрелые женщины».
При этом определяющим фактором в любом возрасте становится состояние здоровья будущей мамы. В поздней беременности риски есть, но при помощи современных методов диагностики все они выявляются ещё на ранних сроках. Зрелые дамы гораздо ответственнее относятся к предварительному шагу – планированию беременности, проходят обследования и заранее решают проблемы со здоровьем, если таковые имеются, восполняют организм витаминами и минералами, меняют образ жизни и т. д. А это, в свою очередь, предполагает более удачное течение беременности.
В последний вагон?
И всё же нельзя отрицать тот факт, что современная молодёжь всё чаще стремится к западной модели планирования семьи и детей. Консервативное родительское «а часики-то тикают!» не мешает молодым людям в стремлении сначала встать на ноги в финансовом плане, и лишь потом обзаводиться потомством.
 «Мы планируем с мужем стать родителями к 28-29 годам. До этого времени получить образование, устроиться на хорошую работу, поездить по миру, пожить для себя, — говорит 23-летняя Ксения Смирнова. – Я психологически ещё не готова брать на себя такую ответственность. Мы хотим дать своему ребёнку максимальные возможности для развития и вовсе не считаем, что запрыгиваем в уходящий состав поезда».
«Мы планируем с мужем стать родителями к 28-29 годам. До этого времени получить образование, устроиться на хорошую работу, поездить по миру, пожить для себя, — говорит 23-летняя Ксения Смирнова. – Я психологически ещё не готова брать на себя такую ответственность. Мы хотим дать своему ребёнку максимальные возможности для развития и вовсе не считаем, что запрыгиваем в уходящий состав поезда».При этом Ксения и её муж Артём штудируют медицинскую литературу и прекрасно осведомлены, что ближе к тридцати у женщины вырабатывается меньше гормонов, снижена эластичность суставов и тканей, и это может осложнить беременность и роды. Что если партнёр старше 40 лет, шансы снижаются: ухудшается качество спермы из-за вредных привычек, плохой экологической обстановки. Не сбрасывают они со счетов и многолетние вредные привычки, которые, безусловно, влияют на здоровье будущей матери и ребёнка.
Поэтому, в каком бы возрасте вы ни планировали создать семью, помните, что появление малыша — очень ответственное решение, которое изменит всю вашу жизнь. Поэтому подходить к нему нужно с большой серьёзностью в любом возрасте.
«Для нас это роды высокого риска»
 Ирина Андреева, к. м. н., зам. главного врача по акушерству и гинекологии медсанчасти № 9 им. М. А. Тверье:
Ирина Андреева, к. м. н., зам. главного врача по акушерству и гинекологии медсанчасти № 9 им. М. А. Тверье:
«В моей личной практике самой старшей первородящей маме был 51 год. Недавняя пациентка нашего роддома рожала в возрасте 53 года. А в целом рожениц за сорок действительно стало больше.
Обычно у возрастных беременных имеются большой перерыв между родами, случайная беременность, многократные попытки ЭКО или планированная отсроченная беременность, построенная карьера, груз соматической патологии в виде избыточной массы, артериальной гипертензии, сахарного диабета, миомы матки, хронического метроэндометрита. Немало и тех, кто имел рак и предраковые заболевания и состояния, факты курения. Почти 30% беременных женщин позднего репродуктивного возраста страдают миомой матки, узлы которой при беременности обычно увеличиваются за счёт отёка, а мелкие иногда исчезают.
 Для нас, акушеров-гинекологов, роды в старшей возрастной группе – это обычно роды высокого риска. Способ родоразрешения у возрастных мам выбирается в зависимости от множества факторов. Если беременность протекала благополучно и факторов риска не так много, то естественные роды вполне возможны и часто успешны. Но чаще акушеры встречаются с кровотечением, аномалиями родовой деятельности, затруднением рождения плечевого пояса плода.
Для нас, акушеров-гинекологов, роды в старшей возрастной группе – это обычно роды высокого риска. Способ родоразрешения у возрастных мам выбирается в зависимости от множества факторов. Если беременность протекала благополучно и факторов риска не так много, то естественные роды вполне возможны и часто успешны. Но чаще акушеры встречаются с кровотечением, аномалиями родовой деятельности, затруднением рождения плечевого пояса плода.В позднем репродуктивном возрасте кесарево сечение выполняется однозначно чаще. Это связано с отягощённым анамнезом, ЭКО, наличием предлежания плаценты, миомы матки, с препятствием рождению плода, плацентарной недостаточностью, недонашиванием, преждевременной отслойкой плаценты или её врастанием, тяжёлой артериальной гипертензией и преэклампсией, тяжёлой соматической патологией.
В то же время стоит отметить, что возрастные мамы во время родов работают с врачами в настоящем тандеме, они хорошо осведомлены о течении самого родового процесса, и это сильно облегчает оказание медпомощи».
Поздние дети — желанные
 «Причин у поздних родов множество, — говорит врач-психотерапевт Татьяна Водянникова. — И далеко не всегда они исключительно социальные. При удачном стечении обстоятельств женщина, успевшая построить карьеру, выходит замуж и исполняет заветную мечту. Но зачастую она обнаруживает, что все принцы на белом коне уже давно поседели или женаты. И принимает решение воспитывать ребёнка самостоятельно. Такой вариант развития событий тоже встречается довольно часто.
«Причин у поздних родов множество, — говорит врач-психотерапевт Татьяна Водянникова. — И далеко не всегда они исключительно социальные. При удачном стечении обстоятельств женщина, успевшая построить карьеру, выходит замуж и исполняет заветную мечту. Но зачастую она обнаруживает, что все принцы на белом коне уже давно поседели или женаты. И принимает решение воспитывать ребёнка самостоятельно. Такой вариант развития событий тоже встречается довольно часто.
В моей практике было много семей, не имевших возможности завести детей по медицинским показаниям. Обследования, длительное лечение – всё это оттягивает деторождение. В нескольких случаях пары решались на усыновление ребёнка, а спустя три-четыре года с радостью узнавали, что забеременели. Так раскрывшиеся материнские инстинкты дают путь внутренней женской энергии.
По своему опыту хочу сказать, что от поздней беременности женщина получает больше удовольствия. Потому что опыт подсказывает, как лучше себя вести, на что обратить особое внимание, от чего нужно отказаться или, напротив, ввести в свою жизнь.
Что касается психологической готовности к появлению детей, то у женщины за 30 больше жизненного опыта, чтобы лучше воспитать малыша, они внимательнее и терпеливее относятся к его потребностям и развитию. Поздние дети, как правило, являются действительно желанными. Поэтому мотивация и настрой совершенно иные. Главный аргумент «взрослых» мам – осознанный подход к зачатию и беременности. Отсюда и возникает разница между физиологической и психологической готовностью к материнству».
Три сыночка с разницей почти в 10 лет
 «Все мои дети – представители разных поколений, — рассказывает 38-летняя мама троих детей Елена Репина. — Разница между ними — примерно десять лет. И скажу, что и течение беременности, и их воспитание крайне отличаются.
«Все мои дети – представители разных поколений, — рассказывает 38-летняя мама троих детей Елена Репина. — Разница между ними — примерно десять лет. И скажу, что и течение беременности, и их воспитание крайне отличаются.
Как прошла первая беременность, я порой даже вспомнить не могу – летала как птичка. С первенцем я была ещё молода и совсем неопытна в родительских делах, только начала учиться в институте. И это, безусловно, наложило свой отпечаток: времени на занятия с ребёнком было мало, нужно было не только получать образование, но ещё и работать, искать себя в профессии. Да и время тогда было другое: мне, 17-летней маме, пришлось вынести много непонимания даже не столько со стороны сверстников, сколько от взрослых людей, которые осуждали на каждом шагу. Я всё это вытерпела благодаря своим родителям, которые поддерживали меня не только психологически, но и финансово.
 Второй сын родился в 29 лет. Это было уже осознанное решение. Материально к тому времени наша семья уже твёрдо стояла на ногах – дом, машина, понимание того, в какой детсад и даже школу пойдёт мальчик. Ходила с ним без особых проблем. Но он не торопился с появлением на свет: мы увиделись с ним уже на 42-й неделе беременности. Говорят, что для поздних рожениц это нормально. Роды были очень непростыми, ведь к тому времени он уже весил больше четырёх килограммов.
Второй сын родился в 29 лет. Это было уже осознанное решение. Материально к тому времени наша семья уже твёрдо стояла на ногах – дом, машина, понимание того, в какой детсад и даже школу пойдёт мальчик. Ходила с ним без особых проблем. Но он не торопился с появлением на свет: мы увиделись с ним уже на 42-й неделе беременности. Говорят, что для поздних рожениц это нормально. Роды были очень непростыми, ведь к тому времени он уже весил больше четырёх килограммов.Решение пойти за третьим ребёнком, даже несмотря на возраст, пришло как-то само собой. И если во вторую беременность хотелось непременно мальчика, то на этот раз было абсолютно всё равно – лишь бы здоровый. Поздняя беременность – это совершенно другие ощущения. Ты уже многое знаешь и понимаешь: от чего совершенно спокойно можно отказаться, а на что стоит обратить внимание. Сегодня я бы самой себе юной дала кучу полезных советов».
Наша соотечественница Наталья Суркова попала в Книгу рекордов Гиннесса России, став мамой в 57 лет. Она родила здоровую девочку Александру. Зачатие стало возможным благодаря проведению гормональной терапии. В рейтинге самых возрастных мам на планете Наталья занимает четвёртую позицию. Самая молодая мама в России родила, когда ей было всего 11 лет.Как выбрать акушера
Как мне найти акушера, который позаботится обо мне во время беременности?
Если вы посещаете понравившегося вам гинеколога, который также занимается акушерством, вы можете попросить его или ее позаботиться о вас во время беременности, особенно если вам нравится больница, где врач принимает роды.
Если вам нужно найти акушера, попросите одного из поставщиков медицинских услуг порекомендовать кого-нибудь или поговорите с друзьями или родственниками, которые недавно родили ребенка или работают в сфере здравоохранения в вашем районе.Инструкторы по родовспоможению также являются хорошим источником рекомендаций.
Если вы сами не дадите никаких рекомендаций, зайдите на сайт Американского колледжа акушеров и гинекологов, чтобы найти гинеколога в вашем районе.
Хотя большинство младенцев, рожденных в США, рожают акушеры, у вас есть другие возможности, включая сертифицированных медсестер-акушерок (CNM), акушерок прямого доступа и семейных врачей.
По каким критериям мне следует выбрать акушера?
Только вы можете решить, какие соображения для вас наиболее важны.Вы, вероятно, захотите начать со списка лиц, обеспечивающих уход в вашей сети поставщиков, если это требование для вашего страхового покрытия. Затем исключите всех, чей офис или больница находятся слишком далеко, чтобы быть удобными.
Вот еще кое-что, что следует учитывать:
Есть ли у вас какие-либо хронические заболевания, такие как высокое кровяное давление, эпилепсия, болезни сердца или диабет, или предыдущие осложнения, которые могут потребовать особого ухода? Если да, спросите врачей, о которых вы думаете, какой у них опыт в уходе за такими пациентами, как вы.Возможно, вам понадобится помощь специалиста по материнской медицине плода или перинатолога, которые специализируются на беременностях с высоким риском.
Если у вас раньше было кесарево сечение, подумайте, не хотите ли вы на этот раз попытаться родить естественным путем. Если вы это сделаете, вам нужно убедиться, что и поставщик, и больница поддерживают вагинальные роды после кесарева сечения (VBAC).
Узнайте, как доктор относится к важным для вас вопросам, таким как рутинное использование таких вмешательств, как внутривенные вливания, непрерывный электронный мониторинг плода и эпизиотомии.Вы не можете предсказать, что потребуется в вашей индивидуальной ситуации, но вы можете получить представление об общем подходе врача к уходу и схемах практики, исходя из его или ее ответов на эти вопросы.
Вы также можете узнать, что думает врач по поводу присутствия доулы или других поддерживающих людей помимо вашего партнера во время схваток и родов. Поддерживает ли врач; естественные роды, если это то, что вас интересует? Поощряется ли грудное вскармливание?
Беременность и роды — это волнующие события, но они также могут вызывать стресс.Итак, лучший партнер в области здравоохранения — это тот, с которым вы чувствуете себя комфортно и с которым легко общаться. Это помогает задать себе такие вопросы, как:
Насколько комфортно вы себя чувствуете с врачом?
Легко ли вам задавать вопросы врачу?
Разъясняет ли врач все ясно и полно?
Кажется, доктор заинтересован лично вами?
Кажется, врач будет уважать ваши желания?
Как часто я буду посещать своего акушера по поводу дородовых приемов?
В некоторых клиниках вы будете посещать акушера во время всех или большинства дородовых посещений.У вас есть возможность посетить практикующую медсестру или другого акушера, когда ваш недоступен. На самом деле, в любом случае будет неплохо встретиться со всеми акушерами в практике, поскольку один из них может в конечном итоге родить вашего ребенка.
Некоторые системы здравоохранения (например, Kaiser в Калифорнии) предписывают вам посещать практикующую медсестру на каждом дородовом приеме, если у вас нет осложнений или беременности с высоким риском.
Практикующая медсестра знает, как выполнять рутинные процедуры, которые происходят на каждом дородовом приеме, и может выявить проблемы, требующие внимания врача.Практикующие медсестры должны получить четырехлетнюю степень в области сестринского дела, а также степень магистра практикующей медсестры, что может занять еще два-четыре года.
Некоторые акушеры принимают пациентов на каждом приеме. Это позволяет развивать отношения с врачом. Обратной стороной является то, что вам придется перенести дату, если ваш врач будет вызван для родов, когда у вас будет дородовой прием.
Каковы шансы, что мой акушер родит моего ребенка?
Многие групповые врачи чередуются дежурными по вызову, поэтому вероятность того, что ваш обычный акушер-гинеколог будет на вызове в день, когда у вас начнутся роды, может зависеть от того, сколько врачей работает.
Если для вас важно, чтобы ваш ребенок рожал у знакомого вам врача, возможно, вам будет удобнее заниматься с меньшим объемом практики. Таким образом, вы сможете встретить их всех во время дородовых посещений и сообщить им о своих потребностях и желаниях.
В более крупной практике может оказаться невозможным — или не стоит усилий — выделить время для всех врачей. Но вы можете спросить своего поставщика, все ли практикующие врачи склонны относиться к вещам одинаково.
Возможно, все еще есть отдельные практикующие врачи, которые берут на себя обязательство рожать всех детей своих пациентов.Это может показаться вам утешительным, но спросите врача, каков резервный план, если у него или него есть несколько пациентов, которые рожают одновременно или если вы заболеете или находитесь в отпуске, когда вы начинаете роды.
В любом случае, после того, как вы поступите в родильную больницу, если у вас нет осложнений, требующих внимания врача, о вас будут заботиться в первую очередь медсестры и медсестры (которые приходят и уходят в соответствии с их сменами). пока вы почти не закончите работу и не будете готовы к доставке.В этот момент приходит дежурный врач и принимает роды.
Если вам понадобится экстренное кесарево сечение, все, скорее всего, произойдет очень быстро, и вы можете даже не встретиться с врачом, который принимает роды.
Насколько важна больница, в которой акушер принимает роды?
В идеале вы должны чувствовать себя комфортно как в роддоме, так и со своим врачом. Большинство акушеров имеют право обращаться только в одну больницу. Поэтому, когда вы выбираете поставщика медицинских услуг, вы обычно выбираете место, где будете рожать.
Некоторые врачи соглашаются присутствовать при родах в родильном доме в больнице, если таковой имеется; другие не будут. Если вы уже знаете, где бы вы предпочли рожать — в больнице, родильном доме или дома, — рекомендуется побеседовать с поставщиками, которые практикуют в этой конкретной обстановке.
Услуги по беременности и родам в больницах вашего района могут отличаться. Например, не во всех больницах есть круглосуточный анестезиолог, и только в некоторых есть отделения интенсивной терапии для новорожденных (что следует учитывать, если у вас беременность с высоким риском).И снова, если вы надеетесь на VBAC, убедитесь, что на борту есть больница.
Выбирайте больницу для родов на ранних сроках беременности. Некоторые женщины ждут до третьего триместра, чтобы узнать о больнице, в которой они планируют рожать. К этому моменту они уже наладили отношения со своим провайдером, и внесение изменений может быть проблемой.
Что мне делать, если меня не совсем устраивает мой акушер?
Если вы чувствуете, что можете, попробуйте поговорить с врачом о том, что вас беспокоит.Если ваши опасения не решены, смените акушера или подумайте, может ли акушерка вам больше подойти.
.женщин слишком травмированы рождением, чтобы иметь больше детей
Спустя более семи месяцев после рождения первого ребенка Мирейли Смит все еще волнуется о своем опыте рождения. «Я не думала, что у меня будут слезы, говоря об этом», — сказала она Healthline, принюхиваясь.
После более 12 часов родов, которые включали скрежетание зубами, двухминутные схватки, неконтролируемые судороги тела и временами нестабильную частоту сердечных сокращений как у нее, так и у ее сына, 33-летнюю женщину срочно доставили в операционную. для экстренного кесарева сечения (кесарево сечение).Смит пришлось привязать ремнями к ее рукам, ногам и груди из-за ее конвульсивного тела.
«Я не чувствовала боли, я просто чувствовала давление», — вспоминает она. Ее врачу не удалось вынуть ребенка после того, как он разрезал живот Смита, и ему пришлось вызвать двух медсестер, которые должны были надавить на ее тело, стоя на табурете, чтобы помочь извлечь ребенка. «Вы знаете, как, когда что-то застряло, вы встряхиваете это, покачиваете и тому подобное? Я чувствовала, что именно это делает мое тело », — описывает она.
Ребенок закончился благополучно: Маверик появился на свет почти через 16 часов после того, как Смит впервые попал в больницу в Джорджии.Однако Смиту пришлось пройти рентген, чтобы убедиться, что во время процедуры не сломаны ребра.
Неудивительно, что весь этот опыт оставил новую мать травмированной и не желающей иметь больше детей, хотя она и ее муж ранее обсуждали возможность иметь еще детей.
«Я шучу, что у меня было два труда для одного ребенка», — сказала она. «Этот опыт произвел на меня довольно глубокое впечатление. В течение следующего месяца мне постоянно снились кошмары этого процесса. Очевидно, я проснулся, и там был Маверик, и это обнадежило, но в некоторых моих снах это не сработало.
Решение Смита «закончить» после мучительных родов — не редкость среди женщин, перенесших психологически травматические роды.
На самом деле, исследования показали, что женщины, у которых был негативный опыт родов, с меньшей вероятностью будут иметь будущих детей или, если они будут иметь больше, будут дольше ждать, чтобы родить еще одного. Учитывая, что примерно одна треть женщин переживает родовые травмы, возникает вопрос: почему такое естественное явление, как роды, является для некоторых женщин настолько разрушительным?
Почему роды так травмируют 1 из 3 женщин?
- Отсутствие или потеря контроля: 55%
- Страх за жизнь или здоровье своего ребенка: 50%
- Сильная физическая боль: 47%
- Недостаточная связь с поставщиком услуг: 39%
Источник: исследование
, 2017 г.Исследователи определяют травму «как восприятие« реальной или угрожающей травмы или смерти матери или ее ребенка »», хотя другие утверждают, что на самом деле она должна определяться женщинами, которые ее пережили.
В прошлом году исследование, проведенное в Нидерландах, попыталось количественно оценить этот опыт. Авторы попросили более 2000 женщин, которые сообщили о родовой травме, рассказать, что, по их мнению, вызвало или способствовало ей.
Ответы, получившие наибольшее количество откликов, включали отсутствие или потерю контроля, страх за жизнь или здоровье своего ребенка, сильную физическую боль и отсутствие общения или поддержки.
На вопрос, что можно было сделать для предотвращения травмирующего события, наиболее часто выбираемые ответы включали поставщиков, предлагающих более подробные объяснения и фактически выслушивающих своих пациентов.
«Травма — это способ, которым наша система метаболизирует событие или ситуацию», — объяснила Кимберли Энн Джонсон, защитник послеродового ухода. «Дело не в самом мероприятии. Поэтому во многих отношениях мы никогда не сможем сказать со стороны, травмирует что-то или нет. Тот факт, что у женщины был идеальный вариант родов — 10 часов работы дома, без разрывов и т. Д. — не означает, что в ее организме это не было травмирующим «.
Слишком часто женщины, переживающие последствия родов, которые прошли — по крайней мере, в их глазах — ужасно неправильными, подвергаются риску ухудшения физического и психического здоровья, включая посттравматический стресс, страх и желание избежать беременности и родов. снова роды.
Избежать повторных родов, безусловно, намерена Ксения М. В 2015 году, когда она была в четырех часах езды от своего дома в Северной Каролине на скромном семейном пляжном отдыхе, у нее отошла вода. Ей было всего 33 недели.
Хотя врачи в соседней больнице беспокоились, что девочке все еще нужно больше времени для развития легких, они заказали экстренное кесарево сечение, когда она попала в беду.
Оказалось, что у Ксении отслойка плаценты — редкое, но серьезное осложнение, при котором плацента отделяется от внутренней стенки матки.«Мы разговариваем с медсестрой после, и она такая:« Тебе действительно повезло … Вы оба могли умереть », — сказала она Healthline.
«Это был первый момент, когда меня осенило. Я вроде как думал, что это плохо, но не понимал, насколько это могло быть плохо ». Позже, после того, как ее выписали из больницы и она планировала перебраться в гостиничный дом — в итоге ребенок пробыл в отделении интенсивной терапии около месяца — Ксения сказала, что была опустошена осознанием этого: «У меня только что родился ребенок. Я только что оставил ее в больнице.
Помимо послеродового беспокойства, «были дни, — сказала она, — когда я чувствовала себя как гигантский слон, сидящий у меня на груди. Я [не] хотел выходить из дома, потому что [боялся], что кто-то собирается украсть моего ребенка ».
Ксения выразила разочарование по поводу того, как ее врачи оказали ей помощь. Когда она начала искать ответы на вопрос, почему она страдает от этого осложнения, и если это повлияет на ее способность иметь будущих детей, она сказала, что чувствует себя проигнорированной.В результате она больше не является пациентом этой практики.
Ощущение того, что врач подводит вас, кажется слишком обычным.
В исследовании 2017 года, проведенном группой исследователей из Австралии, большинство опрошенных женщин (около 66 процентов) связали свою родовую травму с действиями и взаимодействием с поставщиками медицинских услуг. Они чувствовали, что их врачи ставили во главу угла свои собственные планы — например, желание вернуться домой — над их потребностями, принуждали их или лгали им, а также отвергали или полностью игнорировали их.
«Бывают моменты, когда я думаю, боже мой, нам повезло», — сказала Ксения, охарактеризовав свой опыт родов как «определенно драматический, определенно утомительный и определенно не то, через что я хочу пройти снова. Я знаю, что на этот раз нам повезло, но не думаю, что нам снова повезет ».
Исследователи потратили много времени на изучение того, как женщины чувствуют себя физически и умственно после родовой травмы.
Одно исследование фактически показало, что «все аспекты здоровья женщины находятся под угрозой из-за травматических родов.«В некоторых случаях эта травма могла привести к смерти.
В Соединенных Штатах самый низкий уровень материнской смертности по сравнению с другими развитыми странами, и он продолжает расти. Более того, чернокожие женщины в три-четыре раза чаще, чем их белые коллеги, умирают во время беременности или в течение одного года после окончания беременности.
Возможно, более показательно, недавнее расследование NPR и ProPublica показало, что на каждую 1 женщину, которая умирает во время родов, умирает 70 женщин , почти .
Необходимость обработки этих статистических данных является причиной того, что Американский колледж акушеров и гинекологов (ACOG) недавно выпустил столь необходимое обновление своих рекомендаций по послеродовой помощи. Вместо однократного посещения организация определила, что «постоянный уход… с услугами и поддержкой, адаптированными к индивидуальным потребностям каждой женщины» — лучший способ защитить здоровье женщин и их детей.
Одной молодой матерью, которой могло бы помочь повышенное внимание к послеродовой помощи, является Эллисон Дэвила, бывший социальный работник, живущая в Северной Каролине.31-летней девушке и ее мужу потребовалось два года, чтобы зачать первого ребенка.
Хотя сама беременность протекала легко, сказала она Healthline, ее опыт родов был настолько ужасающим, что она решила больше не иметь детей.
После почти 48 часов активных родов, которые включали в себя пугающее осознание того, что сердцебиение ее ребенка нестабильно, и значительный разрыв влагалища из-за напряжения, связанного с попытками не давить, когда медсестры нашли ее врача, ее сын родился с его пуповиной. обвила его шею.
«Это был тревожный оттенок синего», — сказал Давила. «Я была в ужасе и заставила замолчать, едва дыша, пока ждала, чтобы услышать плач моего ребенка. Когда он это сделал, и они привели его ко мне, все, что я мог сказать, было: «Привет, ты здесь. Мы сделали это ». Все, что я мог почувствовать, было облегчением от того, что все закончилось».
Давила вскоре обнаружила, что физические и душевные страдания, связанные с тем, чтобы стать матерью, еще не прошли. Примерно через два месяца у нее появились симптомы, связанные с послеродовой депрессией (ППД), хотя она узнала, что это такое, намного позже.
«Я недосыпала, и мои навыки совладания отсутствовали», — сказала она. «Я почти все время чувствовал себя чрезвычайно подавленным. У моего сына были колики и рефлюкс, и он постоянно раздражался. Я чувствовала себя настолько виноватой, что изо всех сил пыталась быть его мамой после того, как пыталась заполучить его в течение почти двух лет ».
Ее сыну сейчас 3 с половиной года, и многие из ее симптомов PPD исчезли. «Мы с мужем пару раз говорили о возможности повторной попытки зачать еще одного ребенка, — сказал Давила, — но в конце концов я решила, что мое тело и разум не готовы к другому опыту, подобному моему первому.
Кимберли Лоусон — бывший редактор газеты, выходивший в течение нескольких недель, а затем писатель-фрилансер из Джорджии. Ее статьи, охватывающие самые разные темы, от здоровья женщин до социальной справедливости, были представлены в журналах O, Broadly, Rewire.News, The Week и других. Когда она не берет своего малыша в новые приключения, она пишет стихи, занимается йогой и экспериментирует на кухне. Следуйте за ней в Twitter .
.Рождение близнецов и более
Если вы ожидаете более одного ребенка, важно понимать, какие у вас варианты родов.
Близнецы и тройни с большей вероятностью рождаются рано и нуждаются в особом уходе после рождения, чем одинокие дети.
Ваш выбор при рождении с близнецами
Хорошая идея — обсудить варианты родов с акушеркой или консультантом на ранних сроках беременности.
Обычно вам рекомендуют рожать в больнице, так как у близнецов выше вероятность осложнений.
При многоплодных родах обычно бывает больше специалистов в области здравоохранения — например, может быть 2 акушерки, акушер и 2 педиатра (по 1 на каждого ребенка).
Вы уже встретились со своим акушером и акушерками, чтобы заранее обсудить рождение вашего ребенка, поэтому не все они будут чужими.
Для получения дополнительной информации о том, кто есть кто, прочтите о женской бригаде.
Процесс родов более или менее такой же, как и для 1 ребенка, но ваша бригада обычно советует вам проводить электронное наблюдение за вашими детьми из-за более высокого риска осложнений.
Это означает прикрепление ремней с датчиками (по одному на каждую сдвоенную ногу) к вашей неровности. Вы по-прежнему сможете перемещаться по разным позициям.
Когда у вас отошли воды, ваша акушерка может попросить вашего разрешения прикрепить зажим, прикрепленный к проволоке, к голове первого ребенка, чтобы более точно измерить его сердцебиение.
Вам предложат капельницу на случай, если она понадобится позже — например, чтобы возобновить схватки после рождения первого ребенка.
Тройняшки и более почти всегда рождаются с помощью планового кесарева сечения.
Можно ли родить близнецами естественным путем?
Многие женщины думают, что им нужно сделать кесарево сечение близнецам. Фактически, более 40% родов близнецов происходят вагинально.
Если вы планируете роды через естественные родовые пути, обычно рекомендуется сделать эпидуральную анестезию для снятия боли, но вы можете обсудить это со своей акушеркой.
Если возникнут какие-либо проблемы, вашей дородовой бригаде будет проще быстро родить ваших детей, если у вас уже есть эпидуральная анестезия.
Узнать больше о признаках и этапах родов
Вероятность родов через естественные родовые пути выше, если первый из близнецов находится в положении вниз головой.
Но могут быть медицинские причины, по которым вагинальные роды не рекомендуются.
Если вам, например, ранее делали кесарево сечение, обычно не рекомендуется рожать близнецами через естественные родовые пути.
Как и при любых естественных родах, вам может потребоваться помощь в родах. Здесь для помощи при родах используются щипцы или вакуумная доставка.
После рождения первого ребенка ваша акушерка или врач может проверить положение второго ребенка, ощупав ваш животик и проведя вагинальное обследование. Они также могут использовать ультразвуковое сканирование.
Если второй ребенок находится в хорошем положении, он должен родиться вскоре после первого, так как шейка матки уже полностью раскрыта.
Если схватки прекратятся после рождения первого ребенка, врач или акушерка могут обсудить введение вам гормонов через капельницу, чтобы возобновить их.
Кесарево сечение и близнецы
В Великобритании более половины близнецов и почти все тройни рождаются посредством кесарева сечения.
Вы можете выбрать плановое кесарево сечение или ваш врач может порекомендовать кесарево сечение, если:
- первый ребенок лежит сначала ступнями, коленями или ягодицами (таз)
- 1 двойник лежит боком (поперечно)
- у вас низкорасположенная плацента
- ваши близнецы разделяют плаценту
- у вас были тяжелые роды с единственным ребенком до
Как и при любой беременности, если вы планируете роды через естественные родовые пути, вам может потребоваться экстренное кесарево сечение.
В очень редких случаях некоторые женщины рожают 1 двойню естественным путем, а затем им требуется кесарево сечение, чтобы родить второго двойню. Это происходит менее чем в 5% случаев рождения близнецов.
Выяснение идентичности близнецов
После родов ваша акушерка осмотрит плаценту, чтобы убедиться в ее наличии, и осмотрит мембраны.
Если у ваших детей одна плацента с 1 внешней оболочкой (хорион) и 2 внутренними оболочками (амнион), они должны быть идентичны (монозиготные).
В противном случае единственный способ узнать, идентичны ли они, — это провести анализ ДНК. Это не доступно в NHS.
Чтобы узнать, как узнать, идентичны ли ваши близнецы, вы можете позвонить в Фонд множественных родов по телефону 020 3313 3519 или написать им по электронной почте [email protected].
Узнайте больше о подготовке к рождению близнецов
Последний раз просмотр СМИ: 1 ноября 2019 г.
Срок сдачи обзора СМИ: 2 ноября 2022 г.
Последняя проверка страницы: 13 мая 2019 г.
Срок следующего рассмотрения: 13 мая 2022 г.
Где рожать: варианты
Выбор места рождения
Вы можете рожать дома, в отделении акушерок (акушерское отделение или родильный центр) или в больнице.
Ваши варианты выбора места для рождения ребенка будут зависеть от ваших потребностей, рисков и, в некоторой степени, от того, где вы живете.
Если вы здоровы и не имеете осложнений («низкий риск»), вы можете рассмотреть любое из этих мест рождения. Для женщин с некоторыми заболеваниями безопаснее всего рожать в больнице, где есть специалисты.Это на случай, если вам потребуется лечение во время родов.
Женщины, рожающие дома или в отделении, управляемом акушерками, с меньшей вероятностью будут нуждаться в помощи, такой как щипцы или вентхаус (иногда называемый инструментальными родами).
Где бы вы ни выбрали, это место должно казаться вам подходящим. Вы можете изменить свое мнение в любой момент беременности.
Узнайте, что находится в вашем районе
Ваша акушерка обсудит варианты, доступные в вашем районе, но, если вы готовы путешествовать, вы можете выбрать любые услуги по беременности и родам.
Информацию можно получить не только от акушерки, но и по телефону:
Вы также можете получить совет от своих друзей и семьи.
Поговорите со своей акушеркой о посещении местных служб родовспоможения и задайте вопросы, если вы чего-то не понимаете или думаете, что вам нужно узнать больше.
Домашние роды
Если у вас протекает прямая беременность, и вы и ребенок здоровы, вы можете рожать дома.В Англии и Уэльсе чуть более 1 из 50 беременных женщин рожают дома.
Роды в целом безопасны, где бы вы ни рожали.
Но для женщин, рожающих первого ребенка, домашние роды немного увеличивают риск серьезных проблем для ребенка, включая смерть или проблемы, которые могут повлиять на качество жизни ребенка, — с 5 на 1000 при рождении в больнице до 9 на 1000 при домашних родах. рождение.
Для женщин, родивших второго или последующего ребенка, запланированные домашние роды так же безопасны, как рождение ребенка в больнице или акушерском отделении.
Это редкость, но если что-то пойдет не так во время родов дома, это может быть хуже для вас или вашего ребенка, чем если бы вы были в больнице с доступом к специализированной помощи.
Если вы рожаете дома, вас будет поддерживать акушерка, которая будет с вами во время родов. Если вам потребуется помощь или ваши роды не будут улучшаться должным образом, ваша акушерка позаботится о том, чтобы вы отправились в больницу.
Преимущества домашних родов
К преимуществам домашних родов можно отнести:
- в знакомой обстановке, где вы можете чувствовать себя более расслабленно и лучше справляться
- Не нужно прерывать роды, чтобы попасть в больницу
- не нужно оставлять других детей, если у вас есть
- отсутствие необходимости разлучаться с партнером после рождения
- повышенная вероятность того, что за вами будет ухаживать акушерка, с которой вы должны знать во время беременности
- более низкая вероятность вмешательства, такого как щипцы или вентхаус, чем у рожениц в больнице
Соображения
Есть несколько вещей, о которых вам следует подумать, если вы планируете домашние роды.
Вам может потребоваться перевод в больницу, если возникнут осложнения. Исследование места рождения показало, что 45 из 100 женщин, родивших первого ребенка, были переведены в больницу, по сравнению с только 12 из 100 женщин, родивших второго или последующего ребенка.
Эпидуральная анестезия недоступна дома, но вы можете использовать газ и воздух, теплую ванну, бассейн для родов, TENS и любые методы релаксации, которые вы изучили. Узнайте об обезболивании во время родов.
Ваш врач или акушерка могут порекомендовать вам рожать в больнице — например, если вы ждете близнецов или если ваш ребенок лежит ногами вперед (тазовое предлежание).Ваша акушерка или врач объяснят, почему, по их мнению, роды в больнице безопаснее для вас и вашего ребенка.
Если вы решите рожать дома или в отделении, управляемом акушерками, ваша акушерка или терапевт должна предоставить вам информацию о том, что произойдет, если вас переведут в больницу во время родов, и сколько времени это займет.
Планирование домашних родов
Спросите у акушерки, подходят ли домашние роды для вас и вашего ребенка.
Если это так, ваша акушерка попросит членов акушерской бригады помочь и поддержать вас.Вот несколько вопросов, которые вы можете задать:
- сколько времени займет перевод в больницу?
- в какую больницу меня переведут?
- Будет ли акушерка со мной все время?
- как мне получить бассейн для родов?
Акушерские отделения или родильные дома
Акушерские отделения или родильные дома более удобны и уютны, чем родильные отделения в больнице. Их может быть:
- часть родильного отделения больницы, где оказывается помощь беременным (акушерская), новорожденным (новорожденным) и анестезиологом
- отдельно от больницы и без немедленной акушерской, неонатальной или анестезиологической помощи
Преимущества акушерского отделения или родильного дома
Преимущества родов в акушерском отделении включают:
- находиться в среде, где вы можете чувствовать себя более расслабленно и лучше справляться с трудом
- : вероятность того, что за ним будет ухаживать акушерка, о которой вы должны знать во время беременности
- устройство потенциально может быть намного ближе к вашему дому, что упрощает посещение людьми
- более низкая вероятность вмешательства, такого как щипцы или вентхаус, чем у рожениц в больнице
Соображения
Есть некоторые вещи, о которых следует подумать, если вы собираетесь рожать в акушерстве или родильном доме.
Вам может потребоваться перевод в больницу, если возникнут какие-либо осложнения. Исследование места рождения показало, что примерно 4 из 10 женщин, родивших первого ребенка в акушерском отделении или родильном доме, были переведены в больницу, по сравнению с примерно 1 из 10 женщин, родивших второго или последующего ребенка.
В отделении, которое полностью отделено от больницы, вы не сможете получить определенные виды обезболивающих, например эпидуральную анестезию. Спросите свою акушерку, является ли отделение или центр частью больницы или полностью отдельным.
Ваш врач или акушерка могут посчитать, что для вас безопаснее рожать в больнице
Планирование родов в акушерском отделении или родильном доме
Спросите свою акушерку, есть ли в вашем районе акушерские отделения или родильные дома. Если вы готовы к путешествию, вы можете использовать и другие.
Прочтите несколько полезных вопросов.
Рождение в больнице
Большинство женщин рожают в родильном отделении больницы NHS. Если вы решите рожать в больнице, за вами будут ухаживать акушерки, но врачи будут доступны, если вам понадобится их помощь.
У вас по-прежнему будет выбор в отношении вида ухода, который вы хотите. Ваши акушерки и врачи предоставят информацию о том, что может предложить ваша больница.
Преимущества госпитальных родов
К преимуществам родов в стационаре относятся:
- прямой доступ к акушерам в случае осложнения родов
- Прямой доступ к анестезиологам, которые проводят эпидуральную анестезию и общую анестезию
- будут специалисты по уходу за новорожденными (неонатологи) и специальное детское отделение, если с вашим малышом возникнут проблемы.
Соображения
Есть некоторые вещи, о которых вам следует подумать, если вы планируете роды в больнице:
- Вы можете пойти домой прямо из родильного отделения или вас могут перевести в послеродовое отделение
- в больнице, за вами может ухаживать не та акушерка, которая заботилась о вас во время беременности
- женщины, рожающие в больнице, с большей вероятностью перенесут эпидуральную анестезию, эпизиотомию, щипцы или венозные роды
Планирование родов в больнице
Ваша акушерка может помочь вам решить, какая больница вам подходит.Если в вашем районе более одной больницы, вы можете выбрать, в какую из них обратиться. Узнайте больше об уходе, предоставляемом в каждом из них, чтобы вы могли решить, какой из них подойдет вам лучше всего.
Вопросы о рождении
Вот несколько вопросов, которые вы можете задать, если планируете рожать ребенка в акушерстве, родильном доме или в больнице:
- Доступны ли экскурсии в родильные дома до родов?
- Когда я могу обсудить свой план родов?
- Имеются ли аппараты TENS для обезболивания или мне нужно их нанять?
- Какое оборудование доступно — например, коврики, кресло для родов или кресла-мешки?
- Есть ли бассейны для родов?
- Приветствуются ли отцы, близкие родственники или друзья в родильном зале?
- Их когда-нибудь просят выйти из комнаты — если да, то почему?
- Могу ли я передвигаться во время родов и найти свое положение для родов?
- Какова политика в отношении индукции, обезболивания и регулярного наблюдения?
- Доступна ли эпидуральная анестезия?
- Как скоро я смогу вернуться домой после родов?
- Какие услуги предоставляются недоношенным или больным детям?
- Кто поможет мне кормить ребенка грудью?
- Кто мне поможет, если я выберу искусственное питание?
- Младенцы постоянно находятся со своими мамами или есть отдельные ясли?
- Есть ли какие-то особые правила посещения?
- Сколько времени потребуется, если меня нужно будет перевести в больницу из родильного дома?
- В какую больницу меня перевели?
- Будет ли акушерка со мной все время?
Где бы вы ни решили рожать, вы можете изменить свое решение на любом сроке беременности.Поговорите со своей акушеркой, если в чем-то вы не уверены или хотите узнать больше.
Дополнительная информация
Какой? Birth Choice может помочь вам подумать о правильном месте рождения.
На сайтеHealthtalk.org женщины размышляют о том, где и как рожать.
Ваш выбор — где рожать
Два руководства NHS — одно для людей, родивших первого ребенка, а другое для людей, которые уже родили ребенка — доступны для объяснения того, какой у вас выбор при рождении, и об исследованиях, которые могут помочь вам принять решение:
Последний раз просмотр СМИ: 20 марта 2020 г.
Срок сдачи обзора СМИ: 20 марта 2023 г.
Последняя проверка страницы: 6 марта 2018 г.
Срок следующего рассмотрения: 6 марта 2021 г.