что, где и почему болит
После изгнания из рая человек обрел способность самостоятельно воспроизводить себе подобных, и женщина должна была рожать детей в муках… Болевые ощущения в процессе родов и боли после родов медики относят к разряду неизбежных. Даже после практически безболезненных родов, которые проводятся под эпидуральной анестезией, женщины в послеродовый период испытывают боли.
Чаще всего тянущие боли после родов в поясничной области и нижней части спины связаны со смещением бедренных суставов, а также с проявлением тех изменений в крестцово-копчиковом отделе позвоночника, которые происходят в течение всей беременности и во время рождения ребенка.
Причины боли после родов
Мы рассмотрим типичные боли после родов и их наиболее частые причины, хотя, безусловно, существует масса клинических случаев, когда симптомы боли после родов носят индивидуальный характер. Например, длительные сильные головные боли после родов мучают рожениц, перенесших регионарную эпидуральную (спинальную) анестезию, при которой обезболивающий роды препарат вводится в область позвоночника на границе поясничного и крестцового отделов. Длящаяся первые трое суток после родов сильная головная боль (с пеленой перед глазами и тошнотой) может быть и признаком преэклампсии – если у будущей мамы во втором и третьем триместре беременности было стойкое повышение артериального давления.
Боли в груди после родов, точнее, боль в грудной клетке с одышкой и кашлем, могут свидетельствовать об инфекционных заболеваниях легких, но это и симптомы легочной эмболии (попадания тромба в легочную артерию). Боли в ногах после родов — в икрах ног — может быть признаком угрожающего жизни тромбоза глубоких вен, при котором наблюдается покраснение кожи, отеки и повышение температуры. А сильные боли после родов в области живота могут быть признаком воспаления матки на месте прикрепления плаценты.
Однако типичные причины боли после родов связаны с тем, что в процессе появления ребенка родовые пути подвергаются сильному механическому воздействию, которое нередко оказывается травмирующим.
Боли в животе после родов
Гормоны, которые вырабатываются во время беременности, вызывают расслабление связок и мышц. Это необходимо для нормального развития плода, и за весь период вынашивания ребенка размер матки увеличивается в 25 раз. После родов матка начинает возвращаться в свое «добеременное» состояние. И боли внизу живота после родов, которые многими роженицами определяются как боли в матке после родов, связаны с сокращением размеров матки.
Эти боли чаще всего бывают схваткообразными и при кормлении грудью усиливаются. Все это – абсолютно нормальное явление. Дело в том, что гормон окситоцин, который в большом количестве вырабатывает гипоталамус родившей женщины, попадает в кровь и стимулирует сокращение гладкой мускулатуры матки. Через 7-10 дней после рождения ребенка подобные боли в матке после родов проходят сами собой.
Дно матки после родов располагается примерно на уровне пупка. В течение послеродового периода, то есть за 6-8 недель, матка сокращается до прежних размеров. Но у женщин, имевших во время беременности большой живот, мышечный тонус брюшины может быть ослаблен, что часто становится причиной пупочной грыжи. Именно она провоцирует боль в пупке после родов. Для решения этой проблемы следует показаться врачу-гинекологу, который наблюдал беременность.
Кстати, боль в желудке после родов, а также боли в кишечнике после родов могут возникать вследствие запоров, которыми страдают многие роженицы. Кроме того, боли данной локализации могут беспокоить тех, у кого есть хронические заболевания ЖКТ: в послеродовой период они могут обостриться. Так что без консультации специалиста не обойтись.
Боли в позвоночнике после родов
Как отмечают медики, причина того, что разные женщины по-разному чувствуют себя после родов, во многом зависит от того, как их организм справляется с изменением или падением уровня гормонов, которые вырабатывались в период вынашивания ребенка.
После родов и выхода плаценты выработка определенных гормонов резко прекращается. К примеру, почти полностью перестает вырабатываться гормон релаксин, который во время беременности способствует увеличению эластичности мышц и расслаблению связок лонного сочленения тазовых костей. Но к нормальному уровню содержания в организме роженицы этот гормон возвращается не сразу, а примерно через пять месяцев после родов.
Поэтому вся опорно-двигательная система женщины после родов к нормальному функционированию переходит постепенно. И некоторые этапы этого процесса вызывают симптомы боли после родов.
Боли в позвоночнике после родов связаны с тем, что релаксин, расслабляя мышцы живота в ходе беременности, ослабляет и связки вокруг позвоночника. Именно повышенная нестабильность позвоночника на протяжении беременности и даже некоторое смещение позвонков приводит к тянущей боли в спине после родов. Эту же причину имеют боли в суставах после родов, в том числе боль в запястье после родов, боли в ногах после родов и боль в коленях после родов.
Боль в пояснице после родов
Боль в пояснице после родов частично является следствием перенапряжения квадратной мышцы поясницы, которая расположена в области задней стенки живота и соединяет подвздошную кость, ребра и поперечные отростки поясничных позвонков. При ее чрезмерных сокращениях или при длительных статических нагрузках и начинаются ощущаться боли в пояснице и во всей спине.
Кроме того, во время беременности мышцы живота растягиваются и удлиняются, а мышцы поясничного отдела, отвечающие за наклон и выпрямление туловища и за стабильность нижней части позвоночника, становятся короче. И это тоже вызывает боль в пояснице после родов. Растяжение связок лобкового сочленения, позвоночника и мышц тазового дна также являются причинами дискомфорта и болезненных ощущений в поясничной области.
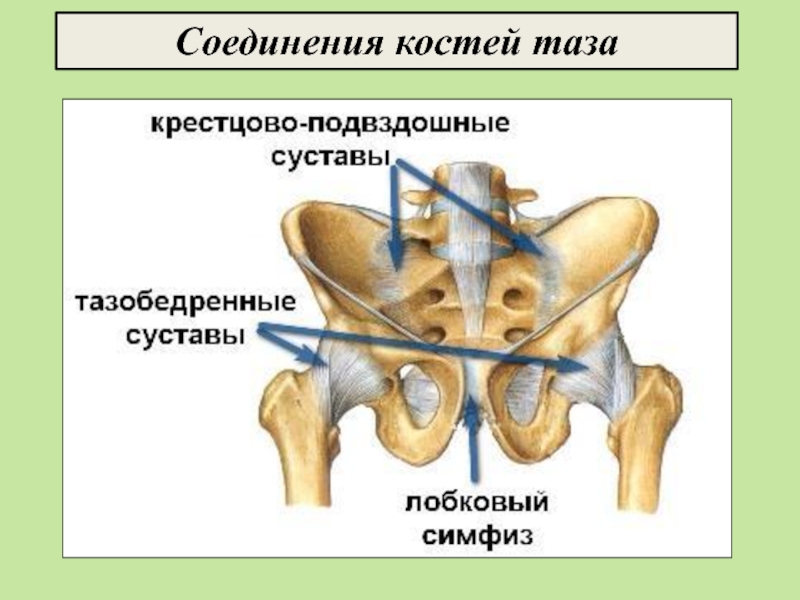
Боли в тазу после родов: боль в крестце и копчике
Боль в крестце и копчике после родов женщины обычно не различают и боль в копчике принимают за болевые ощущения в крестце. Между тем, копчиковая кость состоит из нескольких сросшихся рудиментарных позвонков, а крестец – это крупная треугольная кость, которая находится в основании позвоночника, чуть выше копчика. Вместе копчик и крестец составляют нижний неподвижный отдел позвоночника.
Между тем, копчиковая кость состоит из нескольких сросшихся рудиментарных позвонков, а крестец – это крупная треугольная кость, которая находится в основании позвоночника, чуть выше копчика. Вместе копчик и крестец составляют нижний неподвижный отдел позвоночника.
От передней и задней поверхностей крестца к тазовым костям идут связки, которые прочно удерживают кости тазового кольца. Но в течение беременности — буквально с самого ее начала — опорно-двигательная система женщины начинает готовиться к родам. Каким образом?
Во-первых, позвонки поясничного отдела от оси позвоночника отклоняются назад. Во-вторых, нижние конечности начинают удаляться от подвздошных костей, и тазобедренные головки даже выходят из вертлужных впадин. В-третьих, кости лонного и крестцово-подвздошного сочленений немного расходятся. Наконец, изменяется дуга загиба копчика, а обычно неподвижная кость крестца незначительно подвигается кзади. Все эти изменения в области костей таза предусмотрены природой и позволяют ребенку покинуть лоно матери.
Если ребенок крупный или его предлежание неправильное, или если роды проходили слишком быстро, то боль в крестце после родов и боль в копчике после родов появляется вследствие чрезмерного давления на сочленения в области таза. Провоцируют боли в тазу после родов и перерастяжение данных сочленений в случае принудительного ручного освобождения прохода для головки ребенка в ходе родов.
Чем больше было перегружено крестцово-копчиковое сочленение, тем сильнее и продолжительнее будут боли в тазу после родов и тем дольше будет процесс восстановления.
Зачастую в жалобах на боль в крестцовой зоне роженицы уточняют, что это боль при дефекации после родов. Действительно, боль данной локализации может становиться сильнее в случае расширения сигмовидной кишки при скоплении каловых масс или в острой фазе хронического колита, которая является осложнением послеродовых запоров.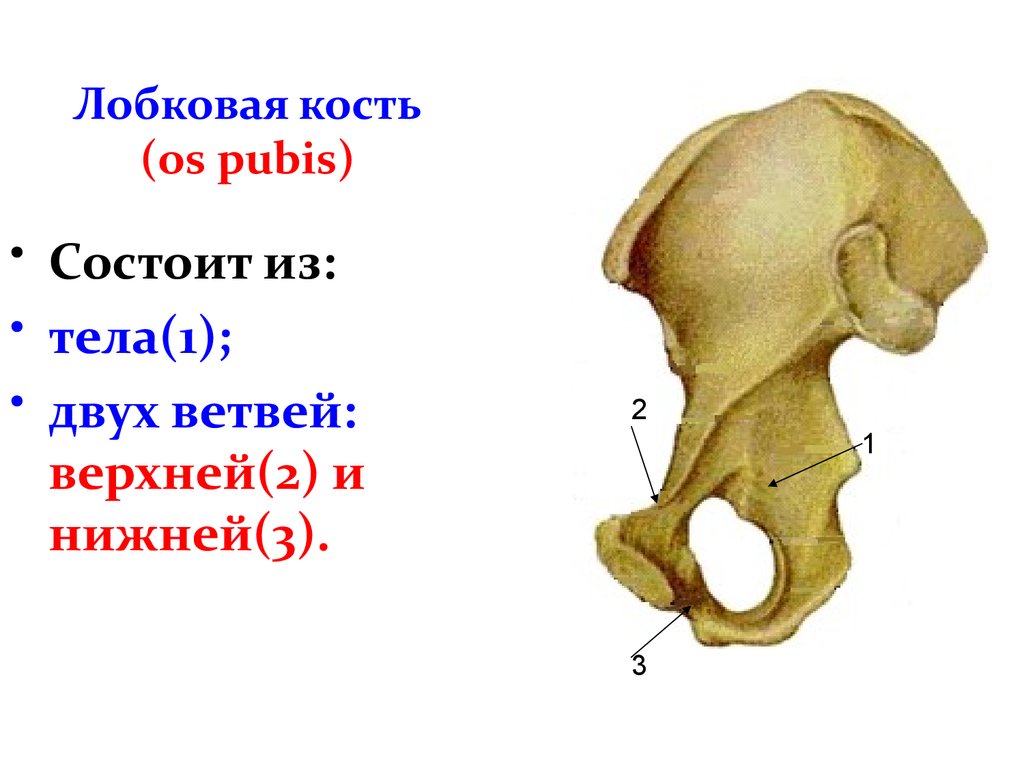
Боль в лобке после родов
Под действием гормонов, которые «сигналят» всем системам организма роженицы об окончании процесса рождения ребенка, запускается механизм послеродового восстановления. И обычно сразу после родов происходит восстановление лонного сочленения (симфиза), кости которого во время беременности немного расходятся.
Если все в норме, то процесс восстановления обычного анатомического положения данного сочленения идет без ощутимых последствий.
Но если родившая женщина жалуется на боль в лобке после родов, значит соединяющий лобковые кости хрящ травмирован из-за перерастяжения тазового дна (которое происходит при разгибании головы выходящего из лона ребенка). В этом случае вероятно нарушение симметричности правой и левой лобковых костей. Врачи диагностируют эту патологию как симфизит — дисфункцию лобкового сочленения, при котором пациентка чувствует боль в области лобка при ходьбе и вынуждена ходить в развалку.
Если боли очень сильные и отдают во всех костях и сочленениях таза, то это уже не просто растяжение хряща, а разрыв лонного сочленения — симфизиолиз.
Боли в промежности после родов
Область промежности (regio perinealis) образует дно таза и состоит из мышц, фасций, жировой ткани и кожи. Боли в промежности после родов возникают при ее травмировании – разрыве или рассечении (перинеотомии).
Согласно данным акушерской практики, чаще всего травмы промежности бывают у женщин с хорошо развитой мускулатурой, у пожилых первородящих, при узком влагалище с воспалительными изменениями тканей, при отечности тканей, а также при наличии рубцов после предыдущих родов.
При перинеотомии рассекается только кожа промежности, а при эпизиотомии — промежность и задняя стенка влагалища. Обе эти процедуры делаются при угрозе произвольного разрыва промежности, а также во избежание черепно-мозговых травм новорожденного. При разрыве или разрезе промежности сразу же после родов проводится их ушивание. Наружные шва снимают за день до выписки из роддома, внутренние со временем рассасываются.
При разрыве или разрезе промежности сразу же после родов проводится их ушивание. Наружные шва снимают за день до выписки из роддома, внутренние со временем рассасываются.
При этом хирургическое рассечение промежности лучше разрыва, так как рана получается ровная и чистая и в 95% случаев заживает, как говорят медики, prima intentio (первичным натяжением) — то есть быстро и без последствий.
Однако при этом неизбежны боли в промежности после родов. При соблюдении гигиены рана заживает через пару недель, в течение которых женщине нельзя сидеть, чтобы не нарушить швы. При эпизиотомии швы могут вызывать боль во влагалище после родов, которая будет беспокоить дольше – пока идет процесс заживления внутренних тканей.
Боли в паху после родов
Многих женщин боли в паховой области начинают беспокоить еще в период вынашивания ребенка. К боли в паху может приводить рост объемов матки, а также постепенное расхождение костей таза. Кроме того, боли в паху после родов (отдающие в поясницу) могут быть связаны с наличием камня в почке или мочеточнике. Нельзя исключать и такую причину, как воспаление внутренней слизистой оболочки тела матки — эндометрит. Как отмечают гинекологи, острый послеродовой эндометрит возникает при инфицировании матки в процессе родов довольно часто, при этом после проведения кесарева сечения он проявляется почти в 45% случаев.
Для острого послеродового эндометрита характерны такие симптомы, как боли в нижней части живота и в паху, повышение температуры тела, гнойные выделении и маточные кровотечения. При наличии таких признаков следует немедленно обращаться за медицинской помощью.
Кроме того, боли в паху после родов даетгенитальный герпес, который был диагностирован у беременной.
Головные боли после родов
Головные боли после родов специалисты связывают с несколькими причинами. В первую очередь, это изменение гормонального фона в послеродовой период: нестабильность уровня эстрогенов и прогестерона. Причем, если роженица не кормит ребенка грудью, то головные боли возникают гораздо чаще, чем у кормящих женщин. Способствует головным болям после родов и прием противозачаточных препаратов, в составе которых есть эстроген.
Причем, если роженица не кормит ребенка грудью, то головные боли возникают гораздо чаще, чем у кормящих женщин. Способствует головным болям после родов и прием противозачаточных препаратов, в составе которых есть эстроген.
Негативное влияние на состояние здоровья женщины в послеродовом периоде оказывают стрессы, переутомление, недосыпание и т.д. На фоне гормональных изменений данные факторы могут приводить к тому, что новоиспеченную мамочку будут донимать частые и довольно интенсивные головные боли после родов.
Боли в мышцах после родов
Мышечные боли различной локализации (в пояснице, мышцах таза, ног, спины, грудной клетки и др.) – естественное явление после такого сильного напряжения мышц, которой они испытывают во время появления ребенка на свет. Такие боли проходят естественным образом и ни в какой терапии не нуждаются.
Тем не менее, следует иметь в виду, что все изменения, через которые снова приходится проходить организму родившей женщины, необходимо контролировать и не допускать обострения имеющихся заболеваний. Например, заболеваний позвоночника, половой сферы, ЖКТ, которые могут проявить себя с новой силой после перенесенных во время родов нагрузок.
Боли в груди после родов
Мы уже рассказали о гормоне окситоцине, который стимулирует сокращение матки после родов. Кроме того, окситоцин имеет еще одну важнейшую функцию. В период лактации он вызывает сокращение миоэпителиальных клеток, окружающих альвеолы и протоки молочной железы. Благодаря этому вырабатываемое под воздействием гормона пролактина грудное молоко проходит в субареолярные протоки молочной железы и выделяется из сосков.
Молоко появляется в груди после рождения ребенка – сначала в виде молозива. Сроки «прибытия» собственно молока индивидуальные, но акушеры нормой начала лактации считают 48-72 часа после родов. Этот процесс происходит буквально на глазах — путем набухания молочных желез, которое довольно часто сопровождают боли в груди после родов. В дальнейшем процесс выработки молока отрегулируется, и все неприятные ощущения пройдут.
В дальнейшем процесс выработки молока отрегулируется, и все неприятные ощущения пройдут.
Боли при месячных после родов
Очень часто после родов месячные у женщин становятся не такими регулярными, как до беременности. И в течение 5-6 месяцев после рождения малыша это не должно быть поводом для беспокойства. Кроме того, первые 4 месяцев после родов регулы могут быть разной интенсивности и продолжительности. Что также не является патологией, так как гормональная перестройка на «добеременный» режим продолжается.
Замечено, что большинство женщин, у которых до беременности была альгоменорея (болезненные менструации), после родов освобождаются от этих болей, или, по крайней мере, боли становятся намного слабее. Но бывает и наоборот — боли при месячных после родов начинаются у тех, кто их раньше не испытывал.
Если есть малейшие опасения по поводу восстановления менструального цикла после родов, в том числе по поводу болей, нужно проконсультироваться с гинекологом.
Боль при мочеиспускании после родов
Боль при мочеиспускании после родов и неприятное жжение во время этого физиологического процесса – весьма распространенное явление в первые дни послеродового периода.
Нередко роженицы сталкиваются и с такими проблемами, как невозможность опорожнить мочевой пузырь в связи с полным отсутствием позывов. У всех этих симптомов есть причины. Дело в том, что пространство для расширения мочевого пузыря после родов увеличилось, либо в ходе родов мочевой пузырь мог быть травмирован, тогда какое-то время позывы могут отсутствовать.
К боли при мочеиспускании после родов приводят отек промежности, а также болезненность швов, наложенных при зашивании разрыва или разреза промежности. В любом случае через 8 часов после завершения родов женщина должна освободить мочевой пузырь. Это крайне важно как для сокращения матки, так и для предотвращения возможного инфицирования мочевыводящих путей.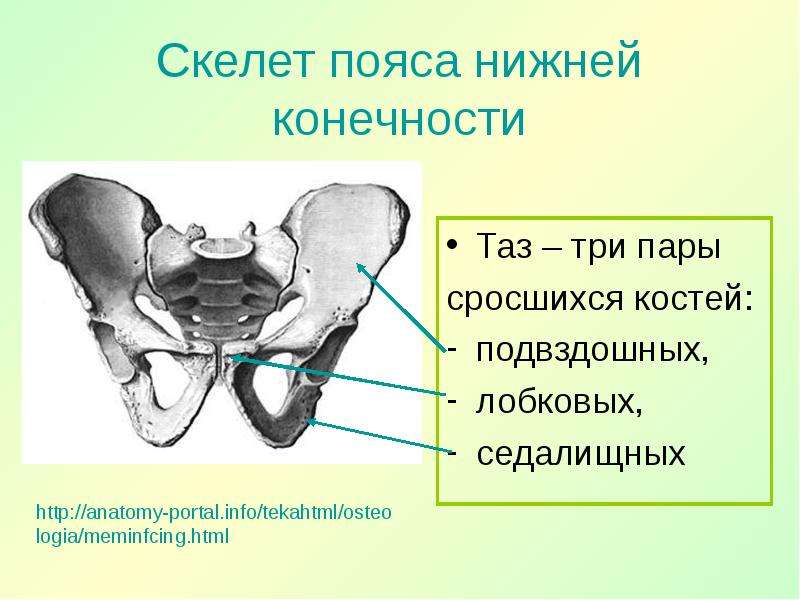
Если боль при мочеиспускании после родов продолжается и после того, как заживет шов на промежности, то это уже признак неблагополучия: вероятно воспаление мочевого пузыря, которое сопровождается повышением температуры. В этом случае нужно сразу же обращаться за медицинской помощью.
Боль при сексе после родов
Послеродовое восстановление в норме занимает не менее двух месяцев. Ранее этого срока врачи не рекомендуют возобновлять сексуальные отношения супругов. Тем не менее, даже после этих двух месяцев не менее трети женщин чувствуют физический дискомфорт и даже боль при сексе после родов.
Боль во влагалище после родов может быть вызвана различными местными инфекциями, которые привели к воспалению слизистой оболочки половых органов, и именно это является причиной болезненных ощущений при сексе после родов. А боль в клиторе после родов связана с его отеком и наличием швов в области промежности, особенно после эпизиотомии.
Диагностика боли после родов
Для своевременного выявления возможных патологий после рождения ребенка каждой женщине необходимо посетить своего врача – через полтора месяца после родов. Этот визит будет нелишним, даже если женщина чувствует себя хорошо и ни на что не жалуется.
Осмотр гинеколога, в первую очередь, покажет, как обстоят дела с детородными органами женщины. От их здоровья во многом зависит здоровье женщины.
При наличии каких-либо жалоб диагноз ставится на основании того же осмотра и сбора анамнеза, включая история ведения родов, в которой указаны все их этапы, осложнения и проведенные манипуляции.
Если возникает необходимость осмотра врача другой специализации (к примеру, ортопеда невролога, гастроэнтеролога, нефролога), то пациентке дается соответствующее направление. И тогда диагностика имеющейся патологии проводится узким специалистом – соответствующими методами. Например, при боли в лобке после родов диагноз симфизит или симфизиолиз ставится на основании обследования с помощью рентгена или компьютерного томографа.
Лечение боли после родов
Боли внизу живота после родов максимум через 7-10 дней исчезнут сами, но это произойдет быстрее, если женщина наладит нормальное опорожнение мочевого пузыря, которое даст возможность сокращаться матке.
Врачи говорят, что можно использовать при боли в промежности после родов спрей Пантенол (обычно он применяется для лечения ожогов). Этот бактерицидный и местнообезболивающий препарат применяется для ускорения заживления при различных повреждениях кожи и слизистых оболочек и послеоперационных ранах. Пантенол наносят на поврежденную кожу несколько раз в сутки, его можно использовать при беременности и в период кормления грудью.
Чтобы как можно меньше травмировать швы на промежности, врачи рекомендуют использовать не обычные прокладки, а специальные послеродовые, у которых верхний слой изготовлен из материала, не прилипающего к шву.
При боли в позвоночнике после родов и боли в спине после родов рекомендуются физические упражнения:
- лежа на спине согнуть в колене правую ногу, левая остается в горизонтальном положении,
- завести носок стопы согнутой правой ноги под икру лежащей левой ноги,
- левой рукой взяться за правое бедро и наклонять влево правое колено.
Данное упражнение выполняется 8-10 раз, затем то же самое делается левой ногой.
При болях в спине старайтесь меньше наклоняться, не поднимать ничего тяжелого, во время кормления выбирать положение, максимально комфортное для спины — с обязательной опорой под поясничной областью.
Задача первостепенной важности в послеродовом периоде – избавиться от запоров! Поскольку проблемы со стулом могут усиливать боли в кобчике и крестце. Никаких слабительных, кроме — в крайних случаях — клизмы или глицериновых свечей. Лучше всего и безопаснее — есть сухофрукты, овсянку, кисломолочные продукты; принимать по утрам по столовой ложке подсолнечного масла, а натощак выпивать стакан холодной очищенной воды без газа.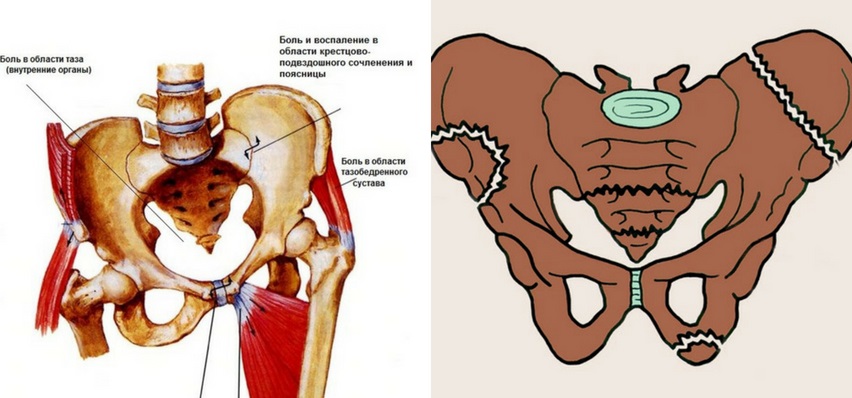
Помните, что любой слабительный лекарственный препарат при кормлении грудью приведет к аналогичному эффекту и у вашего малыша. Но и запор у мамы вызовет проблемы с кишечником у ребенка.
А вот при лечении боли в лобке после родов, особенно в случае с разрывом лонного сочленения (симфизиолизом), необходим постельный режим, болеутоляющие лекарства, физиотерапевтические процедуры и тазовый бандаж для фиксации костей. Все это должен назначить врач — после постановки диагноза.
К народным средствам лечения боли после родов относятся отвары и настои лекарственных растений. Так, пастушья сумка является не только прекрасным кровоостанавливающим средством, но и способствует сокращению матки. Отвар пастушьей сумки готовится из расчета одной чайной ложки травы на стакан кипятка (заливается и настаивается около получаса). Его рекомендуется пить три раза в день по столовой ложке.
В излечении разрывов промежности поможет алоэ: сок из листика выдавливается на гигиеническую прокладку. Снизит боли при разрезе или разрыве промежности, а также смягчит грудь, затвердевшую от прилива молока, компресс с отваром имбирного корня: 50 г имбиря на литр воды.
А снять головную боль после родов можно при помощи эфирных масел (лаванды, лимона, грейпрута, базилика, розмарина и мелиссы), которыми натирают виски, за ушами и область шейных позвонков.
Если боли после родов не прекращаются (или усиливаются) спустя три месяца после рождения ребенка, то без лечения не обойтись. Но применение кормящей женщиной каких бы то ни было лекарственных препаратов, в первую очередь, обезболивающих, без рекомендации врача недопустимо!
Профилактика боли после родов
Профилактику боли после родов следует начинать еще во время беременности. Например, чтобы уменьшить послеродовые боли в области поясницы, будущим мамам нужно заниматься специальным фитнесом или аэробикой в воде, освоить и правильно применять в процессе родов технику дыхания. Чтобы избежать проблем с болями в позвоночнике, ногах и мышцах, необходимо в течение всей беременности строго следить за своим весом и не допускать появления стойкой отечности ног.
Чтобы избежать проблем с болями в позвоночнике, ногах и мышцах, необходимо в течение всей беременности строго следить за своим весом и не допускать появления стойкой отечности ног.
Послеродовой период в норме длится от шести до восьми недель. За это время организм роженицы снова перестраивается, а ее репродуктивные органы возвращаются к дородовому состоянию — инволюционируют. К сожалению, большинство родивших женщин испытывают боли после родов. Но боль быстро проходит, а радость материнства остается на всю жизнь!
И чтобы боли после родов не омрачали эту радость, не забывайте консультироваться со своим врачом-гинекологом. Его рекомендации помогут вам быстрее прийти в норму и сохранить здоровье.
Все новости Предыдущая Следующая
Почему при беременности появляется симфизит и как его лечат
Что такое симфизит и чем он опасен
Симфизит — это состояние, которое возникает у беременных женщин, когда хрящ между лобковыми костями становится рыхлым и сильнее обычного растягивается в стороны.
Основная опасность в том, что во время родов напряжение в лоне может стать критическим и привести к разрыву связок. Иногда при этом повреждается клитор, мочеиспускательный канал и мочевой пузырь. Женщина после травмы не сможет самостоятельно передвигаться и нормально ходить в туалет. Поэтому симфизит важно вовремя заметить.
Почему появляется симфизит при беременности
Таз состоит из двух симметричных частей, каждая из которых образована тремя костями: подвздошной, седалищной и лобковой. Они неподвижно срастаются между собой в детском возрасте. Сзади половины прикрепляются к крестцу, а впереди лоно образует неподвижный сустав — симфиз. Он образован хрящевой тканью и дополнительно укреплён связками, а его ширина на рентгенологическом снимке — всего 4–5 мм.
Dr. Johannes Sobotta / Wikimedia CommonsИзменения в лобковом сочленении наблюдаются после наступления беременности. Если провести рентгенографию таза в 38–40 недель, то расстояние между лобковыми костями будет 6–8 мм.
Если провести рентгенографию таза в 38–40 недель, то расстояние между лобковыми костями будет 6–8 мм.
Увеличение ширины хряща происходит из-за эндокринных изменений. У женщины постепенно повышается уровень гормонов прогестерона и релаксина, которые вызывают набухание соединительной ткани, делают её рыхлой, а связки — растяжимыми. Это нормальный процесс, который нужен для увеличения объёма таза и уменьшения давления костей на головку плода.
Но иногда к концу беременности ширина лонного сочленения достигает 1 см или становится ещё больше. Исследователи точно не знают, почему так происходит, но предполагают, что это связано с повышенной активностью гормонов, индивидуальными особенностями соединительной ткани, нарушением обмена кальция или перенесёнными травмами.
У женщин, которые столкнулись с симфизитом в прошлую беременность, сохраняется предрасположенность к болезни.
Каковы признаки симфизита при беременности
Иногда у симфизита нет никаких симптомов , но чаще всего беременные замечают, что во время движения, при подъёме ноги или отведении её в сторону появляется ноющая боль в лобке. Она отдаёт в живот, пах, поясницу или бедро. Дискомфорт такой сильный, что при ходьбе женщина теряет устойчивость и может упасть.
Реже симфизит сопровождается нарушением мочеиспускания или неравномерным движением в тазовом суставе.
Если болезнь связана с дефицитом кальция, у беременной возникают судороги в икроножных мышцах.
Как диагностируют симфизит
Если у беременной появилась боль в лобковой кости, она должна сказать об этом своему гинекологу. Врач проведёт осмотр и назначит дополнительные обследования:
- УЗИ лонного сочленения. Это безопасный метод, который не вредит плоду. Врач рассчитает расстояние (диастаз) между лобковыми костями и оценит состояние тканей хряща.
- Рентгенография. Редко используется для диагностики симфизита у беременных из-за опасного облучения плода.
 Но допускается делать снимок на позднем сроке, когда ребёнок полностью сформирован, или после родов. На рентгене хорошо заметно расхождение лонных костей.
Но допускается делать снимок на позднем сроке, когда ребёнок полностью сформирован, или после родов. На рентгене хорошо заметно расхождение лонных костей. - МРТ таза. Позволяет безопасно диагностировать симфизит, если есть разрушение хряща, определить её степень.
- Биохимический анализ крови. Врач исследует уровень кальция и магния в крови, чтобы выявить связь патологии с нарушением метаболизма.
Как лечат симфизит
Для терапии симфизита во время беременности используют следующие методы:
- Лекарства. В некоторых случаях помогают препараты кальция и магния. Для уменьшения болевых ощущений используют нестероидные противовоспалительные средства.
- Бандаж . Он даёт поддержку животу и пояснице, уменьшает нагрузку на таз, позволяет избавиться от боли в лобковой кости и снижает риск расхождения симфиза во время родов.
Если происходит разрыв лонного сочленения во время родов, восстановить его можно хирургическим путём. Для этого сустав скрепляют специальной пластиной или одиночным винтом .
Иногда при симфизите беременной проводят кесарево сечение, чтобы предотвратить травму лобкового сустава. Но такую операцию делают не всем, а только в случае, если патология сочетается с признаками разрушения хряща на МРТ, у женщины узкий таз или другие заболевания, при которых нельзя рожать естественным путём.
Читайте также 🤰
Боль в лобковой кости — Полезные статьи — Логон Клиника
Лобковая кость представляет собой соединение из двух парных костей, каждая из которых является составляющей частью тазовой кости. Две лобковые кости образуют лонное сочленение и соединены при помощи хрящевой прослойки и связочного аппарата. Как правило, боль в лобковой кости свидетельствует о патологических изменениях, происходящих в самом лонном сочленении.
Чаще всего причиной боли в лонном сочленении являются:
• травмы лобковой кости;
• симфизит;
• симфизиолиз;
• природное строение лонного сочленения;
• остеомиелит.
Ушибы или переломы, полученные в результате автомобильной аварии, падения, прямого удара в лобковую область вызывают боли разной интенсивности в лобковой кости. Поскольку перелом может вызвать кровопотери и серьезные повреждения окружающих органов и тканей, такие случаи требуют немедленного обращения к врачу. При переломе лобковой кости человек не может поднять правую ногу в лежачем положении.
Симфизит наблюдается у беременных женщин и проявляется в виде острых болезненных ощущений в области лобка при ходьбе, вставании с кровати, переворачивании с одного бока на другой. Происходит размягчение хряща лонного сочленения и растяжение его связок в результате естественных физиологических изменений в организме будущей мамы, являющихся подготовкой к процессу родов. В случае, когда сочленение приобретает ощутимую подвижность, отекает, наблюдается значительное расхождение костей симфиза — все это подтверждает симфизит. Причины этого состояния до конца не выяснены, но считают, что к нему приводят наследственные особенности строения, комплекс гормональных и физиологических изменений, происходящих во время беременности, имеющиеся заболевания опорно-двигательной системы, недостаток кальция в организме. При симфизите необходимо ограничить физические нагрузки и носить специализированный бандаж.
После родов у некоторых женщин возникает боль в костях таза, лобковой кости, которая вызвана произошедшим их расхождением и разрывом симфиза, что является признаком симфизиолиза. Наблюдается нестабильность лонного сочленения и его расхождение. Со временем жалобы исчезают, но могут возобновиться при последующей беременности. Необходимо соблюдение двигательного покоя и фиксация костей таза при помощи ношения специального бандажа.
Природные особенности строения костей лонного сочленения могут вызывать боли в данной области при половом акте, когда происходит прижимание мочеиспускательного канала к надкостнице, которая имеет острый край.
При остеомиелите лобковой кости наблюдаются боли при надавливании в области лобка, ходьбе и смене положения тела, которые могут распространяться на внутреннюю часть бедра. Заболевание имеет инфекционную природу и требует обязательного лечения у специалиста.
УЗИ лонного сочленения | «УРО-ПРО» Екатеринбург
Показания к процедуре
Расширение симфиза умеренной степени и его размягчение – необходимое условие для нормального течения беременности и родов, так как все остальные структуры таза соединены неподвижно. После родоразрешения состояние лонного сочленения приходит в норму.
Однако если симфиз расходится слишком сильно, женщина отмечает появление боли в лобковой области, которая усиливается при ходьбе, она с трудом поднимается по ступенькам. В области лона определяется отек, меняется походка беременной (может появиться хромота), она не может полностью выпрямить ноги в положении лежа. При наличии подобных проявлений проведение УЗИ лонного сочленения крайне необходимо. Кроме того, показаниями к исследованию являются:
- Большое количество родов у пациентки.
- Симфизит во время предыдущей беременности.
- Масса плода больше 4 кг.
- Врожденные патологии таза и патологии этой области в анамнезе.
Симптомы расхождения лонного сочленения могут появиться и после родов. Особенно часто это наблюдается при выборе неправильной тактики ведения: естественного рождения ребенка при наличии показаний к проведению кесарева сечения. Болезненность в области симфиза в послеродовом периоде тоже служит показанием к процедуре.
Как проводится исследование
Проведение УЗИ лонного сочленения не требует никакой специальной подготовки. Процедура абсолютно безопасна и безболезненна и не имеет противопоказаний. Во время исследования женщина находится в положении лежа на кушетке с освобожденной от одежды лобковой зоной. На кожу наносят специальный гель, который усиливает проникновение ультразвуковых волн и облегчает скольжение датчика аппарата. Врач получает изображение на экране и отмечает степень расхождения лобковых костей в миллиметрах. Заключение выдается пациентке на руки сразу же после окончания процедуры. Процедура длится не более 10 минут.
Врач получает изображение на экране и отмечает степень расхождения лобковых костей в миллиметрах. Заключение выдается пациентке на руки сразу же после окончания процедуры. Процедура длится не более 10 минут.
Опираясь на результаты этого исследования, акушер-гинеколог, который ведет беременность, определяет метод родоразрешения. Естественные роды при наличии дисфункции симфиза могут спровоцировать развитие тяжелого осложнения – разрыва лонного сочленения. Проведение УЗИ в послеродовом периоде также позволяет врачу выбрать верную тактику лечения пациентки. При выявлении симфизита после родов пациенткам рекомендовано ограничение физической активности, прием препаратов кальция, а также выполнение специального комплекса упражнений, целью которых является снижение нагрузки на лобковый симфиз.
Преимущества клиники «УРО-ПРО»
Ультразвуковое обследование проводится на современном оборудовании экспертного класса. Наши специалисты обладают высокой квалификацией и имеют большой практический опыт. Профессиональная расшифровка результатов позволяет лечащему врачу поставить правильный диагноз и назначить курс эффективного лечения.
Пятнадцатая неделя беременности: признаки, симптомы, выделения, ощущения
Развитие плода на 15 неделе беременности
- Весь облик будущего ребенка стремительно изменяется: продолжают сближаться его глазки, а раковины ушек уже практически совершенны.
- Ребенок на 15 неделе беременности заметно преображается. К этому сроку подрастают ножки малыша, становясь длиннее его ручек.
- Развивается костная система крошки, появляется скелет и становятся крепенькими его конечности. А вот высокую активность и резвость малыша мама почувствует только со следующей недели. Так что если беременность 15 неделя – шевеления еще не заметны.
- Активно усовершенствуются внутренние органы и системы малыша, а его кожа приобретает красноватый цвет.

- Заработал гипофиз, желчь выделяется желчным пузырем, начали работу потовые и сальные железки, активно работают его маленькие почки, у мальчиков начал выделяться тестостерон.
- Плод в 15 недель беременности уже мочится в околоплодные воды, которые стерильны и отличаются уникальным биохимическим составом. Они обновляются до десяти раз в сутки, а объем их на этом сроке достигает 100 мл.
Плод на 15 неделе беременности: пол, вес и размеры
Размер плода от копчика до темени достигает и даже может превышать 10 см, вес малютки – в среднем 70 г. Зато если вам повезет, то во время прохождения УЗИ можно будет увидеть пол ребенка – наружные половые органы уже достаточно дифференцированы, внутренние еще продолжают свое развитие. На 15-ой неделе ножки догоняют в росте ручки и даже становятся длиннее ручек. Весь облик малыша приобретает все более выраженные черты маленького человечка. Ушные раковинки уже почти совершенны, глазки продолжают сближаться, хотя по-прежнему находятся еще далековато друг от друга. Малыш ведет себя очень активно, но первые толчки вы сможете почувствовать не ранее следующей недели. Этому способствует развитие костной системы – конечности становятся уже крепенькими и даже появляется скелет. Продолжают пробиваться волосики на тельце детки, уже более прочные, чем первородный пух. Весь плод имеет красноватый цвет – кожа уже не такая стеклянно-прозрачная. А внутри дальше идет усовершенствование органов и систем. Желчный пузырь выделяет желчь, заработал гипофиз, начали функционировать сальные и потовые железы, у мальчиков выделяется тестостерон, активно работают почки. Плод мочится в околоплодные воды, которые имеют уникальный биохимический состав. Они стерильны и обновляются до 10 раз в сутки. Объем околоплодных вод на 15-ой неделе беременности достигает 100 мл, температура около 37 градусов – крохе очень комфортно. В целом плодный пузырь для малыша – вся жизнь: питание, защита, кров, уют, тренировочная площадка. Ребеночек все более прилагает усилий по подготовке к жизни вне маминого живота. Он разрабатывает легкие, грудную клетку, кишечник, костно-мышечную систему
Он разрабатывает легкие, грудную клетку, кишечник, костно-мышечную систему
Размер плода на 15 неделе беременности
Копчико–теменной размер плода (КТР) достигает 10 см, а вес малыша примерно 70 г.
Помните о потребности вашего организма в поступлении всех необходимых питательных веществ, включая кальций.
Сигналом нехватки кальция в организме станет ухудшение состояния волос, ногтей, зубов, появление ночных судорог в икрах ног.
Кстати, если беременной женщине необходимо подлечить свои зубы, во втором триместре самое время отправляться к стоматологу. И не забудьте сделать на память в 15 недель беременности фото себя любимой!
Ощущения на пятнадцатой неделе беременности
Не прекращаются изменения в организме будущей мамы. Вы потихоньку набираете вес, создавая самые благоприятные условия для маленького обитателя живота. Кстати, мамочкам можно сделать на 15 пятнадцатой неделе беременности фото животиков на память!
- Вы не должны пугаться, обнаружив у себя пигментные пятна, более темные ореолы сосков, носовые кровотечения или признаки некоего удушья по ночам. Все эти явления не опасны и имеют разумное объяснение, связанное с нестабильностью гормонального фона вашего организма.
- В этот период могут быть нормальными для будущей мамочки и состояния рассеянности, несобранности и забывчивости. Если нет противопоказаний для физической активности – постарайтесь больше двигаться, но без фанатизма!
- Иногда в 15 недель беременности болит поясница. В этом случае стоит прилечь и отдохнуть.
- Растущая матка изменила свое положение и теперь не так давит на мочевой пузырь, поэтому будущей маме уже не приходится часто бегать в туалет для его опорожнения.
- Но теперь матка оказывает давление на ваш кишечник, отчего возможно появление проблем со стулом. Иногда по этой причине болит живот на 15 неделе беременности.
Питание на 15 неделе беременности
Во избежание проблем возникновения запоров, женщине следует усовершенствовать рацион питания, включая в собственное меню овощи и фрукты, крупы, кисломолочные продукты, хлеб из цельного зерна и пророщенные злаки.
Следите за собственным давлением и включайте в рацион продукты, богатые железом.
При дефиците железа в крови у беременной может возникнуть анемия, признаками которой будут слабость, головокружение, мелькающие «мушки» перед глазами.
Нерезкое понижение артериального давления (гипотония) тоже вызывает слабость и обычно беременными переносится легко, но об этом стоит сообщить врачу. Гипотония и анемия опасны тем, что могут спровоцировать появление кислородного голодания у малыша, а это чревато нарушениями в его развитии.
Боли в животе на 15 неделе беременности
Боли в животе в период беременности являются достаточно распространенным явлением. Если Вас беспокоит животик на 15 неделе беременности, то следует уметь разбираться в том, какие боли живота являются не опасными, а какие несут в себе явную угрозу для малыша.
Итак, срок 15 недель беременности, и боли в животе можно разделить на следующие категории:
- В некоторых случаях болезненность живота объясняется растяжением связок, удерживающих матку. Вызывающая дискомфорт боль, при этом, выражена слабо и ощущается по бокам живота. Эти ощущения никаких угроз для женщины и малыша не несут.
- Тянущие, схваткообразные боли низа живота указывают на гипертонус матки и требуют немедленного обращения к врачу. Они свидетельствуют о риске преждевременного прерывания беременности.
Если к тянущим схваткообразным болям присоединяются коричневатые или кровяные выделения – это повод срочно вызывать скорую помощь! Подобная картина может свидетельствовать о возможном выкидыше.
Живот на 15 неделе беременности: тянет, болит
Нередко на 15 неделе беременности женщина может отмечать некие дискомфортные болезненные ощущения в животе. Вообще, боли в животе – одно из наиболее распространенных явлений в период вынашивания ребенка, однако, отнестись к их появлению следует внимательно: боли могут как быть абсолютно физиологичными, так и сигнализировать об определенной опасности.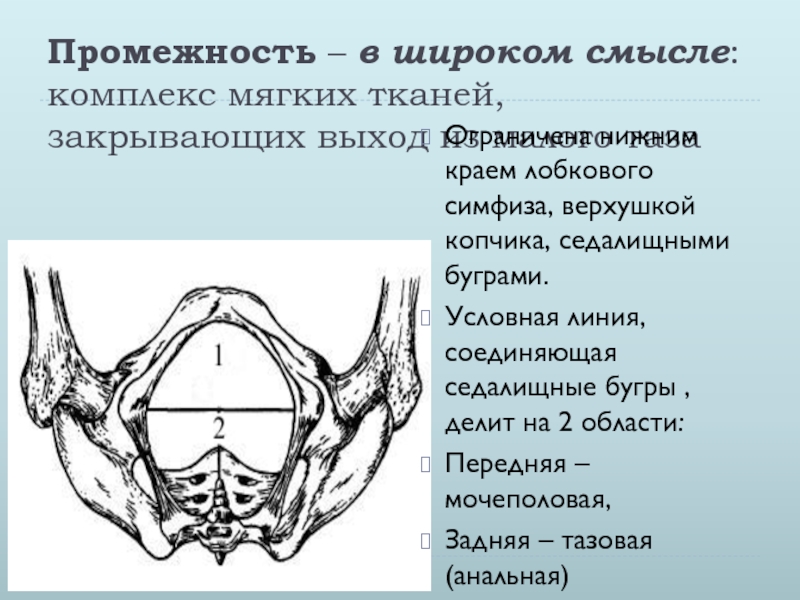 Болеть живот может на 15 неделе, к примеру, по причине размягчения и растяжения удерживающих матку связок. В этом случае боль слабо выражена, обычно ощущается по бокам живота, живот словно слегка «тянет». Такие ощущения обычно не столько воспринимаются как болезненные, сколько создают ощутимый дискомфорт. Но, в то же время, никаких угроз с собой не несут. Но вот если тянущая боль ощущается внизу живота, живот ноет и болит, женщина периодически ощущает что-то наподобие схваток – это самый что ни есть весомый повод наискорейшего обращения к врачу. Такие боли – тянущие, а местами схваткообразные – указывают на повышенный тонус матки и, соответственно, риск преждевременного самопроизвольного прерывания беременности. Тем более, моментально «бить в набат» необходимо, если появление тянущих спазматических болей в животе сопровождается еще и появлением кровянистых или мажущих коричневых выделений: такая картина свидетельствует о возможном выкидыше, или даже об уже начавшемся процессе срыва беременности.
Болеть живот может на 15 неделе, к примеру, по причине размягчения и растяжения удерживающих матку связок. В этом случае боль слабо выражена, обычно ощущается по бокам живота, живот словно слегка «тянет». Такие ощущения обычно не столько воспринимаются как болезненные, сколько создают ощутимый дискомфорт. Но, в то же время, никаких угроз с собой не несут. Но вот если тянущая боль ощущается внизу живота, живот ноет и болит, женщина периодически ощущает что-то наподобие схваток – это самый что ни есть весомый повод наискорейшего обращения к врачу. Такие боли – тянущие, а местами схваткообразные – указывают на повышенный тонус матки и, соответственно, риск преждевременного самопроизвольного прерывания беременности. Тем более, моментально «бить в набат» необходимо, если появление тянущих спазматических болей в животе сопровождается еще и появлением кровянистых или мажущих коричневых выделений: такая картина свидетельствует о возможном выкидыше, или даже об уже начавшемся процессе срыва беременности.
Выделения на 15 неделе беременности
Нормальные влагалищные выделения являются свидетельством положительного протекания Вашей беременности.
Сейчас пятнадцатая неделя беременности, и нормой считаются следующие характеристики влагалищных выделений:
- выделения умеренные, более жидкие,
- консистенция однородная,
- цвет светлый,
- есть легкий кисловатый запах.
В случае изменения цвета и консистенции выделений, появления в них хлопьев и неприятного запаха, зуда и жжения в паху — необходимо сразу отправляться к врачу.
Подобная картина свидетельствует о присоединении и развитии инфекционного заболевания половых путей, которое следует обязательно лечить!
К врачу следует спешить будущей мамочке и в случае появления кровянистых, розоватых, мажущих коричневых выделений:
- Если подобные выделения сопровождаются тянущей болью живота, то подобное состояние дел говорит о высокой опасности потери беременности.

- Если такие выделения безболезненны и появились после полового акта или осмотра у гинеколога — это может свидетельствовать об эрозии шейки матки.
Пятнадцатая неделя беременности – серьезный срок, и вовремя проведенный осмотр у гинеколога поможет уточнить диагноз и определить дальнейшие действия.
Характер выделений на 15 неделе беременности у женщин
Выделения у женщин – нормальное явление, сопровождающее их на протяжении всей жизни. В некоторых случаях их количество может увеличиваться, а цвет изменяться, часто это говорит о патологии.
При беременности особенно важно обращать внимание на количество выделений и их оттенок, будущая мама должна внимательно следить за своим здоровьем, так как от нее зависит здоровье малыша.
Особенно важно следить за выделениями на 15 неделе беременности.
Изменения в теле мамы на 15 недели беременности
При беременности 15 недель увеличиваются размеры живота, в случае, если в первом триместре был токсикоз, скорее всего, его уже не будет. Молочные железы становятся больше и могут изменить форму, а соски темнеют.
В период второго триместра возможно потемнение родинок или веснушек, если такие имеются, а на животе возможно проявление полоски. Такие изменения происходят из-за гормональной перестройки, и пропадают после рождения ребенка.
Часто может беспокоить кровь, идущая из носа, однако врачи считают такое явление нормальным и быстро отступающим. В этот период плод быстро растет, и матка может давить на кишки, в результате чего может появиться проблема с опорожнением, однако при назначении правильной диеты эта проблема пропадает.
Что происходит с животом на 15 неделе
В этот период матка начинает активно расти и подниматься в брюшную полость. Позывы к мочеиспусканию больше не должны беспокоить будущую маму, однако нередко начинаются проблемы с кишечником.
В положении лежа на спине можно прочувствовать, где находится матка, если положить руки на живот.
Считается, что этот период самый приятный для беременной женщины, когда живот еще не очень большой, но уже нет серьезных гормональных изменений, которые были на первом триместре. Риски развития патологий низкие.
Риски развития патологий низкие.
Что касается половой жизни, в большинстве случаев врачи разрешают заниматься сексом, однако акт не должен быть грубым и сильные нагрузки для женщины нежелательны. Однако рекомендуется посоветоваться с врачом, чтобы избежать возможных осложнений.
Ощущения на 15 неделе
В этот период мамы могут чувствовать себя по-разному – кто-то постоянно чувствует усталость и сонливость, некоторые же, наоборот, чувствуют себя бодро.
В большинстве случае женщина может стать более рассеянной и невнимательной, однако это чувство может в скором времени отступить. В это время рекомендуется особенно пристально следить за своим питанием, необходимо много витаминов.
Однако следует питаться правильно и не следует переедать, в противном случае можно набрать вес.
Если нет противопоказаний, на втором триместре можно заниматься спортом, например, йогой, ходьбой.
Питание беременной
Во втором триместре может значительно увеличить аппетит, однако будущей маме следует себя контролировать, и избегать стереотипов, что кушать следует и за себя, и за ребенка.
Конечно, нельзя в этот период полностью отказываться от еды во избежание набора массы, но питаться следует правильно, употребляя преимущественно белковые продукты, а также овощи и фрукты, где много клетчатки.
Количество продуктов с большим содержанием простых углеводов рекомендуется сократить.
Наиболее полезными продуктами является мясо, рыба, молочные продукты, фрукты и овощи, крупы, яйца.
Не следует злоупотреблять жареным и сладким, некоторые приправы рекомендуется полностью исключить в период вынашивания ребенка. То же самое касается и вредных привычек – алкоголь и сигареты могут необратимо повлиять на здоровье ребенка и привести к врожденным патологиям.
Малыш на 15 неделе
В этот период рост ребенка уже равен примерно десяти сантиметрам, а масса – чуть меньше ста граммов. Во втором триместре ребенок уже достаточно развит, чтобы слышать окружающий мир.
Сердце малыша также у развито и работает, качая в день более двадцати литров крови, тем самым обеспечивая проникновение достаточного количества крови во все органы. На 15 неделе представляется возможным узнать, какая у ребенка группа крови и резус.
Это знать необходимо, чтобы избежать возможного резус-конфликта, когда у матери и ребенка не совпадают резусы. Это состояние достаточно опасно и может навредить здоровью, если не обнаружить его вовремя.
В этот период у ребенка появляется скелет, который активно развивается в течение оставшегося срока, так же как и мозг.
Матка
В этот период матка начинает увеличиваться, к четвертому месяцу ее размер уже больше в несколько раз, а толщина составляет около 200 мм. В этот период важна оценка гинекологом состояния матки и ее строения, выявления патологий.
В случае если тонус повышен, есть риск плацентарной отслойки, поэтому появление посторонних выделений и неприятных ощущений в животе – повод обратиться к гинекологу.
Боли
В случае если беременность протекает нормально, не должно быть боли и неприятных ощущений в области живота. Исключением является ощущения, когда растягивается матка, однако это явление естественно и не является патологическим.
Обратиться к гинекологу следует, если появились боли с сопровождением выделений в виде крови, в некоторых случаях боли могут быть спровоцированы заболеваниями почек, часто они сопровождаются болью при мочеиспускании и повышением температуры.
Выделения
Появление выделений на 15 неделе беременности считается нормой и обязательным физиологическим процессом. Они могут быть объемными, но не должны иметь постороннего оттенка и запаха. В норме их структура должна быть жидковатой и однородной, без сгустков и комков.
В противном случае можно говорить о наличии инфекции или грибкового заболевания.
Подобные патологии опасны тем, что наносят вред не только женщине, но и плоду, они способны замедлить или остановить его развитие, привести к преждевременным родам или к инфицированию ребенка через околоплодные воды при рождении.
Коричневые
Появление коричневых выделений на 15 неделе не является нормой и считается опасным симптомом, который требует лечения.
Одной из наиболее распространенных причин коричневых белей является отслоение плаценты. Оно несет угрозу как для матери, так и для плода, так как способно вызвать сильную кровопотерю и не может снабдить ребенка необходимым количеством кислорода.
Наиболее подвержены данной патологии женщины, страдающие от гипертонии и имеющие вредные привычки.
Этот же симптом может сигнализировать и о предлежании, когда плацента закрывает собой маточный зев. Тогда высок риск, что при росте плода могут быть повреждены сосуды, и в результате произойдет кровотечение.
Желтые
Часто желтоватые выделения могут быть вызваны аллергическими реакциями. Возможна реакция на красители и отдушки, добавляющиеся в прокладки, мыло и другие средства для интимной гигиены. В таком случае следует прекратить воздействие раздражителя и использовать в дальнейшем мыло без ароматизаторов и красящих пигментов.
Однако в некоторых случаях причинами подобных выделений могут стать инфекции. Проводить терапию следует незамедлительно, в противном случае может заразиться плод при родах.
Причиной появление желтых белей, неприятного запаха и дискомфорта могут быть ЗППП. В таком случае необходимо обратиться к гинекологу, сдать все необходимые анализы и в случае обнаружения отклонения пройти терапию.
Белые
Часто появление белых выделений является нормой, если такой секрет не приносит женщине дискомфорта. Однако, если выделения неоднородные, сопровождаются зудом и жжением, а также имеют неприятный запах, можно говорить о наличии отклонения.
Наиболее частой причиной появления белого секрета становится кандидоз – грибковое заболевание, вызванное нарушением микрофлоры во влагалище. Способствовать такой болезни может неправильная гигиена – чрезмерно частое подмывание или полное ее отсутствие, а также прием некоторых лекарственных препаратов, стресс, гормональные нарушения и другое.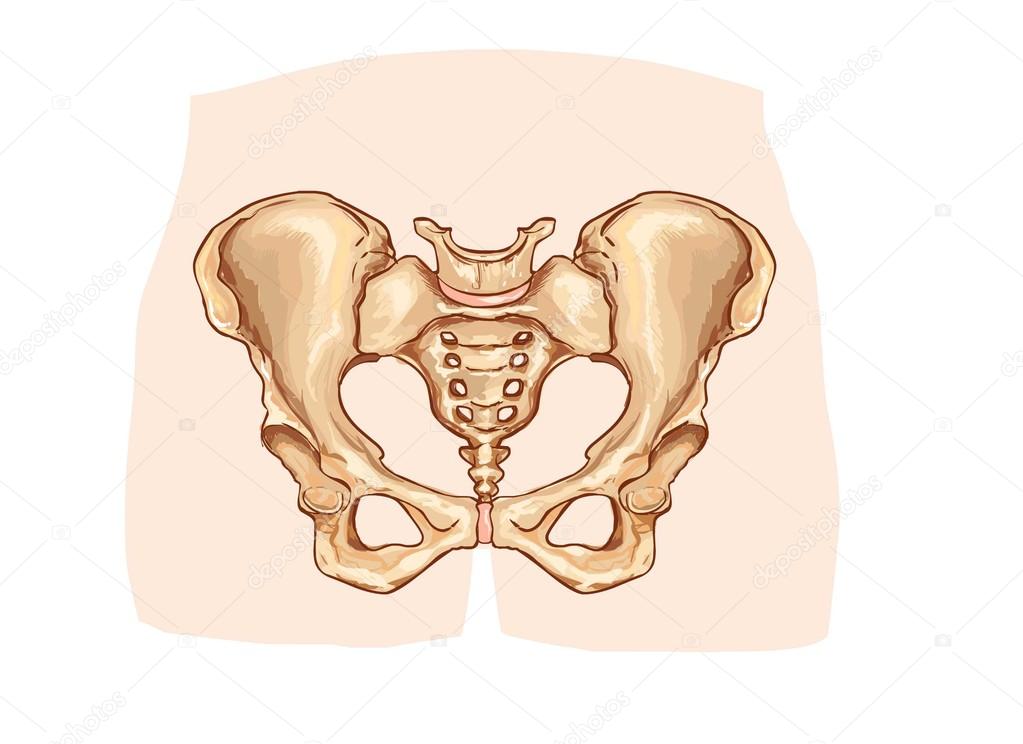
При отсутствии лечения грибок может развиться по всей поверхности слизистой, тогда терапия будет более долгой и затруднительной.
Опасности и осложнения
В большинстве случаев риски минимальны, однако распространенной патологией является отслоение плаценты и предлежания. Наличие данного отклонения важно вовремя обнаружить, тогда шансы сохранения беременности велики.
Как правило, такая патология сопровождается болями и появлением коричневых мазков, которые потом могут перетекать в обильную кровопотерю. В такой ситуации требуется обратиться к врачу для выяснения причин и назначения терапии.
Источник: https://provydeleniya.ru/zhenskie/pri-beremennosti/na-15-nedele.html
УЗИ на 15 неделе беременности
Поворотным моментом всего течения беременности сейчас может стать для папы с мамой проведение УЗИ. У Вас 15 неделя беременности, видео УЗИ поможет раскрыть тайну малыша. Если маленький обитатель маминого живота развернется правильно, то можно увидеть его пол, ведь на этом сроке хорошо различимы наружные половые органы.
Исследование ультразвуком покажет родителям, как успел вырасти и что умеет делать их малютка. А умеет он к 15 неделе беременности немало: ребеночек машет ножками и ручками, разгибает и сгибает их в локотках и коленках, посасывает свой пальчик, пытается глотать плацентарную жидкость.
Можно попросить врача сделать для вас в 15 недель беременности фото плода. Фото УЗИ 15 недель беременности украсит первый альбом вашего будущего малыша! Во время сеанса УЗИ врач не только оценивает развитие плода и исключает возможные пороки развития, но и также оценивает состояние матки беременной женщины.
Снимаются показания длины, толщины, внутреннего зева, структуры мышц матки; высоты размещения края плаценты. А еще на 15 неделе врач с помощью УЗИ наверняка сумеет определить срок ваших родов.
Читать только тем, кого беспокоят выделения на 15 неделе беременности!
Беременность – невероятно сложный период для каждой женщины без исключения. В это время в ее организме происходят невероятные изменения, которые одновременно пугают и радуют. Разумеется, речь идет не только о тех изменениях, которые видны не вооруженным глазом, но и о тех, что происходят в организме, мешают развитию плода, а после показываются наружу.
В это время в ее организме происходят невероятные изменения, которые одновременно пугают и радуют. Разумеется, речь идет не только о тех изменениях, которые видны не вооруженным глазом, но и о тех, что происходят в организме, мешают развитию плода, а после показываются наружу.
Нормальные, безвредные выделения
Выделения на 15 неделе беременности можно увидеть довольно часто. Проблема заключается в том, что определение характеров этих выделений – это не такое уж и простое дело. На самом деле, выделения могут выглядеть самым разным образом и при этом иметь совершенно необыкновенной значение.
Итак, что же значат выделения к 15 недели беременности?
На самом деле, многие женщины паникуют зря и обращаются к врачу по каждому мелочному поводу. Вместе с тем, подобное трепетное отношение к собственному состоянию здоровья свидетельствует о том, что мама очень хочет здоровья для своего малыша, добивается того чтобы ребенок чувствовал себя действительно нормально и правильно развивался.
Выделение к 15 неделе беременности случаются довольно часто и не всегда они носят негативный характер. На самом деле, подобные выделения прозрачного или белого цвета без ярко выраженного неприятного запаха – это вполне нормально.
Они встречаются практически у каждой девушки и просто свидетельствуют об изменении гормонального фона и общего состояния здоровья матери. Это точно также нормально, как и то, что в беременность в 15 недель болит спина.
Просто организм матери приспосабливается к тому, что внутри него развивается новая жизнь, которой необходимо все самое лучшее для развития.
Вместе с тем, при беременности на 15 неделе болит спина и от плохих выделений, которые у будущей мамы встречаются часто. Это последствия сбоя в организме, неправильно проходящих гормональных процессов. На самом деле, подобные выделения могут быть опасны не только для мамы, но и для малыша.
По этой причине, если при беременности к 15 неделе болит спина и при этом присутствуют коричневые выделения или выделения любого другого цвета, нужно немедленно бить тревогу.
Характеристика вредных выделений
Итак, будущая мама обнаружила странные выделения, которые ранее для нее были не характерны. На самом деле, цвета они могут быть разного и встречаются самые разнообразные.
Например, в беременность коричневые выделения в 15 недель встречаются чаще всего. При этом, это могут быть и белые, и гнойные, даже зеленые выделения. Все они одинаково опасны и несут примерно один и тот же вред организму.
При этом, очень важно обратиться к врачу за консультацией, а не заниматься самолечением.
При беременности коричневых выделений на 15 неделе быть не должно. Если они появляются, значит что-то пошло не так. Иногда причиной становится развитие молочницы или других заболеваний. Иногда причина кроется в том, что малышу не хватает каких-то витаминов или минералов. На самом деле, это разносторонний признак, поиски причин которого могут занять изрядное количество времени.
Девушке всегда нужно запомнить, что при беременности коричневые выделения на 15 неделе плохо пахнут, обычно действительно резко и своеобразно, бывают весьма обычными и могут стать причиной серьезных болей. Боль, выделения, запах – это важный сигналы для матери в плане обращения к специалисту и поиска причины случившейся проблемы.
Причины внезапных выделений
Коричневые выделения на 15 неделе, как уже говорилось выше – это признак сразу нескольких болезней.
Для начала необходимо обратить внимание на самочувствие самой будущей мамы. Довольно редко причина кроется в серьезном заболевании и настоящей угрозе для плода.
Иногда причина подобных выделений – неправильное питание.
Коричневых выделений к 15 неделе быть не должно! Иногда они носят настолько яркий и насыщенный характер, что девушки путают их с месячными и начинают беспокоиться за жизнь малыша.
Обычно хороший специалист может при помощи пары анализов определить, почему организм так ведет себя. На этом этапе, у малыша начинают развиваться половые признаки, он слышит и чувствует присутствие мамы. К тому же, активно идет развитие головного мозга. На самом деле, этап для малыша очень важный, а значит у него должно быть достаточно минералов и витаминов, чтобы правильно развиваться.
К тому же, активно идет развитие головного мозга. На самом деле, этап для малыша очень важный, а значит у него должно быть достаточно минералов и витаминов, чтобы правильно развиваться.
В противном случае, ребенок будет чувствовать себя плохо и не сможет поспевать за необходимым ему развитием. На 15 неделе, коричневые выделения – это всего лишь сигнал матери, что что-то идет не так.
Обычно врачи после проведения анализов прописывают наиболее подробный и качественный курс лечения. Поскольку прием многих медикаментов беременной девушке не рекомендован, она лишь начинает более правильно питаться, вести активный образ жизни. Беременность – это не признак того, что не нужно двигаться, боясь повредить малыша.
Важно отметить, что если после того, как доктор прописал лечение, а девушка соблюдала его в полной мере, выделения продолжились, необходимо действительно бить тревогу.
В подобном случае, речь идет о том, что врач не правильно диагностировал причину выделений, а значит прицел был направлен не на ту болезнь.
В подобном случае возможно развитие серьезного заболевания с последующим выкидышем или нанесением вреда самочувствию матери.
Следовательно, обращаться за помощью из-за существующей проблемы стоит только к тому специалисту, который действительно является профессионалом своего дела и грамотно подходит к решению проблемы.
В противном случае, можно столкнуться с действительной проблемой того, что болезнь начнет прогрессировать. К тому же, важно, чтобы ребенок развивался правильным образом.
любые выделения, кроме тех, что были названы в числе безопасных – это признак того, что малыш сигнализирует о своем негативном состоянии. Задача родителей уследить за этим и не допустить повреждения плода.
В подобном случае, и ребенок и родители будут счастливы.
Источник: https://www.pinetka.com/beremennost/shkola-buduschih-mam/chitat-tolko-tem-kogo-bespokoyat-vyideleniya-na-15-nedele-beremennosti.html
Причины возникновения болей в тазу
Осложнения при этих заболеваниях появляются в результате дегенеративных изменений поверхностей суставов, а именно:
- Патологические изменения синовиальной оболочки сустава;
- Повреждения или травма хряща;
- Сокращение объема суставной жидкости;
- Поражение околосуставных структур.

Малейшие повреждения и нарушения приводят к проявлению болевого синдрома, что в свою очередь ведет к нарушению функций сустава. Вызвать боль в тазу также могут воспалительные процессы, протекающие внутри сустава и истончение хряща.
Если хрящ полностью отсутствует, что приводит к обнажению костей, которые между собой контактируют, это вызывает острую пронизывающую боль.
Самые распространенные причины боли в тазу:
- Перелом вертлужной впадины;
- Переломы подвздошных костей;
- Травмы и переломы костей таза и пояснично-крестцового отдела позвоночника;
- Перелом лобковой кости;
- Переломы других костей.
При получении травм таза любой степени тяжести важно незамедлительно обратиться к специалисту. Это позволит оперативно провести диагностику, выявить проблемы со здоровьем и произвести качественное лечение. В противном случае в организме человека могут начать происходить необратимые процессы.
Например, при несвоевременном обращении к врачу у пациента может развиться асептический некроз головки бедренной кости. Данное заболевание проявляется в виде разрушения или полной гибели суставной части кости бедра. Такие проявления обычно возникают вследствие нарушения кровоснабжения бедренной кости или его полного прекращения.
Молодые мамы через некоторое время после родов могут испытывать боли в тазу (синдром симфизиолиза). Заболевание возникает в результате разрыва симфиза и образования промежутка между двумя лобковыми костями, что вызывает ноющие боли в тазу.
Диагностика и лечение болей в области таза
Возникновение боли в тазу может быть вызвано разными факторами. Чтобы определить точную причину следует обратиться к профильному специалисту. В данном случае проконсультироваться необходимо с ревматологом, травматологом, онкологом, гематологом, хирургом, гинекологом.
Специалист направляет пациента на обследование, чаще всего предлагается пройти МРТ пояснично-крестцового отдела позвоночника. Используя современное оборудование высокой точности, специалист получит четкое и детальное изображение обследуемой области. На основании полученных результатов врач поставит правильный диагноз и определит курс лечения. Своевременное обращение к врачу позволит пациенту избежать серьезных последствий.
Используя современное оборудование высокой точности, специалист получит четкое и детальное изображение обследуемой области. На основании полученных результатов врач поставит правильный диагноз и определит курс лечения. Своевременное обращение к врачу позволит пациенту избежать серьезных последствий.
Боль в костях при беременности
ема сегодняшнего разговора – «Беременность: кости», то есть что происходит со скелетом будущей мамы, почему, как это проявляется и что с ним делать.
Многие женщины считают, что самое главное, пережить первые три месяца беременности. Отчасти они правы.
Ведь в первые три месяца, когда зарождаются все жизненно важные органы будущего ребёночка, очень важно уберечься от простуд и инфекций, которые могут стать причиной прерывания беременности или патологических изменений плода. Кроме этого, возникающие заболевания требуют лечения и, соответственно, приёма разных лекарственных препаратов. Медикаменты, в свою очередь, тоже могут повлиять на развитие плода или же привести к выкидышу.
А токсикоз?! Многие будущие мамочки сильно страдают в первый триместр именно от токсикоза. Головокружение, тошнота, рвота – устрашающие симптомы токсикоза. Малейший запах способен расстроить организм беременной женщины, испортить настроение на целый день, а то и на неделю.
Во втором и третьем триместре тоже могут образоваться свои нюансы, причём в не совсем приятном проявлении.
Большинство будущих мамочек, начиная с 5-го или 6-го месяца, чувствуют, как болят кости при беременности.
Следует понимать, что эти болезненные ощущения – это, в основном, реакция организма на увеличение объёма и веса малыша. Но никак не проявления каких-либо проблем с плодом. Поэтому глупости сразу же следует выбросить из головы!
Беременность — кости
Прожиты первые три месяца, по мнению многих женщин, самые ответственные и самые «неприятные».
Но теперь малыш внутри маминого тела начинает подрастать, сначала понемножку, а спустя месяц–другой, уже более активно, каждый день прибавляя в весе. Формирование у плода сначала хрящиков, затем косточек и тканей, требует от материнского организма определённого запаса полезных веществ. Случается такое, что женщина в конце второго, в начале третьего триместров может обратить внимание на ухудшение состояния своих волос, ногтей, кожи, зубов. Отчего это происходит?
Формирование у плода сначала хрящиков, затем косточек и тканей, требует от материнского организма определённого запаса полезных веществ. Случается такое, что женщина в конце второго, в начале третьего триместров может обратить внимание на ухудшение состояния своих волос, ногтей, кожи, зубов. Отчего это происходит?
Подрастая, плод нуждается в большом количестве кальция, который он берет естественно из организма мамы. Тот, в свою очередь, отдаёт кальций и при этом несёт определённые потери. Кроме внешних проявлений, недостаток этого элемента и других полезных веществ в материнском теле может проявиться также и в ощущениях. Имеют место боли в руках, ногах, спине. Хотя, к этому могут привести несколько причин, а не только недостаток кальция.
Недостаточное количество кальция может отразиться на состоянии мышц и костей рук и ног, а также возникает риск их перелома при падениях или ударах.
Последствия недостатка кальция
Нехватка Са и витамина Д может стать причиной переломов, так сказать, на ровном месте. В этом случае специалисты могут начать разговор о прерывании беременности или о преждевременных родах. Такой вариант избирается, в крайнем случае, ради спасения женщины.
При диагнозе «симфизит» доктор может порекомендовать кесарево сечение как вариант родоразрешения. Делается это для того, чтобы избежать травматических последствий лонного сочленения, которые могут возникнуть при естественных родах.
Тазовые кости при беременности
Уже на 6-м месяце женщина может испытывать боли в области таза, причём болят именно тазовые кости при беременности. Увеличение плода, объёма околоплодных вод, оказывает постепенное давление на тазовый отдел. В результате появляются болевые ощущения.
Организм женщины готовится к родам не только биологическим способом, но и механическим тоже. Рождение ребёнка – сложный процесс. А его здоровье во многом зависит от того, насколько качественно прошла «механическая» подготовка. Кости таза должны раздвинуться настолько, чтобы головка младенца, да и он сам вышли без проблем и повреждений.
Но, всё равно, если болят кости таза при беременности, необходимо посетить своего доктора и рассказать ему об этом. Врач знает не понаслышке, что это такое, и порекомендует варианты улучшения состояния организма, правильной поддержки его в этот период.
Довольно часто причиняет болезненные ощущения и лобковая кость при беременности. Почему она болит, с чем связаны эти симптомы и стоит ли придавать этому явлению серьёзное значение?
Лобковая кость при беременности
Если у женщины болит лобковая кость при беременности, то это также может быть связано с увеличением нагрузки на кости таза при беременности, а также является элементом подготовительного процесса к родам.
Однако если при поворотах с боку на бок в лежачем положении появляются болевые ощущения, то это важный повод отправиться к доктору. Почему? Потому что речь идёт о таком заболевании как симфизит. При этом есть боли при ходьбе, при подъёме из сидячего положения, передвижении по лестнице. Возникает такое явление как «утиная походка».
В результате размягчения межкостных сочленений может возникнуть риск их разрыва. Так что если болит лобковая кость при беременности, диагноз может быть разным. Но поставить его может только квалифицированный специалист.
Что делать, когда болят кости при беременности?
Во-первых, проблему легче предупредить. Поэтому, при подготовке к вынашиванию малыша, следует позаботиться о своём теле: правильное питание, употребление витаминных комплексов, позитивный образ жизни.
Можно избежать этой проблемы во время вынашивания, если придерживаться рекомендаций своего доктора. Стараться поддерживать свой организм, чтобы он не испытывал дефицита кальция, магния, витаминов С, Е, Д и других полезных веществ.
Лечебная физкультура – неотъемлемый фактор благополучного течения беременности. Если есть возможность плавать, то женщине в положении желательно регулярно её использовать. Больше позитивных эмоций – гарантия сохранения ценных веществ в организме.
Но если же, несмотря ни на что, возникают боли в костях и судороги в мышцах, врач обязательно назначит необходимую терапевтическую поддержку.
Не стоит переживать и волноваться, с данной проблемой сталкивается практически каждая беременная женщина в той или иной степени. Своевременная реакция на самочувствие и соблюдение рекомендаций специалистов – правильное направление и гарантия положительного результата!
Что такое боль в тазовом поясе?
Боль в тазовом поясе (PGP) — это боль, которая ощущается вокруг тазовых суставов, поясницы, бедер и бедер. Приблизительно каждая четвертая беременная женщина испытывает PGP.
Она может варьироваться от легкой до тяжелой. У каждой женщины симптомы могут быть разными. Хотя эта боль является обычным явлением, она не является нормальным периодом беременности.
Поговорите со своим терапевтом, акушеркой или физиотерапевтом, если ваши симптомы:
- не улучшаются в течение нескольких недель
- мешают вашей нормальной деятельности
Симптомы боли в тазовом поясе
Симптомы могут быть разными и могут быть более серьезными для некоторые женщины.Вы можете испытывать боль или дискомфорт в любом или во всех следующих местах:
- над тазом, особенно на лобковой кости спереди
- вдоль паха
- под животом
- на бедрах
- через одно или обе стороны поясницы или ягодиц (низ)
Трудности с движениями
У вас могут быть трудности с определенными движениями, включая:
- ходьба
- перенос веса тела на одну ногу за раз, например, подъем по лестнице, одевание, выход из ванны
- разведение ног — например, вход и выход из машины
- движения бедрами, такие как поворот в постели
- лежа на спине или боку
Когда обращаться за помощью
Обратитесь к акушерке, акушеру или терапевту за помощью, если боль или дискомфорт:
- мешает вашей нормальной повседневной жизни
- не улучшается в течение недели или двух
Вы можете направить вас по следующему номеру:
- дипломированному физиотерапевту, специализирующемуся на женском здоровье
- другому специалисту в области здравоохранения, например эрготерапевту
Иногда они могут предоставить вам оборудование, которое поможет вам лучше управлять домашним хозяйством.
Причины боли в тазовом поясе
Боль в тазовом поясе может быть вызвана сочетанием факторов.
- Гормоны беременности ослабляют связки. Это может привести к учащенным или неравномерным движениям в тазу, а дополнительное движение может вызвать боль.
- По мере роста вашего ребенка это может изменить вашу осанку и вызвать нагрузку на таз и поясницу.
- Суставы тазового пояса могут смещаться. Это происходит из-за изменения мышечной активности и увеличения подвижности.Это может вызвать боль и дискомфорт.
- Имеет в анамнезе боли в спине.
- Положение малыша.
Боль в тазу во время беременности
17.07.19 — Здоровье тазовых органов, физиотерапия
Этот контент был обновлен для обеспечения точности и актуальности на [ 28.10.20 ] .
Беременность — вещь прекрасная, но она также может сказаться на организме женщины. Многие женщины испытывают дискомфорт, а иногда и боль во время беременности из-за давления, которое растущий ребенок оказывает на ваш мочевой пузырь, спину, бедра, таз и тазовое дно. Боль в области таза и недержание мочи — обычные состояния, которые могут возникнуть на любом этапе жизни, но это ненормально, и вам не нужно страдать в тишине. Не игнорируйте боль в области тазового дна во время беременности, особенно когда вы пытаетесь сохранить здоровье и защитить другого человека.
Общая тазовая боль или давление во время беременности могут проявляться во многих различных формах. Дисфункция лобкового симфиза (SPD) или связанная с беременностью боль в тазовом поясе (PGP) являются обычными явлениями, и их можно лечить с помощью физиотерапии, чтобы улучшить функциональную подвижность и облегчить боль. Эти неприятные симптомы могут быть вызваны скованностью тазовых суставов или лобковым симфизом из-за повышения уровня гормонов. К сожалению, многие женщины испытывают давление во влагалище во время беременности по разным причинам.Суставы также могут двигаться неравномерно в задней или передней части таза. Во время беременности центр тяжести и масса тела женщины меняются, поэтому любая мышечная слабость или нестабильность суставов могут привести к боли.
Симптомы тазовой боли во время беременности
Вы можете испытывать боль в области таза на разных сроках беременности или из-за разных состояний:
- Первый триместр: боль аккомодации из-за расширения матки является причиной симптомов боли в нижних отделах таза.
- Второй триместр: боль в круглых связках, которая начинается в боку, когда связка, идущая от верхушки матки до паха, растягивается, является частой причиной боли в области таза во время беременности во втором триместре.
- Третий триместр: Тазовая боль во время беременности в третьем триместре также очень часто встречается у женщин. Давление веса вашего ребенка оказывает давление на нервы, идущие от влагалища к ногам
Диастаз прямых мышц живота возникает, когда прямые мышцы живота отделяются во время беременности.Это может вызвать симптомы беременности, похожие на ШРЛ. Кроме того, кисты яичников могут увеличиваться во время беременности и вызывать стойкую боль. Инфекции мочевыводящих путей и запоры также могут вызывать тазовое давление во время беременности. Это распространенные состояния, которые можно лечить антибиотиками, добавками железа, употреблением продуктов, богатых клетчаткой, сохранением водного баланса и использованием смягчителей стула.
Боль в тазовом дне во время беременности может затруднить передвижение или выполнение повседневных дел. Вы можете почувствовать боль:
- На передней или центральной части лобковой кости на уровне бедер
- С одной или обеих сторон нижней части спины
- В промежности, область между влагалищем и анусом
- Когда раздвигаешь бедра
- Вы можете почувствовать щелчок или скрежет в области таза
Давление в области таза или боль могут приходить и уходить и усиливаться, когда вы:
- Ходить, наклоняться и вращаться, чтобы поднимать или толкать тяжелые предметы
- Поднимитесь и спуститесь по лестнице
- Подставка на одну ногу
- Перевернуть в постели
- Разведите ноги в стороны или попытайтесь выйти из машины
Терапия тазового дна может помочь
Физиотерапия и физиотерапия помогают облегчить или облегчить боль, улучшить подвижность, укрепить и улучшить положение и стабильность тазового сустава.Физиотерапия и специализированная терапия тазового дна во время и после беременности могут помочь уменьшить боль в пояснице и тазу, а также послеродовые проблемы с мочевым пузырем. Как специалисты по движениям, PT — это медицинские работники, обученные определять и устранять источник боли в области таза. Они рассказывают будущим мамам о безопасных упражнениях и механике тела, в том числе о том, как поднимать, вставать и переносить других детей во время беременности.
Варианты лечения
- Мануальная терапия для выравнивания суставов и нормального движения таза, бедер и позвоночника
- Упражнения для поддержки мышц тазового дна, живота, спины и бедер
- Устранение болевых симптомов, таких как осанка, гибкость или поражение нервов
- Обучение изменению образа жизни для уменьшения боли в мышцах таза
- Упражнения на водной основе
- Консультации по позициям для сна, секса и родов, а также при родах
- Пояс или костыли для поддержки таза
- При необходимости отдыхайте и используйте безопасные безрецептурные обезболивающие с разрешения врача.
Во время беременности важно оставаться активным и делать легкие упражнения, чтобы поддерживать область таза.Также важно осознавать пределы своей боли и избегать действий, которые усугубляют боль. Возможно, вам придется обратиться к партнеру, семье и друзьям с просьбой помочь по хозяйству, особенно если вам нужно подняться по лестнице, чтобы постирать или приготовить ужин и ухаживать за другими маленькими детьми.
Изменения образа жизни
- Переместите спальню на второй этаж
- Носить поддерживающую обувь на плоской подошве
- Сесть, чтобы одеться
- Примите теплую ванну или душ и позвольте воде ударить вас по спине
- Пройдите дородовой или лимфатический массаж
- Попробуйте легкие упражнения, такие как ходьба, пренатальная йога или наклоны таза
- При выходе из машины или переворачивании в постели держите колени вместе
- Сон на боку с подушкой между ног
- Поднимайтесь по лестнице по одной или поднимайтесь наверх задним ходом
- Избегайте сгибания и скручивания при подъеме или переноске ребенка на одном бедре
- Ограничьте длительное сидение или стояние, скрещивание ног или скрюченное сидение
- Сведите к минимуму подъем или переноску тяжелых сумок для покупок, чистку пылесосом или толкание тяжелых предметов, таких как тележка из супермаркета, для уменьшения боли в области таза.
Боль в области таза или бедра не является чем-то, что нужно выносить или игнорировать, потому что вы беременны.И физиотерапия предназначена не только для послеродового восстановления; это может быть ценным компонентом дородового ухода, особенно если вам нужно укрепить мышцы тазовых суставов.
Специализированная реабилитация тазового дна может помочь вашей беременности и родам пройти гладко и относительно безболезненно или восстановить силы и решить проблему послеродового недержания. Ivy Rehab лечит различные виды дисфункции тазового дна (PFD), связанные с беременностью, родами, травмами, такими как падение или автомобильная авария, хирургическим вмешательством, ожирением. Физиотерапия тазового дна может улучшить другие состояния органов малого таза, включая эндометриоз, интерстициальный цистит или пролапс.
Мы здесь для вас
Дисфункция лобкового симфиза во время беременности
Во время беременности женщины претерпевают различные изменения в своем теле.
Гормональные сдвиги помогают плоду правильно расти и готовят его к рождению ребенка. Хотя это ожидаемо и нормально, бывают случаи, когда гормоны начинают действовать слишком рано. Это вызывает нестабильность и боль.
Симфиз Лобковая дисфункция, также известная как SPD, является распространенным болезненным состоянием, связанным с беременностью, при которой связки, отвечающие за удержание тазовых костей, становятся слишком расслабленными и эластичными. В результате лобковый симфиз или тазовый сустав становится нестабильным, вызывая умеренную или сильную боль.Женщины с дисфункцией лобкового симфиза во время беременности часто сталкиваются с серьезными функциональными трудностями, приводящими к значительному снижению качества жизни. 1 Многие женщины сообщают о слабой или сильной боли в лобковой области, паху и внутренней стороне бедра, часто сопровождающейся крестцово-подвздошной, поясничной и надлобковой болью (болью над пахом и в центре нижней части живота). Как правило, боль сильнее всего возникает при стоянии и при поднятии одной ноги. Иногда вы можете услышать или почувствовать щелчок или ощущение скрежета в суставе внизу живота.Многие женщины испытывают трудности при ходьбе (ходьба «вперевалку»). 2
Заболеваемость этим заболеванием значительно возросла в последние годы. Исследование MacLennan и MacLennan сообщает, что 31,7% респондентов ретроспективного опроса испытывали боль в лобковом симфизе.
Некоторые признаки этой дисфункции:
- Сильная боль, которая усиливается, когда вы поднимаете ноги, чтобы лечь в постель или машину
- Затруднение при движении нижней частью тела
- Боль, усиливающаяся при лежании на спине
- Боль, усиливающаяся при попытке перевернуться в постели
- Ограничение движений в бедрах
- Боль, простреливающая в ягодицах и ногах
- Щелкающий звук в области таза при ходьбе или движении ногами
- В редких случаях недержание мочи
Физиотерапия может иметь большое значение для минимизации этих симптомов и обеспечения того, чтобы эта проблема не продолжалась после родов.Хотя нет исследований, посвященных лечению боли в лобковом сочленении, несколько исследований показали некоторые положительные эффекты (уменьшение симптомов) лечения боли в задней части таза при наличии или отсутствии боли в лобковом сочленении. Вмешательства, использованные в этих исследованиях для лечения боли в задней части таза, включали индивидуально разработанные программы ухода за спиной 3 , упражнения 4 и обучение пациентов уходу за спиной и ее защите. 5
После всесторонней оценки физиотерапевтическое лечение может включать мобилизацию / массаж мягких тканей, укрепляющие и стабилизирующие упражнения для улучшения поддержки тазового пояса, упражнения для укрепления тазового дна, упражнения позы и обучение механике тела и стратегиям минимизации боли с помощью физических упражнений. повседневная жизнь.Если проблема не устраняется после родов, показана физиотерапия, чтобы уменьшить боль, способствовать правильному выравниванию и вернуть стабильность этому суставу.
Использование ремней поддержки таза для снятия боли в тазовых суставах во время беременности, если это часто рекомендуется клинически. Обоснование использования ремней для создания внешней силы, стабилизирующей тазовые суставы, было получено в результате биомеханических исследований, в основном на трупах, при этом основное внимание уделялось крестцово-подвздошным суставам. 6 Однако поиск в MEDLINE, Совокупном индексе сестринского дела и смежных медицинских услуг (CINAHL), смежной и дополнительной медицине (AMED) и Кокрановской библиотеке показал, что никакие экспериментальные клинические исследования не изучали влияние ношения тазового пояса на лечить боль в лобковом сочленении, и в нескольких исследованиях изучалось влияние ношения ремня на боль в задней части таза.Nilsson-Wikmar et al 7 сравнили использование тренировочных ремней и поясов с различными программами упражнений в 3 группах; результаты не показали статистически значимых различий между группами на исходном уровне и на 38 неделе беременности в отношении интенсивности боли и повседневной активности. В своем заключении авторы заявили, что пояса и информация о состоянии (которые получили все группы), по-видимому, важны для уменьшения интенсивности боли и способности выполнять повседневные действия.
Некоторые способы управления дома:
Поднимайте обе ноги вместе, когда садитесь в машину или катаетесь в постели. Сожмите колени вместе, а не разъединяйте их, так как это помогает стабилизировать тазовый сустав.
Во время сидения используйте подушку для поддержки поясницы.
Использование подушки для поддержки при езде в автомобиле
Избегайте длительного сидения прямо на стуле, который не поддерживает опору
Не носите каблуки выше 3-4 см, чтобы снизить нагрузку на нижнюю часть спины
Никогда не сидите, скрестив ноги
Избегайте любых упражнений, связанных со стоянием на одной ноге, подпрыгиванием или сотрясением
Избегайте езды на велосипеде
Беременность — это крайняя нагрузка на организм.Физиотерапия снижает это напряжение и может сделать переживание положительным.
Список литературы
- Физическая терапия , том 85, выпуск 12, 1 декабря 2005 г., страницы 1290–1300, https: //doi.org/10.1093/ptj/85.12.1290
- Шеппард С. Дисфункция лобкового симфиза: запуск клинических рекомендаций. Журнал Ассоциации дипломированных физиотерапевтов по женскому здоровью . 1997: 81: 29-33.
- Ostgaard H, Zetherstrom G, Roos-Hansson E, et al.Уменьшение боли в спине и задней части таза при беременности. Spine .1994; 19: 894–900.
- Dumas G, Reid J, Wolfe L и др. Упражнения, поза и боль в спине во время беременности, часть 2: упражнения и боль в спине. Clin Biomech .1995; 10: 104–109.
- Mantle M, Holmes J, Currey H. Боль в спине во время беременности, II: профилактическое влияние занятий по уходу за спиной. Rheumatol Rehabil .1981; 20: 227–232.
- Snijders C, Vleeming A, Stoeckart R. Передача пояснично-крестцовой нагрузки на подвздошные кости и ноги, часть 1: биомеханика самокрепления крестцово-подвздошных суставов и ее значение для лечения и упражнений.Clin Biomech. 1993; 8: 285–294.
- Nilsson-Wikmar L, Holm K, Oijerstedt R, et al. Влияние различных методов лечения на боль и функциональную активность у беременных женщин с тазовой болью. Доклад представлен на Третьем междисциплинарном всемирном конгрессе по боли в пояснице и тазу; 19–21 ноября 1998 г .; Вена, Австрия.
Боль в лобковых костях во время беременности. Причины, последствия и решения.
Боль в лобковой кости — это нечто большее, чем просто дискомфорт.
Дисфункция лобкового симфиза (SPD) или боль в лобковых костях — частая причина страданий во время беременности. Ваша лобковая кость на самом деле состоит из двух тазовых костей и куска хряща. Две кости встречаются посередине с хрящом между ними, и это образует «лобковую кость» или лобковый симфиз в передней части таза. Те же лобковые кости, которые образуют лобковую кость, также встречаются в крестце в задней части таза, где они образуют так называемые крестцово-подвздошные суставы (КПС).
Лонный симфиз снизу обведен кружком, а два крестцово-подвздошных сочленения обведены сверху. Неправильное положение или движение любого из них приведет к проблемам в других суставах.
Так что же вызывает SPD?
Одной из наиболее частых причин является смещение (подвывих) и боль в лобковых костях в крестцово-подвздошных суставах или в самой лобковой кости. Из-за поражения костей таза они практически неразделимы. Если вы представите себе подвывих крестцово-подвздошных суставов (два верхних кружка на изображении выше), может ли лекарство выровнять эти суставы? Может ли лекарство выровнять лобковую кость? Ответ: НЕТ обоим.Будет ли массаж выравнивать суставы? Вряд ли. Боль в лобковых костях всегда имеет причину. Когда причиной является подвывих, его должен устранить специалист по беременности (перинатальному) хиропрактику.
По мере того, как беременность прогрессирует, гормоны, такие как релаксин –, вступают в игру, чтобы расслабить структуры мягких тканей в тазу и вокруг него, чтобы подготовить таз мамы к родам. По мере расшатывания структур появляется больше возможностей для подвывиха и воспаления лобковой кости, что может привести к ШРЛ.
SPD часто начинает постепенно становиться болезненным. Если вы чувствуете, что начинается боль в лобковой кости, это лучшее время для обращения за помощью. Если оставить в покое, из-за характера беременности и довольно быстрых структурных изменений и стресса в организме матери, боль и дисфункция будут иметь тенденцию к усилению. Подвывих лонного таза и симфиза оказывает влияние на бедра, таз, крестец и поясницу. Дисфункция и подвывих в этих областях приводят к одной из основных причин тяжелых и продолжительных родов, также известной как дистоция.Чтобы прочитать сообщение доктора Лу о дистоции, нажмите ЗДЕСЬ. Помните, что хотя ваш комфорт и благополучие, связанные с болью, очень важны, причина боли также может привести к дистоции, даже к кесареву сечению. Если ребенок находится в тяжелом состоянии или не прогрессирует по стандартам вашей родильной бригады, они предложат кесарево сечение, потому что ребенок «подвергается риску» стать «поврежденным ребенком».
У меня болит лобковая кость. Каким должен быть мой первый шаг?
Ваш первый шаг после исключения всего, что может подвергнуть вас или вашего ребенка риску серьезной травмы, — вам следует обратиться в кабинет хиропрактики с врачом, сертифицированным в области перинатальной хиропрактики.Чтобы просмотреть список врачей с обозначением CACCP или FICPA с указанием сертификата совета, НАЖМИТЕ ЗДЕСЬ. Хиропрактика во время беременности чрезвычайно безопасна и эффективна. Он эффективен и застрахован. Для пациентов, не имеющих страховки, наличные расходы окупаются, зная, что это может помочь при боли, но всегда помогает с функцией таза, положением таза и должно настраивать вас на более плавные роды за счет снижения риска дистоции.
У меня боли в лобковых костях, бедрах и радикулит.Что я должен делать?
Совокупность подобных симптомов обычно означает более серьезную базовую дисфункцию и гораздо большую необходимость обращения за медицинской помощью. Чем больше симптомов вы чувствуете, тем больше причин существует под поверхностью. Эти причины, если их не устранить, могут создать послеродовые проблемы и для мамы.
Доктор Лу Джейкобс сертифицирован в перинатальной и педиатрической хиропрактике Советом Академии педиатрии хиропрактики и Международной педиатрической ассоциацией хиропрактики (ICPA).Доктор Лу работает мануальным терапевтом в Портленде, штат Мэн, для беременных мам и детей более 17 лет.
Боль в паху во время беременности: причины, симптомы и лечение
Боль в паху часто встречается во время беременности и часто становится более интенсивной по мере развития беременности. Боль в связках и проблемы с влагалищем — частые причины боли в паху во время беременности.
Боль в паху не является экстренной ситуацией и обычно не указывает на проблему с беременностью.Однако важно сообщить врачу или акушерке обо всех симптомах беременности.
В этой статье мы расскажем о причинах боли в паху во время беременности, а также о связанных с ними симптомах и методах лечения. Мы также предоставляем информацию о том, когда следует обратиться к врачу с этим типом боли.
Ниже приведены некоторые из наиболее распространенных причин боли в паху во время беременности, а также объяснения связанных с ними симптомов и методов лечения.
Дисфункция лобкового симфиза
Лонный симфиз — это сустав, который находится между левой и правой лобковыми костями.Во время беременности связки и мышцы, поддерживающие сустав, расслабляются и растягиваются, чтобы приспособиться к растущей матке и плоду. Это расслабление и растяжение вызывает нестабильность лобкового симфиза, что приводит к дисфункции лобкового симфиза (SPD).
SPD может вызывать следующие симптомы, которые имеют тенденцию к ухудшению во втором и третьем триместрах беременности:
- щелчки в бедрах или тазу
- мышечные спазмы или стреляющие боли в области таза
- острые, стреляющие боли в области таза влагалище, промежность или прямая кишка
- ощущения во влагалище или паховой области, похожие на поражение электрическим током
- боль, которая исходит из одной части области таза в другую
Многие женщины называют СПЛ «молниеносной промежностью» из-за странной электрические ощущения, которые они испытывают.Боль варьируется от легкой до сильной и часто усиливается при выполнении следующих действий:
- при переходе из положения сидя в положение стоя
- подъем по лестнице
- перенос тяжелых предметов
Лечение
SPD — это не медицинская проблема, а временная боль. беременность. Это не означает, что с беременной женщиной или развивающимся плодом что-то не так.
У большинства женщин симптомы ШРЛ проходят вскоре после родов.Между тем, легкие растяжки и упражнения могут помочь облегчить симптомы.
Некоторым женщинам также помогают следующие методы лечения:
Боль в круглых связках
Круглые связки — это жесткие волокнистые связки в тазу, которые прикрепляются к матке и поддерживают ее. Рост матки во время беременности заставляет эти связки растягиваться. Это растяжение может вызвать следующие симптомы:
- боль, которая распространяется от паха к бедрам или бедрам
- тупая боль в паху или с обеих сторон живота
- спазматическая мышечная боль с одной или обеих сторон живот
- острые, внезапные, очень болезненные боли, которые длятся всего секунду
Многие женщины замечают, что боль усиливается при резких движениях, например, при смене положения в постели или переходе из положения стоя в положение сидя или наоборот.
Лечение
Боль в круглой связке не указывает на проблему с беременностью и обычно проходит вскоре после родов. Между тем, некоторые стратегии, которые могут помочь облегчить боль, включают:
- сгибание или сгибание бедер перед тем, как делать что-либо, что может вызвать боль в круглых связках
- поддерживать матку рукой перед тем, как вставать, сидеть или кашлять
- менять положение медленно
- прикладывая грелку к болезненному участку
Вагинальные инфекции
Влагалище содержит тонкий баланс определенных дрожжей и бактерий.Вагинальные дрожжевые инфекции возникают при чрезмерном росте дрожжевых грибков во влагалище. В большинстве случаев наблюдается чрезмерный рост дрожжей под названием Candida albicans .
Многие факторы могут вызвать чрезмерный рост дрожжевых грибков во влагалище, включая беременность. Гормональные изменения, происходящие во время беременности, могут нарушить нормальный уровень pH во влагалище, вызывая неконтролируемое размножение дрожжей.
Женщины, у которых развивается вагинальная дрожжевая инфекция, могут испытывать следующие симптомы:
Лечение
Противогрибковые препараты являются обычным лечением вагинальных дрожжевых инфекций.Беременным или кормящим женщинам не следует принимать пероральные противогрибковые препараты. Однако беременным женщинам безопасно наносить противогрибковый крем местного действия или вводить противогрибковые свечи во влагалище.
Женщинам, у которых во время беременности наблюдаются вышеперечисленные симптомы, следует записаться на прием к врачу или акушерке. Некоторые состояния могут вызывать симптомы, имитирующие вагинальную дрожжевую инфекцию. Эти состояния потребуют другого лечения.
Сухость влагалища
Некоторые женщины сообщают о сухости влагалища во время беременности.Сухость влагалища может вызывать следующие симптомы:
- болезненность, зуд и общий дискомфорт во влагалище и вокруг него
- боль или дискомфорт во время секса
- потребность в мочеиспускании чаще обычного
- рецидивирующие инфекции мочевыводящих путей (ИМП)
Лечение
Увлажняющие средства для влагалища могут помочь уменьшить сухость влагалища. Это лекарства для местного применения, которые женщина может наносить на внутреннюю часть влагалища.
Сексуальные лубриканты на водной основе должны помочь уменьшить сухость влагалища во время полового акта.Однако женщине во время беременности нельзя использовать лубриканты на основе эстрогена.
Если сухость влагалища не проходит при лечении в домашних условиях, женщине следует поговорить со своим врачом или акушеркой для получения дальнейших рекомендаций.
Беременным женщинам следует обсудить любые боли и боли со своим врачом или акушеркой.
Боль в паху — распространенный симптом во время беременности и часто имеет относительно доброкачественную и излечимую причину. Тем не менее, женщина должна обратиться к врачу, чтобы исключить более серьезные заболевания.Врач также может назначить лечение, которое поможет справиться с болью и любыми сопутствующими симптомами.
Каждому, у кого во время беременности наблюдаются какие-либо из следующих симптомов, следует как можно скорее обратиться к врачу:
- сильная боль
- усиливающаяся боль
- другие боли, такие как боль в верхней части живота
Если следующее симптомы возникают во время беременности, важно немедленно вызвать врача или обратиться в ближайшее отделение неотложной помощи:
Боль в паху во время беременности — обычное явление.Обычно это результат нормальных гормональных и других изменений организма, происходящих на протяжении беременности. Тем не менее, женщина должна сообщать о любых болях и болях своему врачу или акушерке. Важно получить правильный диагноз и необходимое лечение.
Вагинальные дрожжевые инфекции хорошо поддаются лечению, и женщина может полностью выздороветь после соответствующего лечения. Сухость влагалища также улучшится с помощью домашнего лечения. Однако, если какое-либо из этих состояний сохраняется, женщине следует вернуться к своему врачу для получения дополнительных рекомендаций.
У большинства женщин с СПЛ или болью в круглых связках боль в паху проходит вскоре после родов. Однако примерно 1 из 10 женщин с ШРЛ испытывает постоянную боль, требующую продолжения лечения. Если боль не проходит, врач может назначить диагностические тесты, чтобы исключить другие проблемы со здоровьем, такие как проблемы с тазобедренным суставом или синдром гипермобильности.
Тазовая боль при беременности (СПД)
31 августа, 2019
Что такое дисфункция лобкового симфиза?
Дисфункция лобкового симфиза (SPD) — это проблема таза.Ваш таз в основном состоит из двух лобковых костей, которые изгибаются, образуя форму колыбели. Лобковые кости встречаются в передней части таза в твердом суставе, который называется лобковым сочленением.Соединение сустава прочно за счет плотной сети жестких тканей (связок). Во время беременности отек и боль могут сделать лобковый симфиз менее стабильным, что приведет к ШРЛ.
Врачи и физиотерапевты классифицируют любой тип тазовой боли во время беременности как боль в области тазового пояса (PGP) (POGP 2015, 2018, RCOG 2015).
SPD — это один из видов боли в тазовом поясе. Диастаз лобкового симфиза (DSP) — еще один тип боли в тазовом поясе, связанный с SPD (POGP 2015, 2018). DSP возникает, когда разрыв в лобковом сочленении слишком увеличивается (POGP 2015). DSP встречается редко и может быть диагностирован только с помощью рентгеновского, ультразвукового или магнитно-резонансного сканирования (POGP 2015, 2018).
Каковы симптомы SPD?
Боль в области лобка и паха — наиболее частые симптомы, хотя вы также можете заметить:- Боль в спине, боль в задней части таза или боль в бедре.
- Боль с ощущением скрежета или щелчка в лобковой области.
- Боль внутри бедер или между ног.
- Боль, усиливающаяся при расставании ног, ходьбе, подъеме или спуске по лестнице или перемещении в постели.
- Боль усиливается ночью и мешает спать спокойно. Вставать в туалет посреди ночи может быть особенно болезненно (POGP 2015).
ШРЛ может возникнуть в любое время во время беременности или после родов (Verstraete et al, 2013).Вы можете заметить это впервые в середине беременности.
Что вызывает СПД?
Когда вы беременны, ваше тело должно быстро адаптироваться ко всем изменениям, которые влечет за собой рост ребенка. В организме вырабатывается гормон релаксин, который смягчает связки, помогая ребенку проходить через таз. Это означает, что суставы таза естественным образом становятся более расслабленными.Однако такая гибкость не обязательно вызывает болезненные проблемы SPD (Aldabe et al 2012, Verstraete et al 2013, Vøllestad et al 2012).Обычно нервы и мышцы способны адаптироваться и компенсировать большую гибкость суставов (Verstraete et al 2013, Vleeming et al 2008). Это означает, что ваше тело должно хорошо справляться с изменениями вашей осанки по мере роста вашего ребенка.
Считается, что SPD возникает, когда ваше тело не так хорошо адаптируется к более эластичным и ослабленным связкам, вызванным релаксином. SPD может быть вызван:
- Суставы таза движутся неравномерно.
- Изменяет способ работы ваших мышц для поддержки суставов тазового пояса.
- Один тазовый сустав не работает должным образом и вызывает сильную боль в других суставах вашего таза (POGP 2015).
Эти проблемы означают, что ваш таз не так стабилен, как должен быть, и это вызывает SPD. Физиотерапия — лучший способ лечения СПЛ (POGP 2015, 2018, RCOG 2015), потому что это связано с отношениями между вашими мышцами и костями, а не с тем, насколько расслаблены ваши суставы. У вас с большей вероятностью разовьется СПД, если:
- До беременности у вас была боль в тазовом поясе или тазовых суставах.
- У вас ранее была травма таза.
- У вас были боли в тазовом поясе во время предыдущей беременности.
- У вас высокий ИМТ и избыточный вес до беременности.
- У вас гипермобильность всех суставов (ПОГП 2015).
Как диагностируется УЗИП?
Ваш врач или акушерка должны направить вас к женскому физиотерапевту (POGP 2015, 2018, RCOG 2015). Боли и боли распространены во время беременности, но ШРЛ — это ненормально, или то, с чем вам следует мириться (POGP 2015, 2018).Возможно, вам придется проявить настойчивость, чтобы получить необходимое направление (POGP 2017). Это того стоит, потому что боль в области таза может усилиться, если вам не окажут помощь (POGP 2018, RCOG 2015).Ваш физиотерапевт проверит устойчивость, движение и боль в ваших тазовых суставах и мышцах (POGP 2015, 2018, RCOG 2015).
Как лечится СПД?
SPD лечится так же, как и другие боли в тазовом поясе. Лечение включает:- Упражнения для укрепления позвоночника, живота, тазового пояса, бедер и мышц тазового дна (ПОГП 2015, 2018).Это улучшит стабильность вашего таза и спины (Davenport et al 2019, POGP 2018). Вам может потребоваться бережное практическое лечение бедра, спины или таза для исправления скованности или дисбаланса (POGP 2018). Иногда может помочь водная гимнастика (ПОГП 2015, 2018).
- Ваш физиотерапевт может посоветовать вам, как сделать повседневную деятельность менее болезненной и как облегчить рождение вашего ребенка (POGP 2018). Ваша акушерка должна помочь вам составить план родов с учетом ваших симптомов ШПЛ (POGP 2015, 2018).
- Иглоукалывание может помочь уменьшить боль и безопасно во время беременности (Liddle and Pennick 2015, POGP 2015, 2018). Убедитесь, что ваш врач обучен и имеет опыт работы с беременными женщинами.
- Могут помочь другие мануальные методы лечения, например остеопатия. Обратитесь к зарегистрированному практикующему врачу, имеющему опыт лечения беременных женщин (POGP 2018).
- Пояс для поддержки таза может помочь (POGP 2015, 2018, Verstraete et al 2013), особенно когда вы занимаетесь спортом или активны (Bertuit et al 2018).
Что я могу сделать, чтобы облегчить боль SPD?
- Будьте максимально активными, но не зацикливайтесь на этом так, чтобы это не повредило (POGP 2015, 2018, RCOG 2015).
- Выполняйте упражнения для тазового дна и живота, рекомендованные вашим физиотерапевтом (POGP 2015, 2018).
- Просите и принимайте предложения о помощи по дому (POGP 2015, 2018).
- Избегайте действий, которые усугубляют вашу боль или приводят к неравномерному положению таза, например сидеть со скрещенными ногами или носить малыша на бедре (POGP 2015, 2018).Если что-то болит, прекратите это делать (ПОГП 2015). Если позволить боли усилиться, на то, чтобы успокоиться, может потребоваться много времени.
- Планируйте заранее, чтобы уменьшить количество действий, которые вызывают у вас проблемы. Переноска чего-либо одной рукой может оказывать неравномерное давление на таз. Вместо этого используйте рюкзак для переноски вещей как в помещении, так и на улице (POGP 2018).
- Позаботьтесь о том, чтобы раздвинуть ноги не дальше, чем безболезненно. Когда вы выходите из машины, кровати или ванны, держите колени вместе (Pelvic Partnership 2016, POGP 2018, RCOG 2015).В машине вращающаяся подушка или пластиковый пакет под ягодицами могут помочь вам раскачивать ноги (Pelvic Partnership 2016). Однако перед поездкой снимите пластиковый пакет, если вы поскользнетесь на нем при торможении.
- Попробуйте спать на боку, согнув ноги и подложив подушку между колен (ПОГП 2018). Эта поза также лучше всего подходит для вашего ребенка — к третьему триместру сон на боку снижает риск мертворождения по сравнению со сном на спине (Gordon et al 2015, Heazell et al 2017, 2018, McCowan et al 2017, Stacey et al. 2011).
- Регулярно отдыхайте или сидите для занятий, которые вы обычно выполняете стоя, например, глажки (POGP 2015). Сидя на родильном мяче или встав на четвереньки, вы снимаете вес ребенка со своего таза (Pelvic Partnership 2017).
- Старайтесь не поднимать тяжести и не толкать (ПОГП 2018). Толкание тележек в супермаркетах часто может усугубить вашу боль (POGP 2015, 2018), поэтому делайте покупки в Интернете или попросите кого-нибудь сделать покупки для вас.
- Поднимаясь по лестнице, делайте шаг за шагом (POGP 2018).Поднимитесь на одну ступеньку своей лучшей ногой, а затем приведите другую ногу к ней. Повторяйте с каждым шагом.
- Не стойте на одной ноге (RCOG 2015). Одеваясь, сядьте, чтобы натянуть трусики или брюки (POGP 2015, 2018, RCOG 2015).
- Когда дело доходит до родов, использование бассейна для родов может помочь, поскольку вода снимает нагрузку с ваших суставов и может помочь вам двигаться более легко (NHS 2019, Pelvic Partnership 2017, RCOG 2015).
Смогу ли я выздороветь от СПД после рождения ребенка?
Вы, скорее всего, выздоровеете в течение от нескольких недель до нескольких месяцев после рождения ребенка (Bernas, 2017).Если можете, продолжайте физиотерапию после родов (ПОГП 2015, 2018). Постарайтесь получить помощь по уходу за ребенком в первые недели (POGP 2015, 2018).
У вас могут быть приступы боли каждый месяц непосредственно перед сроком (POGP 2015, 2018). Вероятно, это вызвано гормонами, которые имеют эффект, аналогичный действию гормонов беременности (Verstraete et al 2013).
Если у вас была ВПЛ во время одной беременности, более вероятно, что она у вас будет в следующий раз (POGP 2015, Verstraete et al 2013).Попросите акушерку сразу же направить вас к физиотерапевту. ШПЛ не обязательно может быть таким же плохим в следующий раз, если с ним правильно управлять с начала беременности (POGP 2015, 2018, RCOG 2015).
Вы могли бы подумать о том, чтобы уделить себе немного времени от одной беременности к другой. Снижение лишнего веса, улучшение формы и ожидание, пока ваши дети смогут ходить, могут помочь уменьшить симптомы болей в области таза любого типа в следующий раз (POGP 2015, 2018).
Где я могу получить помощь и поддержку?
Сеть тазовых, акушерских и гинекологических физиотерапевтов может предоставить список физиотерапевтов в вашем районе.Вы можете связаться с другими женщинами в вашей ситуации, обратившись в благотворительную организацию The Pelvic Partnership, которая предлагает поддержку женщинам с болями в области тазового пояса, в том числе SPD.
Посетите наше сообщество
Если вы боретесь с SPD, поделитесь советами и советами или просто выразите разочарование.Последний раз просмотрено: август 2019 г.
Список литературы
Алдабе Д., Рибейро Д.К., Милосавлевич С. и др. 2012. Боль в тазовом поясе, связанная с беременностью, и ее связь с уровнем релаксина во время беременности: систематический обзор. Eur Spine J 21 (9): 1769-76. www.ncbi.nlm.nih.gov [Проверено в августе 2019 г.]Bernas. 2017. Материнская адаптация к беременности: опорно-двигательный аппарат изменение и боль. UpToDate 18 декабря
Bertuit J, Van Lint CE, Rooze M, et al. 2017. Беременность и боли в тазовом поясе: анализ тазового пояса на боли. J Clin Nurs 27 (1-2): e129-e137
Davenport MH, Marchand AA, Mottola MF, et al. 2019. Упражнения для профилактики и лечения боли в пояснице, тазовом поясе и пояснично-тазовой области во время беременности: систематический обзор и метаанализ. Br J Sports Med 53 (2): 90-8. bjsm.bmj.com [доступ в августе 2019 г.]
Гордон А., Рейнес-Гриноу С., Бонд Д. и др. 2015. Положение сна, ограничение роста плода и мертворождение на поздних сроках беременности. Obstet Gynecol 125 (2): 347-55
Heazell A, Li M, Budd J et al. 2017. Засыпание в положении лежа на спине является изменяемым фактором риска позднего мертворождения — результаты исследования случай-контроль мертворождения в Мидлендсе и Северной Англии. BJOG впервые в сети: 20 ноября в онлайн-библиотеке.wiley.com [по состоянию на август 2019 г.]
Heazell A, Li M, Budd J, et al. 2018. Связь между практикой сна матери и поздним мертворождением: результаты исследования случай-контроль мертворождения. BJOG 125 (2): 254-62. www.ncbi.nlm.nih.gov [Проверено в августе 2019 г.]
Liddle SD, Pennick V. 2015. Вмешательства для профилактики и лечения болей в пояснице и тазу во время беременности. Кокрановская база данных систематических обзоров (9): CD001139. www.cochranelibrary.com [доступ в августе 2019 г.]
McCowan LME, Thompson JMD, Cronin RS и др.2017. Засыпание в положении лежа на спине является изменяемым фактором риска мертворождения на поздних сроках беременности; Результаты многоцентрового исследования случай-контроль мертворожденных в Новой Зеландии. PloS ONE 12 (6): e0179396. journals.plos.org [Доступ в августе 2019 г.]
NHS. 2019. Тазовая боль при беременности. NHS, Здоровье от А до Я, Беременность и младенец. www.nhs.uk [Доступ в августе 2019 г.]
Pelvic Partnership. 2017. Беременность и роды: подготовка. pelvicpartnership.org.uk [По состоянию на август 2019 г.]
POGP. 2015. Боль в тазовом поясе, связанная с беременностью. Тазовая акушерская и гинекологическая физиотерапия, Руководство для медицинских работников. www.csp.org.uk [Проверено в августе 2019 г.]
POGP. 2018. Боль в тазовом поясе и другие распространенные состояния во время беременности. Тазовая акушерская и гинекологическая физиотерапия. Pogp.csp.org.uk [Проверено в августе 2019 г.]
RCOG.2015. Боль в тазовом поясе и беременность: информация для вас. Королевский колледж акушеров и гинекологов. www.rcog.org.uk [Доступ в августе 2019 г.]
Стейси Т., Томпсон Дж.М.Д., Митчелл Е.А. и др. 2011. Связь между практикой сна матери и риском позднего мертворождения: исследование случай-контроль. BMJ 342: d3403. www.bmj.com [Доступ в августе 2019 г.]
VerstraeteEH, Vender straiten G, Parewijck W. 2013. Боль в тазовом поясе во время или после беременности: обзор последних данных и предложение клинического лечения. 5 (1): 33-43.www.ncbi.nlm.nih.gov [Проверено в августе 2019 г.]
Vleeming A, Albert HB, Östgaard HC, et al. 2008. Европейские рекомендации по диагностике и лечению боли в тазовом поясе. Eur Spine J www.ncbi.nlm.nih.gov [Проверено в августе 2019 г.]
Vøllestad NK; Torjesen PA; Робинзон Х.С. 2012. Связь между уровнем релаксина в сыворотке крови и реакцией на тест активного подъема прямой ноги во время беременности. Man Ther 17 (3): 225-30
Как справиться с тазовой болью во время беременности (10 советов)
Вы беременны и испытываете дискомфорт в области таза? По мере роста вашего тела мышцы растягиваются, гормоны меняются, боли не редкость.
Но боль в области таза может быть особенно мучительной, из-за чего некоторые женщины почти теряют дееспособность в последние месяцы беременности. И даже если они не болезненны, некоторые ощущения в тазу могут сбивать с толку, если вы беспокоитесь, что они могут указывать на что-то не так.
Вот что нормально, а что нет, и как бороться с тазовой болью во время беременности.
Что такое тазовая боль во время беременности?
Ваш таз играет огромную роль во время беременности.Это не только помогает поддерживать дополнительный вес ребенка по мере того, как ваш живот становится больше, но он также должен физически отделиться, чтобы ребенок мог пройти через него во время родов.
Помимо собственно тазовых костей, еще много всего происходит в нижней части живота и тазовой области. Между положением матки, положением ребенка и растяжением мышц, связок и кожи женщины часто испытывают странные ощущения в этой области во время беременности.
Тазовая боль может ощущаться как:
- Давление.
- Острая, колющая боль.
- Боль в спине.
- Растяжка.
- Излучающая боль.
- Общая болезненность.
Когда возникает боль в тазу?
Боль в области таза чаще всего встречается в середине и на поздних сроках беременности, так как это время, когда ребенок самый крупный, и на тело женщины оказывается наибольшая нагрузка. Однако иногда некоторые виды тазовой боли возникают на ранних сроках беременности.
Что вызывает боль в тазу во время беременности?
Существует множество причин боли и дискомфорта в области таза во время беременности.
Вот некоторые из наиболее распространенных:
- Давление в тазу: Из-за веса ребенка, давящего на ваш таз, вы можете ощущать давление по мере роста ребенка. Обычно оно наиболее часто встречается, когда вы стоите или ходите, и давление уменьшается, когда вы ложитесь.
- Боль в круглых связках: По мере роста живота мышцы живота растягиваются.Одна связка, которая проходит вдоль вашего бока, обычно растягивается маткой и доставляет особый дискомфорт некоторым женщинам. Обычно это похоже на сильное растяжение, но также может проявляться острая боль. Обычно болит при вставании из положения сидя или при ходьбе, и ее можно облегчить, если лечь на неудобную сторону. Эти боли обычно проходят к 24 неделям (1) . Боль в круглой связке обычно усиливается при второй и последующих беременностях.
- Боль в пояснице: Иногда трудно определить, откуда именно исходит ваш дискомфорт, и хотя вы думаете, что он находится в нижней части таза, на самом деле он исходит из нижней части спины. Боль в пояснице обычно возникает из-за лишнего веса и давления, связанных с беременностью, но также может быть из-за запора, инфекции мочевыводящих путей или камней в почках.
- Сокращения Брэкстона-Хикса: Сокращения ощущаются у каждой женщины по-разному, но многие ощущают ощущения в области таза.Сокращения Брэкстона-Хикса являются нормальным явлением и в основном представляют собой разогрев матки перед настоящими родами. Сокращения Брэкстона-Хикса ощущаются только в передней части тела. Настоящие схватки во время беременности начинаются сзади и переходят к передней части тела. Схватки Брэкстона-Хикса не вызывают прогресса родов и должны прекратиться, если вы измените положение. Если вы стоите и испытываете схватки и не уверены, настоящие ли они, полежите на диване и посмотрите, прекратятся ли они.Беременные женщины также могут опорожнить мочевой пузырь и выпить большой стакан воды перед тем, как лечь, поскольку полный мочевой пузырь и обезвоживание также могут вызвать схватки Брэкстона-Хикса.
- Дисфункция лобкового симфиза: Дисфункция лобкового симфиза (SPD) — болезненное состояние, при котором лобковая кость, которая предназначена для отделения во время родов, чтобы позволить вашему ребенку пройти через родовые пути, начинает преждевременно расшатываться и отделяться. Это происходит из-за гормона беременности релаксина, который заставляет ваши мышцы и связки расслабляться (2) .Это может вызвать резкую, неожиданную боль в лобковой кости или ощущение разрыва в середине нижней части таза. Хотя некоторые женщины могут постоянно испытывать легкий дискомфорт, большинство из них испытывают ощущение выстрела, когда находятся в положении срабатывания триггера, например, когда они разделяют ноги, чтобы перевернуться ночью, или стоят на одной ноге во время одевания.
Хотя истинное разделение лобкового сочленения встречается нечасто, оно может произойти на поздних сроках беременности и может быть изнурительным. У меня были пациенты с этим заболеванием, которым требовалось использовать специальный тазовый пояс, который «скреплял» лобковый симфиз во время ходьбы, что помогало избавиться от симптомов.
Примечание редактора:
Дженнифер Шлетт, MSN, RN
Когда мне следует обратиться к врачу по поводу тазовой боли?
Если боль в области таза сопровождается кровотечением, немедленно обратитесь к врачу.
Если вы испытываете сильную боль в области таза в течение первого триместра, важно сообщить об этом своему врачу. Хотя некоторое давление в области таза, спазмы или дискомфорт являются нормальным явлением, боль в области таза чаще всего возникает в середине и на поздних сроках беременности.
Внезапная и сильная тазовая боль на ранних сроках беременности может сигнализировать о выкидыше или внематочной беременности.
Помните
Если на поздних сроках беременности у вас возникла сильная тазовая боль, всегда сообщайте об этом своему врачу. Хотя это часто связано с доброкачественными заболеваниями, которые необходимо лечить до родов, иногда боль в области таза может быть вызвана ИМП, камнями в почках или даже преждевременными родами.
Ваш врач проверит вас на наличие этих состояний, чтобы исключить их, поэтому даже если вам придется иметь дело с постоянной тазовой болью, по крайней мере, вам не придется беспокоиться о том, что это является симптомом возможно серьезного состояния.
Чего следует избегать при лечении тазовой боли
Как бы чудесно ни звучало грелка для вашего больного тела, по возможности избегайте их, поскольку они не совсем безопасны для использования во время беременности. Если вы все же выберете грелку, убедитесь, что тепло не попадает прямо на вашу кожу, что вы используете низкую температуру и не используете ее более 20 минут (3) .
Вам также следует отказаться от горячей ванны из-за аналогичных опасений по поводу перегрева.
Наконец, избегайте обезболивающих, таких как аспирин и ибупрофен, а также средств для растирания мышц, поскольку они содержат аспирин, который может всасываться в ваше тело через кожу.
Аспирин и ибупрофен небезопасны во время беременности из-за риска кровотечения, которое они представляют. Однако тайленол считается единственным безопасным безрецептурным обезболивающим при беременности.
Примечание редактора:
Дженнифер Шлетт, MSN, RNКак облегчить тазовую боль во время беременности
Если вы испытываете боль в области таза во время беременности, вы можете сделать следующее, чтобы уменьшить дискомфорт:
1. Определите источник своей боли.
Постарайтесь максимально изолировать дискомфорт, который вы испытываете. Это похоже на давление? Растяжка? Острые, колющие боли?
Хотя боль может распространяться от одной части тела к другой, постарайтесь выяснить, откуда исходит ваш основной дискомфорт, так как это поможет вам выбрать лучший курс лечения.
2. Лечь.
Это не только облегчит симптомы, но и поможет определить источник боли в области таза. Если вы испытываете боль в круглой связке, лечите на болезненной стороне.
Если вы ложитесь, но при переворачивании испытываете острую лобковую боль, вы можете определить, что страдаете от СПЛ. Если вы испытываете давление в тазу, это поможет облегчить положение лежа.
Не забывайте
Если вы испытываете спазмы, схватки Брэкстона-Хикса или серьезное давление в тазу, которое не снимается в положении лежа и смене положения, это может сигнализировать о преждевременных родах, и вам следует немедленно обратиться к врачу.
3.Сон с подушкой для беременных.
Подушка для беременных помогает снизить давление на таз, подпирая колени и поддерживая параллельность бедер. Когда вы спите на боку и колени вместе, ваша верхняя нога тянет бедро вниз и может вызвать дискомфорт в бедре и тазу.
Сон с подушкой для беременных между коленями может помочь снять это давление. Если у вас нет подушки для беременных, подойдет обычная подушка.
4. Рассмотрите возможность ухода за хиропрактикой.
Хиропрактика во время беременности безопасна, и хотя все хиропрактики проходят обучение по дородовой хиропрактике, некоторые предпочитают пройти дополнительное специализированное обучение (4) . Чтобы убедиться, что вы выбираете мануального терапевта, который может помочь диагностировать и лечить вашу тазовую боль, поговорите с ними о ваших конкретных заболеваниях перед любыми поправками, спросите об их полномочиях или даже спросите своего акушера-гинеколога, есть ли у них конкретный мануальный терапевт, который они рекомендуют своим пациентам.
5.Сделайте массаж при беременности.
Массаж может помочь при тазовой боли, возникающей из-за растяжения мышц. Выбирайте массажиста, который специализируется на массаже для беременных.
У некоторых есть специальные столы для размещения большого живота, в то время как другие используют нетрадиционные положения для выполнения массажа.
Помните
Никогда не ложитесь на живот во время массажа или хиропрактики.
6. Поднимите ноги вверх.
Иногда простое сидение может вызвать чрезмерную нагрузку на вашу спину, бедра и таз.Поместите табурет под столом на работе, чтобы поднять ноги и привести колени в положение на уровне бедер, не давая им опускать нижнюю часть спины и таз.
7. Выполняйте упражнения Кегеля и наклоны таза.
Упражнения Кегеля и наклоны таза укрепляют мышцы таза, которые могут вызывать дискомфорт из-за ослабления. Упражнения Кегеля включают сжатие и расслабление мышц Кегеля, которые являются теми же мышцами, которые вы использовали бы, чтобы остановить поток мочи в середине.
Напрягайте и расслабляйте мышцы 50 раз подряд трижды в день, чтобы укрепить мышцы Кегеля.
В то время как упражнения Кегеля работают с внутренними мышцами, наклоны таза работают с внешними. Есть несколько способов сделать это, и вы можете выбрать тот, который вам больше всего нравится.
Вы можете делать наклоны таза стоя.
Можно делать их на четвереньках.
Или их можно выполнять лежа на спине.Однако, поскольку вы беременны, вам не следует долго лежать на спине.
8. Примите теплую ванну.
Теплая, не горячая ванна может быть успокаивающей и расслабляющей, но ключ к тому, чтобы делать это безопасно, — следить за тем, чтобы температура воды не превышала 100 градусов. Повышенная температура тела представляет опасность для вашего ребенка, поэтому убедитесь, что если вы замачиваете, чтобы успокоить ноющее тело, вы делаете это в воде, которая недостаточно горячая, чтобы поднять температуру вашего тела.
9. Избегайте положений срабатывания триггера.
Если ваша тазовая боль вызвана PSD, вы обнаружите, что определенные положения предсказуемо вызывают стреляющую боль в вашем теле. У большинства женщин это происходит, когда вы разводите ноги, например, когда вы одеваетесь или переворачиваетесь в постели, или сгибая мышцы верхней части бедра, например, толкающие или тянущие движения.
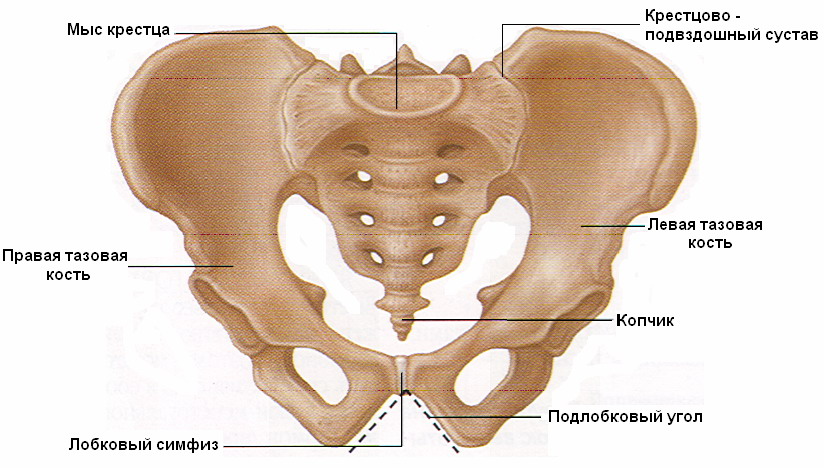 Но допускается делать снимок на позднем сроке, когда ребёнок полностью сформирован, или после родов. На рентгене хорошо заметно расхождение лонных костей.
Но допускается делать снимок на позднем сроке, когда ребёнок полностью сформирован, или после родов. На рентгене хорошо заметно расхождение лонных костей.