Боли и дискомфорт при беременности от А до Я
Даже если беременность проходит идеально, болей и неприятных ощущений все равно не избежать. К счастью, многие из них появляются только в определенные периоды, а с остальными можно бороться. Ниже мы поговорим про все неприятные симптомы (от боли в пояснице до варикозного расширения вен), с которыми сталкивается большинство беременных женщин. А также расскажем, как их свести на нет и облегчить себе жизнь.
Боль в пояснице
Спазмы при беременности
Зубная боль и повышенная чувствительность зубов
Головные боли
Изжога и расстройство желудка
Икроножные судороги
Боль внизу живота
Защемление нерва
Отечность стоп и лодыжек
Отечность и боли в груди
Варикозное расширение вен и геморрой
Аномальные боли во время беременности: пора обратиться к врачу
Боль в пояснице
Ваш малыш становится все тяжелее, и мышцам спины приходится несладко. Это основная причина болей в пояснице. По мере того как центр тяжести смещается вперед, хочется самостоятельно возвращать его на место, слегка наклоняясь назад. Но на самом деле вы только даете дополнительную и неправильную нагрузку на мышцы спины. В результате появляются мышечные зажимы и неприятные ощущения. Абдоминальные (брюшные) мышцы растягиваются и ослабевают во время беременности, поэтому мышцы спины «работают за двоих». Соединительные ткани, которые держат кости в нужных местах, расслабляются под воздействием гормонов беременности. Это в первую очередь касается связок в области таза, ведь организм готовится к родам.
Это основная причина болей в пояснице. По мере того как центр тяжести смещается вперед, хочется самостоятельно возвращать его на место, слегка наклоняясь назад. Но на самом деле вы только даете дополнительную и неправильную нагрузку на мышцы спины. В результате появляются мышечные зажимы и неприятные ощущения. Абдоминальные (брюшные) мышцы растягиваются и ослабевают во время беременности, поэтому мышцы спины «работают за двоих». Соединительные ткани, которые держат кости в нужных местах, расслабляются под воздействием гормонов беременности. Это в первую очередь касается связок в области таза, ведь организм готовится к родам.
Но с болью в спине можно бороться — например, сохраняя правильную осанку. Есть и другие способы.
Носить обувь на низком каблуке и использовать хорошие стельки-супинаторы.
Купить качественный жесткий матрас.
Садиться на корточки, а не нагибаться.
Спать на боку, подложив подушки под живот и между ног.
Носить бандаж для беременных.

Регулярные занятия спортом укрепляют мышцы спины. Эффект почувствуется не сразу, но зато потом ноги и спина еще не раз скажут вам спасибо. Посоветуйтесь с вашим лечащим врачом, чтобы подобрать оптимальные упражнения. Вот несколько универсальных советов для упражнений во время беременности. Как только малыш появится на свет, нагрузка на спину ослабнет и боли довольно быстро пройдут.
Спазмы при беременности
Спазмы при беременности — распространенный недуг как на поздних сроках, когда тело готовится к схваткам, так и во время первого месяца беременности (в более легкой форме). В первые две недели после зачатия оплодотворенная яйцеклетка «пробирается» к матке. Этот процесс может сопровождаться легкими спазмами и незначительными кровянистыми выделениями. Это имплантационное кровотечение. Резкие боли в области таза, похожие на мышечные спазмы, вызваны растяжением связок вокруг матки.
В конце второго и в третьем триместре начинаются тренировочные схватки Брэкстона-Хикса. Они усиливаются по мере приближения родов. Как правило, схватки Брэкстона-Хикса прекращаются, если подвигаться или передохнуть. Однако, если они становятся все сильнее и чаще, возможно, это знак того, что начались роды. Если у вас есть хоть малейшие сомнения, обратитесь к врачу. Схватки Брэкстона-Хикса причиняют дискомфорт, но это абсолютно нормальный для беременности процесс. Так тело готовится к самому важному дню.
Они усиливаются по мере приближения родов. Как правило, схватки Брэкстона-Хикса прекращаются, если подвигаться или передохнуть. Однако, если они становятся все сильнее и чаще, возможно, это знак того, что начались роды. Если у вас есть хоть малейшие сомнения, обратитесь к врачу. Схватки Брэкстона-Хикса причиняют дискомфорт, но это абсолютно нормальный для беременности процесс. Так тело готовится к самому важному дню.
Зубная боль и повышенная чувствительность зубов
Во время второго триместра возрастает чувствительность десен. Особенно это заметно, когда вы чистите зубы и используете зубную нить. Десны иногда даже слегка кровоточат. Действительно, беременность влияет и на состояние полости рта. Гингивит беременных — одна из легких форм заболевания десен. Его симптомы: припухлости, покраснения, кровоточивость и воспаления. Помимо этого, у беременных часто встречается пародонтоз — инфекционное заболевание десен, которое поражает мягкие ткани и кости челюсти. Токсикоз, типичный для ранних сроков беременности, может стать причиной эрозии зубов и кариеса.
Токсикоз, типичный для ранних сроков беременности, может стать причиной эрозии зубов и кариеса.
Несмотря на воспаление десен, важно тщательно чистить зубы дважды в день и не прекращать пользоваться зубной нитью. Если вы уже полгода не были у стоматолога или почувствовали какие-либо неприятные ощущения в полости рта, то самое время записаться на прием. Полоскания соленой водой и переход на щетку с более мягкой щетиной немного снимут дискомфорт.
Головные боли
Резкий всплеск гормонов беременности — эстрогена и прогестерона — запускает химические процессы в мозгу. И из-за этого может болеть голова. Даже если все проходит после таблетки обезболивающего, все равно лучше обратиться к врачу. Аспирин противопоказан беременным, так что вам назначут препараты, которые можно принимать во время беременности. Вот еще несколько способов, с помощью которых можно победить головную боль.
Приложить холодный компресс к голове.

Освоить техники релаксации.
Избегать всего, что может спровоцировать головную боль: продуктов и запахов, которые уже вызывали мигрень.
Побольше спать.
Давать себе легкую физическую нагрузку.
Стараться не нервничать.
Поддерживать правильный режим питания.
Изжога и расстройство желудка
Во время первого и третьего триместра клапан, отделяющий пищевод от желудка, расслабляется под действием гормонов беременности. Из-за этого желудочный сок попадает в пищевод и вызывает изжогу. Чтобы предотвратить изжогу, нужно не принимать горизонтальное положение в течение трех часов после еды. Вот почему ужинать нужно пораньше. Если вас по ночам все равно мучает изжога, то можно попробовать приподнять изголовье кровати. Для этого нужно положить валик между пружинным основанием и матрасом. Одних только подушек будет недостаточно.
Исключите из рациона жареную и острую пищу, цитрусовые и шоколад.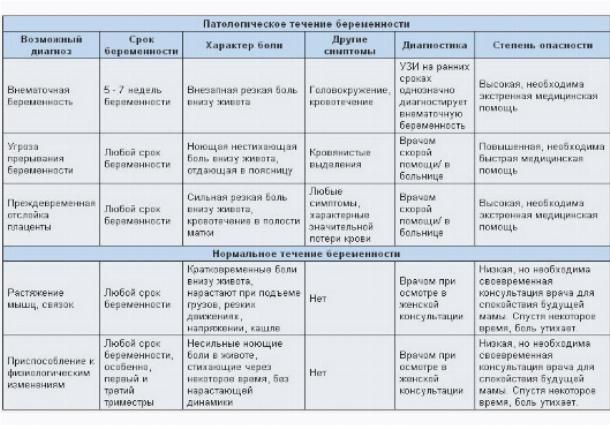 Эти продукты вызывают изжогу. Ешьте часто, но помалу.
Эти продукты вызывают изжогу. Ешьте часто, но помалу.
Икроножные судороги
Икроножные судороги — один из самых распространенных физических недугов во время второго триместра беременности. Они бывают и во время третьего триместра. Болезненные мышечные сокращения в голени или ступне случаются по ночам, и их причина до сих пор неясна.
Однако с икроножными судорогами во время беременности можно побороться. Поможет легкая растяжка перед сном и регулярные физические упражнения. Важно оставаться активной на протяжении всей беременности и пить достаточно жидкости. Удобная обувь и хорошие стельки-супинаторы тоже помогут. Если вы проснулись из-за судороги, растяните мышцы, потянув стопу на себя, а потом в обратную сторону. Сделайте легкий массаж или теплую ванночку для ног.
Боль внизу живота
Во время беременности матка увеличивается, а связки, которые ее фиксируют, растягиваются. Эти связки называют круглыми. Их растяжение вызывает острые и короткие вспышки боли внизу живота, похожие на спазмы. Иногда боль проходит не сразу и даже отдает с другой стороны живота. Беспокоиться тут не о чем — малыш растет, и это вызывает ряд болезненных симптомов.
Эти связки называют круглыми. Их растяжение вызывает острые и короткие вспышки боли внизу живота, похожие на спазмы. Иногда боль проходит не сразу и даже отдает с другой стороны живота. Беспокоиться тут не о чем — малыш растет, и это вызывает ряд болезненных симптомов.
С болями внизу живота тоже можно бороться. Лучше двигаться медленнее, чем обычно, не вставать резко с кровати или со стула и вообще избегать любых резких движений. Теплая ванна или поход в бассейн — тоже хороший вариант. Так вы хотя бы на время снимите нагрузку с круглых связок. Также можно использовать специальный пояс для беременных или бандаж для живота.
Защемление нерва
Малыш растет, и ваш вес увеличивается, в организме задерживается вода — из-за этого нервные пути увеличиваются и давят на нервные окончания. В итоге происходит защемление нерва, на который давят все окружающие его ткани: кости, мускулы, сухожилия и хрящи. Защемления случаются в любой части тела, и болевые ощущения зависят от этого. Запястный синдром влечет за собой онемение пальцев или всей ладони. А защемления в спине, как при межпозвоночной грыже, наоборот вызывают острую боль. Все, что вы можете сделать, — попытаться расслабиться и отдохнуть. Если боль не проходит, обратитесь к врачу.
Запястный синдром влечет за собой онемение пальцев или всей ладони. А защемления в спине, как при межпозвоночной грыже, наоборот вызывают острую боль. Все, что вы можете сделать, — попытаться расслабиться и отдохнуть. Если боль не проходит, обратитесь к врачу.
Отечность стоп и лодыжек
На последних месяцах беременности часто отекают стопы и лодыжки. В организме увеличивается объем циркулирующей крови, а увеличившаяся в размерах матка давит на вены. В итоге лишняя жидкость вытесняется из вен в прилегающие ткани, и так появляются отеки. Добавьте к этому влияние гормонов беременности и получите отекшие ноги. После родов отечность прекратится, но кое-что предпринять можно уже сейчас.
Прилечь и поднять ноги вверх.
Спать на левом боку, чтобы снизить давление на вены, по которым кровь возвращается в сердце.
Носить компрессионные чулки.
Давать себе ежедневную физическую нагрузку.

Носить свободную одежду.
Делать прохладные ванночки для ног.
Походить по дну бассейна или просто постоять в нем, это способствует компрессии и улучшает кровообращение в ногах.
Отечность и боли в груди
В первом триместре гормональные изменения вызывают неприятные ощущения в груди: боль, отечность и повышенную чувствительность. Но через пару недель тело привыкнет к новым гормонам — и все пройдет.
Варикозное расширение вен и геморрой
У некоторых женщин во время беременности развивается варикозное расширение вен. Ведь общий объем крови в организме увеличивается, а отток крови от ног к тазу, наоборот, снижается. В итоге получается сильное давление на вены. Под действием прогестерона они увеличиваются, и это еще одна из причин возникновения варикозного расширения.
Вены способны расширяться даже внутри влагалища. Из-за этого могут возникать неприятные ощущения в нижнем отделе прямой кишки и вокруг ануса. Именно это называют геморроем. Изменения гормонального фона и циркуляция крови вам неподвластны, однако с варикозным расширением вен все равно можно бороться. Вот наши рекомендации:
Из-за этого могут возникать неприятные ощущения в нижнем отделе прямой кишки и вокруг ануса. Именно это называют геморроем. Изменения гормонального фона и циркуляция крови вам неподвластны, однако с варикозным расширением вен все равно можно бороться. Вот наши рекомендации:
Садиться и поднимать ноги выше тела при любой возможности.
Не стоять долго в одной и той же позе.
Не сидеть в положении «нога на ногу».
Внимательно следить за своим весом. Узнайте, как правильно набирать вес во время беременности.
Носить специальные чулки и следить, чтобы резинки не давили в коленях или бедрах.
Пить достаточно жидкости, добавить в свой рацион продукты, богатые клетчаткой, чтобы предотвратить появление геморроя.
Аномальные боли во время беременности: пора обратиться к врачу
Испытывать неприятные ощущения во время беременности и даже боли — это нормально. Но порой они могут быть симптомами серьезных заболеваний. Например, если боли в верхней части живота или плечах сопровождаются головными болями, стоит обратиться к врачу, чтобы исключить вероятность преэклампсии. А когда во время первого триместра вы чувствуете сильные боли в области живота и таза, сопровождающиеся вагинальными кровотечениями, то лучше проверить, не симптом ли это внематочной беременности. Поэтому при любых подозрениях и сильном дискомфорте сразу же обращайтесь к врачу.
Но порой они могут быть симптомами серьезных заболеваний. Например, если боли в верхней части живота или плечах сопровождаются головными болями, стоит обратиться к врачу, чтобы исключить вероятность преэклампсии. А когда во время первого триместра вы чувствуете сильные боли в области живота и таза, сопровождающиеся вагинальными кровотечениями, то лучше проверить, не симптом ли это внематочной беременности. Поэтому при любых подозрениях и сильном дискомфорте сразу же обращайтесь к врачу.
Каждая женщина сталкивается с неприятными ощущениями и болями во время беременности — и даже не один раз. Как правило, это абсолютно естественно, и, когда малыш появится на свет, все пройдет. Ведь беременность — это подготовка к счастливому материнству, и нет ничего прекраснее этого.
Боль в пояснице на ранних сроках беременности
Боль в пояснице на ранних сроках беременности в зависимости и выраженности симптоматики может быть как вполне естественным явлением, связанным с растяжением связок, так и довольно тревожным признаком, сигнализирующим о каких-либо неполадках в организме.
Спазмообразная боль в пояснице может возникать при чрезмерном растяжении мышц лона. Такое явление может привести к развитию симфизита, при котором болевые ощущения проявляются гораздо сильнее и распространяются, помимо поясницы, на область бёдер и паха.
Боль в пояснице на ранних сроках беременности может быть вызвана повышением тонуса матки. Такое явление встречается довольно часто в первые три месяца беременности и требует обязательного лечения.
Боль в пояснице может быть связана с возрастанием нагрузки на поясничный отдел вследствие увеличения размеров живота.
Ведение неактивного и неправильного образа жизни также может сказываться на состоянии поясничного отдела, в особенности если в прошлом женщина имела проблемы, связанные с позвоночником. Продолжительное нахождение в неудобной позе или пребывание в положении сидя также может быть причиной дискомфортных ощущений в пояснице.
Вызвать неприятные ощущения в пояснице может и такая довольно распространённая при беременности проблема, как запор.
Боль в пояснице на ранних сроках беременности может возникать при патологии почек, миозите, половых инфекциях, воспалении матки и её придатков и др.
Учитывая множество причин, способных провоцировать поясничные боли на ранних сроках беременности, при появлении такого симптома следует обязательно поставить в известность лечащего врача.
Причины боли в пояснице на ранних сроках беременности
Среди многочисленного количества факторов, способных вызывать болезненные ощущения в пояснице, отдельно можно выделить следующие причины боли в пояснице на ранних сроках беременности:
- Гипертонус матки. На ранних сроках беременности такая проблема может быть вызвана гормональными изменениями и недостаточной выработкой прогестерона в организме женщины. Кроме того, гипертонус матки может быть следствием такого заболевания, как эндометриоз, результатом воспалительных процессов в матке и её придатках, а также возникать при перерастяжке маточных мышц, наличии опухолей (миома матки), эмоциональных перенапряжениях.

- Симфизит. Причиной развития симфизита могут быть изменения гормонального фона, происходящие в период беременности в организме женщины. Под влиянием релаксина происходит размягчение тканей в области лонного сочленения. Это является естественным для беременности процессом, однако при таких симптомах как сильная отёчность и расхождение костей в окололобковой области требуется вмешательство врача. Помимо болей в пояснице и в паху, дискомфортные ощущения при симфизите могут возникать в бёдрах и копчике. Усиление боли при наличии данной патологии отмечается при смене позы, в положении лёжа женщине затруднительно поднять и выпрямить ноги.
- Запор. Причиной боли, иррадиирующей в поясницу, на ранних сроках беременности может являться такая деликатная проблема, как запор. Для её устранения и нормализации стула женщине необходимо прежде всего сбалансировать питание, возможен приём растительных препаратов, способствующих опорожнению кишечника.

- Увеличение и смещение матки. Такое явление на ранних сроках беременности является естественным процессом и может вызывать дискомфорт в области поясницы. При этом происходит как растяжение связок, поддерживающих матку, так и связок, поддерживающих позвоночник, в результате смещения центра тяжести живота. По прошествии 20 недель беременности такая симптоматика, как правило, исчезает.
- Остеохондроз и радикулит. Данные заболевания нередко становятся причиной болевых ощущений в пояснице. В случае если у женщины ранее имелись проблемы с позвоночником, боль в пояснице во время беременности может быть вызвана обострением остеохондроза и радикулита.
Помимо перечисленных причин, боль в пояснице на ранних сроках беременности, может сопутствовать и другим состояниям, которые могут представлять угрозу для здоровья женщины и течения беременности, поэтому при появлении каких-либо дискомфортных ощущений в поясничном отделе следует обязательно обратиться к врачу. Такие симптомы при боли в пояснице, как выделения из влагалища и боль в животе, требуют экстренного врачебного вмешательства.
Такие симптомы при боли в пояснице, как выделения из влагалища и боль в животе, требуют экстренного врачебного вмешательства.
Симптомы боли в пояснице на ранних сроках беременности
Симптомы боли в пояснице на ранних сроках беременности могут быть как слабо выраженными, так и достаточно сильными, в зависимости от причин, которые её вызывают.
Боль в пояснице на ранних сроках беременности может носить тупой или тянущий характер, быть схваткообразной или постоянной, возникать при движении или когда женщина сидит или находится в положении лёжа.
Чтобы установить причины, провоцирующие боль в пояснице в первые месяцы беременности, и принять необходимые меры для их устранения, следует обязательно обратиться к гинекологу.
Диагностика боли в пояснице на ранних сроках беременности
Диагностика боли в пояснице на ранних сроках беременности, в зависимости от сопутствующих симптомов, может заключаться в проведении ультразвукового исследования, а также общего осмотра пациентки.
При обследовании учитываются такие факторы, как характер и интенсивность боли, наличие сопутствующих симптомов (боли в паху, животе, выделения из влагалища), образ жизни беременной, режим питания, наличие заболеваний позвоночника, инфекционных или системных патологий и т.д.
В зависимости от результатов проведённого обследования беременной назначается индивидуальное комплексное лечение, направленное на устранение причин, вызывающих такую симптоматику.
Лечение боли в пояснице на ранних сроках беременности
Лечение боли в пояснице на ранних сроках беременности зависит от общей симптоматики и характера болевых ощущений.
При заболеваниях позвоночника беременной может быть назначен комплекс лечебных упражнений, который подбирается индивидуально, исходя из характера и типа болевого синдрома. Следует помнить, что женщине в период беременности категорически запрещено поднимать тяжести и перенапрягаться.
Лечение боли в пояснице, вызванной проблемами с опорожнением кишечника, состоит в сбалансировании рациона и режима питания, принимать слабительные в период беременности крайне нежелательно.
При гипертонусе матки лечение проводится в условиях стационара, беременной рекомендован постельный режим, назначаются спазмолитические и седативные средства.
Лечение боли в пояснице на ранних сроках беременности должно быть назначено только квалифицированным врачом после проведения очного осмотра и установления причин, провоцирующих болевые ощущения.
Профилактика боли в пояснице на ранних сроках беременности
Профилактика боли в пояснице на ранних сроках беременности состоит прежде всего в ведении здорового образа жизни, равномерном распределении нагрузок на поясничный отдел, исключении тяжёлого физического труда и стрессовых ситуаций, правильном и сбалансированном питании, поддержании в норме массы тела, полноценном отдыхе.
Профилактика боли в пояснице на ранних сроках беременности заключается также в регулярном посещении лечащего врача и прохождении планового осмотра.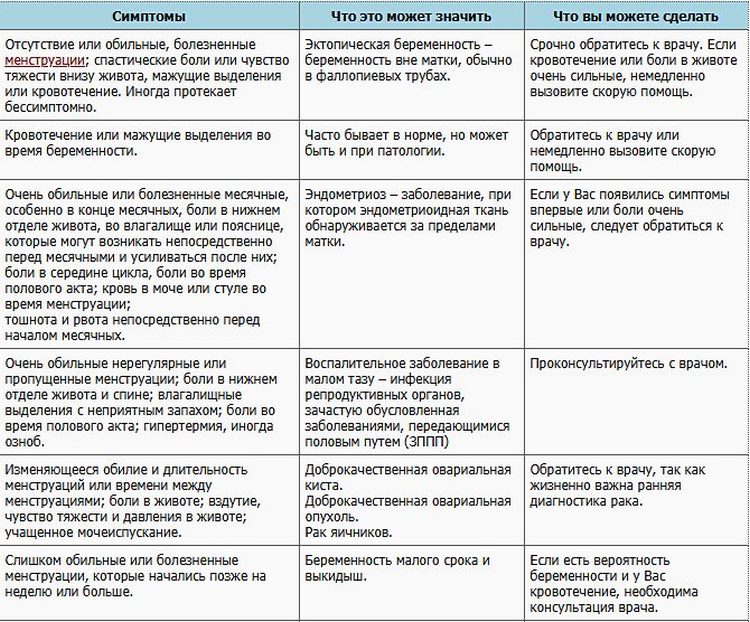
Прогноз боли в пояснице на ранних сроках беременности
Прогноз боли в пояснице на ранних сроках беременности зависит от выраженности симптоматики и причин, которые её вызывают.
Если боль в пояснице связана с растяжением связок, смещением центра тяжести живота, заболеваниями позвоночника, беременной может быть назначен комплекс лечебных упражнений и процедур для облегчения состояния. На течение беременности при отсутствии осложнений такие симптомы, как правило, не оказывают негативного воздействия.
Прогноз боли в пояснице на ранних сроках беременности при возникновении болевых ощущений внизу живота и выделений из влагалища может быть неблагоприятным, если не обратиться своевременно за врачебной помощью. Такая симптоматика может свидетельствовать об угрозе прерывания беременности и требует экстренного вмешательства врача.
При любых, даже самых незначительных дискомфортных ощущениях, возникающих во время беременности, обязательно обращайтесь за консультацией к врачу. Это позволит вовремя обнаружить патологию и не допустить развития негативных последствий.
Это позволит вовремя обнаружить патологию и не допустить развития негативных последствий.
Все новости Предыдущая Следующая
Тянет живот на первых сроках беременности. Чем нужно есть беременной женщине. Если живот тянет на поздних сроках
Период вынашивания для женщины связан с огромной ответственностью. Она теперь отвечает не только за себя, но и за новую зародившуюся жизнь. Страхи, сомнения, стрессы нередко приводят к ухудшению состояния.
Если тянет низ живота при беременности на ранних сроках, причиной может служить обычное волнение. Нередко, подобный дискомфорт становится сигналом о патологических состояниях. Ведь первый триместр является самым опасным, поэтому так важно разобраться в собственных ощущениях, чтобы вовремя обратиться к врачу.
Физиологические изменения
Природный процесс, при котором может тянуть низ живота, проходит на 7-10 день после зачатия. Это связано с закреплением околоплодного яйца на стенках матки. Сопровождается небольшим дискомфортом, возможны мажущиеся кровяные выделения, отходят мелкие кровеносные сосуды эндометрия. В этот период женщина не догадывается о своем состоянии, наступление беременности может показать график базальной температуры. И кровотечение настолько мало, что не превышает и пары капель.
Сопровождается небольшим дискомфортом, возможны мажущиеся кровяные выделения, отходят мелкие кровеносные сосуды эндометрия. В этот период женщина не догадывается о своем состоянии, наступление беременности может показать график базальной температуры. И кровотечение настолько мало, что не превышает и пары капель.
Первый месяц периодически могут возникать подобные ощущения еще вследствие изменения гормонального фона. С каждой неделей количество прогестерона стремительно растет, матка теряет тонус, женщина может принять за начало менструации. Если будущая мама знает о своем новом статусе, а дискомфорт имеет регулярный характер, ей нужно срочно обращаться за врачебной помощью.
Весь период вынашивания связан с изменениями работы пищеварительной системы. Вздутия, метеоризмы, кишечные расстройства – частые спутники на первых месяцах. Нередко добавляется токсикоз, провоцирующий спазмы внизу живота. Облегчить состояние помогут пешие прогулки, полноценный сон и дробное питание.
Замершая беременность
Весь первый триместр сохраняется угроза прерывания. Причиной могут служить разные факторы – неправильный образ жизни, вредные привычки, ранее сделанные аборты, перенесенные инфекции, сбои в работе внутренних органов, в частности эндокринной системы. Организм отторгает эмбрион, матка начинает сокращаться как во время месячных, выводится эндометрий вместе с околоплодным яйцом.
При возникновении кровотечении необходима госпитализация. Если прерывание уже наступило, врач должен убедиться, что в полости матки не осталось частичек эмбриона. При необходимости проводиться соскабливание. Женщине требуется пройти восстановительный период и лишь после планировать новое зачатие.
Внематочная беременность
Опасный диагноз для здоровья и жизни мамы. Если проигнорировать признаки и не обратиться в больницу, последствия могут быть печальны. Статистика неумолима, это одна из главных причин нарушений репродуктивной системы, которая приводит к бесплодию.
Околоплодное яйцо после наступления зачатия не закрепляется в матке, где должен формироваться и расти эмбрион. Остается оно в фаллопиевой трубе и начинает постепенно увеличиваться в размерах, в будущем приводит к разрыву. С этим связаны тянущие ощущения, нередко переходящие в болевые. Если вовремя обнаружить внематочную беременность печальных сценариев удастся избежать, минимизировав последствия.
Симптомы:
- тянет не только низ живота, отдается и в пояснице;
- ощущения давления в половых органах, анальном отверстии;
- после зачатия регулярно появляются кровянистые или коричневые выделения;
- обморок, тошнота, резкие скачки давления.
Чем раньше будет обнаружена патология, тем лучше прогноз дальнейшей реабилитации женщины. Кроме хирургического вмешательства, сегодня существуют методы консервативного лечения.
Угроза прерывания
Внимательное отношение к собственному здоровью может лишь снизить риск, но не исключить его. Причиной появления опасности вынашивания заключается в образе жизни будущей мамы, или вовсе не будет зависеть от ее действий. Даже если женщина будет находиться в состоянии покоя все 10 первых недель, это не убережет от самопроизвольного прерывания.
Причиной появления опасности вынашивания заключается в образе жизни будущей мамы, или вовсе не будет зависеть от ее действий. Даже если женщина будет находиться в состоянии покоя все 10 первых недель, это не убережет от самопроизвольного прерывания.
Причины отслойки плаценты:
- генные мутация эмбриона;
- патологии репродуктивной системы;
- искусственное оплодотворение;
- наличие нескольких эмбрионов;
- инфекции и хронические заболевания внутренних органов.
Если тянущие спазмы постепенно переходят в болевые ощущения и сопровождаются кровотечением, необходимо срочно вызывать скорую помощь. До ее приезда можно выпить спазмолитики (Но-шпу или ее аналог Дротаверин), принять положение лежа, ожидая фельдшера. В некоторых случаях беременность удается сохранить, проводятся дополнительные анализы и исследования уже в больничных стенах, для назначения соответствующей медикаментозной терапии.
Патологии желтого тела
Временные обязанности защиты и питания эмбриона до образования плаценты, выполняет желтое тело. Его задача обеспечить нормальный гормональный фон для ослабления женского иммунитета, а, следовательно, и сохранения жизнеспособности ребенка. Если на ранних сроках немного тянет низ живота при беременности, это может быть сигналом о нарушениях его работы. Киста желтого тела обычно не доставляет будущим мамам дискомфорта, накапливание жидкости и увеличение в размерах, не мешает органу выполнять свои природные задачи.
Его задача обеспечить нормальный гормональный фон для ослабления женского иммунитета, а, следовательно, и сохранения жизнеспособности ребенка. Если на ранних сроках немного тянет низ живота при беременности, это может быть сигналом о нарушениях его работы. Киста желтого тела обычно не доставляет будущим мамам дискомфорта, накапливание жидкости и увеличение в размерах, не мешает органу выполнять свои природные задачи.
- ограничений физической активности;
- временное прекращение половой жизни;
- щадящий постельный режим.
Заболевания внутренних органов
Тянущие ощущения не обязательно могут быть связаны с репродуктивной системой и формированием ребенка. Под действием гормонов обостряются хронические заболевания выделительной системы. Также, это один из сигналов аппендицита, требующего немедленного оперативного вмешательства. В любом случае, необходима консультация гинеколога, терапевта, и других узких специалистов.
Боли внизу живота – не повод для паники, в организме происходят существенные естественные перестройки. Но обратиться при первых дискомфортных ощущениях в консультацию, все же стоит. Определить причину возникшего явления сможет только врач, после соответствующей диагностики и исследований.
Но обратиться при первых дискомфортных ощущениях в консультацию, все же стоит. Определить причину возникшего явления сможет только врач, после соответствующей диагностики и исследований.
Наверное, ни одна ставшая мамой женщина не сможет похвастаться, что ни разу за все 9 месяцев не испытывала болевых ощущений в области живота. Причем чаще всего боль возникает на ранних сроках — в первом триместре. Что, впрочем, совершенно естественно — беременность приводит к существенным изменениям в организме будущей мамы. Смещаются органы малого таза, мышечные волокна и связки растягиваются. И как итог — тянет внизу живот. Такие тянущие боли не представляют никакой опасности и являются совершенно нормальными.
Хотя расслабляться, конечно же, тоже не стоит — далеко не всегда тянущие боли внизу живота бывают безобидными . В ряде случаев они могут свидетельствовать о серьезных проблемах, вплоть до угрозы прерывания беременности. Поэтому единственное правильное решение в данной ситуации — это как можно быстрее обратиться за помощью к врачу-гинекологу. Он осмотрит вас и определит, почему тянет внизу живот.
Он осмотрит вас и определит, почему тянет внизу живот.
Вся та информация, которую вы найдете в этой статье, является только лишь обзорной и ни в коем случае не должна стать основой для попытки определить, что же с вами и почему тянет них живота. И уж тем более никогда не пытайтесь сами себе назначить лечение — помните, что на кону стоит не только ваше здоровье, но и жизнь вашего будущего ребенка. Ведь далеко не всегда боли внизу живота так уж невинны.
Боль как признак беременности
Если у вас наблюдается задержка беременности, признаки, красноречиво свидетельствующие о том, что вы готовитесь стать мамой, а уж тем более если тест на беременность положителен — сомнений у вас нет. Но очень-очень часто женщины начинают внимательно прислушиваться к своему организму еще даже до задержки менструации.
И если вероятность наступления беременности высока, вы можете почувствовать самый первый ее признак — тянущие боли в нижней части живота. Такие болевые ощущения внизу характерны практически для всех женщин — просто у кого-то живот болит сильнее, а у кого-то — едва заметно. А уж в том случае, если для женщины привычны боли внизу живота перед месячными, она этих ощущений, связанных с беременностью, может попросту не заметить.
А уж в том случае, если для женщины привычны боли внизу живота перед месячными, она этих ощущений, связанных с беременностью, может попросту не заметить.
Почему же болит живот, а точнее его низ, в самом начале беременности? Для этого чтобы понять это, необходимо четко понимать, что же представляет из себя сам процесс оплодотворения. Итак, яйцеклетка и сперматозоид соединились, образовалось плодное яйцо. Несколько дней оно движется по фаллопиевым трубам. Когда плодное яйцо достигает своей конечной цели — матки, оно начинает имплантироваться в ее слизистую оболочку.
И происходит эта имплантация примерно за несколько дней до даты очередной менструации. Сам процесс внедрения плодного яйца зачастую сопровождается неинтенсивными болевыми ощущениями внизу живота. И именно эти боли зачастую женщины воспринимают за предвестников менструации. А на самом деле вполне может быть, что боль внизу живота говорит о том, что новоселье вашего крохи состоялось.
Иногда женщины недоумевают — ну почему совершенно естественный процесс имплантации сопровождается болевыми ощущениями? На самом деле это вполне объяснимо и нормально — прежде чем имплантироваться в слизистую оболочку, яйцеклетка как бы расчищает себе место. Кстати говоря, иногда этот процесс влияет даже на целостность слизистой. Хотя, конечно же, ее повреждения крайне минимальны. Но тем не менее в некоторых случаях имплантация может сопровождаться даже скудными кровянистыми выделениями. И чаще всего такие выделения воспринимаются женщинами как преждевременное начало менструации. Кстати говоря, живот внизу болит не всегда — порой бывают только выделения, без боли.
Кстати говоря, иногда этот процесс влияет даже на целостность слизистой. Хотя, конечно же, ее повреждения крайне минимальны. Но тем не менее в некоторых случаях имплантация может сопровождаться даже скудными кровянистыми выделениями. И чаще всего такие выделения воспринимаются женщинами как преждевременное начало менструации. Кстати говоря, живот внизу болит не всегда — порой бывают только выделения, без боли.
Врачи-гинекологи рассказывают об еще одном очень интересном явлении. Они утверждают, что очень часто женщина теряет беременность, даже не подозревая о ее существовании. Природа очень умна и позаботилась о том, чтобы на свет появлялись только здоровые существа — в том числе и люди. В науке такое явление называется естественным отбором.
И если оплодотворенная яйцеклетка окажется с каким-либо генетическим дефектом — а такое происходит очень часто — организм женщины просто отторгнет ее. Причем на самым ранних сроках — в большинстве случаев яйцеклетке не удается даже имплантироваться в стенку матки. Как результат — самопроизвольное прерывание беременности.
Как результат — самопроизвольное прерывание беременности.
В том случае, если женщина не подозревает о своем положении, она и не поймет, что случилось — боли очень слабые, выделения необильные и их принимают за менструацию. Конечно же, в некоторых случаях у женщины имеются и прочие признаки беременности — небольшая тошнота, раздражительность, набухшая грудь, потягивает низ живота и поясница. Но все эти симптомы встречаются и во время обычного предменструального синдрома — ну поболит живот и пройдет.
Ну а если вы знаете о своей беременности и почувствовали болевые ощущения в нижней части живота или в пояснице, а уж тем более если заметили хотя бы намек на кровянистые выделения, не раздумывайте — сразу же отправляйтесь за помощью к врачу-гинекологу.
Срочно обратитесь к врачу!
Как ни печально это осознавать, но примерно каждая сороковая беременность заканчивается выкидышем. Причем львиная доля всех случаев приходится именно на ранние сроки — на первый триместр. Иногда причина выкидыша ясна, но чаще всего ее не могут назвать даже врачи — кто-то умудряется работать в поте лица, таскать на пятый этаж на руках старшего ребенка в придачу с коляской и сумками и не испытывает никакого дискомфорта, не говоря уж об угрозе прерывания беременности или даже боли. Другие же женщины могут потерять своего малыша, просто оступившись или резко повернувшись.
Иногда причина выкидыша ясна, но чаще всего ее не могут назвать даже врачи — кто-то умудряется работать в поте лица, таскать на пятый этаж на руках старшего ребенка в придачу с коляской и сумками и не испытывает никакого дискомфорта, не говоря уж об угрозе прерывания беременности или даже боли. Другие же женщины могут потерять своего малыша, просто оступившись или резко повернувшись.
Причем вы должны быть чуткой по отношению к самой себе даже в том случае, если все происходящее для вас не ново и в первую беременность вы чувствовали себя замечательно и живот у вас никогда не болел — никогда нельзя быть уверенной наверняка, что и в этот раз все пройдет также гладко. Вы должны вызвать “скорую помощь” сразу же, если вы заметили следующие симптомы:
Боль усиливается
Если боль слабая и не меняет своей интенсивности, вы вполне можете дойти до врача самостоятельно — скорее всего, ваша боль физиологична и не представляет никакой угрозы. А вот если боли усиливаются, низ тянет очень интенсивно, действовать нужно немедленно — это может свидетельствовать о начавшемся выкидыше. Примите таблетку но-шпы, отправляйтесь в кровать и там ждите приезда медиков. И не вздумайте класть ничего на живот — ни холодного, ни теплого! От боли вы таким образом не избавитесь, а вот осложнения заработаете с высокой долей вероятности.
Примите таблетку но-шпы, отправляйтесь в кровать и там ждите приезда медиков. И не вздумайте класть ничего на живот — ни холодного, ни теплого! От боли вы таким образом не избавитесь, а вот осложнения заработаете с высокой долей вероятности.
Боль становится навязчивой
В норме болевые ощущения не должны слишком сильно беспокоить будущую маму. А вот в том случае, если боль становится слишком назойливой и мешает вам сосредоточиться на чем-либо, стоит забеспокоиться. Не рискуйте — вызывайте врача. Уж лучше пусть он развеет ваши страхи, чем вы пропустите начало серьезной проблемы.
Строгая локализация боли
Стоит забеспокоиться и в том случае, если боль локализуется где-то в определенном месте — чаще всего в боку. В данном случае вам необходимо ультразвуковое исследование, которое поможет определить, не столкнулись ли вы с таким неприятным явлением, как внематочная беременность.
Кровянистые выделения
Если у вас не только живот болит, а еще вы заметили кровянистые выделения, вам нужна консультация врача и как можно быстрее. И совершенно неважно, много крови или всего несколько капель, бледно-розовые, коричневые или алые выделения — все они свидетельствуют о том, что что-то пошло не так и вам с малышом необходима помощь. Кстати говоря, иногда кровь бывает и одна, без боли — разве что слегка низ живота потягивает.
И совершенно неважно, много крови или всего несколько капель, бледно-розовые, коричневые или алые выделения — все они свидетельствуют о том, что что-то пошло не так и вам с малышом необходима помощь. Кстати говоря, иногда кровь бывает и одна, без боли — разве что слегка низ живота потягивает.
Скорее всего, у вас началась отслойка плодного яйца — проще говоря, выкидыш. Но не стоит сразу же паниковать — в большинстве случаев своевременно начатое лечение позволяет остановить и обратить этот патологический процесс и на свет появится чудесный здоровый малыш. Но в некоторых случаях, увы, кровотечение может указывать на замершую беременность и женщине понадобится чистка полости матки.
Кроме того, если вас что-то смущает или пугает- и не обязательно живот болит-, к врачу стоит обратиться в любом случае. Только врач сможет провести обследование, оценить ситуацию и развеять ваши страхи. Или, если действительно что-то не так, назначить лечение. Поэтому закройте вкладку форума для будущих мам — там умных советов вы точно не найдете — и отправляйтесь в поликлинику.
Акушерские проблемы
Боли внизу живота во время беременности подразделяются на два типа — акушерские и не акушерские. Выше вкратце мы уже упоминали о них, но давайте разберемся более детально — кто знает, вдруг эта информация будет для вас полезна. Итак, к акушерским проблемам относятся:
Замершая беременность
В некоторых случаях под влиянием тех или иных факторов развитие плода просто прекращается — это явление в медицине называется замершей беременностью. Некоторое время женщина даже не догадывается о произошедшем, но рано или поздно организм попытается избавиться от мертвого плодного яйца — женщина начинает чувствовать боли — чаще всего это низ живота. Чаще всего это сопровождается кровянистыми выделениями.
Внематочная беременность
Очень редко бывает так, что плодное яйцо не добирается до места назначения и крепится не в матке, а в маточных трубах — начинает развиваться внематочная беременность. По мере роста плода труба начинает растягиваться и женщина ощущает болевые ощущения — чаще всего с одной стороны живота.
Вскоре за этим появляются и кровянистые выделения. Сохранить такую беременность, к сожалению, невозможно. Но тем не менее медицинская помощь просто необходима — в противном случае труба просто лопнет. Кстати говоря, низ живота начинает тянуть примерно за две недели до появления интенсивных болевых ощущений.
Самопроизвольный выкидыш
Нельзя забывать о том, что в ряде случаев боль может свидетельствовать о самопроизвольном выкидыше. В зависимости от стадии процесса врачи выделяют три вида. Угрожающий выкидыш — процесс еще не начался, но существует высокий риск. Женщина чувствует тяжесть внизу живота, в области поясницы и крестца появляются легкие тянущие болевые ощущения. При начавшемся выкидыше болевые ощущения усиливаются — живот болит невыносимо — и к ним присоединяются кровянистые выделения. При аборте в ходу эти симптомы усиливаются еще больше.
Но в этих стадиях процесс обратим, если женщина своевременно получит квалифицированную помощь. А вот если случился полный выкидыш — врачи уже бессильны, так как происходит полное или частичное изгнание плода из полости матки. Боль в такой ситуации очень сильна, а также может начаться кровотечение. Затем живот резко прекращает болеть, но это не повод расслабляться. В большинстве случаев врач принимает решение о выскабливании полости матки, чтобы не допустить развития воспалительного процесса или заражения.
Боль в такой ситуации очень сильна, а также может начаться кровотечение. Затем живот резко прекращает болеть, но это не повод расслабляться. В большинстве случаев врач принимает решение о выскабливании полости матки, чтобы не допустить развития воспалительного процесса или заражения.
Воспалительные процессы
В некоторых случаях болевые ощущения могут возникать из-за сильных воспалительных процессов. Принято считать, что во время беременности болячки обходят женщину стороной. Но врачи-гинекологи утверждают обратное — беременность является катализатором для гинекологических заболеваний. В зависимости от воспалительного процесса живот может болеть очень сильно, а может только слегка потягивать низ. Но лечение необходимо начинать как можно быстрее в любом случае.
Другие проблемы
Но не всегда болевые ощущения говорят о гинекологических проблемах. Помните о том, что возможны и другие причины, никоим образом не связанные с беременностью, приводящие к тому, что болит живот или тянет его низ. Чаще всего встречаются следующие заболевания:
Чаще всего встречаются следующие заболевания:
Цистит
Анатомия женщины такова, что мочеточник расположен крайне близко к половым органам. И очень сложно определить, где же именно локализовалась боль. Да и мочевой пузырь расположен в нижней части живота — немудрено перепутать. А во время беременности цистит возникает крайне часто. В данном случае болевые ощущения в нижней части живота сопровождаются учащенным мочеиспусканием, а порой и резью.
Ни в коем случае нельзя игнорировать цистит — в большинстве случаев он развивается из-за инфекций. Несложно догадаться, что любая инфекция представляет серьезную угрозу для здоровья вашего малыша. Лечение цистита должно проводиться под строгим контролем как уролога, так и гинеколога.
Проблемы с кишечником
Тянущие боли могут возникать и в том случае, если у беременной женщины проблемы с пищеварением. Метеоризм, запор, понос- все это абсолютно нормально для первого триместра беременности, так как в организме происходят серьезные гормональные изменения. И все эти неполадки зачастую приводят к возникновению ноющих болевых ощущений. Стоит нормализовать пищеварение и боль пройдет.
И все эти неполадки зачастую приводят к возникновению ноющих болевых ощущений. Стоит нормализовать пищеварение и боль пройдет.
Аппендицит
Нельзя забывать о такой возможной причине боли, как аппендицит — разумеется, только в том случае, если до сих пор он у вас не удален. В данном случае к болевым ощущениям присоединяется тошнота, слабость, головная боль и повышение температуры тела. В любом случае консультация хирурга просто необходима. Если диагноз подтвердится — не расстраивайтесь, операция не влечет никакой угрозы вам и/или малышу.
Любая будущая мама, пусть даже ей предстоят уже не первые роды, подвержена определенным страхам, связанным с беременностью, а уж тем более, если тянет внизу живота.
Как правило, у большинства женщин период «интересного» положения протекает спокойно, без каких-либо осложнений, не доставляя лишних волнений. И, тем не менее, если у беременной женщины тянет внизу живота, это может свидетельствовать о значительных проблемах в организме, причину которых необходимо выяснить как можно быстрее.
Для каждого триместра беременности могут иметь место свои виды болезненных ощущений, и для каждого — своя причина их возникновения. Условно боли разделяют на опасные и неопасные. К неопасным относят те виды которые не представляют угрозы будущей матери и ее плоду. Это могут быть которые могут возникнуть у абсолютно любого человека и иметь вид недлительных спазмов. Обычно это связано с едой, которую принимает беременная женщина. Если тянет живот, но боли незначительные, причиной может быть заниженный чувствительности, когда в животе малыш начинает двигаться. В остальных случаях нужна консультация врача.
Существует ряд заболеваний во время протекания беременности, которые сопровождаются болями, знать о них просто необходимо.
Если тянет внизу живота справа, причем, в целом в организме не выявлено каких-либо патологий, не имеют место выделения, это может быть АППЕНДИЦИТ. В этом случае беременной понадобится срочная и квалифицированная медицинская помощь (хирургическая). Это наиболее опасный вид боли, локализованной внизу брюшной полости. Малейшее промедление может стоить жизни будущему младенцу.
Это наиболее опасный вид боли, локализованной внизу брюшной полости. Малейшее промедление может стоить жизни будущему младенцу.
Если тянет внизу живота и при этом боли сопровождаются выделениями с кровью (влагалищными), причиной может стать или аборт (самопроизвольный). Это чрезвычайно опасное состояние, при котором требуется срочная помощь медиков. Иначе, беременность вряд ли удастся сохранить.
Очаги ВОСПАЛЕНИЯ в репродуктивных женских органах (маточных трубах, яичниках) тоже сопровождаются болезненными ощущениями, сопутствующими выделениями (гнойными) и повышенной температурой.
Если тянет внизу живота и это ощущение передается в поясничную область беременной женщины, появляются кровянистые выделения и увеличивается активность будущего младенца, это предполагаемая УГРОЗА РОДОВ ранее установленного срока (преждевременные). Из-за интенсивности развития данного вида заболевания, требуется и быстрая помощь медиков.
Боль внизу живота (тянущая, периодическая), сопровождающиеся общим ослаблением организма, тошнотой, головокружением и сухостью во рту могут быть
Причиной боли в нижней части брюшной полости у будущей мамы может стать РАСТЯЖЕНИЕ СВЯЗОК И МЫШЦ. Дело в том, что они растягиваются из-за увеличивающейся матки, которую связки и мышцы поддерживают. Боли эти временные, но они могут стать более значительными при физических нагрузках, переедании и перенапряжении. Они могут быть вызваны чрезмерным напряжением живота, сильным кашлем. Для болей такого характера специальное лечение, обычно, не назначается. Достаточно устраивать себе периодический отдых и вести спокойную, умиротворенную жизнь без волнений. Активная жизнь в данном случае неприемлема.
Дело в том, что они растягиваются из-за увеличивающейся матки, которую связки и мышцы поддерживают. Боли эти временные, но они могут стать более значительными при физических нагрузках, переедании и перенапряжении. Они могут быть вызваны чрезмерным напряжением живота, сильным кашлем. Для болей такого характера специальное лечение, обычно, не назначается. Достаточно устраивать себе периодический отдых и вести спокойную, умиротворенную жизнь без волнений. Активная жизнь в данном случае неприемлема.
Неважно, чем могли быть вызваны болезненные ощущения внизу живота у беременной женщины, важно суметь вовремя и адекватно оценить ее состояние и грамотно диагностировать болезнь. А это может сделать только хороший специалист. И если вы дорожите свои здоровьем и здоровьем вашего будущего малютки, при первых проявлениях боли, особенно внизу живота, немедленно обращайтесь к врачу. Желаем здоровья вам и вашему малютке!
При наступлении беременности в организме женщины начинают происходить глобальные перестройки, что обусловлено подготовкой к предстоящему вынашиванию ребенка и родовой деятельности. В это время могут появиться различного рода признаки того, что внутри зародилась новая жизнь. Среди основных симптомов тянущие боли внизу живота. И именно этот признак чаще всего вызывает тревогу у будущих матерей. Так почему же тянет живот на ранних сроках беременности?
В это время могут появиться различного рода признаки того, что внутри зародилась новая жизнь. Среди основных симптомов тянущие боли внизу живота. И именно этот признак чаще всего вызывает тревогу у будущих матерей. Так почему же тянет живот на ранних сроках беременности?
Нередко, когда тянет живот в начале беременности, это вызывает у беременной немалое волнение, ведь такой симптом может предрекать преждевременное прерывание беременности. И действительно риск есть, но при условии, что тянущая боль сопровождается кровянистыми выделениями из влагалища.
Физиологически такие боли являются нормой при оплодотворении. Это обусловлено приливом крови к матке и усилением кровообращения. Также такие болезненные ощущения связаны с набуханием и растяжением маточных связок. Они вместе с растущей маткой должны постоянно растягиваться, что, собственно, и может вызывать определенного рода дискомфорт. Однако, не все женщины, находящиеся в «интересном положении», наблюдают такой симптом.
В норме, тянущие боли возникают только при физической активности. Если же и в полностью расслабленном состоянии болезненность не проходит, то речь может идти уже о патологии. Поэтому очень важно своевременно уведомить своего консультирующего доктора о каких-либо изменениях в организме, если вы планируете беременность.
Если же и в полностью расслабленном состоянии болезненность не проходит, то речь может идти уже о патологии. Поэтому очень важно своевременно уведомить своего консультирующего доктора о каких-либо изменениях в организме, если вы планируете беременность.
Физиологические причины
Как правило, через неделю после зачатия могут появиться тянущие боли в животе и это нормальное проявление происходящих физиологических процессов при наступлении беременности. В это время организм начинает перестраиваться на работу в более активном, так сказать, режиме. И это явление не может не отображаться на самочувствии будущей матери:
- Боли тянущего характера в гинекологии относят к первым симптомам наступления беременности. И в подавляющем большинстве случаев они наступают в момент имплантации эмбриона к стенке матки. Это чувство немного схоже с болезненными ощущениями перед месячными. В этот же период начинают происходить изменения и в молочных железах: они наливаются, повышается их чувствительность.
 Также могут проявиться и другие симптомы зачатия. Если вам интересно, то можете более подробно ознакомиться с ними в одной из наших предыдущих публикаций.
Также могут проявиться и другие симптомы зачатия. Если вам интересно, то можете более подробно ознакомиться с ними в одной из наших предыдущих публикаций. - Как было сказано ранее, тянущие боли внизу живота связаны с усилением кровообращения в матке. Это необходимо для того, чтобы эмбрион получал кислород и питание. Но вместе с тем, чрезмерно усиленное кровообращение может спровоцировать тонус матки, что, в свою очередь, очень опасно для плода на ранних стадиях.
- Второй причиной такого явления становятся изменения в самой матке. Связки и ткани, окружающие матку, размягчаются, растягиваются, смещаются. Особенно, стремительный рост наблюдается в первые 4-6 недель беременности.
- Также одним из обоснований тянущих болей внизу живота является увеличение количества прогестерона. При этом могут наблюдаться характерные боли в верхней части ног и пояснице.
Опасные состояния
Как было сказано ранее, боли тянущего характера могут иметь и другую природу, не связанную с физиологическими изменениям в виду наступления беременности. Поэтому появление некоторых состояний должны насторожить будущую мать и заставить ее незамедлительно обратиться к врачу-гинекологу.
Поэтому появление некоторых состояний должны насторожить будущую мать и заставить ее незамедлительно обратиться к врачу-гинекологу.
В случае, когда живот не просто тянет, а имеет тенденцию к увеличению болезненности с характерными схваткообразными приступами и при этом время от времени появляются кровянистые выделения, то необходимо сразу же вызвать скорую. Причинами такого состоянию могут быть:
- Угроза или уже состоявшееся отделение плодного яйца от стенки матки. Такое состояние является характерным для первого триместра беременности, но своевременно оказанная медицинская помощь поможет сохранить жизнь развивающегося внутри утроба матери плода.
- Наличие инфекционных заболеваний. Речь идет не только о различного рода воспалительных заболеваниях, но и о тех, которые передаются половым путем. Именно такие болезни обостряются во время беременности и вызывают ряд неприятных последствий, среди которых в том числе и боли внизу живота.
- Замершая беременность нередко становится причиной появления тянущих болей в области матки.
 Также подобную симптоматику имеет внематочная беременность и прочие патологические процессы, связанные с неправильным расположением плодного яйца.
Также подобную симптоматику имеет внематочная беременность и прочие патологические процессы, связанные с неправильным расположением плодного яйца. - Киста желтого тела. Одним из признаков такого патологического отклонения также могут быть боли тянущего характера в области матки. Но при этом важно понимать, что киста желтого тела никоим образом не способна навредить будущему ребенка и, в большинстве случаев, по истечению 1-2 месяцев она попросту рассасывается.
- Цистит является одним из частых спутников беременности. Тянущие боли, частые позывы к мочеиспусканию и прочие подобного рода симптомы характеризуют наличие такого заболевания.
Что делать если тянет живот?
О любых дискомфортных ощущениях будущая мать обязана уведомить своего консультирующего врача. Своевременная диагностика, например, поможет избежать негативных последствий, как для самочувствия женщины, так и для ее будущего ребенка.
Но кроме дискомфортных ощущений, есть ряд симптомов, при которых следует незамедлительно обратиться за врачебной помощью:
- тянущая боль в области матки и придатках, сопровождающаяся резкими, усиливающими спазмами;
- схваткообразные боли различной интенсивности;
- сильная рвота, тошнота, диарея, которая больше похожа на интоксикацию;
- кровянистые, обильные выделения;
- боль в любой части живота, которая усиливается при пальпации.

В случае появления одного из описанных выше состояний, беременная женщина должна вызвать скорую и занять горизонтальное положение. Ни в коем случае нельзя самостоятельно добираться до врача, поскольку любые встряски и физическая активность может только усугубить самочувствие.
Итог
В завершении публикации, хотелось бы сделать небольшое заключение:
- В подавляющем большинстве случаев, связанных с тянущими болями внизу живота в начале беременности, развивающийся внутри утроба матери ребенок вне опасности.
- У женщины, не находящейся в «интересном положении», подобные ощущения могут быть вызваны приемом неподходящих гормональных препаратов, активным половым актом, стрессом и даже гинекологическом осмотром.
- Беременная женщина должна ставить в известность своего врача-гинеколога о любых нехарактерных для ее положения ощущениях. Своевременно диагностированная патология или опасность поможет исключить негативное влияние на здоровье будущей матери и ее ребенка.

А сталкивались ли вы или ваши знакомые с подобным явлением во время беременности? Если да, то действительно ли боли прошли через несколько суток без врачебной помощи? Делитесь с нами и нашими читателями интересной, а для кого-то, возможно, даже полезной информацией, оставляя комментарии в конце публикации.
Тянущая боль внизу живота во время беременности всегда вызывает страх и ужас у женщин в положении. Да, потерять беременность, особенно долгожданную, или получить критические осложнения, чреватые нарушениями развития малыша, — невеселая перспектива.
И порой разобраться, в чем же причина такого симптома и насколько это опасно, даже специалисту весьма сложно.
Поэтому беременные с такими проявлениями должны обязательно говорить о данной жалобе гинекологу. А врач в свою очередь должен обследовать пациентку и исключить патологическое течение беременности.
Врач целенаправленно опросит будущую мамочку о характере болей, их интенсивности, точной локализации.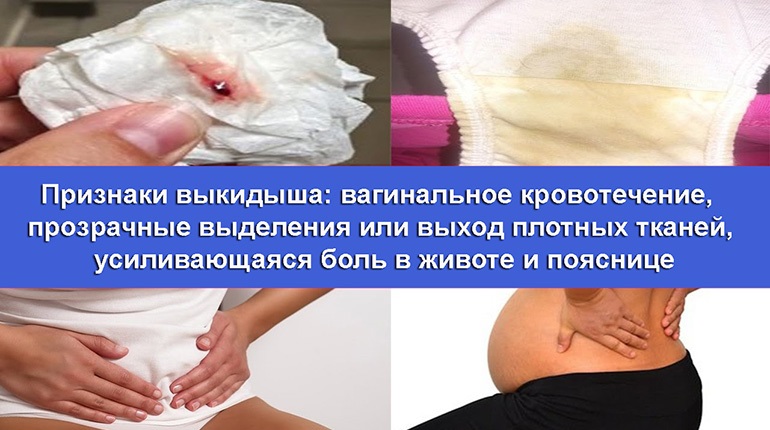 Уточнит обязательно, с чем связывает появление боли сама беременная.
Уточнит обязательно, с чем связывает появление боли сама беременная.
Например, боль внизу живота может возникать после физического или эмоционального перенапряжения, сильных переживаний. Возможно появление болевых ощущений даже при кашле, чихании или глубоком вдохе.
Так как тянущие боли могут возникать и при патологии смежных с маткой органов, то специалист уточнит, есть ли связь между этими симптомами и работой кишечника или мочевыделительной системы.
Причины
Выше я перечислила неполный перечень ситуаций, при которых у беременных может заболеть живот. Но это не причины, а внешние проявления, симптомы этих причин. О самих причинах речь пойдет ниже.
Среди причин тянущих болей в нижней части живота можно выделить две группы — физиологические и патологические.
Физиологическими можно назвать причины, которые закономерно возникают в организме всех без исключения женщин, вынашивающих ребенка. Ведь организм женщины в этот период претерпевает массу изменений.
Например, само увеличение матки уже может вызывать дискомфорт внизу живота.
Это вполне закономерное изменение. Как правило, оно не влечет за собой никаких негативных последствий для организма будущей мамы и малыша. Хотя дискомфорт, естественно, создает. Проходят такие боли сами собой и не требуют никакого лечения.
Патологические причины включат в себя те изменения в организме женщины в положении, которые могут привести к ухудшению здоровья матери или плода. И тут важно не прозевать опасную ситуацию и вовремя обратиться за помощью к специалисту.
Да, тянущая боль внизу живота, особенно на ранних сроках, может быть связана с некоторыми физиологическими процессами в организме беременной. Но совсем не обязательно, что она появится.
Болезненные ощущения в начале беременности при определенной физиологической ситуации могут быть, а могут и не быть. У каждой женщины начинается и заканчивается беременность по-своему. Все процессы индивидуальны.
Здесь стоит упомянуть и про болевой порог, уровень которого у каждого человека свой. То есть, каждый человек по-своему чувствует боль.
То есть, каждый человек по-своему чувствует боль.
Например, женщины с низким болевым порогом более восприимчивы к любым болезненным ощущениям, дискомфорту и потягиванию живота. В то же время женщины с высоким болевым порогом на нерегулярную монотонную тянущую боль в нижней части живота и вовсе не обращают внимание.
Итак, перейдем к физиологическим изменениям в организме беременной женщины, которые могут спровоцировать болевые ощущения внизу живота на ранних стадиях беременности.
С наступлением беременности форма матки меняется с грушевидной на яйцевидную. Также усиливается кровоснабжение этого детородного органа, что может спровоцировать потягивание внизу живота.
На седьмые сутки после зачатия оплодотворенная яйцеклетка (зигота), спустившись по маточной трубе в полость матки, как будто пробуравливает себе место в маточной стенке, чтобы там зафиксироваться. При этом чувствительные женщины могут ощутить боли, подобные менструальным.
В некоторых случаях это может сопровождаться скудными кровянистыми или сукровичными выделениями из влагалища, которые женщины могут воспринять как начало менструации раньше времени.
Во время беременности меняется гормональный фон, который способствует расслаблению мышц и связок, особенно мышц малого таза.
Расслаблению мышц способствует гормон прогестерон. Еще его называют гормоном, сохраняющим беременность, так как он препятствует избыточному тоническому сокращению (гипертонусу) мышц в организме беременной. В том числе это касается мышц главного мышечного органа – матки.
Под воздействием прогестерона и еще одного важного вещества, релаксина, происходит разрыхление связок суставов, хрящей сочленений тазовых костей.
Тазовые кости немного расходятся, подстраиваясь под увеличивающуюся нагрузку увесистой матки. Объем таза увеличивается, что обеспечивает более легкое прохождение малыша по родовым путям.
Но при этом расслабляется не только мускулатура матки, но и мышечный слой кишечника. Это приводит к нарушениям перистальтики кишечника у беременных. Как следствие — метеоризм или неустойчивый стул (то запор, то понос) – частые спутники беременности.
Такие явления, как правило, всегда дают о себе знать симптомами распирания, тяжести и потягивания нижнего сегмента живота.
Следовательно, дискомфорт в нижнем сегменте живота у беременных не всегда может быть связан с изменениями органов малого таза.
Физиологические изменения, вызывающие боль на поздних сроках
Дело в том, что для этого времени характерны наиболее интенсивный рост и высокая двигательная активность малыша. Матка также интенсивно растет и сильно перерастягивается. Дополнительно мышечные волокна матки реагируют сокращением на двигательную активность плода.
Как следствие действия всех этих процессов в комплексе, редкое неинтенсивное потягивание нижнего сегмента живота в середине беременности и на поздних сроках имеет место быть.
И встречается это у будущих мамочек довольно часто. На поздних сроках беременности, начиная примерно с 37-й недели, непродолжительная и умеренная тянущая боль внизу живота считается вполне нормальным явлением.
Так организм женщины уже готовится к родам. Матка начинает периодически сокращаться. Появляются так называемые тренировочные схватки.
Такой этап «тренировки» или, иначе говоря, «разминки» очень важен в процессе подготовки к родам. Ведь роды – это не спонтанный процесс, как может показаться на первый взгляд. Запуск родовой деятельности происходит поэтапно и не быстро.
Если срок беременности больше 37 недель, беременность считается доношенной. Поэтому, когда на таком сроке тянущая боль нарастает и переходит в схваткообразную, пора собираться в роддом.
Как отличить физиологические причины тянущей боли внизу живота?
Для этого необходимо внимательно прислушаться к характеру боли, проследить ее связь с другими признаками нарушения функций внутренних органов (например, кишечника).
Очевидно, что двух одинаковых беременностей не бывает. У всех каждый ее этап протекает по-разному. Но можно выделить несколько признаков не требующей медицинского вмешательства тянущей боли внизу живота.
К ним можно отнести:
- Боль не постоянная, не интенсивная, монотонная, а не схваткообразная или острая.
- Боль проходит после кратковременного отдыха в горизонтальном положении.
- Боль не нарастает и не мешает в повседневных делах женщины (не нарушает резко ее привычный образ жизни).
- При этом нет сукровичных или кровянистых выделений из влагалища.
- Отсутствуют другие признаки нарушения функции внутренних органов. Например, нет признаков расстройства органов пищеварения или мочеиспускания (диареи, тошноты, рвоты, общего недомогания, расстройства мочеиспускания).
- Прием одной таблетки Но-шпы или другого спазмолитика (если нет противопоказаний) стойко снимает тянущую боль внизу живота.
- Кроме боли, нет других признаков нарушения самочувствия.
То есть, нет снижения артериального давления, учащенного сердцебиения, повышенного потоотделения или холодного липкого пота, помутнения сознания или предобморочного состояния. Эти признаки являются проявлениями опасных патологий, которые требуют срочного медицинского вмешательства (например, разрыв маточной трубы при внематочной беременности).
Эти признаки являются проявлениями опасных патологий, которые требуют срочного медицинского вмешательства (например, разрыв маточной трубы при внематочной беременности).
Патологические причины тянущей боли внизу живота
В этом блоке статьи мы рассмотрим причины так называемых акушерских болей, связанных с прерыванием беременности, внематочной беременностью и др. Поговорим также о причинах тянущей боли, связанных с какой-либо хирургической патологией беременности (аппендицит, кишечная непроходимость и др.).
Акушерские боли: как распознать и как обследоваться?
Тянущая боль внизу живота может свидетельствовать о внематочной беременности. При внематочной беременности закрепление эмбриона происходит не в полости матки, как обычно, а в самой маточной трубе.
Гораздо реже, но встречаются случаи, когда оплодотворенная яйцеклетка может имплантироваться даже в брюшной полости.
При внематочной беременности женщину в таких случаях беспокоят регулярные сильные боли. Характерна односторонняя локализация боли (со стороны прикрепленного эмбриона в маточной трубе).
Характерна односторонняя локализация боли (со стороны прикрепленного эмбриона в маточной трубе).
Боль, как правило, нарастает по мере роста эмбриона. Нередко боль усиливается при надавливании или при физической нагрузке. Характерна также иррадиация боли в поясницу, задний проход или ноги.
К пятой-седьмой неделям беременности эмбрион занимает значительную часть маточной трубы. Поэтому в это время существует реальная угроза разрыва трубы и массивного кровотечения.
Появляются мажущие кровянистые выделения из влагалища. При этом присоединяются симптомы общего недомогания: головокружение, головная боль, слабость, снижается артериальное давление.
При внематочной беременности тест положительный, но содержание ХГЧ (хорионического гонадотропина человека) в крови снижено. В диагностике данного состояния помогает УЗИ.
При ранней диагностике есть возможность спасти маточную трубу, проведя своевременно операцию. Но внематочная беременность с точки зрения ее продолжения всегда обречена на провал.
Угроза прерывания беременности
При угрозе прерывания беременности женщину беспокоят тянущие боли внизу живота, не утихающие даже в спокойном состоянии. Любая физическая активность вызывают усиление болей.
Характерно появление кровянистых выделений различной интенсивности. Женщина ощущает общую слабость, вялость. Нередко появляется потемнение или «мушки» в глазах, головокружение. На поздних сроках беременности такие симптомы могут сопровождаться схваткообразными болями.
Такое состояние требует неотложной помощи, нужно экстренно обратиться в медучреждение.
Госпитализация при угрозе прерывания беременности обязательна. Не пытайтесь избежать ее, так как и ребенок, и мать нуждаются в постоянном наблюдении и комплексном лечении.
Возникновение угрозы прерывания беременности часто вызвано нервными перенапряжениями, физическими нагрузками, стрессами, инфекционными заболеваниями, изменением гормонального фона.
Нередко угрозе прерывания беременности предшествует гипертонус матки.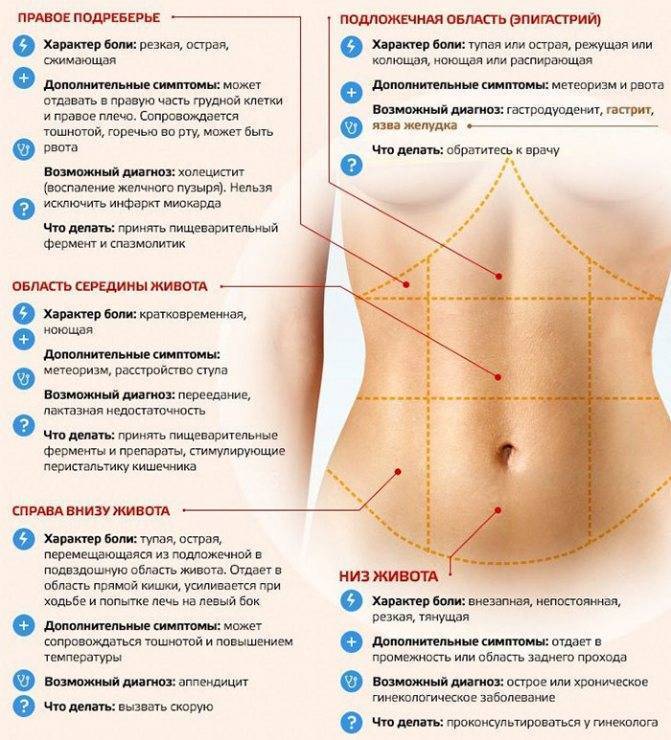 Женщины, помимо тянущей боли, ощущают резкое напряжение матки. Они описывают это чувство, что у них как бы «каменеет живот».
Женщины, помимо тянущей боли, ощущают резкое напряжение матки. Они описывают это чувство, что у них как бы «каменеет живот».
Нельзя к такому симптому относиться без должного внимания. Ведь повышенный тонус матки может спровоцировать выкидыш.
При своевременном выявлении и грамотной терапии эта патология имеет благоприятный прогноз.
Замершая беременность
Еще одной причиной тянущей боли внизу живота при беременности является замершая беременность. Причинами, по которым эмбрион прекращает развиваться, могут являться сбои на генном уровне, гормональный дисбаланс, неправильный образ жизни родителей. Также существует высокий риск «замирания эмбриона» при искусственном оплодотворении.
Выделяют так называемые критические периоды течения беременности, когда эмбрион особенно уязвим. Их несколько: сначала это 3-4 недели беременности, потом — 8-11 недели и 16-18 недели внутриутробного развития.
Иногда у женщин при замершей беременности могут вообще отсутствовать какие-либо жалобы. Но чаще присутствует какой-то дискомфорт или периодически чувствуется тянущая боль в нижнем сегменте живота.
Но чаще присутствует какой-то дискомфорт или периодически чувствуется тянущая боль в нижнем сегменте живота.
Диагностика такого состояния заключается в проведении УЗИ-исследования.
Диагноз замершей беременности подтверждается, если во время УЗИ не определяется сердцебиение ребенка.
Также для подтверждения диагноза определяют уровень ХГЧ в венозной крови беременной. При замершей беременности отсутствует нарастание концентрации этого гормона в крови.
Преждевременная отслойка плаценты
Преждевременная отслойка плаценты может происходить на любом сроке беременности. Причинами отслойки плаценты могут быть травмы, резкие перепады артериального давления, перенесенное инфекционное заболевание, физические нагрузки, эмоциональное перенапряжение, короткая пуповина плода.
При преждевременной отслойке плаценты женщина ощущает резкие или схваткообразные боли внизу живота. Для того, чтобы как-то облегчить состояние, женщина часто занимает вынужденное положение. То есть, она пытается найти наиболее удобное положение и оставаться в таком положении надолго.
То есть, она пытается найти наиболее удобное положение и оставаться в таком положении надолго.
Матка сильно напряжена, становится болезненной. Внутри матки происходит разрыв сосуда, в результате которого открывается кровотечение. Кровотечение может быть различной степени интенсивности. Происходит нарастание плацентарной гематомы (кровоподтека).
Главная опасность отслойки плаценты — нарушение питания плода (кислородное голодание). При значительной степени отслойки существует угроза внутриутробной гибели плода.
Таким образом, отслойка плаценты является поводом для экстренной госпитализации и, если позволяет срок беременности, оперативного родоразрешения путем кесарева сечения.
Достаточно часто у женщины появляются тянущие боли внизу живота, не связанные с развитием плода. Но состояния, о которых пойдет речь дальше, являются не менее опасными в отношении здоровья будущей мамы и ее малыша.
Нередко, вследствие снижения иммунной защиты, у беременной женщины развивают различные воспалительные заболевания мочеполовой системы или обостряются уже существующие хронические заболевания.
Так, некоторые инфекции, включая и те, которые передаются половым путем, обостряются во время беременности. Они также способны вызывать дискомфорт и болевые ощущения внизу живота.
Для исключения острых или хронических воспалительных процессов беременной женщине при постановке на учет в женской консультации необходимо пройти полное обследование.
У беременных достаточно часто наблюдаются различные инфекции почек и мочеполовой системы. Самой распространенной инфекцией во время беременности, которая может давать тянущую боль в нижней части живота, является острый цистит (воспаление мочевого пузыря).
При цистите, помимо боли, женщину беспокоит учащенное и/или болезненное мочеиспускание, «ложные» позывы или мочеиспускание малыми порциями, чувство неполного опорожнения мочевого пузыря. Моча мутнеет из-за примесей белка, лейкоцитов, слизи, солей, а иногда и крови.
Без специфического лечения в таком случае не обойтись. Поэтому необходимо обратиться к врачу для обследования и лечения этого неприятного недуга.
Тянущую боль внизу живота также могут спровоцировать проблемы с пищеварением.
О расслабляющем действии прогестерона на кишечник я уже писала выше. Вследствие этого практически каждая женщина страдает в той или иной степени от нарушений работы желудочно-кишечного тракта во время беременности (запоры, диарея, метеоризм, изжога, тошнота).
Существуют препараты, которые способствуют нормализации перистальтики кишечника и борются с повышенным газообразованием. Но назначать их имеет право только врач, знающий все нюансы протекающей беременности.
Но любая терапия для нормализации работы пищеварительной системы результат даст лишь отчасти, временно погасит симптомы расстройства. Ведь вышеописанные проблемы с пищеварением вызывают вполне естественные изменения в организме беременной (гормональный фон).
Представьте, что будет, если к этим закономерным изменениям прибавятся еще и погрешности в питании беременной! Правильно, проблем с болевыми ощущениями станет больше, и они станут острее.
Я намеренно заостряю внимание на этом моменте, так как по опыту знаю, что практически никто из беременных не воспринимают всерьез рекомендации врача о здоровом образе жизни.
Многие себя оправдывают традиционно сложившимся стереотипом, что беременная не должна себе ни в чем отказывать. Мол, ребенку нужно, он требует.
Хотя, по сути, это самое «правильное питание» во время беременности — это не так уж и сложно. Нужно просто не переедать, есть часто, но дробными порциями, пить достаточно чистой воды, исключить фаст-фуд и вредные напитки. При этом никто не призывает беременную голодать или ограничивать себя в каких-либо продуктах.
Немного отвлеклась, вернемся непосредственно к теме.
Тянущую боль внизу живота могут спровоцировать различные хирургические патологии.
Нередко во время беременности у женщин воспаляется аппендикс. При этом из-за смещения беременной маткой внутренних органов и кишечника не всегда по локализации боли можно легко распознать аппендицит.
Для аппендицита характерна ноющая тупая боль, как правило, в правой подвздошной области или чуть выше. Также наблюдается повышение температуры в пределах 37-38 о С, тошнота, чаще однократная рвота.
Приведенные признаки — это, несомненно, повод для вызова скорой помощи и госпитализации в стационар.
Спешу успокоить, что операция при данной патологии никак не скажется на развитии ребенка. А вот промедление с такими симптомами может привести к массивному воспалению внутри брюшной полости — перитониту.
Достаточно редко, но встречаются случаи и кишечной непроходимости у беременных женщин. Боль при кишечной непроходимости резкая схваткообразная, разлитая, с четко повторяющимися приступами каждые 10-15 минут (как идет перистальтическая волна по кишечнику).
При этом, помимо боли в животе, будет задержка кала и газов. Живот вздут ассиметрично, аппетит снижен, имеется ощущение слабости. С течением времени появятся более грозные признаки патологии, в частности, многократная неукротимая рвота, которая приводит к быстрому обезвоживанию организма.
В случае кишечной непроходимости показано экстренное хирургическое вмешательство.
На заметку!
Подводя итог, выделю несколько критических симптомов, с которыми срочно необходимо обращаться за медицинской помощью.
- Регулярные боли внизу живота резкие и нарастающие.
- Боли не проходят после отдыха в горизонтальном положении.
- Схваткообразные боли внизу живота, вне зависимости от их интенсивности.
- Выделения из влагалища (кровянистые, сукровичные, мажущие).
- Расстройства со стороны пищеварительной системы (тошнота, рвота, изменение стула).
- Усиливающаяся боль при надавливании в месте болезненных ощущений, вне зависимости от локализации боли.
Несомненно, причин, из-за которых во время беременности тянет низ живота, достаточно много. Вероятно, мне не удалось описать их все, что-то упустила. Но это не так важно.
Важно, чтобы вы из этой статьи сделали главный вывод: в любом случае нужно относиться внимательно к себе, прислушиваться к новым ощущениям, чтобы не прозевать опасную ситуацию и вовремя обратиться за медицинской помощью
И пусть вы даже лишний раз обратитесь к врачу, наблюдающему вашу беременность, по несерьезному поводу, чем пропустите что-либо серьезное.
УЗИ при беременности на ранних сроках и более новости
Беременность – сложное, волнующее время для женщины. Наполненное множеством совершенно здоровых беспокойств о здоровье будущего малыша и своем самочувствии. Неизвестность, страх за ребенка и нервозность – естественное следствие воздействия «шквала гормонов» на женский организм во время беременности, и психологического стресса, боязни перемен. К счастью в современном мире есть уникальный способ вовремя спрогнозировать и предупредить все возможные риски течения беременности и родов, и это – ультразвуковое исследование, или УЗИ.
Некоторые мнительные мамы боятся ультразвука, но Международные профессиональные организации, включая ISUOG, достигли окончательного соглашения, что использование 2-х и 3-х мерного режимов сканирования является безопасным на всех сроках беременности! УЗИ можно проводить множество раз безо всякого вреда для малыша. К тому же проведение УЗИ процедуры обычно очень благоприятно сказывается на настроении и состоянии будущей роженицы.
Как подготовиться к УЗИ беременности
Перед процедурой следует выпить часа за два около двух литров жидкости, так как первичный осмотр осуществляется чаще всего трансабдоминально. Внимание! В нашей клинике «Здоровая Семья» все необходимое для проведения процедуры УЗИ бесплатно выдается прямо на месте! Вам нужно всего лишь выполнить элементарные гигиенические процедуры перед процедурой и примерно за час до сканирования, выпить около полулитра воды.
Первое УЗИ у нас в медцентре, можно сделать значительно раньше положенного срока, уже на 1 неделе беременности, чтобы точно определить ее наличие. Если у вас имеются заключения предыдущих ранних исследований, обязательно возьмите их с собой. Это поможет доктору в более точном определении срока и предполагаемой даты родов.
Плановое прохождение УЗИ диагностики проводят трижды, по одному в каждом триместре.
Сроки плановых УЗИ: 10-14, 19-23, 32-36 недель.
10 по 14 недели беременности (первый скрининг)
На данном сроке диагностируются грубые пороки развития плода, которые опасны для жизни матери: «пузырный занос», внематочная беременность. Можно заподозрить тяжелые, и иногда несовместимые с жизнью пороки развития, такие как синдром Дауна или другие, что поможет вовремя принять необходимые меры.
Это исследование необходимо для того, чтобы увидеть сам плод, его расположение в матке, наличие плаценты или ее зачатка. Конечно, известно, когда УЗИ покажет беременность в первый раз – это 3 неделя, то есть спустя несколько (около 5) дней после задержки. Но, проведенное раньше 5-ой, оно не сможет оценить, развивается плод дальше или нет, так же, как и не дает возможности рассмотреть эмбрион.
В эти сроки УЗИ при беременности призвано установить:
- ✔ Развитие эмбриона в матке
✔ Оценить гестационный возраст плода (до 12 недели ультразвук дает максимально точный результат)
✔ Обнаружить несколько развивающихся плодов
✔ Оценить некоторые грубые аномалии развития, например, головного мозга (это, наоборот, возможно после 12 недели)
✔ Измерить толщину воротниковой зоны
✔ Определить причину боли внизу живота или выделения крови из половых путей
✔ Подтвердить сердечную деятельность (сердце видно при длине эмбриона 5 мм, что соответствует 5,5 неделе беременности) и оценить ее характер.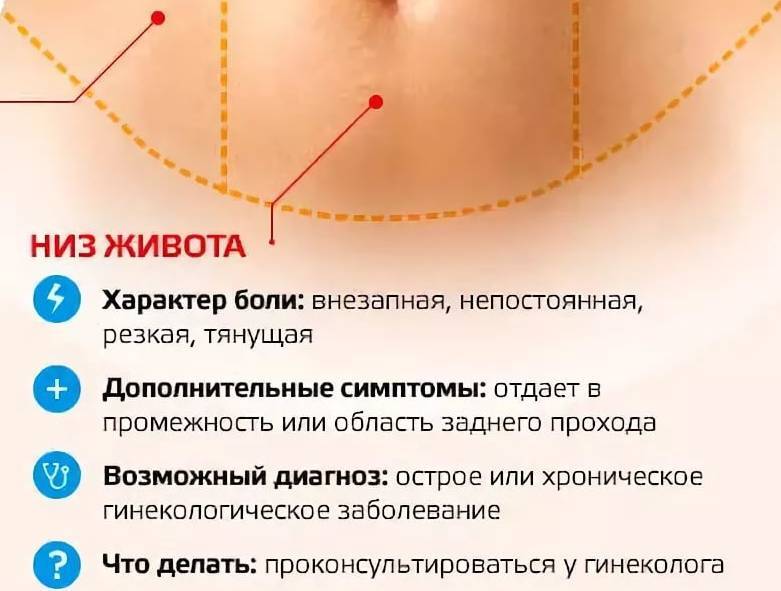
✔ Узнать пол будущего ребенка
19 по 23 недели беременности (второй скрининг)
Основная задача диагностики — выявление серьезных пороков развития плода. Так, можно обнаружить, что ребенок имеет тяжелую патологию головного или спинного мозга, несовместимую с жизнью: анэнцефалия (отсутствие головного мозга) или спина бифида (не заращение позвоночного канала). Можно также выявить синдром Дауна, Эдвардса, Патау; «волчью пасть» или «заячью губу». В этих случаях еще возможно менее болезненно и безопасно для матери, вызвать преждевременные роды.
Во время второго исследования в кабинете ультразвуковой диагностики в медцентре проверяется:
✔ Точное определение количества развивающихся плодов
✔ Диагностика «замирания» плода
✔ Диагностика низкого или центрального расположения плаценты
✔ Постановка диагноза «Истмико-цервикальная недостаточность» при длине шейки матки менее 30 мм или открытом внутреннем и/или наружном зеве
✔ Анализ состояния родовых путей плода при наложенной скобе или шве на шейку матки
✔ Оценка в динамике пороков формирования внутренних органов плода (в это время видны уже менее грубые аномалии)
✔ Оценка количества мало- и многоводия
✔ Контроль при отклонениях в анализах на хромосомные маркеры плода
✔ Диагностика отслойки плаценты
✔ Контроль состояния шва на матке от предыдущего кесарева сечения
✔ Диагностика в случае подтекания околоплодных вод
✔ Анализ соответствия развития плода сроку беременности.
✔ Начиная с этого периода, УЗИ беременных точно подтвердит пол будущего ребенка.
32 по 36 недели беременности (третий скрининг)
Третье УЗИ должно помочь определиться со способом родов (в зависимости от расположения плода, плаценты и пуповины), показания к кесареву сечению (даже если до этого не было показаний, они могли появиться), скоро ли произойдут роды.
Узнать, как выглядит и как развит ваш малыш. Процедура также может выявить некоторые другие пороки развития, которые, скорее всего, совместимы с жизнью, но могут потребовать проведения операции вскоре после рождения.
А в клинике «Здоровая Семья» есть возможность рассмотреть ребенка в движении! Это, так называемое 4D УЗИ, где добавляется еще и видео, которое можно записать и забрать с собой на диске или флешке.
Метод обследования 4D позволяет нам:
✔ Показать родителям, как выглядит их будущий ребенок
✔ Как он двигается, открывает рот, улыбается.

✔ Уверенность в успешном завершении беременности для матери, уменьшение тревожности.
✔ Записать фото и видео будущего ребенка
✔ Провести самую точную диагностику здоровья плода, и в точности осмотреть ребенка практически со всех сторон, благодаря трехмерной проекции
Наиболее благоприятные сроки для проведения трехмерного
исследования 25-32 недели.
Показания к обязательному внеплановому проведению УЗИ-диагностики:
▶ Признаки замершей беременности (частые выделения с кровью, общая слабость, озноб и внутренняя дрожь, сильное повышение температуры, тянущие и ноющие боли внизу живота, резкое прекращение токсикоза, отсутствие шевелений плода)
▶ Подозрение на внематочное развитие плода
▶ Генетическая и родовая предрасположенность в семьях отца или матери, к гибели плода до рождения, выкидышу, врожденным заболеваниям
▶ Предварительная диагностика угрозы отслойки плаценты и преждевременных родов
▶ Сахарный диабет, хронические заболевания почек, сердца, эндокринной системы
▶ Гестоз
▶ Не совпадающий резус-фактор групп крови родителей
▶ Диагностика близнецов, многоплодная беременность
▶ Беременность вследствие близкородственной связи
▶ Аномалии половых органов
▶ Гинекологические заболевания в анамнезе
▶ Травмы, падения, чрезмерная физическая нагрузка
▶ Работа матери предполагает контакт с химическими веществами, вибрацией или радиацией
▶ Прием запрещенных во время беременности лекарств
▶ Сильный стресс, угроза прерывания беременности
▶ Маточное кровотечение
▶ Тянущие боли внизу живота при задержке менструации и других признаках беременности
▶ Слишком маленькие размеры живота, не соответствующие сроку беременности (если считать по дате менструации)
Медицинский Центр «Здоровая Семья» на Фучика 3 укомплектован УЗИ оборудованием премиум класса по последнему слову техники. Новое поколение ультразвуковых диагностических систем от ведущих мировых производителей позволяют получать очень четкие объемные изображения до мельчайших деталей, увидеть подробную картину развития беременности на ранних сроках, работать в 3D и 4D режимах, на которых при беременности видны черты лица малыша и его первые движения. С помощью 4D исследования можно выявить и исключить самые сложные пороки развития. Бережное отношение, современный дизайн кабинета, специалисты высшей категории и полная комплектация УЗИ-оборудования сделает посещение комфортным для будущей матери и ее ребенка.
Новое поколение ультразвуковых диагностических систем от ведущих мировых производителей позволяют получать очень четкие объемные изображения до мельчайших деталей, увидеть подробную картину развития беременности на ранних сроках, работать в 3D и 4D режимах, на которых при беременности видны черты лица малыша и его первые движения. С помощью 4D исследования можно выявить и исключить самые сложные пороки развития. Бережное отношение, современный дизайн кабинета, специалисты высшей категории и полная комплектация УЗИ-оборудования сделает посещение комфортным для будущей матери и ее ребенка.
В клинике «Здоровая семья» на Фучика 3 в Екатеринбурге Вы сможете получить фото и видеозапись первых движений Вашего малыша!
Звоните и записывайтесь на прием к специалисту по тел.: 219-30-50, 243-53-03, 300-40-50 или онлайн на сайте. Ждем Вас!
Если мама вдруг упала / Жду малыша
февраль В межсезонье дороги становятся скользкими. И будущим мамам следует быть особенно осторожными: ведь для них страшнее всего не столько возможность самой получить травму, сколько потревожить того, кто живёт в животике.
И будущим мамам следует быть особенно осторожными: ведь для них страшнее всего не столько возможность самой получить травму, сколько потревожить того, кто живёт в животике.
Естественная защита
«Поскользнулась», «ушиблась», «столкнулась с кем-то» — форумы для будущих мам буквально пестрят тревожными вопросами «что теперь будет?» и «не навредила ли я крохе?». Сегодня мы постараемся выяснить, что думают на этот счёт гинекологи, и насколько хорошо защищён малыш в своем временном жилище.
Конечно же, падение — очень неприятное событие во время беременности. И будущей маме нужно всячески остерегаться ситуаций связанных с любыми травмами. Ведь в некоторых случаях падения и травмы действительно приводят к очень печальным последствиям. Однако в реальности трудно найти хотя бы одну беременную, которая все девять месяцев ни разу не столкнулась с кем-то или по неосторожности не ударилась чем-то о свой живот. Именно поэтому особая защита малыша в животе у мамы заложена природой.
От механических повреждений кроху спасает околоплодный пузырь, оболочки которого состоят из плотной соединительной ткани и амниотическая жидкость, количество которой в зависимости от срока беременности колеблется от 0,5 до 1 литра. Ко всему прочему малыша защищают эластичные мышцы матки, стенки брюшной полости, а на ранних сроках ещё и кости таза. Поэтому его практически невозможно повредить при падении. Только к пятому месяцу беременности матка увеличивается настолько, что выходит за границу, защищаемую костями таза, отчего вероятность механических повреждений увеличивается. Однако это вовсе не значит, что естественная защита малыша стопроцентная, и падение исключает возможности серьёзных последствий, таких как выкидыш или начало преждевременных родов. Последствия неуклюжести будущей мамы могут оказаться отсроченными во времени и довольно неприятными. Однако, возникают они лишь в тех редких случаях, когда прямое травмирующее воздействие оказывается непосредственно на беременную матку (падение прямо на живот, автомобильная авария, несчастный случай), причем риск возникновения неблагоприятных последствий прямо пропорционален сроку беременности.
КАК ДЕЙСТВОВАТЬ ПРИ ПАДЕНИИ
Если вы упали или сильно ударились животом, стоит, как следует прислушаться к своему самочув¬ствию. He стоит сразу же подниматься на ноги: посидите или полежите несколько минут, не обращая внима¬ния на реакцию прохожих. Придите в себя и не паникуйте. Паника ничем не поможет в данной ситуации.
Если вы ощущаете любые боли, головокружение или появились выделения из влагалища, отошли воды и начались схватки — срочно звоните в скорую или зовите на помощь.
ЧТО ДОЛЖНО НАСТОРОЖИТЬ:
Появление кровянистых выделений из влага¬лища (этот симптом может свидетельствовать об отслоении плаценты).
Воды из половых путей (возможно травмирован плодный пузырь).
Ощущение резкой боли внизу живота, в пояснице или спазмы матки.
ПОМОЖЕТ ВРАЧ
Если же вы не ощущаете каких-либо изменений, у вас ничего не болит и малыш шевелится в своем прежнем режиме: не стоит обзванивать подруг и слушать сомнительные «страшилки». Лучше на¬нести визит наблюдающему вас гинекологу и исключить все «а вдруг что-то не так» окончательно. Доктор послушает сердцебиение малыша, в случае необходимости назначит ультразвук, допплерографическое исследование и кардиотокографию, чтобы полностью убедиться в том, что с вашим маленьким всё хорошо.
Лучше на¬нести визит наблюдающему вас гинекологу и исключить все «а вдруг что-то не так» окончательно. Доктор послушает сердцебиение малыша, в случае необходимости назначит ультразвук, допплерографическое исследование и кардиотокографию, чтобы полностью убедиться в том, что с вашим маленьким всё хорошо.
Но прежде всего, стоит обработать возможные ссадины на руках или ногах, которые могут появиться при падении. Подобные действия исключат возможность попадания инфекций в ваш организм.
Врач-консультант Независимой лаборатории ИНВИТРО Нона Овсепян
Травмы, падения во время беременности могут быть не только вследствие несчастного случая, столкновения с чем-то или кем-то, а также по причине определенных изменений, происходящих в организме будущей мамы. Дело в том, что изменившийся общий гормональный фон во время беременности влияет на перераспределение кровотока, когда часть кровотока направляется на питание будущего малыша и растущей матки. Такое состояние может привести к снижению артериального давления, что в свою очередь часто сопровождается гипоксией (недостаток кислорода). Этим объясняются частые обмороки у беременных. Особо осторожными должны быть те женщины, у которых еще до беременности было пониженное артериальное давление и имели место частые обмороки.
Этим объясняются частые обмороки у беременных. Особо осторожными должны быть те женщины, у которых еще до беременности было пониженное артериальное давление и имели место частые обмороки.
Слабость, утомляемость, частые головокружения, приводящие к падениям, могут возникать при анемиях (снижение уровня гемоглобина), это одно из частых патологических состояний беременности.
Следовательно, устранение соматических (органических) причин падения во время беременности значительно снижает риск различных травм, ушибов в период беременности.
9 советов будущей маме
1. Отправляясь на прогулку всегда берите с собой мужа или подругу, не гуляйте в одиночку.
2. На лестницах и эскалаторах держитесь за поручни. Если опасаетесь турникетов в метро — входите через «багажный» проход.
3. Поднимаясь и спускаясь по лестницам, держитесь за перила и ставьте ногу на всю ступню.
4. Откажитесь от ношения обуви на каблуках и высокой танкетке.
5. При ходьбе не держите руки в карманах.
6. Выбирайте сумки на длинных ремнях через плечо, чтобы ваши руки всегда были свободны.
7. По сомнительной и скользкой поверхности передвигайтесь маленькими шажками на чуть согнутых ногах.
8. Научитесь группироваться: голову прижмите к груди и пытайтесь упасть боком, на бедро.
9. Если вы все-таки упали, не стоит резко вскакивать, лучше несколько секунд поприходить в себя и уже потом постепенно подниматься. И не стесняйтесь просить помощи у окружающих.
ПЕРВАЯ ПОМОЩЬ
Место ушиба и (или) повреждения кожного по¬крова (раны или ссадины) следует промыть проточной водой и обработать перекисью водорода или зелёнкой. Следует помнить о том, что нельзя обрабатывать саму рану йодом, так как он обладает прижигающим действием, в результате чего заживление проходит медленнее. После нанесения слабой бинтовой повязки на место ушиба можно приложить что-нибудь холодное. Лучше, конечно, если это будет лёд, но можно воспользоваться куском мяса из морозильной камеры или пластиковой бутылкой с холодной водой.
Лучше, конечно, если это будет лёд, но можно воспользоваться куском мяса из морозильной камеры или пластиковой бутылкой с холодной водой.
При сильной боли можно принять обезболивающий препарат — конечно, если боль локализуется не внизу живота, а в области повреждения. В качестве обезболивающего препарата можно использовать таблетку баралгина.
Помимо физических последствий падений и ушибов, будущую маму может беспокоить стресс. А стресс, как известно, сопровождается выбросом в кровь адреналина, который действует на все органы и системы организмы: учащается число сердечных сокращений, сосуды суживаются, происходит централизация кровотока, т. е. кровь устремляется к жизненно важным органам — сердцу и головному мозгу. При этом матка и плод оказываются в относительно неблагоприятных условиях. Поэтому если вы чувствуете, что дрожь и сердцебиение долго не унимаются, примите лёгкий успокаивающий препарат на основе трав, например вале¬риану (1-2 таблетки) или пустырник (1 таблетку или 1 чайную ложку, в зависимости от того, какая форма препарата имеется в наличии).
Лилия Егорова
Решение принято — рожаем / «Красота. Здоровье. Фитнес»
Беременность – особенный период жизни женщины, полный забот, тревог и нетерпеливого ожидания. Прожить эти девять месяцев необходимо с максимальной пользой как для малыша, так и для мамы, которой хочется оставаться в форме и не чувствовать себя глубоко больной.
Потерпите, это скоро пройдет
Как определить на ранних сроках, что беременность наступила, если большинство способны заметить только хрестоматийный признак – задержку менструации, а некоторые и вовсе не подозревают о беременности вплоть до сильных изменений фигуры и первых шевелений ребенка? А ведь на самом деле еще до того, как вы обрадуетесь двум полоскам на тесте, организм подает сигналы о зарождении новой жизни. Если до месячных еще далеко, о наступлении беременности подскажут девять простых, но очень «ярких» признаков.
КОММЕНТАРИЙ СПЕЦИАЛИСТА
Марина Уколова, врач-консультант Независимой лаборатории ИНВИТРО.
Вы заметили, что кружево на бюстгальтере подозрительно отгибается? Грудь налилась и прибавила в размере? Это один из основных признаков беременности. Грудь может начать увеличиваться через 1–2 недели после зачатия, что связано с повышенным выделением гормонов: эстрогена и прогестерона. Иногда возникают ощущение напряжения в области груди или даже небольшие боли. Соски становятся очень чувствительными.
Это значит, что нужно купить поддерживающий бюстгальтер, отказаться от тесного белья и от синтетики, которая не позволяет коже «дышать».
После обеда вас клонит в сон, вы целыми днями зеваете и не можете сосредоточиться? В первые недели беременности организм работает 24 часа в сутки – готовится к вынашиванию, поэтому утомляемость и сонливость – нормальное явление. Может повыситься температура тела до 37–37.2 градусов. В сочетании с заложенностью носа (тоже одним из возможных признаков беременности) такое состояние легко принять за простуду.
Постарайтесь больше отдыхать, спите не менее 8 часов в сутки и окончательно исключите из рациона вредные продукты. Если вы курите – пора расстаться с сигаретами.
Если вы курите – пора расстаться с сигаретами.
Неожиданно в душном помещении у вас сильно закружилась голова? Если раньше подобных симптомов не замечалось, значит, организм сигналит вам о беременности. Повышенное или пониженное давление, его резкие перепады, ведущие к обморокам и головокружениям, – тоже не редкость для первого триместра беременности.
Купите тонометр и регулярно измеряйте давление. Утром не надо резко вставать с кровати, старайтесь обходиться без резких движений. Следите за уровнем сахара в крови – пейте много жидкости и ешьте каждые 3–4 часа. Если голова начала кружиться, можно выпить немного чая или кофе, при сильной слабости – принять 10–15 капель кордиамина.
С утра у вас болит голова, независимо от погоды и настроения? Это тоже связано с повышением уровня прогестерона. К счастью, мигрени отступают с увеличением срока – во втором триместре вы о них забудете.
Пейте больше жидкости и обязательно сдайте кровь, чтобы исключить анемию. Если головные боли не прекращаются, попросите врача выписать лекарства.
Вино кажется забродившим, а от запаха готовящейся еды подташнивает? У большинства женщин токсикоз начинается примерно с 7 недель и продолжается до 12-й недели беременности. Но иногда тошнота дает о себе знать уже спустя две недели после зачатия. Виновник – все тот же гормон прогестерон. Есть еще одна версия: тошнота и изменение предпочтений в еде – это реакция защиты: так организм защищает ребенка. Доказательством служит тот факт, что неприятие вызывают обычно именно «опасные» продукты: алкоголь, острая, жирная, жареная пища.
Диетологи рекомендуют утром съедать что-нибудь еще в постели, весь день есть понемногу, но часто, принимать витамин B6, он поможет справиться с токсикозом. Неплохо избавляет от тошноты акупунктурный массаж запястья.
Неожиданно вы разрыдались во время просмотра «Секса в большом городе», а потом впали в ярость, узнав, что муж задержится на работе. Во всем виноваты гормоны – это они бушуют в вашей крови, и настроение меняется от плаксивости до агрессивности.
Потерпите, это состояние быстро пройдет. Скажите родным и друзьям о беременности, чтобы они не волновались и не обижались на вас.
Вам кажется, что муж злоупотребляет одеколоном, соседи явно пережарили рыбу, а сигаретный дым вызывает тошноту? Ваши новые обонятельные способности свидетельствуют о беременности.
Избегайте помещений, где курят, попросите мужа и друзей не пользоваться парфюмом, старайтесь не пользоваться общественным транспортом в часы пик.
Вы можете знать, что в третьем триместре беременности неизбежны частые позывы к мочеиспусканию, но этот же признак актуален и для первых недель после зачатия.
Если нет жжения и боли – это не страшно, скоро пройдет.
Подтвердить или опровергнуть ваши подозрения по поводу наступления беременности поможет анализ крови на специфический гормон беременности – хорионический гонадотропин (бета-ХГЧ), который увеличивается сразу после зачатия. Конечно, лучше всего делать этот анализ на 2–3-й день задержки менструации, но если из-за этого вы буквально не спите по ночам, то анализ на ХГЧ поможет вам успокоиться. Он может диагностировать беременность уже через 6–8 дней после зачатия. Однако в этом случае есть риск получить ложноотрицательный результат: у некоторых из-за особенностей организма уровень ХГЧ изначально бывает достаточно низким.
Он может диагностировать беременность уже через 6–8 дней после зачатия. Однако в этом случае есть риск получить ложноотрицательный результат: у некоторых из-за особенностей организма уровень ХГЧ изначально бывает достаточно низким.
Ничто не должно болеть
Беременность – экстремальный период для организма женщины. Перестройка организма, связанная с заботой о плоде и подготовкой к родам, становится стартовой площадкой для обострения или развития хронических заболеваний внутренних органов, которые на медицинском языке называются экстрагенитальными. Своевременное обращение к врачу при малейшем намеке на возникновение проблемы со здоровьем позволит снизить влияние заболевания на течение беременности и развитие плода и, конечно же, сохранить здоровье женщины.
КОММЕНТАРИЙ СПЕЦИАЛИСТА
Лейла Аль-АНИ, врач-акушер-гинеколог Американской Медицинской Клиники.
Организм женщины перестраивается в связи с новой задачей, которую ставит перед ним беременность, – увеличивается объем циркулирующей крови, изменяется функция печени, почек, желудочно-кишечного тракта, кровеносной и сердечно-сосудистой систем. При этом беременность усугубляет течение любых хронических заболеваний, поскольку иммунитет у женщины ослаблен – организм делает все возможное, чтобы сохранить плод. В это время могут быть выявлены патологии, которые себя не проявляли.
При этом беременность усугубляет течение любых хронических заболеваний, поскольку иммунитет у женщины ослаблен – организм делает все возможное, чтобы сохранить плод. В это время могут быть выявлены патологии, которые себя не проявляли.
Самой распространенной из них можно назвать заболевания мочевыделительной системы: циститы (воспаление мочевого пузыря), пиелонефриты (воспаление почек), гломерулонефриты. Чаще всего причиной их развития становится инфекция, которая может латентно существовать в организме много лет и выявиться именно при беременности, или это хроническое заболевание, которым женщина страдает уже много лет. Проявляются они по-разному. При цистите могут наблюдаться повышение температуры, тянущие боли над лоном и постоянное ощущение дискомфорта в этой области, учащенное, дискомфортное, а иногда и болезненное мочеиспускание маленькими порциями, при котором чувство переполненного мочевого пузыря не исчезает. Нередко такое состояние женщины «списывают» на особенности течения беременности, подразумевая, что учащенное мочеиспускание – естественное явление, а дискомфорт в области лона связан с адаптационными процессами тазового дна. Однако это не так – частое мочеиспускание считается нормальным, когда после него наступает ощущение освобождения мочевого пузыря, и длится оно до того момента, пока матка не вышла за пределы малого таза, затем оно нормализуется. Боль может беспокоить, но она, как правило, связана с увеличением объемов матки, и перепутать ее с болью другого происхождения трудно. При воспалении почек женщина может жаловаться на боли в поясничной области, нарушение мочеиспускания, лихорадку.
Надеяться, что можно справиться с болезнью после родов, нельзя – проблемы мочевыводящей системы необходимо решать, как только они обнаружены. Для этого применяется антибактериальная терапия в соответствии с индивидуальными особенностями организма и с особенностями течения беременности. Женщина должна находиться под постоянным наблюдением и перед каждым визитом к врачу сдавать анализ мочи.
Поскольку беременность является своеобразным провокационным фактором для развития или обострения существующих патологий, то женщина должна уделять в это время особое внимание тем сложным процессам, которые протекают в период беременности в ее организме. Так, заболевания желудочно-кишечного тракта, особенно гастриты, проявляются в первый триместр беременности на фоне токсикоза. Если до беременности у женщины были проблемы с печенью (холецистит, гепатиты, желчнокаменная болезнь), необходимо обязательно пройти курс лечения до наступления беременности, потому что печень во время вынашивания ребенка и родов играет важнейшую роль, в частности, в процессе свертывания крови, ее очищении. Большое значение для течения беременности имеет также состояние щитовидной железы – от уровня гормонов, ею вырабатываемых, зависит благополучный исход беременности – способность избежать выкидышей, замирания беременности, преждевременных родов. Важен также постоянный мониторинг уровня сахара в крови для страдающих сахарным диабетом, чтобы в случае его увеличения сразу же принять необходимые меры. Что касается анемии, то к тем, у кого она выявлена во время беременности, требуется грамотный подход: назначать железосодержащие препараты надо аккуратно, учитывая, к тому же, что уровень гемоглобина хорошо регулируется питанием.
Следует помнить, что любые постоянные боли при беременности – не нормальное явление. Как только они появляются, надо обязательно обращаться к врачу.
Учимся рожать
Как правило, на занятия в школы будущих мам приглашают беременных женщин на сроке 24–25 недель, хотя, если нет угрозы выкидыша и других противопоказаний, гимнастикой можно начать заниматься и раньше. Главное, чему в школах учат беременных, – родить ребенка самостоятельно и облегчить процесс родов, то есть сделать его менее болезненным.
КОММЕНТАРИЙ СПЕЦИАЛИСТА
Екатерина Былина, директор Семейного центра подготовки к родам «Сказка ожидания».
Подготовке к родам следует уделять очень много времени, даже если его катастрофически не хватает или просто лень этим заниматься. Ведь именно от того, насколько правильно женщина ведет себя в родах, умеет ли она «руководить» своим телом, зависит не только степень болевых ощущений во время схваток, но и способность родить ребенка самостоятельно, не прибегая к стимуляции или кесареву сечению.
Женщина должна помнить о том, что роды – это работа, и если она выполняется правильно, то они принесут минимум боли, а в памяти останется вовсе не она, а ни с чем не сравнимое удовлетворение от рождения долгожданного малыша. Чтобы все было именно так, надо уметь правильно дышать, расслабляться, быть физически подготовленной.
Специальные дыхательные техники ослабляют болевые ощущения во время схваток, обеспечивают и маму, и малыша кислородом, чтобы избежать гипоксии во время наибольшего напряжения. Существует великое множество дыхательных техник, но не стоит пытаться все их заучить, лучше выбрать самые необходимые, чтобы гарантированно запомнить их и правильно дышать во время схваток автоматически, не задумываясь о том, как это надо делать.
Очень важно подготовить тело к предстоящему испытанию. Индивидуально подобранный комплекс упражнений усилит кровообращение в матке, увеличит поступление кислорода к плаценте, а также уберет напряжение внизу живота, поможет простимулировать родовую деятельность. Специальная подготовка поможет малышу легко пройти по родовым путям, а крепкие мышцы пресса дадут возможность маме собственными усилиями помочь ребенку во время потуг.
К приближающимся родам следует знать, как различными позами и приемами облегчать боли разной локализации (в спине, в ногах)… На курсах подготовки к родам женщин, решивших рожать самостоятельно, обучают обезболивающему массажу, а если она рожает с партнером (муж, мама, сестра…), то ему тоже следует обучиться как массажным техникам, так и дыхательным, чтобы помогать во время схваток.
Чтобы прийти в роддом подготовленной к предстоящему испытанию, заниматься гимнастикой, делать дыхательные упражнения необходимо не только на курсах для беременных, но и в домашних условиях.
Как выбрать роддом?
Этот вопрос необходимо задать себе буквально в первые дни беременности. Впрочем, можно и во время ее планирования. Потому что от этого выбора зависит успех главного в жизни каждой семьи события – рождение здорового долгожданного малыша, и конечно же, здоровье мамы.
КОММЕНТАРИЙ СПЕЦИАЛИСТА
Татьяна Гневашева, заведующая дородовым отделением роддома на Фурштатской.
Главный вопрос, который вам стоит задать себе перед принятием такого важного решения, – что вы ищете в первую очередь? Вас волнует отношение медицинского персонала, который будет рядом в непростой момент родов? Вы ищете современное оснащение, возможность выполнения широкого спектра исследований и консультаций специалистов? Или самым важным для вас являются условия, в которых будут находиться мама и малыш? Для каждого определяющим оказывается что-то свое.
Конечно, лучше, чтобы будущей маме нравилось все: доктор оказался приятен и компетентен, бригада внимательна, оборудование на все случаи жизни, условия, из которых уходить-то не хочется. Не бывает? Бывает – современный уровень медицинского обслуживания способен это обеспечить.
Оцените родильный дом с самого начала. Как встретил вас администратор, можете ли вы сами выбрать врача, производит ли персонал впечатление внимательного и заинтересованного. Обязательно оцените, готов ли доктор отвечать на любые ваши вопросы, а их наверняка будет много. Узнайте, какие исследования можно выполнить в этом родильном доме, какие специалисты и по какому графику в нем работают.
Обязательно попросите разрешения осмотреть родильные залы и палаты. И здесь уместно задать вопрос, который наверняка волнует многих: возможно ли присутствие на родах мужа или другого близкого человека? Если это так, требуется ли для него какая-то подготовка заранее, чтобы он лучше понимал происходящее и даже мог чем-то помочь роженице? Каковы условия его пребывания: достаточно желания присутствия на родах или нужны какие-то справки о состоянии его здоровья?
Стоит обязательно уточнить: если у вас договоренность с индивидуальным врачом, подъедет ли он на роды в любом случае или только если вам повезет, и он будет дежурить. И есть ли у родильного дома договоренность со «Скорой помощью», не случится ли ситуации, что из дома вас отвезут не туда, где вы планировали рожать, а в ближайший родильный дом?
Даже если вы рассчитываете рожать естественным путем, в родах много непредсказуемого. Вам стоит узнать заранее, каковы возможности обезболивания, смогут ли вам выполнить эпидуральную анестезию, после которой, оставаясь в полном сознании, вы не будете чувствовать вообще никакой боли.
Очень важное и трудное время наступит сразу после родов. Именно поэтому оцените палату – будет ли вам в ней комфортно. Узнайте, предполагается ли совместное пребывание с малышом. Как часто смогут навещать вас муж и родственники, возможно ли чье-то постоянное пребывание рядом с вами, чтобы помочь и приободрить. Можно ли организовать индивидуальный пост по уходу за ребенком в случае, если вам будет очень трудно в первые дни. И конечно, какие специалисты осмотрят малыша в это время.
Не стесняйтесь спрашивать подробно. Это очень важно и нужно. В хорошем родильном доме будут только рады ответить на все возникающие вопросы.
Стильная и полезная мода
Беременность – воплощение женственности. Так решил известный итальянский модельер Пьетро Брунелли, очарованный шармом женщины «в интересном положении», и создал первую в Европе марку одежды для будущих мам класса pret-a-porter.
КОММЕНТАРИЙ СПЕЦИАЛИСТА
Виктория Щербак, специалист по СО сети салонов для будущих мам и детей «Кенгуру».
Вообще-то сегодня у беременных женщин выбор одежды практически неограничен – специально для них работает целая индустрия и создает красивую и удобную одежду на все случаи жизни: для дома и работы, для отдыха и деловых встреч. Современная мода помогает скрыть беременность или наоборот подчеркивает ее.
Коллекции итальянских марок (Sara, Pietro Brunelli, Attesa, Donna Mediterranea, Menonove), голландских (Queen Mum, VIDA VITA), французских (Neuf Lune, Crea Concept), израильских (La Robe Bleue), английских (Arabella B), российских (Mammy Size, Sokolova&Bogorodskaya) позволяют будущим мамам в любой ситуации выглядеть стильно и красиво и при этом чувствовать себя очень комфортно. Ведь для них это особенно важно. Современные дизайнеры учитывают требования к создаваемой одежде: она не сдавливает тело, то есть не препятствует нормальному кровообращению, в ней – особенные швы, не раздражающие кожу, ставшую во время беременности более нежной и ранимой, она выполняется исключительно из гигроскопичных тканей. И кроме того, эта одежда способна сохранить прекрасное настроение беременной женщине – теперь она не станет в ожидании родов носить одно бесформенное платье, предназначенное на все случаи жизни, как это было еще недавно. Современная беременная женщина выглядит модно и стильно.
В этом сезоне – на острие моды вечная классика – одежда белого цвета. Дополнят белый – нежно-розовый, сиреневый, абрикосовый, молочный, лазурный, мятный, красный, индиго.
Мотивы и расцветки летних коллекций – это многообразие цветочной палитры художников-импрессионистов, традиционный бело-голубой орнамент гжели, а также множество полосок. Ткани модных нарядов так же легки и нежны, как и расцветки: тончайший шелк и шифон, лен, батист, деним, прохладная вискоза и ситец. В отделке по-прежнему актуальны необработанный край, вышивка, пайетки, бисер, нашивки, стразы, аппликации, тесьма, «бубенцы», декоративные пуговицы, металлофурнитура.
И модельеры, и женщины питают особенную слабость к трикотажу. В этом сезоне основной мотив трикотажной одежды – женственность, соблазнительность и легкая небрежность. Трикотажные кофточки и топы выполнены преимущественно из натуральных материалов, а для завершения романтического образа дизайнеры часто используют кружево, сетку, прозрачные вставки. Силуэты трикотажных изделий становятся более изящными, их декорируют рюшами, воланами, лентами и кантами.
Новинка этого сезона – удлиненные туники-платья, которые можно также носить с джинсами. Коллекции разных компаний представлены разнообразными моделями брюк, блузок, юбок, сарафанов, платьев, костюмов, выполненных в разных стилях: спорт, романтика, классика. Молодежные линии – джинсы, бриджи, шорты с отворотами, белые хлопковые комбинезоны, сарафаны с молниями, накладными карманами, украшенными стразами. Есть и нарядные модели блузок, туник, сарафанов из шифона и шелка. Еще одна модная тенденция этого лета – морская тема. Хит сезона – полосатый трикотаж – топы, блузоны, платья-«матроски», белые бермуды, капри, жакеты. Благодаря применению эластичных материалов и специальным системам регулировок, одежда легко изменяется по мере роста живота. Появляются и новые решения для меняющейся фигуры, например Arabella B предложила боковые молнии, доходящие до проймы рукава, а чтобы одежду от La Robe Bleue можно было носить и после родов, все блузоны сконструированы с учетом особенностей одежды для кормления.
Удобно, полезно и стильно – именно такие требования выполняют модельеры, создавая специальную одежду для беременных.
Подготовила Ирина Багликова
описание болезни, причины, симптомы, диагностика и лечение в Москве в клинике Синай
Что нельзя делать при цистите на раннем сроке беременности
1. Принимать антибиотики, если они не были назначены врачом. Самолечение может привести к развитию аномалий плода. Особенно запрещен прием тетрациклина, офлоксацина, норфлоксацина, аминогликозидов.
2. Проведение инстилляций. Это процедура, во время которой вводится антибактериальный препарат в мочевой пузырь, может стать причиной выкидыша на раннем сроке.
3. Нельзя принимать нестероидные противовоспалительные препараты. Имеется в виду прием нимесила, диклофенака, анальгина и т.д. В противном случае, у будущего ребенка могут возникнуть тяжелые патологии.
4. Не проводить физиотерапевтические процедуры, чтобы не спровоцировать выкидыш.
5. Не принимать горячую ванну, не посещать сауну, баню. Исключить перегрев, чтобы не возник гипертонус матки.
Как проявляется цистит при беременности
Воспалительный процесс в мочевом пузыре у беременной женщины проявляется:
-
Учащенным мочеиспусканием. Это симптом не всегда сигнализирует о появлении цистита. Во время беременности это является нормальным явлением.
-
Появление зуда и жжения в мочеиспускательном канале. Усиление этих симптомов наблюдается после того, как началась выделяться моча.
-
Присутствует всегда чувство, что мочевой пузырь не полностью опорожнился.
-
Появляются ложные позывы. Беременная остро нуждается в посещении туалета, но не происходит при этом выделение мочи.
-
Болит живот, в нижней части живота ощущается тяжесть.
-
Изменяется цвет мочи. Она мутная, красноватого оттенка. Это обусловлено кровянистыми примесями.
-
После опорожнения мочевого пузыря все равно подтекает моча. Распространение воспалительного процесса произошло на сфинктер. При этом произошло нарушение его функционирования.
-
Женщина наблюдает, что из уретры началось выделение гнойного и слизистого секрета.
-
Интоксикация организма. Появляется общая слабость, часто болит голова, повышается температура тела, отсутствует аппетит.
Особенности лечения цистита на поздних сроках
Лечение заболевания в третьем триместре беременности очень похоже на лечение на раннем сроке. Однако происходит снижение риска развития патологий у будущего ребенка, если срок беременности более 24 недель.
На таком сроке уже произошло формирование основных органов, тканей и систем. Они просто созревают и развиваются. Но на этой стадии беременности повышается вероятность развития цистита, который опасен как ребенку, так и беременной женщине своими осложнениями.
Те медикаменты и процедуры, которые были запрещены на раннем сроке, могут назначаться на более позднем сроке. Необходимо помнить, что назначать это может исключительно лечащий врач. Он учитывает все риски лечения для будущей матери и ее ребенка.
Примерная схема лечения заболевания на позднем сроке беременности
1. Назначение антибактериальной терапии. Могут назначить прием амоксициллина, супракса, монурала. Если заболевание имеет более тяжелую форму, врач назначает пенициллины, макролипиды и другие цефалоспорины.
2. Проводится инстилляция. Во время процедуры вводится антибактериальный и противовоспалительный препарат в мочевой пузырь. Такой метод может проводиться только на позднем сроке беременности и только при хронической форме заболевания. Процедура проводится в стационаре.
3. Назначается прием растительных препаратов (канефрона, уролесана, цистона).
4. Лечение спазмолитиками.
5. Использование физиотерапии. Беременной могут назначить проведение электрофореза или гальванофореза с но-шпой или папаверином, хлористым кальцием, ацетилсалициловой кислотой, антисептиком и антибиотиком. Эти методы показаны до 34 недели беременности. Физиотерапию в большинстве случаев назначают при хроническом цистите. Противопоказанием является повышенный тонус матки, кровотечение, гестоз и т.д.
6. Использование иммуностимулирующих препаратов (флавозида или виферона).
Следует помнить, что любые лечебные мероприятия должны назначаться исключительно квалифицированным и опытным специалистом. При любых попытках самолечения могут возникнуть самые плачевные последствия для будущего ребенка.
Разновидности цистита при беременности
У цистита на ранних сроках беременности может быть различная этиология. Это значит, что не существует единого метода лечения патологии. Составление схемы лечения и назначение препаратов зависит от результатов проведенной диагностики. Заболевание может быть:
-
Геморрагическим. Провоцирующим фактором является инфекционный возбудитель. Имеют в виду кишечную или синегнойную палочку, энтеробактерии, стрептококки. Это наиболее распространенная форма цистита. В такой ситуации необходимо лечение с помощью антибактериального препарата. Выбор лекарственного средства осуществляется строго лечащим врачом, так как прием некоторых препаратов запрещен в первом триместре беременности.
-
Интерстициальным. Такой вид цистита характеризуется неинфекционным воспалительным процессом, то есть причиной возникновения заболевания является аллерген или медикамент. Чтобы устранить такую форму болезни, антибиотик не назначается. Для лечения интерстициального цистита беременной показан прием противовоспалительных, успокаивающих и обезболивающих средств.
-
Лучевым. Относится к более редкому явлению при беременности. Объясняется это тем, что проведение лучевой терапии женщине запрещено во время вынашивания ребенка. Для лечения такой формы цистита назначаются спазмолитики, седативные препараты и лекарства, которые способствуют ускорению регенеративных процессов.
-
Половым. Обострение такой формы цистита при беременности происходит из-за предварительного инфицирования. Усиление симптомов заболевания наблюдается после полового акта, если отсутствуют барьерные средства защиты. Это можно легко объяснить. После интимной близости изменяется микрофлора. Если в уретру проникли патогенные или условно патогенные микроорганизмы, женщина заметит появление признаков цистита. Половое воспаление мочевого пузыря нуждается в приеме антисептиков, успокаивающих средств, мочегонных препаратов.
Почему появляется цистит
Развитие цистита при беременности происходит под воздействием нескольких факторов. Важным моментом является своевременное определение причин, приведших к появлению цистита. Это необходимо для того чтобы врач смог назначить эффективное лечение и составить список медицинских рекомендаций, благодаря которым беременная женщина избежит рецидива болезни. Также, это способствует предотвращению перехода болезни в хроническую форму.
Существует ряд факторов, которые приводят к возникновению цистита:
-
Беспорядочная половая связь. Повышается вероятность инфицирования при половом контакте, так как мочеиспускательной канал и влагалище расположены в непосредственной близости. Следует учитывать, что проникновение инфекции в мочевыводящие пути может происходить, как со слизистой влагалища и наружного полового органа женщины.
-
Пренебрежение правилами гигиены. Необходимо ежедневно подмывать наружные половые органы, подмываться после интимной близости, своевременно менять нижнее белье, использовать ежедневные прокладки. Всё это способствует снижению вероятности проникновения инфекции в мочевыводящие пути женщины.
-
Длительное присутствие дисбактериоза или кандидоза влагалища. Если нарушена микрофлора влагалища, патогенные микроорганизмы размножаются намного быстрее. Это может стать причиной воспалительной реакции.
-
Нарушенный иммунитет. Если понижен иммунитет или присутствуют аллергические локальные патологии, происходит существенное снижение защитных свойств организма. В результате этого, патогенные или условно патогенные микроорганизмы без каких-либо препятствий проникают в мочевой пузырь.
-
При редком мочеиспускании. Нормально, когда женщина опорожняет мочевой пузырь не менее 4 раз в сутки. При беременности этот показатель увеличивается. Существуют различные причины, по которым своевременный поход в туалет невозможен. А если это принимает регулярный характер, структура мочеиспускательного канала и сфинктер анатомически изменяются. Вследствие таких изменений нарушается нормальное опорожнение мочевого пузыря. Кроме этого, если моча на протяжении длительного времени находится в мочевом пузыре, происходит создание оптимальных условий для инфекционного развития.
-
При регулярном переохлаждении. Если организм беременной часто переохлаждается, его локальные защитные свойства ослабевают, в результате этого, повышается вероятность беспрепятственного проникновения инфекции в мочевой пузырь. Повреждающие факторы способствуют развитию воспалительной реакции в стенках мочевого пузыря, как следствие – появление признаков цистита.
Все причины цистита разделены на инфекционные и неинфекционные. Существует четыре пути инфицирования мочевого пузыря:
1. Нисходящий – проникновение инфекции происходит из воспаленного органа, то есть почки.
2. Восходящий – изначальной локализацией инфекции, которая попала в мочевой пузырь, является внешняя среда.
3. Лимфогенный – в движении инфекции участвуют лимфатические сосуды. В основном, очаг инфекции в воспаленном половом органе.
4. Гематогенный – распространение инфекции происходит по кровотоку из отдаленного гнойного очага.
Неинфекционные причины цистита:
-
Аллергическая реакция, которая проявляется в виде воспалительного процесса слизистой оболочки мочевого пузыря.
-
Нарушенная работа иммунитета, нервной системы.
-
Если нижняя часть живота или лобок подвергаются лучевой терапии.
Существуют факторы, при наличии которых повышается вероятность развития цистита. Это бывает при:
-
регулярном переохлаждении организма.
-
Постоянном использовании узкого белья.
-
Несоблюдении гигиенических правил.
-
Хроническом заболевании того или иного внутреннего органа.
-
Переутомлении, гиповитаминозе.
-
Нарушенном опорожнении мочевого пузыря.
-
Сниженных защитных функциях организма.
-
Наличии инородного тела, которое расположено в мочевом пузыре.
Несмотря на то, что к наиболее частой причине развития цистита относят бактериальную инфекцию, воспалительный процесс в мочевом пузыре может начаться из-за некоторых неинфекционных факторов.
Под воздействием некоторых лекарственных средств, особенно химиотерапевтических препаратов, может начаться воспалительный процесс в мочевом пузыре. Причиной лекарственного цистита является выведение из организма продуктов распада медикаментов.
При длительном использовании катетера происходит повышение восприимчивости к бактериальной инфекции. В результате этого, увеличивается вероятность воспалительного процесса. Это называется циститом инородного тела.
У некоторых женщин может присутствовать повышенная чувствительность к определённому веществу, которое содержится в средстве для личной гигиены или бытовой химии. Имеют в виду пену для ванны, женский гигиенический спрей, спермицидный гель. В некоторых ситуациях воспалительный процесс является следствием реакции организма – аллергии.
Диагностические мероприятия
При появлении каких-либо признаков цистита женщине необходимо безотлагательно обратиться к врачу. На приеме пациентку опрашивают о том, как давно она заметил появление симптомов, случалось ли подобное раньше, а также, какие болезни перенесены ранее и присутствуют сейчас. Пациентка должна правдиво отвечать на поставленные вопросы. В противном случае, врач не получит полноценную картину того, что с ней происходит.
Для выявления цистита врач направляет на лабораторное обследование. Оно заключается в сдаче общего анализа крови и мочи. Благодаря таким исследованиям, можно выявить воспаление, уровень лейкоцитов и незрелой формы нейтрофилов, уровень скорости оседания эритроцитов. Кроме этого, выявляется белок в моче, бактерии. Если результат общего анализа мочи показал, что повышено содержание лейкоцитов, пациентке назначается проведение анализа мочи по Нечипоренко.
Проведение такого исследования мочи поможет определить, что послужило возбудителем болезни. В результате этого, назначается более эффективное лечение. При таком методе обследования может проводиться антибиотикограмма и определяться чувствительность возбудителя болезни к различным видам антибактериальных препаратов.
Также, применяются специальные тест-полоски, благодаря которым, определяются нитриты и лейкоциты. Такие специальные полоски дают реакцию, если в моче присутствуют продукты деятельности патогенных микроорганизмов.
Ультразвуковое исследование мочевого пузыря способствует исключению конкрементов в органе, а также, врач оценивает, в каком состоянии находятся верхние мочевыводящие пути и соседние с мочевым пузырем органы. Узи позволит исключить объемное новообразование.
Как предотвратить развитие цистита
Существует ряд рекомендаций, при соблюдении которых понижается вероятность развития болезни.
1. Необходимо подмываться каждый день один раз в сутки. Для этих целей использовать мыло, лучше детское. В нем отсутствуют ароматизаторы и красители.
2. Внимательно следить, чтобы сексуальным партнером соблюдались элементарные правила личной гигиены. Он должен каждый день подмывать наружные половые органы.
3. До и после полового контакта следует тщательно подмываться. Использовать мыло. Такое правило должно соблюдаться обоими половыми партнерами.
4. При стоматите, ангине, кандидозе полости рта и других инфекциях не рекомендовано заниматься оральным сексом. Такое правило легко объяснить – со слюной передается инфекция на наружные половые органы, а затем и в мочеиспускательный канал.
5. Всегда одеваться по погоде. Переохлаждение может стать причиной хронического рецидивирующего цистита. Следует учесть, что цистит является не самой страшной патологией, которую способно вызвать переохлаждение. Помимо цистита развивается воспалительный процесс в близлежащих органах, что может спровоцировать выкидыш.
6. Следить, в каком состоянии собственный иммунитет. Если у женщины часто появляется простудное заболевание, можно судить о том, что снижена работа иммунной системы. Чтобы её восстановить, необходимо обратиться к квалифицированному специалисту.
7. Максимально стараться не сдерживать мочеиспускание. При длительной задержке мочи в мочевом пузыре развивается инфекция.
8. Употреблять достаточное количество жидкости.
9. Мужчина должен каждый день проводить смену нижнего белья. Благодаря такому правилу, минимизируется риск развития заболевания.
10. После опорожнения кишечника подтирание проводить спереди назад. Ни в коем случае не наоборот. Такую тактику легко объяснить – если подтираться сзади наперед, можно перенести кишечные бактерии на наружные половые органы. После этого патогенные микроорганизмы достигнут и мочеиспускательного канала.
11. При обострении болезни пациентка должна принимать около 2,5 л жидкости в сутки. Это может быть как вода, так и свежие натуральные соки, клюквенный морс. Газированную воду и искусственные напитки следует исключить из рациона.
12. Не носить тесное синтетическое белье.
13. Не допускать частые запоры.
В любом случае, необходима консультация с квалифицированным специалистом, который расскажет, как следует женщине вести себя при беременности. Если не посещать врача при симптомах цистита, это грозит опасными осложнениями не только будущей матери, но и ребенку, вплоть до смерти плода.
Спазмы на ранних сроках беременности — признак выкидыша?
Если вы беременны, вы, вероятно, уделяете особое внимание своему телу. Если у вас случился спазм, вы можете беспокоиться, что это признак выкидыша. Хотя первый триместр — наиболее частое время для выкидышей, есть и другие причины судорог. То, сигнализирует ли он о выкидыше, зависит от того, когда он произошел, от тяжести спазмов и от наличия у вас других симптомов.
Спазмы на ранних сроках беременности
Судороги в нижней части живота или пояснице на ранних сроках беременности (первый триместр), скорее всего, сигнализируют об одном из трех:
- Внематочная беременность : Обморок и / или сильные спазмы в животе могут быть симптомом внематочной беременности.Это происходит, когда яйцеклетка имплантируется вне матки, обычно в маточную трубу. Хотя редко (одна из 50 беременностей) внематочная беременность нежизнеспособна и может поставить под угрозу жизнь матери. Если вы подозреваете эту проблему, немедленно обратитесь в отделение неотложной помощи.
- Выкидыш : Если спазмы сопровождаются кровянистыми выделениями или вагинальным кровотечением, это может быть признаком выкидыша. Вам следует позвонить своему врачу за советом и, возможно, назначить обследование, чтобы определить, есть ли у вас выкидыш.Выкидыш может произойти в течение первых 20 недель беременности, но риск выше в первом триместре.
- Нормальные боли : Спазмы без кровотечения обычно не являются признаком выкидыша. Спазмы или кратковременные боли в нижней части живота могут возникать на ранних сроках нормальной беременности, когда ваша матка приспосабливается к имплантированному ребенку. Эти боли, скорее всего, легкие и непродолжительные. Если вы чувствуете что-то серьезное и / или продолжительное, всегда звоните своему врачу, чтобы быть в безопасности.
Другие источники судорог могут включать инфекцию мочевыводящих путей.
Симптомы выкидыша
Признаки и симптомы выкидыша, на которые следует обратить внимание, включают:
- Кровотечение коричневого или ярко-красного цвета, со спазмами или без них
- Сгустки ткани, выходящие из влагалища
- Боль в спине от легкой до сильной, хуже, чем обычные менструальные спазмы
- Внезапное уменьшение признаков беременности, например, груди болезненность или тошнота по утрам
- Очень болезненные схватки каждые 5-20 минут
- Потеря веса
- Бело-розовая слизь
Обратитесь к врачу, если вы заметили любой из этих симптомов.Выкидыш — самая частая причина раннего кровотечения во время беременности.
Однако важно отметить, что статистика включает то, что называется угрозой выкидыша. Это диагностируется, когда есть маточное кровотечение, но шейка матки закрыта, а ультразвуковое исследование показывает, что сердце ребенка бьется.
К счастью, угроза выкидыша не всегда приводит к потере беременности, даже если есть много крови и более одного инцидента. Если у вас появляются кровянистые выделения или кровотечение, которые вызывают беспокойство, ваш врач может провести ультразвуковое исследование, чтобы проверить состояние ребенка.
Спазмы на поздних сроках беременности
Спазмы во втором или третьем триместре могут быть безвредными или опасными — это зависит от ситуации.
- Преждевременные роды : Спазмы, возникающие через регулярные промежутки времени (попробуйте рассчитать их время), могут указывать на преждевременные роды. Более шести судорог или схваток за 1 час, изменение выделений из влагалища, например ярко-красное вагинальное кровотечение, внезапный поток прозрачной жидкости, слабая тупая боль в спине или сильное давление в области таза — все это возможные признаки.При любом из этих симптомов немедленно обратитесь к врачу.
- Боль в круглых связках : Вы можете испытывать стреляющие боли в нижней части живота или вокруг бедер из-за явления, называемого болью в круглых связках, которое возникает по мере того, как ваше тело приспосабливает к растущей матке. Такие боли нормальны и будут прошли, но вам следует обсудить их со своим врачом.
Слово от Verywell
Небольшое беспокойство совершенно нормально на ранних сроках беременности.В конце концов, ваша жизнь скоро изменится с добавлением этого крошечного пучка радости. Ваш инстинкт — защитить своего малыша и сделать так, чтобы он был максимально здоров и безопасен.
Поговорите со своим врачом, если вас беспокоят спазмы во время беременности. Это может быть стрессовое время, и разговор со своим врачом о ваших симптомах может быть очень обнадеживающим.
Когда беспокоиться о спазмах на ранних сроках беременности
Когда вы беременны, естественно замечать и беспокоиться о каждой новой боли в вашем теле.Это вдвойне касается спазматических болей в нижней части живота, которые могут заставить вас беспокоиться о выкидышах.
Но спазмы в течение первых 20 недель беременности на удивление распространены и не обязательно означают, что у вас выкидыш. Исследование 2016 года, опубликованное в журнале Human Reproduction , показало, что, хотя 85% женщин испытывали спазмы в животе в какой-то момент в течение первых 20 недель беременности, только у 28% выкидыш.
Читайте дальше, чтобы узнать о многих вполне нормальных причинах, по которым у вас могут возникать спазмы на ранних сроках беременности, и способах облегчения дискомфорта, а также о том, как распознать, когда боль внизу живота может указывать на проблему, требующую вызова или посещения врача.
Что вызывает спазмы на ранних сроках беременности?
Существует довольно много причин, по которым у вас могут возникнуть спазмы в первом или втором триместре здоровой беременности. Большинство из них совершенно нормальные и совершенно безобидные:
- Имплантация : Спазмы могут быть действительно ранним признаком беременности. Когда оплодотворенная яйцеклетка зарывается в стенки матки, она может вызвать ощущение, известное, что неудивительно, как спазмы при имплантации.Эта имплантация иногда сопровождается кровотечением или кровянистыми выделениями. По мере продолжения беременности кровянистые выделения и спазмы утихнут.
- Изменения в матке : По мере того, как этот мощный мышечный орган начинает расширяться (что произойдет задолго до того, как вы начнете проявлять себя), вы можете испытать ощущение, похожее на спазмы. Скорее всего, вы заметите это чаще всего, когда чихаете, кашляете или меняете позу.
- Боль в круглой связке : Примерно на 13 неделе беременности вы можете испытать боль в животе, вызванную быстрым расширением связки, поддерживающей матку, называемой круглой связкой.Когда эта конкретная структура растягивается, вы можете почувствовать резкую колющую боль или тупую боль внизу живота.
- Желудочно-кишечные симптомы : Смена гормонов во время беременности может нанести ущерб вашей пищеварительной системе, что приведет к ее значительному замедлению. Это может привести к газам, вздутию живота и запорам, которые могут вызвать дискомфорт в животе и спазмы.
- Половой акт : Сперма содержит много простагландинов, которые являются гормоноподобными веществами, которые естественным образом выделяются во время родов, чтобы помочь шейке матки созреть и расшириться при подготовке к родам.Поскольку этот процесс связан со схватками, вполне естественно, что простагландин может вызывать спазмы после полового акта на ранних сроках беременности.
Как облегчить спазмы на ранних сроках беременности
Независимо от того, что могло вызвать у вас судороги или боль внизу живота на ранних сроках беременности, как только вы исключили серьезную проблему (см. ниже ), есть несколько вещей, которые вы можете попытаться облегчить, чтобы облегчить свой дискомфорт, согласно APA: который рекомендует:
- Смена места работы .Если вы сидите, например, лягте или прогуляйтесь. Если вы лежите, сядьте или прогуляйтесь.
- Заведи себе баню . Расслабление в теплой (а не в горячей воде) поможет расслабить все мышцы и суставы, в том числе те, которые поддерживают матку. Если у вас нет времени принять ванну, попробуйте постоять несколько минут под теплым душем.
- Убедитесь, что вы хорошо гидратированы . Это особенно полезно, если источником боли в животе являются газы или запор.Жидкости могут заставить что-то двигаться в пищеварительном тракте. Если вы действительно нерегулярны, поговорите со своим врачом о других безопасных решениях от запора, таких как употребление большего количества пищевых волокон, смягчение стула или легкое слабительное.
- Попробуйте расслабляющее упражнение . Поза йоги, называемая поза скованного угла наклона, может помочь. Для выполнения этой позы лягте на спину на пол (при необходимости поддержите голову и поясницу подушками). Согните колени и сведите ступни вместе, позволяя коленям расслабиться в стороны.Это откроет ваш таз. Закройте глаза и дышите естественно в течение 5–10 минут.
Не принимайте аспирин или нестероидные противовоспалительные препараты (НПВП) без предварительной консультации с врачом. Исследования показали, что эти лекарства могут быть небезопасными во время беременности. Одно исследование, опубликованное в 2018 году в журнале American Journal of Obstetrics & Gynecology , показало, что прием НПВП на ранних сроках беременности может увеличить риск выкидыша.
Когда волноваться
В большинстве случаев спазмы на ранних сроках беременности вызваны любым из многих изменений, которые происходят естественным образом, когда тело женщины изменяется и адаптируется к растущему ребенку.Но вы всегда должны сообщать своему опекуну, если вы испытываете судороги, которые действительно вас беспокоят или которые сопровождаются другими симптомами, такими как:
- Спазмы, похожие на схватки, которые возникают регулярно : Если вы испытываете шесть или более случаев в час, это может быть признаком преждевременных родов; позвоните своему врачу или немедленно обратитесь в отделение неотложной помощи.
- Головокружение, дурнота или кровотечение : На ранних сроках беременности эта комбинация симптомов может быть признаком надвигающегося выкидыша.Если это также может указывать на внематочную беременность (иногда опасное для жизни состояние, при котором оплодотворенная яйцеклетка имплантируется вне матки), особенно если боль ограничена с одной стороны.
- Боль в спине : Спина нередко болит на ранних сроках беременности, но сильная боль в спине вместе с тошнотой, рвотой и / или лихорадкой или болезненным мочеиспусканием может быть признаком серьезного заболевания, такого как аппендицит, камни в почках или заболевание желчного пузыря.
Симптомы беременности в первом триместре: судороги, утреннее недомогание, прыщи
Ранняя беременность — захватывающее время, но наряду с захватывающими знаниями о том, что вы создали новую жизнь, появляются различные симптомы беременности, к которым нужно немного привыкнуть.
Ранняя беременность — это захватывающее время, но наряду с захватывающими знаниями о том, что вы создали новую жизнь, появляются различные симптомы беременности, к которым может потребоваться некоторое время, чтобы привыкнуть. Многие из них проходят к концу первого триместра. в то время как другие будут торчать всю вашу беременность.
Спазмы внизу живота
Примерно через неделю после овуляции некоторые женщины испытывают спазмы внизу живота, известные как «имплантационные спазмы», из-за недавней имплантации оплодотворенной яйцеклетки в стенку матки.Иногда это сопровождается кровянистыми выделениями.
Женщины также могут испытывать спазмы в животе в первые недели беременности из-за растяжения и роста матки.
Эти судороги обычно бывают спорадическими и длятся пару недель. Они не должны сопровождаться ярко-красным кровотечением. Прием добавок магния / кальция должен помочь тонизировать эти мышцы и свести к минимуму спазмы.
Тяга к пище
85 процентов беременных женщин сообщают о том, что они испытывают сильную тягу к пище в какой-то момент беременности, и наиболее частые периоды тяги к пище приходятся на первый и последний триместры.Почему? Эксперты не совсем понимают реальную связь между беременностью и тягой, но подозревают, что это как-то связано с гормональными изменениями и потребностью вашего организма в дополнительных питательных веществах в вашем рационе. GP, доктор Сэм Хэй говорит:
«Нет никаких доказательств того, что то, что вы хотите, является признаком того, что вашему организму нужно для ребенка. Например, употребление двух литров апельсинового сока в день не означает, что у вас дефицит витамина С. Будьте разумны с едой во время беременности. Конечно, балуйте себя время от времени, но вы не едите за двоих.Ешьте лучшую пищу, которую вы можете съесть для себя, и ребенок получит все необходимые ему питательные вещества ».
Утреннее недомогание
Опять же, по оценкам, до 85 процентов беременных женщин в той или иной форме страдают от утреннего недомогания. затрудняет управление жизнью, когда вы плохо себя чувствуете, радостная новость для большинства людей, страдающих утренней тошнотой, заключается в том, что. Как правило, симптомы утреннего недомогания начинают улучшаться к концу первого триместра и остаются отдаленными воспоминаниями примерно к 14-16 годам. недели.
Продолжение статьи после рисунка.
Изменения груди
Ваша грудь начинает меняться через 3-4 недели после зачатия, и вы заметите, что она становится болезненной и опухшей. По мере облегчения этих симптомов ваши соски станут темнее и шире, а вся грудь начнет расти из-за развития протоков и желез, которые позволят кормить грудью после рождения ребенка. Возможно, вы захотите купить бюстгальтер для беременных на раннем этапе, чтобы вам было комфортно на протяжении всей беременности.
Запор
Во время беременности в организме повышается уровень гормона прогестерона. Прогестерон может снизить эффективность работы кишечника, что приведет к запорам. Чтобы поддерживать себя регулярно, убедитесь, что вы получаете достаточное количество клетчатки каждый день (около 30 г клетчатки) в своем рационе или с добавками, вы пьете достаточно воды и каждый день занимаетесь спортом.
Изжога и кислотный рефлюкс
Помимо запора, выработка прогестерона, гормона, расслабляющего мышцы при подготовке к родам и родам, во время беременности может вызывать изжогу, расстройство желудка и кислотный рефлюкс у беременных.Прогестерон вызывает расслабление клапана в верхней части желудка и, таким образом, позволяет желудочной кислоте выходить вверх по пищеводу, что может вызвать дискомфорт. Эта проблема возникает особенно ночью, когда вы лежите в постели. Изжога, несварение желудка и кислотный рефлюкс могут начаться в первом триместре, но обычно становятся более серьезной проблемой в третьем триместре, когда размер вашего ребенка также давит на ваш живот. Если из-за этих условий вам трудно спать по ночам, попробуйте подождать два-три часа после еды, прежде чем ложиться спать, чтобы дать пищу пищеварению, и поспите на нескольких подушках, чтобы ваш живот был ниже головы.
Учащенное мочеиспускание
Это частично связано с гормонами, но также связано с тем, что развивающийся ребенок оказывает давление на ваш мочевой пузырь. Это должно улучшиться к концу первого триместра, когда ваша матка вырастет над тазом, который частично принимает на себя давление мочевого пузыря.
Носовые кровотечения и кровоточивость десен
Из-за увеличенного объема крови (примерно на 30 процентов больше крови перекачивается по телу во время беременности) и воздействия гормонов беременности на соединительные ткани и слизистые оболочки, кровотечения из носа очень распространены. и кровоточивость десен при беременности.Возможно, это смущает, но ни то, ни другое не вызовет необратимого ущерба или не укажет на более серьезные проблемы со здоровьем.
Прыщи
Быстрые изменения уровня гормонов оказывают широкое и разнообразное воздействие на ваше тело, и ваша кожа редко обходится без одного или двух прыщиков. Хотя у некоторых женщин наблюдается полномасштабный приступ прыщей, это, как правило, редко, и пара гормональных прыщей более вероятна в первом триместре.
Хлоазма, или маска для беременных
Пигментация вашей кожи обычно вызывается гормонами беременности, при этом наиболее очевидны такие пигментные участки, как родинки, веснушки и соски.У некоторых беременных женщин на переносице, щеках и шее появляются темные участки кожи, известные как маска беременности, которые со временем исчезают после рождения ребенка.
Изображение: istock
Linea Nigra
Ближе к концу первого триместра многие женщины начинают замечать темную линию, идущую от пупка до лобковой кости (некоторые женщины действительно находят, что эта линия пересекает пупок, подбегая к их груди). Эта линия, известная как «черная линия», будет продолжать темнеть и расти на протяжении всей беременности, пока не станет выглядеть так, как будто она была нарисована в texta на поздних сроках беременности.Черная линия возникает из-за пигментации кожи и постепенно исчезает после рождения ребенка.
Растяжки
У большинства женщин они приобретают ту или иную форму во время беременности — обычно на животе, груди и бедрах — и эксперты сходятся во мнении, что вы ничего не можете сделать, чтобы их остановить. Во время беременности ваша кожа становится тоньше, чем обычно, что в сочетании с быстрым растяжением кожи во время беременности вызывает появление растяжек. Хотя нет крема, который можно было бы использовать для их предотвращения, лучший способ минимизировать растяжки — это медленно и постоянно набирать вес на протяжении всей беременности.
Вздутие живота и ветер
Гормональные изменения, которые влияют на ваш пищеварительный тракт (см. Запор и изжога выше), также влияют на количество ветра, производимого вашим телом, что может вызвать вздутие живота. Лучшие способы справиться с этими неприятными симптомами беременности:
- Регулярно есть небольшими порциями
- Жевать и глотать медленно
- Не пить во время еды
- Избегать жевательной резинки
- Не носить ограничивающую одежду
- Когда вы едите, садитесь прямо
Головокружение и обмороки
Звучит как клише, но женщины на ранних сроках беременности действительно могут часто испытывать головокружение.Головокружение чаще всего возникает, если вы какое-то время не ели (из-за низкого уровня сахара в крови), перегреваетесь или быстро встаете из положения лежа или сидя (постуральная гипотензия). Лучший способ справиться с чувством головокружения — это спокойно сесть, положив голову между колен, так как это будет направлять кровь в ваш мозг, что должно облегчить ощущение головокружения.
ВАЖНО!
Если вас беспокоят какие-либо симптомы беременности на ранних сроках, обратитесь к специалисту за консультацией.
Боль внизу живота на ранних сроках беременности
Любые боли во время беременности могут быть немного пугающими, и мы заметили на нашем форуме немало мам, болтающих о колющих болях внизу живота на самых ранних стадиях беременности. их беременность.
Например, smudgesmith, беременная почти на 5 неделе, говорит: «Сегодня на работе было немного беспокойства, когда внезапно у меня внезапно появились стреляющие / колющие боли в нижней части живота — действительно было очень больно.
«Я позвонила акушерке, и она сказала, что, надеюсь, это просто растягивающие боли, но сразу же идти к врачу, если начнется сильное кровотечение или станет сильным.
«Оно прошло примерно через полтора часа, однако каждый раз, когда я хожу в туалет и (извините, тми) напрягаюсь (чтобы увидеть, ветер ли и т. Д.), Я чувствую себя очень болезненно в нижней части живота, болит в течение минуты или двух после . »
Kelby1978 находится в аналогичной ситуации, показывая: «Мне почти 10 недель, и у меня появляются резкие колющие боли в передней части живота, которые поднимаются вверх внутри меня, это нормально?
«У меня была внематочная беременность и 3 выкидыша, но до этого никогда не доходила так, я тоже на этот раз принимаю аспирин, я стараюсь не паниковать !!»
Итак, что происходит? А если у вас возникнут похожие боли — что делать?
Что может вызывать боли внизу живота на ранних сроках беременности?
Мы поговорили с нашим врачом-консультантом, доктором Филиппой Кайе, которая сообщила, что довольно часто возникают боли в нижней части живота в первые несколько недель беременности.
Это связано с тем, что гормоны беременности начинают действовать рано и вызывают растяжение связок и тканей вокруг матки, что может вызвать дискомфорт.
«Другая причина на ранних сроках беременности связана с желтым телом в яичнике», — поясняет она:
«Обычно, когда вы выпускаете яйцеклетку из фолликула в яичнике, а она не оплодотворяется, оставшееся желтое тело разрушается.
«Но когда вы беременны, желтое тело остается и вырабатывает гормоны, поддерживающие беременность, примерно до 10 недели, когда на смену приходит плацента.
«Может возникнуть киста желтого тела , которая может вызвать боль».
Когда следует обратиться к врачу с болью внизу живота на ранних сроках беременности?
Другая распространенная причина — инфекция мочевыводящих путей. Итак, если вы чувствуете покалывание / жжение при мочеиспускании или собираетесь помочиться чаще, чем обычно, Филиппа советует обратиться к врачу.
Она добавляет, что, хотя наличие или дискомфорта является обычным и нормальным явлением, также стоит обратиться к врачу, если:
- у вас кровотечение от боли, даже если оно легкое
- боль больше в ту или иную сторону, а не в центре
- Сильная боль
- вы чувствуете головокружение / дурноту.
Затем (скорее всего) врачи проведут сканирование для проверки на выкидыш или внематочную беременность.
Д-р Филиппа Кэй — лондонский врач общей практики, написала несколько книг по беременности и уходу за детьми, включая «Первые пять лет». Посетите ее официальный сайт или подпишитесь на Twitter.
Изображение: Getty Images
Подробнее:
Боли в животе и спазмы при беременности
Боли в животе во время беременности — это нормально?
Периодическая боль в животе во время беременности — распространенная и часто безобидная жалоба, но также может быть признаком серьезной проблемы.Никогда не игнорируйте сильную или постоянную боль в животе. Позвоните своему врачу, если ваша боль не проходит после нескольких минут отдыха, или если у вас есть одно из следующего:
- Кровянистые выделения или кровотечения из влагалища
- Необычные выделения из влагалища
- Озноб или жар
- Легкомысленность
- Боль или дискомфорт при мочеиспускании
- Тошнота и рвота
Нормально ли слабая боль при спазмах во время беременности?
Да, небольшая боль со спазмами на ранних сроках беременности является обычным явлением.На более поздних сроках беременности судороги могут быть безвредными сокращениями Брэкстона-Хикса или болью в круглых связках. И случайные легкие судороги на протяжении всей беременности без каких-либо других симптомов обычно не о чем беспокоиться.
Когда возникают боли при спазмах во время беременности?
Это ненормально, когда во время беременности возникают спазмы с сильной, постоянной болью или с другими симптомами, такими как тошнота, рвота, вагинальное кровотечение, головная боль или лихорадка. Боль при спазмах и вагинальном кровотечении на ранних сроках беременности может быть признаком внематочной беременности или выкидыша.
Также ненормально иметь боль в верхней части живота. И если ваш живот необычно чувствителен к прикосновениям, особенно при снятии давления, причиной может быть серьезная инфекция брюшной полости (перитонит).
Что вызывает безобидную боль в животе во время беременности?
Не все боли в животе во время беременности являются признаком серьезной проблемы. Общие причины незначительной боли в животе включают:
Газы и вздутие живота: У вас гораздо больше шансов испытать газы и вздутие живота во время беременности из-за гормонов, замедляющих пищеварение, и давления растущей матки на желудок и кишечник.
Запор: Гормоны беременности, которые замедляют пищеварение, и давление растущей матки на прямую кишку может привести к запору.
Спазмы во время оргазма: Вы можете заметить легкие спазмы во время или сразу после оргазма. Пока он мягкий и непродолжительный, это совершенно нормально и не о чем беспокоиться.
Боль в круглой связке: Боль в круглой связке, как правило, представляет собой кратковременную острую колющую или тупую боль, которую вы можете ощущать с одной или обеих сторон нижней части живота или глубоко в паху.Обычно это начинается во втором триместре, когда связки в тазу, поддерживающие матку, начинают растягиваться и утолщаться в соответствии с ее размерами.
Вы можете почувствовать кратковременную острую боль, если резко измените положение, например, когда вы встаете с кровати или со стула, или когда вы кашляете, переворачиваетесь в постели или выходите из ванны. Или вы можете почувствовать тупую боль после особенно активного дня. Позвоните своему врачу, если этот дискомфорт не исчезнет даже после отдыха.
Сокращения Брэкстона-Хикса: После середины беременности вы можете время от времени ощущать стягивание в матке.До 37 недель схватки Брэкстона-Хикса должны быть нечастыми, нерегулярными и практически безболезненными. (Когда приближается срок родов, этот тип спазмов во время беременности может быть признаком родов.)
Позвоните своему провайдеру, если:
- Схватки сопровождаются болями в пояснице.
- Вы чувствуете более шести схваток в час (даже если они не болят).
- Схватки наступают с регулярными интервалами.
- У вас также есть выделения из влагалища или кровотечение.
- У вас есть другие признаки преждевременных родов.
Какие серьезные проблемы вызывают боли в животе при беременности?
Внематочная беременность
Внематочная беременность возникает, когда оплодотворенная яйцеклетка имплантируется вне матки, обычно в одну из маточных труб. Это может вызвать спазмы на ранних сроках беременности и другие симптомы.
При отсутствии лечения внематочная беременность может быть опасной для жизни. Немедленно позвоните своему поставщику, если у вас есть какие-либо из следующих симптомов:
- Боль или болезненность в животе или тазу (особенно острая, внезапная боль, которая не проходит, приходит и уходит или случается только с одной стороны)
- Мажущие выделения или кровотечение из влагалища
- Боль, усиливающаяся при физической активности, опорожнении кишечника или кашле
- Боль в плече (из-за скопления крови под диафрагмой, вызванного разрывом маточной трубы)
Позвоните 911 , если у вас сильное кровотечение или признаки шока.К ним относятся учащенный пульс, головокружение, обмороки и бледная липкая кожа.
Выкидыш
Выкидыш — это потеря беременности в первые 20 недель. Кровянистые выделения из влагалища или кровотечение обычно являются первым симптомом, за которым через несколько часов или несколько дней следует боль в животе.
Кровотечение может быть легким или сильным. Боль может ощущаться спастической или постоянной, легкой или острой. Это также может быть больше похоже на боль в пояснице или давление в области таза.
Если у вас есть признаки выкидыша, позвоните своему врачу.Если у вас сильная боль или сильное кровотечение, вам нужно немедленно обратиться к вам.
Преждевременные роды
У вас преждевременные роды, также известные как преждевременные роды, если у вас начались схватки, которые стирают или расширяют шейку матки раньше, чем на 37 неделе беременности. Немедленно позвоните своему провайдеру, если до этого у вас возникнут какие-либо из следующих симптомов:
- Увеличение количества или типа выделений из влагалища (они могут быть водянистыми, слизистыми или с оттенком крови.)
- Мажущие выделения или кровотечение из влагалища
- Боль в животе, в том числе ощущение менструальных спазмов
- Более шести схваток в час (даже если они не болят)
- Повышение тазового давления
- Боль в пояснице, особенно если у вас ранее не было боли в спине
- Прилив или струйка водянистой жидкости из влагалища
Отслойка плаценты
Отслойка плаценты — это опасное для жизни состояние, при котором плацента частично или полностью отделяется от матки еще до рождения ребенка.
Симптомы могут сильно различаться. Иногда отслойка плаценты вызывает внезапное и явное кровотечение. Но в других случаях сначала может не быть заметного кровотечения или у вас могут быть только легкие кровотечения или кровянистые выделения. Если вода выйдет из строя, у вас могут вытечь околоплодные воды с кровью.
У вас также могут быть боли в спине или частые схватки. Ваша матка может сокращаться и оставаться твердой (например, судорога или сокращение, которое не проходит) или ощущаться болезненностью. Вы также можете заметить, что ваш ребенок становится менее частым.
Немедленно позвоните своему врачу, если у вас возникнут какие-либо из этих симптомов. Отслойка плаценты требует неотложной медицинской помощи.
Преэклампсия
Преэклампсия — серьезное осложнение беременности, которое вызывает изменения в ваших кровеносных сосудах и может поражать органы, включая печень, почки, мозг и плаценту. Вам поставили диагноз преэклампсия, если у вас высокое кровяное давление после 20 недель беременности и наличие белка в моче, аномалии печени или почек, постоянные головные боли или изменения зрения.
Симптомы могут включать:
- Сильная боль или болезненность в верхней части живота или плеча
- Сильная головная боль, которая не проходит
- Изменения зрения (например, нечеткость зрения, пятна или звезды)
- Тошнота и рвота
- Затрудненное дыхание
- Отек лица или отечность вокруг глаз
- Более чем легкая припухлость в руках
- Внезапный и сильный отек стопы или лодыжки
- Внезапное увеличение веса (из-за задержки воды)
Если у вас есть симптомы преэклампсии, немедленно позвоните своему врачу.
Инфекции мочевыводящих путей
Беременность делает вас более восприимчивыми к инфекциям мочевыводящих путей всех видов, включая инфекции почек. Если вы подозреваете, что у вас инфекция мочевого пузыря, важно позвонить своему врачу, так как это может привести к инфекции почек, которая, если ее не лечить, может вызвать серьезное заболевание и преждевременные роды.
Симптомы инфекции мочевого пузыря могут включать:
- Боль, дискомфорт или жжение при мочеиспускании
- Боль в области таза или внизу живота (часто чуть выше лобковой кости)
- Частые или неконтролируемые позывы в туалет, даже когда в мочевом пузыре очень мало мочи
- Мутная моча с неприятным запахом или кровью
Немедленно обратитесь за медицинской помощью, если у вас есть какие-либо из следующих признаков того, что инфекция могла распространиться на ваши почки:
- Высокая температура, часто с дрожью, ознобом или потливостью
- Боль в пояснице, животе или боку прямо под ребрами
- Тошнота и рвота
- Гной или кровь в моче
Другие причины болей в животе при беременности
Многие другие состояния могут вызывать боль в животе вне зависимости от того, беременны вы или нет.Некоторые из наиболее распространенных причин боли в животе во время беременности включают:
- Вирус желудка
- Пищевое отравление
- Аппендицит
- Камни в почках
- Гепатит
- Болезнь желчного пузыря
- Панкреатит
- Миома
- Непроходимость кишечника
Заболевание желчного пузыря и панкреатит часто являются результатом желчных камней, которые чаще встречаются во время беременности. Миома может расти во время беременности и вызывать дискомфорт.А давление растущей матки на ранее зарубцевавшуюся ткань кишечника может вызвать непроходимость кишечника, что, скорее всего, произойдет в третьем триместре.
Могу ли я чем-нибудь облегчить боль в животе во время беременности?
Если у вас небольшая боль и нет никаких симптомов более серьезного, попробуйте следующие советы, чтобы облегчить боль в животе:
- Двигайтесь или делайте легкие упражнения, чтобы уменьшить боль от газов.
- Примите теплую (не горячую) ванну или душ.
- Наклонитесь к боли для облегчения.
- Пейте много жидкости. (Обезвоживание может вызвать схватки Брэкстона-Хикса.)
- Попробуйте лечь. Это может облегчить боль, вызванную схватками Брэкстона-Хикса.
Когда обращаться к врачу при судорогах при беременности: наглядное пособие
Если вы пытаетесь решить, оправдывают ли ваши судороги вызов врача, просмотрите вопросы в этой блок-схеме. Конечно, если у вас есть какие-либо сомнения по поводу того, что делать, проявите осторожность и позвоните своему врачу.
Подробнее:
Спазмы во время беременности — Consumer Health News
Я чувствую спазмы в животе. Это нормально?
Беременность создает серьезную нагрузку на ваше тело, и нигде это не проявляется так ярко, как ваш расширяющийся живот. По мере роста вашего ребенка дополнительное давление на мышцы, суставы, связки и окружающие органы может вызывать спазмы и дискомфорт. Знание того, когда и почему могут возникнуть судороги, может помочь вам определить, какие из них являются нормальным явлением во время беременности, а какие могут потребовать внимания врача.
Что вызывает судороги?
На протяжении всей беременности наиболее частым источником судорог являются связки, которые окружают и поддерживают матку. По мере роста вашего ребенка эти связки растягиваются. Когда вы меняете позу, вы иногда чувствуете, что эти связки сжимаются на одной или обеих сторонах живота или по направлению к спине.
Судороги связок могут возникнуть в любое время во время беременности, но они станут более заметными между 14 и 20 неделями. В это время ваша матка растет и оказывает давление на связки, но она не выросла настолько, чтобы ее поддерживали кости таза.Если вы ощущаете судороги связок, попробуйте лечь на бок, пока они не исчезнут. Также может помочь грелка, но обычно спазмы проходят довольно быстро, если вы просто отдохнете.
Некоторые женщины испытывают судороги во время секса как во время, так и после оргазма. Это происходит потому, что когда вы беременны, кровоток в области таза увеличивается; это, в сочетании с нормальным усилением притока крови к гениталиям во время секса, может привести к спазмам и боли в пояснице.
Если вы беспокоитесь, что секс может навредить вашему ребенку, возможно, вы напрягаетесь во время занятий любовью — это также может вызвать спазмы. Поговорите со своим врачом о своих страхах и постарайтесь расслабиться. Если у вас беременность с низким уровнем риска, секс и оргазм не повредят вашему ребенку. Спазмы во время секса обычно проходят довольно быстро. Если они этого не делают, попросите партнера массировать вам поясницу, чтобы расслабиться и облегчить спазмы.
Уже на четвертом месяце, но обычно на шестом или седьмом месяце вы будете испытывать то, что может ощущаться как легкие менструальные спазмы.Это сокращение матки при так называемых схватках Брэкстона-Хикса (названных в честь врача, который их идентифицировал). Эти «тренировочные» схватки подготавливают вашу матку к тяжелой работе по выталкиванию ребенка наружу, когда вы будете готовы родить. Они могут длиться от 30 секунд до двух минут и станут более частыми и частыми по мере приближения срока родов. Если вам неудобно, попробуйте лечь, сменить положение или встать и прогуляться. Иногда для облегчения схваток требуется только смена положения.
По мере приближения срока родов и усиления схваток может быть трудно сказать, продолжаются ли у вас схватки Брэкстона-Хикса или вот-вот начнутся роды. Если вы не уверены — и особенно если у вас есть риск преждевременных родов — позвоните своему врачу. Вы также должны позвонить своему врачу, если у вас возникнут какие-либо из следующих симптомов:
- более 4 схваток в час
- боль в спине, животе или тазу
- необычные выделения из влагалища
Когда звонить врачу
Обычно, если ваши судороги вызваны серьезной проблемой, вы об этом узнаете.Они будут очень болезненными и, вероятно, будут сопровождаться другими симптомами, такими как кровотечение или боль в животе и нежность.
На ранних сроках беременности судороги, обычно сопровождающиеся кровотечением, могут указывать на выкидыш. Выкидыш наиболее вероятен в первые 13 недель и обычно вызван неправильным развитием плода. Если у вас сильная боль или кровотечение, которое просачивается через несколько гигиенических прокладок за час, или если вы выделяете тромбы или сероватый материал, немедленно обратитесь в отделение неотложной помощи.В противном случае сразу же позвоните своему врачу, если у вас есть какие-либо из следующих симптомов:
- кровотечение с болью или спазмами внизу живота
- постоянная сильная боль более суток, даже если она не сопровождается кровотечением
- кровотечение, похожее на обильный менструальный цикл, или легкое кровотечение, которое длится более трех дней
Редко ранние спазмы и боль внизу живота могут сигнализировать о внематочной (или трубной) беременности. Это означает, что оплодотворенная яйцеклетка была имплантирована в фаллопиевы трубы или в другое место за пределами матки.Большинство внематочных беременностей диагностируются еще до того, как вы подозреваете, что беременны — симптомы обычно проявляются в течение недели после оплодотворения яйцеклетки — но все же неплохо знать, на что обращать внимание. Немедленно обратитесь к врачу, если у вас есть какие-либо из следующих симптомов внематочной беременности:
- боль в нижней части живота, которая становится более сильной и локализованной, обычно на той стороне, на которой протекает внематочная беременность (аналогично боли при аппендиците)
- внезапная сильная колющая боль внизу живота, которая может указывать на разрыв маточной трубы
- кровотечение, предшествующее или сопровождающее боль
- тошнота, рвота, головокружение или обморок с усилением боли и кровотечением
- болезненность в области фаллопиевых труб от легкой до сильной
Хотя выкидыши обычно происходят в течение первого триместра, возможен выкидыш между 12-й и 20-й неделями беременности, который называется «поздним выкидышем».»(Роды после 20-й недели обычно считаются преждевременными.)
Поздние выкидыши обычно возникают из-за проблем с плацентой, проблем со здоровьем матери, преждевременного открытия шейки матки или других проблем. Если у вас розовые или коричневые выделения, обратитесь к врачу, чтобы проверить их. Это может быть ранний признак выкидыша или небольшая проблема. Однако, если у вас начнется сильное кровотечение, немедленно обратитесь за медицинской помощью в кабинет врача или в отделение неотложной помощи.Пока вы ждете, чтобы вас увидели, сядьте или лягте с поднятыми ногами и как можно больше расслабьтесь.
Судороги на поздних сроках беременности могут сигнализировать о преждевременных родах. Это означает схватки — по крайней мере, каждые 10-15 минут — которые начинаются между 20 и 38 неделями. Если вы подозреваете, что у вас могут быть преждевременные роды, позвоните своему врачу. Она может захотеть осмотреть вас или направить вас в больницу, где вам могут дать лекарство, которое остановит схватки. Позвоните, если у вас возникнут какие-либо из следующих симптомов:
- кровотечение или изменение выделений из влагалища
- ощущение, как ваш ребенок давит на ваш таз
- низкая тупая боль в спине, которая может доходить до живота
- ощущение менструальных спазмов
- Спазмы в животе с диареей или без нее
Ссылки
Уильям Сирс, доктор медицины и Марта Сирс, штат Род-Айленд.Книга о беременности. Литтл, Браун и компания.
Арлин Айзенберг и др. Чего ожидать, когда вы ожидаете. Нью-Йорк. Издательство Workman Publishing.
March of Dimes. Что тебе нужно знать. Центр медицинского просвещения по беременности и родам. Январь 2010 г. http://www.marchofdimes.com/pnhec/159_513.asp
Национальный информационный центр здоровья женщин. Осложнения беременности: симптомы, диагностика и лечение. http://www.4woman.gov/Pregnancy/complications.куб.м.
Американский колледж акушеров и гинекологов. Ранняя потеря беременности: выкидыш и молярная беременность. http://www.acog.org/publications/patient_education/bp090.cfm
Нормальны ли боли в животе во время беременности?
По мере того, как ваш ребенок развивается и ваша шишка становится больше с каждым днем, ваше тело начнет адаптироваться к малышу, растущему внутри вас. Это дополнительное напряжение часто может привести к легким болям при беременности, таким как боль в спине, и легкому дискомфорту в животе, например к растяжке.
Если вы обеспокоены, дайте вашей акушерке или сортировщику кольцо, чтобы успокоить ваш разум. И, конечно же, если вы что-то думаете о своей беременности, не забывайте, что наша команда экспертов работает круглосуточно и без выходных.
Определение болей в животе
Боли, такие как ощущение растяжения или сжатия в области живота, совершенно нормальны во время беременности. Обычно им не о чем беспокоиться, но боль в животе или спазмы в животе иногда могут быть признаком чего-то более серьезного.
Здесь вы найдете информацию из надежных источников, включая nhs.uk, которая поможет вам определить причины боли в животе во время беременности, а также способы ее облегчения. Но если вас это что-то беспокоит, не стесняйтесь обращаться к нашей линии обслуживания, к вашей акушерке, сортировочной группе или в местную больницу.
Распространенные причины болей в животе при беременности
Есть несколько безобидных причин дискомфорта в животе во время беременности, поэтому вот все, чего от них ожидать и как их облегчить:
Растущая матка
Чувство сытости немного быстрее, чем обычно, вздутие живота или расстройство желудка, тошнота или спазмы в животе? Скорее всего, вы чувствуете влияние растущей матки.Это совершенно нормально, и этому может помочь более регулярное питание небольшими порциями, выполнение легких упражнений, много отдыха и посещение туалета, как только природа потребует!
Боль в связках
По мере того, как беременность прогрессирует, время от времени вы можете начать ощущать дискомфортное ощущение растяжения внизу живота и в паху, особенно при смене положения. Одна из возможных причин этого — растяжение связок, соединяющих матку с паховой областью, одна из которых называется круглой связкой.Обычно это проходит само собой со временем, но если это причиняет вам сильную боль или у вас есть какие-либо опасения, рекомендуется поговорить с вашим терапевтом или акушеркой.
Запор и задержанный ветер
Вы, наверное, знаете, что такое запор и задержанный ветер. К сожалению, во время беременности ситуация может ухудшиться — обычно виной всему гормональные изменения, замедляющие весь процесс пищеварения. Чтобы бороться с ветром и запором, попробуйте пить много воды, есть продукты, богатые клетчаткой, или поговорите со своим врачом или акушеркой о том, чтобы принять что-нибудь, чтобы снова начать движение.
схватки Брэкстона-Хикса
По мере развития беременности у вас может наблюдаться сжатие матки, известное как схватки Брэкстона-Хикса. В отличие от обычных схваток, они, как правило, короткие и нерегулярные, и хотя они могут вызывать некоторый дискомфорт, они не должны быть болезненными.

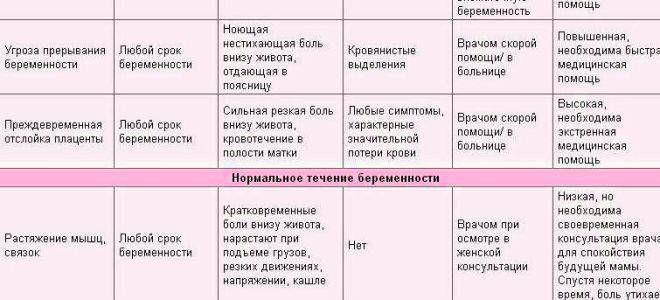



 Также могут проявиться и другие симптомы зачатия. Если вам интересно, то можете более подробно ознакомиться с ними в одной из наших предыдущих публикаций.
Также могут проявиться и другие симптомы зачатия. Если вам интересно, то можете более подробно ознакомиться с ними в одной из наших предыдущих публикаций. Также подобную симптоматику имеет внематочная беременность и прочие патологические процессы, связанные с неправильным расположением плодного яйца.
Также подобную симптоматику имеет внематочная беременность и прочие патологические процессы, связанные с неправильным расположением плодного яйца.

