что, где и почему болит
После изгнания из рая человек обрел способность самостоятельно воспроизводить себе подобных, и женщина должна была рожать детей в муках… Болевые ощущения в процессе родов и боли после родов медики относят к разряду неизбежных. Даже после практически безболезненных родов, которые проводятся под эпидуральной анестезией, женщины в послеродовый период испытывают боли.
Чаще всего тянущие боли после родов в поясничной области и нижней части спины связаны со смещением бедренных суставов, а также с проявлением тех изменений в крестцово-копчиковом отделе позвоночника, которые происходят в течение всей беременности и во время рождения ребенка.
Причины боли после родов
Мы рассмотрим типичные боли после родов и их наиболее частые причины, хотя, безусловно, существует масса клинических случаев, когда симптомы боли после родов носят индивидуальный характер. Например, длительные сильные головные боли после родов мучают рожениц, перенесших регионарную эпидуральную (спинальную) анестезию, при которой обезболивающий роды препарат вводится в область позвоночника на границе поясничного и крестцового отделов.
Боли в груди после родов, точнее, боль в грудной клетке с одышкой и кашлем, могут свидетельствовать об инфекционных заболеваниях легких, но это и симптомы легочной эмболии (попадания тромба в легочную артерию). Боли в ногах после родов — в икрах ног — может быть признаком угрожающего жизни тромбоза глубоких вен, при котором наблюдается покраснение кожи, отеки и повышение температуры. А сильные боли после родов в области живота могут быть признаком воспаления матки на месте прикрепления плаценты.
Однако типичные причины боли после родов связаны с тем, что в процессе появления ребенка родовые пути подвергаются сильному механическому воздействию, которое нередко оказывается травмирующим.
Боли в животе после родов
Гормоны, которые вырабатываются во время беременности, вызывают расслабление связок и мышц.
Эти боли чаще всего бывают схваткообразными и при кормлении грудью усиливаются. Все это – абсолютно нормальное явление. Дело в том, что гормон окситоцин, который в большом количестве вырабатывает гипоталамус родившей женщины, попадает в кровь и стимулирует сокращение гладкой мускулатуры матки. Через 7-10 дней после рождения ребенка подобные боли в матке после родов проходят сами собой.
Дно матки после родов располагается примерно на уровне пупка. В течение послеродового периода, то есть за 6-8 недель, матка сокращается до прежних размеров. Но у женщин, имевших во время беременности большой живот, мышечный тонус брюшины может быть ослаблен, что часто становится причиной пупочной грыжи. Именно она провоцирует боль в пупке после родов. Для решения этой проблемы следует показаться врачу-гинекологу, который наблюдал беременность.
Именно она провоцирует боль в пупке после родов. Для решения этой проблемы следует показаться врачу-гинекологу, который наблюдал беременность.
Боли в позвоночнике после родов
Как отмечают медики, причина того, что разные женщины по-разному чувствуют себя после родов, во многом зависит от того, как их организм справляется с изменением или падением уровня гормонов, которые вырабатывались в период вынашивания ребенка.
После родов и выхода плаценты выработка определенных гормонов резко прекращается. К примеру, почти полностью перестает вырабатываться гормон релаксин, который во время беременности способствует увеличению эластичности мышц и расслаблению связок лонного сочленения тазовых костей.
Поэтому вся опорно-двигательная система женщины после родов к нормальному функционированию переходит постепенно. И некоторые этапы этого процесса вызывают симптомы боли после родов.
Боли в позвоночнике после родов связаны с тем, что релаксин, расслабляя мышцы живота в ходе беременности, ослабляет и связки вокруг позвоночника. Именно повышенная нестабильность позвоночника на протяжении беременности и даже некоторое смещение позвонков приводит к тянущей боли в спине после родов. Эту же причину имеют боли в суставах после родов, в том числе боль в запястье после родов, боли в ногах после родов и боль в коленях после родов.
Боль в пояснице после родов
Боль в пояснице после родов частично является следствием перенапряжения квадратной мышцы поясницы, которая расположена в области задней стенки живота и соединяет подвздошную кость, ребра и поперечные отростки поясничных позвонков.
Кроме того, во время беременности мышцы живота растягиваются и удлиняются, а мышцы поясничного отдела, отвечающие за наклон и выпрямление туловища и за стабильность нижней части позвоночника, становятся короче. И это тоже вызывает боль в пояснице после родов. Растяжение связок лобкового сочленения, позвоночника и мышц тазового дна также являются причинами дискомфорта и болезненных ощущений в поясничной области.
Боли в тазу после родов: боль в крестце и копчике
Боль в крестце и копчике после родов женщины обычно не различают и боль в копчике принимают за болевые ощущения в крестце. Между тем, копчиковая кость состоит из нескольких сросшихся рудиментарных позвонков, а крестец – это крупная треугольная кость, которая находится в основании позвоночника, чуть выше копчика. Вместе копчик и крестец составляют нижний неподвижный отдел позвоночника.
От передней и задней поверхностей крестца к тазовым костям идут связки, которые прочно удерживают кости тазового кольца. Но в течение беременности — буквально с самого ее начала — опорно-двигательная система женщины начинает готовиться к родам. Каким образом?
Во-первых, позвонки поясничного отдела от оси позвоночника отклоняются назад. Во-вторых, нижние конечности начинают удаляться от подвздошных костей, и тазобедренные головки даже выходят из вертлужных впадин. В-третьих, кости лонного и крестцово-подвздошного сочленений немного расходятся. Наконец, изменяется дуга загиба копчика, а обычно неподвижная кость крестца незначительно подвигается кзади. Все эти изменения в области костей таза предусмотрены природой и позволяют ребенку покинуть лоно матери.
Если ребенок крупный или его предлежание неправильное, или если роды проходили слишком быстро, то боль в крестце после родов и боль в копчике после родов появляется вследствие чрезмерного давления на сочленения в области таза.
Чем больше было перегружено крестцово-копчиковое сочленение, тем сильнее и продолжительнее будут боли в тазу после родов и тем дольше будет процесс восстановления.
Зачастую в жалобах на боль в крестцовой зоне роженицы уточняют, что это боль при дефекации после родов. Действительно, боль данной локализации может становиться сильнее в случае расширения сигмовидной кишки при скоплении каловых масс или в острой фазе хронического колита, которая является осложнением послеродовых запоров. Как избавиться от запоров в послеродовом периоде, мы расскажем чуть позже.
Боль в лобке после родов
Под действием гормонов, которые «сигналят» всем системам организма роженицы об окончании процесса рождения ребенка, запускается механизм послеродового восстановления. И обычно сразу после родов происходит восстановление лонного сочленения (симфиза), кости которого во время беременности немного расходятся.
Если все в норме, то процесс восстановления обычного анатомического положения данного сочленения идет без ощутимых последствий.
Но если родившая женщина жалуется на боль в лобке после родов, значит соединяющий лобковые кости хрящ травмирован из-за перерастяжения тазового дна (которое происходит при разгибании головы выходящего из лона ребенка). В этом случае вероятно нарушение симметричности правой и левой лобковых костей. Врачи диагностируют эту патологию как симфизит — дисфункцию лобкового сочленения, при котором пациентка чувствует боль в области лобка при ходьбе и вынуждена ходить в развалку.
Если боли очень сильные и отдают во всех костях и сочленениях таза, то это уже не просто растяжение хряща, а разрыв лонного сочленения — симфизиолиз.
Боли в промежности после родов
Область промежности (regio perinealis) образует дно таза и состоит из мышц, фасций, жировой ткани и кожи. Боли в промежности после родов возникают при ее травмировании – разрыве или рассечении (перинеотомии).
Согласно данным акушерской практики, чаще всего травмы промежности бывают у женщин с хорошо развитой мускулатурой, у пожилых первородящих, при узком влагалище с воспалительными изменениями тканей, при отечности тканей, а также при наличии рубцов после предыдущих родов.
При перинеотомии рассекается только кожа промежности, а при эпизиотомии — промежность и задняя стенка влагалища. Обе эти процедуры делаются при угрозе произвольного разрыва промежности, а также во избежание черепно-мозговых травм новорожденного. При разрыве или разрезе промежности сразу же после родов проводится их ушивание. Наружные шва снимают за день до выписки из роддома, внутренние со временем рассасываются.
При этом хирургическое рассечение промежности лучше разрыва, так как рана получается ровная и чистая и в 95% случаев заживает, как говорят медики, prima intentio (первичным натяжением) — то есть быстро и без последствий.
Однако при этом неизбежны боли в промежности после родов. При соблюдении гигиены рана заживает через пару недель, в течение которых женщине нельзя сидеть, чтобы не нарушить швы. При эпизиотомии швы могут вызывать боль во влагалище после родов, которая будет беспокоить дольше – пока идет процесс заживления внутренних тканей.
При соблюдении гигиены рана заживает через пару недель, в течение которых женщине нельзя сидеть, чтобы не нарушить швы. При эпизиотомии швы могут вызывать боль во влагалище после родов, которая будет беспокоить дольше – пока идет процесс заживления внутренних тканей.
Боли в паху после родов
Многих женщин боли в паховой области начинают беспокоить еще в период вынашивания ребенка. К боли в паху может приводить рост объемов матки, а также постепенное расхождение костей таза. Кроме того, боли в паху после родов (отдающие в поясницу) могут быть связаны с наличием камня в почке или мочеточнике. Нельзя исключать и такую причину, как воспаление внутренней слизистой оболочки тела матки — эндометрит. Как отмечают гинекологи, острый послеродовой эндометрит возникает при инфицировании матки в процессе родов довольно часто, при этом после проведения кесарева сечения он проявляется почти в 45% случаев.
Для острого послеродового эндометрита характерны такие симптомы, как боли в нижней части живота и в паху, повышение температуры тела, гнойные выделении и маточные кровотечения. При наличии таких признаков следует немедленно обращаться за медицинской помощью.
При наличии таких признаков следует немедленно обращаться за медицинской помощью.
Кроме того, боли в паху после родов даетгенитальный герпес, который был диагностирован у беременной.
Головные боли после родов
Головные боли после родов специалисты связывают с несколькими причинами. В первую очередь, это изменение гормонального фона в послеродовой период: нестабильность уровня эстрогенов и прогестерона. Причем, если роженица не кормит ребенка грудью, то головные боли возникают гораздо чаще, чем у кормящих женщин. Способствует головным болям после родов и прием противозачаточных препаратов, в составе которых есть эстроген.
Негативное влияние на состояние здоровья женщины в послеродовом периоде оказывают стрессы, переутомление, недосыпание и т.д. На фоне гормональных изменений данные факторы могут приводить к тому, что новоиспеченную мамочку будут донимать частые и довольно интенсивные головные боли после родов.
Боли в мышцах после родов
Мышечные боли различной локализации (в пояснице, мышцах таза, ног, спины, грудной клетки и др.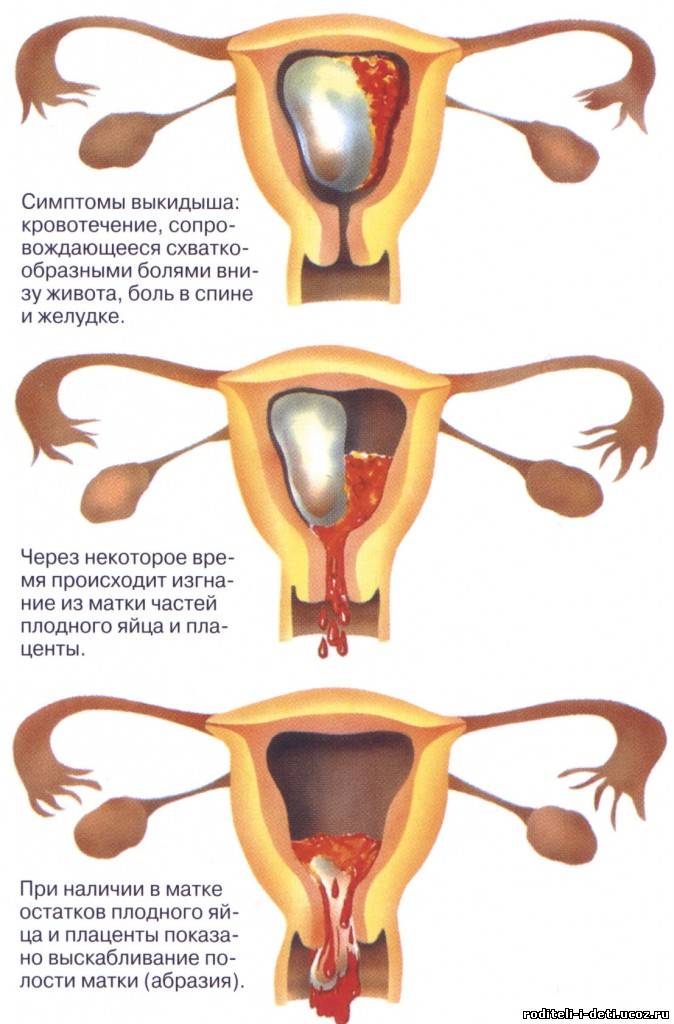 ) – естественное явление после такого сильного напряжения мышц, которой они испытывают во время появления ребенка на свет. Такие боли проходят естественным образом и ни в какой терапии не нуждаются.
) – естественное явление после такого сильного напряжения мышц, которой они испытывают во время появления ребенка на свет. Такие боли проходят естественным образом и ни в какой терапии не нуждаются.
Тем не менее, следует иметь в виду, что все изменения, через которые снова приходится проходить организму родившей женщины, необходимо контролировать и не допускать обострения имеющихся заболеваний. Например, заболеваний позвоночника, половой сферы, ЖКТ, которые могут проявить себя с новой силой после перенесенных во время родов нагрузок.
Боли в груди после родов
Мы уже рассказали о гормоне окситоцине, который стимулирует сокращение матки после родов. Кроме того, окситоцин имеет еще одну важнейшую функцию. В период лактации он вызывает сокращение миоэпителиальных клеток, окружающих альвеолы и протоки молочной железы. Благодаря этому вырабатываемое под воздействием гормона пролактина грудное молоко проходит в субареолярные протоки молочной железы и выделяется из сосков.
Молоко появляется в груди после рождения ребенка – сначала в виде молозива. Сроки «прибытия» собственно молока индивидуальные, но акушеры нормой начала лактации считают 48-72 часа после родов. Этот процесс происходит буквально на глазах — путем набухания молочных желез, которое довольно часто сопровождают боли в груди после родов. В дальнейшем процесс выработки молока отрегулируется, и все неприятные ощущения пройдут.
Боли при месячных после родов
Очень часто после родов месячные у женщин становятся не такими регулярными, как до беременности. И в течение 5-6 месяцев после рождения малыша это не должно быть поводом для беспокойства. Кроме того, первые 4 месяцев после родов регулы могут быть разной интенсивности и продолжительности. Что также не является патологией, так как гормональная перестройка на «добеременный» режим продолжается.
Замечено, что большинство женщин, у которых до беременности была альгоменорея (болезненные менструации), после родов освобождаются от этих болей, или, по крайней мере, боли становятся намного слабее. Но бывает и наоборот — боли при месячных после родов начинаются у тех, кто их раньше не испытывал.
Но бывает и наоборот — боли при месячных после родов начинаются у тех, кто их раньше не испытывал.
Если есть малейшие опасения по поводу восстановления менструального цикла после родов, в том числе по поводу болей, нужно проконсультироваться с гинекологом.
Боль при мочеиспускании после родов
Боль при мочеиспускании после родов и неприятное жжение во время этого физиологического процесса – весьма распространенное явление в первые дни послеродового периода.
Нередко роженицы сталкиваются и с такими проблемами, как невозможность опорожнить мочевой пузырь в связи с полным отсутствием позывов. У всех этих симптомов есть причины. Дело в том, что пространство для расширения мочевого пузыря после родов увеличилось, либо в ходе родов мочевой пузырь мог быть травмирован, тогда какое-то время позывы могут отсутствовать.
К боли при мочеиспускании после родов приводят отек промежности, а также болезненность швов, наложенных при зашивании разрыва или разреза промежности. В любом случае через 8 часов после завершения родов женщина должна освободить мочевой пузырь. Это крайне важно как для сокращения матки, так и для предотвращения возможного инфицирования мочевыводящих путей.
В любом случае через 8 часов после завершения родов женщина должна освободить мочевой пузырь. Это крайне важно как для сокращения матки, так и для предотвращения возможного инфицирования мочевыводящих путей.
Если боль при мочеиспускании после родов продолжается и после того, как заживет шов на промежности, то это уже признак неблагополучия: вероятно воспаление мочевого пузыря, которое сопровождается повышением температуры. В этом случае нужно сразу же обращаться за медицинской помощью.
Боль при сексе после родов
Послеродовое восстановление в норме занимает не менее двух месяцев. Ранее этого срока врачи не рекомендуют возобновлять сексуальные отношения супругов. Тем не менее, даже после этих двух месяцев не менее трети женщин чувствуют физический дискомфорт и даже боль при сексе после родов.
Боль во влагалище после родов может быть вызвана различными местными инфекциями, которые привели к воспалению слизистой оболочки половых органов, и именно это является причиной болезненных ощущений при сексе после родов. А боль в клиторе после родов связана с его отеком и наличием швов в области промежности, особенно после эпизиотомии.
А боль в клиторе после родов связана с его отеком и наличием швов в области промежности, особенно после эпизиотомии.
Диагностика боли после родов
Для своевременного выявления возможных патологий после рождения ребенка каждой женщине необходимо посетить своего врача – через полтора месяца после родов. Этот визит будет нелишним, даже если женщина чувствует себя хорошо и ни на что не жалуется.
Осмотр гинеколога, в первую очередь, покажет, как обстоят дела с детородными органами женщины. От их здоровья во многом зависит здоровье женщины.
При наличии каких-либо жалоб диагноз ставится на основании того же осмотра и сбора анамнеза, включая история ведения родов, в которой указаны все их этапы, осложнения и проведенные манипуляции.
Если возникает необходимость осмотра врача другой специализации (к примеру, ортопеда невролога, гастроэнтеролога, нефролога), то пациентке дается соответствующее направление. И тогда диагностика имеющейся патологии проводится узким специалистом – соответствующими методами. Например, при боли в лобке после родов диагноз симфизит или симфизиолиз ставится на основании обследования с помощью рентгена или компьютерного томографа.
И тогда диагностика имеющейся патологии проводится узким специалистом – соответствующими методами. Например, при боли в лобке после родов диагноз симфизит или симфизиолиз ставится на основании обследования с помощью рентгена или компьютерного томографа.
Лечение боли после родов
Боли внизу живота после родов максимум через 7-10 дней исчезнут сами, но это произойдет быстрее, если женщина наладит нормальное опорожнение мочевого пузыря, которое даст возможность сокращаться матке.
Врачи говорят, что можно использовать при боли в промежности после родов спрей Пантенол (обычно он применяется для лечения ожогов). Этот бактерицидный и местнообезболивающий препарат применяется для ускорения заживления при различных повреждениях кожи и слизистых оболочек и послеоперационных ранах. Пантенол наносят на поврежденную кожу несколько раз в сутки, его можно использовать при беременности и в период кормления грудью.
Чтобы как можно меньше травмировать швы на промежности, врачи рекомендуют использовать не обычные прокладки, а специальные послеродовые, у которых верхний слой изготовлен из материала, не прилипающего к шву.
При боли в позвоночнике после родов и боли в спине после родов рекомендуются физические упражнения:
- лежа на спине согнуть в колене правую ногу, левая остается в горизонтальном положении,
- завести носок стопы согнутой правой ноги под икру лежащей левой ноги,
- левой рукой взяться за правое бедро и наклонять влево правое колено.
Данное упражнение выполняется 8-10 раз, затем то же самое делается левой ногой.
При болях в спине старайтесь меньше наклоняться, не поднимать ничего тяжелого, во время кормления выбирать положение, максимально комфортное для спины — с обязательной опорой под поясничной областью.
Задача первостепенной важности в послеродовом периоде – избавиться от запоров! Поскольку проблемы со стулом могут усиливать боли в кобчике и крестце. Никаких слабительных, кроме — в крайних случаях — клизмы или глицериновых свечей. Лучше всего и безопаснее — есть сухофрукты, овсянку, кисломолочные продукты; принимать по утрам по столовой ложке подсолнечного масла, а натощак выпивать стакан холодной очищенной воды без газа.
Помните, что любой слабительный лекарственный препарат при кормлении грудью приведет к аналогичному эффекту и у вашего малыша. Но и запор у мамы вызовет проблемы с кишечником у ребенка.
А вот при лечении боли в лобке после родов, особенно в случае с разрывом лонного сочленения (симфизиолизом), необходим постельный режим, болеутоляющие лекарства, физиотерапевтические процедуры и тазовый бандаж для фиксации костей. Все это должен назначить врач — после постановки диагноза.
К народным средствам лечения боли после родов относятся отвары и настои лекарственных растений. Так, пастушья сумка является не только прекрасным кровоостанавливающим средством, но и способствует сокращению матки. Отвар пастушьей сумки готовится из расчета одной чайной ложки травы на стакан кипятка (заливается и настаивается около получаса). Его рекомендуется пить три раза в день по столовой ложке.
В излечении разрывов промежности поможет алоэ: сок из листика выдавливается на гигиеническую прокладку. Снизит боли при разрезе или разрыве промежности, а также смягчит грудь, затвердевшую от прилива молока, компресс с отваром имбирного корня: 50 г имбиря на литр воды.
Снизит боли при разрезе или разрыве промежности, а также смягчит грудь, затвердевшую от прилива молока, компресс с отваром имбирного корня: 50 г имбиря на литр воды.
А снять головную боль после родов можно при помощи эфирных масел (лаванды, лимона, грейпрута, базилика, розмарина и мелиссы), которыми натирают виски, за ушами и область шейных позвонков.
Если боли после родов не прекращаются (или усиливаются) спустя три месяца после рождения ребенка, то без лечения не обойтись. Но применение кормящей женщиной каких бы то ни было лекарственных препаратов, в первую очередь, обезболивающих, без рекомендации врача недопустимо!
Профилактика боли после родов
Профилактику боли после родов следует начинать еще во время беременности. Например, чтобы уменьшить послеродовые боли в области поясницы, будущим мамам нужно заниматься специальным фитнесом или аэробикой в воде, освоить и правильно применять в процессе родов технику дыхания. Чтобы избежать проблем с болями в позвоночнике, ногах и мышцах, необходимо в течение всей беременности строго следить за своим весом и не допускать появления стойкой отечности ног.
Чтобы избежать проблем с болями в позвоночнике, ногах и мышцах, необходимо в течение всей беременности строго следить за своим весом и не допускать появления стойкой отечности ног.
Послеродовой период в норме длится от шести до восьми недель. За это время организм роженицы снова перестраивается, а ее репродуктивные органы возвращаются к дородовому состоянию — инволюционируют. К сожалению, большинство родивших женщин испытывают боли после родов. Но боль быстро проходит, а радость материнства остается на всю жизнь!
И чтобы боли после родов не омрачали эту радость, не забывайте консультироваться со своим врачом-гинекологом. Его рекомендации помогут вам быстрее прийти в норму и сохранить здоровье.
Все новости Предыдущая Следующая
Послеродовые боли | Блог мамы-врача
Роды приносят женщинам не только радость от первого крика своего малыша, но и некоторый неприятные ощущения в виде послеродовых болей. Послеродовые боли длятся не более недели, могут быть как слегка неприятными, так и столь болезненными. Их можно вовсе не заметить после рождения первого ребёнка, но обычно они становятся более острыми после рождения последующих детей. Если вы кормите грудью ребенка, то послеродовые боли могут быть особенно заметны, поскольку гормон окситоцин, выработка которого стимулируется грудным вскармливанием, помогает мышцам матки сокращаться.
Их можно вовсе не заметить после рождения первого ребёнка, но обычно они становятся более острыми после рождения последующих детей. Если вы кормите грудью ребенка, то послеродовые боли могут быть особенно заметны, поскольку гормон окситоцин, выработка которого стимулируется грудным вскармливанием, помогает мышцам матки сокращаться.
Послеродовые боли бывают разного характера: болит промежность, низ живота, таз, поясница и многое другое. Все это вместе или по отдельности доставляет женщине дискомфорт и портит не только ее самочувствие, но и настроение.
Боли в промежности после родовБоли в промежности, вызывающие сильный дискомфорт, считаются нормой и присутствуют буквально у каждой женщины. Это естественно, ведь навряд ли ребенок с весом 3-4 кг может пройти через промежность, не оставляя при этом никаких последствий. Эта область половых органов растягивается и сдавливается, и поэтому сильно травмируется, независимо от того, были ли разрывы или нет, делал ли врач эпизиотомию или ее удалось избежать. В случае если все прошло успешно и благополучно, болезненные ощущения пройдут всего через несколько дней.
В случае если все прошло успешно и благополучно, болезненные ощущения пройдут всего через несколько дней.
Если была сделана эпизиотомия (разрез промежности во время родов), то болевые ощущения продержатся дольше, и будут вызывать дискомфорт во время кашля, смеха или чихания. Рана после операции должна зажить в течение 7-12 дней. При этом женщине не разрешают сидеть, потому что швы могут разойтись. Только на шестые сутки можно присесть на унитаз той ягодицей, где нет шва.
Мышечные послеродовые болиБоли после родов в опорно-двигательном аппарате женщины появляются по нескольким причинам.
Во-первых, растягиваются мышцы тазового дна, связки лобкового сочленения и позвоночника. Отсюда и появляется боль в пояснице, которая впоследствии распространяется на ноги. Кстати, натренированные организмы переносят эту нагрузку намного легче, чем физически неразвитые женщины.
Во-вторых, во время родов мышцы сокращаются неограниченное число раз, поэтому они не могут быстро прийти в положенный тонус. Из-за этого позвонки давят друг на друга намного сильнее. Поэтому после родов часто обостряются заболевания позвоночника, в частности, это происходит из-за того, что мамочкам приходится постоянно таскать тяжести: ребенка, коляску и другие вещи.
Из-за этого позвонки давят друг на друга намного сильнее. Поэтому после родов часто обостряются заболевания позвоночника, в частности, это происходит из-за того, что мамочкам приходится постоянно таскать тяжести: ребенка, коляску и другие вещи.
В-третьих, мышечная послеродовая боль может присутствовать в любых частях тела. Это напрямую зависит от того, какие именно мышцы напрягала роженица во время детородного процесса. Чаще всего, это мышцы спины, ног, плеч и грудной клетки. Такая боль обычно проходит быстро, в течение всего нескольких дней.
Боли внизу живота после родовБолезненные ощущения внизу живота могут напоминать схватки. Это нормальное явление для послеродового состояния. Матка после родов сокращается, приходя в нормальное состояние, и это сопровождается болезненными ощущениями. Во время кормления грудью боль может усиливаться, так как в это время происходит выработка окситоцина, который помогает сокращаться матке. Такие ощущения проходят примерно на 10-й день послеродового периода. В данном случае, чтобы избежать дискомфорта, можно применять обезболивающие препараты, при этом предварительно проконсультироваться с врачом.
В данном случае, чтобы избежать дискомфорта, можно применять обезболивающие препараты, при этом предварительно проконсультироваться с врачом.
Большинство женщин также жалуются на боль в районе таза. Это явление называют симфизиолиз. Оно характеризуется тем, что две лобковые кости расходятся и становятся не стабильными. Обычно подобные жалобы могут возобновиться в результате следующей беременности.
По статистике болит после родов дольше всего спина. Этот период может затянуться от нескольких недель до двух лет. Как правило, такие болезненные ощущения испытывает каждая вторая женщина. Неудивительно, что существует достаточно много причин появления этого дискомфорта. Большие ежедневные нагрузки в виде малыша на руках, растяжение мышц живота и спины, смещение позвонков – все это является большим стрессом для поясничной системы.
Боль в пояснице после родовИз-за того, что во время беременности мышцы живота удлиняются и растягиваются в несколько раз, мышцы поясницы тоже изменяются: они образуют впадину. При этом выпячивается живот. Такие боли особенно заметны при таскании тяжестей, приседаниях и наклонах. Кроме того, растягиваются и мышцы таза.
При этом выпячивается живот. Такие боли особенно заметны при таскании тяжестей, приседаниях и наклонах. Кроме того, растягиваются и мышцы таза.
Подготовленная к родам женщина с помощью специальной гимнастики чувствуют эту боль гораздо меньше, чем те, кто отсутствовал на тренировках. Более того, гормональные изменения в организме женщины в период вынашивания способны изменять строение связок и суставов. После родов они становятся более хлипкими и непрочными. Следует также отметить, что если у женщины до родов наблюдался сколиоз, то после появления малыша на свет боли в спине ей обеспечены. Женщины с нормальной осанкой, как правило, от этого не страдают. Роженицы с большой массой тела могут пострадать от смещения тазобедренных суставов и позвонков. Те, кто неправильно дышит или не принимает щадящие позы при схватках, тоже рискует поставить под угрозу свой поясничный отдел.
Сайт первой республиканской больницы УР, Ижевск
Уважаемые жители Удмуртской Республики! С 1 марта 2021 года на базе БУЗ УР «1 РКБ МЗ УР» начинает работу Центр профессиональной патологии. |
Прием посетителей:четверг с 14-00 час. до 16-00 час.по предварительной записи по телефону (3412) 46-32-70
Адрес: 426039, г.Ижевск, ул.Воткинское шоссе, 57
Эл.адрес: Этот e-mail адрес защищен от спам-ботов, для его просмотра у Вас должен быть включен Javascript
Отдел документац. обеспечения: (3412) 45-46-29, 46-86-36 (факс)
Справочное бюро (стационар): (3412) 46-57-93
Приемное отделение: (3412) 46-54-82
Диспетчер по ДТП: (3412) 46-56-82
Регистратура (гинекологи): (3412) 46-58-72
Регистратура (медико-генетич. консульт.): (3412) 46-87-71
Регистратура (поликлиника): (3412) 46-54-83, 46-55-74
Поликлиника: понедельник-пятница с 7-00 до 16-18 час.
прием врачей: с 8-00 до 15-06 час. (по графику работы)
Стационар: круглосуточно
прием экстренных пациентов — круглосуточно.
- (3412) 20-47-00, 20-48-00, 20-55-77 — цены, порядок оказания платных услуг
- (3412) 20-47-00, 20-48-00, 20-55-77 — запись на консультации врачей
- (3412) 20-47-00, 20-48-00, 20-55-77 — запись на обследования (КТ, МРТ, УЗДГ сосудов, электромиография, дуплексное сканирование сосудов)
- (3412) 44-54-70 — кабинет ДМС
- (3412) 46-23-95 — вопросы проведения медицинских осмотров
Эл.адрес: Этот e-mail адрес защищен от спам-ботов, для его просмотра у Вас должен быть включен Javascript
Реквизиты БУЗ УР «1 РКБ МЗ УР»: скачать
Сведения об учредителе: Министерство здравоохранения Удмуртской Республики,
Адрес: 426008, г.Ижевск, пер.Интернациональный, д.15.
Телефон приемной: (3412) 60-23-00
Управление лечебно-профилактической помощи населению: (3412) 60-23-77, 60-23-26
Управление медицинской помощи детям и родовспоможения: (3412) 60-23-83, 60-23-21
Отдел по работе с обращениями граждан: (3412) 60-23-76
Эл. адрес: Этот e-mail адрес защищен от спам-ботов, для его просмотра у Вас должен быть включен Javascript
адрес: Этот e-mail адрес защищен от спам-ботов, для его просмотра у Вас должен быть включен Javascript
Результаты проведения независимой оценки качества
УВАЖАЕМЫЕ ПАЦИЕНТЫ!
Интересующие Вас вопросы по эндопротезированию суставов и артроскопическим операциям на суставах можно задать главному специалисту МЗ УР по травматологии и ортопедии
Ежову Евгению Сергеевичу
по телефону 8-912-459-63-26 с 13-00 до 18-00 час. с понедельника по пятницу.
Телефон «горячей линии» по вопросам формирования здорового образа жизни и «он-лайн кабинета врача» в БУЗ УР «1 РКБ МЗ УР» | |
Номер телефона | (3412) 45-11-75 |
Время приема звонков | с 9-00 до 12-00 часов |
Ответственный за прием звонков и консультирование | Смирнова Галина Иннокентьевна |
Электронный адрес «он-лайн кабинета врача» | Этот e-mail адрес защищен от спам-ботов, для его просмотра у Вас должен быть включен Javascript |
Ответственный за прием вопросов и ответы в «он-лайн кабинете врача» | Смирнова Галина Иннокентьевна |
7 проблем после родов
Все самое тяжелое уже позади: прошли роды, и счастливая мама с малышом вернулась домой. Но тут ее могут поджидать новые сложности – от сильного недосыпа и болезненности сосков при кормлении крохи до обострения разных болезней. Паниковать, конечно, не стоит, а важно сохранить спокойствие и сделать все возможное для нормализации состояния.
Но тут ее могут поджидать новые сложности – от сильного недосыпа и болезненности сосков при кормлении крохи до обострения разных болезней. Паниковать, конечно, не стоит, а важно сохранить спокойствие и сделать все возможное для нормализации состояния.
Боли в животе после родов – нормальное явление, не нужно их пугаться. Они могут быть тянущими или схваткообразными. Это говорит о том, что увеличенная матка сокращается и постепенно возвращается к прежним размерам. Особенно интенсивными боли становятся во время лактации, так как в этот момент вырабатывается гормон окситоцин, способствующий маточному сокращению. Поэтому у женщин, кормящих грудью, сокращение и восстановление матки идет быстрее. Боли в животе могут ощущаться от нескольких дней до 1 недели с момента родов.
Боли в животе после родов также возникают после кесарева сечения. В роддоме обезболивающие препараты применяются не более 3–4 суток и строго по показаниям. Обычно к 4–5-м суткам острые неприятные ощущения практически исчезают, и послеродовый период в целом продолжается так же, как у женщин, родивших естественным путем, хотя на восстановление матки после кесарева сечения требуется больше времени – 2–3 недели.
Обычно к 4–5-м суткам острые неприятные ощущения практически исчезают, и послеродовый период в целом продолжается так же, как у женщин, родивших естественным путем, хотя на восстановление матки после кесарева сечения требуется больше времени – 2–3 недели.
Боли в промежности после родов – также нормальное явление, даже если роды проходили без рассечения тканей. Ведь при рождении ребенка, как правило, имеет место растяжение, сжатие, могут появляться микротрещины.
Если женщине делали разрез промежности (эпизиотомию), то боли в промежности после родов сохраняются несколько дольше, до нескольких недель или месяцев, усиливаясь при напряжении (кашле, чихании, смехе, натуживании, наклонах вперед, приседании на корточки).
После эпизиотомии не рекомендуется сидеть в течение месяца, но на 5–7-е сутки разрешается присаживаться на унитаз, жесткий стул на ягодицу, противоположную направлению разреза: маме нужно уточнить у доктора, на какой стороне был разрез. Вставая с кровати, необходимо сначала повернуться на бок, чтобы избежать положения сидя, не торопиться и не совершать резких движений. Кормить ребенка после наложения швов лучше лежа на боку. Также нежелательно поднимать тяжести в течение первых двух месяцев после родов. При наличии выделений необходимо вовремя менять гигиенические прокладки – не реже чем 1 раз в 3 часа, не допуская возникновения «парникового эффекта».
Вставая с кровати, необходимо сначала повернуться на бок, чтобы избежать положения сидя, не торопиться и не совершать резких движений. Кормить ребенка после наложения швов лучше лежа на боку. Также нежелательно поднимать тяжести в течение первых двух месяцев после родов. При наличии выделений необходимо вовремя менять гигиенические прокладки – не реже чем 1 раз в 3 часа, не допуская возникновения «парникового эффекта».
Если выделения сопровождаются неприятным запахом, боли в промежности значительно усилились как в покое, так и при движениях, повысилась температура тела, появилась тошнота или рвота – нужно немедленно обратиться к врачу.
3. ГеморройБеременность и роды являются одним из основных факторов развития геморроя у женщин, что связано с увеличением давления на стенки кишки со стороны беременной матки, повышением внутрибрюшного давления, нарушением кровенаполнения вен из-за замедления венозного оттока. При этом расширенная вена образует «мешок с кровью» – собственно геморроидальный узел. Во время родов головка плода сдавливает сосуды, в том числе и вены прямой кишки. Чем продолжительнее роды, тем более выражен застой крови. После родов анальное отверстие и геморроидальные узлы постепенно сокращаются и могут совсем пропасть, но иногда они сохраняются.
Во время родов головка плода сдавливает сосуды, в том числе и вены прямой кишки. Чем продолжительнее роды, тем более выражен застой крови. После родов анальное отверстие и геморроидальные узлы постепенно сокращаются и могут совсем пропасть, но иногда они сохраняются.
Геморрой после родов бывает наружным и внутренним. Наружный геморрой после родов протекает легче, реже возникают осложнения. Наружные геморроидальные узлы меньше беспокоят женщину, но могут вызывать неприятные ощущения в заднем проходе, зуд, реже кровотечение. Внутренние геморроидальные узлы чаще вызывают боль, могут выпадать при дефекации, кашле, раздражать кожу вокруг ануса. Выпавшие шишки могут ущемляться, и тогда боль становится нестерпимой, происходит омертвление слизистой, температура тела повышается до 38 °С, может произойти и тромбирование варикозных вен. В такой ситуации необходимо немедленно обратиться к врачу.
Важную роль играет правильное питание. Надо наладить работу кишечника так, чтобы не было запоров и дефекация происходила без натуживания. Полезно кушать побольше фруктов, овощей (брокколи, кукурузу, морковь, спелые яблоки, свеклу, цветную капусту, картофель, изюм, чернослив, курагу) и каш (особенно перловую, овсяную). Следует исключить острую, соленую, пряную пищу, маринады, так как эти продукты усиливают кровенаполнение геморроидальных вен. Рекомендуется ограничить жирную пищу: она замедляет переваривание пищи, создавая условия для развития запора.
Полезно кушать побольше фруктов, овощей (брокколи, кукурузу, морковь, спелые яблоки, свеклу, цветную капусту, картофель, изюм, чернослив, курагу) и каш (особенно перловую, овсяную). Следует исключить острую, соленую, пряную пищу, маринады, так как эти продукты усиливают кровенаполнение геморроидальных вен. Рекомендуется ограничить жирную пищу: она замедляет переваривание пищи, создавая условия для развития запора.
Налаживанию работы толстого кишечника и уменьшению застойных явлений в венах малого таза способствует легкая гимнастика, направленная на укрепление мышц живота и улучшение кровотока. Комплекс разрешенных упражнений может порекомендовать лечащий врач.
Желательно также 2–3 раза в день по 15 минут лежать на спине с приподнятым тазом – положив ягодицы, например, на небольшую подушку. Очень важно избегать переохлаждения (особенно нижней части тела), не сидеть на холодной поверхности, отказаться от длительных (более 1 часа) пеших прогулок и длительной работы в положении стоя и сидя, так как это может привести к замедлению кровотока, увеличению застоя в геморроидальных венах и, следовательно, обострению геморроя.
Существуют консервативные методы лечения геморроя после родов: теплые ванночки, мазевые аппликации и свечи, содержащие новокаин, анестезин, белладонну. Эти препараты обладают противовоспалительным, вяжущим, подсушивающим и местноанестезирующим действием. В острый период применяют свинцовые примочки, примочки с буровской жидкостью, фурацилином, оказывающие вяжущее, антисептическое и противовоспалительное действие. Часто прописывают мази, обладающие венотонизирующими, ангиопротективными свойствами (уменьшается отек, боль, кровоточивость), и другие средства.
Оперативное лечение показано при длительных периодических умеренных кровотечениях или возникающих временами обильных кровотечениях, развитии анемии, при инфицировании, тромбировании, образовании трещин и свищей прямой кишки.
Особое внимание следует обратить на гигиену. В острый период заболевания нужно принимать прохладный душ 2–3 раза в сутки, а также ополаскивать промежность после каждого стула либо пользоваться влажными салфетками.
Запоры после родов являются наиболее распространенной проблемой, что связано с физиологическими сдвигами в системе пищеварения еще во время беременности, особенно во второй ее половине. Кишечник постепенно сдавливается увеличенной беременной маткой, нарушается кровообращение (происходит венозный застой в сосудах малого таза), изменяется иннервация, что приводит к ослаблению перистальтики. Процессы брожения и метеоризма усиливаются, возникают запоры, попутно обостряется геморрой. Кроме того, гормон прогестерон, который выделяется во время беременности, способствует расслаблению гладкой мускулатуры, в том числе кишечника, что уменьшает его перистальтику.
Регуляцию деятельности кишечника обеспечивают центральная и вегетативная нервная система, которые также претерпевают изменения во время беременности и родов. После родов часто возникают страхи, что во время дефекации разойдутся швы. Кроме того, мышцы живота становятся более дряблыми, растянутыми, и, чтобы прийти в тонус, им требуется время.
Для нормализации стула важно соблюдать основные диетические рекомендации. Необходимо достаточное содержание в рационе пищевых волокон, ежедневно следует употреблять не менее 400 г овощей и фруктов (сырых или в любом приготовленном виде), замоченные сухофрукты (особенно чернослив), отруби, кисломолочные продукты.
Желательно исключить продукты, приводящие к повышенному газообразованию (бобовые, капуста, недозревшие фрукты).
Рекомендуется употреблять 1,5–2 л жидкости в сутки.
Если запоры после родов продолжают беспокоить, врач может назначить медикаментозные средства. Наиболее безопасны для решения данной проблемы препараты лактулозы.
5. Нарушение мочеиспускания и недержание мочиМочевой пузырь недавно родившей женщины, так же как и ее кишечник, ощутил на себе влияние беременной матки, что привело к временному снижению его чувствительности. Это пройдет через 3–5 дней после родов: у одних женщин могут отсутствовать позывы к мочеиспусканию, у других они есть, но освободить мочевой пузырь новоиспеченные мамы не могут. Связано данное явление с атонией мочевого пузыря или, наоборот, со спазмом его сфинктера. Однако опорожнить мочевой пузырь необходимо в течение 6–8 часов после родов – и если сделать это самостоятельно не получается, женщине ставят катетер, так как наполненный мочевой пузырь может мешать матке нормально сокращаться.
Связано данное явление с атонией мочевого пузыря или, наоборот, со спазмом его сфинктера. Однако опорожнить мочевой пузырь необходимо в течение 6–8 часов после родов – и если сделать это самостоятельно не получается, женщине ставят катетер, так как наполненный мочевой пузырь может мешать матке нормально сокращаться.
Дома необходимо опорожнять мочевой пузырь не реже чем 1 раз в 4 часа. Если появились рези, боли при мочеиспускании, это признак воспалительного процесса мочевого пузыря, поэтому необходимо сразу обратиться к врачу.
Также может обнаружиться недержание мочи после родов. Оно возникает при напряжении (кашле, чихании, смехе), возможно непроизвольное подтекание мочи перед, между или после мочеиспускания, рефлекторное недержание мочи, например, при звуках льющейся воды. Причина происходящего – ослабление мышц тазового дна, растяжение связочного аппарата мышц малого таза, нарушения функции сфинктера уретры.
Чаще данное явление наблюдается у повторнородящих женщин, женщин, перенесших тяжелые травматичные роды. Однако бывает недержание мочи и у женщин, роды которых протекали без каких-либо осложнений. Связано это с тем, что мышцы тазового дна испытывают повышенное давление, чрезмерное сдавливание мягких тканей во время беременности и родов, в результате чего могут возникнуть нарушения иннервации, кровообращения и, как следствие, нарушение функции мочевыводящих органов.
Однако бывает недержание мочи и у женщин, роды которых протекали без каких-либо осложнений. Связано это с тем, что мышцы тазового дна испытывают повышенное давление, чрезмерное сдавливание мягких тканей во время беременности и родов, в результате чего могут возникнуть нарушения иннервации, кровообращения и, как следствие, нарушение функции мочевыводящих органов.
Недержания мочи после родов не надо стесняться. Важно вовремя обратиться к врачу, который назначит соответствующее лечение. Оно может быть как консервативным, так и оперативным (в тяжелых случаях). Консервативную терапию обычно начинают со специальных упражнений, направленных на укрепление мышц тазового дна: в течение определенного времени необходимо удерживать мышцами во влагалище специально разработанные «грузики», сокращать мышцы во время мочеиспускания и т. д.
Также прописывают медикаментозные препараты, которые снижают сократительную активность мочевого пузыря, подавляют непроизвольное выделение мочи, увеличивают интервал между мочеиспусканиями, увеличивают объем выделяемой мочи, способствуют исчезновению или ослаблению императивных (ложных) позывов. Консервативное лечение может длиться до 1 года. При отсутствии эффективности консервативного лечения применяются хирургические методы
Консервативное лечение может длиться до 1 года. При отсутствии эффективности консервативного лечения применяются хирургические методы
Эта проблема часто сопровождает начало кормления ребенка грудью. Нежная кожа сосков еще пока очень чувствительна, и мама может испытывать сильные боли при кормлении грудью. Трещины и повреждения сосков часто возникают при неправильном прикладывании ребенка к груди. Необходимо, чтобы малыш захватывал не только сосок, но и ареолу.
Для облегчения болезненного состояния можно использовать специальные накладки для сосков в период кормления, обрабатывать их мазью, содержащей декспантенол, – ее можно не смывать перед каждым кормлением. Кроме того, рекомендуется чаще оставлять грудь открытой.
Нет необходимости мыть молочные железы с мылом перед каждым кормлением, достаточно принимать душ 2 раза в день, можно просто омывать грудь теплой водой – желательно, кипяченой, пока не зажили трещины, во избежание инфицирования.
Когда установится лактация (это произойдет примерно в течение 1 месяца), кожа сосков несколько огрубеет, и кормление грудью не будет приносить дискомфорта.
7. Швы после кесарева сеченияВ настоящее время в современной акушерской практике для наложения швов после кесарева сечения используется рассасывающийся шовный материал (полностью он исчезает на 40–45-е сутки). В зависимости от особенностей роддома, иногда применяются нерассасывающиеся швы, которые снимаются перед выпиской на 7–10-е сутки. В особом уходе шов не нуждается. В большинстве роддомов послеоперационные повязки на область шва не накладываются, делается лишь местная обработка 2 раза в сутки спиртом или зеленкой. Дома обрабатывать шов и носить повязки не нужно. Принимать душ можно на вторые сутки, область шва, естественно, не следует интенсивно тереть мочалкой. А вот лежание в ванне лучше отложить на 1–1,5 месяца.
Если же вы заметили выделения из области шва, появилась краснота, повысилась температура или же стали беспокоить нарастающие интенсивные боли, необходимо немедленно обратиться к врачу.
В области послеоперационного рубца может долго сохраняться чувство онемения, дискомфорт (до нескольких месяцев), зуд, жжение – и это нормально. Для облегчения состояния можно носить бандаж.
Осложнения после родов — причины и последствия
После родов женщине часто кажется, что все волнения и тревоги позади. Но, увы, иногда первые, самые счастливые дни или недели совместной жизни матери и младенца могут быть омрачены разнообразными осложнениями. В каких же случаях послеродовые изменения являются нормальными, а когда стоит обратиться к врачу?
Роды заканчиваются после третьего периода родов, то есть после рождения последа. Вслед за этим матка сразу значительно уменьшается в размерах, становится шаровидной, полость ее заполнена сгустками крови; дно матки в этот момент находится примерно посередине между лоном и пупком. Ранний послеродовый период длится в течение 2 часов и в это время женщина находится в родильном отделении. Затем наступает поздний послеродовый период. Этот период длится 6-8 недель. В течение этого времени происходит обратное развитие (инволюция) всех органов и систем, которые подверглись изменению в связи с беременностью и родами. Исключение составляют молочные железы, функция которых достигает расцвета именно в послеродовой период. Наиболее выраженные инволюционные изменения происходят в половых органах, особенно в матке. Темп инволюционных изменений максимально выражен в первые 8-12 суток. Матка и шейка значительно уменьшаются в размерах. После рождения последа в матке остается большая раневая поверхность, для заживления которой требуется примерно 4-6 недель. В течение этого периода плацентарная площадка в матке кровоточит, кровянистые выделения – лохии — в первые дни имеют кровяной характер, постепенно их окраска меняется с красной на красновато-коричневую, коричневатую, к 4-й неделе выделения почти прекращаются и вскоре исчезают полностью. У женщин, перенесших операцию кесарева сечения, все происходит медленнее, так как, из-за наличия шва на матке, она сокращается хуже.
Затем наступает поздний послеродовый период. Этот период длится 6-8 недель. В течение этого времени происходит обратное развитие (инволюция) всех органов и систем, которые подверглись изменению в связи с беременностью и родами. Исключение составляют молочные железы, функция которых достигает расцвета именно в послеродовой период. Наиболее выраженные инволюционные изменения происходят в половых органах, особенно в матке. Темп инволюционных изменений максимально выражен в первые 8-12 суток. Матка и шейка значительно уменьшаются в размерах. После рождения последа в матке остается большая раневая поверхность, для заживления которой требуется примерно 4-6 недель. В течение этого периода плацентарная площадка в матке кровоточит, кровянистые выделения – лохии — в первые дни имеют кровяной характер, постепенно их окраска меняется с красной на красновато-коричневую, коричневатую, к 4-й неделе выделения почти прекращаются и вскоре исчезают полностью. У женщин, перенесших операцию кесарева сечения, все происходит медленнее, так как, из-за наличия шва на матке, она сокращается хуже. Общее их количество кровянистых выделений в течение послеродового периода составляет 500-1500 мл.
Общее их количество кровянистых выделений в течение послеродового периода составляет 500-1500 мл.
Какие осложнения могут возникнуть после родов
К врачу нужно обратиться в следующих случаях:
- Если количество выделений резко увеличилось, появились обильные кровяные выделения после того, как их количество уже стало уменьшаться, либо необильные кровянистые выделения долго не прекращаются, появились большие сгустки крови. Обращаться при появлении кровотечения нужно к врачу акушеру-гинекологу, желательно в тот роддом, где принимали роды. Если кровотечение очень обильное (требуется несколько прокладок в течение часа), не нужно идти в стационар самой, необходимо вызвать «скорую помощь».
- Самой частой причиной поздних послеродовых кровотечений (то есть тех, которые возникли позже, чем через 2 часа после родов) является задержка части плаценты в полости матки. Диагноз в этом случае подтверждается при ультразвуковом исследовании.
 Для удаления остатков плаценты проводится выскабливание стенок матки под общей внутривенной анестезией с обязательной последующей антибактериальной терапией для профилактики инфекционных осложнений.
Для удаления остатков плаценты проводится выскабливание стенок матки под общей внутривенной анестезией с обязательной последующей антибактериальной терапией для профилактики инфекционных осложнений.
В редких случаях, причинами кровотечения могут быть изменения в системе свертывания крови наследственного или приобретенного характера, заболевания крови. В этих случаях требуется сложная медикаментозная терапия.
Возможно развитие кровотечений, связанных с нарушением сокращения мышц матки. Это так называемое гипотоническое кровотечение. В последовом периоде гипотоническое состояние матки может вызываться ее перерастяжением всвязи с многоводней, многоплодием, крупным плодом, недоразвитием матки. Понижение сократительной способности матки вызывают и изменения в самой ее стенке (миомы, последствия воспалительных процессов, частые аборты). Эти кровотечения чаще всего возникают в первые часы после родов и требуют активного лечения медикаментозными средствами, а в тяжелых случаях и оперативного вмешательства.
Резкое неожиданное прекращение кровянистых выделений также должно насторожить женщину и требует срочного обращения к врачу. В этом случае может нарушаться отток крови из матки, то есть лохии скапливаются в полости и развивается так называемая лохиометра. Кровяные сгустки являются хорошей питательной средой для бактерий, поэтому если лохиометру вовремя не лечить, в полость матки проникают бактерии и развивается эндометрит – воспаление слизистой оболочки матки. После операции кесарева сечения лохиометра возникает чаще, чем после родов через естественные родовые пути. Лечение заключается в назначении средств, сокращающих матку, с одновременным применением спазмолитиков для расслабления шейки матки и восстановления оттока лохий. В некоторых случаях приходится прибегать к вакуумаспирации содержимого матки под общим внутривенным обезболиванием и обязательной последующей антибактериальной терапией. - Выделения приобрели неприятный запах. Это может свидетельствовать о развитии воспалительного процесса во влагалище или в матке.
 В послеродовом периоде отмечено существенное увеличение состава большинства групп бактерий, включая бактероиды, кишечную палочку, стрептококки, стафилококки. Потенциально все эти виды могут быть причиной возникновения послеродовых инфекционных заболеваний. Частой проблемой женщин после родов бывает развитие бактериального вагиноза. Бактериальный вагиноз — это патология экосистемы влагалища, вызванная усиленным ростом преимущественно анаэробных бактерий (то есть тех, которые растут в бескислородной среде), которые активно размножаются в послеродовом периоде во влагалище женщины и могут являться возбудителями при послеродовых эндометритах или нагноении швов влагалища и шейки матки. Диагностика бактериального вагиноза основана на измерении кислотности влагалища и обнаружении в мазке на флору специ фических для данного заболевания «ключевых клеток» (это клетки слизистой влагалища, облепленные анаэробными бактериями). Лечение бактериального вагиноза в послеродовом периоде проводят местными препаратами.
В послеродовом периоде отмечено существенное увеличение состава большинства групп бактерий, включая бактероиды, кишечную палочку, стрептококки, стафилококки. Потенциально все эти виды могут быть причиной возникновения послеродовых инфекционных заболеваний. Частой проблемой женщин после родов бывает развитие бактериального вагиноза. Бактериальный вагиноз — это патология экосистемы влагалища, вызванная усиленным ростом преимущественно анаэробных бактерий (то есть тех, которые растут в бескислородной среде), которые активно размножаются в послеродовом периоде во влагалище женщины и могут являться возбудителями при послеродовых эндометритах или нагноении швов влагалища и шейки матки. Диагностика бактериального вагиноза основана на измерении кислотности влагалища и обнаружении в мазке на флору специ фических для данного заболевания «ключевых клеток» (это клетки слизистой влагалища, облепленные анаэробными бактериями). Лечение бактериального вагиноза в послеродовом периоде проводят местными препаратами.
- Появление творожистых выделений, зуда, жжения в области половых органов, покраснения свидетельствует о развитии кандидоза влагалища (молочницы). Риск этого осложнения повышается при приеме антибиотиков. Диагностика основывается на обнаружении в мазке на флору большого количества дрожжеподобных грибов. Для лечения применяют местные препараты в виде вагинальных свечей или таблеток.
- Гноевидные выделения, боли внизу живота, повышение температуры тела. Эти симптомы могут указывать на развитие серьезного осложнения – послеродового эндометрита (воспаления внутренней слизистой оболочки матки). Чаще всего эндометрит встречается у пациенток после кесарева сечения, ручного обследования послеродовой матки, ручного отделения плаценты и выделения последа (если самостоятельное отделение последа затруднено в связи с нарушением сократительной функции матки), при длительном безводном промежутке (больше 12 часов от моента излития околоплодных вод до рождения малыша), у женщин, поступивших на роды с воспалительными заболеваниями половых путей (например, на фоне инфекций, передаваемых половым путем), у пациенток с большим количеством абортов в прошлом.
 Классическая форма эндометрита возникает на 1-5 сутки. Температура тела повышается до 38-39 градусов, сердцебиение учащается до 80-100 ударов в минуту. Отмечают угнетение общего состояния, озноб, сухость и гиперемию кожных покровов, болезненность тела матки, гнойные с запахом выделения. Стертая форма возникает на 5-7 сутки, развивается вяло. Температура не превышает 38 градусов, нет озноба. Эндометрит после кесаревасечения всегда протекает в тяжелой форме.
Классическая форма эндометрита возникает на 1-5 сутки. Температура тела повышается до 38-39 градусов, сердцебиение учащается до 80-100 ударов в минуту. Отмечают угнетение общего состояния, озноб, сухость и гиперемию кожных покровов, болезненность тела матки, гнойные с запахом выделения. Стертая форма возникает на 5-7 сутки, развивается вяло. Температура не превышает 38 градусов, нет озноба. Эндометрит после кесаревасечения всегда протекает в тяжелой форме.
В постановке диагноза врачу помогает ультразвуковое исследование матки и общий анализ крови, в котором выявляются признаки воспаления. Лечение эндометрита необходимо начинать как можно раньше. Проводят его в стационаре. Назначают постельный режим, при остром эндометрите холод на низ живота. Послеродовый эндомерит обязательно лечится антибиотиками, вместе с ними применяют средства, сокращающие матку. В настоящее время во многих клиниках и роддомах проводится промывание полости матки охлажденными растворами антисептиков. В тяжелых случаях обязательно проводится внутривенное вливание солевых растворов для улучшения кровообращения, снятия симптомов интоксикации.
При несвоевременном лечении очень велика опасность распространения воспалительного процесса на всю матку, малый таз, развитием сепсиса (появление в крови инфекционных агентов), вплоть до гибели пациентки. - В послеродовом периоде возможно появление болей в молочных железах, чувство распирания, повышение температуры тела. При появлении этих симптомов обязательно нужно обратиться к врачу – акушеру-гинекологу в женской консультации или к хирургу.
Возможные причины появления болей в молочных железах и сопутствующего им повышения температуры это лактостаз и мастит.
Лактостаз (застой молока в железе), обусловлен закупоркой выводящих протоков. Чаще всего подобное состояние развивается при неправильном прикладывании малыша к груди, нарушении режима кормлений. Лактостазом чаще страдают первородящие женщины. При застое молока молочная железа увеличивается в объеме, определяются ее плотные увеличенные дольки. Температура тела может повышаться до 38–40 градусов. Отсутствуют покраснение кожи и отечность ткани железы, которые обычно появляются при воспалении. После сцеживания молочной железы при лактостазе боли исчезают, определяются небольшого размера безболезненные дольки с четкими контурами, температура тела снижается. Если лактостаз не устранен в течение 3–4 дней, возникает мастит (воспаление молочной железы), так как при застое молока количество микробных клеток в молочных протоках резко увеличивается, молоко является хорошей питательной средой для различных бактерий, что способствует быстрому прогрессированию воспаления. При развитии мастита температура тела постоянно остается высокой, сопровождается ознобом. Появляются симптомы интоксикации (общая слабость, разбитость, головная боль). Пациентку беспокоит сначала чувство тяжести, а затем боль в молочной железе, что сопровождается застоем молока. Молочная железа увеличивается в объеме, на коже отмечаются участки покраснения. Сцеживание молока болезненное и не приносит облегчения, после сцеживания остаются плотный болезненный участки, сохраняется высокая температура тела.
Отсутствуют покраснение кожи и отечность ткани железы, которые обычно появляются при воспалении. После сцеживания молочной железы при лактостазе боли исчезают, определяются небольшого размера безболезненные дольки с четкими контурами, температура тела снижается. Если лактостаз не устранен в течение 3–4 дней, возникает мастит (воспаление молочной железы), так как при застое молока количество микробных клеток в молочных протоках резко увеличивается, молоко является хорошей питательной средой для различных бактерий, что способствует быстрому прогрессированию воспаления. При развитии мастита температура тела постоянно остается высокой, сопровождается ознобом. Появляются симптомы интоксикации (общая слабость, разбитость, головная боль). Пациентку беспокоит сначала чувство тяжести, а затем боль в молочной железе, что сопровождается застоем молока. Молочная железа увеличивается в объеме, на коже отмечаются участки покраснения. Сцеживание молока болезненное и не приносит облегчения, после сцеживания остаются плотный болезненный участки, сохраняется высокая температура тела. В тяжелых случаях в молоке могут определяться примеси гноя.
В тяжелых случаях в молоке могут определяться примеси гноя.
Для устранения лактостаза применяют сцеживание, местные противовоспалительные мази, физиотерапевтическое лечение. Мастит лечится при помощи антибиотиков. В некоторых случаях требуется подавление лактации и хирургическое лечение. - Повышение температуры тела, боли в спине или боку, болезненное мочеиспускание. Эти симптомы могут свидетельствовать о развитии послеродового пиелонефрита, то есть воспаления почек. Критическими периодами для развития послеродового пиелонефрита врачи считают 4-6 и 12-14 сутки послеродового периода. Развитие заболевания связано с попаданием инфекции в мочевыводящие пути из половых путей. Чаще всего заболевание развивается у родильниц, в моче которых во время беременности обнаруживали небольшое количество бактерий. В постановке диагноза врачу помогают ультразвуковое исследование почек и мочевого пузыря и анализ мочи.
Лечение пиелонефрита обязательно проводится антибиотиками.
- Боли в ногах, отечность, появление покраснения на ногах по ходу вены, усиление болей при ходьбе – являются симптомами серьезной патологии – венозного тромбоза (образования сгустков крови в венах) и требуют срочного обращения к врачу хирургу или флебологу. Самыми опасными периодами для возникновения тромбозов считают 5-6 сутки после родов или операции кесарева сечения, реже тромбозы возникают через 2-3 недели после родов. Причинами тромбозов являются изменения в свертывающей системе крови, возникающие во время беременности и после родов. Физиологически, в послеродовом периоде происходит активация свертывающей системы. Поскольку организм старается прекратить кровотечение. В то же время тонус сосудов малого таза и нижних конечностей снижен, вены еще не успели приспособиться к работе в новых условиях. Эти условия и запускают механизмы образования тромбов. Немаловажную роль в развитии послеродовых венозных тромбозов играет и гормональный фон, резко меняющийся после окончания беременности.

Особенно велик риск развития венозных тромбозов у женщин с различными патологиями системы свертывания крови, которые выявляются еще до беременности или во время вынашивания малыша. Высока вероятность тромбоэмболических осложнений и при наличии заболеваний сердечно-сосудистой системы, избыточной массы тела. Повышается риск тромбоза и у женщин в возрастной группе после 40 лет, при наличии варикозной болезни нижних конечностей. Увеличивается риск тромбообразования у женщин, перенесших операцию кесарева сечения.
В постановке диагноза врачу помогает ультразвуковое исследование вен, с допплерографией, то есть оценкой кровотока в сосудах.
Для лечения венозных тромбозов применяют медикаментозные средства, ношение компрессионного трикотажа.
Тяжелым осложнением венозных тромбозов является отрыв части тромба и перемещение его по сосудистому руслу. При этом тромбы, попадая в сосуды легкого или головного мозга, вызывают инсульты (нарушение мозгового кровообращения) или тромбоэмболию легочных артерий (закупорка тромбом легочных артерий). Это серьезное осложнение появляются резкий кашель, одышка, болевые ощущения в груди, может начаться кровохарканье — появление прожилок крови в мокроте при кашле. В тяжелых случаях нарушается работа сердца и может наступить смерть.
Это серьезное осложнение появляются резкий кашель, одышка, болевые ощущения в груди, может начаться кровохарканье — появление прожилок крови в мокроте при кашле. В тяжелых случаях нарушается работа сердца и может наступить смерть. - Могут беспокоить неприятные ощущения в области послеоперационных швов после кесарева сечения или в области швов на промежности. В норме после ушивания разрывов влагалища могут быть небольшие болевые ощущения 1-2 дня, но они быстро проходят. Боли в области послеоперационной раны после кесарева сечения могут беспокоить в течение 2 недель, постепенно уменьшаясь. Ощущение тяжести, распирания, боли в области послеоперационной раны может говорить о накоплении гематомы (крови) в области швов. Обычно это бывает в первые трое суток после родов и требует хирургического лечения – удаления скопившейся крови. Боль, жжение, кровоточивость швов, появление выделений с неприятным запахом, отечности в области наложенных швов, повышение температуры тела свидетельствует о присоединении инфекции и нагноении швов.
 В этих случаях также следует обратиться к врачу для обработки раны и решения вопроса о дальнейшем методе лечения.
В этих случаях также следует обратиться к врачу для обработки раны и решения вопроса о дальнейшем методе лечения. - Нарушение физиологических функций тазовых органов различной степени (мочевого пузыря, прямой кишки), которые могут появиться как в послеродовом периоде — недержание мочи, кала, выпадение матки. Проблема опущения половых органов возникает тогда, когда мышцы тазового дна утратили способность к сокращению настолько, что отдельные органы или их части не попадают в проекцию поддерживающего аппарата. Самой частой причиной опущения тазовых органов является травма мышц тазового дна во время родов.
- Геморрой. Достаточно часто женщин после родов беспокоит появление геморроидальных узлов — варикозно расширенных вены прямой кишки. Предрасполагающим фактором в данном случае является значительное повышение внутрибрюшного давления во время беременности и во время родов. В случае появления геморроя, в области ануса возникают образования, которые могут быть безболезненными, но чаще всего — болезненными, кровоточащими и зудящими.
 Появление интенсивных болей в области ануса, кровянистых выделений из прямой кишки являются поводом обратиться к врачу – проктологу. Чаще всего, неосложненные формы геморроя лечат местными медикаментозными препаратами – кремами и свечами, в случае развития осложнений (ущемление узла, кровотечение) требуется хирургическое лечение.
Появление интенсивных болей в области ануса, кровянистых выделений из прямой кишки являются поводом обратиться к врачу – проктологу. Чаще всего, неосложненные формы геморроя лечат местными медикаментозными препаратами – кремами и свечами, в случае развития осложнений (ущемление узла, кровотечение) требуется хирургическое лечение.
В любом случае, при возникновении каких-либо симптомов, причиняющих беспокойство, желательно обратиться к врачу, ведь любое осложнение лучше предупредить или лечить в самой начальной стадии.
Беременность после кесарева сечения в Челябинске
Число женщин, перенесших операцию кесарева сечения и другие операции, оставляющие рубцы на матке, растет с каждым годом. Рубец на матке повышает риск осложнения беременности и родов. Поэтому ведение беременности у женщин с рубцом на матке имеет свои особенности. Это относится и к перечню обследований и к определению сроков родов.
Течение текущей беременности и роды у женщин с кесаревым сечением зависит от того, каким образом проходило восстановление организма после операции. После кесарева сечения или других операций заживление послеоперационного рубца на матке идет по-разному, на качество заживления влияет целый ряд факторов:
После кесарева сечения или других операций заживление послеоперационного рубца на матке идет по-разному, на качество заживления влияет целый ряд факторов:
-
Состояние организма беременной накануне родов и наличие осложнений во время родов;
-
Длительность безводного периода;
-
Локализация разреза на матке и примененная техника ушивания разреза;
-
Качество материала для шва;
-
Длительность операции, объем кровопотери;
-
Характер течения и ведения послеоперационного периода.
Особенно распространены осложнения для первого кесарева сечения.
К неполноценному восстановлению рассеченной стенки матки чаще всего приводят тяжелый гестоз, предлежание или преждевременная отслойка нормально расположенной плаценты, ожирение, анемия, хронические инфекционные заболевания.
Особенности течения беременности после кесарева сечения
Женщин после кесарева сечения ставят на учет по беременности как можно раньше для тщательного обследования и планирования беременности.
Если вы относитесь к этой группе риска, то на первом приеме врач поставит Вас в известность о всех возможных осложнениях во время беременности и в родах.
При беременности у женщин с рубцом на матке возможны следующие осложнения:
-
аномальное расположение плаценты
-
неправильное положение плода.
-
частые клинические признаки угрозы прерывания беременности.
-
риск разрыва матки на границе рубцовой и мышечной ткани.
 озникает так как рубцовая ткань менее эластичная, признаками такой угрозы может быть болезненность рубца.
озникает так как рубцовая ткань менее эластичная, признаками такой угрозы может быть болезненность рубца.
К признакам несостоятельности рубца на матке относятся:
-
Сохраняющаяся на фоне лечения угрозы прерывания беременности или периодически возникающая болезненность в области рубца, особенно при пальпации и шевелении плода;
-
Истончение в области рубца, которое определяется пальпаторно и с помощью УЗИ;
-
Гипоксия плода.
Факторы риска несостоятельности рубца (разрыва ткани на границе рубца и мышц).
К таким факторам относятся:
-
воспалительные осложнения после предыдущего кесарева сечения
-
аборты, выполненные в промежутке после кесарева сечения до наступления настоящей беременности, также ухудшают ее прогноз, т.
 к травмируется стенка матки и риск несостоятельности рубца при этом увеличивается.
к травмируется стенка матки и риск несостоятельности рубца при этом увеличивается.
Женщине после кесарева сечения следует очень внимательно следить за состоянием своего организма.
Необходимо экстренно обратиться к врачу, если есть боли внизу живота, в пояснице, по всему животу, в области рубца, боли при физической нагрузке, которые не снимаются после приема болеутоляющих средств.
В комплексе мероприятий по подготовке к предстоящей беременности важную роль имеет оценка состояния рубца на матке. Наиболее распространенным методом диагностики является гистеросальпингография. Исследование проводят не ранее, чем через 6 месяцев после операции. Но данный метод не позволяет абсолютно достоверно оценить состояние рубца.Семейная клиника «Жемчужина» предлагает современный и достоверный метод исследования — гистероскопию.
Прогноз следующей после кесарева сечения беременности зависит от следующих факторов:
-
Возраста женщины;
-
Сопутствующих заболеваний;
-
Характера течения и ведения предыдущей беременности;
-
Показаний к выполнению кесарева сечения;
-
Техники выполнения операции и качества шовного материала;
-
Течения и ведения послеоперационного периода.

Чтобы предотвратить формирование несостоятельного рубца важно применение рациональной контрацепции. В течение первых 6 – 8 месяцев после операции рекомендовано применение барьерных методов. При отсутствии лактации и других противопоказаний возможно применение гормональных контрацептивов. В дальнейшем, но не ранее, чем через 6 месяцев возможно введение внутриматочной системы.
Перед родами
Перед родами, ближе к прогнозируемому сроку, необходимо следить за состоянием организма еще внимательней. Схваткообразные или ноющие боли внизу живота, длительностью до суток — повод незамедлительно обратиться к врачу с предположением угрозы разрыва матки. К признакам этого состояния относятся так же: изменение сердцебиения плода, тошнота, рвота, головокружения, обморочное состояние, боли в эпигастральной области (в воображаемом треугольнике, который «рисуется», если провести линию, касающуюся нижнего края ребер и выделить область выше неё, ограниченную сверху самими ребрами).
При наличии перечисленных признаков врач чаще всего делает УЗИ диагностику состояния рубца. Поэтому для беременных после кесарева сечения женщин на сроке от 28 -37 недель назначают дополнительное ультразвуковое обследование.
Плановая госпитализация и роды
Так как риск разрыва матки при повторных родах после кесарева сечения велик, беременные женщины с рубцом на матке госпитализируются на сроке 37-38 недель.
При госпитализации надо иметь при себе выписку из амбулаторной карты о предыдущей операции, данных обследования вне беременности, характере течения данной беременности и данных обследований во время настоящей беременности. Чаще всего роды для женщин с рубцом на матке проводят повторным кесаревым сечением. При этом стараются максимально приблизить дату операции к срокам родов.
Планирование беременности после кесарева сечения
Запланированная последующая беременность может быть рекомендована через 2 – 3 месяца после отмены гормональных контрацептивов или внутриматочной спирали, но не ранее, чем через 2 года после кесарева сечения.
Боль в животе при беременности
На всем протяжении беременности, особенно в первые три месяца, будущую маму терзают различные страхи. Самый главный из них – боязнь неблагополучного исхода беременности. Пациентки часто воспринимают боль в животе при беременности как первый симптом грядущих неприятностей. Однако стоит понимать, что далеко не всегда это свидетельствует об угрозе выкидыша или другой проблеме.
Причины боли в животе на фоне беременности
1. Погрешности в питании
Вполне вероятно, что дискомфорт появился на фоне спазмов или вздутия. Боль в нижней части живота при беременности может быть следствием хронических заболеваний пищеварительной системы. Плотный ужин, недостаточно приготовленная или не совсем свежая пища оказывают дополнительную нагрузку на кишечник. Это может привести к повышенному газообразованию и возникновению ощущения тяжести.
Стоит помнить о том, что беременность — это дополнительная нагрузка на органы пищеварения. Матка увеличивается в объемах и сдавливает кишечник, который и без того на фоне гормональных перестроек чувствует себя несладко: снижается моторика, нарушается перистальтика, запоры становятся частым явлением.
Для снижения риска запоров нужно пить побольше жидкости, употреблять больше клетчатки (овощей, фруктов, цельнозернового хлеба), почаще гулять, есть небольшими порциями и как можно тщательнее пережевывать пищу.2. Нагрузка на мышцы живота и связочный аппарат
Во время беременности растет и давление на мышцы и связки в области живота. Почувствовать дискомфорт можно при резких движениях, чихании, смене положения. Боль резкая, но кратковременная. Принимать обезболивающие препараты нет необходимости: мышцам сложно сразу адаптироваться, поэтому просто будьте аккуратны.
Еще боль в животе в любом из триместров может возникнуть из-за перенапряжения мышц живота. Боли эти возникают при физических нагрузках, перенапряжении. Чтобы боль утихла, достаточно просто отдохнуть и расслабиться.
Боли эти возникают при физических нагрузках, перенапряжении. Чтобы боль утихла, достаточно просто отдохнуть и расслабиться.
3. Обострение заболеваний
В редких случаях на фоне беременности могут обостряться такие заболевания как панкреатит или кишечная непроходимость. Могут появиться и симптомы аппендицита. Боль при таких состояниях специфическая: она нарастает, сопровождается повышением температуры тела и тошнотой, головокружением. Не исключено, что пациентке может потреблваться операция. Поэтому ни в коем случае нельзя терпеть боль до последнего, а как можно скорее обратиться к врачу или вызвать «скорую».
В клинике Скандинавия есть все необходимое для проведения оперативного вмешательства любой сложности в том числе и у беременных женщин. Опытные хирурги “Скандинавии” могут провести операцию даже в момент родов.
4. Гинекологические проблемы
Угроза выкидыша
Боль при беременности может означать и угрозу выкидыша. Ощущения при этом не похожи на нечто другое:
Ощущения при этом не похожи на нечто другое:
-
ноющая, схваткообразная боль;
-
боль, отдающая в поясницу;
-
не стихает при приеме обезболивающих;
-
есть выделения из половых органов (от светло-коричневого до красного цвета)
-
кровотечения.
При подобных симптомах нужно обязательно обратиться к акушеру-гинекологу. Врач направит пациентку в стационар для обследования и сохранения беременности. В клинике “Скандинавия” расположено отделение патологии беременности. Специалисты отделения работают с особыми случаями и принимают беременных 24/7 до 22 недели. В клинике женщина проходит УЗИ-мониторинг состояния плода, анализы на хорионический гонадотропин (ХГЧ), инфекции, заболевания, передающиеся половым путем. Все это поможет выявить причину острого состояния.
Ни в коем случае не надейтесь на «авось» и принятие «но-шпы» по советам подруг. Течение беременности для каждой женщины индивидуально, и только своевременная врачебная помощь определяет благополучное ее вынашивание.
Внематочная беременность
Внематочная беременность развивается тогда, когда оплодотворенная яйцеклетка не опускается в полость матки, а застревает в маточной трубе по разным причинам.При этом тесты на беременности дают положительный результат. Однако во время УЗИ плодное яйцо в матке не наблюдается. Внематочная беременность обычно прерывается на сроке 5-7 недель. Это сопровождается разрывом маточной трубы и внутренним кровотечением.
Симптомы:
В этом случае женщине необходима срочная операция. Нельзя ждать: нужно срочно вызывать скорую из-за угрозы жизни женщины.
Современные стандарты диагностики предписывают назначать первую УЗИ-диагностику на сроке 4-6 недель.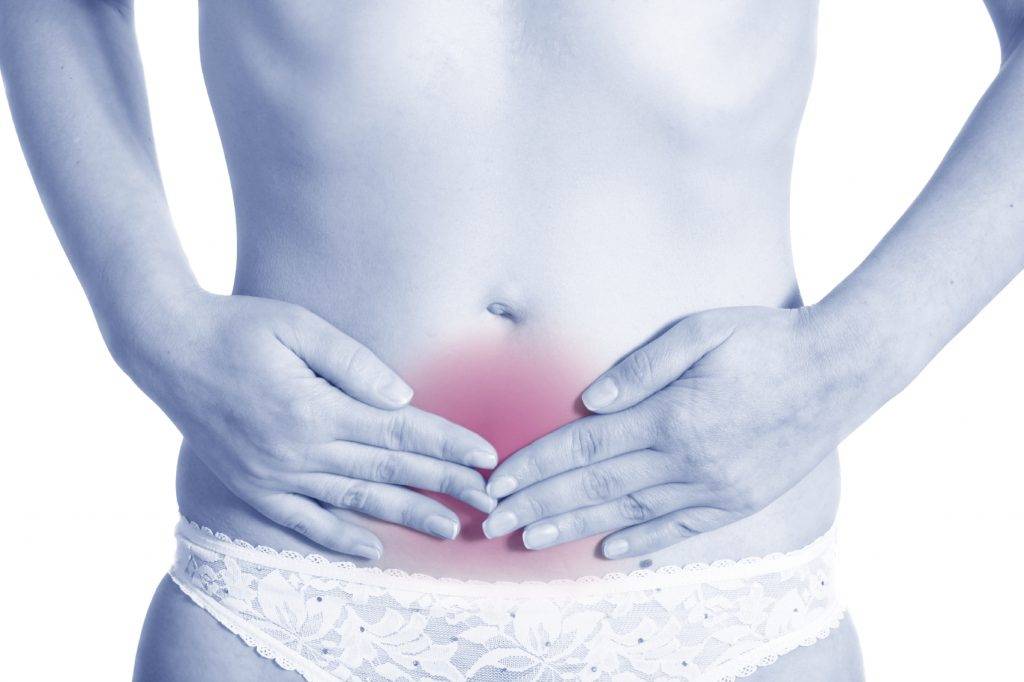 Это помогает снизить риск разрыва маточных труб из-за внематочной беременности, а также сохранить репродуктивную функцию в полном объеме.
Это помогает снизить риск разрыва маточных труб из-за внематочной беременности, а также сохранить репродуктивную функцию в полном объеме.
Если любые из вышеперечисленных симптомов возникли на сроке более 22 недель, стоит также обратиться к специалисту. Особенно важно срочно вызвать скорую помощь, если у вас открылось кровотечение, выросло давление, появились тошнота или рвота.
В родильном доме Скандинавия есть дородовое отделение, где всегда можно получить необходимое лечение и пройти любые обследования после 22 недели беременности. Наш роддом находится в составе многопрофильной клиники на улице Ильюшина, где мы можем привлечь любого специалиста и помочь каждой беременной женщине.
Боль в животе при беременности у женщин всегда вызывает панику. Но делать этого не стоит. Нужно глубоко вдохнуть, и… набрать телефон своего врача! Ваш перинатолог сразу же назначит вам консультацию, чтобы вы точно знали, что с вами происходит и что можно сделать.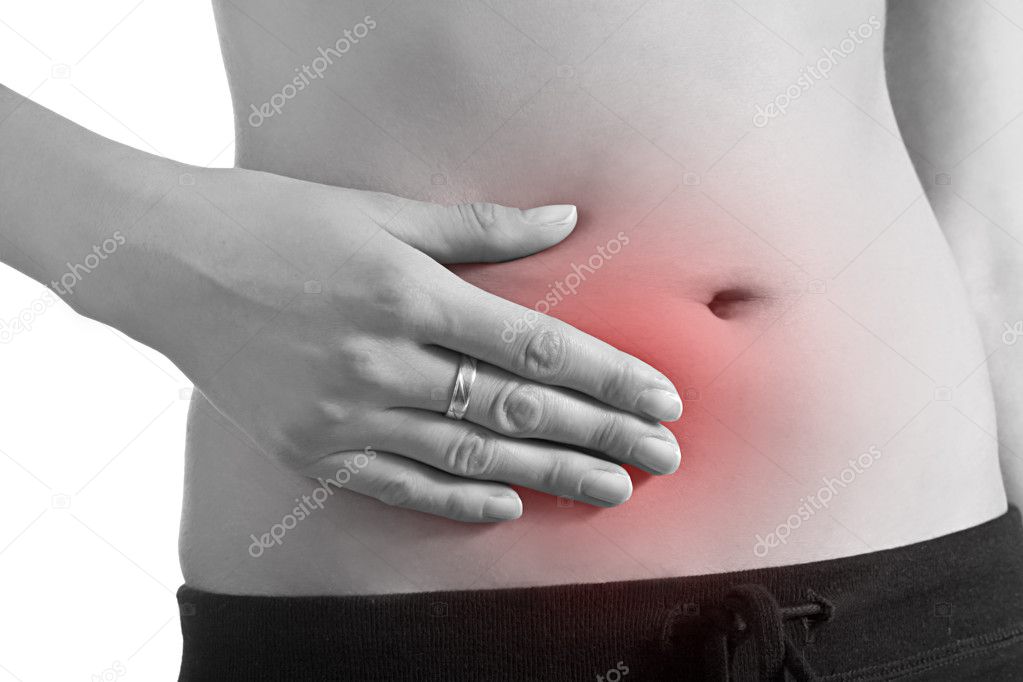 В клинике “Скандинавия” мы предпримем все возможное для сохранения вашей беременности и рождения здорового малыша!
В клинике “Скандинавия” мы предпримем все возможное для сохранения вашей беременности и рождения здорового малыша!
Напоминаем наш адрес:
Отделение патологии беременности
Санкт-Петербург, ул. Ильюшина, д.4 корп.1
Комендантский проспект
тел: +7(812) 600-77-77
РЕЖИМ РАБОТЫ
круглосуточно
Родильный Дом
Санкт-Петербург, ул. Ильюшина д.4 корп.2
Комендантский проспект
тел./факс: + 7 (812) 600-7777, 600-78-75
РЕЖИМ РАБОТЫ
круглосуточно
посещение: с 9:00 до 21:00
Если вас беспокоит боль в животе вы можете обратиться к одному из наших врачей:
Акушеры-гинекологи
Акушеры-гинекологи родильного отделения
Причины послеродовой боли в животе
Послеродовой период охватывает первые шесть недель после родов. Это уникальное и несколько нестабильное время, когда ваше тело возвращается к состоянию до беременности. Вы, конечно, ожидаете болезненных ощущений и истощения после родов, но не можете ожидать, что почувствуете послеродовую боль в животе. Вот что вам нужно знать о различных типах и причинах этой боли.
Это уникальное и несколько нестабильное время, когда ваше тело возвращается к состоянию до беременности. Вы, конечно, ожидаете болезненных ощущений и истощения после родов, но не можете ожидать, что почувствуете послеродовую боль в животе. Вот что вам нужно знать о различных типах и причинах этой боли.
Послеродовая боль внизу живота обычно вызвана послеродовыми болями, запорами или заживлением кесарева сечения.Хотя это неудобно, обычно это не опасно. Вот краткие сведения о наиболее распространенных возможных причинах послеродовой боли в животе, а также несколько простых советов по их устранению, когда вы ухаживаете за своим новорожденным и за собой.
Afterpains
После родов матка сокращается и возвращается к своему нормальному размеру. При этом могут возникать спазмы внизу живота, которые называются послеродовыми болями. Эти боли могут ощущаться как менструальные спазмы. Если они серьезные, обратитесь к своему врачу для оценки.
Большинство женщин испытывают самые сильные из этих болей в первую неделю после родов. Однако матке может потребоваться до шести недель, чтобы вернуться к размеру, который был до беременности.
Однако матке может потребоваться до шести недель, чтобы вернуться к размеру, который был до беременности.
Боли, как правило, будут сильнее, когда ваш ребенок кормит грудью, так как кормление грудью стимулирует высвобождение окситоцина, гормона, который вызывает сокращение матки.
Если вы впервые стали мамой, ваши послеродовые боли, вероятно, будут менее серьезными, чем у мамы, у которой было более одной беременности.Это потому, что у мамы, которая рожала более одного раза, мышечный тонус матки будет ниже.
Что делать
Вы не можете предотвратить послеродовые боли, и важно, чтобы ваша матка сократилась и вернулась к размеру, который был до беременности. Однако вы можете лечить послеродовые боли, прикладывая теплую грелку или бутылку с горячей водой. Если ваш врач даст вам согласие, вы можете принять безрецептурное обезболивающее, такое как мотрин (ибупрофен) или другой нестероидный противовоспалительный препарат (НПВП).Взаимодействие с другими людьми
Запор
Дискомфорт в животе в послеродовой период также может быть вызван запорами. Существует несколько потенциальных причин запора после родов, и выяснение того, какая из них стоит за вашими симптомами, поможет вам найти лучший способ справиться с этим.
Существует несколько потенциальных причин запора после родов, и выяснение того, какая из них стоит за вашими симптомами, поможет вам найти лучший способ справиться с этим.
Возможные причины запора в послеродовом периоде:
- Диета с низким содержанием клетчатки
- Гормональные изменения
- Стресс
- Снижение физической активности после родов
- Разрывы влагалища или ушиб промежности (область между анусом и влагалищем) во время родов
- Геморрой (который часто встречается во время беременности, поскольку а также в послеродовом периоде)
- Боль в месте эпизиотомии
Лекарства — еще один потенциальный виновник запора после родов.Анестезия и опиоиды, применяемые при послеродовой боли, могут вызвать запор или усугубить его. Некоторые витамины, например железо, также могут способствовать или усугублять запор.
Запор обычно проходит в послеродовом периоде, в отличие от беременности, когда матка давит на толстую кишку.
Что делать
Употребление большого количества клетчатки (например, фруктов, овощей, бобов, бобовых, орехов и цельнозерновых) и питье большого количества воды во время беременности и в послеродовой период — важные шаги для предотвращения запоров.Получение достаточного количества клетчатки и поддержание водного баланса — все, что вам нужно, чтобы облегчить послеродовые проблемы с кишечником. Если нет, упражнения тоже могут помочь.
Прежде чем приступить к какой-либо физической активности, обязательно спросите своего врача, безопасно ли это с медицинской точки зрения. Когда вы сможете вернуться к занятиям спортом, это будет зависеть от типа родов и вашей активности до и во время беременности. Начните с коротких прогулок. Вы можете положить ребенка в коляску или переноску и выйти на свежий воздух (это будет полезно для вас обоих).
Если у вас геморрой, могут помочь теплые сидячие ванны. Вы также можете уменьшить боль во влагалище или анальной области с помощью безрецептурного обезболивающего (опять же, сначала проконсультируйтесь с врачом или педиатром, особенно если вы кормите грудью) или используя пакеты со льдом.
Если у вас не было опорожнения кишечника более пары дней, сообщите об этом своему врачу или акушерке — они могут порекомендовать вам принимать добавки с клетчаткой, размягчители стула и / или слабительное.
Лечение кесарева сечения
После кесарева сечения (кесарево сечение) часто возникают легкие спазмы по мере заживления разреза и внутренних ран.Также нормально ощущать некоторую боль или болезненность вокруг разреза, особенно в первые несколько дней.
Что делать
Лучшее, что вы можете сделать после кесарева сечения, — это достаточно отдыхать и избегать чрезмерной нагрузки на живот. Не поднимайте ничего тяжелее вашего ребенка.
Если вам сделали кесарево сечение, обязательно примите обезболивающие в соответствии с предписаниями и указаниями врача во время послеродового восстановления.
Чтобы дать время для заживления разреза, попросите друзей и членов семьи помочь с едой, работой по дому и другими делами — просто убедитесь, что они не мешают вам отдыхать.
Если возможно, наймите профессионалов для выполнения более серьезных задач, таких как работа во дворе, покупка товаров и уборка. Это даст вам время и энергию, чтобы сосредоточиться на своем исцелении и своем новорожденном.
Когда звонить врачу
Если ваша боль интенсивная, постоянная или не уменьшается с помощью приведенных выше рекомендаций, позвоните своему врачу. Если вы испытываете какие-либо симптомы «красного флага», немедленно обратитесь за медицинской помощью. Эти признаки и симптомы могут указывать на такие осложнения, как инфекция и кровотечение.Взаимодействие с другими людьми
Послеродовые симптомы, требующие неотложной медицинской помощи, включают:
- Чрезмерное или ярко-красное вагинальное кровотечение
- Лихорадка
- Тошнота и / или рвота
- Сильная, постоянная или усиливающаяся боль
- Покраснение, напряженная кожа, дренаж или припухлость вокруг кесарева сечения или разреза промежности
- Отклонение от нормы выделения из влагалища или прямой кишки
- Болезненные зоны по бокам
- Головная боль
- Боль в груди или затрудненное дыхание
Слово от Verywell
Послеродовой период — это период адаптации и заживления. Даже когда тебе помогают, это не всегда легко — физически или эмоционально. Постарайтесь проявить инициативу в лечении своих симптомов и как можно лучше отдыхайте.
Даже когда тебе помогают, это не всегда легко — физически или эмоционально. Постарайтесь проявить инициативу в лечении своих симптомов и как можно лучше отдыхайте.
Обязательно проконсультируйтесь с акушером или акушеркой во время послеродового визита в течение трех недель после родов (Американский колледж акушеров и гинекологов рекомендует повторное комплексное послеродовое посещение не позднее, чем через 12 недель после родов). важное время для обсуждения вашего выздоровления, которое должно включать ваше психическое и физическое здоровье, средства контрацепции и любые другие вопросы или проблемы, которые у вас есть.
Предупреждающие признаки проблем со здоровьем после родов
Когда вам потребуется медицинская помощь после родов?
Ваше тело претерпевает множество изменений после родов, и ему нужно время, чтобы зажить. В течение нескольких недель после родов нормально чувствовать некоторый дискомфорт, например, болезненность и сильную усталость. Но у некоторых женщин после рождения ребенка возникают осложнения, которые могут вызвать серьезные, опасные для жизни проблемы со здоровьем. Если вас беспокоит то, как вы себя чувствуете, или вы испытываете боль или дискомфорт, которые кажетесь неправильными, позвоните своему врачу.Если вы считаете, что ваша жизнь в опасности, позвоните в службу экстренной помощи (911) или обратитесь в отделение неотложной помощи больницы.
Но у некоторых женщин после рождения ребенка возникают осложнения, которые могут вызвать серьезные, опасные для жизни проблемы со здоровьем. Если вас беспокоит то, как вы себя чувствуете, или вы испытываете боль или дискомфорт, которые кажетесь неправильными, позвоните своему врачу.Если вы считаете, что ваша жизнь в опасности, позвоните в службу экстренной помощи (911) или обратитесь в отделение неотложной помощи больницы.
Все женщины после родов нуждаются в послеродовом уходе. Послеродовой уход — это медицинское обслуживание только что родившей женщины. Сходите на все послеродовые осмотры, даже если вы чувствуете себя хорошо. Это медицинские осмотры, которые вы должны пройти, чтобы убедиться, что вы хорошо восстанавливаетесь после родов. Они помогают вашему лечащему врачу определить ваше состояние здоровья и вылечить его. Послеродовой уход важен, потому что молодые мамы подвергаются риску серьезных, а иногда и опасных для жизни осложнений со здоровьем в первые дни и недели после родов. Слишком много молодых мам умирают от проблем, которые можно было предотвратить.
Слишком много молодых мам умирают от проблем, которые можно было предотвратить.
На какие признаки следует обращать внимание после родов?
В целом, к серьезным признакам серьезного состояния здоровья относятся боль в груди, затрудненное дыхание, сильное кровотечение и сильная боль. Если у вас есть какие-либо из этих признаков или симптомов, немедленно позвоните своему врачу. Если вы считаете, что ваша жизнь в опасности, позвоните в службу экстренной помощи (911) или обратитесь в отделение неотложной помощи.
Признаки заболевания — это то, что другие люди могут видеть или знать о вас, например, у вас сыпь или вы кашляете.Симптомы — это то, что вы чувствуете сами, чего не могут видеть другие, например, боль в горле или головокружение.
Если у вас есть какие-либо из этих признаков или симптомов, позвоните своему поставщику:
Признаки и симптомы инфекции
- Температура выше 100,4 F. Температура поднимается, когда ваше тело пытается убить вирус или бактерии, вызвавшие инфекцию.

- Выделения, боль или покраснение, которые не проходят или усиливаются вокруг кесарева сечения (разреза), эпизиотомии или разрыва промежности. Кесарево сечение (также называемое кесаревым сечением) — это операция, при которой ваш ребенок рождается через разрез, который врач делает в животе и матке (матке). Эпизиотомия — это разрез, который делается у входа во влагалище, чтобы помочь ребенку выйти наружу во время родов. Разрыв промежности — это разрыв промежности, который представляет собой область между влагалищем и прямой кишкой. Во время вагинальных родов ваша промежность может порваться естественным путем.
- Боль или жжение при мочеиспускании (мочеиспускании), боль в пояснице или в боку или необходимость частого мочеиспускания. У вас может быть инфекция мочевыводящих путей (также называемая ИМП), например инфекция мочевого пузыря, называемая циститом, или инфекция почек, называемая пиелонефритом.
- Красные полосы на груди или уплотнения в груди, новые и болезненные.
 У вас может быть инфекция груди, которая называется маститом. Это может произойти, если у вас закупорка протока, вы пропускаете или откладываете кормление грудью или ваша грудь набухает (набухает и наполняется молоком).
У вас может быть инфекция груди, которая называется маститом. Это может произойти, если у вас закупорка протока, вы пропускаете или откладываете кормление грудью или ваша грудь набухает (набухает и наполняется молоком). - Сильная боль внизу живота. У вас может быть эндометрит.Это воспаление (покраснение или припухлость) слизистой оболочки матки.
- Выделения из влагалища с неприятным запахом. У вас может быть эндометрит или инфекция, называемая бактериальным вагинозом (также называемый БВ). БВ возникает, когда во влагалище слишком много определенных бактерий.
Иногда организм резко реагирует на инфекцию, называемую сепсисом. Сепсис может быть опасным для жизни. Если после родов у вас появятся какие-либо из этих признаков или симптомов сепсиса, позвоните в службу 911 или обратитесь в отделение неотложной помощи:
- Озноб или ощущение сильного холода
- Липкая или потная кожа
- Учащенное дыхание
- Учащение пульса
- Чувство замешательства
- Лихорадка
- Сильная боль или дискомфорт
Признаки и симптомы других заболеваний
- Кровотечение более сильное, чем обычно, или кровотечение, которое со временем усиливается.
 У вас может быть послеродовое кровотечение (также называемое ПРК). ПРК — это когда у женщины сильное кровотечение после родов. Это серьезное, но редкое заболевание, которое может возникнуть в течение 12 недель после рождения ребенка.
У вас может быть послеродовое кровотечение (также называемое ПРК). ПРК — это когда у женщины сильное кровотечение после родов. Это серьезное, но редкое заболевание, которое может возникнуть в течение 12 недель после рождения ребенка. - Боль, отек, покраснение, тепло или нежность в ногах, особенно в икрах. У вас может быть тромбоз глубоких вен (также называемый ТГВ). Это происходит, когда сгусток крови образуется глубоко в теле, обычно в голени или бедре.
- Изменения зрения, головокружение, сильная головная боль, боль в правом верхнем углу живота или плеча, затрудненное дыхание, резкое увеличение веса или отек ног, рук или лица. У вас может быть послеродовая преэклампсия. Это серьезное заболевание, которое возникает, когда у женщины высокое кровяное давление, и появляются признаки того, что некоторые ее органы, такие как почки и печень, могут перестать нормально работать после родов.
- Боль в груди, кашель или затрудненное дыхание.
 У вас может быть тромбоэмболия легочной артерии (также называемая ТЭЛА). Эмболия — это сгусток крови, который перемещается из того места, где он образовался, в другое место в организме. Когда сгусток перемещается в легкое, это ПЭ. ЧП — это ЧП.
У вас может быть тромбоэмболия легочной артерии (также называемая ТЭЛА). Эмболия — это сгусток крови, который перемещается из того места, где он образовался, в другое место в организме. Когда сгусток перемещается в легкое, это ПЭ. ЧП — это ЧП. - Чувство грусти или безнадежности более 10 дней после родов. У вас может быть послеродовая депрессия (также называемая ППД), разновидность депрессии, которая возникает у некоторых женщин после рождения ребенка. PPD — это сильные чувства печали, тревоги (беспокойства) и усталости, которые продолжаются долгое время после родов. Эти чувства могут затруднить заботу о себе и своем ребенке. PPD — это заболевание, которое требует лечения, чтобы поправиться.
- Чувство тошноты или рвоты. У вас может быть ПРК или сердечно-сосудистое заболевание (также называемое пороком сердца). Сердечные заболевания включают состояния, поражающие сердце и кровеносные сосуды. Они часто поражают сердечную мышцу или включают суженные или заблокированные кровеносные сосуды, что может привести к сердечному приступу или инсульту.

Последняя проверка: июль 2018 г.
См. Также: Ваше тело после ребенка: первые 6 недель, ваши послеродовые осмотры, смерть, связанная с беременностью, материнская смерть и материнская смертность
причин и способы их облегчения
Пристегните ремни для еще одной безумной поездки — вот и послеродовой этап.
Как будто быть беременным в течение 9 долгих месяцев и родить было недостаточно, вы можете испытать множество болей после родов, которых вы не совсем ожидали. Даже если вы опытный родитель, у вас будут разные ситуации и ощущения с каждым ребенком.
Спазмы, безусловно, возникают в дни и недели после родов. Часто это связано с возвращением матки к своему нормальному состоянию. Однако в других случаях это может быть поводом для беспокойства.
Вот что вам нужно знать о послеродовых спазмах, их причинах и о том, когда вам следует обратиться к врачу.
Опять же, спазмы в нижней части живота после родов — это нормально. В конце концов, ваша матка увеличивается во много раз по сравнению с первоначальным размером на протяжении всей беременности — при этом ее слизистая оболочка утолщается, а кровеносные сосуды расширяются, чтобы поддерживать плаценту и вашего ребенка.
В конце концов, ваша матка увеличивается во много раз по сравнению с первоначальным размером на протяжении всей беременности — при этом ее слизистая оболочка утолщается, а кровеносные сосуды расширяются, чтобы поддерживать плаценту и вашего ребенка.
Когда ваш ребенок рождается, ваше тело начинает процесс возвращения к исходной точке.
Afterpains
Самая распространенная причина, по которой у вас возникают спазмы после рождения ребенка, заключается в том, что ваша матка сокращается, чтобы вернуться к своему первоначальному размеру.Пока она сокращается, ваше тело также работает, чтобы сжимать кровеносные сосуды в матке, чтобы предотвратить слишком сильное кровотечение.
Схватки похожи на мини-версии схваток, и их иногда называют «остаточными болями», потому что, ну, вы получаете эти боли после того, как вы родили малыша.
Судороги могут во многом напоминать менструальные спазмы — временами от легких до, возможно, тяжелых — и становятся более заметными при второй или третьей беременностях.
Послеродовые боли обычно вызывают наибольший дискомфорт в первые несколько дней после родов.После этого они, как правило, исчезают, но вы можете обнаружить, что они более заметны во время кормления грудью.
Кесарево сечение
Последующая боль влияет не только на людей, родивших естественным путем. Ваша матка также сокращается таким же образом после кесарева сечения. Таким образом, те же правила применяются к матке и ее необходимости вернуться к размеру, который был до беременности.
При этом важно отметить, что у вас может возникнуть дополнительный дискомфорт в нижней части живота после кесарева сечения. В конце концов, это серьезная операция! По мере заживления разреза и окружающих тканей вы можете чувствовать спазмы и болезненность.
Запор
Правильно — запор. То, о чем никто толком не говорит, это какать после родов, но мы пошли туда.
У вас, скорее всего, будет первое послеродовое опорожнение кишечника в течение нескольких дней после родов. Но у вас также может развиться запор, который может быть вызван высоким уровнем прогестерона во время беременности, вашей диетой (например, низким потреблением клетчатки) и пониженным уровнем активности.
Но у вас также может развиться запор, который может быть вызван высоким уровнем прогестерона во время беременности, вашей диетой (например, низким потреблением клетчатки) и пониженным уровнем активности.
Запор сопровождается спазмами, и вы также можете почувствовать подпорку или вздутие живота и давление.
Это состояние может быть особенно вероятным, если у вас было кесарево сечение. Почему это? Что ж, возможно, вы проведете дополнительное время в постели, восстанавливаясь после операции. А некоторые обезболивающие также могут замедлить работу пищеварительной системы и поддержать вас, что приведет к спазмам.
Инфекции и др.
Хотя это встречается реже, но после родов возможно развитие инфекции. Некоторые типы инфекций могут развиваться чаще, чем другие. И также важно отметить, что вы можете почувствовать боль и спазмы, которые вообще не связаны с родами.
Возможные варианты:
- Эндометрит — это воспаление слизистой оболочки матки, вызванное инфекцией.
 Другие симптомы включают жар, запор, необычные выделения из влагалища и боль в области таза.
Другие симптомы включают жар, запор, необычные выделения из влагалища и боль в области таза. - Бактериальный вагиноз — это инфекция, вызванная слишком большим количеством вредных бактерий в матке. Другие симптомы включают жжение при мочеиспускании, выделения с неприятным запахом и зуд / боль в вульве.
- Инфекция мочевыводящих путей (ИМП) поражает мочеточники, мочевой пузырь, уретру и почки.Другие симптомы включают лихорадку, болезненное или частое мочеиспускание, позывы к мочеиспусканию, мутную / кровавую мочу и боль в области таза.
- Аппендицит — это воспаление аппендикса. Хотя это совершенно не связано с родами, исследователи отмечают, что аппендицит (и другие состояния) можно испытать в послеродовом периоде, но, учитывая все остальное, диагноз может быть отложен. Другие симптомы включают субфебрильную температуру, тошноту / рвоту, боль в животе, усиливающуюся при движении, и диарею / запор.
Послеродовые боли могут начаться сразу после рождения ребенка. Их интенсивность достигает пика на 2 и 3 дни после рождения. Затем они продолжаются от первой недели до 10 дней после родов или до тех пор, пока ваша матка не вернется к своим размерам до беременности.
Их интенсивность достигает пика на 2 и 3 дни после рождения. Затем они продолжаются от первой недели до 10 дней после родов или до тех пор, пока ваша матка не вернется к своим размерам до беременности.
Дискомфорт при кесаревом сечении также более вероятен в первые несколько дней после родов. Тем не менее, у вас все равно будут возникать общие послеродовые боли, которые соответствуют графику, приведенному выше.
Спазмы, вызванные другими состояниями, такими как запор или инфекция, будут длиться разное количество времени.А без лечения спазмы могут продолжаться, пока вы не устраните основную причину.
Так что, если тебе больно — не откладывай. Проверьтесь, чтобы почувствовать себя лучше как можно скорее.
Ваша матка должна пройти через работу по сокращению и сокращению после рождения вашего ребенка. Не существует лечения, которое остановит это — и вы бы не захотели его останавливать, — но вы можете облегчить спазмы и боль, которые испытываете, чтобы сделать их немного более комфортными.
- Обезболивающие. Лекарства, отпускаемые без рецепта (например, ибупрофен), могут уменьшить риск. При особенно болезненных спазмах врач может выписать вам рецепт на короткий курс более сильных болеутоляющих средств.
- Механизм. Это может показаться непривлекательным, но встать и осторожно пройтись, как только вы сможете, может облегчить ваши послеродовые боли. Бонус: движение тела также полезно при запоре.
- Расслабление. Попробуйте выполнить упражнения на глубокое дыхание, когда почувствуете боль.Это поможет вам пройти через них и сохранять спокойствие.
- Тепл. Электрогрелки или бутылки с горячей водой также могут оказать некоторое облегчение, и их легко найти в больших супермаркетах и аптеках. (Или вы можете сделать свой собственный.)
- Другие предложения. Держите мочевой пузырь пустым; если вы кормите грудью, старайтесь делать это чаще; и помните, что это тоже пройдет.

Если у вас запор, подумайте о том, чтобы принять безрецептурные смягчители стула или слабительные средства, чтобы все двигалось.Ваш врач или фармацевт могут указать вам конкретные препараты, которые можно принимать во время грудного вскармливания.
Изменения образа жизни, которые могут помочь, включают:
- легкие упражнения (ключевое слово легкий — например, ходьба)
- диета с высоким содержанием клетчатки и большим количеством свежих фруктов и овощей
- пить больше воды
Сколько еще вода тебе нужна? Эксперты рекомендуют пить 13 чашек жидкости в день, если вы кормите грудью.
В случае инфекций вам нужно будет обратиться к врачу и получить рецепт на соответствующие лекарства.Ваш врач может также посоветовать вам домашние методы облегчения дискомфорта, например прием безрецептурных обезболивающих.
Хотя спазмы могут быть обычным явлением, сильной боли и других симптомов нет — они могут быть признаком инфекции. Обязательно проконсультируйтесь с врачом, если у вас возникнут какие-либо из следующих предупреждающих знаков.
Обязательно проконсультируйтесь с врачом, если у вас возникнут какие-либо из следующих предупреждающих знаков.
- Лихорадка. Если вы плохо себя чувствуете, попробуйте измерить температуру. Любое значение температуры 100,4 ° F (38 ° C) или выше может указывать на инфекцию.
- Разряд. После родов у вас будут кровотечения и выделения различной степени тяжести. Но если выделения странного цвета или имеют неприятный запах, у вас может быть инфекция, например, эндометрит или бактериальный вагиноз.
- Кровотечение. При спазмах может наблюдаться усиление кровотечения и выделений. Кровотечение считается сильным, если оно просачивается более чем через одну подушечку каждые 1-2 часа.
- Болезненное мочеиспускание. Частое или болезненное мочеиспускание может быть признаком ИМП или другой инфекции.Без лечения ИМП могут привести к инфекциям почек или сепсису.
- Сильная боль в животе.
 Хотя спазмы иногда могут быть сильными, они не должны длиться более нескольких дней или сохраняться, когда вы не кормите грудью. Если вы испытываете сильную боль, возможно, у вас инфекция.
Хотя спазмы иногда могут быть сильными, они не должны длиться более нескольких дней или сохраняться, когда вы не кормите грудью. Если вы испытываете сильную боль, возможно, у вас инфекция. - Покраснение вокруг разреза. Если после кесарева сечения у вас возникла боль, покраснение, выделения или тепло вокруг разреза, возможно, эта область инфицирована.
Американский колледж акушеров и гинекологов сообщает, что вам следует обратиться к своему врачу в течение первых 3 недель после родов.Таким образом, вы сможете объяснить все, что, по вашему мнению, может помешать вашему выздоровлению.
Оттуда вам также следует назначить полный прием в послеродовой период не позднее, чем через 12 недель после рождения вашего ребенка.
И помните: также возможны спазмы или боли в животе, вызванные чем-то, не связанным с беременностью или родами. Если сомневаетесь, выписывайтесь.
В первые недели после рождения ребенка происходит много всего, но забота о себе очень важна.
Между сменой подгузников, кормлением и бессонными ночами постарайтесь найти для себя моменты тишины и покоя. Настройтесь на свое тело и отмечайте все, что вам кажется неправильным.
У большинства людей спазмы матки проходят в течение недели или около того после родов. Если это продолжается или у вас есть другие проблемы, не стесняйтесь обращаться к врачу.
Причины и способы их облегчения
Пристегнитесь к еще одной безумной поездке — вот и послеродовой этап.
Как будто быть беременным в течение 9 долгих месяцев и родить было недостаточно, вы можете испытать множество болей после родов, которых вы не совсем ожидали. Даже если вы опытный родитель, у вас будут разные ситуации и ощущения с каждым ребенком.
Спазмы, безусловно, возникают в дни и недели после родов. Часто это связано с возвращением матки к своему нормальному состоянию. Однако в других случаях это может быть поводом для беспокойства.
Вот что вам нужно знать о послеродовых спазмах, их причинах и о том, когда вам следует обратиться к врачу.
Опять же, спазмы в нижней части живота после родов — это нормально. В конце концов, ваша матка увеличивается во много раз по сравнению с первоначальным размером на протяжении всей беременности — при этом ее слизистая оболочка утолщается, а кровеносные сосуды расширяются, чтобы поддерживать плаценту и вашего ребенка.
Когда ваш ребенок рождается, ваше тело начинает процесс возвращения к исходной точке.
Afterpains
Самая распространенная причина, по которой у вас возникают спазмы после рождения ребенка, заключается в том, что ваша матка сокращается, чтобы вернуться к своему первоначальному размеру.Пока она сокращается, ваше тело также работает, чтобы сжимать кровеносные сосуды в матке, чтобы предотвратить слишком сильное кровотечение.
Схватки похожи на мини-версии схваток, и их иногда называют «остаточными болями», потому что, ну, вы получаете эти боли после того, как вы родили малыша.
Судороги могут во многом напоминать менструальные спазмы — временами от легких до, возможно, тяжелых — и становятся более заметными при второй или третьей беременностях.
Послеродовые боли обычно вызывают наибольший дискомфорт в первые несколько дней после родов.После этого они, как правило, исчезают, но вы можете обнаружить, что они более заметны во время кормления грудью.
Кесарево сечение
Последующая боль влияет не только на людей, родивших естественным путем. Ваша матка также сокращается таким же образом после кесарева сечения. Таким образом, те же правила применяются к матке и ее необходимости вернуться к размеру, который был до беременности.
При этом важно отметить, что у вас может возникнуть дополнительный дискомфорт в нижней части живота после кесарева сечения. В конце концов, это серьезная операция! По мере заживления разреза и окружающих тканей вы можете чувствовать спазмы и болезненность.
Запор
Правильно — запор. То, о чем никто толком не говорит, это какать после родов, но мы пошли туда.
У вас, скорее всего, будет первое послеродовое опорожнение кишечника в течение нескольких дней после родов. Но у вас также может развиться запор, который может быть вызван высоким уровнем прогестерона во время беременности, вашей диетой (например, низким потреблением клетчатки) и пониженным уровнем активности.
Но у вас также может развиться запор, который может быть вызван высоким уровнем прогестерона во время беременности, вашей диетой (например, низким потреблением клетчатки) и пониженным уровнем активности.
Запор сопровождается спазмами, и вы также можете почувствовать подпорку или вздутие живота и давление.
Это состояние может быть особенно вероятным, если у вас было кесарево сечение. Почему это? Что ж, возможно, вы проведете дополнительное время в постели, восстанавливаясь после операции. А некоторые обезболивающие также могут замедлить работу пищеварительной системы и поддержать вас, что приведет к спазмам.
Инфекции и др.
Хотя это встречается реже, но после родов возможно развитие инфекции. Некоторые типы инфекций могут развиваться чаще, чем другие. И также важно отметить, что вы можете почувствовать боль и спазмы, которые вообще не связаны с родами.
Возможные варианты:
- Эндометрит — это воспаление слизистой оболочки матки, вызванное инфекцией.
 Другие симптомы включают жар, запор, необычные выделения из влагалища и боль в области таза.
Другие симптомы включают жар, запор, необычные выделения из влагалища и боль в области таза. - Бактериальный вагиноз — это инфекция, вызванная слишком большим количеством вредных бактерий в матке. Другие симптомы включают жжение при мочеиспускании, выделения с неприятным запахом и зуд / боль в вульве.
- Инфекция мочевыводящих путей (ИМП) поражает мочеточники, мочевой пузырь, уретру и почки.Другие симптомы включают лихорадку, болезненное или частое мочеиспускание, позывы к мочеиспусканию, мутную / кровавую мочу и боль в области таза.
- Аппендицит — это воспаление аппендикса. Хотя это совершенно не связано с родами, исследователи отмечают, что аппендицит (и другие состояния) можно испытать в послеродовом периоде, но, учитывая все остальное, диагноз может быть отложен. Другие симптомы включают субфебрильную температуру, тошноту / рвоту, боль в животе, усиливающуюся при движении, и диарею / запор.
Послеродовые боли могут начаться сразу после рождения ребенка. Их интенсивность достигает пика на 2 и 3 дни после рождения. Затем они продолжаются от первой недели до 10 дней после родов или до тех пор, пока ваша матка не вернется к своим размерам до беременности.
Их интенсивность достигает пика на 2 и 3 дни после рождения. Затем они продолжаются от первой недели до 10 дней после родов или до тех пор, пока ваша матка не вернется к своим размерам до беременности.
Дискомфорт при кесаревом сечении также более вероятен в первые несколько дней после родов. Тем не менее, у вас все равно будут возникать общие послеродовые боли, которые соответствуют графику, приведенному выше.
Спазмы, вызванные другими состояниями, такими как запор или инфекция, будут длиться разное количество времени.А без лечения спазмы могут продолжаться, пока вы не устраните основную причину.
Так что, если тебе больно — не откладывай. Проверьтесь, чтобы почувствовать себя лучше как можно скорее.
Ваша матка должна пройти через работу по сокращению и сокращению после рождения вашего ребенка. Не существует лечения, которое остановит это — и вы бы не захотели его останавливать, — но вы можете облегчить спазмы и боль, которые испытываете, чтобы сделать их немного более комфортными.
- Обезболивающие. Лекарства, отпускаемые без рецепта (например, ибупрофен), могут уменьшить риск. При особенно болезненных спазмах врач может выписать вам рецепт на короткий курс более сильных болеутоляющих средств.
- Механизм. Это может показаться непривлекательным, но встать и осторожно пройтись, как только вы сможете, может облегчить ваши послеродовые боли. Бонус: движение тела также полезно при запоре.
- Расслабление. Попробуйте выполнить упражнения на глубокое дыхание, когда почувствуете боль.Это поможет вам пройти через них и сохранять спокойствие.
- Тепл. Электрогрелки или бутылки с горячей водой также могут оказать некоторое облегчение, и их легко найти в больших супермаркетах и аптеках. (Или вы можете сделать свой собственный.)
- Другие предложения. Держите мочевой пузырь пустым; если вы кормите грудью, старайтесь делать это чаще; и помните, что это тоже пройдет.

Если у вас запор, подумайте о том, чтобы принять безрецептурные смягчители стула или слабительные средства, чтобы все двигалось.Ваш врач или фармацевт могут указать вам конкретные препараты, которые можно принимать во время грудного вскармливания.
Изменения образа жизни, которые могут помочь, включают:
- легкие упражнения (ключевое слово легкий — например, ходьба)
- диета с высоким содержанием клетчатки и большим количеством свежих фруктов и овощей
- пить больше воды
Сколько еще вода тебе нужна? Эксперты рекомендуют пить 13 чашек жидкости в день, если вы кормите грудью.
В случае инфекций вам нужно будет обратиться к врачу и получить рецепт на соответствующие лекарства.Ваш врач может также посоветовать вам домашние методы облегчения дискомфорта, например прием безрецептурных обезболивающих.
Хотя спазмы могут быть обычным явлением, сильной боли и других симптомов нет — они могут быть признаком инфекции. Обязательно проконсультируйтесь с врачом, если у вас возникнут какие-либо из следующих предупреждающих знаков.
Обязательно проконсультируйтесь с врачом, если у вас возникнут какие-либо из следующих предупреждающих знаков.
- Лихорадка. Если вы плохо себя чувствуете, попробуйте измерить температуру. Любое значение температуры 100,4 ° F (38 ° C) или выше может указывать на инфекцию.
- Разряд. После родов у вас будут кровотечения и выделения различной степени тяжести. Но если выделения странного цвета или имеют неприятный запах, у вас может быть инфекция, например, эндометрит или бактериальный вагиноз.
- Кровотечение. При спазмах может наблюдаться усиление кровотечения и выделений. Кровотечение считается сильным, если оно просачивается более чем через одну подушечку каждые 1-2 часа.
- Болезненное мочеиспускание. Частое или болезненное мочеиспускание может быть признаком ИМП или другой инфекции.Без лечения ИМП могут привести к инфекциям почек или сепсису.
- Сильная боль в животе.
 Хотя спазмы иногда могут быть сильными, они не должны длиться более нескольких дней или сохраняться, когда вы не кормите грудью. Если вы испытываете сильную боль, возможно, у вас инфекция.
Хотя спазмы иногда могут быть сильными, они не должны длиться более нескольких дней или сохраняться, когда вы не кормите грудью. Если вы испытываете сильную боль, возможно, у вас инфекция. - Покраснение вокруг разреза. Если после кесарева сечения у вас возникла боль, покраснение, выделения или тепло вокруг разреза, возможно, эта область инфицирована.
Американский колледж акушеров и гинекологов сообщает, что вам следует обратиться к своему врачу в течение первых 3 недель после родов.Таким образом, вы сможете объяснить все, что, по вашему мнению, может помешать вашему выздоровлению.
Оттуда вам также следует назначить полный прием в послеродовой период не позднее, чем через 12 недель после рождения вашего ребенка.
И помните: также возможны спазмы или боли в животе, вызванные чем-то, не связанным с беременностью или родами. Если сомневаетесь, выписывайтесь.
В первые недели после рождения ребенка происходит много всего, но забота о себе очень важна.
Между сменой подгузников, кормлением и бессонными ночами постарайтесь найти для себя моменты тишины и покоя. Настройтесь на свое тело и отмечайте все, что вам кажется неправильным.
У большинства людей спазмы матки проходят в течение недели или около того после родов. Если это продолжается или у вас есть другие проблемы, не стесняйтесь обращаться к врачу.
Постнатальные симптомы, которые нельзя игнорировать
После родов кровотечение, дискомфорт и усталость — это нормально.Время, отдых и самопомощь — это обычно все, что вам нужно, чтобы почувствовать себя лучше.Большинство женщин полностью и без осложнений выздоравливают после рождения ребенка. Но иногда в дни и недели после родов случаются настоящие неотложные медицинские проблемы.
Знание того, что такое предупреждающие знаки и что делать в случае их появления, может иметь решающее значение.
После родов спросите акушерку, как получить срочную помощь по беременности и родам, если она вам понадобится. Она может дать вам контактный номер отделения сортировки родильных домов или послеродового отделения, а не службы скорой помощи (NICE 2006).
Она может дать вам контактный номер отделения сортировки родильных домов или послеродового отделения, а не службы скорой помощи (NICE 2006).
Также хорошей идеей будет поделиться этой статьей со своим партнером и семьей. Некоторые симптомы им легче распознать. В частности, друзья и семья могут распознать симптомы психического расстройства, например послеродовой депрессии, раньше вас.
Какие послеродовые симптомы требуют неотложной помощи?
Если у вас есть какие-либо из этих симптомов, вам следует немедленно обратиться за медицинской помощью. Это значит вызвать скорую помощь или отправиться в аварию и экстренную помощь (A&E).Внезапная и тяжелая кровопотеря или увеличивающаяся кровопотеря, включая сгустки (послеродовое кровотечение)
Если у вас послеродовое кровотечение, вы можете очень быстро потерять 500 мл или более крови и вам потребуется срочное лечение (RCOG 2016).
Если у вас будет сильное кровотечение в течение 24 часов после рождения ребенка, вы, скорее всего, окажетесь в больнице, и в этом случае вас быстро окажут там медицинские работники (Begley 2014).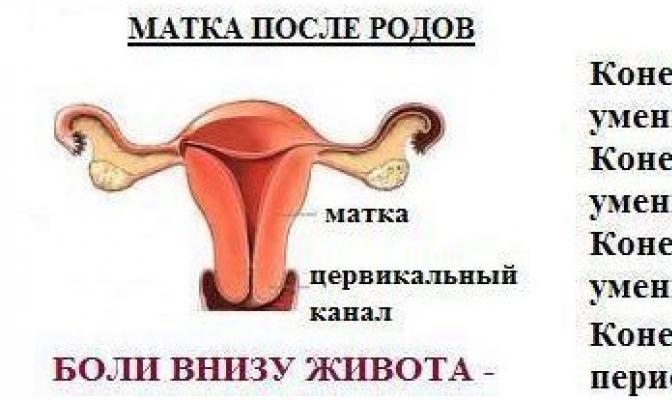
Если вы дома и у вас началось сильное кровотечение, вызовите скорую помощь, если:
- кровотечение внезапно усилилось и пропиталось более одной подушечки в час
- у вас появилось много больших сгустков крови, которые больше 50 пенсов
- вы начинаете чувствовать слабость или головокружение
- ваше сердце начинает биться чаще, или ваше сердцебиение становится нерегулярным
(NICE 2006)
Признаки послеродовой депрессии
Страдаете чем-то большим, чем послеродовая хандра? Проверьте свои симптомы и узнайте, как получить необходимую поддержку.Больше жизни как родитель видео Сильная или постоянная головная больСильная головная боль после родов может быть симптомом преэклампсии. Вызовите скорую помощь, если у вас сильная головная боль и другие симптомы преэклампсии:
- Проблемы со зрением, такие как размытость и мигание света
- рвота
- сильная изжога
- опухшие лодыжки
(NICE 2006)
Симптомы преэклампсии обычно проявляются в течение 72 часов после родов (NHS 2015a).

Боль в верхней части живота
Существует редкое заболевание, называемое синдромом HELLP, которое может развиться во время беременности и примерно через неделю после рождения ребенка (BMJ 2017). Это немного похоже на преэклампсию (BMJ, 2017). Основные симптомы:
- боль в верхней части живота или в верхней правой части живота
- тошнота и тошнота
- чувство усталости и истощения
- головная боль
(BMJ 2017)
HELLP влияет на то, насколько хорошо работает ваша печень и как свертывается кровь.Это может быть очень серьезным и потенциально опасным для жизни. Если у вас есть все симптомы HELLP, вам следует позвонить по номеру, который вам был предоставлен для оказания срочной медицинской помощи по беременности и родам, или обратиться в ближайшее отделение скорой помощи.
Одышка и / или боль в груди
Если у вас боль в груди и одышка, это может быть симптомом тромбоэмболии легочной артерии (Knott 2015). Другие симптомы включают кашель с кровью и чувство обморока (Knott 2015). Если у вас есть какие-либо из этих симптомов, не игнорируйте их.Вызовите скорую.
Другие симптомы включают кашель с кровью и чувство обморока (Knott 2015). Если у вас есть какие-либо из этих симптомов, не игнорируйте их.Вызовите скорую.Тромбоэмболия легочной артерии возникает, когда кровеносный сосуд в легких блокируется, обычно сгустком крови. Если кровь не поступает в легкие должным образом, это может быть опасно для жизни, поэтому быстрое лечение жизненно важно.
Очень высокая температура (38 ° C и выше)
Высокая температура может быть признаком сепсиса, то есть инфекции, которая распространяется только с одной части вашего тела на все ваше тело (NHS 2016b).
Помимо высокой температуры, вы, вероятно, будете чувствовать дрожь, учащенное сердцебиение и учащенное дыхание (NHS 2016b).В зависимости от того, где началась инфекция, у вас могут быть другие симптомы, такие как:
- сильная боль в животе (животе) или паху, которая не проходит после приема обезболивающих
- вонючие выделения из влагалища
- болезненные и болезненные груди
- красная болезненная рана после кесарева сечения с исходящей из нее пахнущей жидкостью
- Боль, когда вы мочитесь, вам нужно мочиться быстрее или чаще, чем обычно, и пахнет мочой
(RCOG 2012)
Если у вас разовьется сепсис, вы можете очень быстро серьезно заболеть (RCOG 2012).
 Если у вас есть эти симптомы, вам следует вызвать скорую помощь.
Если у вас есть эти симптомы, вам следует вызвать скорую помощь.Какие послеродовые симптомы означают, что мне нужно получить медицинскую консультацию в тот же день?
Позвоните по номеру, который ваша акушерка дала вам для срочной медицинской помощи по беременности и родам, или к вашему терапевту, чтобы поговорить с врачом или акушеркой, если у вас есть одно из следующего:Боль в икре
Если у вас возникла боль в нижней части ноги, обычно только в одной ноге, тогда это может быть признаком тромбоза глубоких вен (ТГВ) (NICE 2006). Ваша нога также может выглядеть красной и опухшей, и на ощупь она может казаться теплой (NHS 2016).
ТГВ — это сгусток крови в глубоких венах ноги. Это может быть опасно для жизни, если тромб перемещается по телу в легкое (тромбоэмболия легочной артерии). Многие женщины болят и устают в ногах после беременности (Knott 2015), и ТГВ может развиваться вообще без каких-либо симптомов (NHS 2016a). Но если у вас появятся симптомы ТГВ, вы всегда должны проверять его.
Внезапные изменения психического здоровья, такие как возбуждение, депрессия, растерянность или маниакальное поведение
Через месяц после рождения ребенка некоторые мамы испытывают резкие изменения в своем эмоциональном и психическом здоровье (SIGN 2012).Если у вас есть галлюцинации и бред, или вы запутались или впали в депрессию, это может быть началом редкого состояния, называемого послеродовым психозом (SIGN 2012).
Послеродовой психоз может случиться с любой женщиной, независимо от того, болела она ранее психическим заболеванием или нет. Легкие симптомы могут перерасти в серьезное психическое заболевание в течение нескольких часов, поэтому важно, чтобы вы получили лечение как можно скорее (SIGN 2012).
Послеродовой психоз может быть пугающим для всех, кто вовлечен в него, но женщины обычно полностью выздоравливают (RCP nd).
Суицидальные мысли
Если у вас есть мысли о нанесении себе вреда, в том числе о самоубийстве, обратитесь за помощью как можно скорее (RCP nd). У вас может быть тяжелая послеродовая депрессия, которая может быть серьезной для вас и вашего ребенка, если ее не лечить.
У вас может быть тяжелая послеродовая депрессия, которая может быть серьезной для вас и вашего ребенка, если ее не лечить.
Подобные мысли не означают, что вы плохая мама или что вашего ребенка отнимут у вас, если вы кому-нибудь расскажете (MIND 2016).
Обратитесь к терапевту, акушерке или патронажной сестре либо поговорите с другом или членом вашей семьи, чтобы они могли вам помочь.Вам будет оказана поддержка, необходимая для ухода за собой и своим ребенком.
Невозможность мочеиспускания в течение шести часов после рождения ребенка
Если вы не могли помочиться в это время, у вас может быть задержка мочи (NICE 2006). Это когда ваш мочевой пузырь не опорожняется и вы не можете помочиться (Tidy 2015b). Это может быть очень неудобно, и, если его не лечить, может вызвать сильную боль, инфекцию и повреждение почек (Tidy 2015).
Если вы родили ребенка в больнице, ваши акушерки будут следить за тем, сколько у вас родов.Если вы дома, может помочь теплая ванна или душ (NICE, 2006). Если вы все еще не можете помочиться, в тот же день обратитесь за советом к акушерке или врачу.
Если вы все еще не можете помочиться, в тот же день обратитесь за советом к акушерке или врачу.
Сильная головная боль после наркоза
Эпидуральная или спинальная анестезия во время схваток и родов может иногда вызывать сильную головную боль в течение недели после родов.
Головная боль вызвана тем, что игла с анестетиком случайно прокалывает мембрану вокруг спинного мозга (OAA 2011).
Головная боль может ощущаться как сильная мигрень, которая усиливается, когда вы сидите или стоите, а также у вас может быть боль в шее, тошнота и неприязнь к яркому свету (OAA 2011).
Какие послеродовые состояния являются неотложными, но могут подождать до утра?
Позвоните своей акушерке, патронажной сестре или терапевту, если у вас есть одно из следующих событий:Симптомы инфекции без лихорадки (высокая температура)
- Неприятные выделения из влагалища с запахом. Это может быть инфекция в вашей матке (матке) или влагалище.

- Болезненная красная рана после кесарева сечения. Из раны тоже может идти пахнущая жидкость.
- Нежный животик, который может быть признаком инфекции в матке.
- Боль в боку и проблемы с мочеиспусканием, например, необходимость экстренной помощи и боль при мочеиспускании. Это может быть инфекция мочи.
- Опухшие и болезненные груди, которые могут быть маститом (инфекцией груди).
- Боль, отек и выделения в области между влагалищем и анусом (промежность). Это может быть инфицированный разрыв или рана после эпизиотомии.
(Wong 2017)
Утечка из ягодиц
При естественных родах иногда может быть повреждено кольцо мышц, контролирующее кишечник (NHS 2015b).Если это произойдет, это может вызвать недержание кала (NHS 2015b). Это когда вы не можете контролировать свое испражнение, поэтому у вас выходит фекалия еще до того, как вы пойдете в туалет (NHS 2015b).
Сильные опухшие или выпавшие геморройы
У многих женщин геморроя появляются во время беременности, но они могут стать более болезненными после рождения ребенка (Payne, 2016).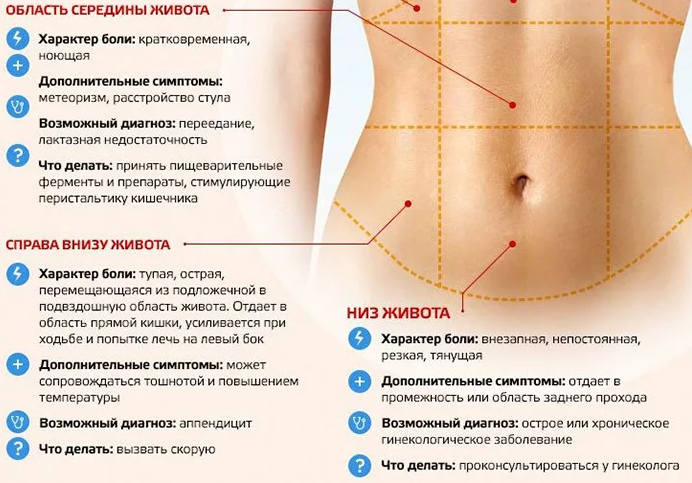
Груды — это варикозные вены внутри заднего прохода, но они могут выходить наружу (выпавшие сваи). Если у вас серьезные опухшие или выпавшие гематомы или кровотечение из прямой кишки, обратитесь к акушерке или терапевту (NICE, 2006).
Блюз, который не проходит в течение нескольких дней
Обычно через два-три дня после родов можно чувствовать себя капризным, плачущим, усталым или тревожным. Эта детская хандра обычно проходит в течение нескольких часов или дней. Но если вы продолжаете чувствовать себя очень подавленным и вам не нравится быть мамой, возможно, вы страдаете послеродовой депрессией (SIGN 2012).
Если вы все время чувствуете сильную тревогу и беспокойство, чувствуете панику, зацикливаетесь на вещах или не можете сосредоточиться из-за того, что чувствуете себя очень подавленным, поговорите со своим патронажным врачом или терапевтом.Они могут оказать вам необходимую помощь и поддержку (NICE 2006).
Узнайте, чего ожидать после шестинедельного послеродового осмотра.
Посетите наше сообщество
Если у вас есть какие-либо опасения по поводу своих эмоциональных или физических симптомов, всегда обращайтесь к своему терапевту или патронажной сестре.А пока вы можете обсудить свои заботы в.
Список литературы
BMJ. 2017. Синдром АД. . Передовая практика BMJ . bestpractice.bmj.com [Доступ в августе 2017 г.]Begley C.2014. Физиология и уход в третьем периоде родов. В: Маршалл Дж., Рейнор М. ред. Учебник Майлза для акушерок. 16-е изд. Эдинбург: Черчилль Ливингстон, 395-416
Нотт Л. 2015. Венозная тромбоэмболия при беременности . PatientPlus [Доступ в августе 2017 г.]
MIND. 2016. Послеродовая депрессия и перинатальное психическое здоровье. www.mind.org.uk [Проверено в августе 2017 г.]
NHS. 2015a. Преэклампсия . NHS Choices, Здоровье от А до Я.www.nhs.uk [Доступ в августе 2017 г.]
NHS. 2015b. Недержание кишечника — причины . NHS Choices, Здоровье от А до Я. www.nhs.uk [Доступ в августе 2017 г.]
NHS Choices, Здоровье от А до Я. www.nhs.uk [Доступ в августе 2017 г.]
NHS. 2015c. Вы и ваше тело сразу после рождения . NHS Choices, Здоровье от А до Я. www.nhs.uk [Доступ в августе 2017 г.]
NHS. 2016a. Тромбоз глубоких вен. NHS Choices, Health A-Z. www.nhs.uk [Доступ в августе 2017 г.]
NHS. 2016b. Сепсис . NHS Choices, Здоровье от А до Я. www.nhs.uk [Доступ в августе 2017 г.] NICE.2006. Послеродовой уход до 8 недель после родов. Последнее изменение в феврале 2015 г. Национальный институт здравоохранения и совершенствования медицинской помощи, Клинические рекомендации, 37. www.nice.org.uk [Проверено в январе 2017 г.] [Доступно в августе 2017 г.]
OAA. 2011. Головная боль после эпидуральной или спинномозговой инъекции: что нужно знать. Ассоциация акушерских анестезиологов. www.oaa-anaes.ac.uk [Доступно в апреле 2014 г.]
Payne J. 2016. Послеродовой уход (послеродовой период) . PatientPlus [Доступ в августе 2017 г. ]
]
RCOG.2012. Бактериальный сепсис после беременности . Королевский колледж акушеров и гинекологов, руководство Green-top, 64b. www.rcog.org.uk [Проверено в августе 2017 г.]
RCOG. 2016. Послеродовое кровотечение, профилактика и лечение . Королевский колледж акушеров и гинекологов, Руководство Green-top, 52. www.rcog.org.uk [Доступно в августе 2017 г.]
RCP. nd. Послеродовая депрессия . Королевский колледж психиатров. www.rcpsych.ac.uk [Доступ в августе 2017 г.]
SIGN.2012. Ведение перинатальных расстройств настроения: национальные клинические рекомендации. Шотландская межвузовская сеть рекомендаций. www.sign.ac.uk [Проверено в августе 2017 г.]
Tidy C. 2015. Острая задержка мочи . PatientPlus. [Доступ в августе 2017 г.]
Вонг А. 2017. Послеродовые инфекции . Medscape. emedicine.medscape.com [доступ в августе 2017 г.]
Как бороться с послеродовыми послеродовыми болями
Восстановление после родов — не шутка. Послеродовые боли — также известные как инволюция — могут быть особенно жестокими. Вот как помочь вашему телу исцелиться.
Послеродовые боли — также известные как инволюция — могут быть особенно жестокими. Вот как помочь вашему телу исцелиться.
Роды утомительны, и, скорее всего, вы заметите несколько послеродовых болей и болей, в том числе мышечную боль во всем теле, которая может сравниться с любой проблемой, которую вы когда-либо испытывали в тренажерном зале. А некоторые послеродовые боли на самом деле хуже для мам, которые рожают второй раз, или для женщин, родивших третьего, четвертого или пятого (!) Ребенка, чем для мам, впервые родивших ребенка.
Инволюция (AKA afterpains)
Ах, судороги.Вы потратили девять месяцев на расширение, и теперь, что примечательно, ваша матка снова уменьшилась до нормального размера. Этот шестинедельный процесс, называемый «инволюцией», иногда может быть болезненным. Также называемые послеродовыми болями — короткие, резкие спазмы, которые вы можете почувствовать в животе через пару дней после родов, часто во время кормления грудью, — это ощущение сокращения матки, которое помогает удалить сгустки крови.
Некоторые новоиспеченные мамы могут вообще не замечать этих сокращений (независимо от того, была ли у вас эпидуральная анестезия или нет).Но многие мамы с несколькими детьми сообщают, что послеродовые боли могут усиливаться с каждым рождением ребенка.
«В первый раз я не чувствовала абсолютно ничего — кроме ужасной боли в сосках от обучения кормлению грудью», — говорит Кристен Браунли, мама двоих детей. «Но я определенно заметил послеродовые боли в больнице, когда у меня родился второй ребенок. Я рассказала об этом медсестре, и она поделилась, что у нее четверо детей, и она сказала, что боли после четвертого ребенка были хуже, чем роды! »
Сокращения, вызванные инволюцией, запускаются гормоном окситоцином, который выделяется грудным вскармливанием и контактом кожа к коже с вашим ребенком.
Все, что вам нужно знать об уходе за своим послеродовым телом «Инволюция ощущается по-разному для каждой женщины и часто ухудшается с каждой последующей беременностью, но хорошая новость заключается в том, что обезболивающее можно принимать», — говорит Нур Ладхани, специалист по медицине плода в больнице Саннибрук в Торонто. «Лучше всего подойдут нестероидные противовоспалительные препараты короткого действия, такие как ибупрофен, и если вы принимаете их в соответствии с рекомендациями, их перенос в грудное молоко составляет менее одного процента.”
«Лучше всего подойдут нестероидные противовоспалительные препараты короткого действия, такие как ибупрофен, и если вы принимаете их в соответствии с рекомендациями, их перенос в грудное молоко составляет менее одного процента.”
Кортни Грэм, зарегистрированная акушерка Кенсингтонских акушерок в Торонто, говорит своим пациентам, что после боли обычно проходит пять-семь дней. «Если нет аллергии, вы можете принимать максимальную дозу ацетаминофена (1000 мг) и ибупрофена (400 мг) во время грудного вскармливания. Если вы хотите изучить немедикаментозные варианты, — добавляет она, — у каждого, кажется, есть свое лекарство: чай из кошачьей мяты, вишневый сок, экстракт After Ease или Monthly Comfort Tea. Я бы не сказал, что какие-то из них являются идеальной наукой, но они посвящены изучению того, что работает для каждого отдельного человека.”
Некоторые мамы ругаются, используя грелку, бутылку с горячей водой или мешок с фасолью, который можно использовать в микроволновой печи (например, Magic Bag), точно так же, как они делают это при менструальных спазмах.
«Мои были плохими после ребенка номер два и ужасными после ребенка номер три», — говорит Марта Флауэр, мама, которая живет в Ванкувере. «В течение первой недели после третьей я принимал тайленол круглосуточно. А во время кормления грудью было намного хуже. Я бы не сказал, что послеродовые боли были хуже, чем роды, но это было плохо.”
«Я считаю, что женщины начинают по-настоящему чувствовать их, когда у них появляется третий ребенок», — подтверждает Грэм. «Но я говорю своим пациентам, что если они у вас есть, вы, вероятно, правильно кормите грудью — это выброс окситоцина и сокращение вашей матки. Вы тоже можете почувствовать приливы крови — это совершенно нормально.
Эпизиотомия и разрыв
Если у вас была эпизиотомия или разрыв, купите кольцо, чтобы сесть на него, чтобы снять давление. Бутылочка с распылителем также пригодится, когда дело доходит до снятия покалывания после родов, которое вы чувствуете, когда писаете. (Вытирание может быть мучительным, потому что моча кислая и прижигает любые небольшие порезы или разрывы, которые могли появиться во время родов.)
(Вытирание может быть мучительным, потому что моча кислая и прижигает любые небольшие порезы или разрывы, которые могли появиться во время родов.)
Когда боль становится проблемой?
Хотя первые послеродовые дни могут быть буквально болезненными, это вполне нормально. Тем не менее, если вы когда-либо беспокоились, что то, что вы испытываете, , не является нормальным для , посоветуйтесь со своим врачом, чтобы исключить инфекцию. По словам Ладхани, если боль в животе очень сильная и не проходит или боль не в матке, а где-то еще, обратитесь к врачу.То же самое, если вы испытываете длительное сильное кровотечение, кровь в стуле или если у вас жар.
Хотя у вас может возникнуть соблазн подумать, что вы можете сразу перейти к новому распорядку, не заставляйте себя сразу же, — говорит Ладхани. Пришло время окунуться в кокон дома и подлечиться. И если у вас был кесарево сечение , помните: никаких подъемов, вождения или бега в течение как минимум шести недель, даже если болеутоляющие вызывают соблазн поступить иначе.
Подробнее:
Сколько времени потребуется, чтобы ушел мой послеродовой живот?
Послеродовое недержание мочи: чего ожидать
Послеродовые предупреждающие знаки | Бэбицентр
Какие послеродовые симптомы могут сигнализировать о том, что что-то не так?
Через несколько недель после родов сразу же позвоните своему врачу, если заметите любой из следующих предупреждающих знаков:
Психические или эмоциональные симптомы
- Вы чувствуете крайнюю грусть или отчаяние.
- Вы чувствуете сильную тревогу или панику.
- Вы чувствуете, что не можете справиться с повседневной жизнью.
- Вы чувствуете смущение и беспокойство. (Особенно, если друзья или члены семьи говорят вам, что вы что-то воображаете.)
- У вас есть мысли о причинении вреда себе или своему ребенку.
Физические симптомы
- Ваше кровотечение не прекращается через несколько дней.

- У вас сильная или постоянная боль в любом месте живота или таза.
- Ваша послеродовая боль усиливается, а не уменьшается.
- У вас боль или болезненные ощущения, которые усиливаются или продолжаются дольше, чем в первые несколько недель.
- У вас сильная или постоянная боль или нежность и тепло в одной области ноги, или одна нога опухла больше, чем другая.
- У вас сильные или постоянные головные боли, которые не проходят после приема ацетаминофена или ибупрофена.
- У вас двоение, нечеткое или нечеткое зрение.
- Вы видите мигающие точки или огни.
- У вас сильная или постоянная рвота, диарея или запор.
- Место, в которое была введена ваша капельница, становится болезненным, болезненным или воспаленным.
- У вас появилась сыпь на большом участке тела.
Признаки инфекции
- У вас поднялась температура выше 100,4 ° F (субфебрильная температура может быть незначительной, но также может быть признаком серьезной инфекции).

- У вас покраснение, отек или выделения в месте разреза кесарева сечения.
- У вас сильная или усиливающаяся боль во влагалище или промежности.
- У вас выделения из влагалища с неприятным запахом.
- У вас опухоль или выделения из места эпизиотомии или разрыва.
- У вас есть боль или нежность в одной области груди, которые не проходят от теплых ванн и кормления грудью.
- У вас отек или покраснение в одной области, возможно, сопровождающиеся гриппоподобными симптомами или лихорадкой.
- У вас часто есть желание в туалет, но не выходит.
- Вам трудно полностью опорожнить мочевой пузырь. (Это означает, что вам кажется, что вам нужно в туалет даже после того, как вы это сделали.)
- У вас появляется боль или жжение при мочеиспускании. (Жжение от попадания мочи на ссадину или порезы — это нормально.)
- Ваша моча темная или с кровью.
Когда мне следует позвонить в службу 911?
Позвоните 911, если вы:
- Одышка.

 Подробная информация по тел.: 46-23-95
Подробная информация по тел.: 46-23-95 Для удаления остатков плаценты проводится выскабливание стенок матки под общей внутривенной анестезией с обязательной последующей антибактериальной терапией для профилактики инфекционных осложнений.
Для удаления остатков плаценты проводится выскабливание стенок матки под общей внутривенной анестезией с обязательной последующей антибактериальной терапией для профилактики инфекционных осложнений.
 В послеродовом периоде отмечено существенное увеличение состава большинства групп бактерий, включая бактероиды, кишечную палочку, стрептококки, стафилококки. Потенциально все эти виды могут быть причиной возникновения послеродовых инфекционных заболеваний. Частой проблемой женщин после родов бывает развитие бактериального вагиноза. Бактериальный вагиноз — это патология экосистемы влагалища, вызванная усиленным ростом преимущественно анаэробных бактерий (то есть тех, которые растут в бескислородной среде), которые активно размножаются в послеродовом периоде во влагалище женщины и могут являться возбудителями при послеродовых эндометритах или нагноении швов влагалища и шейки матки. Диагностика бактериального вагиноза основана на измерении кислотности влагалища и обнаружении в мазке на флору специ фических для данного заболевания «ключевых клеток» (это клетки слизистой влагалища, облепленные анаэробными бактериями). Лечение бактериального вагиноза в послеродовом периоде проводят местными препаратами.
В послеродовом периоде отмечено существенное увеличение состава большинства групп бактерий, включая бактероиды, кишечную палочку, стрептококки, стафилококки. Потенциально все эти виды могут быть причиной возникновения послеродовых инфекционных заболеваний. Частой проблемой женщин после родов бывает развитие бактериального вагиноза. Бактериальный вагиноз — это патология экосистемы влагалища, вызванная усиленным ростом преимущественно анаэробных бактерий (то есть тех, которые растут в бескислородной среде), которые активно размножаются в послеродовом периоде во влагалище женщины и могут являться возбудителями при послеродовых эндометритах или нагноении швов влагалища и шейки матки. Диагностика бактериального вагиноза основана на измерении кислотности влагалища и обнаружении в мазке на флору специ фических для данного заболевания «ключевых клеток» (это клетки слизистой влагалища, облепленные анаэробными бактериями). Лечение бактериального вагиноза в послеродовом периоде проводят местными препаратами.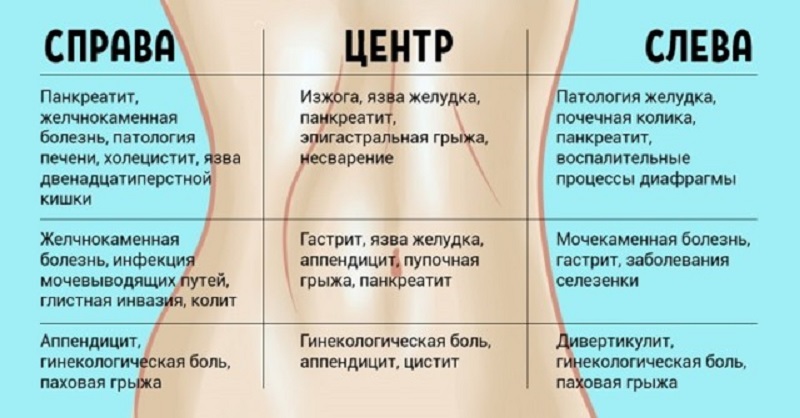
 Классическая форма эндометрита возникает на 1-5 сутки. Температура тела повышается до 38-39 градусов, сердцебиение учащается до 80-100 ударов в минуту. Отмечают угнетение общего состояния, озноб, сухость и гиперемию кожных покровов, болезненность тела матки, гнойные с запахом выделения. Стертая форма возникает на 5-7 сутки, развивается вяло. Температура не превышает 38 градусов, нет озноба. Эндометрит после кесаревасечения всегда протекает в тяжелой форме.
Классическая форма эндометрита возникает на 1-5 сутки. Температура тела повышается до 38-39 градусов, сердцебиение учащается до 80-100 ударов в минуту. Отмечают угнетение общего состояния, озноб, сухость и гиперемию кожных покровов, болезненность тела матки, гнойные с запахом выделения. Стертая форма возникает на 5-7 сутки, развивается вяло. Температура не превышает 38 градусов, нет озноба. Эндометрит после кесаревасечения всегда протекает в тяжелой форме.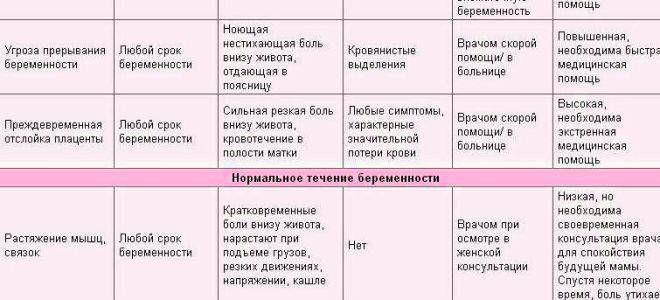
 Отсутствуют покраснение кожи и отечность ткани железы, которые обычно появляются при воспалении. После сцеживания молочной железы при лактостазе боли исчезают, определяются небольшого размера безболезненные дольки с четкими контурами, температура тела снижается. Если лактостаз не устранен в течение 3–4 дней, возникает мастит (воспаление молочной железы), так как при застое молока количество микробных клеток в молочных протоках резко увеличивается, молоко является хорошей питательной средой для различных бактерий, что способствует быстрому прогрессированию воспаления. При развитии мастита температура тела постоянно остается высокой, сопровождается ознобом. Появляются симптомы интоксикации (общая слабость, разбитость, головная боль). Пациентку беспокоит сначала чувство тяжести, а затем боль в молочной железе, что сопровождается застоем молока. Молочная железа увеличивается в объеме, на коже отмечаются участки покраснения. Сцеживание молока болезненное и не приносит облегчения, после сцеживания остаются плотный болезненный участки, сохраняется высокая температура тела.
Отсутствуют покраснение кожи и отечность ткани железы, которые обычно появляются при воспалении. После сцеживания молочной железы при лактостазе боли исчезают, определяются небольшого размера безболезненные дольки с четкими контурами, температура тела снижается. Если лактостаз не устранен в течение 3–4 дней, возникает мастит (воспаление молочной железы), так как при застое молока количество микробных клеток в молочных протоках резко увеличивается, молоко является хорошей питательной средой для различных бактерий, что способствует быстрому прогрессированию воспаления. При развитии мастита температура тела постоянно остается высокой, сопровождается ознобом. Появляются симптомы интоксикации (общая слабость, разбитость, головная боль). Пациентку беспокоит сначала чувство тяжести, а затем боль в молочной железе, что сопровождается застоем молока. Молочная железа увеличивается в объеме, на коже отмечаются участки покраснения. Сцеживание молока болезненное и не приносит облегчения, после сцеживания остаются плотный болезненный участки, сохраняется высокая температура тела. В тяжелых случаях в молоке могут определяться примеси гноя.
В тяжелых случаях в молоке могут определяться примеси гноя.

 Это серьезное осложнение появляются резкий кашель, одышка, болевые ощущения в груди, может начаться кровохарканье — появление прожилок крови в мокроте при кашле. В тяжелых случаях нарушается работа сердца и может наступить смерть.
Это серьезное осложнение появляются резкий кашель, одышка, болевые ощущения в груди, может начаться кровохарканье — появление прожилок крови в мокроте при кашле. В тяжелых случаях нарушается работа сердца и может наступить смерть.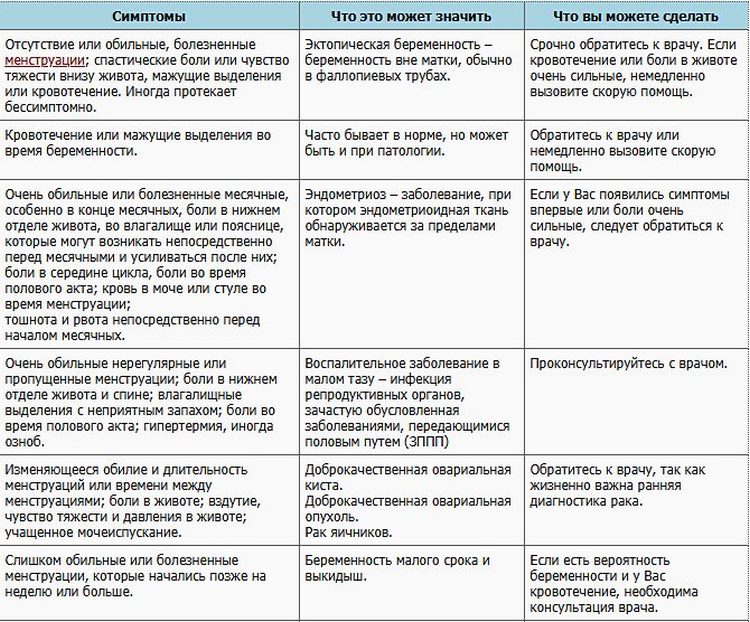 В этих случаях также следует обратиться к врачу для обработки раны и решения вопроса о дальнейшем методе лечения.
В этих случаях также следует обратиться к врачу для обработки раны и решения вопроса о дальнейшем методе лечения.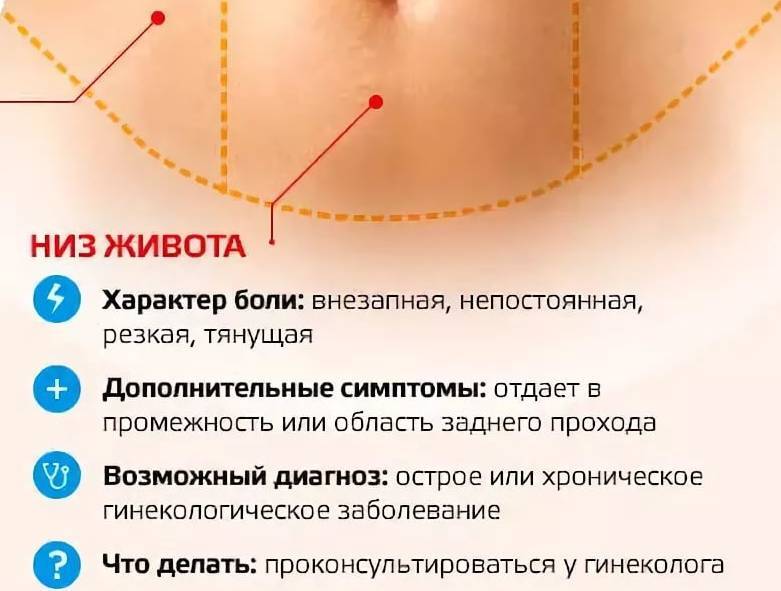 озникает так как рубцовая ткань менее эластичная, признаками такой угрозы может быть болезненность рубца.
озникает так как рубцовая ткань менее эластичная, признаками такой угрозы может быть болезненность рубца.
 к травмируется стенка матки и риск несостоятельности рубца при этом увеличивается.
к травмируется стенка матки и риск несостоятельности рубца при этом увеличивается.


 У вас может быть инфекция груди, которая называется маститом. Это может произойти, если у вас закупорка протока, вы пропускаете или откладываете кормление грудью или ваша грудь набухает (набухает и наполняется молоком).
У вас может быть инфекция груди, которая называется маститом. Это может произойти, если у вас закупорка протока, вы пропускаете или откладываете кормление грудью или ваша грудь набухает (набухает и наполняется молоком). У вас может быть послеродовое кровотечение (также называемое ПРК). ПРК — это когда у женщины сильное кровотечение после родов. Это серьезное, но редкое заболевание, которое может возникнуть в течение 12 недель после рождения ребенка.
У вас может быть послеродовое кровотечение (также называемое ПРК). ПРК — это когда у женщины сильное кровотечение после родов. Это серьезное, но редкое заболевание, которое может возникнуть в течение 12 недель после рождения ребенка.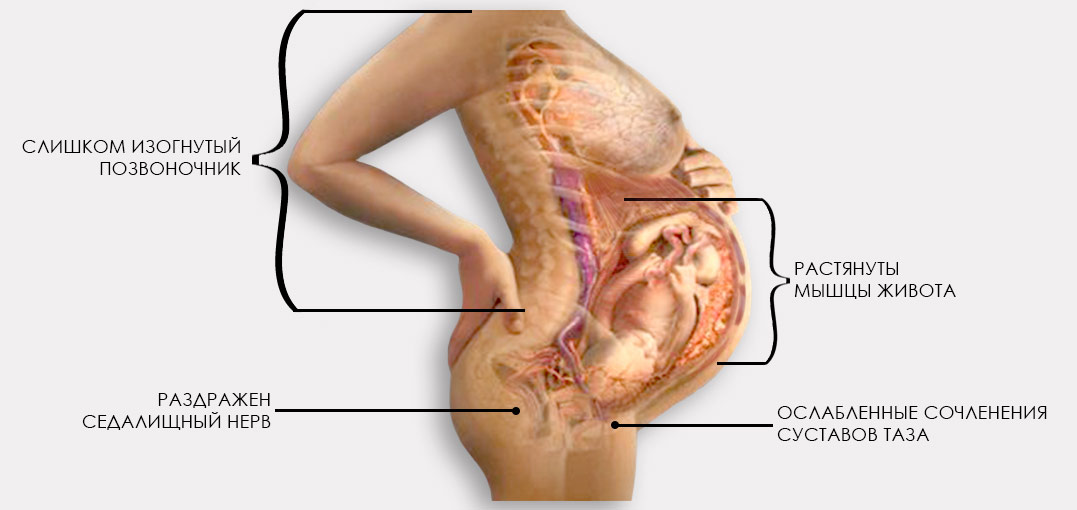 У вас может быть тромбоэмболия легочной артерии (также называемая ТЭЛА). Эмболия — это сгусток крови, который перемещается из того места, где он образовался, в другое место в организме. Когда сгусток перемещается в легкое, это ПЭ. ЧП — это ЧП.
У вас может быть тромбоэмболия легочной артерии (также называемая ТЭЛА). Эмболия — это сгусток крови, который перемещается из того места, где он образовался, в другое место в организме. Когда сгусток перемещается в легкое, это ПЭ. ЧП — это ЧП.
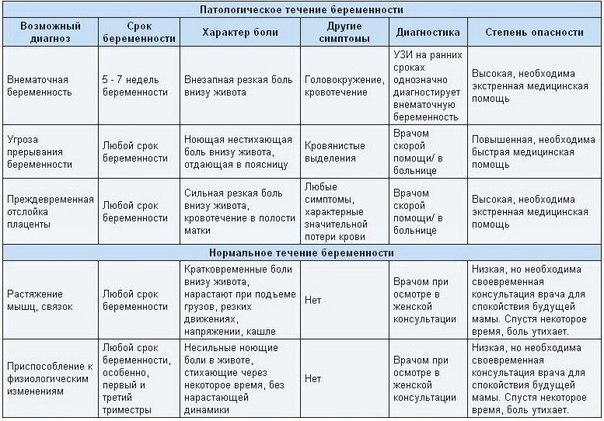 Другие симптомы включают жар, запор, необычные выделения из влагалища и боль в области таза.
Другие симптомы включают жар, запор, необычные выделения из влагалища и боль в области таза.
 Хотя спазмы иногда могут быть сильными, они не должны длиться более нескольких дней или сохраняться, когда вы не кормите грудью. Если вы испытываете сильную боль, возможно, у вас инфекция.
Хотя спазмы иногда могут быть сильными, они не должны длиться более нескольких дней или сохраняться, когда вы не кормите грудью. Если вы испытываете сильную боль, возможно, у вас инфекция. Другие симптомы включают жар, запор, необычные выделения из влагалища и боль в области таза.
Другие симптомы включают жар, запор, необычные выделения из влагалища и боль в области таза.



