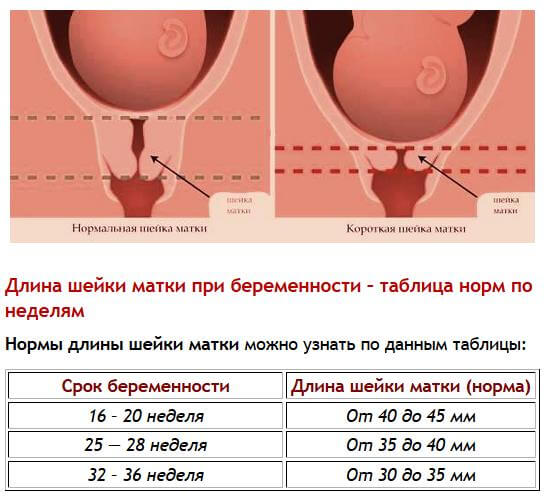
Изменения шейки матки во время беременности
Наступление беременности всегда приятно, но иногда незапланированно. И не все женщины успевают подготовиться к ней, полностью обследоваться перед её наступлением. И выявление заболеваний шейки матки уже во время беременности бывает неприятным открытием.
Шейка матки представляет собой нижний сегмент матки в виде цилиндра или конуса. В центре расположен канал шейки матки, один конец которого открывается в полость матки, а другой — во влагалище. В среднем длина шейки матки составляет 3-4 см, диаметр — около 2,5 см, а цервикальный канал сомкнут. У шейки матки выделяют две части: нижнюю и верхнюю. Нижняя часть называется влагалищной, поскольку вдается в полость влагалища, а верхняя — надвлагалищной, потому что распложена выше влагалища. Шейка матки соединяется с влагалищем посредством сводов влагалища. Различают передний свод — короткий, задний — более глубокий и два боковых. Внутри шейки матки проходит цервикальный канал, который открывается в полость матки внутренним зевом, а со стороны влагалища закупорен слизью.
Снаружи поверхность шейки матки имеет розоватый оттенок, она гладкая и блестящая, прочная, а изнутри — ярко-розовая, бархатистая и рыхлая.
Шейка матки при беременности является важным органом, как в анатомическом, так и функциональном отношениях. Необходимо помнить, что она способствует процессу оплодотворения, препятствует попаданию инфекции в полость матки и придатки, помогает «выносить» ребеночка и участвует в родах. Именно поэтому регулярное наблюдение за состоянием шейки матки во время беременности просто необходимо.
Во время беременности в этом органе происходит ряд физиологических изменений. К примеру, через короткое время после оплодотворения изменяется его цвет: он становится синюшным. Причина этого в обширной сосудистой сетке и ее кровоснабжении. Вследствие действия эстриола и прогестерона ткань шейки матки становится мягкой. При беременности железы шейки расширяются и становятся более разветвленными.
При беременности железы шейки расширяются и становятся более разветвленными.
При беременности помимо физиологических изменений шейки матки могут возникнуть и некоторые пограничные и патологические процессы.
Под влиянием гормональных изменений, происходящих в организме женщины в течение менструального цикла, в клетках эпителия цервикального канала также происходят циклические изменения. В период овуляции секреция слизи железами цервикального канала увеличивается, и изменяются ее качественные характеристики. При травмах или воспалительных поражениях иногда железы шейки матки могут закупориваются, накапливается в них секрет и образуются кисты — 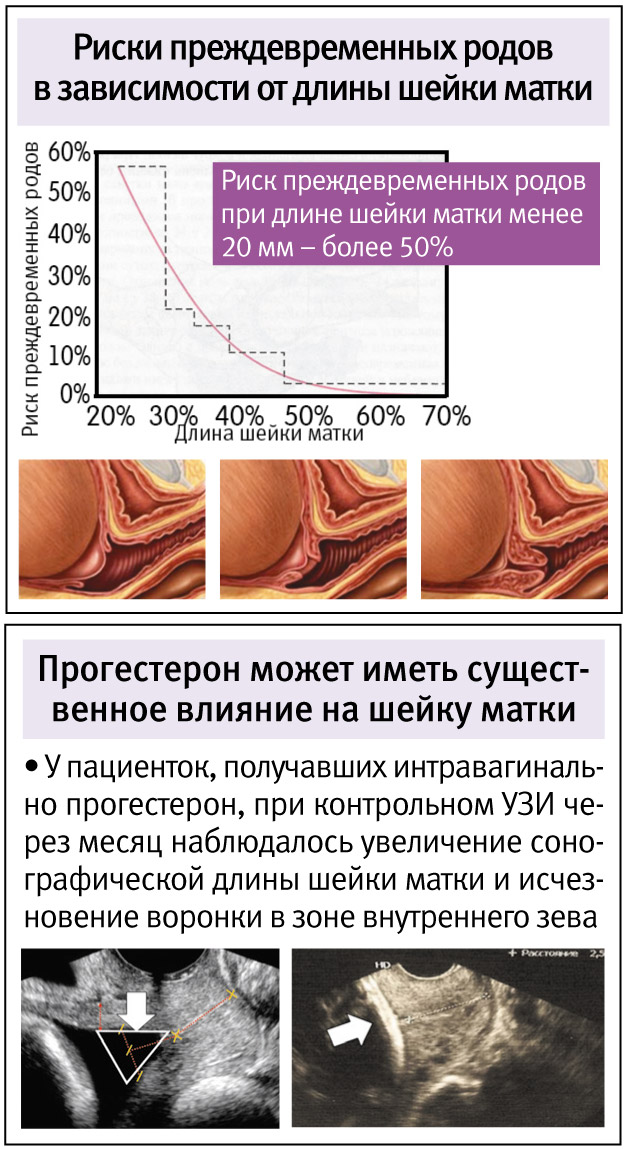
Довольно часто у беременных при зеркальном осмотре влагалищной части обнаруживаются полипы шейки матки. Возникновение полипов чаще всего связано с хроническим воспалительным процессом. В результате образуется очаговое разрастание слизистой, иногда с вовлечением мышечной ткани и образованием ножки. Они в основном протекают бессимптомно. Иногда являются источником кровяных выделений из половых путей, чаще контактного происхождения (после полового сношения или акта дефекации). Размеры полипа бывают разными — от просяного зерна редко до размеров грецкого ореха, форма их также варьирует. Полипы бывают одиночными и множественными, их ножка располагается либо у края наружного зева, либо уходит глубоко в цервикальный канал. Иногда при беременности наблюдается увеличение размеров полипа, в отдельных случаях довольно быстрое. Изредка полипы впервые возникают при беременности. Наличие полипа представляет всегда потенциальную угрозу невынашивания беременности, прежде всего потому, что при этом создаются благоприятные условия для восхождящей инфекции.
Наиболее распространенной патологией шейки матки у женщин является эрозия. Эрозия это дефект слизистой оболочки. Истинная эрозия встречается не слишком часто. Наиболее часто встречается псевдоэрозия (эктопия) — патологическое поражение слизистой шейки, при котором обычный плоский многослойный эпителий наружной части шейки матки замещается цилиндрическими клетками из шеечного канала. Нередко это случается в результате механического воздействия: при частых и грубых половых контактах происходит слущивание многослойного плоского эпителия. Эрозия является многофакторным заболеванием.
- — половые инфекции, дисбактериоз влагалища и воспалительные заболевания женской половой сферы;
- — это раннее начало половой жизни и частая смена половых партнеров. Слизистая оболочка женских половых органов окончательно созревает к 20-23 годам. Если в этот тонкий процесс вмешивается инфекция, эрозии практически не миновать.
- — это травмы шейки матки. Основной причиной таких травм, конечно, являются роды и аборты.
- — гормональные нарушения;
- — возможно возникновение патологии шейки матки и при снижении защитных функций иммунитета.
Наличие эрозии никак не влияет на беременность, как впрочем, и беременность на эрозию. Лечение во время беременности заключается в применении общих и местных противовоспалительных средств при воспалительных заболеваниях влагалища и шейки матки. А в большинстве случаев достаточно просто динамическое наблюдение. Хирургическое лечение не проводят на протяжении всей беременности, так как превышение рисков и пользы существенное, и после лечения в родах могут возникнуть проблемы с раскрытием шейки матки.
Практически все женщины с различными заболеваниями шейки матки благополучно вынашивают и счастливо рожают прекрасных малышей!
Как расшифровать результаты УЗИ матки?
2017.02.26 6:33
Получив результаты УЗИ, Вы можете заинтересоваться, что именно написал врач. Давайте узнаем подробнее, что означают основные термины, которые УЗИсты пишут в своих заключениях.
Положение матки.
Тело матки находится в определенном положении в тазу. В норме тело матки наклонено кпереди, а сгиб между телом матки и шейкой матки образует угол. В заключении УЗИ такое положение может быть описано двумя латинскими словами: «anteversio» и «anteflexio». Это обычное (нормальное) положение матки. Если в заключении УЗИ написано, что тело матки находится в положении «retroversio», «retroflexio» это означает, что матка отклонена кзади и имеется загиб матки кзади. Загиб матки кзади может говорить о некоторых заболеваниях, спайках в малом тазу и иногда может стать причиной бесплодия.
Загиб матки кзади может говорить о некоторых заболеваниях, спайках в малом тазу и иногда может стать причиной бесплодия.
Размеры матки.
На УЗИ можно определить 3 размера матки: поперечный размер, продольный размер и переднее-задний размер. Продольный размер (длина матки) в норме составляет 45-50 мм (у рожавших женщин до 70мм), поперечный размер (ширина матки) составляет 45-50 мм (у рожавших женщин до 60мм), а передне-задний размер (толщина матки) в норме 40-45 мм. Незначительные отклонения в размерах матки встречаются у многих женщин и не говорят о болезни. Тем не менее, слишком большие размеры матки могут говорить о миоме матки, аденомиозе,беременности.
М-эхо.
Толщина внутреннего слоя матки (эндометрия) определяется на УЗИ с помощью М-эхо. Толщина эндометрия зависит от дня менструального цикла: чем меньше дней осталось до следующих месячных, тем толще эндометрий. В первой половине менструального цикла М-эхо составляет от 0,3 до 1,0 см, во второй половине цикла толщина эндометрия продолжает расти, достигая 1,8-2,1 см за несколько дней до начала месячных. Если у вас уже наступила менопауза (климакс), то толщина эндометрия не должна превышать 0,5 см. Если толщина эндометрия слишком большая, это может говорить о гиперплазии эндометрия. В этом случае вам необходимо дополнительное обследование для того, чтоб исключить рак матки.
Если у вас уже наступила менопауза (климакс), то толщина эндометрия не должна превышать 0,5 см. Если толщина эндометрия слишком большая, это может говорить о гиперплазии эндометрия. В этом случае вам необходимо дополнительное обследование для того, чтоб исключить рак матки.
Структура миометрия.
Миометрий – это мышечный, самый толстый слой матки. В норме его структура должна быть однородной. Неоднородная структура миометрия может говорить об аденомиозе. Но не надо пугаться раньше времени, так как для уточнения диагноза вам понадобится дополнительное обследование.
Миома матки на УЗИ
Миома матки это доброкачественная опухоль, которая практически никогда не перерастает в рак матки. С помощью УЗИ гинеколог определяет расположение миомы и ее размеры.
При миоме размеры матки указываются в неделях беременности. Это не означает, что вы беременны, а говорит о том, что размеры вашей матки такие же, как размеры матки на определенном сроке беременности.
Размеры миомы матки могут быть различными в разные дни менструального цикла. Так, во второй половине цикла (особенно незадолго до месячных) миома немного увеличивается. Поэтому УЗИ при миоме матки лучше проходить сразу после месячных (на 5-7 день менструального цикла).
Расположение миомы матки может быть интрамуральным (в стенке матки), субмукозным (под внутренней оболочкой матки) и субсерозным (под внешней оболочкой матки).
Эндометриоз матки (аденомиоз) на УЗИ
Эндометриоз матки, или аденомиоз, это заболевание, при котором клетки подобные клеткам эндометрия прорастают в мышечный слой.
При аденомиозе на УЗИ матки врач обнаруживает, что миометрий (мышечный слой матки) имеет неоднородную структуру с гетерогенными гипоэхогенными включениями. В «переводе на русский» это означает, что в мышечном слое матки есть участки эндометрия, который образовал пузырьки (или кисты) в миометрии. Очень часто при аденомиозе матка увеличена в размере.
Беременность на УЗИ
УЗИ матки во время беременности является чрезвычайно важным этапом диагностики.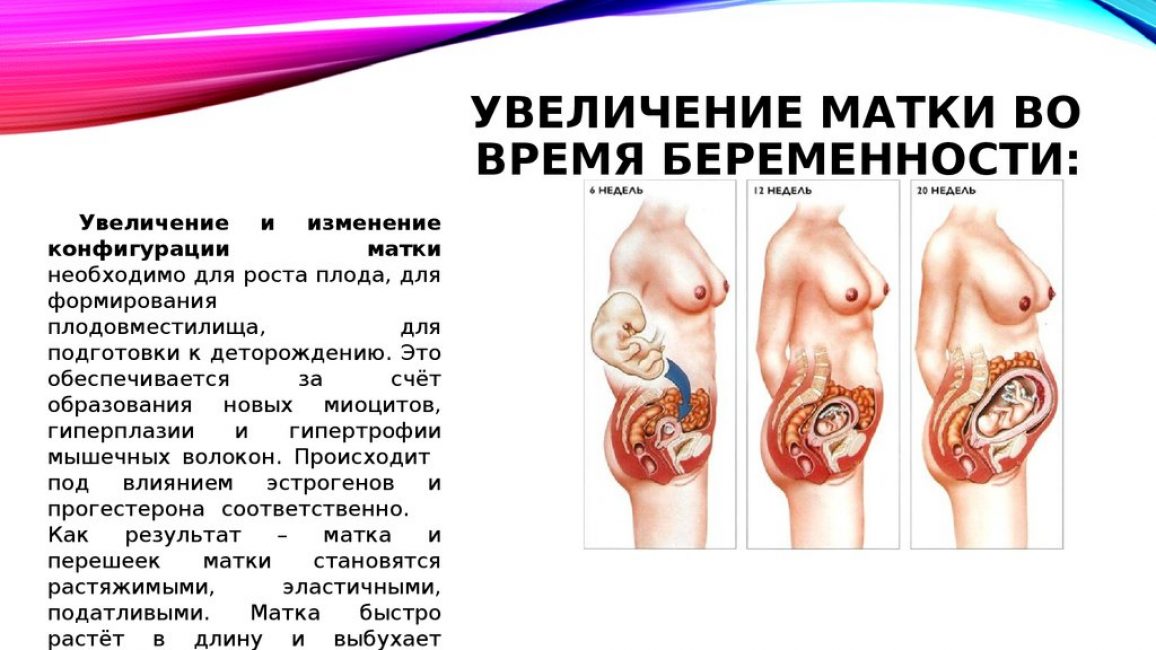 Перечислим лишь несколько преимуществ УЗИ во время беременности:
Перечислим лишь несколько преимуществ УЗИ во время беременности:
- Помогает определить срок беременности и размеры плода
- Помогает уточнить расположение плода в матке
- Помогает выявить внематочную беременность
- Помогает проследить за развитием плода и вовремя выявить какие-либо отклонения
- Помогает определить пол ребенка
- Используется при скрининге первого триместра беременности
- Используется для проведения амниоцентеза
Как расшифровать результаты УЗИ яичников?
На УЗИ яичников определяются размеры правого и левого яичника, а также наличие фолликулов и кист в яичнике. Нормальные размеры яичников составляют в среднем 30х25х15 мм. Отклонение в несколько миллиметров не является признаком болезни, так как в течение менструального цикла один или оба яичника могут немного увеличиваться.
Киста яичника на УЗИ
Киста яичника на УЗИ имеет вид округлого пузырька, размеры которого могут достигать нескольких сантиметров. С помощью УЗИ врач может не только определить размер кисты яичника, но и предположить ее тип (фолликулярная киста, киста желтого тела, дермоидная киста, цистаденома и так дале
С помощью УЗИ врач может не только определить размер кисты яичника, но и предположить ее тип (фолликулярная киста, киста желтого тела, дермоидная киста, цистаденома и так дале
Поликистоз яичников на УЗИ. При поликистозе яичников их размеры значительно превышают норму, что заметно во время УЗИ. Увеличивается и объем яичника: если в норме объем яичника не превышает 7-8 см3, то при поликистозе яичников он увеличивается до 10-12 см3 и более. Другой признак поликистоза яичников – это утолщение капсулы яичника, а также наличие множества фолликулов в яичнике (обычно, 12 Более с диаметром фолликулов от 2 до 9 мм). Источник
В нашем центре Вы можете пройти следующие УЗ исследования:
- органов брюшной полости, почек, надпочечных желез
- матки и яичников, фолликулометрия, молочных желез
- предстательной железы , мочевого пузыря с определением остаточной мочи, мошонки
- щитовидной железы,
- слюнных желез и лимфатических узлов, мягких тканей
- сердца,
- сосудов почек,
- сосуды шеи и головного мозга,
- вен и артерий нижних конечностей ,
- УЗИ внутренних органов для детей с рождения и старше
Читайте также :
Цервикометрия при беременности в СПб
Шейка матки выполняет замыкательную функцию при вынашивании плода, а также препятствует попаданию в плодное место инфекции. Из-за абортов, операций и повреждений в анамнезе эта функция может нарушиться. При длине шейки матки меньше 2,5 см диагностируют истмико-цервикальную недостаточность (ИЦН). Нередко она становится причиной инфицирования плодной оболочки, выкидышей на позднем сроке и преждевременных родов.
Из-за абортов, операций и повреждений в анамнезе эта функция может нарушиться. При длине шейки матки меньше 2,5 см диагностируют истмико-цервикальную недостаточность (ИЦН). Нередко она становится причиной инфицирования плодной оболочки, выкидышей на позднем сроке и преждевременных родов.
Раннее выявление патологии позволяет провести эффективную медикаментозную терапию. Цервикометрия – трансвагинальное УЗИ во время беременности – золотой стандарт диагностики ИЦН. Цель процедуры – измерение длины шейки матки.
Когда и как часто делают цервикометрию
При нормальном течении беременности обследование проводят трижды в период с 11-й недели до родов. Оно входит в стандартный скрининг 1, 2 и 3 триместров.
У беременных из группы риска между плановыми процедурами цервикометрию делают в промежутках между ними с интервалом 2-4 недели. Показания для внеплановой цервикометрии:
- выкидыши на поздних сроках и преждевременные роды в анамнезе;
- повышенный тонус матки и схваткообразные боли внизу живота;
- травмы шейки матки и оперативное лечение эрозии;
- сопутствующий сахарный диабет, ожирение, СПКЯ, гормональные нарушения;
- пороки развития матки;
- многоплодная беременность.

Подготовка, проведение и заключение
Процедура не требует специальной подготовки. Непосредственно перед манипуляцией нужно опорожнить мочевой пузырь. Пациентке предлагают лечь на медицинскую кушетку. На вагинальный УЗ-датчик надевают одноразовый презерватив, после чего аккуратно вводят во влагалище. Устройство точно измеряет длину шейки матки от наружного зева до внутреннего.
Протокол исследования готов через 5 минут. Помимо длины цервикального канала в документе описывают его ширину, длину шейки матки и состояние внутреннего зева. Если внутренний зев открыт, указывают его форму – V, U, Y или T. К протоколу прикладывают УЗ-фото.
Расшифровка цервикометрии: нормы и патологии
Чем меньше срок беременности, тем шейка матки длиннее. На 20-й неделе в норме ее длина больше 4 см, на 34-й – 3-3,5 см. Если по данным цервикометрии она меньше 3 см, состояние женщины мониторят в динамике. Нижняя граница нормы – 2,5 см.
Повторное УЗИ приводят каждые 2-4 недели, чтобы не допустить преждевременных родов.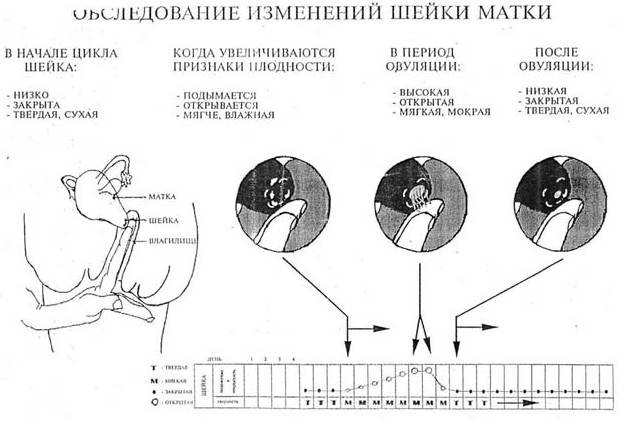 При длине шейки матки меньше 2 см диагностируют шеечную недостаточность и назначают интенсивную терапию.
При длине шейки матки меньше 2 см диагностируют шеечную недостаточность и назначают интенсивную терапию.
Другой признак ИЦН – выявленная на цервикометрии ширина цервикального канала больше 1 см. В норме до 7-й недели он должен быть закрыт.
Третий признак цервикальной недостаточности – соотношение длины шейки матки к диаметру меньше 1,16. В норме у внутреннего зева Т-образная форма. U- и V-образные деформации – признак потенциального инфицирования плодного пузыря и высокого риска преждевременных родов.
Процедуру делают в специальном акушерском УЗ-режиме с низкочастотными параметрами, поэтому она абсолютно безопасна для плода. Чтобы сделать цервикометрию в «СМ-Клиника» СПб на ультразвуковых аппаратах экспертного класса или уточить цену с учетом действующих акций, позвоните нам.
Наши клиники в Санкт-Петербурге
зачем делают, как проводят обследование
Ультразвуковые исследования беременных женщин проводятся с самых ранних сроков вынашивания малыша. УЗИ помогает оценить состояние и развитие плода, а также контролировать здоровье будущей мамы.
УЗИ помогает оценить состояние и развитие плода, а также контролировать здоровье будущей мамы.
В течение всего срока беременности будущая мама и малыш должны пройти УЗИ несколько раз: как в целях определения пола ребенка, так и для своевременного выявления возможных аномалий. Одно из таких УЗ-исследований – УЗИ шейки матки.
Если Вам необходимо сделать УЗИ шейки матки при беременности – обращайтесь в Международный медицинский центр ОН КЛИНИК. Здесь работают гинекологи с многолетним практическим опытом. Высокоточное оборудование, которым оснащены кабинеты диагностики, практически сводят к нулю погрешности в получаемых результатах.
Для чего проводят УЗИ шейки матки при беременности?
Во время проведения ультразвукового исследования врач оценивает соответствие длины шейки матки сроку беременности, отслеживает состояние внутреннего и наружного зева шейки матки и проверяет, нет ли патологии, которая может помешать вынашиванию и рождению малыша.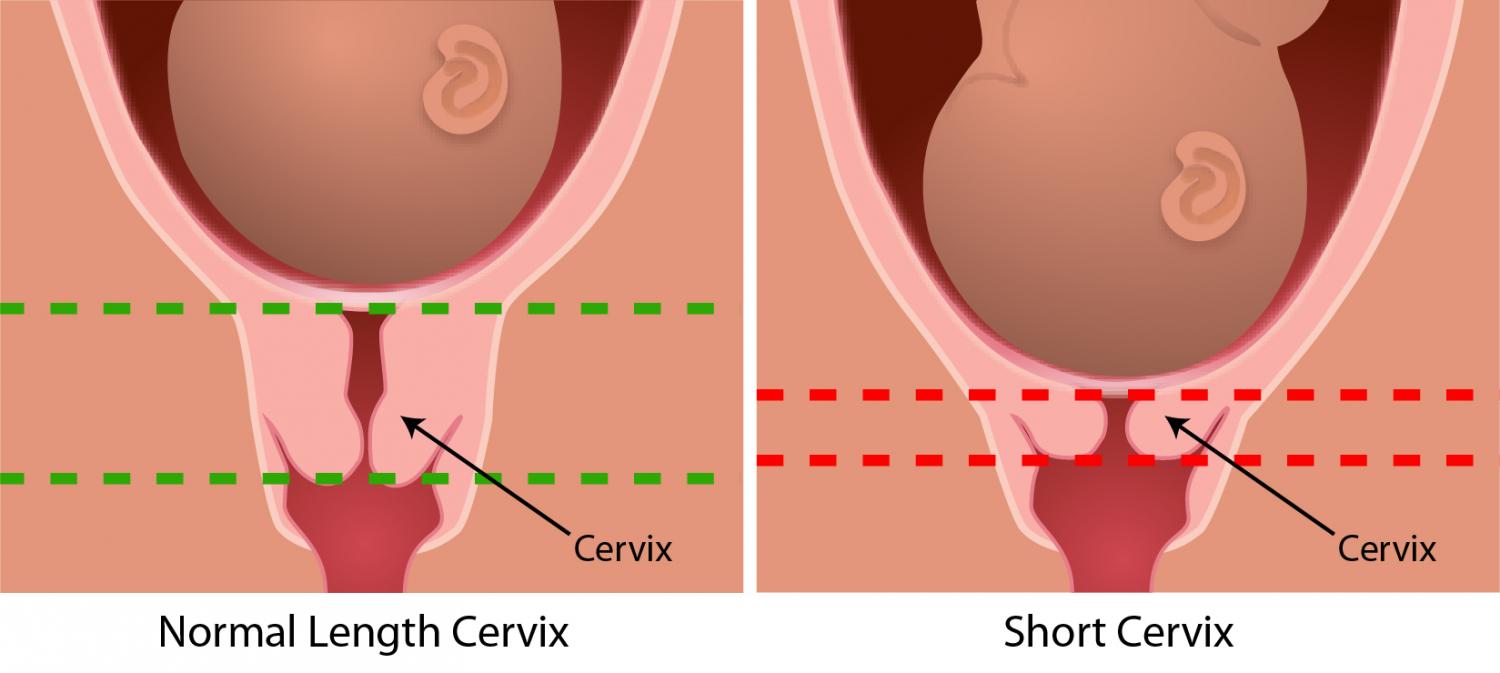
Когда проводят УЗИ шейки матки?
Ультразвуковое исследование шейки матки проводят во время обязательных скринингов беременных женщин. По показаниям УЗИ проводится так часто, как назначит врач. Чаще всего первый раз шейку матки осматривают на 11-13 неделе – врач проверяет, нет ли нарушений, которые могут привести к выкидышу.
Второй скрининг проводят на 22-24 неделе беременности, когда особое внимание гинеколог уделяет проверке рисков позднего выкидыша (о нем могут свидетельствовать расширенные сосуды и кровотечение из шейки матки).
Третий осмотр врач проводит примерно на 32-34 неделе беременности, когда выявляется готовность шейки матки к родам.
УЗИ шейки матки при беременности: показатели нормы
Шейка матки является соединительной трубкой между влагалищем и маткой. Внутри нее расположен цервикальный канал.
До наступления беременности шейка матки составляет примерно 30-40 мм в длину и примерно 25 мм в диаметре. По мере приближения родов шейка матки размягчается – это указывает на то, что организм матери готовится к родам и в нужный момент «выпустит» ребенка из матки.
Шейка матки при беременности на ранних сроках отличается плотной консистенцией, немного отклонена назад, при этом цервикальный канал закрыт.
На сроке 11-13 недель нормальная длина шейки матки в среднем составляет 35-45 мм. Если ее длина менее 20 мм, возможно, это свидетельствует об истмико-цервикальной недостаточности – патологическом состоянии, которое приводит к невынашиванию беременности. К подобной патологии могут привести тяжелые роды и аборты в анамнезе, пороки развития матки, гормональные заболевания, очень крупный растущий плод или многоплодная беременность, а также большой объем околоплодных вод.
При втором и третьем ультразвуковых исследованиях шейки матки также проверяется ее размер, эластичность и готовность к будущим родам. Непосредственно перед рождением ребенка шейка матки становится мягкой и ее длина уменьшается.
Женщинам, которые ранее сталкивались с выкидышами, необходимо быть особо внимательными к контролю над состоянием шейки матки.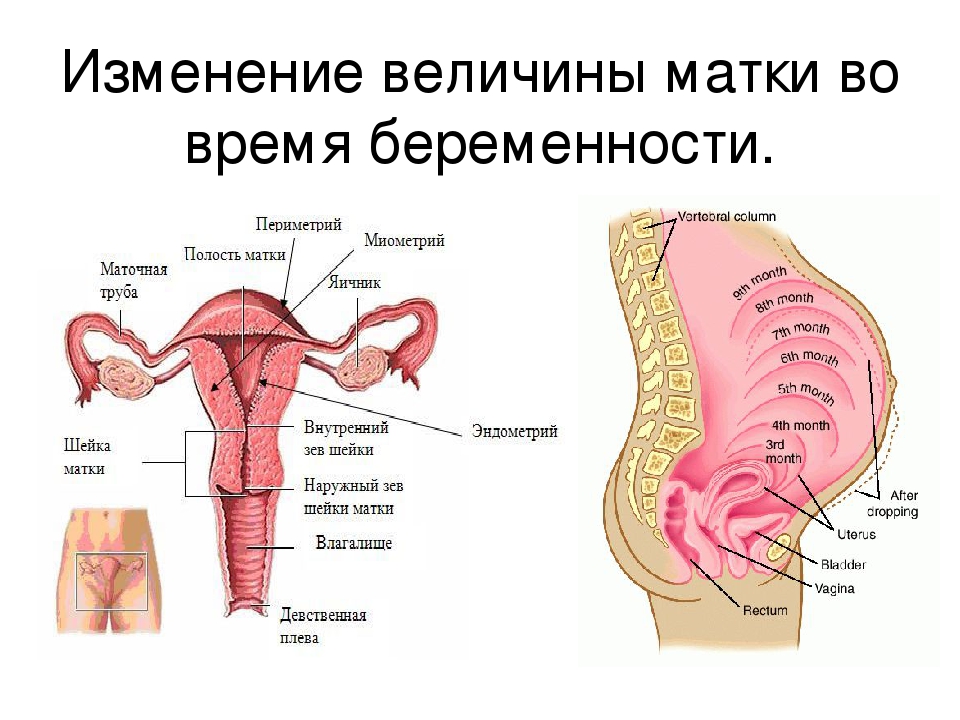
УЗИ шейки матки при беременности: подготовка и проведение
На ранних сроках беременности чаще всего проводится трансвагинальное УЗИ, на поздних – трансабдоминальное. Иногда эти два метода комбинируются.
При трансвагинальном УЗИ мочевой пузырь должен быть пустым, а при трансабдоминальном, наоборот, полным. Желательно перед исследованием выпить около половины литра жидкости без газа.
УЗИ шейки матки в ОН КЛИНИК
В нашей клинике УЗИ шейки матки при беременности можно пройти в любое удобное время, включая выходные и праздничные дни. В распоряжении наших врачей – самое современное оборудование, благодаря которому пациентки получают на руки точные результаты исследования. Мы предоставляем полную расшифровку полученных результатов, а также при необходимости – фото и видео исследования на цифровом носителе. После УЗИ Вас готовы принять наши гинекологи, которые помогут справиться с любыми возникшими проблемами и выносить здорового малыша.
youtube.com/embed/_BN7Pp9fYYo» allowfullscreen=»» frameborder=»0″/>
Насонова Н.В. Услуги по гинекологии в ОН КЛИНИК.
Доверяйте Ваше здоровье профессионалам! ОН КЛИНИК
Истмико-цервикальная недостаточность — что это такое
Невынашивание беременности является серьезной проблемой в современном акушерстве. Около 10-20 % беременностей заканчиваются самопроизвольными выкидышами или преждевременными родами. Возможных причин невынашивания беременности множество. Это и гормональные расстройства, и заболевания матери, и генетические нарушения, и воздействие факторов внешней среды. Одной из серьезных проблем, приводящих к невынашиванию беременности, является так называемая истмико-цервикальная недостаточность.
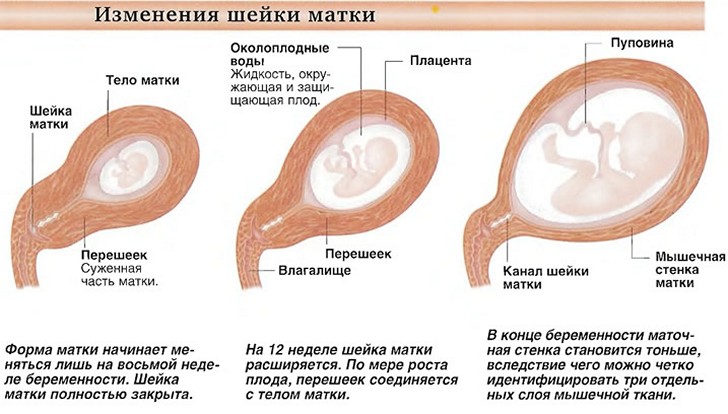
Матка по форме напоминает грушу. В ее строении выделяют тело и шейку. Во время беременности плод находится внутри тела матки, а благодаря наличию мышечных клеток, тело матки значительно увеличивается в течение беременности. Шейка матки имеет форму цилиндра. Со стороны тела матки она ограничена внутренним зевом, в области которого кроме мышечных клеток находится большое количество соединительной ткани, и формируется кольцо, способствующее удержанию плода в матке (сфинктер). Участок перехода тела матки в шейку называется перешейком (истмус). Во влагалище шейка матки открывается наружным зевом. Во время родов происходит сглаживание шейки матки, расслабление мышечных клеток и открытие шейки матки, которая формирует родовой канал.
Шейка матки имеет форму цилиндра. Со стороны тела матки она ограничена внутренним зевом, в области которого кроме мышечных клеток находится большое количество соединительной ткани, и формируется кольцо, способствующее удержанию плода в матке (сфинктер). Участок перехода тела матки в шейку называется перешейком (истмус). Во влагалище шейка матки открывается наружным зевом. Во время родов происходит сглаживание шейки матки, расслабление мышечных клеток и открытие шейки матки, которая формирует родовой канал.
При нарушении целостности или функции сфинктера и внутреннего зева шейки матки, недостаточной замыкательной функции истмуса, развивается так называемая истмико-цервикальная недостаточность.
При истмико-цервикальной недостаточности во время беременности происходит самопроизвольное сглаживание и раскрытие шейки матки, не связанное с сократительной активностью матки. Плодное яйцо при этом лишается необходимой опоры в нижнем маточном сегменте. При увеличении давления внутри матки плодные оболочки начинают выпячиваться в расширенный канал шейки матки, что приводит к преждевременным родам. Обычно роды начинаются с преждевременного излития околоплодных вод. Это происходит потому, что выбухающие в канал шейки матки плодные оболочки могут инфицироваться бактериями, находящимися в составе микрофлоры влагалища. Вследствие этого оболочки теряют эластичность, происходит их самопроизвольный разрыв, излитие околоплодных вод и инфицирование малыша внутриутробно бактериями, находящимися во влагалище беременной женщины.
Обычно роды начинаются с преждевременного излития околоплодных вод. Это происходит потому, что выбухающие в канал шейки матки плодные оболочки могут инфицироваться бактериями, находящимися в составе микрофлоры влагалища. Вследствие этого оболочки теряют эластичность, происходит их самопроизвольный разрыв, излитие околоплодных вод и инфицирование малыша внутриутробно бактериями, находящимися во влагалище беременной женщины.
Причины истмико-цервикальной недостаточности
Прежде всего, это предшествующие травмы. Они приводят к так называемой травматической или органической ИЦН. Чаще всего это травматичные роды, при которых происходит разрыв шейки матки, предшествующие аборты или диагностические выскабливания полости матки, во время которых производится инструментальное расширение шейки матки. При этом возможно нарушение целостности истмического кольца шейки и формирование в месте травмы грубой рубцовой ткани.
Функциональная истмико-цервикальная недостаточность формируется в результате гормональных нарушений в организме беременной женщины. Это могут быть выраженное недоразвитие внутренних половых органов, дефицит половых гормонов, снижение нормальной функции яичников, иногда ИЦН формируется при повышенном уровне мужских половых гормонов в крови. Все перечисленные причины приводят к нарушению соотношения мышечной и соединительной ткани в перешейке и шейке матки, изменяется реакция мышечных клеток шейки матки на нервные импульсы.
Это могут быть выраженное недоразвитие внутренних половых органов, дефицит половых гормонов, снижение нормальной функции яичников, иногда ИЦН формируется при повышенном уровне мужских половых гормонов в крови. Все перечисленные причины приводят к нарушению соотношения мышечной и соединительной ткани в перешейке и шейке матки, изменяется реакция мышечных клеток шейки матки на нервные импульсы.
В редких случаях, при пороках развития матки может встречаться врожденная истмико-цервикальная недостаточность.
Симптомы и диагностика ИЦН
Специфических симптомов истмико-цервикальной недостаточности нет. Беременную женщину могут беспокоить тяжесть внизу живота или в поясничной области, могут участиться позывы к мочеиспусканию за счет давления плода на мочевой пузырь. Однако чаще всего будущую маму ничего не беспокоит.
Постановка диагноза истмико-цервикальной недостаточности производится преимущественно во время беременности, поскольку только во время беременности имеются объективные условия оценки функции шейки матки и ее истмического отдела. Вне беременности врачи предпринимают ряд специальных проб для выявления ИЦН. Проводится рентгенологическое исследование матки на 18-20 день цикла, производится оценка степени расширения канала шейки матки во вторую фазу менструального цикла с помощью специальных инструментов.
Вне беременности врачи предпринимают ряд специальных проб для выявления ИЦН. Проводится рентгенологическое исследование матки на 18-20 день цикла, производится оценка степени расширения канала шейки матки во вторую фазу менструального цикла с помощью специальных инструментов.
Во время беременности в качестве мониторинга состояния шейки матки используется трансвагинальное ультразвуковое исследование. При этом измеряется длина шейки матки. Длина шейки матки менее 3 см при сроке беременности менее 20 недель требует отнесения женщины в группу высокого риска по ИЦН и тщательного наблюдения за такой пациенткой.
У женщин, вынашивающих двойню или тройню до 28 недель беременности нормальной считается длина шейки матки более 37 мм у первобеременных и более 45 мм у повторнобеременных пацеинток. У многорожавших женщин длина шейки матки в сроке 17-20 недель беременности должна быть более 29 мм.
Абсолютным признаком наличия истмико-цервикальной недостаточности является укорочение шейки матки до 2 см и менее. На измерение длины шейки матки влияют различные факторы – к примеру, тонус матки и высота расположения плаценты. Кроме того, важно каким способом врач ультразвуковой диагностики оценивает длину шейки матки. Наиболее правильные результаты получаются при трансвагинальном (то есть осмотре датчиком, введенным во влагалище пациентки) доступе. Этот способ осмотра шейки матки абсолютно безопасен для дальнейшего течения беременности и не может вызывать угрозу прерывания или другие осложнения.
При осмотре шейки матки через брюшную стенку, то есть трансабдоминально, измерения длины шейки примерно на полсантиметра превышают таковые при трансвагинальном осмотре, кроме того, на изменение ее длины влияет степень наполнения мочевого пузыря. Кроме длины шейки матки, при проведении ультразвукового исследования оценивается состояние внутреннего зева, имеется ли открытие зева и выбухание в канал шейки матки плодного пузыря.
Однако ставить диагноз истмико-цервикальной недостаточности только по результатам ультразвукового исследования не правильно. Более точную информацию дает осмотр шейки матки врачом-гинекологом. Осмотр производится в гинекологическом кресле. При этом врач оценивает длину влагалищной части шейки матки, ее плотность, степень открытия канала шейки матки.
Способы лечения ИЦН
С целью профилактики преждевременных родов при истмико-цервикальной недостаточности с 20 по 34 недели беременности назначаются препараты прогестерона (ДЮФАСТОН, УТРОЖЕСТАН) – гормона, вырабатывающегося в плаценте и поддерживающего беременность.
Существуют два способа лечения истмико-цервикальной недостаточности. Это нехирургические методы и хирургические.
К нехирургическим методам относят введение во влагалище специальных акушерских пессариев – колец, которые надеваются на шейку матки и препятствуют ее дальнейшему раскрытию, поддерживая предлежащую часть плода. Нехирургические методы имеют ряд преимуществ – они не требую госпитализации в стационар, введения наркоза и просты в использовании. Применяют пессарии обычно после 28 недель беременности. Перед введением кольца обязательно берут мазок на флору для выявления и лечения возможного воспалительного процесса. После введения акушерского пессария необходимо каждые 2-3 недели проводить обработку влагалища и кольца антисептическими растворами для профилактики развития инфекции. Однако не всегда этот метод может быть применим. При выраженной истмико-цервикальной недостаточности применение колец неэффективно. Не используют их также при выбухании плодного пузыря в канал шейки матки.
В этих случаях лечение осуществляется путем зашивания шейки матки.
Показания к хирургической коррекции ИЦН:
- наличие ранее самопроизвольных выкидышей и преждевременных родов во 2-3 триместрах
- прогрессирующая по данным клинического обследования недостаточность шейки матки, длина шейки матки менее 25 мм по данным трансвагинального УЗИ.
Противопоказания к хирургическому лечению:
- повышенная возбудимость матки, тонус
- заболевания, являющиеся противопоказанием для сохранения беременности, например тяжелые заболевания печени, сердечно-сосудистой системы, инфекционные, генетические заболевания,
- кровотечение,
- пороки развития плода,
- наличие патогенной флоры во влагалище, воспаление влагалища.
Наложение швов на шейку матки обычно проводится с 13 до 27 недели беременности. Сроки проведения операции определяются индивидуально лечащим врачом. Наиболее благоприятны для оперативного лечения срок с 15 по 19 неделю беременности, когда открытие шейки матки не очень выражено и плодный пузырь не выбухает в канал.
Наложение швов на шейку матки производят под общим наркозом. В ряде случаев, например при выбухании нижнего полюса плодного яйца в канал шейки матки, после операции, в целях профилактики возможного инфицирования плодных оболочек, назначаются курс антибиотиков. При неосложненном течении послеоперационного периода беременная выписывается домой через 5-7 дней после операции. Однако каждые 2 недели врач женской консультации должен осматривать шейку матки и брать мазки на флору.
Самым частым осложнением после хирургической коррекции истмико-цервикальной недостаточности является прорезывание тканей шейки матки нитью. Это может наступить, если шейка поражена воспалительным процессом или если начинаются сокращения матки, то есть родовая деятельность. Чтобы избежать сокращений матки после наложения швов многим пациенткам назначаются токолитики – препараты снимающие тонус матки.
Швы с шейки матки снимают в 37 – 38 недель беременности. Это производят при осмотре шейки матки в гинекологическом кресле. Процедура снятия швов обычно совершенно безболезненна.
Прогноз лечения ИЦН
Своевременная диагностика истмико-цервикальной недостаточности и своевременная хирургическая или нехирургическая коррекция данного состояния способствуют пролонгированию беременности и прогноз для вынашивания плода благоприятный.
Профилактика истмико-цервикальной недостаточности
Профилактика ИЦН включает ведение здорового образа жизни, отказ от абортов, профилактику воспалительных заболеваний влагалища и шейки матки.
Ультразвуковая диагностика (УЗИ органов малого таза)
Ультразвуковое исследование (УЗИ) — распознавание патологических изменений органов и тканей организма с помощью ультразвука. Основано УЗИ на принципе эхолокации — приеме сигналов посланных, а затем отраженных от поверхностей раздела тканевых сред, обладающих различными акустическими свойствами.
УЗИ органов малого таза проводят для того, чтобы по эхографическим признакам визуально определить наличие той или иной патологии у женщины (или плода при акушерском УЗИ).
УЗИ органов малого таза может проводиться абдоминальным датчиком (через живот) или вагинальным (влагалищным). В малом тазу женщины при УЗИ обследуются матка, маточные трубы, влагалище, яичники и мочевой пузырь.
- Матка: Определяется положение, форма, основные размеры матки и строение ее стенок.
Кроме того, отдельно исследуются срединные маточные структуры: полость матки и эндометрий (М-эхо). У небеременной женщины полость матки щелевидная. Эндометрий — функциональный внутренний слой — изменяется в течение менструального цикла. - Яичники: Оценивается положение относительно матки, размеры, размеры фолликулов и желтого тела (образования, которое остается на месте фолликулов после выхода яйцеклетки из яичника). Проводится сопоставление с фазой менструального цикла.
При обнаружении образований в яичниках, их также описывают (форма, строение, размеры). - Также определяется наличие свободной жидкости (в норме после выхода яйцеклетки из яичника, она есть в небольшом количестве) и наличие опухолевых образований в полости малого таза.
- Кроме строения матки и яичников, вовремя УЗИ оценивается состояние мочевого пузыря (при его достаточном наполнении).
Преимущества УЗИ диагностики
Ультразвуковое исследование проводится быстро, метод УЗИ нагляден, экономичен и необременителен, может использоваться неоднократно и при минимальных усилиях по подготовке к исследованию. Достоверно подтверждено то, что УЗИ абсолютно безопасно даже для беременной женщины.
Показания к УЗИ органов малого таза
Метод ультразвукового исследования широко применяется при подозрении на гинекологические заболевания, беременность, для контроля за лечением и излеченностью пациентки.
- С помощью УЗИ матки возможна диагностика беременности на ранних сроках.
- УЗИ малого таза у женщин необходимо проводить при нарушениях менструального цикла (задержка менструации, начало менструации раньше срока, кровотечения в середине цикла), при обильных или скудных менструациях, при отсутствии менструации, при различных выделениях из влагалища, при болях внизу живота, при появлении выделений в период менопаузы.
- При помощи гинекологического УЗИ выявляются различные заболевания: от воспалительных гинекологических заболеваний до доброкачественных и злокачественных образований матки и яичников (в том числе эндометриоз, сальпингоофорит, кисты яичников, эндометрит и др.).
- УЗИ матки дает возможность ранней диагностики миомы матки.
- УЗИ малого таза широко применяется для мониторирования фолликулярного аппарата яичников при лечении бесплодия и планировании беременности.
- Ультразвуковое исследование малого таза назначается при приеме противозачаточных и гормональных препаратов, при наличии внутриматочного контрацептива («спираль») для контроля и предотвращения осложнений.
- УЗИ при беременности (акушерское УЗИ) позволяет наблюдать за нормальным развитием плода и своевременно выявлять патологию.
- В урологии УЗИ малого таза необходимо для выявления причин расстройств мочеиспускания, недержания мочи и патологии уретры (мочеиспускательного канала).
Противопоказания к УЗИ органов малого таза
Противопоказаний к ультразвуковому исследованию не существует.
Подготовка к УЗИ органов малого таза
При посещении кабинета ультразвуковой диагностики для снятия остатков геля с кожных покровов после проведения обследования необходимо иметь при себе полотенце или салфетку, а также пеленку, на которую вы ляжете для проведения исследования.
У небеременных женщин обычное гинекологическое УЗИ проводят на полный мочевой пузырь, если врачем не оговорено иное. Для обеспечения максимальной точности и достоверности результатов необходимо строго придерживаться установленных правил подготовки к УЗИ органов малого таза:
- для трансабдоминального (через живот) гинекологического УЗИ необходима подготовка мочевого пузыря: выпить 1—1,5 литра негазированной жидкости за 1 час до процедуры и не мочиться до исследования;
- для трансвагинального (через влагалище) гинекологического УЗИ специальная подготовка не требуется, исследование проводится при опорожненном мочевом пузыре;
- акушерское УЗИ (УЗИ при беременности) проводится при умеренно заполненном мочевом пузыре (выпить 2 стакана жидкости за 1 час до процедуры).
При исследовании органов мочеполовой системы (мочевого пузыря, простаты, матки, яичников) необходимо за 1-1,5 часа до обследования выпить 0,5 литра жидкости или 2 часа не мочиться. Это необходимо для того, чтобы наполнился мочевой пузырь, который оттесняет обследуемые органы.
Обязательное условие для успешного УЗИ — пустой кишечник и отсутствие в нем газов. Поэтому подготовку к УЗИ нужно начать заранее: важно еще за 2-3 дня до предстоящего ультразвукового исследования соблюдать диету с ограничением продуктов, вызывающих запоры или газообразование. Рекомендуется исключить из рациона питания продукты, вызывающие усиленное газообразование (черный хлеб, фрукты, сырые овощи, кондитерские изделия, молоко). Рекомендуется прием ферментных препаратов: фестал, панзинорм, энзистал, креон и др. Очистительные клизмы не рекомендуются, так как они нередко усиливают газообразование. Кроме того, можно принимать активированный уголь, эспумизан, укропную воду. Если у Вас запоры, рекомендуется принять слабительное, особенно при необходимости провести исследование с использованием ректального датчика.
УЗИ проводится натощак (последний прием пищи за 8 — 12 часов до обследования) и сразу после опорожнения кишечника.
Обследование молочных желез, матки и придатков рекомендуется производить в первую половину или средину менструального цикла.
Обследование на фолликулогенез производится на 5; 9; 11-14 и 15 дни менструального цикла.
Точность полученных результатов во многом зависит от того, как Вы подготовитесь к проведению УЗИ.
В экстренных случаях УЗИ проводится без подготовки, но результативность его ниже.
Как проводят УЗИ органов малого таза
Вы ложитесь на кушетку (предварительно подстелив пеленку) головой к врачу (к аппарату УЗИ) и оголяете живот и низ живота. Врач УЗИ смажет ультразвуковой датчик гелем (при трансвагинальном УЗИ оденет на датчик презерватив и смажет его гелем) и будет водить по вам датчиком, изредка надавливая, чтобы просмотреть органы малого таза под другим углом. Процедура абсолютно безболезненна за исключением диагностики при острых воспалительных процессах органов малого таза. Ультразвуковое исследование занимает от 10 до 20 минут в зависимости от цели исследования.
Осложнения УЗИ органов малого таза
После ультразвукового исследования осложнения не наблюдаются, но трансвагинальное УЗИ при беременности, особенно на ранних сроках беременности проводится только после оценки риска для плода.
Расшифровка результатов УЗИ органов малого таза
Грамотно расшифровать результаты УЗИ может только опытный врач
Что может обнаружить УЗИ органов малого таза
Врожденные аномалии развития: Использование УЗИ, особенно трехмерного, дает возможность диагностировать аномалии развития матки (двурогая, седловидная, однорогая, удвоение матки).
Наличие врожденных аномалий развития может быть причиной бесплодия, повышать риск преждевременных родов, самопроизвольного прерывания беременности, внутриутробной гибели плода, неправильного положения плода и нарушения родовой деятельности.
Эндометриоз: Эндометриоз — патологический процесс, который характеризуется распространением эндометрия за пределы полости матки (стенки матки, яичники, брюшина и т.д.). При УЗИ органов малого таза выявляется внутренний эндометриоз или аденомиоз (разрастание эндометрия в стенку матки) и эндометриоидные кисты яичника.
Диагностика эндометриоза имеет значение для прогноза возможности беременности (эндометриоз может быть причиной бесплодия), ее вынашивания.
Миома матки: Миома матки — доброкачественная опухоль женской половой системы. При УЗИ определяется наличие, количество, расположение и размеры миоматозных узлов. Кроме того, УЗИ позволяет осуществить контроль в динамике за темпами их роста. Потому УЗИ делается несколько раз в год. Диагностика миомы крайне важна при подготовке к зачатию, так как наличие миомы может сказываться на течении беременности.
Диагностика беременности: УЗИ позволяет диагностировать беременность начиная с 3 — 4 недель. Небольшие сроки беременности определяются только с помощью трансвагинального датчика, аппаратом с хорошим разрешением. Диагностируются различные виды внематочной беременности (трубная — плодное яйцо прикрепляется в области маточной трубы, шеечная — плодное яйцо прикрепляется к шейке матки, яичниковая — плодное яйцо прикрепляется к яичнику), что позволяет сохранить здоровье женщине.
Внутриматочная контрацепция: с помощью УЗИ контролируется процесс постановки и удаления внутриматочного контрацептива. своевременно выявлять неправильное расположение, частичное или полное выпадение ВМК из полости матки, врастание частей контрацептива в стенку матки. Если вы планируете беременность, то после удаления внутриматочного контрацептива доктор порекомендует вам сделать УЗИ.
Также выявляются гиперпластические процессы эндометрия (гиперплазии, полипы, злокачественные опухоли эндометрия), объемные образования яичников.
Профилактическое УЗИ органов малого таза
Здоровым женщинам, в профилактических целях необходимо делать УЗИ органов малого таза один раз в 1 — 2 года, а в возрасте после 40 лет — один раз в год с целью выявления скрытой патологии. Профилактическое УЗИ органов малого таза обычно проводится в I фазе цикла (5 — 7-й день от начала менструации).
Может ли наложение серкляжного шва предотвратить преждевременные роды при одноплодной беременности?
В чем суть проблемы?
Цервикальный серкляж — это хирургическая процедура, предусматривающая наложение швов на шейку матки во время беременности. Целью этой процедуры является поддержание шейки матки в закрытом состоянии и снижение риска преждевременных родов.
Почему это важно?
При нормальной беременности шейка матки остается плотно закрытой до конца периода вынашивания плода и начинает укорачиваться и постепенно смягчаться только в процессе подготовки организма матери к родам. Однако в некоторых случаях укорачивание и расширение шейки матки происходит слишком рано, результатом чего может стать выкидыш на позднем сроке или преждевременные роды. Цервикальный серкляж может снизить вероятность выкидыша на поздних сроках или преждевременных родов.
Какие доказательства мы обнаружили?
Мы провели поиск доказательств на 30 июня 2016 года. Этот обзор включает 15 исследований, в которых приняли участие 3490 женщин (3 исследования с участием 152 женщин были добавлены в этом обновлении обзора).
У женщин, прошедших процедуру цервикального серкляжа, была меньшая вероятность преждевременных родов. Кроме того, у детей, матерям которых был наложен серкляжный шов во время беременности, была меньшая вероятность смерти в течение первой недели жизни. Неизвестно, может ли цервикальный серкляж предотвратить мертворождение или способствовать рождению более здорового ребенка.
Что это значит?
Цервикальный серкляж помогает беременным женщинам с высоким риском предотвратить преждевременные роды, в сравнении с отсутствием применения серкляжных швов. Наложение швов на шейку матки также может способствовать увеличению шансов ребенка на выживание. Мы обнаружили слишком мало клинических испытаний, чтобы понять, является ли цервикальный серкляж более эффективным методом предотвращения преждевременных родов, чем другие виды лечения, такие как прогестерон (гормональное средство, используемое для профилактики преждевременных родов). Мы также не нашли достаточных данных для определения предпочтительного времени наложения шва: на ранних сроках беременности (на основании анамнеза матери) или позднее по результатам ультразвукового исследования, показывающего, укоротилась ли шейка матки.
Состояние матки
Матка (также называемая маткой) — это место внутри вас, где растет ваш ребенок. Определенные состояния (так называемые аномалии или дефекты) матки могут вызывать проблемы до и во время беременности.
Что такое врожденные пороки матки?
Врожденный означает, что что-то присутствует при рождении — это то, с чем вы родились. Примерно 3 из 100 женщин (3 процента) рождаются с дефектами размера, формы или структуры матки.
Когда девочка развивается в утробе матери, две маленькие трубки, называемые мюллеровыми протоками, соединяются, образуя ее матку.У некоторых девочек мюллеровы протоки соединяются не полностью. Это может вызвать проблемы с маткой, в том числе:
- Перегородка матки. Это наиболее частая врожденная аномалия матки. В этом состоянии полоса мышц или тканей делит матку на две части. Это состояние может привести к повторным выкидышам у женщин, поэтому врачи часто рекомендуют операцию по восстановлению матки и снижению риска выкидыша.
- Двурогая матка (также называемая сердцевидной маткой).В этом состоянии матка имеет две полости (промежутки) вместо одной большой полости. Большинству женщин с этим заболеванием не требуется хирургическое вмешательство.
- Didelphys uterus (также называемая двойной маткой). В этом состоянии есть две небольшие отдельные полости, каждая со своей шейкой (отверстием).
- Матка единорога (также называемая односторонней маткой). Такое состояние бывает, когда формируется только половина матки. Хирургия не может увеличить матку.
Могут ли врожденные пороки матки вызывать проблемы во время беременности?
Да.Некоторые могут вообще не вызывать никаких проблем. Но некоторые могут увеличить ваши шансы на эти осложнения:
- Преждевременные роды. Это слишком ранние роды, до 37 недель беременности.
- Врожденные дефекты, которые могут быть вызваны ограничением (ограничением) роста частей ребенка в утробе матери. Врожденные дефекты — это состояния здоровья, которые присутствуют при рождении. Врожденные дефекты изменяют форму или функцию одной или нескольких частей тела. Они могут вызвать проблемы с общим здоровьем, развитием или работой организма.
- Медленный рост ребенка
- Ягодичное предлежание или другие проблемы с положением ребенка в утробе матери. Ягодичное положение — это когда ягодица или ступни вашего ребенка смотрят вниз прямо перед рождением. Лучшее положение для родов — это когда ребенок опущен головой.
- Требуется кесарево сечение (также называется кесарево сечение). Это операция, при которой ваш ребенок рождается через разрез, который врач делает на животе и в матке.
- Выкидыш. Это смерть ребенка в утробе матери до 20 недели беременности.
Что такое миома?
Миома — это доброкачественное образование, состоящее из мышечной ткани матки. Доброкачественный означает, что это не рак. Это приобретенное заболевание матки. Это означает, что вы не родились с миомой; вместо этого они развиваются в более позднем возрасте.
Маленькие миомы обычно не вызывают проблем во время беременности, но большие миомы могут вызывать осложнения, в том числе:
- Проблемы с беременностью (также называемое бесплодием).
- Преждевременные роды.Это роды, которые начинаются слишком рано, до 37 недель беременности.
- Ваш ребенок в тазовом предлежании. Это может потребовать от вас кесарева сечения.
- Отслойка плаценты. Это серьезное заболевание, при котором плацента отделяется от стенки матки еще до рождения.
- Выкидыш
- Сильное кровотечение после родов
У вас может быть миома, если у вас есть следующие признаки и симптомы:
- Обильные менструации или периоды продолжительностью более недели
- Анемия.Это когда у вас недостаточно здоровых эритроцитов для переноса кислорода к остальному телу.
- Давление или боль в животе или спине
- Боль во время секса
- Проблемы с мочеиспусканием или частое мочеиспускание
- Запор
Некоторым женщинам с миомой может потребоваться лечение лекарствами от боли в животе и спине. Если ваш лечащий врач считает, что миома вызывает у вас проблемы с беременностью или повторные выкидыши, он может порекомендовать операцию (так называемая миомэктомия) для их удаления.
Что такое рубцы на матке?
Это рубцы или рубцовая ткань в матке. Их еще называют синдромом Ашермана. Шрамы могут повредить слизистую оболочку матки, называемую эндометрием. Это приобретенные заболевания, которые могут быть вызваны инфекциями или такими состояниями, как эндометриоз. Это когда ткань матки растет где-то за пределами матки. Они также могут быть вызваны операцией на матке или шейке матки, например процедурой, называемой дилатацией и выскабливанием (также называемой D&C).D&C — это удаление ткани из матки в определенных ситуациях, например, после выкидыша.
Признаки и симптомы рубцов на матке включают легкие, нечастые или отсутствие менструаций; но у некоторых женщин нет никаких признаков или симптомов. Шрамы могут стать причиной проблем с беременностью, преждевременных родов и повторного выкидыша. Ваш врач может использовать процедуру, называемую гистероскопией, чтобы найти и удалить рубцовую ткань в матке.
Как узнать, есть ли у вас заболевание матки?
Ваш лечащий врач использует специальные тесты для выявления этих состояний.Вам может потребоваться более одного теста, чтобы выяснить, какое у вас состояние. В число тестов вошли:
- Вагинальное или трехмерное УЗИ. Ультразвук — это пренатальный тест (тест, который вы получаете во время беременности), который использует звуковые волны и экран компьютера, чтобы показать изображение вашего ребенка в утробе матери. Вагинальное УЗИ проводится во влагалище, а не на внешней стороне живота. Трехмерное ультразвуковое исследование делает изображение почти таким же четким, как фотография.
- Соногистерограмма. В этом тесте ваш врач вводит специальную жидкость в матку через шейку матки, а затем проводит вагинальное ультразвуковое исследование. Жидкость позволяет получить более четкое изображение внутренней части матки, чем при обычном ультразвуковом исследовании. Шейка матки — это вход в матку, который находится в верхней части влагалища. Вы можете пройти этот тест, когда не беременны.
- Гистеросальпингограмма. В этом тесте ваш врач вводит краситель в шейку матки, а затем делает рентгеновский снимок матки. С помощью этого теста ваш врач может проверить вашу шейку матки, матку и маточные трубы.Фаллопиевы трубы — это трубы между яичниками и маткой. Вы можете пройти этот тест, когда не беременны.
- Магнитно-резонансная томография (также называемая МРТ). При МРТ используются большие магниты и радиоволны, чтобы получить четкое изображение внутренней части матки. Он очень точен при диагностике большинства аномалий матки. Вы можете пройти этот тест, когда не беременны.
Если эти тесты показывают, что у вас проблемы с маткой, ваш врач может порекомендовать операцию, особенно если в прошлом у вас был выкидыш или преждевременные роды.
Что такое матка с загнутым назад или наклонным концом?
Ретровертированная матка — это когда матка наклоняется назад, а не вперед. Это обычное заболевание, которым страдает от 1 из 4 до 1 из 5 женщин (20-25 процентов). Вы можете родиться с ним (врожденный), а может развиться позже (приобретенный). Наклонная матка редко вызывает осложнения при беременности.
Последний раз рассмотрено: апрель 2020 г.
Влагалищное давление во время беременности: причины и облегчение
Во время беременности многие женщины ощущают давление или тяжесть вокруг влагалища.Это нормально и может произойти в первом, втором или третьем триместре.
Матка беременной женщины увеличится с размера апельсина до размера арбуза или больше. Ее телу нужно будет не только предоставить пространство и питательные вещества для развития нового человека, но и произвести совершенно новый орган в виде плаценты.
При таком большом количестве изменений неудивительно, что многие женщины замечают внезапные и необычные изменения в ощущениях своего тела. Давление во влагалище, тазовой области или внизу живота является обычным явлением во всех трех триместрах беременности.
Прочтите, чтобы узнать о причинах и симптомах вагинального давления на каждом этапе беременности, а также о вариантах лечения и возможных осложнениях.
Женщины по-разному испытывают вагинальное давление во время беременности.
Некоторые могут почувствовать сильное давление во влагалище, в то время как другие будут испытывать тупую боль во всем тазу или почувствовать, что тяжесть давит на всю нижнюю часть тела.
На поздних сроках беременности это давление часто возникает из-за того, что вес ребенка давит на тазовое дно, но многие другие факторы могут вызывать давление в тазу во время беременности.
Ниже мы обсуждаем различные причины вагинального давления в зависимости от триместра, в котором находится женщина:
Первый триместр
Для большинства женщин первый триместр беременности слишком ранний, чтобы увеличение веса могло вызвать вагинальное давление.
Вместо этого часто отвечает гормон релаксин. Этот гормон помогает расслабить мышцы, облегчая прохождение ребенку тазовой области во время родов. Однако уровни релаксина наиболее высоки на ранних сроках беременности.Высокий уровень этого гормона может помочь оплодотворенной яйцеклетке имплантироваться в слизистую оболочку матки.
У некоторых женщин релаксин может вызывать мышечную боль или напряжение, в том числе во влагалище или вокруг него.
Согласно исследованиям на животных моделях, релаксин может также ослаблять связки, поддерживающие таз. Это может вызвать чувство давления, как будто что-то давит на влагалище.
Второй и третий триместры
Во втором и третьем триместрах сочетание ослабления тазового дна и увеличения веса, оказывающего давление на таз, может вызвать вагинальное давление.
Тазовое дно напоминает перевязку из мускулов. Он поддерживает органы таза, включая матку, влагалище, уретру и мочевой пузырь. Беременность может ослабить тазовое дно.
У ранее рожавших женщин может быть повреждено тазовое дно, что может вызвать его дальнейшее ослабление с последующей беременностью.
Лишний вес во время беременности часто становится более заметным во втором триместре. По мере развития беременности матка оказывает все большее давление на нижнюю часть тела.
Когда тазовое дно ослабевает, это давление может вызвать ощущение полноты во влагалище или общую боль и давление в бедрах и тазу.
Для некоторых женщин на поздних сроках беременности давление в тазу может быть ранним признаком родов. Если также возникают спазмы в желудке или они чувствуют ощущение чего-то давящего на матку, это может означать, что они вот-вот родят.
Общие проблемы во всех триместрах
Некоторые факторы могут вызывать ощущение вагинального или тазового давления на всех сроках беременности.К ним относятся:
Запор
Многие женщины борются с запорами на протяжении всей беременности. Запор может вызвать ощущение полноты или давления во влагалище, особенно если стул твердый или прошло несколько дней после дефекации.
Обильное питье и употребление фруктов и других продуктов с высоким содержанием клетчатки может помочь при запоре.
Инфекции мочевого пузыря
Для некоторых женщин давление или боль могут указывать на инфекцию мочевого пузыря.У женщин больше шансов заболеть инфекцией мочевого пузыря во время беременности.
Если вагинальное или тазовое давление возникает вместе с трудностями при посещении туалета, болью при мочеиспускании или лихорадкой, необходимо обратиться к врачу.
Инфекции мочевого пузыря легко поддаются лечению, но без лечения они могут усугубиться и повысить риск проблем со здоровьем во время беременности.
Выпадение тазовых органов (POP)
Сильное вагинальное давление может быть признаком POP.POP происходит, когда органы в тазу или рядом с ним опускаются вниз, иногда во влагалище или прямую кишку.
ПОЗ поддается лечению, но может вызвать недержание мочи, сильную боль и серьезные осложнения.
Женщинам, которые внезапно чувствуют сильное давление, испытывают трудности с контролем кишечника или мочевого пузыря или замечают, что что-то, кажется, проталкивается во влагалище, следует обратиться к врачу.
Слабая шейка матки
У некоторых женщин слабая шейка матки, которую иногда называют цервикальной недостаточностью или цервикальной недостаточностью.
У некоторых женщин с этим заболеванием может быть выкидыш или преждевременные роды, потому что шейка матки недостаточно сильна, чтобы поддерживать матку. В большинстве случаев слабая шейка матки поддается лечению при раннем вмешательстве.
Женщины, которые чувствуют необъяснимое вагинальное давление, особенно на ранних сроках беременности, могут попросить врача проверить их шейку матки. Предыдущая операция на шейке матки или травма, в том числе в результате родов, могут увеличить риск ослабления шейки матки.
Поскольку вагинальное давление часто возникает из-за слабых мышц и давления на таз, могут помочь легкие растяжки.Попробуйте растянуть спину и бедра, чтобы уменьшить боль и давление.
Занятия йогой для беременных или легкой растяжкой могут помочь найти удобную и безопасную растяжку.
Использование поролонового валика может помочь расслабить напряженные мышцы. Если боль сильная, можно приложить грелку к больному месту. Держите огонь на низком уровне и снимите подушку максимум через 10 минут.
Другие стратегии могут не принести немедленного облегчения, но могут снизить риск определенных состояний, вызывающих вагинальное давление.Эти стратегии включают:
- Выполнение упражнений Кегеля для тазового дна . Напрягите мышцы тазового дна, как будто пытаясь избежать мочеиспускания, задержитесь на 10 секунд, затем расслабьтесь. Повторяйте 10 раз не реже двух раз в день. Это также может укрепить мышцы, которые тело использует для выталкивания ребенка.
- Сохранение активности во время беременности . Даже упражнения низкой интенсивности, такие как ходьба, могут помочь укрепить мышцы и улучшить осанку. Это может уменьшить боль и давление, а также укрепить мышцы таза.
- Пить много воды . Оставайтесь гидратированными, особенно после тренировки и в жаркую погоду. Это поможет предотвратить запор, который в противном случае может вызвать давление.
В большинстве случаев вагинальное давление — это просто неприятный побочный эффект беременности, связанный с ослаблением мышц таза и увеличением веса.
Однако иногда требуется лечение более серьезной причины, чтобы она не причиняла вреда женщине и ребенку.Например, невылеченная инфекция может распространиться по всему телу и подвергнуть ребенка опасности. Это может даже вызвать преждевременные роды.
Очень слабые мышцы таза могут привести к ПОЗ. Это болезненное состояние может вызвать недержание мочи, боль во время секса и изменение внешнего вида половых органов.
Некоторые женщины получают травмы мышц во время беременности или при родах. Гормон релаксин может увеличить риск мышечных травм. Поэтому важно оставаться физически активным, чтобы мышцы оставались сильными.Всегда поднимайте ноги, а не спиной, и обращайтесь к врачу при необъяснимой мышечной боли.
Любая травма, полученная женщиной во время беременности, может затруднить роды. Осложнения, связанные с беременностью, также могут затруднить послеродовой период, замедлить выздоровление и потенциально нанести вред психическому здоровью.
Женщины должны регулярно посещать своих врачей или акушерок во время беременности. Очень важно использовать эти посещения для обсуждения всех симптомов, даже если они кажутся незначительными.
На ранних сроках беременности женщины могут обращаться к врачу только раз в несколько недель. Если они испытывают сильное давление или боль или у них есть другие симптомы, такие как лихорадка, болезненное мочеиспускание, кровотечение или изменение движений ребенка, важно, чтобы они немедленно обратились за медицинской помощью.
Если это нерабочее время, им следует обратиться в отделение неотложной помощи. Своевременное лечение состояния беременности может спасти как женщину, так и ребенка.
Вагинальное давление во время беременности — лишь один из многих симптомов, которые могут испытывать женщины во время беременности.Обычно это не должно вызывать беспокойства и может быть хорошим признаком того, что организм вырабатывает нужные гормоны, а матка растет, как и ожидалось.
Немного осторожности во время беременности может помочь обнаружить проблемы до того, как они перерастут в чрезвычайную ситуацию. Не стесняйтесь обращаться к врачу, даже если проблема кажется незначительной. Маловероятно, что это серьезная проблема, но успокоение может облегчить беременность. Если что-то не так, лучше выявить проблему как можно раньше.
Прочтите статью на испанском языке.
Мы выбрали связанные элементы, исходя из качества продуктов, и перечислили плюсы и минусы каждого из них, чтобы помочь вам определить, какой из них лучше всего подойдет вам. Мы сотрудничаем с некоторыми компаниями, которые продают эти продукты, что означает, что Healthline UK и наши партнеры могут получать часть доходов, если вы совершите покупку, используя ссылку (ссылки) выше.
Миома матки и беременность: как УФ влияет на беременность
Миома — это опухоль, которая растет из мышечной ткани в матке. Они не раковые.Они могут быть размером с горошину или больше грейпфрута. Они могут расти за пределами стенки матки, внутри полости матки или внутри стенки матки. Многие женщины имеют множественные миомы разных размеров.
По оценкам, от 40% до 60% женщин имеют миомы к 35 годам. До 80% женщин имеют их к 50 годам. Но обнаружить их во время беременности не всегда легко. Это потому, что врачам трудно отличить миому от утолщения мышц матки, которое происходит во время беременности. По этой причине врачи считают, что количество известных случаев ниже, чем реальное число.
Большинство женщин, у которых была диагностирована миома, продолжают беременеть нормально, но иногда они могут вызывать проблемы.
Проблемы во время первого триместра
Большинство миомы не растут во время беременности, но если это произойдет, скорее всего, это произойдет в течение первых трех месяцев (первого триместра). Это потому, что для роста миоме необходим гормон эстроген. Ваше тело производит его больше, когда вы беременны.
Основные проблемы, которые могут возникнуть:
- Кровотечение и боль. В исследовании более 4500 женщин, исследователи обнаружили, что у 11% женщин с миомой также наблюдались кровотечения, а у 59% — только боль. Но у 30% женщин в первом триместре были и кровотечение, и боль.
- Выкидыш . У женщин с миомой гораздо выше вероятность выкидыша на ранних сроках беременности, чем у женщин без них (14% против 7,6%). А если у вас множественные или очень большие миомы, ваши шансы еще выше.
Второй и третий триместры
По мере того, как ваша матка расширяется, чтобы освободить место для вашего ребенка, она может давить на миому.Это может вызвать ряд проблем во время беременности:
- Боль . Это наиболее распространенный симптом миомы, особенно большой. Иногда миома перекручивается, что может вызвать спазмы и дискомфорт. В других случаях миома перерастает кровоснабжение, краснеет и умирает. Этот процесс, называемый «красной дегенерацией», может вызвать сильные боли в животе. В некоторых случаях это может привести к выкидышу. Лекарства, отпускаемые без рецепта, такие как парацетамол (тайленол), могут облегчить вашу боль.Но избегайте ибупрофена (Адвил) на ранних сроках беременности, потому что он может вызвать проблемы с беременностью, а также в третьем триместре. Это может вызвать выкидыш, уменьшить количество околоплодных вод или вызвать проблемы с сердцем у вашего ребенка.
- Отслойка плаценты . Текущие исследования, похоже, показывают, что у беременных женщин с миомой гораздо больше шансов отслойки плаценты, чем у женщин без миомы. Это означает, что плацента отрывается от стенки матки еще до родов.Это очень серьезно, потому что ваш ребенок не получает достаточно кислорода, и у вас может быть сильное кровотечение. Вы можете впасть в шок.
- Преждевременные роды . Если у вас миома, у вас больше шансов родить преждевременно (то есть ваш ребенок родится до 37 недель беременности), чем у женщин без миомы.
Во время родов
Многие исследования показывают, что миома матки увеличивает шансы на кесарево сечение. Это может быть связано с тем, что миома может препятствовать сокращению матки, а также блокировать родовые пути, замедляя течение родов.Женщины с миомой в шесть раз чаще, чем другие женщины, нуждаются в кесаревом сечении.
Тазовое предлежание — еще одна потенциальная проблема. При нормальных родах ребенок выходит из родовых путей первым. При ягодичных родах сначала вылезает ягодица или ступни ребенка.
После родов
Миома часто сокращается после беременности. В одном исследовании ученые обнаружили, что через 3–6 месяцев после родов у 70% женщин, родивших живого ребенка, миома уменьшилась более чем на 50%.
3 факта о матке, которые должен знать каждый | Что такое матка?
Что такое матка?
Матка или матка — это название внутреннего мускульного органа женской репродуктивной системы.Матка полая, по форме напоминает перевернутую грушу. Во время беременности оплодотворенная женская яйцеклетка (или зигота) имплантируется в стенку матки, растет внутри матки и превращается в плод еще до рождения.
Что еще я должен знать?
В большинстве случаев наши матки на удивление маленькие, всего около двух с половиной дюймов в ширину или размером с небольшое яблоко.Во время беременности матка растягивается, а к концу беременности матка размером с арбуз! Это довольно эластично…
После родов матка снова сжимается. Это может занять около шести недель, и этот процесс известен как инволюция. Мы думаем, что это впечатляет! Ни один другой орган не может так сильно растянуться, не нанеся необратимого повреждения.
2. Матка не блуждает, но может наклоняться!
Древние греки считали, что матка имеет свойство перемещаться по телу, и эта «блуждающая матка» является причиной проблем со здоровьем у женщин, особенно «истерии».Оглядываясь назад, это кажется смешным. Как и все наши органы, матка не может отплыть в любой момент, а блуждающая матка — это просто еще один возврат к стигме и дезинформации о репродуктивных правах женщин. Хотя матка никогда не блуждает, существует такая вещь, как наклонная матка. У большинства женщин матка наклонена вперед, к пупку. Однако у некоторых женщин матка наклонена в обратном направлении и направлена назад.
На самом деле это довольно распространенное явление: примерно у каждой пятой женщины матка наклоняется в обратном направлении.Большинство женщин с наклонной маткой могут даже не знать, что у них она есть. В некоторых случаях введение тампонов может быть непростым делом, а некоторые позы для секса могут быть неудобными. Мы всегда рекомендуем проконсультироваться с врачом, если у вас есть вопросы или опасения по поводу вашего репродуктивного здоровья.
3. Некоторые женщины рождаются без матки
В некоторых редких случаях женщины рождаются без матки, это называется синдромом Майера-Рокитанского, Кюстера-Хаузера (MRKH). Хотя внутренние репродуктивные части могут быть недоразвиты или полностью отсутствовать, вульва может не выглядеть иначе.В последние годы стала возможна трансплантация матки: в 2014 году в Швеции родился первый ребенок после трансплантации матки. Только около 1 из 4500 женщин рождаются без матки.
Есть еще одно очень редкое заболевание, при котором женщины рождаются с двумя матками, это заболевание, называемое didelphys матки. Женщина, рожденная с двумя матками, также может иметь две шейки матки и два влагалища. Женщины с двумя матками по-прежнему могут зачать ребенка и пережить здоровую беременность, хотя это состояние встречается крайне редко.
Узнайте больше о своем теле с помощью безгормональных противозачаточных средств
Мы надеемся, что вы узнали что-то новое о матке! Изучение нашего репродуктивного здоровья — это постоянный путь, которым мы гордимся в Natural Cycles. Наша миссия — исследовать здоровье женщин с помощью исследований и энтузиазма, давая каждой женщине знания, необходимые для того, чтобы заботиться о своем здоровье. Natural Cycles — это больше, чем трекер менструации, это приложение, которое может помочь вам предотвратить или спланировать беременность, предоставив вам инструменты для определения собственной фертильности.Кроме того, он полностью без гормонов.
Почему шейка матки так важна во время беременности
На шейке матки: эта часть тела играет ключевую роль во время беременности и родов.
Фото: @partyforthree через Instagram
«Это может быть глупый вопрос, но что такое шейка матки?» — спрашивает будущий папа в пренатальном классе .
Если вы впервые изучаете механику родов в деталях, эта часть женской анатомии очень важна.Шейка матки — это узкая шейка матки (представьте отверстие в нижней части баллона), которая удерживает матку закрытой до тех пор, пока она не закончится.
«Во время беременности на ранних сроках шейка матки действительно плотная и закрытая, указывая на заднюю часть влагалища», — объясняет Никола Стридом, зарегистрированная акушерка из Калгари. «Внутри шейки матки образуется слизистая пробка, которая защищает ребенка от бактерий ». Для шейки матки нормальным является то, что немного кровоточит во время беременности , особенно после секса, из-за всех крошечных кровеносных сосудов.
Между 37 и 42 неделями беременности шейка матки имеет тенденцию смещаться вперед, указывая на переднюю часть влагалища. Он становится мягче и начинает расширяться и открываться (также называемое расширением) и истончаться (или стираться). Если этот — не ваш первый ребенок , шейка матки уже более мягкая и немного более открытая, чем у первой мамы.
Около одного процента беременных женщин имеют проблемы с шейкой матки, известные как несостоятельность шейки матки или цервикальная недостаточность. (Ага — это технические медицинские термины.Это означает, что шейка матки слабая и начинает открываться, укорачиваться или образовывать воронкообразную форму на этапе беременности, что может способствовать повышению риска преждевременных родов . Проблема может заключаться только в том, как устроено ваше тело, но по данным Общества акушеров и гинекологов Канады (SOGC), вы подвергаетесь более высокому риску, если у вас была предыдущая беременность, при которой у вас воды разошлись раньше, чем 32 года. недель, или если у вас была какая-либо травма шейки матки, например, разрыв шейки матки, рак шейки матки или повторные D&C.
Между 14 и 20 неделями у женщины с цервикальной недостаточностью могут быть неопределенные симптомы, такие как боли в спине, давление в области таза, легкие спазмы в животе, легкое вагинальное кровотечение.
«Это довольно тихая проблема», — говорит Мари-Франс Делиль, специалист по медицине плода и матери из Ванкувера и соавтор клинических рекомендаций SOGC по цервикальной недостаточности. Во время внутреннего осмотра ваш врач может обнаружить, что шейка матки слегка приоткрыта, а амниотические оболочки выпячиваются.Короткая шейка матки может быть обнаружена во время обычного УЗИ брюшной полости на сроке от 18 до 20 недель, что требует последующего наблюдения с помощью трансвагинального УЗИ. Лечение варьируется, говорит Делисл, от перехода на модифицированный постельный режим (вы можете вставать только во время еды или перерывов в ванной) до ежедневного вагинального суппозитория с прогестероном для предотвращения дальнейшего укорочения шейки матки. Некоторые врачи могут прописать во влагалище устройство, называемое пессарием, для поддержки шейки матки.
Другой вариант — серкляж, дневная хирургия, в которой один непрерывный шов используется для закрытия шейки матки.Профилактический серкляж может быть проведен на сроке от 12 до 14 недель (если у вас в анамнезе цервикальная недостаточность) или до 24 недель (если это будет обнаружено позже). Шов снимают примерно на 37 неделе.
Дженнифер Грей из Гранд-Прери, Альта, и мама 3-летнего Паркера и годовалых близнецов Натана и Гарретта занимались цервикальными осложнениями во время обеих беременностей. Ни в том, ни в другом случае она не могла получить серкляж. Врачи прописали постельный режим, а близнецам — пессарий. Хотя эти меры работают для многих женщин, они не работают для Грея: Паркер родилась на 29 неделе, а близнецы — на 25 неделе.У Паркер все в порядке, но близнецы сталкиваются с проблемами со здоровьем, связанными с недоношенностью и . «Мое тело подводило меня, и я ничего не мог сделать, чтобы это остановить», — говорит Грей. «Это было ужасно».
Однако для большинства женщин шейка матки работает нормально. Во время родов — или даже за несколько недель до даты родов — шейка матки начинает медленно расширяться. Когда проем достигает 10 сантиметров, пора толкать, и, наконец, вы встречаетесь со своим малышом.
Что такое шейный прогиб?
Между 39 и 41 неделей беременности ваш врач или акушерка могут предложить провести очистку мембраны — вставить палец в перчатке в отверстие шейки матки, чтобы отделить амниотическую оболочку от ткани шейки матки.(Не буду лгать: это, скорее всего, будет больно, хотя степень этого зависит от женщины.) Зачистка считается малорисковым и безмедикаментозным способом помочь стимулировать роды , потому что она стимулирует матку к выработке простагландинов, которые могут размягчают шейку матки.
Версия этой статьи появилась в нашем выпуске за январь 2017 г., озаглавленном «У шейки матки», стр. 51.
Подробнее:
Беременности из ада: некомпетентная шейка матки
Постельный режим — чушь?
Укороченная шейка матки: проблемы во втором триместре
Матка: анатомия, функции и состояния
Матка, также известная как матка, представляет собой полый орган грушевидной формы в женском тазу, в котором происходит оплодотворение яичника (яйцеклетки), имплантация полученного эмбриона и развитие ребенка.Это мышечный орган, который как экспоненциально растягивается, чтобы приспособиться к растущему плоду, так и сокращается, чтобы вытолкнуть ребенка во время родов. Выстилка матки, эндометрий, является источником крови и тканей, которые ежемесячно выделяются во время менструации.
Шидловски / Getty ImagesАнатомия
Матка состоит из трех различных слоев ткани:
- Периметрий: Внешний слой ткани из эпителиальных клеток
- Миометрий: Средний слой из гладкой мышечной ткани
- Эндометрий: Внутренняя оболочка, которая накапливается в течение месяца и удаляется если беременность не наступила
Матка в форме перевернутой груши находится позади мочевого пузыря и перед прямой кишкой.Он состоит из четырех основных разделов:
- Глазное дно : Широкая изогнутая область наверху и самая широкая часть органа, которая соединяется с маточными трубами
- Корпус : Основная часть матки, которая начинается непосредственно ниже уровня маточных труб и продолжается вниз, становясь все более узкий
- перешеек : нижняя узкая часть матки
- шейка матки : два нижних дюйма матки.Шейка матки трубчатой формы открывается во влагалище и расширяется (расширяется), позволяя
Матка поддерживается в тазу за счет диафрагмы, тела промежности и связок, включая круглые связки.
Функция
Матка выполняет множество важных функций в репродуктивном цикле, фертильности и деторождении.
Во время нормального менструального цикла слизистая оболочка матки эндометрия проходит через процесс, называемый васкуляризацией, во время которой крошечные кровеносные сосуды разрастаются, оставляя слизистую оболочку более толстой и богатой кровью в случае оплодотворения яйцеклетки, выпущенной во время этого цикла.Если этого не происходит, матка теряет слизистую оболочку во время менструального цикла.
Если происходит зачатие, оплодотворенная яйцеклетка (эмбрион) проникает в эндометрий, из которого разовьется материнская часть плаценты, decidua basalis.
По мере развития беременности матка растет, а мышечные стенки становятся тоньше, как надутый воздушный шар, чтобы вместить развивающийся плод и защитные околоплодные воды, вырабатываемые сначала матерью, а затем мочой и выделениями легких ребенка.
Во время беременности мышечный слой матки начинает периодически сокращаться, готовясь к родам. Эти «тренировочные» сокращения, сокращения Брэкстона-Хикса, напоминают менструальные спазмы; некоторые женщины их даже не замечают. Это не все более сильные и регулярные сокращения, достаточно сильные, чтобы выдавить ребенка из матки во влагалище.
После рождения ребенка матка продолжает сокращаться, чтобы изгнать плаценту.В ближайшие недели она продолжит сокращаться, чтобы вернуть матке ее нормальный размер и остановить кровотечение, которое происходит в матке во время родов.
Сопутствующие условия
Матка может быть подвержена любому из ряда проблем со здоровьем. Наиболее распространенные состояния матки включают:
Эндометриоз
По оценкам, 11% женщин страдают эндометриозом, состоянием, при котором ткань слизистой оболочки эндометрия разрастается за пределы матки, вызывая симптомы, включая болезненные спазмы, хроническую боль в пояснице и боль во время или после секса.Менее распространенные симптомы эндометриоза включают менструальные кровянистые выделения, проблемы с пищеварением и бесплодие.
Эндометриоз обычно лечат с помощью гормональных противозачаточных средств длительного цикла или внутриматочной спирали (ВМС), хотя некоторые женщины реагируют на дополнительные и альтернативные методы лечения, такие как иглоукалывание, хиропрактика или добавки. Состояние часто проходит после менопаузы.
Миома
Миома матки — это незлокачественные опухоли, которые растут в мышечной ткани матки.Миома часто не вызывает симптомов и не требует лечения.
Однако у некоторых женщин миома матки приводит к обильным менструациям или боли, симптомы обычно лечатся безрецептурными обезболивающими, содержащими ибупрофен или ацетаминофен, или гормональными противозачаточными средствами.
В тяжелых случаях может потребоваться операция, такая как абляция эндометрия, миомэктомия или эмболизация миомы матки.
Полипы матки
Полипы — это пальцевидные образования, прикрепляющиеся к стенке матки.Они могут быть размером от кунжутного семени до большего, чем мяч для гольфа. Многие женщины даже не подозревают об этом. Когда симптомы действительно возникают, они могут включать нерегулярные периоды, сильное кровотечение, прорывное кровотечение и бесплодие.
Полипы матки несут в себе небольшой риск развития рака и должны быть удалены с помощью процедуры, известной как гистероскопия. Иногда выполняется дилатация и выскабливание (D и C) для удаления полипов эндометрия и биопсии.
Кончик матки
У некоторых женщин матка ретровертирована или ретрофлексирована, что означает, что она находится в наклонном или наклонном положении.Эта анатомическая аномалия обычно не обнаруживается, если женщина не забеременеет, и обычно не является проблемой. .
Однако некоторые женщины с наклонной маткой могут иметь более высокий риск выкидыша или испытывать осложнение беременности, известное как ущемление матки. В этом случае потребуется кесарево сечение.
Рак матки
Существует два типа рака, которые могут поражать матку: саркома матки встречается очень редко. Другой, рак эндометрия, возникает в слизистой оболочке эндометрия и встречается довольно часто.Обычно это происходит после менопаузы.
Основным признаком рака эндометрия является аномальное вагинальное кровотечение, которое может начаться с водянистого кровотечения с прожилками, которое постепенно содержит больше крови. Аномальное вагинальное кровотечение не является нормальным явлением во время менопаузы, и его следует обсудить с гинекологом.
Тесты
Тесты с участием матки используются для выявления рака, диагностики определенных заболеваний и состояний, помощи в лечении бесплодия и отслеживания прогресса беременности.Они включают:
- Мазок Папаниколау : Тест, при котором клетки шейки матки собираются и анализируются в лаборатории на предмет предраковых и других изменений
- Ультразвук : Визуализирующий тест, который можно проводить интравагинально (с использованием тонкий датчик — похожий на палочку инструмент, вводимый во влагалище) или снаружи с датчиком, приложенным к брюшной полости. Ультразвук использует звуковые волны для получения изображений матки, маточных труб, яичников и окружающих тканей.Во время беременности наружное ультразвуковое исследование используется для проверки развития ребенка
- Рентгенография таза : Визуализирующий тест, при котором для получения снимков таза используется излучение. Рентген можно использовать для проверки расположения матки и выявления новообразований.
- Гистероскопия : интервенционная процедура, при которой в шейку матки вводится зонд, чтобы увидеть внутреннюю часть матки. Гистерэктомия часто используется для удаления миомы.
Миома матки
В этом резюме обсуждаются:
Миома
Миома матки — это распространенные доброкачественные (доброкачественные) опухоли матки, которые чаще всего рекомендуют гистерэктомию.Они вырастают из мышечной стенки матки и состоят из мышечной и фиброзной ткани. У многих женщин старше 35 лет миома обычно протекает бессимптомно.
Однако у некоторых женщин миома (миома) может вызывать сильное кровотечение, дискомфорт и боль в области таза, а иногда и оказывать давление на другие органы. Эти симптомы могут потребовать лечения. Лечение может принимать форму лекарств для контроля боли и кровотечения, гормональной терапии для уменьшения опухоли, операции по удалению опухоли или иногда гистерэктомии.Есть многообещающие новые экспериментальные препараты, которые могут временно уменьшить опухоль. Эти препараты могут иметь серьезные побочные эффекты и, как правило, очень дороги. Существует разновидность абдоминальной хирургии (миомэктомия), при которой миома удаляется без удаления матки (дополнительную информацию см. В разделе Альтернативы ). Этих методов лечения может быть достаточно или они могут предложить временное облегчение и позволить женщине отложить гистерэктомию, особенно если она все еще желает иметь детей. В наиболее тяжелых случаях может быть рекомендована гистерэктомия.
Некоторые женщины предпочитают ничего не делать, поскольку миома часто уменьшается в размерах по мере того, как женщина переживает менопаузу.
Что такое миома?
Миома — это незлокачественное образование (опухоль), состоящее в основном из фиброзной ткани, например мышцы. Миома растет внутри или вокруг матки (матки). Это наиболее распространенный тип роста в области таза у женщин (таз — это костная структура в нижней части позвоночника).
Миома матки
По данным США.Национальные институты здоровья (NIH), 20-25% женщин репродуктивного возраста имеют миомы. К 50 годам до 80% чернокожих женщин и до 70% белых женщин имеют миомы. Миома матки чаще всего встречается у женщин в возрасте от 40 до 50 лет, хотя у некоторых женщин миома может развиться в более молодом возрасте. По крайней мере, у 25% женщин имеется миома матки, которая может вызывать проблемы. Многие женщины с миомой никогда не имеют проблем и никогда не знают, что у них миома.
Матка — матка
Матка (матка) — орган грушевидной формы, расположенный в нижней части тела женщины.Он состоит из мышечной стенки, эндометрия (слизистой оболочки) и шейки матки (отверстия). У небеременных женщин подкладка снимается ежемесячно в рамках менструального цикла (периода). У беременных женщин матка — это место, где плод будет расти и развиваться.
Рисунок 1. Женская репродуктивная система
Существуют ли разные типы миомы?
Миома может быть очень маленькой, размером с семечко, или большой, размером с грейпфрут. Медицинский термин для обозначения миомы — лейомиома или миома.У женщины может быть одна или несколько миом. Миома может находиться внутри матки (подслизистый слой), вне матки (субсерозный слой) или в стенке матки (интрамуральный). Большинство миомы разрастаются в стенке матки. Миома также может вырастать из матки на стеблях, называемых цветоножками.
Рис. 2. Иллюстрация миомы матки с веб-сайта США «Здоровье и здоровье женщин»
Что вызывает миому?
Миома возникает, когда клетки стенки матки разрастаются.Однако причина миомы матки неизвестна. У исследователей есть много идей о том, что может вызвать миому, но ни одно из них не рассматривается как определенная причина миомы. Некоторые из этих идей включают:
- Миома может быть генетической (передается в семье).
- Женские гормоны, эстроген и прогестерон, вызывают рост миомы.
Фиброиды быстро растут во время беременности при высоком уровне гормонов и уменьшаются при применении антигормональных препаратов. Миома также перестает расти или сокращаться, когда женщина достигает менопаузы.
Может ли миома превратиться в рак?
Миома обычно доброкачественная (не злокачественная). Наличие миомы не увеличивает риск развития рака у женщины. Менее чем в 1 из 1000 случаев возникает злокачественная миома. Раковая миома называется лейомиосаркомой .
У кого обычно развивается миома?
Возраст, раса, образ жизни и генетика могут играть роль в развитии миомы. Вот несколько известных факторов риска:
- Наличие у члена семьи миомы увеличивает риск.Если у матери женщины была миома, ее риск развития миомы примерно в 3 раза выше среднего.
- Афроамериканцы в 2-3 раза чаще имеют симптоматические (такие как боль или кровотечение) миому матки и часто заболевают миомой в более молодом возрасте, чем остальная часть населения женщин с миомой матки.
- Азиатские женщины реже имеют симптоматическую миому матки.
- Ожирение связано с миомой матки.Риск развития миомы у женщин с ожирением в 2-3 раза выше, чем у женщин со средним весом.
- Употребление в пищу говядины, красного мяса (кроме говядины) и ветчины связано с наличием миомы матки, в то время как употребление зеленых овощей, по-видимому, защищает женщин от развития миомы.
Каковы симптомы миомы?
У большинства женщин миома не вызывает симптомов. По крайней мере, 25% женщин с миомой матки действительно имеют симптомы, которые могут включать:
- Обильное кровотечение или болезненные месячные
- Кровотечение между менструациями
- Судороги
- Вздутие живота (область живота или таза)
- Ощущение распирания в области таза
- Боль во время секса
- Боль в пояснице
- Частое мочеиспускание
Миома также может вызывать бесплодие (невозможность забеременеть), выкидыши или преждевременные роды (роды до 37 недель беременности).
Как узнать, что у вас миома?
Вы можете не знать, есть ли у вас миома, если они не вызывают никаких проблем. Поставщик медицинских услуг может обнаружить миому при обычном осмотре, или вы можете обратиться к своему врачу, если у вас есть симптомы. Поставщик медицинских услуг может:
- Проведите физический осмотр матки (осмотр органов малого таза), чтобы проверить размер матки (матки), и во время осмотра тазовых органов можете почувствовать миому в виде шишки на матке.
- Отправьте вас на процедуру, чтобы получить «снимок» вашей матки.
- Сделайте анализы крови, чтобы проверить свой анализ крови на анемию (низкий уровень железа в крови из-за обильных менструаций или кровотечения между менструациями) или других проблем.
Гинекологический осмотр и тесты помогут вашему врачу выяснить, есть ли у вас миома, где они находятся и насколько велики.
Какие процедуры можно сделать, чтобы узнать, есть ли у вас миома?
Ваш лечащий врач может провести визуализацию, чтобы получить изображение, подтверждающее наличие миомы.Сюда могут входить:
- Ультразвук (США) — использует звуковые волны для создания изображения, чтобы увидеть, есть ли у вас миома. Ультразвуковой датчик можно поместить на живот или во влагалище во время ультразвукового исследования.
- Магнитно-резонансная томография (МРТ) — для получения изображения используются магниты и радиоволны.
- Рентгеновские лучи — для получения изображения используется форма излучения.
- Cat Scan (CT) — делает множество рентгеновских снимков тела под разными углами для получения более полного изображения.
- Гистеросальпингограмма (HSG)
- Соногистерограмма — ультразвуковой тест, в котором используется физиологический раствор и ультразвук для исследования матки и области таза.
Вам также могут потребоваться дополнительные процедуры, чтобы точно узнать, есть ли у вас миома. Для этого есть два типа процедур:
- Диагностическая лапароскопия или гинекологическая лапароскопия — операция, при которой врач делает разрез в брюшной полости и вставляет тонкую трубку с подсветкой с прикрепленной маленькой камерой.Это позволяет врачу заглянуть внутрь живота, посмотреть на матку, яичники и область таза.
- Гистероскопия — Врач проводит длинную тонкую трубку со светом через влагалище и шейку матки в матку. К гистероскопу прикреплены свет и камера, чтобы врач мог увидеть внутреннюю часть матки на видеоэкране.
Могу ли я забеременеть, если у меня миома?
В некоторых случаях миома бывает достаточно серьезной, чтобы женщина не забеременела (бесплодие).Если женщина беременна, миома может вызывать проблемы (осложнения) во время беременности, родов и родов. Поскольку миома контролируется уровнем гормонов, они быстро растут во время беременности. Уровень гормонов во время беременности высокий.
Какие проблемы вызывает миома во время беременности?
Наиболее частые осложнения, вызванные миомой во время беременности:
- Роды не развиваются — это может произойти, если матка (матка) не сокращается должным образом и ребенок не выходит через родовые пути, чтобы родиться.
- Ребенок в тазовом предлежании — ребенок выходит сначала снизу. Обычно у ребенка голова выходит вперед, а у малышей с тазовым предлежанием — нижняя часть или ноги впереди.
- Отслойка плаценты — плацента отделяется от матки (матки) перед родами.
- Преждевременные роды — ребенок родился до 37 недели беременности.
- Кесарево сечение (кесарево сечение) — делается разрез (разрез) в брюшной полости (животе) и матке (матке) матери, после чего ребенок вынимается.
Какие методы лечения миомы?
Если у женщины сильное кровотечение, которое может вызвать низкий показатель крови, или если у женщины сильные спазмы, болезненные месячные, бесплодие, проблемы с мочевым пузырем или кишечником, ей потребуется лечение.
Перед тем, как принять решение о лечении, важно поговорить со своим врачом, чтобы получить дополнительную информацию. Спросите своего врача:
- Сколько у меня миомы и будут ли они расти?
- Где они расположены и будут ли они создавать проблемы?
- Нужно ли мне лечение, если у меня нет проблем?
- Какие у меня варианты лечения?
- Могу ли я попробовать другие варианты, например, лекарства или гормональную терапию, перед операцией?
- Какие варианты лечения помимо гистерэктомии?
- Каковы риски и преимущества этих вариантов лечения?
Если вам нужна дополнительная информация перед принятием решения о лечении, вы можете попросить своего поставщика медицинских услуг направить вас к другому врачу для получения второго мнения, чтобы убедиться, что вы принимаете правильное решение.
Есть много вариантов лечения миомы матки, в том числе:
Лекарства
При эпизодической боли или дискомфорте от легкой до умеренной можно принимать безрецептурные лекарства, такие как ибупрофен или парацетамол. Безрецептурные нестероидные противовоспалительные препараты (НПВП), такие как ибупрофен, при использовании на ранних сроках беременности могут вызвать выкидыш.
При симптомах обильного кровотечения, которое может вызвать анемию, прием добавок железа и диета, богатая железом, могут помочь предотвратить анемию или вылечить анемию.Для более серьезных симптомов могут потребоваться более сильные препараты, отпускаемые по рецепту вашего лечащего врача.
Гормональная терапия
Противозачаточные таблетки (оральные контрацептивы) можно использовать для лечения симптомов кровотечения при миоме. Противозачаточные таблетки в малых дозах или инъекции, подобные прогестерону (например, Депо-Провера), не вызывают роста миомы и могут помочь контролировать сильное кровотечение. Внутриматочная спираль (ВМС), которая содержит небольшое количество прогестероноподобного лекарства (например, Мирена ВМС), также может контролировать симптомы миомы и обеспечивать контроль над рождаемостью.
Агонисты гонадотропин-рилизинг гормона (GnRHa)
Некоторые миомы лечат GnRHa, гормоном, который снижает количество эстрогена для уменьшения размеров миомы и контроля симптомов. Иногда ГнРГ используется перед операцией, чтобы облегчить удаление миомы. Большинство женщин могут принимать GnRHa без каких-либо проблем, но использование GnRHa вызывает побочные эффекты, похожие на менопаузу, такие как:
- Приливы
- Депрессия или перепады настроения
- Снижение сексуального интереса
- Бессонница (невозможность заснуть)
- Головные боли
- Истончение кости
- Боль в суставах
Побочные эффекты исчезают, когда ГнРГ прекращается, и как только вы прекращаете принимать лекарства, миома часто быстро восстанавливается.У большинства женщин не бывает менструаций при приеме ГнРГ. Это может облегчить симптомы сильного кровотечения и улучшить низкий показатель крови (анемию), который может возникнуть при сильном кровотечении. Поскольку ГнРГ может вызвать истончение костей, его обычно применяют в течение шести месяцев или меньше.
Хирургия
Существует три хирургических метода лечения миомы:
- Миомэктомия — вырезание миомы матки,
- Абляция эндометрия — удаление или разрушение слизистой оболочки матки, или
- Гистерэктомия — удаление всей матки (матки).
Используемый хирургический метод зависит от размера, расположения и количества миомы.
Миомэктомия
Миомэктомия — это удаление миомы без удаления матки, что делает возможной беременность у некоторых женщин. Женщина, перенесшая миомэктомию, может иметь проблемы с плацентой или может повысить вероятность кесарева сечения, если она забеременеет. Миома также может развиться снова, даже после миомэктомии.
Миомэктомию можно сделать:
- Лапароскопия — выполнение одного или нескольких небольших разрезов в брюшной полости и введение прибора для просмотра с подсветкой для удаления миомы через небольшие разрезы,
- Гистероскопия — использование прибора для просмотра с подсветкой, проходящего через влагалище в матку для удаления миомы, или
- Лапаротомия — серьезное хирургическое вмешательство, при котором надрезают живот и матку большего размера.
Тип операции, выполняемой при миомэктомии, зависит от размера и расположения миомы.
Абляция эндометрия
Абляция эндометрия — это удаление или разрушение слизистой оболочки матки с помощью лазера, проволочных петель, замораживания или других методов для остановки очень сильного кровотечения. Эта процедура обычно считается незначительной операцией и может выполняться в амбулаторных условиях. Женщина, перенесшая эту процедуру, не сможет иметь детей. Осложнения могут возникнуть, но нечасто.
Гистерэктомия
Гистерэктомия — операция по удалению матки (матки). Единственное абсолютное лекарство от миомы матки — гистерэктомия. Эта процедура приводит к стойкому бесплодию; женщина не сможет иметь детей. Гистерэктомия — серьезная операция. Все возможные риски хирургического вмешательства, перечисленные выше, одинаковы для гистерэктомии.
Эмболизация
Эмболизация миомы матки (UFE) или эмболизация маточной артерии (UAE) — нехирургическая процедура, которая блокирует приток крови к миомам в матке.Эмболизация проводится под местной анестезией, на коже нет разрезов и разрезов. Тонкая гибкая трубка продевается в кровеносные сосуды, по которым кровь к миоме; затем раствор вводится в кровеносные сосуды. Это блокирует кровоснабжение миомы, вызывая ее сокращение. Миома, подвергшаяся эмболизации, сужается вдвое и более. Нормальная ткань матки обычно остается невредимой, потому что она снабжается кровью других артерий.
Беременность возможна после эмболизации, но риски для беременности после эмболизации полностью не известны.Эмболизация — это процедура для женщин, не желающих в будущем иметь детей.
Лучшими кандидатами на эмболизацию считаются женщины, которые:
- Имеют миомы, вызывающие сильное кровотечение
- Имеются миомы, вызывающие боль или давящие на мочевой пузырь или прямую кишку
- Не хочу гистерэктомию
- Не хочу иметь детей в будущем
Осложнения эмболизации нечасты, но могут возникнуть.Их:
- Инфекция — наиболее серьезное, потенциально опасное для жизни осложнение эмболизации. Немедленно обратитесь к врачу, если у вас поднялась температура, и вы почувствовали себя плохо или заметили гной в выделениях из влагалища. В редких случаях для лечения инфицированной матки требуется экстренная гистерэктомия.
- Отсутствие менструального цикла
- Преждевременная менопауза
- Образование рубцовой ткани
Важно отметить, что все женщины разные, и лечение может отличаться.Только ваш лечащий врач может предложить вам лучшие варианты лечения миомы матки.
Разрабатываются ли новые методы лечения миомы матки?
Есть несколько новых способов разрушения миомы или удаления миомы. Эти методы еще не являются стандартными методами лечения, поэтому ваш лечащий врач может не предлагать их, а ваша медицинская страховка может не оплачивать их.
Если ваш врач предлагает одну из этих процедур, спросите:
- Сколько процедур он сделал,
- Насколько они успешны,
- Какие проблемы могут возникнуть, и
- Покрывает ли эта процедура ваша страховка.
Миолиз
Миолиз — это разрушение мышечной ткани. Миолиз обычно рекомендуется при меньших размерах миомы. Не рекомендуется женщинам, которые хотят иметь детей. Эти методы лечения могут вызвать серьезные осложнения беременности, такие как рубцевание матки и инфекция; они могут быть опасны как для матери, так и для плода.
- Лазер (миолиз) — обычно выполняется лапароскопией. Лазер используется для удаления миомы или свертывания кровоснабжения миомы, в результате чего миома сокращается и в конечном итоге умирает.
- Холод (криомиолиз) — обычно выполняется лапароскопией. Жидкий азот используется для замораживания миомы.
- Электрический ток — Коагуляция миомы (миолиз) — обычно выполняется лапароскопией. Электрическая игла вводится непосредственно в миому, доставляя высокотемпературную энергию для разрушения миомы и кровеносных сосудов, питающих ее.
- Высокочастотный сфокусированный ультразвук — используя высокоинтенсивный ультразвуковой луч, сканер магнитно-резонансной томографии (МРТ) помогает врачу определить местонахождение миомы, а ультразвук излучает очень горячие звуковые волны, чтобы разрушить ее.
Новые лекарства
Новые противогормональные препараты и другие лекарства изучаются для лечения миомы, но ни один из них еще не доступен или одобрен Федеральным управлением по лекарствам (FDA) для нас в США.
Важно, чтобы вы поговорили со своим врачом, чтобы полностью понять возможные варианты лечения миомы матки, которые вызывают у вас проблемы. Если ваш лечащий врач рекомендует гистерэктомию, обязательно спросите, почему другие варианты вам не подходят.Помните, что вы можете запросить второе мнение, чтобы убедиться, что вариант лечения вам подходит.