Эпидуральная и спинальная анестезия при кесаревом сечении: в чём отличие?
Многие полагают, что спинальная и эпидуральная анестезии – это одно. На самом деле схожи только механические действия при этих видах обезболивания. Основная разница в том, куда именно вводится лекарство. В случае спинальной анестезии обезболивающий препарат вводится в спинномозговую жидкость при помощи специального наркозного аппарата. При эпидуральной анестезии – в эпидуральное пространство. Спинальная анестезия может использоваться при проведении любых операций ниже уровня пупка, в том числе при кесаревом сечении.
В ситуации, когда есть необходимость в срочном кесаревом сечении, производится только спинальная анестезия, так как она имеет быстрое действие и риск недостаточного обезболивания крайне невелик. Доза анестетика необходима меньше, чем при других видах наркоза. Хотя лекарственные препараты не вызывают негативных последствий на ребёнке, сама анестезия приводит к гипоксии плода, поэтому врач обязан извлечь чадо как можно раньше.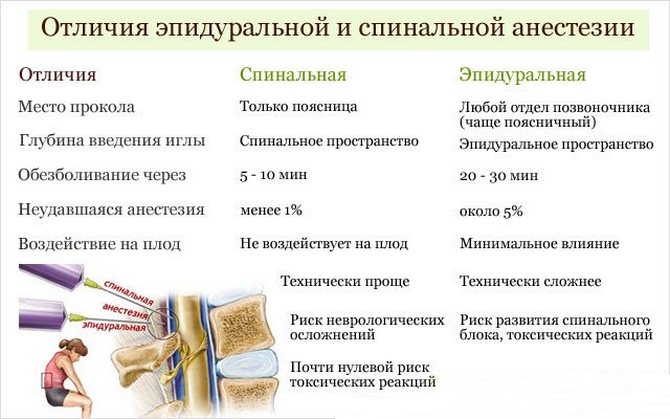
После того как начинает действовать анестезия, отмечается эффект «онемения» всей нижней части тела. Спинальную анестезию невозможно продлить. Если операция требует больше времени, то пациентку переводят на общий наркоз.
Эпидуральная анестезия используется в качестве полного обезболивания как дополнение к общему наркозу и может служить послеоперационным обезболивающим. Она применяется и там, где хирургического вмешательства не требуется.
Эпидуральной анестезией способен снять большую часть спинных болей.
Эпидуральная анестезия опасна и требует определённой квалификации анестезиолога. При попадании в кровоток анестетик приводит к отравлению. Возможен даже летальный исход. Действие анестезии развивается в течение 20 минут после укола. Во время эпидурального обезболивания в месте прокола оставляется катетер, по которому в процессе операции можно добавить анестетик и тем самым продлить срок нечувствительности организма. Это очень важно, если возникли осложнения и операция затянулась.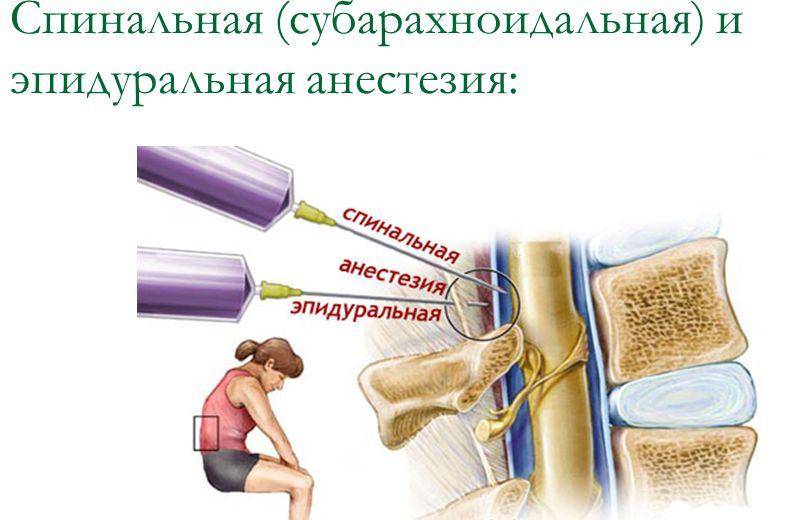
Все виды медицинского оборудования на сайте http://neomedrem.kz/ .
Виды анестезии при операции кесарево сечение
Главная страница / Дополнительная информация
Просмотров: 107250КЕСАРЕВО СЕЧЕНИЕ: Ваш выбор анестезии
Один из пяти новорожденных появляется на свет при помощи операции кесарева сечения и в двух случаях из трех это вмешательство не планируется заранее. Возможно, Вы захотите просмотреть данный буклет, даже если сами не готовитесь к такой операции.
Рождение ребенка является незабываемым впечатлением
Роды путем кесарева сечения могут быть столь же удовлетворяющими и приносящими положительные эмоции, как и роды, протекающие естественным путем. Если произойдет так, что Вам будет необходимо кесарево сечение, ни в коем случае не следует воспринимать этот факт как неудачу в каком бы то ни было смысле. Помните, что самая важная вещь—это безопасность для Вас и Вашего ребенка. Бывают ситуации, когда именно кесарево сечение является наилучшим способом обеспечения этой безопасности. Существует несколько видов анестезии (обезболивания) при операции кесарева сечения. Данная памятка объясняет различные варианты. Главное – Вы должны обсудить выбор анестезии с врачом-анестезиологом. Анестезиологи, работающие в акушерстве, являются врачами, специализирующимися в области обезболивания и обеспечения безопасности беременных и новорожденных при хирургических вмешательствах.
Когда операция кесарева сечения запланирована заранее – это плановое кесарево сечение.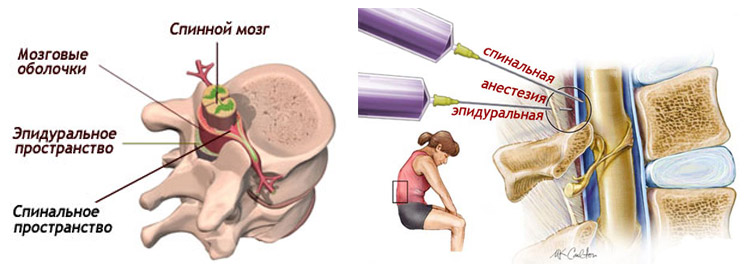 Его рекомендуют, если имеется повышенная вероятность развития осложнений при проведении родов естественным путем. Одним из примеров является ситуация, когда плод занимает неправильное положение в матке на поздних сроках беременности.
Его рекомендуют, если имеется повышенная вероятность развития осложнений при проведении родов естественным путем. Одним из примеров является ситуация, когда плод занимает неправильное положение в матке на поздних сроках беременности.
В других случаях кесарево сечение выполняется по срочным показаниям, обычно уже в процессе родов. Это так называемое экстренное кесарево сечение. Данная операция может потребоваться из-за слабости родовой деятельности, по причине внезапного ухудшения состояния плода или вследствие сочетания этих осложнений.
Врач акушер-гинеколог обсудит с Вами причины, по которым требуется кесарево сечение, и Ваше согласие на вмешательство.
Виды анестезии:
Существует два основных вида анестезии: регионарная и общая. Большинство кесаревых сечений выполняются под так называемой  Такая анестезия является более безопасной и для матери, и для новорожденного. Более того, она дает возможность Вам и отцу ребенка (если он желает присутствовать при родах) вместе пережить момент появления малыша на свет.
Такая анестезия является более безопасной и для матери, и для новорожденного. Более того, она дает возможность Вам и отцу ребенка (если он желает присутствовать при родах) вместе пережить момент появления малыша на свет.
В свою очередь, существует три типа регионарной анестезии:
Спинальная анестезия — наиболее часто используемый метод.Ее можно вы полнить как при плановом, так и при экстренном кесаревом сечении. Нервы, отходящие от спинного мозга, окутаны особым футляром из оболочек, в котором содержится жидкость и все это располагается внутри позвоночника. Местный анестетик вводится в этот самый футляр с жидкостью с помощью очень тонкой иглы. Спинальная анестезия наступает быстро и требует относительно небольшой дозы анестетика.
Эпидуральная анестезия.В этом случае тонкая пластиковая трубочка(катетер)вводится кнаружи от упомянутого футляра с жидкостью, туда, где проходят нервы, проводящие болевые импульсы от матки.

Комбинированная спинально-эпидуральная анестезия является сочетаниемдвух перечисленных видов обезболивания. Спинальную анестезию используют собственно для обезболивания операции кесарева сечения, эпидуральную — для того, чтобы при необходимости ввести дополнительную дозу препарата и для устранения боли в послеоперационном периоде.
Общая анестезия (наркоз)
При проведении общей анестезии Вы будете спать во время операции.
В наши дни наркоз при кесаревом сечении применяют реже, чем это делалось ранее. Общая анестезия может потребоваться в некоторых экстренных случаях, в ситуациях, когда регионарная анестезия по тем или иным причинам нежелательна, или же пациентка предпочитает находиться в состояния сна во время вмешательства.
Доводы «за» и «против» каждого из видов анестезии описываются далее в этой памятке. Вначале Вам будет полезно узнать, как производится подготовка к кесареву сечению и что для этого необходимо.
Предоперационное обследование
Если Вам планируется операция кесарева сечения, необходимо заранее госпитализироваться в стационар.
Осмотр анестезиолога
Перед операцией кесарева сечения Вас обязательно осмотрит врач-анестезиолог. Он ознакомится с Вашей медицинской картой и соберет информацию о состоянии вашего здоровья, течении предшествующих анестезий, если таковые были. В некоторых случаях может потребоваться дополнительное обследование.
В день операции
Акушерка поможет Вам надеть специальные чулки для предотвращения образования тромбов (сгустков крови ) в венах ног.
В операционной к Вам прикрепят специальные датчики, чтобы измерять артериальное давление, пульс и насыщение крови кислородом; все это совершенно безболезненно.
Медсестра-анестезистка установит внутривенный катетер для вливания инфузионных растворов и постановки внутривенных инъекций. Для сокращения риска развития инфекции в послеоперационной ране Вам введут антибиотик.
Что будет происходить, если Вам необходимо выполнить регионарную анестезию?
Вас попросят либо сесть, либо лечь на бок и согнуть спину. Анестезиолог обработает кожу спины специальным дезинфицирующим раствором, при этом Вы ощутите холод.
При проведении спинальной анестезии, очень тонкая игла будет введена Вам в спину, обычно безболезненно.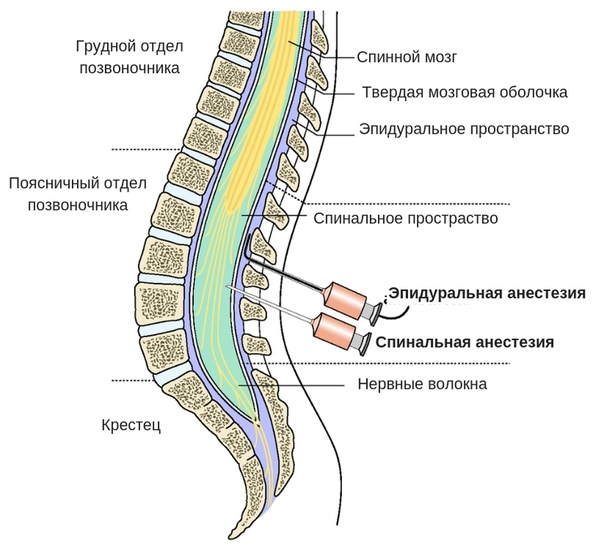 В некоторых случаях, по мере продвижения иглы, Вы можете почувствовать легкое покалывание в одной из ног или испытать что-то наподобие слабого удара электрическим током. Вам следует сообщить врачу об этом, но важно сохранять неподвижность во время выполнения процедуры. Как только игла будет установлена в правильное положение, вводят местный анестетик, после чего иглу удалят. Обычно вся процедура занимает несколько минут, но иногда бывает непросто сразу установить иглу в правильную позицию; в этом случае манипуляция займет несколько больше времени.
В некоторых случаях, по мере продвижения иглы, Вы можете почувствовать легкое покалывание в одной из ног или испытать что-то наподобие слабого удара электрическим током. Вам следует сообщить врачу об этом, но важно сохранять неподвижность во время выполнения процедуры. Как только игла будет установлена в правильное положение, вводят местный анестетик, после чего иглу удалят. Обычно вся процедура занимает несколько минут, но иногда бывает непросто сразу установить иглу в правильную позицию; в этом случае манипуляция займет несколько больше времени.
В случае эпидуральной анестезии применяется более толстая игла для того, чтобы через нее установить катетер (тонкую трубочку) в эпидуральное пространство. Так же как и при спинальной анестезии, возможны лишь ощущения покалывания или легкого удара током, отдающие в ногу. Здесь Вам опять-таки важно сохранять неподвижность пока анестезиолог проводит манипуляцию. Как только катетер будет установлен, врач разрешит Вам изменить позу.
Если же у Вас уже имеется эпидуральный катетер, установленный ранее для обезболивания родов, единственное, что должен сделать анестезиолог – это ввести в этот катетер более высокую дозу лекарства, достаточную для обезболивания операции кесарева сечения. В тех случаях, когда операция должна быть выполнена настолько экстренно, что нет времени ждать наступления эпидуральной анестезии, Вам могут произвести другой вид обезболивания.
Вы будете знать, что спинальная или эпидуральная анестезия начала действовать, поскольку начнете ощущать тяжесть и тепло в ногах. Возможно также чувство легкого покалывания. Онемение постепенно будет распространяться вверх по Вашему телу. Врач-анестезиолог будет проверять насколько широко распространилась зона обезболивания, и готовы ли Вы к операции. Иногда бывает нужно изменить положение тела для обеспечения хорошей анестезии. Вам будут часто измерять артериальное давление.
В процессе наступления эффекта анестезии, акушерка установит Вам катетер в мочевой пузырь, чтобы опорожнять его по ходу операции. Вы не почувствуете при этом дискомфорта. Эта трубка в мочевом пузыре может быть оставлена до следующего утра, и не надо будет беспокоиться о мочеиспускании.
Вы не почувствуете при этом дискомфорта. Эта трубка в мочевом пузыре может быть оставлена до следующего утра, и не надо будет беспокоиться о мочеиспускании.
Для проведения операции Вам потребуется лечь на спину. Если возникнет чувство тошноты, Вам следует обязательно сказать об этом анестезиологу. Часто причиной тошноты является снижение артериального давления. Врач проведет соответствующее лечение.
Пока ребенок не родился, Вам может потребоваться вдыхание кислорода через специальную лицевую маску, чтобы обеспечить поступление кислорода в организм ребенка в достаточном количестве.
Преимущества регионарной анестезии по сравнению с наркозом:
- На операции Вы будете в сознании, можете ее «контролировать»
- Вы сможете увидеть и услышать ребенка.
- Не будете чувствовать сонливость после операции.
- Раннее начало общения с ребенком и грудного вскармливания.
- Эффективное послеоперационное обезболивание.
- Ребенок рождается в ясном сознании.

Недостатки регионарной анестезии по сравнению с наркозом:
- Требуется больше времени, чтобы выполнить регионарную анестезию, чем ввести пациента в наркоз.
- В отдельных случаях после регионарной анестезии некоторое время может отмечаться шаткость походки.
- В редких ситуациях регионарная анестезия может не оказать должного эффекта и придется перейти к наркозу.
Регионарная анестезия может, кроме того, вызывать:
- Чувство покалывания или онемения в ноге (чаще после спинальной анестезии). Это бывает примерно у одной из десяти тысяч пациенток и может длиться несколько недель или месяцев.
- Кожный зуд во время операции, но он поддается лечению.
- Головную боль (реже, чем у одной из ста пациенток). Она также поддается лечению.
- Местную болезненность в области спины в течение нескольких дней. В этом нет ничего необычного.
Ни спинальная, ни эпидуральная анестезия не вызывают хроническую боль в спине! К сожалению, боли в спине часто беспокоят женщин после родов, особенно в тех случаях, когда эти симптомы имели место до или во время беременности. Однако, спинальная или эпидуральная анестезия не усугубляет эти боли.
Однако, спинальная или эпидуральная анестезия не усугубляет эти боли.
Что будет происходить, если Вам будут давать наркоз?
Вначале Вам предложат выпить лекарство, снижающее кислотность желудочного сока и еще до начала общей анестезии установят катетер в мочевой пузырь. Затем анестезиолог даст Вам подышать кислородом через маску в течение нескольких минут. Как только операционная бригада будет готова к работе, анестезиолог введет Вам в вену лекарство, вызывающее сон. Перед самым засыпанием медсестра слегка надавит Вам на шею спереди. Этот прием нужен для предотвращения попадания желудочного содержимого в легкие. Сон наступит очень быстро.
Когда Вы уже будете спать, специальную трубку введут Вам через рот в трахею (дыхательное горло) чтобы предупредить затекание содержимого желудка в легкие и для того, чтобы наркозный аппарат смог поддерживать Ваше дыхание. Анестезиолог будет продолжать вводить лекарства, обеспечивающие продолжение сна и позволяющие оперирующему врачу безопасно извлечь ребенка. Однако Вы не будете чувствовать происходящего.
Однако Вы не будете чувствовать происходящего.
Когда по окончанию операции Вы проснетесь, Вы можете почувствовать дискомфорт в горле из-за нахождения в нем упомянутой трубки (которую затем удалят) и ощутить некоторую болезненность в зоне операции. Кроме этого, Вы можете испытывать
сонливость или тошноту в течение некоторого времени. Тем не менее, Вы быстро вернетесь к своему обычному состоянию. Вас перевезут в палату пробуждения.
Некоторые причины, по которым наркоз может быть предпочтительнее для Вас:
- Состояния, при которых нарушена свертываемость крови. В этих случаях регионарную анестезию лучше избежать.
- Если операция чрезвычайно экстренная и нет времени провести ни спинальную, ни эпидуральную анестезию.
- Деформации или заболевания в области спины, делающие регионарную анестезию трудновыполнимой или невозможной.
- Те случаи, когда спинальная или эпидуральная анестезия не оказали должного эффекта.

Операция
Во время операции обычно устанавливается специальная занавеска, отграничивающая лицо пациента от зоны вмешательства. При этом врач-анестезиолог будет находиться рядом с Вами все время. Вы можете слышать, как проходят приготовления к операции, поскольку врачи акушеры-гинекологи работают в единой команде с акушерками и анестезиологической бригадой.
Кожный разрез обычно производится несколько ниже линии бикини. Когда Вам будут делать операцию, Вы можете почувствовать надавливание или натяжение, но не будете чувствовать боли. Анестезиолог будет непрерывно оценивать Ваше состояние во время операции и может провести дополнительное обезболивание при необходимости. В редких случаях может возникнуть необходимость перейти к общей анестезии (наркозу). Время от начала операции до извлечения младенца занимает обычно менее пяти минут. Сразу же после рождения, акушерка и педиатр осматривают новорожденного. После рождения препараты для сокращения матки вводятся в вену. Операционной бригаде потребуется примерно полчаса, чтобы закончить операцию.
Операционной бригаде потребуется примерно полчаса, чтобы закончить операцию.
Когда операция завершена
После окончания операции Вас переведут в палату пробуждения для наблюдения в течение ближайшего времени. Вам разрешат взять с собой телефон, воду без газа, средства личной гигиены, все остальные вещи передаются акушерке. Ребенок это время будет находиться в детском отделении, о его состоянии Вас проинформирует врач неонатолог. Несколько раз в сутки Вам принесут ребенка для кормления. В палате пробуждения препараты, введенные во время анестезии, постепенно прекратят свое действие, и могут появиться ощущения покалывания в ногах. Через несколько часов Вы снова сможете двигать ногами. Через шесть часов после операции сможете вставать и ходить по палате самостоятельно или при необходимости, с поддержкой медицинского персонала. Дайте знать медсестре, когда потребуется дополнительное обезболивание.
Обезболивание после операции
Существует ряд способов устранения боли после операции кесарева сечения:
- После операции Вам будет назначена плановая обезболивающая терапия: в виде внутримышечного и внутривенного введения обезболивающих препаратов.

- Если у Вас установлен эпидуральный катетер, его оставляют на определенное время для послеоперационного обезболивания.
Рождение ребенка путем кесарева сечения безопасно и может быть источником положительных эмоций. Многие женщины предпочитают находиться в сознании во время этого вмешательства. Другим же требуется наркоз по причинам, рассмотренным выше. Мы надеемся, что эта памятка поможет Вам сделать свой сознательный выбор анестезии при операции кесарева сечения.
Влияние спинальной и эпидуральной анестезии на периоперационную смерть, инфаркт миокарда и пневмонию: обзор Кокрейновских систематических обзоров
Эпидуральная и спинальная анестезия — это методы анестезии, которые блокируют передачу болезненных импульсов от места операции к головному мозгу на уровне спинного мозга. Они позволяют хирургу проводить операции на нижней части живота (ниже пупка) или на нижних конечностях без болезненных ощущений, пока человек находится в сознании. В этом Кокрейновском обзоре мы объединили соответствующие рандомизированные контролируемые исследования из девяти Кокрейновских систематических обзоров, в которых сравнивали эпидуральную или спинальную анестезию, как метод замены общей анестезии, или дополнительно к общей анестезии для уменьшения числа средств для наркоза или миорелаксантов, необходимых во время общей анестезии. Среди видов хирургических вмешательств были кесарево сечение, абдоминальная хирургия, восстановление отломков при переломах бедра, замена тазобедренных и коленных суставов и операции по улучшению кровообращения в нижней конечности.
Среди видов хирургических вмешательств были кесарево сечение, абдоминальная хирургия, восстановление отломков при переломах бедра, замена тазобедренных и коленных суставов и операции по улучшению кровообращения в нижней конечности.
Когда вместо общей анестезии проводили эпидуральную или спинальную анестезию, риск смерти во время операции или в течение следующих 30 дней уменьшился примерно на 29% (из 20 исследований с участием 3006 участников). Кроме того, риск развития пневмонии (воспаление легких) был снижен на 55% (из пяти исследований с участием 400 участников). Однако риск развития инфаркта миокарда (сердечные приступы) был одинаковым для обоих методов анестезии (из шести исследований с участием 849 участников).
При использовании эпидуральной анестезии (и реже спинальной) для уменьшения назначения числа других препаратов, необходимых при использовании общей анестезии, риск смерти во время операции или в течение 30 дней был одинаковым для обоих методов анестезии (из 18 исследований с участием 3228 участников).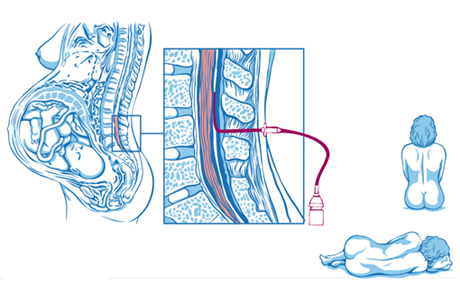 Кроме того, не было обнаружено различий в риске развития инфаркта миокарда (из восьми исследований с участием 1580 участников). Риск развития пневмонии был снижен примерно на 30%, когда была проведена коррекция на предмет возможных недостающих исследований (из девяти исследований с участием 2433 участников).
Кроме того, не было обнаружено различий в риске развития инфаркта миокарда (из восьми исследований с участием 1580 участников). Риск развития пневмонии был снижен примерно на 30%, когда была проведена коррекция на предмет возможных недостающих исследований (из девяти исследований с участием 2433 участников).
В этих исследованиях не сообщали о каких-либо серьезных побочных эффектах (судороги, остановка сердца, повреждение нервов длительностью более одного месяца или инфекция) от применения эпидуральной или спинальной анестезии.
Для всех шести сравнений качество доказательств было оценено как среднее из-за некоторых недостатков в том, как проводились исследования. Поэтому дальнейшие исследования могут оказать существенное влияние на нашу уверенность в этих результатах и могут даже изменить результаты.
.
Разница между эпидуральной и спинальной анестезией в родах | Я — мама
Если беременность или роды проходят с осложнением, роженице показано кесарево сечение.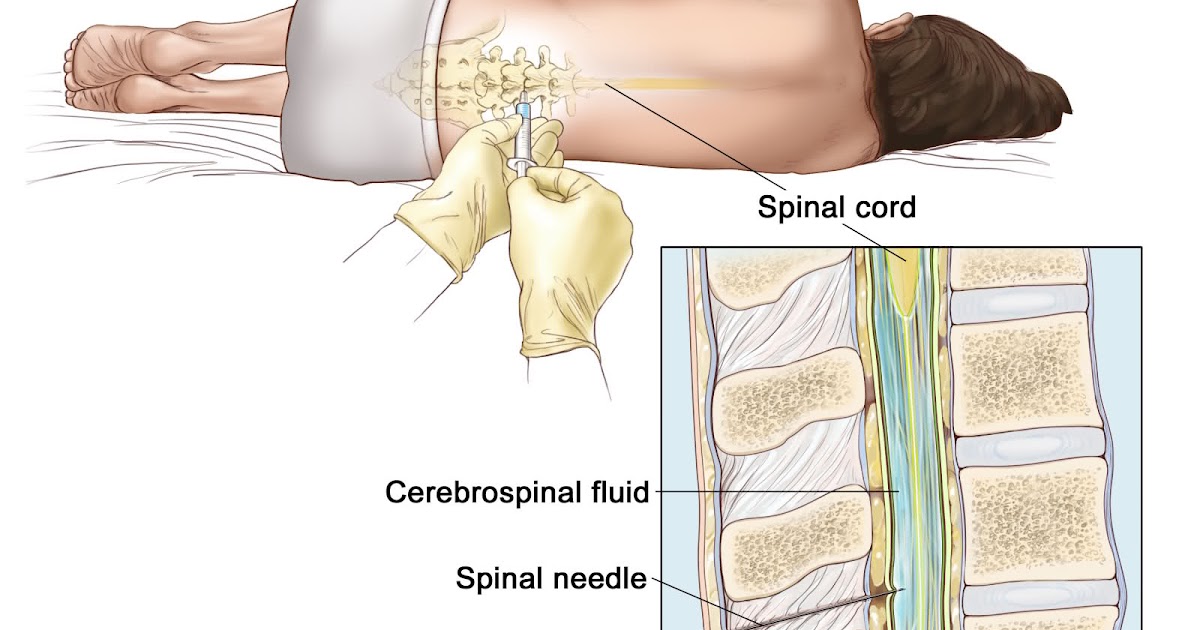 В некоторых случаях операцию проводят по желанию самой женщины. Неизменным остается одно: обязательная анестезия. Многие женщины, не разбираясь в тонкостях этого дела, просят «эпидуралку» и негодуют, когда им делают спинальную анестезию. Мол, «что вы мне тут втираете, эпидуралка лучше».
В некоторых случаях операцию проводят по желанию самой женщины. Неизменным остается одно: обязательная анестезия. Многие женщины, не разбираясь в тонкостях этого дела, просят «эпидуралку» и негодуют, когда им делают спинальную анестезию. Мол, «что вы мне тут втираете, эпидуралка лучше».
Стоит заметить, что и эпидуральная, и спинальная анестезия применяются при кесаревом сечении. Однако это не одно и то же.
Эпидуральная анестезияНазвана так потому, что препарат вводят в эпидуральное пространств. Оно расположено между позвоночником и внешней мембраной спинного мозга. Область, в которую будет введена игла с гибким катетером внутри, обезболивают местным анестетиком. После того, как катетер зафиксирован, иглу убирают. Далее в катетер вводится анестетик, при этом обезболивание происходит выше и ниже точки инъекции по мере необходимости.
Эпидуралка при родахСпинальная анестезияПроводится аналогично, с той лишь разницей, что анестетик вводится непосредственно в спинномозговую жидкость, окружающую спинной мозг.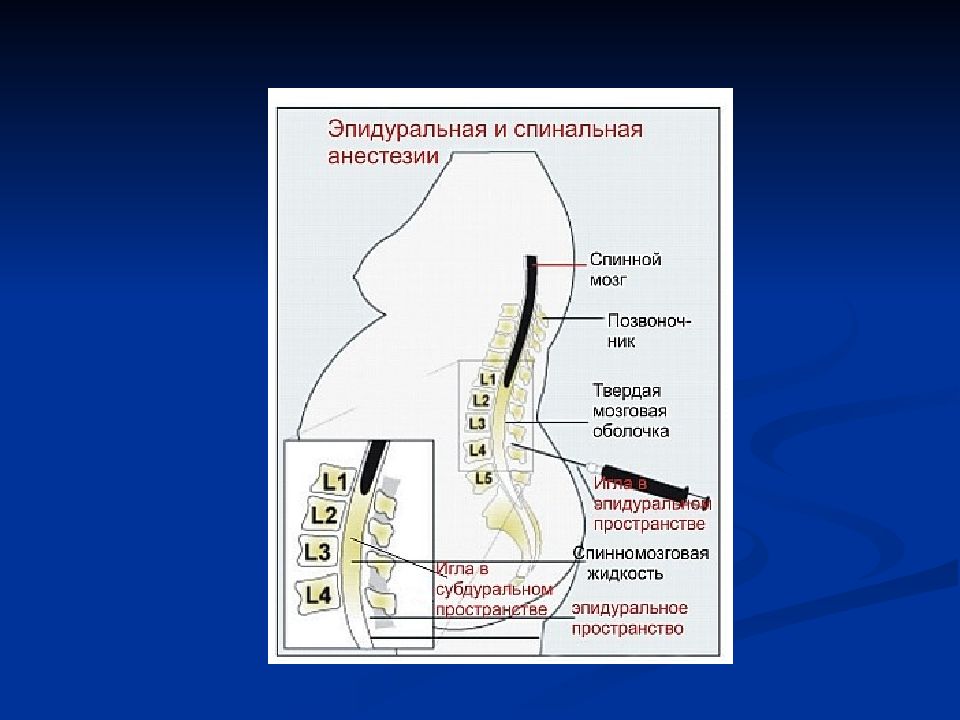 Область, в которую будет введена игла, также обезболивают местным анестетиком. Игла без катетера вводится в позвоночный канал, по ней и подают обезболивающее. Спинальная анестезия вызывает онемение нижней части тела ниже. Человек не сможет двигать ногами до тех пор, пока действие анестетика не пройдет.
Область, в которую будет введена игла, также обезболивают местным анестетиком. Игла без катетера вводится в позвоночный канал, по ней и подают обезболивающее. Спинальная анестезия вызывает онемение нижней части тела ниже. Человек не сможет двигать ногами до тех пор, пока действие анестетика не пройдет.
Комбинированная спинально-эпидуральная анестезия
Комбинированная спинально-эпидуральная анестезия (CSE) может сочетать в себе преимущества каждого метода. Он включает в себя спинномозговую инъекцию с последующим введением эпидурального катетера, с помощью которого также осуществляется дальнейшее поддержание анестезии.
Так в чем разница?
Разница между спинальной и эпидуральной анестезиейКак понять, что лучше: эпидуральная анестезия или спинальная
Эпидуральная анестезия — это основной способ облегчить боль у женщин, которым требуется обезболивание во время родов. Данная процедура требует немного больше времени для достижения желаемого эффекта. Но поскольку катетер может быть легко помещен в эпидуральное пространство, можно вводить повторные дозы лекарства для поддержания анестезии столько раз, сколько необходимо.
Оогласно этому исследованию спинальная анестезия может снизить частоту неудач безболезненной хирургии, а также потребность в спасательных анальгетиках во время интранатального КС.
Однако в каждом конкретном случае анестезия подбирается индивидуально, согласно показаниям и общему состоянию роженицы.
Спинальная анестезия — «Если есть выбор — спинальная или эпидуральная, выбирайте первую! Расскажу на своем опыте об обеих. Побочки, результат.»
Этот отзыв пишу для тех, кто, как и я не знал разницы в спинальной и эпидуральной анестезии. У меня были обе, поэтому готова рассказать, какая лучше и почему. Перед второй операцией КС (кесарево сечения) опытный анестезиолог рассказал мне, что к чему. Жаль, что я не могла учиться на ошибках других! Хотя в первый раз мне не предоставили выбора.
Предисловие.
Я никогда не хотела рожать путем КС (кесарево сечения), я была строго за естественные роды. Поэтому в первую беременность думала про анестезию, но ничего не изучала на этот счет, полагая, что, если «прижмет», то мне будет не до размышлений, какую выбрать. Да и не знала я, что анестезия может быть разной, а эпидуральная и спинальная анестезия хоть чем-то отличаются.
Да и не знала я, что анестезия может быть разной, а эпидуральная и спинальная анестезия хоть чем-то отличаются.
Нет, ну серьезно. Обе колют в спину. Я даже представить себе не могла, что они могут ТАК сильно отличаться. Оказывается, они действительно отличаются. И разобраться в этом мне помог анестезиолог перед вторыми родами.
Мой опыт.
Эпидуральная анестезия.
В первый раз мне поставили эпидуральную анестезию. Все было экстренно, тк в 30 недель и 1 день я поступила в ФБГУ им. Кулакова с диагнозом тяжелая преэклампсия, и родоразрешение было экстренным. (Подробнее об этой истории с хорошим финалом можно прочесть в отзыве о КС, ссылка на него находится внизу этого отзыва).
Анестезиолог дал мне на подпись бумаги о согласии. Уточнил, знаю ли я про эпидуральную анестезию. Я сказала, что слышала о такой, детали не уточнила, согласие подписала. Уточнила только про побочки, но мне сказали, что все индивидуально, но ничего критичного быть не должно.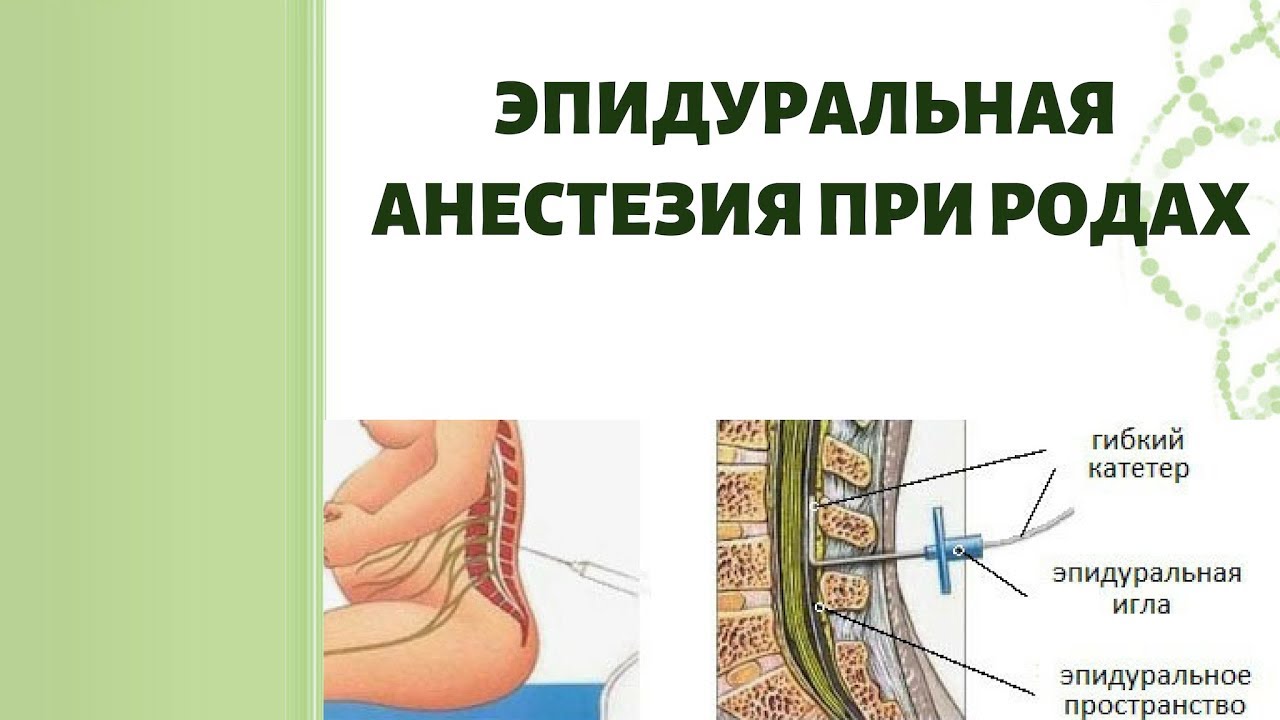
В самой операционной меня попросили свернуться бубликом — легла на левый бок, колени максимально подтянула к груди. Далее вот уже точно не помню, то ли протерли обезболивающим поверхность, то ли сделали укол. Но потом, когда кололи непосредственно анестезию, я все равно чувствовала боль. Боль до слез. Сзади услышала «не попали, давай еще раз». Потом была вторая попытка… Она была успешной! Далее я легла на спину, меня попросили поднять ногу и… я ее подняла. Прошло секунд 15, меня еще раз попросили поднять ногу. Но тут уже нога практически не слушалась, хотя чувствительность еще оставалась.
Но ждать было некогда, операция началась. Я почувствовала боль от надреза, дальше тоже было больно. Дальше было так, цитирую отрезок из моего отзыва на КС :
Потом давление на живот. Потом снова боль. Увы, для меня это было на пределе терпения… Начала стонать и жаловаться, что мне больно. Та самая стерва-медсестра снова вставила свои 5 копеек, заявила, что я вру. Это нормально вообще?! Зачем мне врать в такой момент?! Хорошо, что мой замечательный анестезиолог не обратил на нее внимание и сказал добавить какой-то препарат.
Добавили и меня моментально вырубило…
Когда пришла в себя, то анестезия все еще действовала. Отходила она медленно и муторно. Я находилась в реанимации и меня била крупная дрожь. Крупная настолько, что я вся ходила ходуном и дико мерзла. Не спасли даже несколько одеял. А помимо этого, конечно, мучалась от боли после операции…
Анестезиолог заходил несколько раз узнать о моем самочувствии. И я ему пожаловалась, что у меня никак не проходит онемение в левой ноге. Он сказал, что такое бывает, это нормально и пройдет. Но суть была в том, что онемение в пятке у меня не прошло и через пару недель… Когда я приходила к своей малышке в реанимацию, я его однажды встретила и уточнила, точно ли это нормально. Он заверил, что дело не в анестезии, а чем-то другом и, если меня это беспокоит, то нужно сделать МРТ. Мне тогда было не до этого. Онемение прошло через месяц примерно. Хотя до сих пор спустя 4 года то место менее чувствительное, чем все остальное. Других побочек у меня не было.
Отсюда делаю вывод, что скорее всего, задели какой-то нерв, и поэтому так вышло. Не очень приятно, честно говоря…
Катетер вытащили уже в послеродовом отделении. Не самые приятные ощущения, но вполне терпимо.
Спинальная анестезия.
Когда я лежала в родовом отделении роддома №5 ко мне пришел анестезиолог с бумагами на подпись о согласии на анестезию. Он, как и первый анестезиолог, выяснял у меня информацию на тему аллергенов и перенесенных ранее болезнях и операции КС первой. Он уточнил, какая была анестезия и очень удивился, что поставили не спинальную, а эпидуральную. Сначала даже не поверил, поэтому начал выяснять факты, чтобы убедиться. Тут то я и узнала, чем они отличаются!
Оказалось, что при эпидуральной анестезии в спину в эпидуральное пространство вводится катетер, через который и поступает анестезия. А при спинальной — делается лишь один укол в канал, так называемое спинальное пространство. При эпидуральной анестезии отключаются функции нервов, а при спинальной анестезии происходит временное отключение спинного мозга.
При эпидуральной анестезии отключаются функции нервов, а при спинальной анестезии происходит временное отключение спинного мозга.
По словам анестезиолога спинальная анестезия помогает эффективнее, чем эпидуральная, длится меньшее время, поэтому период отхождения более быстрый и легкий. Скорее всего первый раз мне поставили эпидуральную анестезию, тк операция была экстренная и врачи не знали, сколько она продлится и понадобится ли добавлять анестезии. Вообщем, он уверял, что спинальная мне точно понравился =) В том плане, что укол будет только один, и я точно ничего не почувствую во время операции, даже с моей чувствительностью к боли. Это обнадеживало! Тк я очень хорошо помнила боль во время первой операции.
В операционной в этот раз меня не просили ложиться, наоборот попросили сесть, наклониться вперед, держаться руками за край стола и максимально согнуть голову. Сначала сделали обезболивающий укол, а потом и укол с анестезией. В этот раз все получилось с первого раза! Да, обезболивающий укол пришлось перетерпеть, но укол с анестезией никакого негатива не вызвал.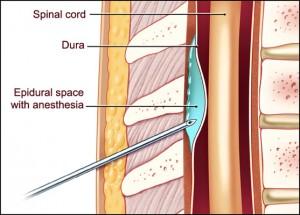
Мне помогли лечь. Сказали, что сейчас буду чувствовать тепло. И действительно, ноги начали теплеть и тяжелеть. Попросили поднять ногу, но я это не смогла, тк все ниже груди уже не ощущалось. Вообще, для обычного человека оказаться вдруг наполовину недееспособным — некий стресс, мне было жутко не по себе от этих ощущений, но это вынужденная мера. Далее, я наблюдала, как ставят шторки и очень переживала, что снова буду все чувствовать. То ли от нервов, то ли от анестезии, мне на пару минут стало трудновато дышать. Я сказала это врачу, они что-то добавили в капельницу и меня сразу же отпустило. Как же я была удивлена, когда поняла, что хирург уже начал операцию, а я совсем ничего не чувствую. Вот СОВСЕМ!!! Даже, когда надавливали на живот, я это поняла только по движению врача. Я понимала, что меня слегка «мотают» из стороны в сторону, когда доставали малыша, но ничего не ощущала. И вот тогда я выдохнула! Вот тогда я поверила, что не буду ничего чувствовать. В этот раз не будет боли.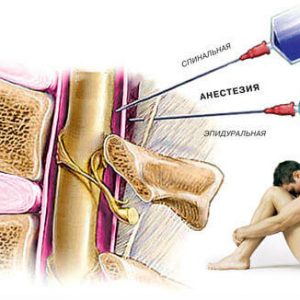 И я смогу услышать первый крик моего ребенка!
И я смогу услышать первый крик моего ребенка!
Так все и случилось =) Подробнее об этих родах можно прочитать в отзыве об отличном роддоме №5, ссылку на него найдете в конце этого отзыва.
Отходил наркоз и правда быстрее! При чем в этот раз не было ни холода, ни той самой дикой дрожи! И это было просто прекрасно. Отошли от наркоза все части тела плавно и примерно одновременно, никакого длительного онемения в этот раз не было, никакой побочки не случилось. Я очень рада, что врач оказался прав и в этот раз он сделал именно спинальную анестезию.
Плюсы спинальной анестезии на основании моего опыта и в целом:
✅ нахождение в сознании во время операции, что дает возможность общаться при необходимости с врачом и увидеть своего малыша в первые секунды его жизни, услышать первый крик. Это бесценно!
✅ по сравнению с общим наркозом при спинальной анестезии вещество не доходит до ребенка, соответственно не влияет на него
✅ более легкий период выхода из анестезии
Плюсы спинальной анестезии по сравнению с эпидуральной:
✅ быстрота обезболивания, результат наступает уже через несколько минут после инъекции
✅ полное отключение не только боли, но и чувствительности, тк при эпидуральной анестезии боли быть не должно, но вот ощущения прикосновения, скрежет от надреза вполне может и чаще всего остается
✅ короткое время воздействия, поэтому и отхождение от анестезии занимает всего пару часов
✅ отсутствие ощущения холода и дрожи при отхождении анестезии
✅ онемение проходит плавно и равномерно
Вывод: я однозначно всем рекомендую именно спинальную анестезию.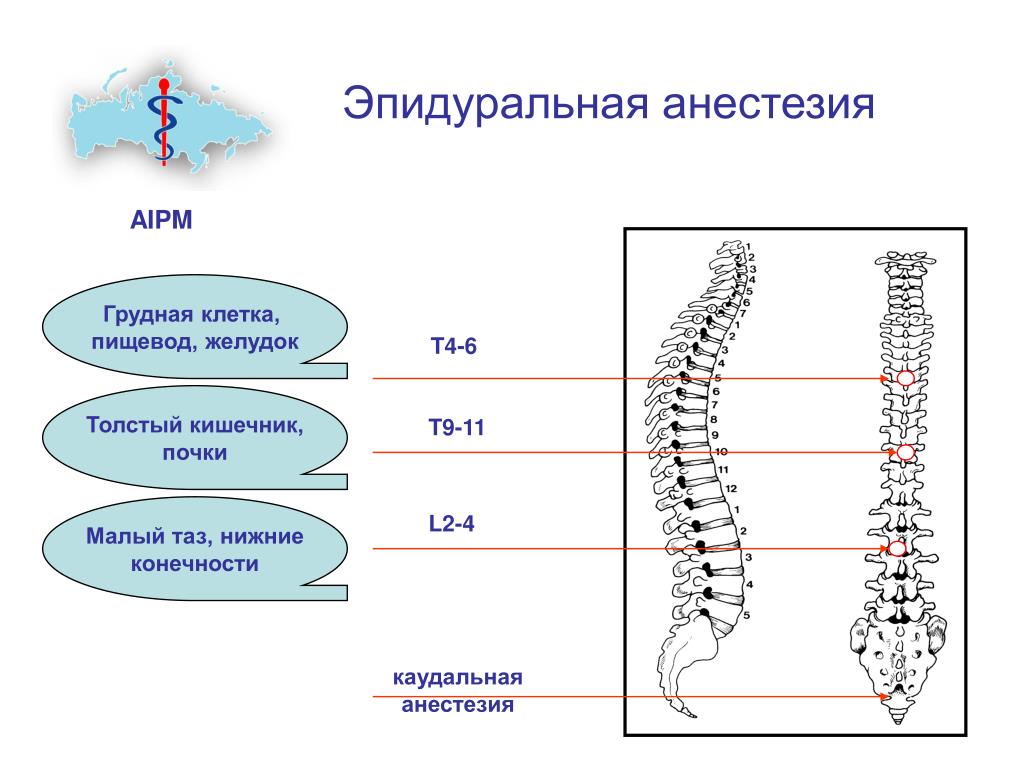 Если нет показаний для других видов анестезии, то лучше всего показывает себя именно спинальная, это касается и самого периода обезболивания, и послеоперационного периода. Да и для ребенка она наиболее безопасная. По данным статистики 90% женщин вынуждены согласиться на операцию КС не по собственному желанию, а по показаниям. Если в этом у нас нет выбора, то хотя бы вид анестезии можно выбрать, и в таком случае именно спинальная анестезия сможет хоть как-то минимизировать негативные моменты вынужденной операции. А быть в сознании, не испытывать не только боль, но и вообще какие-либо негативные ощущения, услышать первый крик ребенка, увидеть его в первые минуты жизни… это того стоит! Да, нужно помнить, что все индивидуально. Не стоит забывать, что и от врача многое зависит. Но все таки спинальная анестезия зарекомендовала себя, как наилучший вариант. Мой опыт двух операций кесарева сечения это подтверждает! Поэтому смело I recommend!
Если нет показаний для других видов анестезии, то лучше всего показывает себя именно спинальная, это касается и самого периода обезболивания, и послеоперационного периода. Да и для ребенка она наиболее безопасная. По данным статистики 90% женщин вынуждены согласиться на операцию КС не по собственному желанию, а по показаниям. Если в этом у нас нет выбора, то хотя бы вид анестезии можно выбрать, и в таком случае именно спинальная анестезия сможет хоть как-то минимизировать негативные моменты вынужденной операции. А быть в сознании, не испытывать не только боль, но и вообще какие-либо негативные ощущения, услышать первый крик ребенка, увидеть его в первые минуты жизни… это того стоит! Да, нужно помнить, что все индивидуально. Не стоит забывать, что и от врача многое зависит. Но все таки спинальная анестезия зарекомендовала себя, как наилучший вариант. Мой опыт двух операций кесарева сечения это подтверждает! Поэтому смело I recommend!
Благодарю за внимание! Успешной беременности и легких родов!
**********************************************************************
Понравился мой отзыв? Тогда добро пожаловать на мою страничку детских отзывов, надеюсь и остальные отзывы будут Вам также интересны и полезны.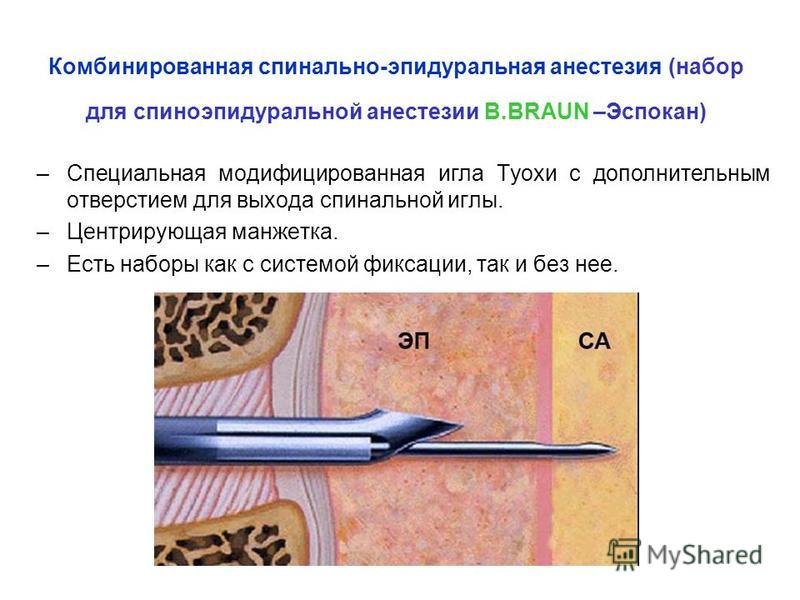
Отзывы по теме:
КБГ № 40 Родильный дом (роддом №5) — история планового кесарева, фото-экскурсия спустя 6 лет ремонта.
История первых родов путем экстренного кесарева сечения в 30 недель: что, как и почему. Финал счастливый =)
История грудного вскармливания малышки весом в 1кг.
Волшебный матрасик-кокон, который действительно спас меня и мою дочку!
Домашний доплер — слушайте сердечко малыша, когда он еще в животике столько, сколько захочется!
Гемангиома новорожденных — что делать? ФОТО до и после удаления жидким азотом 4-месячному ребенку.
Гирудотерапия — волшебные пиявки, которые помогают забеременеть.
Эпидуральная анестезия | orto.lv
При эпидуральной анестезии инъекция также делается в позвоночник. Однако, в отличие от спинальной анестезии, препарат вводится не в канал спинного мозга, а в эпидуральное пространство (вокруг спинномозгового канала). В канал вставляется катетер, который используется для введения болеутоляющих препаратов не только во время операции, но и на срок до пяти дней после операции.
«ORTO» клиника комбинирует эпидуральную анестезию со спинальной, например, при протезировании коленного сустава, или в тех случаях, когда в оперируемом месте прогнозируются сильные боли, например, в ногах.
В травматологии и ортопедии эпидуральную анестезию в основном используют в качестве метода обезболивания в послеоперационный период.
Эпидуральная анестезия устраняет ощущение боли, но не влияет на способность двигаться. Однако до тех пор, пока катетер будет находиться в эпидуральном пространстве, мышцы ног могут быть слабыми. Поэтому в первый раз после проведения операции подняться на ноги и делать небольшие прогулки можно только в присутствии сопровождающего персонала.
Эпидуральная анестезия считается относительно безопасной, но в редких случаях могут возникать побочные реакции:
- через эпидуральный катетер препараты не могут полностью устранить болевые ощущения;
- отсутствие чувствительности в мышцах ног может быть настолько выражено, что ноги трудно контролировать.
 В такой ситуации катетер вынимают или меняют вид и/или объем вводимых медикаментов;
В такой ситуации катетер вынимают или меняют вид и/или объем вводимых медикаментов; - препараты могут понижать давление, что, в свою очередь, при изменении позы может вызывать головокружения, тошноту, рвоту, усталость, учащенное сердцебиение;
- кожа может зудеть и чесаться. Для этой цели предусмотрены специальные медикаменты, снижающие проявление этого побочного эффекта.
- мужчины могут испытывать затруднения с мочеиспусканием, а женщины – недержание мочи. Во избежание этой проблемы в мочевой пузырь на время вводится катетер. После удаления эпидурального катетера функции мочеиспускания обычно полностью восстанавливаются.
14 частых вопросов про анестезию и наркоз
Общая анестезия — при этой форме анестезии они спят глубоко, крепко и безопасно. Ее реакция на боль так же подавлена, как и ее сознание. Анестетики постоянно поступают через кровь или воздух для дыхания. Следовательно, эта анестезия хорошо контролируется. Может использоваться в любой хирургии. (Маскирующая анестезия, ларингеальная маска, наркоз и интубационная анестезия)
(Маскирующая анестезия, ларингеальная маска, наркоз и интубационная анестезия)
Регионарная анестезия — распространяется на определенную часть тела, в зависимости от растения. Они остаются в сознании во время процедуры или дополнительно выбирают сумеречный сон, который включает в себя анестезию спинного мозга (анестезию лодыжки и спины) и блокировку верхних и нижних конечностей. (Анестезия сплетения, блокада коленного сустава и т. д.)
Местная анестезия только небольшая часть вашего тела становится нечувствительной к боли. Эту процедуру анестезии выполняет сам хирург.
Что необходимо сделать перед наркозом?
Пожалуйста, сообщите своему анестезиологу обо всех лекарствах, которые вы принимаете, включая те, которые вы купили в аптеке!
Особенно важно быть трезвым, за 6 часов до операции не кушать и за 2 часа до операции не употреблять жидкостей! (Исключение: несколько глотков воды для приема важных лекарств — но вы обязательно должны уточнить этот вопрос это у своего анестезиолога!)
В день наркоза воздержитесь от курения!
Удалите макияж и лак для ногтей!
Ювелирные изделия — в том числе пирсинг — должны быть сняты! Кроме того, очки, контактные линзы и слуховые аппараты, а также съемные части зубов, а также другие протезы.Исключения возможны только после консультации с анестезиологом.
Почему нельзя есть и пить перед операцией?
Анестезия устраняет защитные рефлексы (такие как автоматическое глотание). В результате существует риск попадания содержимого желудка в глотку, а затем в дыхательные пути. Это может привести к тяжелой пневмонии. Риск глотания (аспирации) тем больше, чем короче последний прием пищи. Поэтому в ваших же интересах сообщить анестезиологу, когда именно вы в последний раз ели и пили.
Почему я не могу курить в день операции?
Курение может увеличить секрецию желудочной кислоты и, следовательно, такой же риск, как и прием пищи до операции. Желудочный сок может стечь обратно в пищевод и в легкие (аспирация), вызывая там пневмонию.
Каковы риски и осложнения общей анестезии?
Наиболее распространенные осложнения:
Тошнота после операции (обычно вызванная наркотиками). Это происходит только у пациентов с определенной предрасположенностью и может очень хорошо лечиться с помощью лекарств.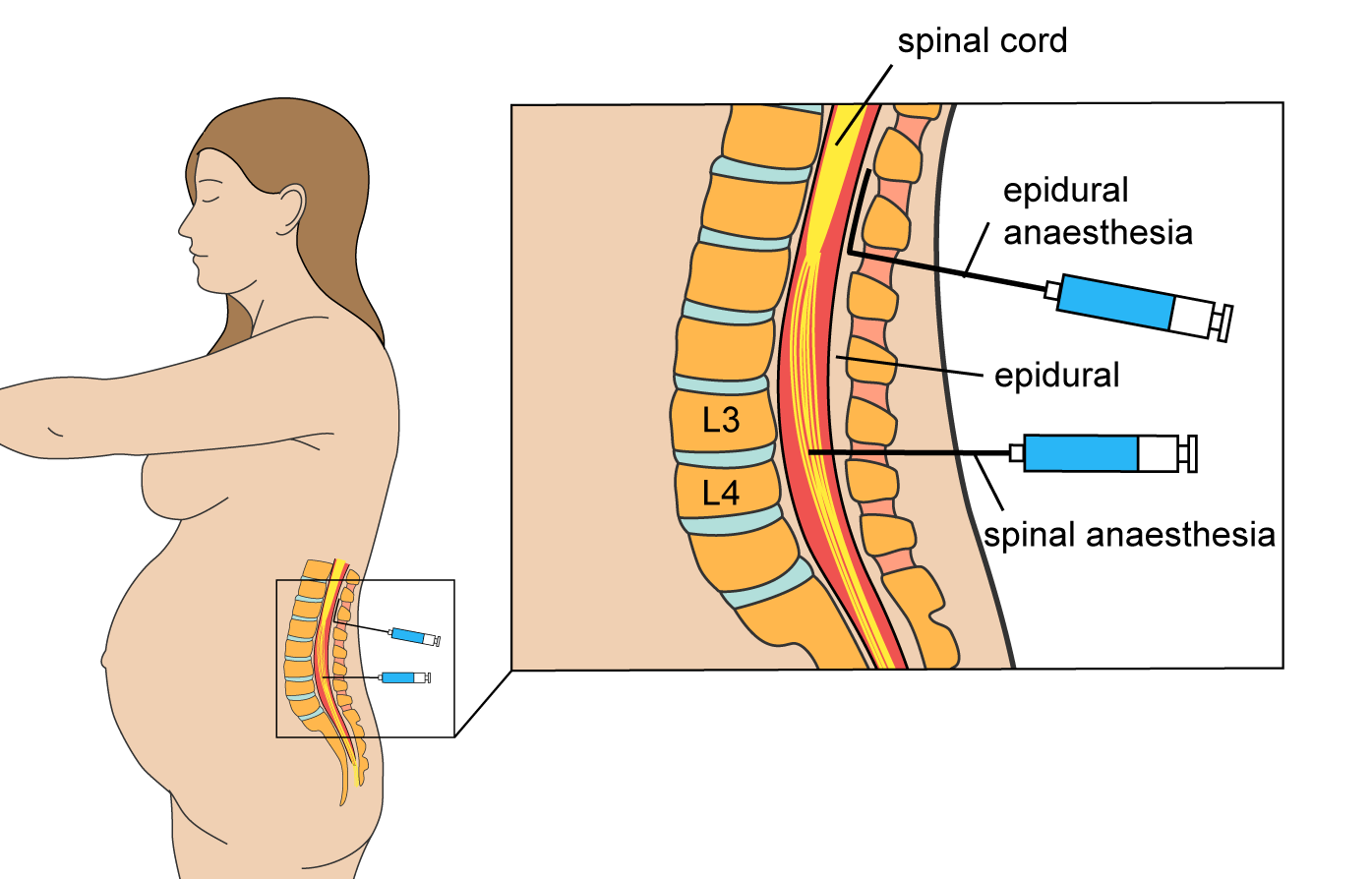
Хрипота (после интубации) обычно проходит в течение 24 часов.
Аспирация (что означает попадание инородных тел в трахею или в легкие при проглатывании). Если пациент придерживается предписанных предоперационных поведенческих правил («трезвый»!), Аспирация практически невозможна. Эта опасность наиболее распространена при острых процедурах (незапланированные операции).
Сердечно-сосудистые нарушения (опасные при ранее существовавших заболеваниях сердечно-сосудистой системы) могут быть вызваны хирургическим стрессом.
Охлаждение (сегодня очень редко: во время операции пациент соответственно разогревается) проявляется послеоперационным тремором.
Повреждение зубов может произойти во время интубации — но очень редко.
Злокачественная гипертермия (крайне редко, 1: 250000, но опасная для жизни), вызвана генетической предрасположенностью пациента. Это осложнение начинается со значительного повышения температуры тела и может привести к почечной недостаточности. Если в семье известен случай злокачественной гипертермии, обязательно сообщите об этом своему анестезиологу!
Если в семье известен случай злокачественной гипертермии, обязательно сообщите об этом своему анестезиологу!
Как быстро работает анестезия?
Независимо от того, начинается ли анестезия через кровоток или дыхательный воздух, вы заснете через несколько секунд.
Возможно ли проснуться во время операции или что-то слышать?
После того, как вы заснули, ваш анестезиолог постоянно проверяет глубину анестезии в дополнение к жизненно важным функциям органа. С лекарственными средствами, доступными сегодня, особенно с газообразными анестезирующими препаратами, вы можете почти полностью исключить возможность пробуждения или прослушивания во время операции. Кроме того, современные приборы дают возможность измерить глубину наркоза.
Будет ли что-то болеть после операции?
Около 25% пациентов жалуются на тошноту после операции. Причинами являются личная предрасположенность (например, склонность к укачиванию), тип операции и, в конечном итоге, выбранная процедура анестезии. Вы можете противодействовать тошноте с помощью профилактических лекарств. Хотя тошноты нельзя полностью избежать, она реже и слабее.
Вы можете противодействовать тошноте с помощью профилактических лекарств. Хотя тошноты нельзя полностью избежать, она реже и слабее.
Когда можно снова есть и пить?
В зависимости от типа операции этот интервал времени может сильно отличаться. Лучше всего подождать не менее 3 часов, чтобы пить, и кормить твердой пищей не менее 6 часов.
Будет ли боль при пробуждении после наркоза?
Нет. Хотя боли нельзя полностью избежать после операции, вам, конечно, будет назначена соответствующая болеутоляющая терапия как на этапе выздоровления, так и впоследствии. Потребность в обезболивающих средствах в основном зависит от выполняемой операции.
Когда можно пойти домой после общей анестезии во время амбулаторной процедуры?
Выписка всегда должна проводиться хирургом и анестезиологом не ранее, чем через 2 часа после операции. Пациента вновь предупреждают о необходимости управлять транспортным средством в течение первых 24 послеоперационных часов, заключать какие-либо контракты или принимать алкоголь или седативные средства (за исключением рекомендованных ему лекарств).
Что такое регионарная анестезия?
Региональная анестезия — это временная потеря ощущения боли в определенной области тела из-за прерывания передачи боли в мозг. Обычно пациент остается в сознании во время этой формы анестезии.
Какие виды регионарной анестезии существуют?
Прерывание обезболивания возможно в нескольких местах:
В области спинного мозга («вышивка крестом»)В области нервного сплетения (сплетения), то есть там, где нервные волокна сливаются с нервами после выхода из спинного мозга (сплетение анестезии)В области отдельных нервов (так называемая периферическая регионарная анестезия или блоки периферических нервов)
Спинальная и эпидуральная анестезия.
Оба относятся к регионарным процедурам анестезии спинного мозга. Разница между этими двумя методами заключается в глубине проникновения. В отличие от спинальной анестезии, при эпидуральной анестезии высота места прокола и количество местной анестезии определяют местоположение и размер области анестезии.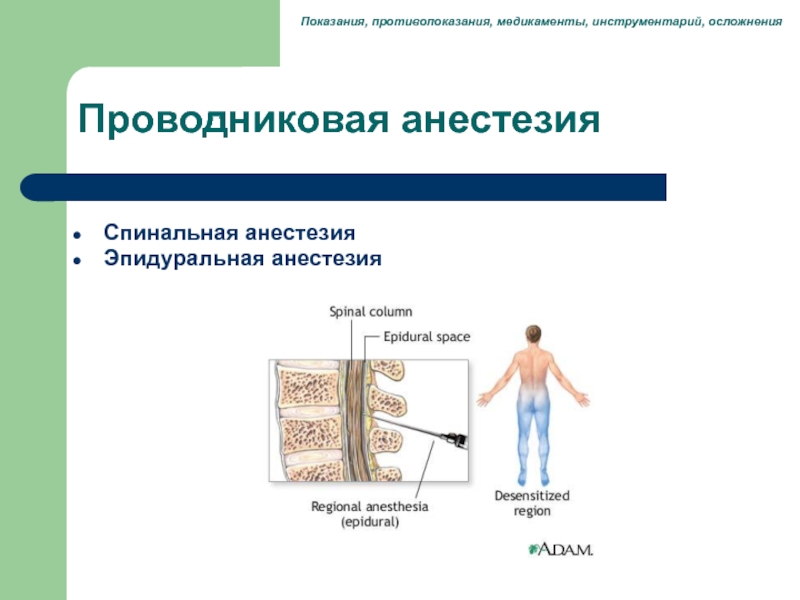
«Региональная анестезия» происходит потому, что анестезируется только определенная часть тела, «спинной мозг», потому что нервы, выходящие из спинного мозга, анестезируются. В отличие от общей анестезии, пациент находится в сознании во время операции.
Спинальная анестезия может использоваться для всех операций ниже пупка, то есть для операций на ногах, в малом тазу, в области промежности и в нижней части живота. При эпидуральной анестезии операции могут выполняться на верхней части живота, в области малого таза и половых органов и на ногах.Спинальная анестезия является безопасной процедурой с использованием современного современного оборудования. Как и с любым методом, иногда возможны осложнения, но обычно они временные. Постоянные повреждения крайне редки.
Вы не спите во время операции под местной анестезией?
В зависимости от пожеланий пациента, это может бодрствовать. Но если он предпочитает спать, он может получить легкий транквилизатор.
Должен ли пациент быть трезвым перед местной анестезией?
Как и в случае с общей анестезией, к регионарным анестетикам применяются те же правила поведения.
Эпидуральная анестезия по сравнению со спинальной блокадой: анестезия во время родов
Давайте посмотрим правде в глаза: в волнении, которое вы испытываете, приближаясь к родам, вероятно, есть оттенок беспокойства. Если вы узнаете больше о возможных вариантах обезболивания, вам будет легче.
Здесь мы сравним две наиболее распространенные формы обезболивающих при родах — эпидуральную и спинальную блокаду.
И эпидуральная анестезия, и спинальная блокада (часто сокращенно до «спинальной») дают хорошее обезболивание во время родов.Независимо от того, что вы и ваша медицинская бригада решите лучше всего для вас, начало процедуры одинаково:
- Вы можете лечь на левый бок или сесть. В любом случае вам будет предложено выгнуть спину, чтобы облегчить эффективное введение иглы.
- Ваш анестезиолог протерет нижнюю часть спины антисептическим раствором, чтобы свести к минимуму вероятность заражения.

- Затем они с помощью тонкой иглы вводят местный анестетик быстрого действия. Вы можете почувствовать дискомфорт, похожий на укус комара, но эта область быстро онемеет.
- Затем анестезиолог вводит более толстую иглу в область позвоночника.
Независимо от того, проводите ли вы эпидуральную анестезию или спинальную анестезию, вы, вероятно, также будете получать седативные или обезболивающие внутривенно или вместе с анестетиком, чтобы расслабиться.
Прежде чем мы перейдем к различиям, давайте подробнее рассмотрим строение позвоночника.
Представьте себе спинной мозг и нервы как провода, подвешенные в длинной трубке (называемой дуральным мешком), заполненной спинномозговой жидкостью.Пространство вокруг пуповины — эпидуральное пространство. Он заполнен корешками спинномозговых нервов, тканями, жиром и кровеносными сосудами.
Вернемся к эпидуральной анестезии и спинальной анестезии: Основное отличие заключается в расположении. При эпидуральной анестезии в эпидуральное пространство вводят анестезию. При спинномозговой анестезии вводят в дуральный мешок, содержащий спинномозговую жидкость. Прямой доступ означает немедленное облегчение позвоночника.
При спинномозговой анестезии вводят в дуральный мешок, содержащий спинномозговую жидкость. Прямой доступ означает немедленное облегчение позвоночника.
Это главное, но не единственное отличие. В следующих списках представлены другие отличия.
Основы эпидуральной анестезии
- Анестезиолог вводит иглу в онемевшую область на пояснице, чтобы добраться до эпидурального пространства.
- Установка эпидуральной анестезии обычно занимает около 10 минут. Подождите еще 10–15 минут, и вы почувствуете хорошее облегчение боли.
- Затем в иглу продевают катетер. Иглу удаляют, а катетер прикрепляют к вашей спине, чтобы он оставался на месте.
- Благодаря катетеру вы можете получать как непрерывные, так и периодические дозы анестезии.
Основы спинных мозгов
- Блокада позвоночника — это однократная инъекция в дуральный мешок.
- Вы почувствуете немедленное облегчение боли.
- Рельеф длится час-два.
Сегодня, когда медицина становится более точной, все чаще используется эпидуральная анестезия.
Если вы собираетесь рожать первых детей, ваша медицинская бригада может выбрать эпидуральную анестезию. Вот почему: первые роды могут длиться от 12 до 18 часов. В то время как спинальная анестезия дает вам облегчение боли на час или два, эпидуральная анестезия предлагает вам вариант обезболивания на более длительный период времени.
Узнайте больше о плюсах и минусах эпидуральной анестезии.
Есть роды, в которых спинномозговая анестезия имеет преимущества перед эпидуральной анестезией. Если у вас возникли какие-либо осложнения во время родов или вам предстоит кесарево сечение, также известное как кесарево сечение, ваш акушер может посоветовать вам сделать выбор в пользу спинального сечения. В этих случаях вам нужно немедленное облегчение.
Кроме того, вводя анестетики непосредственно в дуральный мешок, содержащий спинномозговую жидкость, можно использовать более низкие дозы лекарств.
Знайте, что есть одна вещь, которую вам не нужно учитывать, когда дело доходит до эпидуральной анестезии и спинного мозга, — это различие в факторах риска.
И эпидуральная анестезия, и спинной мозг имеют одинаковый риск. Ваша медицинская бригада будет внимательно следить за вами, так как анестетики, которые вы получаете, также влияют на центральную нервную систему (ЦНС), сердечно-сосудистую систему и дыхательную систему.
Вот несколько вопросов, которые вы можете задать своему акушеру-гинекологу:
- Какая комбинация и дозировка лекарств будут использоваться?
- Иглы какого размера используются для эпидуральной анестезии? Одно исследование показало, что использование более тонкой иглы снижает вероятность развития головной боли.
- Каковы правила больницы относительно того, чтобы оставаться в постели, ходить и есть?
- Как лекарства могут повлиять на моего ребенка?
- Предлагает ли больница вариант комбинированной спинальной и эпидуральной анестезии? Этот блок сочетает в себе лучшее из обоих миров: немедленное облегчение со стороны позвоночника и продолжающееся облегчение со стороны эпидуральной части.

По мере приближения рабочего дня у вас будет много вещей на уме. Не стесняйтесь начать разговор со своим врачом о типе обезболивающего, которое вы хотите получить во время родов.Вместе вы примете обоснованное решение. Просто знайте, что планы могут измениться.
Итог: эпидуральная анестезия и спинальная анестезия эффективны, но то, что лучше для вас, может отличаться от того, что лучше для кого-то другого.
Эпидуральная блокада в сравнении со спинальной блокадой: анестезия во время родов
Давайте посмотрим правде в глаза: в волнении, которое вы испытываете, приближаясь к родам, вероятно, есть оттенок беспокойства. Если вы узнаете больше о возможных вариантах обезболивания, вам будет легче.
Здесь мы сравним две наиболее распространенные формы обезболивающих при родах — эпидуральную и спинальную блокаду.
И эпидуральная анестезия, и спинальная блокада (часто сокращенно до «спинальной») дают хорошее обезболивание во время родов. Независимо от того, что вы и ваша медицинская бригада решите лучше всего для вас, начало процедуры одинаково:
- Вы можете лечь на левый бок или сесть.
 В любом случае вам будет предложено выгнуть спину, чтобы облегчить эффективное введение иглы.
В любом случае вам будет предложено выгнуть спину, чтобы облегчить эффективное введение иглы. - Ваш анестезиолог протерет нижнюю часть спины антисептическим раствором, чтобы свести к минимуму вероятность заражения.
- Затем они с помощью тонкой иглы вводят местный анестетик быстрого действия. Вы можете почувствовать дискомфорт, похожий на укус комара, но эта область быстро онемеет.
- Затем анестезиолог вводит более толстую иглу в область позвоночника.
Независимо от того, проводите ли вы эпидуральную анестезию или спинальную анестезию, вы, вероятно, также будете получать седативные или обезболивающие внутривенно или вместе с анестетиком, чтобы расслабиться.
Прежде чем мы перейдем к различиям, давайте подробнее рассмотрим строение позвоночника.
Представьте себе спинной мозг и нервы как провода, подвешенные в длинной трубке (называемой дуральным мешком), заполненной спинномозговой жидкостью. Пространство вокруг пуповины — эпидуральное пространство.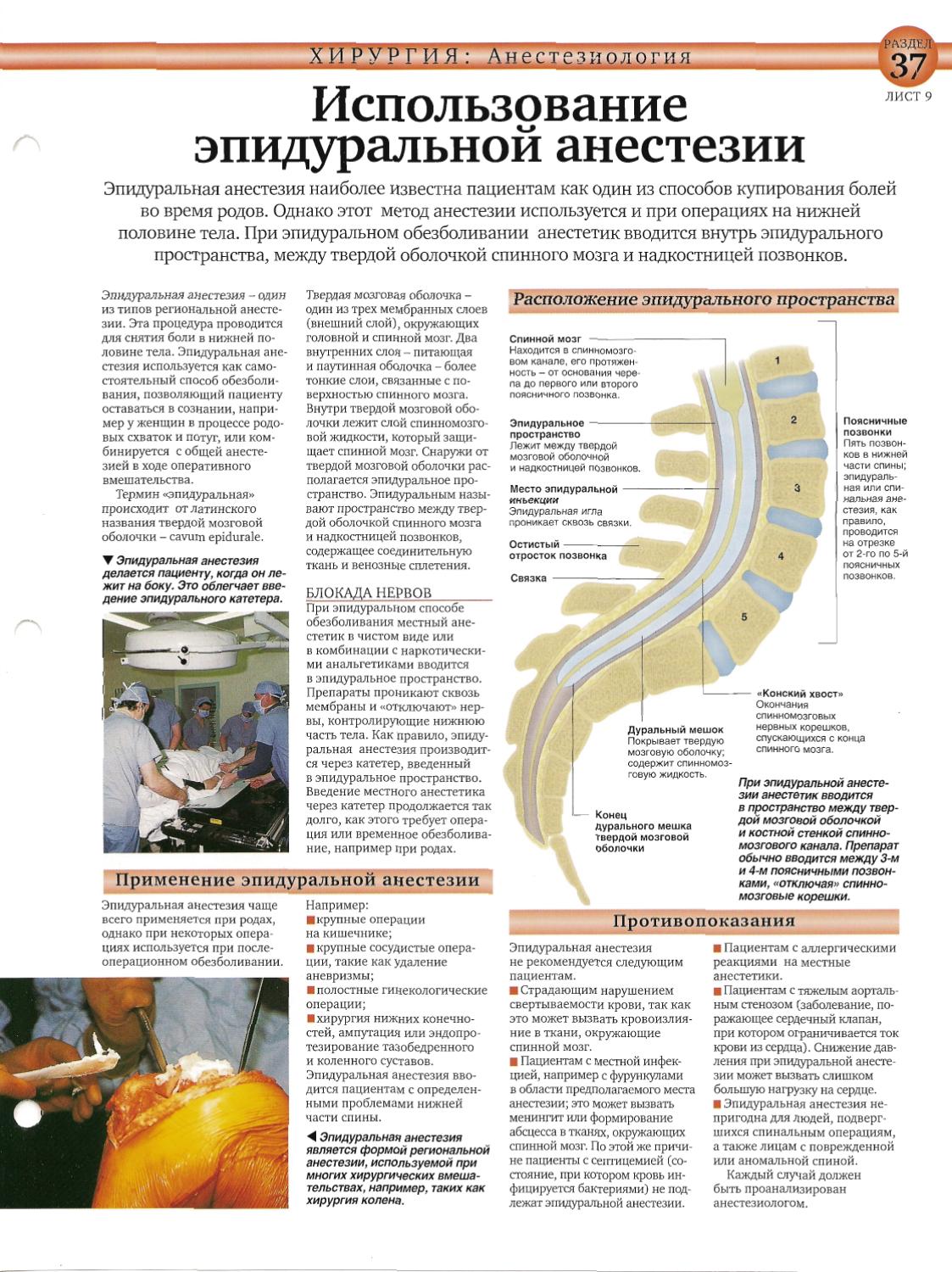 Он заполнен корешками спинномозговых нервов, тканями, жиром и кровеносными сосудами.
Он заполнен корешками спинномозговых нервов, тканями, жиром и кровеносными сосудами.
Вернемся к эпидуральной анестезии и спинальной анестезии: Основное отличие заключается в расположении. При эпидуральной анестезии в эпидуральное пространство вводят анестезию. При спинномозговой анестезии вводят в дуральный мешок, содержащий спинномозговую жидкость.Прямой доступ означает немедленное облегчение позвоночника.
Это главное, но не единственное отличие. В следующих списках представлены другие отличия.
Основы эпидуральной анестезии
- Анестезиолог вводит иглу в онемевшую область на пояснице, чтобы добраться до эпидурального пространства.
- Установка эпидуральной анестезии обычно занимает около 10 минут. Подождите еще 10–15 минут, и вы почувствуете хорошее облегчение боли.
- Затем в иглу продевают катетер.Иглу удаляют, а катетер прикрепляют к вашей спине, чтобы он оставался на месте.
- Благодаря катетеру вы можете получать как непрерывные, так и периодические дозы анестезии.

Основы спинных мозгов
- Блокада позвоночника — это однократная инъекция в дуральный мешок.
- Вы почувствуете немедленное облегчение боли.
- Рельеф длится час-два.
Сегодня, когда медицина становится более точной, все чаще используется эпидуральная анестезия.
Если вы собираетесь рожать первых детей, ваша медицинская бригада может выбрать эпидуральную анестезию. Вот почему: первые роды могут длиться от 12 до 18 часов. В то время как спинальная анестезия дает вам облегчение боли на час или два, эпидуральная анестезия предлагает вам вариант обезболивания на более длительный период времени.
Узнайте больше о плюсах и минусах эпидуральной анестезии.
Есть роды, в которых спинномозговая анестезия имеет преимущества перед эпидуральной анестезией. Если у вас возникли какие-либо осложнения во время родов или вам предстоит кесарево сечение, также известное как кесарево сечение, ваш акушер может посоветовать вам сделать выбор в пользу спинального сечения. В этих случаях вам нужно немедленное облегчение.
В этих случаях вам нужно немедленное облегчение.
Кроме того, вводя анестетики непосредственно в дуральный мешок, содержащий спинномозговую жидкость, можно использовать более низкие дозы лекарств.
Знайте, что есть одна вещь, которую вам не нужно учитывать, когда дело доходит до эпидуральной анестезии и спинного мозга, — это различие в факторах риска.
И эпидуральная анестезия, и спинной мозг имеют одинаковый риск. Ваша медицинская бригада будет внимательно следить за вами, так как анестетики, которые вы получаете, также влияют на центральную нервную систему (ЦНС), сердечно-сосудистую систему и дыхательную систему.
Вот несколько вопросов, которые вы можете задать своему акушеру-гинекологу:
- Какая комбинация и дозировка лекарств будут использоваться?
- Иглы какого размера используются для эпидуральной анестезии? Одно исследование показало, что использование более тонкой иглы снижает вероятность развития головной боли.
- Каковы правила больницы относительно того, чтобы оставаться в постели, ходить и есть?
- Как лекарства могут повлиять на моего ребенка?
- Предлагает ли больница вариант комбинированной спинальной и эпидуральной анестезии? Этот блок сочетает в себе лучшее из обоих миров: немедленное облегчение со стороны позвоночника и продолжающееся облегчение со стороны эпидуральной части.

По мере приближения рабочего дня у вас будет много вещей на уме. Не стесняйтесь начать разговор со своим врачом о типе обезболивающего, которое вы хотите получить во время родов. Вместе вы примете обоснованное решение. Просто знайте, что планы могут измениться.
Итог: эпидуральная анестезия и спинальная анестезия эффективны, но то, что лучше для вас, может отличаться от того, что лучше для кого-то другого.
Эпидуральная блокада в сравнении со спинальной блокадой: анестезия во время родов
Давайте посмотрим правде в глаза: в волнении, которое вы испытываете, приближаясь к родам, вероятно, есть оттенок беспокойства.Если вы узнаете больше о возможных вариантах обезболивания, вам будет легче.
Здесь мы сравним две наиболее распространенные формы обезболивающих при родах — эпидуральную и спинальную блокаду.
И эпидуральная анестезия, и спинальная блокада (часто сокращенно до «спинальной») дают хорошее обезболивание во время родов. Независимо от того, что вы и ваша медицинская бригада решите лучше всего для вас, начало процедуры одинаково:
- Вы можете лечь на левый бок или сесть.
 В любом случае вам будет предложено выгнуть спину, чтобы облегчить эффективное введение иглы.
В любом случае вам будет предложено выгнуть спину, чтобы облегчить эффективное введение иглы. - Ваш анестезиолог протерет нижнюю часть спины антисептическим раствором, чтобы свести к минимуму вероятность заражения.
- Затем они с помощью тонкой иглы вводят местный анестетик быстрого действия. Вы можете почувствовать дискомфорт, похожий на укус комара, но эта область быстро онемеет.
- Затем анестезиолог вводит более толстую иглу в область позвоночника.
Независимо от того, проводите ли вы эпидуральную анестезию или спинальную анестезию, вы, вероятно, также будете получать седативные или обезболивающие внутривенно или вместе с анестетиком, чтобы расслабиться.
Прежде чем мы перейдем к различиям, давайте подробнее рассмотрим строение позвоночника.
Представьте себе спинной мозг и нервы как провода, подвешенные в длинной трубке (называемой дуральным мешком), заполненной спинномозговой жидкостью. Пространство вокруг пуповины — эпидуральное пространство. Он заполнен корешками спинномозговых нервов, тканями, жиром и кровеносными сосудами.
Он заполнен корешками спинномозговых нервов, тканями, жиром и кровеносными сосудами.
Вернемся к эпидуральной анестезии и спинальной анестезии: Основное отличие заключается в расположении. При эпидуральной анестезии в эпидуральное пространство вводят анестезию.При спинномозговой анестезии вводят в дуральный мешок, содержащий спинномозговую жидкость. Прямой доступ означает немедленное облегчение позвоночника.
Это главное, но не единственное отличие. В следующих списках представлены другие отличия.
Основы эпидуральной анестезии
- Анестезиолог вводит иглу в онемевшую область на пояснице, чтобы добраться до эпидурального пространства.
- Установка эпидуральной анестезии обычно занимает около 10 минут.Подождите еще 10–15 минут, и вы почувствуете хорошее облегчение боли.
- Затем в иглу продевают катетер. Иглу удаляют, а катетер прикрепляют к вашей спине, чтобы он оставался на месте.
- Благодаря катетеру вы можете получать как непрерывные, так и периодические дозы анестезии.

Основы спинных мозгов
- Блокада позвоночника — это однократная инъекция в дуральный мешок.
- Вы почувствуете немедленное облегчение боли.
- Рельеф длится час-два.
Сегодня, когда медицина становится более точной, все чаще используется эпидуральная анестезия.
Если вы собираетесь рожать первых детей, ваша медицинская бригада может выбрать эпидуральную анестезию. Вот почему: первые роды могут длиться от 12 до 18 часов. В то время как спинальная анестезия дает вам облегчение боли на час или два, эпидуральная анестезия предлагает вам вариант обезболивания на более длительный период времени.
Узнайте больше о плюсах и минусах эпидуральной анестезии.
Есть роды, в которых спинномозговая анестезия имеет преимущества перед эпидуральной анестезией.Если у вас возникли какие-либо осложнения во время родов или вам предстоит кесарево сечение, также известное как кесарево сечение, ваш акушер может посоветовать вам сделать выбор в пользу спинального сечения. В этих случаях вам нужно немедленное облегчение.
В этих случаях вам нужно немедленное облегчение.
Кроме того, вводя анестетики непосредственно в дуральный мешок, содержащий спинномозговую жидкость, можно использовать более низкие дозы лекарств.
Знайте, что есть одна вещь, которую вам не нужно учитывать, когда дело доходит до эпидуральной анестезии и спинного мозга, — это различие в факторах риска.
И эпидуральная анестезия, и спинной мозг имеют одинаковый риск.Ваша медицинская бригада будет внимательно следить за вами, так как анестетики, которые вы получаете, также влияют на центральную нервную систему (ЦНС), сердечно-сосудистую систему и дыхательную систему.
Вот несколько вопросов, которые вы можете задать своему акушеру-гинекологу:
- Какая комбинация и дозировка лекарств будут использоваться?
- Иглы какого размера используются для эпидуральной анестезии? Одно исследование показало, что использование более тонкой иглы снижает вероятность развития головной боли.
- Каковы правила больницы относительно того, чтобы оставаться в постели, ходить и есть?
- Как лекарства могут повлиять на моего ребенка?
- Предлагает ли больница вариант комбинированной спинальной и эпидуральной анестезии? Этот блок сочетает в себе лучшее из обоих миров: немедленное облегчение со стороны позвоночника и продолжающееся облегчение со стороны эпидуральной части.

По мере приближения рабочего дня у вас будет много вещей на уме. Не стесняйтесь начать разговор со своим врачом о типе обезболивающего, которое вы хотите получить во время родов. Вместе вы примете обоснованное решение. Просто знайте, что планы могут измениться.
Итог: эпидуральная анестезия и спинальная анестезия эффективны, но то, что лучше для вас, может отличаться от того, что лучше для кого-то другого.
Часто задаваемые вопросы об эпидуральной анестезии и спинальной анестезии во время родов
Ниже приведены некоторые общие вопросы и ответы об эпидуральной анестезии и спинномозговой анестезии во время родов.
Что такое идеальная эпидуральная анестезия?
Анестезиологи стремятся обеспечить хорошее обезболивание, не ограничивая вашу способность двигать ногами или выталкивать ребенка во время родов. Другими словами, у вас не будет боли, но вы сможете двигать ногами во время эпидуральной анальгезии.
Что такое комбинированная спинально-эпидуральная анестезия?
Комбинированная спинально-эпидуральная анестезия (CSE) может сочетать в себе преимущества каждого метода.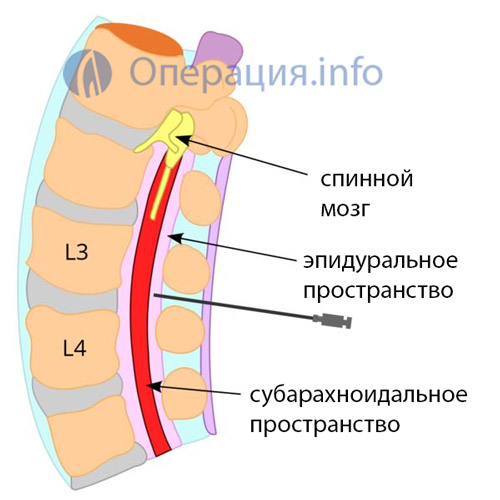 Он включает в себя спинномозговую инъекцию с последующим введением эпидурального катетера.Быстрое начало может быть достигнуто с помощью спинного отдела. Дальнейшее поддержание анестезии достигается с помощью эпидурального катетера.
Он включает в себя спинномозговую инъекцию с последующим введением эпидурального катетера.Быстрое начало может быть достигнуто с помощью спинного отдела. Дальнейшее поддержание анестезии достигается с помощью эпидурального катетера.
В чем разница между спинальной и эпидуральной анестезией и комбинированной спинально-эпидуральной анестезией?
Спинной мозг и нервы находятся в мешочке со спинномозговой жидкостью. Пространство вокруг этого мешка — эпидуральное пространство. Спинальная анестезия включает инъекцию обезболивающего лекарства непосредственно в жидкий мешок. Эпидуральная анестезия включает инъекцию в пространство вне мешка (эпидуральное пространство).Спинальная и эпидуральная анестезия имеют одинаковый эффект — они обезболивают большую часть тела, но, поскольку спинномозговая инъекция более прямая, эффект проявляется немедленно.
Как мне узнать, что лучше — эпидуральная анестезия или спинномозговая?
Спинальные анестезии обычно являются первым выбором для обезболивающих женщин, которые не рожают, но нуждаются в кесаревом сечении. Эпидуральная анестезия — это основной способ облегчить боль у женщин, которым требуется обезболивание во время родов. Эпидуральная анестезия требует немного больше времени для достижения желаемого эффекта.Но поскольку небольшая трубка (катетер) может быть легко помещена в эпидуральное пространство, можно вводить повторные дозы лекарства для поддержания анестезии столько, сколько необходимо.
Эпидуральная анестезия — это основной способ облегчить боль у женщин, которым требуется обезболивание во время родов. Эпидуральная анестезия требует немного больше времени для достижения желаемого эффекта.Но поскольку небольшая трубка (катетер) может быть легко помещена в эпидуральное пространство, можно вводить повторные дозы лекарства для поддержания анестезии столько, сколько необходимо.
Как проводится спинальная анестезия?
Процедура спинальной анестезии аналогична эпидуральной анестезии во время родов или кесарева сечения. Разница в том, что лекарство вводится прямо в спинной мешок. Тонкая игла используется для уменьшения вероятности возникновения головной боли в позвоночнике.
Как я узнаю, работает ли позвоночник?
Многие женщины описывают немедленное ощущение тепла и покалывания в ступнях, которое распространяется вверх по ногам и туловищу, когда действует спинальная анестезия.После этого ноги начнут онеметь и тяжелеть. Онемение от нижней части груди до ступней — это нормально. Это считается правильным количеством анестезии, чтобы вам было комфортно. Хотя ваша способность дышать не изменилась, позвоночник немеет и в области груди, поэтому ощущение дыхания изменится с субъективным ощущением одышки. Всегда помните, что анестезиолог следит за вашим дыханием, уровнем кислорода, артериальным давлением, сердцебиением и другими жизненно важными показателями.
Это считается правильным количеством анестезии, чтобы вам было комфортно. Хотя ваша способность дышать не изменилась, позвоночник немеет и в области груди, поэтому ощущение дыхания изменится с субъективным ощущением одышки. Всегда помните, что анестезиолог следит за вашим дыханием, уровнем кислорода, артериальным давлением, сердцебиением и другими жизненно важными показателями.
Спинальная блокада по сравнению с эпидуральной блокадой
Журнал медсестер
Стейси Каст RN, BSN [электронная почта защищена]
Спинальный блок
Спинальная анестезия, также называемая спинальной анальгезией, субарахноидальным блоком (САБ) или интратекальным, представляет собой форму регионарной анестезии, включающей инъекцию местного анестетика в спинномозговую жидкость с помощью тонкой иглы.Спинальная блокада — это вид кратковременной анестезии, которая может полностью снизить чувствительность от точки укола в позвоночнике, чуть выше бедер, и вплоть до ступней.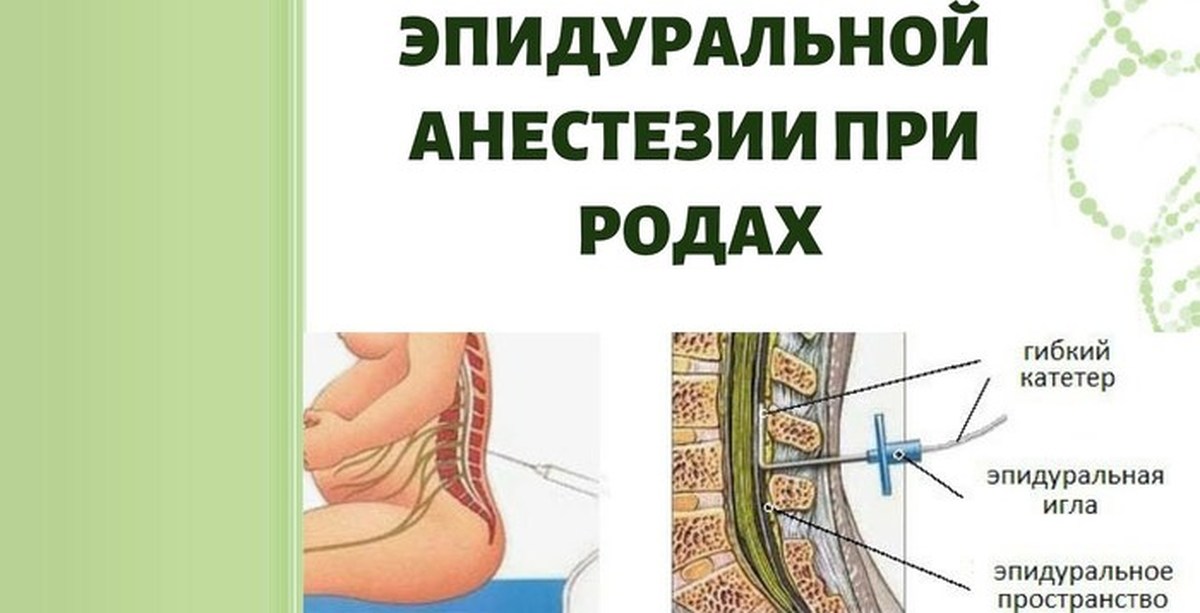 Люди используют спинномозговые блокады как средство уменьшения боли при хронических заболеваниях или травмах поясницы.
Люди используют спинномозговые блокады как средство уменьшения боли при хронических заболеваниях или травмах поясницы.
Бупивакаин (маркаин) — наиболее часто используемый местный анестетик; (лидокаин), тетракаин, новокаин, ропивакаин, левобупивикаин и цинхокаин. Иногда к местному анестетику добавляют сосудосуживающее средство, такое как адреналин, чтобы продлить его действие.В последнее время многие анестезиологи предпочитают добавлять опиоиды, такие как морфин, фентанил или бупренорфин, или неопиоиды, такие как клонидин, к местным анестетикам, используемым для лечения позвоночника, чтобы добиться более плавного «эффекта» и обеспечить длительное обезболивание после действия анестетика. «спинальный» стерся.
Независимо от используемого анестетика (препарата) желаемый эффект заключается в блокировании передачи афферентных нервных сигналов от периферических ноцицепторов. Сенсорные сигналы от этого места блокируются, что устраняет боль.Степень блокады нейронов зависит от количества и концентрации используемого местного анестетика, а также от свойств аксона. Тонкие немиленированные С-волокна, связанные с болью, блокируются первыми, в то время как толстые, сильно миленированные моторные нейроны А-альфа блокируются в последнюю очередь. Желаемый результат — полное онемение области. Ощущение давления допустимо и часто возникает из-за неполной блокады более толстых мехнорецепторов А-бета. Это позволяет проводить хирургические процедуры без болезненных ощущений у человека, проходящего процедуру.
Тонкие немиленированные С-волокна, связанные с болью, блокируются первыми, в то время как толстые, сильно миленированные моторные нейроны А-альфа блокируются в последнюю очередь. Желаемый результат — полное онемение области. Ощущение давления допустимо и часто возникает из-за неполной блокады более толстых мехнорецепторов А-бета. Это позволяет проводить хирургические процедуры без болезненных ощущений у человека, проходящего процедуру.
Иногда применяется седативный эффект, чтобы помочь пациенту расслабиться и скоротать время во время процедуры, но при успешной спинномозговой анестезии операция может быть проведена, когда пациент не спит. Спинальная анестезия ограничивается процедурами, затрагивающими большинство структур ниже верхней части живота. Введение спинальной анестезии на более высоких уровнях может повлиять на способность дышать, парализуя межреберные дыхательные мышцы или даже диафрагму в крайних случаях (так называемый «высокий позвоночник» или «тотальный позвоночник», при котором теряется сознание). а также способность организма контролировать частоту сердечных сокращений с помощью волокон сердечного ускорителя.Кроме того, введение спинальной анестезии выше уровня L1 может вызвать повреждение спинного мозга, поэтому обычно этого не делают.
а также способность организма контролировать частоту сердечных сокращений с помощью волокон сердечного ускорителя.Кроме того, введение спинальной анестезии выше уровня L1 может вызвать повреждение спинного мозга, поэтому обычно этого не делают.
Рисунок 1 : Спинальное пространство
Осложнения:
Можно в целом классифицировать как немедленные (на операционном столе) или поздние (в палате или в отделении постанестезии PACU):
- Спинальный шок.
- Травма конского хвоста. (нервные корешки)
- Остановка сердца.
- Гипотермия.
- Сломанная игла.
- Кровотечение или опухоль, приводящие к гематоме, с последующими неврологическими последствиями из-за сдавления спинномозговых нервов или без них
- Инфекция: сразу в течение шести часов после спинномозговой анестезии, проявляющейся как менингизм или менингит, или поздно, в месте инъекции, в виде гноя из-за неправильной стерилизации набора для поясничной пункции.

- ППГГ: головная боль после дуральной пункции или головная боль в позвоночнике
- Тошнота или рвота
- Новые проблемы с движением ног или ступней
- Новое или усиливающееся покалывание или онемение ниже талии
- Зуд (зуд) )
- Боль в спине
- Гипотония
- Проблемы с дыханием
* Что касается факторов риска, спинномозговая блокада и эпидуральная анестезия имеют некоторые общие черты.В обеих процедурах существует риск инфицирования и вероятность прокола твердой мозговой оболочки, что может привести к развитию головных болей, которые могут появляться и исчезать в течение нескольких месяцев. Как правило, более серьезные потенциальные проблемы возникают в результате эпидуральной анестезии, включая аллергическую реакцию, хотя это также может произойти при применении любого анестетика при спинномозговой блокаде, заболеваниях спины, повреждении нервов и иногда лихорадке.
Эпидуральная блокада
Термин эпидуральная анестезия часто является сокращением от эпидуральной анестезии, формы регионарной анестезии, включающей введение лекарств через катетер, помещенный в эпидуральное пространство.Инъекция может вызвать как потерю чувствительности (анестезию), так и потерю боли (обезболивание), блокируя передачу сигналов по нервам в спинной мозг или рядом с ним. Эпидуральное пространство — это пространство внутри костного позвоночного канала, но за пределами мембраны, которое называется твердой мозговой оболочкой (иногда ее называют твердой мозговой оболочкой). С внутренней поверхностью твердой мозговой оболочки находится другая мембрана, называемая паутинной оболочкой («паутинная оболочка»). Паутинная оболочка включает спинномозговую жидкость, окружающую спинной мозг.
Пациент, получающий эпидуральную анестезию для снятия боли, обычно получает комбинацию местных анестетиков и опиоидов. Эта комбинация работает лучше, чем любой из этих препаратов по отдельности. Общие местные анестетики включают лидокаин, бупивакаин, ропивакаин и хлоропрокаин. Общие опиоиды включают морфин, фентанил, суфентанил и меперидин. Их вводят относительно небольшими дозами. Иногда можно использовать другие агенты, такие как клонидин или кетамин. Для короткой процедуры анестезиолог может ввести разовую дозу лекарства (методика «болюса»).Со временем это пройдет. После этого анестезиолог может повторить введение болюса при условии, что катетер не повреждается. Для пролонгированного эффекта может применяться непрерывное вливание лекарств.
Общие местные анестетики включают лидокаин, бупивакаин, ропивакаин и хлоропрокаин. Общие опиоиды включают морфин, фентанил, суфентанил и меперидин. Их вводят относительно небольшими дозами. Иногда можно использовать другие агенты, такие как клонидин или кетамин. Для короткой процедуры анестезиолог может ввести разовую дозу лекарства (методика «болюса»).Со временем это пройдет. После этого анестезиолог может повторить введение болюса при условии, что катетер не повреждается. Для пролонгированного эффекта может применяться непрерывное вливание лекарств.
v Обычный раствор для эпидуральной инфузии при родах или послеоперационной анальгезии — это 0,2% ропивакаин или 0,125% бупивакаин с добавлением 2 мкг / мл фентанила. Этот раствор вводится со скоростью от 4 до 14 мл / час после ударной дозы, чтобы инициировать блокаду нерва.
Рисунок 2 : Эпидуральное пространство
Высота и интенсивность блока:
Обычно эффекты эпидуральной анестезии отмечаются ниже определенного уровня на теле (дерматоме). Этот уровень («высота блока») выбирает анестезиолог. Уровень обычно на 3-4 дерматома выше точки введения. Очень высокий уровень вставки может привести к сохранению очень низких дерматомов. Например, грудная эпидуральная анестезия может быть выполнена при хирургии верхних отделов брюшной полости, но она может не оказать никакого влияния на промежность (область вокруг гениталий) или мочевой пузырь. Тем не менее, введение очень больших объемов в эпидуральное пространство может распространить блок как выше, так и ниже.
Этот уровень («высота блока») выбирает анестезиолог. Уровень обычно на 3-4 дерматома выше точки введения. Очень высокий уровень вставки может привести к сохранению очень низких дерматомов. Например, грудная эпидуральная анестезия может быть выполнена при хирургии верхних отделов брюшной полости, но она может не оказать никакого влияния на промежность (область вокруг гениталий) или мочевой пузырь. Тем не менее, введение очень больших объемов в эпидуральное пространство может распространить блок как выше, так и ниже.
Интенсивность блока определяется концентрацией применяемых местных анестетиков.Например, 15 мл 0,1% бупивакаина может обеспечить хорошее обезболивание роженице, но, вероятно, будет недостаточным для хирургического вмешательства. И наоборот, 15 мл 0,5% бупивакаина обеспечат более интенсивную блокаду, вероятно, достаточную для хирургического вмешательства. Поскольку объем, используемый в каждом случае, одинаков, распространение лекарства и, следовательно, высота блока, вероятно, будут одинаковыми.
Показания:
Введение лекарств в эпидуральное пространство в основном выполняется для обезболивания. Это может быть выполнено с использованием ряда различных методов и по множеству причин.Кроме того, некоторые из побочных эффектов эпидуральной анальгезии могут быть полезными при некоторых обстоятельствах (например, расширение сосудов может быть полезным, если у пациента есть заболевание периферических сосудов). Когда катетер помещается в эпидуральное пространство, при необходимости можно поддерживать непрерывную инфузию в течение нескольких дней. Может использоваться эпидуральная анальгезия:
- Только для обезболивания , когда хирургическое вмешательство не предполагается. Эпидуральная анестезия для снятия боли (например, во время родов) вряд ли вызовет потерю мышечной силы, но обычно ее недостаточно для хирургического вмешательства.
- Как дополнение к общей анестезии . Анестезиолог может использовать эпидуральную анальгезию в дополнение к общей анестезии. Это может снизить потребность пациента в опиоидных анальгетиках. Это подходит для широкого спектра хирургических вмешательств, например гинекологической хирургии (например, гистерэктомии), ортопедической хирургии (например, протезирования тазобедренного сустава), общей хирургии (например, лапаротомии) и сосудистой хирургии (например, открытой пластики аневризмы аорты).
- В качестве единственного метода хирургической анестезии .Некоторые операции, чаще всего кесарево сечение, могут выполняться с использованием эпидуральной анестезии в качестве единственного метода. Обычно во время операции пациент не спит. Доза, необходимая для анестезии, намного выше, чем требуется для обезболивания.
- Для послеоперационной анальгезии , в любой из двух вышеупомянутых ситуаций. Анальгетики вводятся в эпидуральное пространство в течение нескольких дней после операции при условии, что был введен катетер. Благодаря использованию инфузионного насоса для эпидуральной анальгезии (PCEA), контролируемого пациентом, пациенту может быть предоставлена возможность контролировать послеоперационные обезболивающие, вводимые через эпидуральную анальгезию.
- Для лечения боли в спине . Введение анальгетиков и стероидов в эпидуральное пространство может облегчить некоторые формы боли в спине.
- Для лечения хронической боли или облегчения симптомов в терминальной помощи, обычно в краткосрочной или среднесрочной перспективе.
Доступ к эпидуральному пространству сложнее и опаснее при подъеме по позвоночнику, поэтому эпидуральные методы наиболее подходят для обезболивания груди, живота, таза или ног.Они (обычно) гораздо менее подходят для обезболивания шеи или рук и невозможны для головы (поскольку сенсорная иннервация головы исходит непосредственно от головного мозга через черепные нервы, а не от спинного мозга через эпидуральное пространство).
Для короткой процедуры анестезиолог может ввести разовую дозу лекарства (методика «болюса»). Со временем это пройдет. После этого анестезиолог может повторить введение болюса при условии, что катетер не повреждается. Для пролонгированного эффекта может применяться непрерывное вливание лекарств.Обычный раствор для эпидуральной инфузии при родах или послеоперационной анальгезии — это 0,2% ропивакаин или 0,125% бупивакаин с добавлением 2 мкг / мл фентанила. Этот раствор вводится со скоростью от 4 до 14 мл / час после ударной дозы, чтобы инициировать блокаду нерва.
Осторожно:
Бывают обстоятельства, при которых риск эпидуральной анестезии выше, чем обычно. Эти
обстоятельства включают:
анестетик может ухудшить кровоснабжение утолщенной сердечной мышцы.)
Противопоказания:
Обстоятельства, при которых не следует применять эпидуральную анестезию:
- Отсутствие согласия
- Нарушение свертываемости крови (коагулопатия) или прием антикоагулянтов (например, варфарин) — риск сдавления гематомы-
- Инфекция рядом с точкой введения
- Инфекция в кровотоке, которая может «проникнуть» через катетер в (в остальном относительно непроницаемую) центральную нервную систему
- Некорректированная гиповолемия (низкий объем циркулирующей крови)
Преимущества:
Доказано, что эпидуральная анальгезия дает несколько преимуществ после операции.К ним относятся:
- Эффективное обезболивание без необходимости в системных опиоидах.
- Снижена частота послеоперационных респираторных заболеваний и инфекций грудной клетки.
- Снижается частота послеоперационного инфаркта миокарда («инфаркта»).
- Стрессовая реакция на операцию снижена.
- Подвижность кишечника улучшается за счет блокады симпатической нервной системы.
- Использование эпидуральной анальгезии во время операции снижает потребность в переливании крови.
* Несмотря на эти преимущества, никаких доказательств улучшения выживаемости для пациентов из группы высокого риска не было.
Побочные эффекты:
Помимо блокирования нервов, несущих боль, местные анестетики в эпидуральном пространстве блокируют и другие типы нервов в зависимости от дозы. В зависимости от применяемого препарата и дозы эффект может длиться от нескольких минут до нескольких часов. Эпидуральная анестезия обычно включает в себя использование опиатов фентанила или суфентанила с бупивакаином. Фентанил является мощным опиатом с активностью и побочными эффектами в 80 раз больше, чем у морфина.Суфентанил — еще один опиат, в 5-10 раз более мощный, чем фентанил. Бупивакаин сильно токсичен, вызывая возбуждение: нервозность, покалывание во рту, шум в ушах, тремор, головокружение, помутнение зрения или судороги, за которыми следует депрессия: сонливость, потеря сознания, угнетение дыхания и апноэ. Бупивакаин стал причиной нескольких смертей от остановки сердца, когда эпидуральный анестетик был случайно введен в вену вместо эпидурального пространства в позвоночнике. Правильное введение эпидуральной анестезии приводит к трем основным эффектам:
Болевые нервы наиболее чувствительны к воздействию эпидуральной анестезии.Это означает, что хорошая эпидуральная анестезия может обеспечить обезболивание, не влияя на мышечную силу или другие типы ощущений. Чем больше используется доза, тем больше вероятность возникновения побочных эффектов.
v Например, роженице может проводиться непрерывная эпидуральная анестезия во время родов, которая в 85% случаев обеспечивает хорошее обезболивание без ухудшения ее способности передвигаться в постели. Если ей требуется кесарево сечение, ей вводят большую дозу эпидурального бупивакаина. Через несколько минут она больше не может двигать ногами и чувствовать живот.Если ее кровяное давление падает ниже 80/50, ей вводят внутривенный болюс эфедрина или инфузии фенилэфрина для компенсации. Во время операции боли не ощущает.
Примечание: Очень большие дозы эпидурального анестетика могут вызвать паралич межреберных мышц и диафрагмы (которые отвечают за дыхание) и потерю симпатической функции самого сердца, вызывая резкое снижение частоты сердечных сокращений и крови. давление. Это требует неотложной помощи, а в тяжелых случаях может потребоваться поддержка дыхательных путей.Это происходит потому, что эпидуральная анестезия блокирует симпатические нервы сердца, а также диафрагмальные нервы, питающие диафрагму.
· Прикование к постели всех пациентов с эпидуральной анестезией для предотвращения риска падений считается безопасным.
· Уменьшается ощущение потребности в мочеиспускании, что часто требует установки мочевого катетера на время эпидуральной анестезии.
· Опиоидные препараты в эпидуральном пространстве относительно безопасны (а также эффективны).Однако очень большие дозы могут вызвать неприятный зуд и, в редких случаях, замедленное угнетение дыхания.
Осложнения: *, связанные с эпидуральной анестезией у здоровых людей.
К ним относятся:
- Отсутствие обезболивания, также называемое отказом блока, происходит примерно в 1 случае из 20 или 5%. Кроме того, еще 15% испытывают частичную неудачу, что может частично облегчить боль. Если обезболивание неадекватно, можно попробовать еще одну эпидуральную анестезию.
Следующие факторы связаны с отсутствием обезболивания или блокировкой эпидуральной анестезии:
• Ожирение
• Множественность
• История предшествующей неудачи эпидуральной анестезии
• Расширение шейки матки более 7 см вставка
• регулярно употребляю опиаты.
Эпидуральная анестезия значительно замедляет роды. Ниже приведены возможные объяснения того, почему это происходит.
- При эпидуральной анестезии высвобождение окситоцина снижается.
- Отсутствие гравитации: женщина ложится вместо того, чтобы вставать.
- Понижает артериальное давление — снижает выброс окситоцина.
- Неправильное положение головы ребенка в поперечном или заднем направлении.
- Снижение выброса адреналина, которое может замедлить выброс окситоцина.
- Кровавый кран (примерно 1 из 30-50). Иглой легко повредить эпидуральную вену. У пациентов с нормальной свертываемостью крови крайне редко (например, 1 из 100 000) возникают проблемы. Однако у пациента с коагулопатией может возникнуть риск эпидуральной гематомы. Если кровь вернется в иглу, анестезиолог обычно устанавливает эпидуральную анестезию на другом уровне.
- 5% испытывают случайную пункцию твердой мозговой оболочки с головной болью (обычно, примерно 1-3 из 100 введений) Эпидуральное пространство в поясничном отделе позвоночника взрослого составляет всего 3-5 мм, что означает, что его сравнительно легко пересечь и случайно проколоть твердую мозговую оболочку (и паутинную оболочку) иглой.Это может вызвать утечку спинномозговой жидкости (CSF) в эпидуральное пространство, что, в свою очередь, может вызвать (PDPH). Это может быть тяжелым и длиться несколько дней, а в некоторых редких случаях недели или месяцы. Это вызвано снижением давления спинномозговой жидкости и характеризуется обострением осанки, когда пациент поднимает голову над положением лежа. В тяжелых случаях его можно успешно лечить с помощью эпидурального пластыря крови (небольшое количество собственной крови пациента вводится в эпидуральное пространство через другую эпидуральную иглу, которая закупоривает и закрывает утечку).Большинство случаев со временем разрешаются спонтанно.
- Катетер смещен в вену (редко, менее 1 из 300). Иногда катетер может быть неправильно помещен в эпидуральную вену, что приводит к внутривенной инъекции всего анестетика, что может вызвать судороги или остановку сердца в больших дозах (примерно 1 из 10 000 введений). Это также приводит к отказу блока.
- Высокий блок, как описано выше (редко, менее 1 из 500).
- Катетер неправильно установлен в субарахноидальное пространство (редко, менее 1 из 1000).Если катетер случайно смещен в субарахноидальное пространство (например, после нераспознанной случайной пункции твердой мозговой оболочки), обычно спинномозговая жидкость может быть свободно аспирирована из катетера (что обычно побуждает анестезиолога извлечь катетер и установить его в другом месте). Если, однако, это не распознается, большие дозы анестетика могут вводиться непосредственно в спинномозговую жидкость. Это может привести к высокому блоку или, реже, к тотальному позвоночнику, когда анестетик доставляется прямо в ствол мозга, вызывая потерю сознания, а иногда и судороги.
- Неврологическая травма продолжительностью менее 1 года (редко, примерно 1 из 6700).
- Образование эпидурального абсцесса (очень редко, примерно 1 из 145 000). Риск инфицирования возрастает с увеличением продолжительности использования катетеров, хотя инфекция все еще была редкостью после продолжительности в среднем от 3 до 5 дней.
- Образование эпидуральной гематомы (очень редко, примерно 1 из 168 000).
- Неврологическая травма продолжительностью более 1 года (крайне редко, примерно 1 на 240 000).
- Параплегия (1 из 250 000).
- Арахноидит (крайне редко, менее 1000 случаев за последние 50 лет)
- Смерть (крайне редко, менее 1 случая на 100 000).
Принципиальное различие между спинальной блокадой и эпидуральной анестезией довольно легко объяснимо. Спинальная блокада — это однократная инъекция и однократное введение обезболивающего препарата. Эпидуральная анестезия вводит в позвоночник прямую линию, по которой можно вводить лекарство.Указанные суммы могут быть меньше или больше в зависимости от необходимости и временных элементов процедуры. Напротив, лекарство от спинномозговой блокады будет действовать до тех пор, пока длится примерно один-два часа. Если потребуется больше лекарств, потребуется еще один блок. Обычно эпидуральная анестезия рекомендуется для любых хирургических или медицинских процедур, продолжительность которых может превышать пару часов. Блокада позвоночника может быть предпочтительнее в качестве временного облегчения или во время очень коротких операций.
Рисунок 3 : Спинальная и эпидуральная блокада
www.wisegeek.com/what-is-a-spinal-block.htmhttp://www.wikipedia.org/wiki/Spinal-anaesthesia (изменено 17 июня 2010 г.)
http://en.wikipedia.org/wiki / Эпидуральная анестезия (изменение 4 июня 2010 г.)
http://Pregnancy-info.net/labor_medication.html
https://www.thomsonhc.com/carenotes/librarian/ssl/true/ND_T/CNotes/CS/Ed874B / DUPL …
Йонас В., Йоханссон Л.М., Ниссен Э. и др. Влияние введения окситоцина во время родов и эпидуральной анальгезии на концентрацию окситоцина и пролактина в плазме в ответ на сосание во время второго дня после родов.Breastfeed Med. 2009; 4 (2): 71-82.
«Вернуться к Журналу сестринского дела
Рандомизированное двойное слепое сравнение метода двойного пространства и метода одиночного пространства при комбинированной спинально-эпидуральной анестезии при кесаревом сечении | BMC Anesthesiology
Исследование было одобрено в июле 2014 г. местным институциональным наблюдательным советом больницы при женском университете Ихва, Сеул, Республика Корея (EUMC 2014–05–032-007) и зарегистрировано в Регистре клинических испытаний Кореи (https: // cris.nih.go.kr) под пробным ID KCT0002514. Письменное информированное согласие было получено от всех пациентов. Проспективное рандомизированное двойное слепое исследование было выполнено при доношенной беременности, запланированной на плановое кесарево сечение. Роженицы с гипертонией, вызванной беременностью, многоплодной беременностью, предлежанием плаценты, сердечными заболеваниями или противопоказаниями к регионарной анестезии были исключены. В общей сложности 40 рожениц были рандомизированы для получения CSEA либо методом двойного промежутка (двойная группа, n = 20), либо методом одиночного промежутка (одиночная группа, n = 20).Последовательность случайного распределения была создана анестезиологом, который не участвовал в исследовании, с использованием компьютерной схемы рандомизации (www.randomization.com). По прибытии в операционную всем родильницам быстро ввели 10 мл раствора Рингера с лактатом –1 кг. Кислород вводили через носовую канюлю со скоростью 3 л мин. — 1 . Были выполнены электрокардиограмма, неинвазивный мониторинг артериального давления и пульсоксиметрии, а также зарегистрированы исходные значения.После принятия правого бокового положения предпроцедурное ультразвуковое сканирование было выполнено нестерильным образом. С помощью изогнутого зонда 2–5 МГц (M-TurboTM; SonoSite Canada Inc., Канада) сначала был идентифицирован крестец; Затем датчик перемещали в головку, а межпозвонковый уровень отмечали кожным маркером. Все роженицы получили инфильтрацию местного анестетика в промежутках L1–2 и L3–4 с использованием 1% лидокаина до CSEA.
В двойной группе использовалась игла Туохи 18 калибра (Perifix®; B.Braun, Melsungen, Германия), используя потерю сопротивления воздуху для подтверждения эпидурального пространства. Пункция твердой мозговой оболочки была выполнена в промежутке L3–4 с помощью спинномозговой иглы с наконечником Quincke 25 размера (Tae Chang Industrial Co., Ltd., Kongju, Корея). Затем интратекально вводили 0,5% гипербарический бупивакаин 6 мг, смешанный с 25 мкг фентанила, после того, как наблюдали свободный ток спинномозговой жидкости. Эпидуральный катетер 20 калибра был введен через эпидуральную иглу на 3–4 см в эпидуральное пространство. После того, как игла Туохи была удалена, катетер был надежно зафиксирован и покрыт марлей, чтобы нельзя было различить уровень входа катетера.В качестве эпидуральной тестовой дозы вводили 3 мл 0,375% левобупивакаина с адреналином (1: 200 000).
В одиночной группе процедура выполнялась в промежутке L3–4. Игла Туохи 18 калибра (Espocan®; B. Braun, Melsungen, Германия) была введена с учетом потери сопротивления воздуху, и твердая мозговая оболочка была проколота иглой Sprotte 27 калибра с использованием метода иглы через иглу. Когда наблюдался свободный ток спинномозговой жидкости, вводили 0,5% гипербарический бупивакаин 6 мг и фентанил 25 мкг.После извлечения спинной иглы через эпидуральную иглу на 3–4 см в эпидуральное пространство был введен эпидуральный катетер 20 калибра. Игла Туохи была удалена, фиксация эпидурального катетера и эпидуральная инъекция тестовой дозы были выполнены таким же образом, как и в двойной группе.
CSEA был выполнен одним исследователем (YJK). Роженицы и исследователь (EHC) не знали, к какой группе они были отнесены, и исследователь (EHC) выполнил все оценки.
Основными критериями результатов этого исследования были время, затраченное на процедуру, время до готовности и уровень сенсорного блока. Вторичные исходы включали неэффективность блока, частоту побочных эффектов (например, гипотонию, брадикардию, тошноту, головокружение), исходы новорожденных, баллы удовлетворенности родов (0-10, 0 = неудовлетворен, 10 = удовлетворен; процедура по прибытии в отделение постанестезии (PACU) и через 48 часов после операции) и переменные, связанные с послеоперационным восстановлением (например,g., оценка боли, моторная блокада и сенсорный уровень). Общее время процедуры определялось как временной интервал между местной инфильтрацией кожи и интратекальной инъекцией. Время до готовности определялось как время от интратекальной инъекции до сенсорного блока Т4. За точку интратекального введения в обеих группах принимали время 0 мин. Кровяное давление матери регистрировали каждую минуту в течение 10 минут и с 5-минутными интервалами в течение оставшегося времени. Гипотония определялась как снижение на 20% или более ниже прединдукционного уровня или систолическое давление ниже 95 мм рт.ст., которое немедленно лечили 5 мг эфедрина, т.е.v., и повторяется при необходимости. Брадикардия (частота сердечных сокращений <50 ударов в минуту) лечилась 0,5 мг атропина.
В конце операции роженицы получили эпидуральную болюсную инъекцию: 10 мл раствора ропивакаина 0,2% с сульфатом морфина 1 мг. Послеоперационная анальгезия была обеспечена эпидуральной инфузией 5 мл h — 1 раствора, содержащего 2 мг ропивакаина — 1 и 4 мкг фентанила — 1 .
Сенсорный блок проверялся каждую минуту в течение 10 минут и 1, 6, 12, 24 и 48 часов после операции.Моторный блок был проверен через 1 и 6 ч после операции. Сенсорные уровни проверяли по ощущению холода с помощью спиртовой губки, а моторный блок оценивали с помощью модифицированной шкалы Бромажа (0 = отсутствие блока; 1 = слабое или отсутствие сгибания бедра, способность двигать коленями и лодыжками; 2 = неспособность двигать бедрами. или колени, способные двигать лодыжками и 3 = неспособность двигать суставами). Оценка послеоперационной боли с использованием числовых рейтинговых шкал (NRS) (0–10; 0 = отсутствие боли, 10 = наиболее сильная боль, которую только можно представить) регистрировали после операции через 1, 6, 12, 24 и 48 часов.
Регистрировалось, когда у пациентов начиналось мочеиспускание после удаления катетера Фолея и когда у пациентов наблюдались первые газы. Время до начала ходьбы также фиксировалось независимо.
Статистический анализ
Статистические сравнения непрерывных переменных между двумя группами были проанализированы с помощью теста Стьюдента t , а переменные сенсорного и моторного блока сравнивались с помощью U-критерия Манна-Уитни. Различия между двумя группами в частоте возникновения побочных эффектов, таких как гипотония, боль, тошнота, рвота и головокружение, анализировали с помощью тестов хи-квадрат и точного теста Фишера, когда это было необходимо.Повторный дисперсионный анализ был использован для проверки разницы между двумя группами по кровяному давлению. P <0,05 считалось статистически значимым. SPSS (версия 18.0, Чикаго, Иллинойс, США) использовался для статистического анализа. Данные выражаются в виде чисел, процентов и медианы [диапазон] или средних значений ± стандартное отклонение. Исходя из нашего опыта и предыдущего исследования [8], с использованием двустороннего плана с уровнем значимости 5% с мощностью 80%, по оценкам, для выявления достаточной величины эффекта требовалось около 16 родильниц на группу.Предполагая, что процент отсева составляет 20%, мы разработали исследование с участием 20 рожениц в каждой группе.
Спинальная анестезия
| Спинальный | Эпидуральная | |
| Место впрыска | только поясничный | где угодно |
| Продолжительность блока | краткое | продленный |
| Время процедуры | краткое | длиннее |
| Качество блока | высокая | не так хорошо, как спинной |
| Недостатки | повышенный риск гипотонии, головная боль после пункции твердой мозговой оболочки | |
| Преимущества | способность производить сегментарный блок, больший контроль над обезболиванием, возможность длительного обезболивания | |
Обратите внимание, что глубокая мышечная блокада возникает при нейроаксиальной анестезии, что устраняет необходимость в NMBD
Искривление играет ключевую роль в спинальной анестезии (независимо от эпидуральной анестезии).Обратите внимание, что в поясничной области остистые отростки почти перпендикулярны VB, тогда как в грудной области они направлены вниз. Также в грудной области межслойное пространство составляет всего несколько миллиметров. Крестцовый перерыв (незаращенное отверстие между S4 и S5) отсутствует у 8% взрослых. C7 — костлявый выступ внизу шеи. Т7-8 находится на нижних границах лопаток. Конечная точка 12-го ребра находится в L2. Линия, проходящая через гребни подвздошной кости, пересекает L4 VB. Задние подвздошные отростки находятся на уровне S2 (каудальный предел дурального мешка у взрослых).Сам пуповина заканчивается в L1 у взрослых и в L3 у младенцев.
| Позвоночный уровень | Ориентир |
|---|---|
| C7 | Костяная ручка у основания шеи |
| T7-8 | Нижняя граница лопаток |
| L2 | Конечная точка 12-го ребра |
| L4 | Линия поперек гребней подвздошной кости |
| S2 | Задние подвздошные ости |
Твердая мозговая оболочка истончается по мере выхода нервов из межпозвоночного канала, что способствует проникновению местного анестетика.Спинальное субарахноидальное пространство непрерывно с внутричерепным, поэтому чрезмерная миграция может привести к блокаде черепных нервов. Эпидуральное пространство не является замкнутым пространством и сообщается с паравертебральными пространствами через отверстия. Глубина эпидурального пространства максимальна в L2 (конечная точка 12-го ребра), где она составляет 6 мм. В средней части грудной клетки он составляет 4-5 мм. Существуют серьезные споры о том, существует ли вообще plica mediana dorsalis, которая, как предполагается, соединяет твердую мозговую оболочку с желтой связкой, и если да, то насколько она актуальна [Harrison Br J Anaesth 83: 229, 1999].Артерия Адамкевича очень вариабельна, но чаще всего входит в канал в левом отверстии L1. Внутреннее венозное сплетение, дренирующее пуповину, выступает в латеральном эпидуральном пространстве и в конечном итоге впадает в асиготную систему.
Риски
Осложнения, которые следует обсудить с пациентом, включают 1) повреждение нерва 2) кровотечение 3) инфекцию 4) головную боль 5) неудачный блок.
Показания
Показания к спинномозговой анестезии включают операции на нижних отделах брюшной полости, промежности и нижнюю часть живота.Технически его можно использовать для хирургии верхних отделов брюшной полости, однако, поскольку эти процедуры настолько сильно влияют на дыхание, обычно предпочтительнее общая анестезия. Показания к эпидуральной анестезии включают операции на брюшной полости или нижних конечностях, однако из-за своей сегментарной природы она может быть неоптимальной для процедур с вовлечением нижнего крестцового отдела. Эпидуральная анестезия также часто используется в качестве дополнения к общей анестезии, а также для снятия боли при родах.
Противопоказания
Противопоказания к нейроаксиальной анестезии включают отказ пациента, инфекцию, кровоточащий диатез и ВЧД (?).Бактериемия является лишь относительным противопоказанием — необходимо взвесить риски и преимущества, но есть доказательства, полученные на моделях на животных, что введение антибиотиков перед процедурой может уменьшить инфекцию [Carp et. al. Анестезиология 76: 739, 1992]. Другие относительные противопоказания включают сердечные заболевания (избегайте резкого снижения УВО) и исследования аномальной коагуляции (?)
Существуют серьезные разногласия относительно использования нейроаксиальной анестезии у пациентов с ранее существовавшими неврологическими расстройствами, такими как рассеянный склероз.Бэби Миллер рекомендует избегать этого без крайней необходимости.
Монитор с капнографией, если возможно. Как правило, предоперационный опиоид помогает облегчить боль, связанную с введением иглы, хотя часто бывает достаточно местных анестетиков. Анатомически сидячее положение предпочтительнее, однако у пациентов, находящихся под сильным седативным действием, это может привести к вазовагальному обмороку.
Отказ в промежутке L4-5 составляет 7% [Munhall RJ et al. Anesth Analg 67: 843, 1988] и уменьшается по мере движения головы.Обратите внимание, что пуповина достигает L3 у 2% взрослых, а использование гребней подвздошной кости в качестве результата приводит к выделению межпозвонкового пространства выше L4 в 51% случаев [Broadbent et. al. 55: 1122, 2000], поэтому, вероятно, не следует пытаться провести позвоночник выше промежутка L3-4. [Анестезия Рейнольдса 56: 238, 2001]
На головную боль после прокола твердой мозговой оболочки влияет выбор иглы — иглы с острием карандаша (Whitacre или Sprotte) имеют меньшую частоту поражения, чем иглы со скосом (Quincke) [Buettner et. al. Reg Anesth 18: 166, 1993], таким образом, 24 или 25 га.Игла с наконечником-карандаш чаще всего используется у молодых людей (т.е. у людей с большей вероятностью разовьется PDPHA). Иглы с карандашными наконечниками требуют большего усилия, чем иглы со скошенными краями, однако они также обеспечивают более точную тактильную информацию. При использовании иглы с карандашным наконечником и боковым портом (например, Whitacre или Sprotte) направьте отверстие туда, куда вы хотите, чтобы поток шел (обратите внимание, что для игл со скошенной кромкой направление не влияет на поток). Хотя спорным, некоторые считают, что если используется коническая игла, ориентирование в продольном направлении уменьшает PDPHA.[Михич Д.Н. Reg Anaesth 9: 54, 1986]
Срединный доступ проще всего и проходит через менее чувствительные структуры. Парамедианный подход лучше подходит для узких промежутков или трудностей со сгибанием — обычно начинается на расстоянии 1 см от средней линии. Самая распространенная ошибка при таком подходе — недооценка расстояния до твердой мозговой оболочки и раннее пересечение средней линии. В ОЧЕНЬ сложных случаях можно использовать подход Тейлора — начните на 1 см медиальнее и каудальнее PSIS и продвигайте кефалина под углом 55 градусов с медиальной ориентацией в зависимости от ширины крестца — этот доступ сложен, но полностью не зависит от сгибания пациента. .
Уровень и продолжительность в первую очередь определяются 1) баричностью 2) контуром позвоночного канала 3) положением пациента в первые несколько минут после инъекции. Если поясничный лордоз не является оптимальным, либо подложите подушку под колени пациента, либо поместите его / ее в положение на боку. Изобарические растворы менее распространены, чем гипербарические, и фактически ведут себя как слегка гипербарические из-за своей низкой температуры — эти растворы подходят для операций на промежности или нижних конечностях. Гипобарические растворы (стерильная вода или 1/2 NS, последний из которых вызывает меньшую осмотическую нагрузку на нервные ткани) используются редко, только в положении складного ножа на животе или у пациентов, перенесших артропластику тазобедренного сустава.
На распространение влияет добавление сосудосуживающих средств (обычно 0,1–0,2 мг адреналина, т.е. 0,2–0,5 см3 1: 1000 или 2–5 мг фенилэфрина). Адреналин может иметь дополнительное преимущество в виде обезболивания, связанного с альфа-2. Наибольшую пользу тетракаин получает от сужения сосудов.
Местные анестетики
Тетракаин: сильная вазодилатация (сильнодействующие вазопрессоры)
Лидокаин: меньше вазодилатации
Бупивакаин: уменьшает спинномозговой и дуральный кровоток
Обратите внимание, что добавление адреналина к лидокаину было связано с нейротоксичностью в исследованиях на животных [Hashimoto et.al. Anesthesiology 94: 876, 2001] и использовался в некоторых случаях токсичности, описанных в литературе [Rigler ML et. al. Anesth Analg 72: 275, 1991; Drasner et. al. Анестезиология 77: 582, 1992; Gerancher J. Anesthesiology 87: 687, 1997]. Кроме того, добавление вазоконстрикторов к тетракаину было связано с усилением транзиторных неврологических симптомов [Freedman et. al. Анестезиология 89: 663, 1998; Smith KN et al. Anesth Analg 98: 81, 2004]
Выбор местного анестетика — краткосрочные процедуры на позвоночнике
Хлоропрокаин: первоначально был связан с неврологическими травмами в 1980-х годах, позже было установлено, что они были вызваны консервантом или случайным введением эпидуральных доз.Недавние исследования показывают, что низкие дозы хлоропрокаина (40-60 мг) дают отличную краткосрочную спинальную анестезию. Использование сосудосуживающих средств с хлоропрокаином вызывает побочные эффекты, поэтому сужение сосудов противопоказано. Было показано, что фентанил и клонидин обеспечивают значительное улучшение без побочных эффектов. Скорее всего, заменит лидокаин в качестве препарата выбора для коротких процедур.
Лидокаин: продолжительность 60-90 минут. Хороший сенсорно-моторный блок. Благоприятный профиль восстановления.Теперь доза составляет 60-75 мг при разбавлении 5% основного раствора равной частью физиологического раствора (или CSF). Был связан с TNS у 1/3 пациентов, получающих лидокаин для спинальной анестезии [Hampl K et al. Anesth Analg 81: 1148, 1995]. Похоже, что амбулаторный статус увеличивает риск.
Выбор местного анестетика — более длительные процедуры на позвоночнике
Наиболее распространены бупивакаин и тетракаин (также использовался ропивакаин, но, похоже, не дает никаких преимуществ).
Бупивакаин: такая же доза и продолжительность, как у тетракаина (5-20 мг, 90-120 минут), немного более интенсивная сенсорная анестезия (и меньшая моторная блокада), чем у тетракаина.
Тетракаин: такая же доза и продолжительность, как у бупивакаина (5-20 мг, 90-120 минут), немного более сильная моторная блокада (и меньшая сенсорная анестезия), чем у бупивакаина. Продолжительность более вариабельна, чем у бупивакаина, и на нее сильнее влияют вазоконстрикторы.
Добавление опиатов
Опиаты могут быть добавлены (обычно 25 мкг фентанила) и воздействуют на спинной рог. Можно использовать морфин (0,1–0,5 мг), который дает облегчение в течение 24 часов, но, в отличие от фентанила, требует внутрибольничного мониторинга угнетения дыхания.Иногда добавляют клонидин, но он не так эффективен, как опиаты [Eisenach et. al. Анестезиология 85: 655, 1996]
Время анестезии
При проведении спинномозговой анестезии первые 5-10 минут имеют решающее значение с точки зрения мониторинга сердечно-сосудистой реакции, а также ее уровня. Изменения температуры происходят в первую очередь, и смоченный спиртовой тампон может дать ранний индикатор уровня (30-60 секунд), позволяя анестезиологу при необходимости изменить положение пациента.
Сенсорный уровень Тип операции
S2-S5 Геморроидэктомия
L2-L3 Операция на стопе
L1-L3 Нижняя конечность
T10 (пупок) Бедро, ТУРП, вагинальные роды
T6-T7 (мечевидный отросток) Нижняя часть живота, аппендэктомия
Верхняя часть живота, кесарево
Обратите внимание, что неправильное распределение — частая причина неудач, и что повторное введение второй, полной дозы может увеличить риск травмы. [Drasner et. al. Анестезиология 75: 713, 1991]
Физиология спинальной анестезии
Спинальная анестезия сначала блокирует небольшие немиелинизированные симпатические волокна, а затем блокирует миелинизированные (сенсорные и моторные) волокна.Симпатический блок может превышать моторный / сенсорный на два дерматома. Спинальная анестезия мало влияет на вентиляцию, но высокие спинные мышцы могут повлиять на брюшные / межреберные мышцы и на способность кашлять. Пациенты могут жаловаться на одышку, потому что они не чувствуют дыхания. Все, что выше T5, подавляет SNS в желудочно-кишечном тракте. Некоторые операции (тазобедренный сустав, ТУРП) могут уменьшить кровотечение во время нейроаксиальной блокады из-за снижения системного артериального давления. При некоторых процедурах (на бедре) может наблюдаться меньше ВТЭ из-за увеличения притока крови к нижним конечностям.
Побочные эффекты спинальной анестезии
Было показано, что местные анестетики вызывают необратимые повреждения [Rigler et al. Anesth Analg 72: 275, 1991; Drasner et. al. Анестезиология 75: 713, 1991]. Гипотензия возникает у 1/3 пациентов, первоначально из-за снижения УВО, но в тяжелых случаях из-за снижения венозного возврата и сердечного выброса (ОЧЕНЬ усиливается гиповолемией). Бэби Миллер рекомендует умеренное положение головы вниз (5-10 градусов), чтобы увеличить венозный отток без изменения распространения анестетика.Гидратация имеет решающее значение, хотя ее избыток может нанести вред. Эфедрин является препаратом первой линии (фенилэфрин может снижать сердечный выброс, но все еще широко используется анестезиологами, может играть роль в дополнительном лекарстве, когда эфедрин вызывает повышение ЧСС). 10-15% пациентов будут испытывать брадикардию, лечение которой — объем -> эфедрин -> атропин -> адреналин по мере необходимости.
Головные боли после пункции твердой мозговой оболочки носят постуральный характер и могут сопровождаться отклонениями при формальном аудиографическом обследовании.Факторы риска включают возраст (пиковые значения появляются немного позже полового созревания, дети и пожилые люди встречаются редко), тип иглы (идеально подходят кончики карандаша 24-25G) и, возможно, пол (хотя частота возникновения PDPHA у женщин может просто отражать уязвимость беременных [Lybecker H и др. Anesth Analg 70: 389, 1990]). Для лечения используйте постельный режим, ЭКО, обезболивание, кофеин и, возможно, пластырь с кровью (15-20 мл, вводимый в место или ниже, так как кровь будет перемещаться в головном направлении).
Высокие спинные мышцы часто сопровождаются гипотонией, тошнотой и возбуждением.«Общая спинальная анестезия» сопровождается LOC. Лечение ABC (контроль дыхательных путей и вентиляция, ЭКО, симпатомиметики). Тошнота, возникающая после позвоночника, предупреждает врача о возможности высокого спинального давления и гипотонии, достаточно серьезной, чтобы вызвать инсульт, поэтому тошнота является важным предупреждающим знаком, хотя она также может быть вызвана преобладанием остаточной парасимпатической активности.
Другие возможные побочные эффекты включают задержку мочи, боль в спине и гиповентиляцию, вторичные по отношению к грудному или шейному отделу.
(также см. Статью об эпидуральной анальгезии)
Техника размещения
Существуют значительные разногласия по поводу размещения этих катетеров после общей анестезии, и ретроспективный обзор этого вопроса (отсутствие неврологических осложнений у 4298 пациентов, перенесших поясничный эпидуральный катетер под общей анестезией для торакальной хирургии в клинике Майо) ставит под сомнение старое предположение о том, что риски выше [Horlocker TT et al. Anesth Analg 1547: 96, 2003], как и практика введения эпидуральной анестезии спящим детям [Krane et.al. Reg Anesth Pain Med 23: 433, 1998]. Тем не менее, большинство из них не помещают их пациентам без сознания по разным причинам. [Розенквист и др. al. Anesth Analg 96: 1545, 2003].
Пациенты обычно получают некоторую форму седативного средства перед введением. Чаще всего используются иглы Туохи (с тупым концом, с плавным изгибом), которые помогают направлять катетер. Катетер с несколькими отверстиями улучшает распределение, но требует большей глубины. Глубина эпидурального пространства обычно составляет 4-6 см, то есть «игл-искателей» — 3.8 см в длину, часто (но не всегда) недостаточно глубокие.
Для поясничной эпидуральной анестезии срединный доступ основан на понимании более простой анатомии, а также пропускает иглы через менее чувствительные структуры, чем парамедианный доступ (при котором игла может быть размещена рядом с фасеточными суставами и спинномозговыми нервами).
Для грудной эпидуральной анестезии чаще используется парамедиальный доступ (0,5–1,0 см от средней линии). Игла Finder используется для контакта с пластинкой и местного введения. Это повторяется с эпидуральной иглой, которую затем постепенно перемещают медиально и цефаладиально.
Эпидуральное пространство может быть идентифицировано либо по потере сопротивления (прохождение через желтую связку), либо по методу «висящей капли», хотя последнее, вероятно, связано с более высокой частотой влажных постукиваний [Бэби Миллер]
Разновидности эпидуральной анестезии
Одноразовая техника проста и обеспечивает наиболее равномерное распространение анестетика. Всегда начинается с отрицательного результата аспирации и тестовой дозы (3 см3 1,5% лидокаина с эпи 1: 200 000 — первый говорит вам, если вы интрадурально, а второй — внутрисосудисто) и выждите 3 минуты.Если тестовая доза достаточна, введите общее количество фракционированными аликвотами (по 5 см3 каждая), так как положение иглы все еще может измениться.
Непрерывная эпидуральная анестезия предполагает размещение катетера на расстоянии 3-5 см от иглы (если он длиннее, то вы рискуете попасть в вену, выйти из отверстия или обернуть нервный корешок). НИКОГДА не протягивайте катетер через иглу (рассечение). Также введите тестовую дозу и пробу на аспирацию (r / o CSF), вводите аликвотами по 5 см3.
Каудальная блокада — это эпидуральные инъекции, вводимые через крестцово-копчиковую связку и крестцовый перерыв (отсутствует у 10% пациентов) — проходят через связку до тех пор, пока вы не коснетесь крестца, затем слегка втяните, прицельтесь к голове, продвиньтесь на 2 см, введите воздух — если нет крепитация, вы, вероятно, попали в каудальный канал и можете сделать инъекцию.Отметим, что крестцовый перерыв отсутствует у 10% пациентов.
Уровень и продолжительность
Уменьшая концентрацию и увеличивая объем, можно добиться большего распространения анестетика. Поясничная эпидуральная анестезия имеет тенденцию течь в головку из-за отрицательного внутригрудного давления, тогда как грудная эпидуральная анестезия, как правило, остается на месте. Анестезия L5 / S1 сложнее, вероятно, из-за большого размера волокна. Обратите внимание, что при эпидуральной анестезии баричность не имеет значения (но имеет значение отрицательное внутригрудное давление) с точки зрения уровней, а положение тела менее важно.
Хлорпрокаин используется для быстрых / непродолжительных процедур. Лидокаин является промежуточным, а бупивакаин / L-бупивакаин / ропивакаин имеют более медленное начало и большую продолжительность. Обратите внимание, что тетракаин и новокаин не используются из-за их длительного латентного времени.
Адъювантные препараты
Адреналин
Адреналин (1: 200 000, т. Е. 5 мкг / мл) может продлить эпидуральную анестезию, особенно если используется хлорпрокаин или лидокаин (не так много с бупивакаином). Однако легкая B-стимуляция может усилить падение артериального давления, которое обычно происходит при нейроаксиальной анестезии.
Опиоиды
Опиоиды могут усиливать анальгезию, при этом степень побочных эффектов в значительной степени зависит от растворимости липидов. Морфин (гидрофильный / липофобный), вводимый эпидурально, остается на месте или распространяется рострально, тогда как фентанил (гидрофобный / липофильный) быстро всасывается.
Бикарбонат
Бикарбонат натрия поддерживает неионизированную форму местных анестетиков и способствует более быстрому началу эпидуральной анестезии.
Отказ и побочные эффекты
Если эпидуральная анестезия «частично неэффективна» i.е., анестезия достигается, но она недостаточна и приближены к максимальным дозам, рассмотрите возможность введения небольших доз хлорпрокаина [Crosby et. al. Can J Anaesth 38: 136, 1991]. Обратите внимание, что преобразование в субарахноидальную блокаду может быть затруднено, так как уровни анестетика после попытки эпидуральной анестезии часто нестабильны. [Mets et. al. Anesth Analg 77: 629, 1993].
Эпидуральная гематома традиционно ассоциируется с сосудистой травмой, но признано, что как эпидуральные гематомы, так и абсцессы могут возникать спонтанно.
Пункция твердой мозговой оболочки значительно увеличивает риск головной боли — эпидуральную анестезию можно попробовать на другом уровне, или процедуру можно преобразовать в спинальную.
Системная гипотензия проявляется позже, чем после спинальной анестезии, но может возникнуть. Однако у нормоволемических пациентов это случается редко.
Абсорбция / внутрисосудистая инъекция особенно неприятны для бупивакаина, который имеет известные побочные эффекты со стороны сердечно-сосудистой системы. Эпидуральные дозы любого местного анестетика при введении в субарахноидальное пространство могут привести к необратимому повреждению нервов.В этом случае рассмотрите возможность промывания субарахноидального пространства физиологическим раствором. Это легко распознать у бодрствующего пациента, однако у пациента, находящегося под общей анестезией, ищите расширенный, нереактивный зрачок (указывает на возможную миграцию эпидурального катетера в субарахноидальное пространство).
Нервное повреждение более вероятно, если возникают парестезии [Бэби Миллер], поэтому инъекции местных анестетиков при наличии парестезий противопоказаны.
Физиология
Основным местом действия эпидуральной анестезии являются нервные корешки.В меньшей степени обезболивание обеспечивается за счет диффузии в субарахноидальное пространство. Наиболее важным физиологическим изменением, связанным с эпидуральной (а также субарахноидальной) блокадой, является симпатическая блокада — от Т1 до Т4 являются кардиоускорительные волокна, которые контролируют частоту сердечных сокращений и сократимость, и их отсутствие делает одно уязвимым для чрезмерных блуждающих рефлексов, которые могут вызвать остановку синуса. . Однако ведутся споры о том, является ли симпатэктомия невыгодной для адекватно гидратированного пациента.Было показано, что блокада SNS увеличивает кровоток в слизистой оболочке и перистальтику кишечника, улучшая восстановление функции желудочно-кишечного тракта после операции на толстой кишке [Liu et. al. Anesth 83: 757, 1995]. Он также благоприятно изменяет снабжение миокарда кислородом, уменьшает ишемические события и улучшает функциональное восстановление после оглушения миокарда у собак [Rolf N et al. Anesth Analg 83: 935, 1996]. Гипотония, вызванная симпатэктомией, может уменьшить хирургическое кровотечение, но в крайнем случае может подвергнуть пациента риску различных инфарктов. Эпидуральная блокада благоприятно влияет на функцию легких, предотвращая шинирование и поддерживая способность кашлять и участвовать в глубоком дыхании.Обратите внимание, что теоретически возможно проведение высокой эпидуральной анестезии, при которой дыхательный аппарат блокируется, но сознание сохраняется.
Нейроаксиальная блокада приводит к симпатэктомии 2-6 дерматомов выше сенсорного блока . Хотя традиционно считается, что эффекты спинномозговой анестезии более сильные, чем эффекты эпидуральной анестезии, это убеждение, вероятно, связано со скоростью начала — быстрое начало эпидуральной анестезии (например, хлорпрокаин 20 мл в течение 3 минут) может привести к эквивалентные сердечно-сосудистые реакции.
И артерий, и вены вазодилатируют , однако венозный эффект более выражен , что приводит к существенному снижению предварительной нагрузки . Несмотря на это, не было убедительно показано, что эмпирическое введение объема снижает гипотензию после начала нейроаксиальной анестезии.
Воздействие на частоту сердечных сокращений обусловлено тремя механизмами: 1) рефлексом Бейнбриджа , при котором стимуляция рецепторов растяжения правого предсердия приводит к афферентной стимуляции мозгового вещества блуждающего нерва и последующему подавлению парасимпатической активности (увеличению частоты сердечных сокращений или в случае снижения предсердного давления, снижения частоты сердечных сокращений) 2) прямое воздействие на узел SA, вызванное растяжением предсердий, и 3) анестезия кардиоускорительных волокон T1-4 (при высоком уровне позвоночника).
Нейроаксиальная анестезия: сердечно-сосудистые эффекты
- Тон: расширение артерий и вен
- Предварительная нагрузка: уменьшена
- ЧСС: снижена ( рефлекс Бейнбриджа , прямое воздействие на узел СА, кардиоакклераторы T1-4)
- Фармакологическое лечение: эфедрин против адреналина (за исключением рожениц, у которых рассматривают фенилэфрин, но остерегайтесь брадикардии и рассмотрите возможность добавления гликопирролата)
Риск головной боли после случайных проколов твердой мозговой оболочки (т.е. с эпидуральной иглой) составляет примерно 50% . Однако имейте в виду, что головные боли возникают у 12% всех рожениц с эпидуральной анестезией (и у 15% рожениц без эпидуральной анестезии).
Для пациентов, у которых умышленно нарушена твердая мозговая оболочка (например, спинальная анестезия, CSE, DPE), наиболее важные изменяемые факторы риска связаны с выбором иглы — иглы с острием карандаша (Whitacre или Sprotte) небольшого размера (24 или 25 ga.) Должны быть выбрано. Большая (22 г.) игла Квинке может производить ПГПГ в 30-70% случаев, тогда как малая (24-25 шт.) Игла Whitacre или Sprotte произведет ППГ только за 3-5%
Факторы риска постдуральной пункционной головной боли
- Игла со скошенной кромкой (Quincke) (предпочтительны иглы с тонким острием)
- Большая игла
- Женский пол
- Беременность
- Младший возраст
- Головная боль перед пункцией твердой мозговой оболочки в анамнезе
Чувствительность блока: SNS> боль> прикосновение> мотор (последний уходит). Иногда пациенты не чувствуют боли, но при этом остаются неизменными.
Центральная блокада снижает МАК [158], вызывает седативный эффект [154] и усиливает действие снотворных [155–157]. Центральные блоки могут вызвать серьезную симпатэктомию, ведущую к брадикардии и гипотонии. Некоторые исследования связывают частоту симпатэктомии с ростом блока [160, 159 плохо], а другие нет [161].Было показано, что как спинальная, так и эпидуральная анестезия вызывают внезапную необъяснимую брадикардию или даже асистолию [170-1] (примечание: кардиоускорители относятся к T1-4). Существовавшая ранее блокада 1-й степени может быть фактором риска развития блокады 2-й или 3-й степени во время спинальной анестезии. Эпидуральная анестезия с адреналином вызывает большую гипотензию (снижение САД на 20%), чем эпидуральная анестезия без адреналина или спинальная анестезия, которые вызывают снижение САД на 10%. [Толас Акта Анаэст Сканд [добавлено] 23: 429, 1966]
Спинальный блок
Для односторонней процедуры вы можете альтернативно: A) использовать гипобарический раствор (напр.с операционным бедром вверх) или B) используйте комбинацию гипербарика / лежа на спине при условии, что пациент может лежать прооперированной стороной вниз в течение как минимум шести минут перед перекатыванием на спине [Martin-Salvaj G et al. Anesth Analg 79: 1107, 1994]. Обратите внимание, что в какой-то момент, когда обезболивающие становятся разбавленными из декстрозы, анестетик становится «фиксированным», и положение больше не имеет значения. Однако исследования Pvery et al [45, 46] и Bodily et al [51] показали, что это может занять более 60 минут.Также обратите внимание, что истинных изобарических растворов не существует, все они слегка гипобаричны. Кроме того, «изобарические» растворы являются одними из наиболее вариабельных с точки зрения распределения, но в целом изобарические растворы предлагают более низкие блоки, чем гипербарические растворы, что снижает общий риск сердечно-сосудистых заболеваний.
Баричность и положение пациента в значительной степени влияют на высоту блока. Незначительные факторы, такие как концентрация, доза и объем, имеют почти тривиальные последствия.Место инъекции имеет значение для изобарических растворов [74], но не для гипербарических растворов [70]. Морфологические (например, рост) и различные описательные переменные CSF (например, объем CSF) оказались статистически значимыми, но не имеют клинического значения, поскольку они слишком изменчивы и многие из них трудно оценить.
Спинальные блоки стираются в направлении от головы к хвосту, таким образом, крестцовые уровни прослужат дольше, чем грудные. Более высокие блоки обычно изнашиваются быстрее, чем нижние. Адренергические агонисты могут продлить блокаду позвоночника, при этом максимальная доза ПГЭ (5 мг) обычно обеспечивает более длительную продолжительность, чем максимальная доза EPI (0.5 мг). Клонидин также может продлевать блокаду, даже при пероральном приеме [96–98], но в некоторых исследованиях был связан с усилением гипотензии. Агонисты наиболее эффективны при блокаде тетракаином, менее эффективны при блокаде бупивакаина.
Эпидуральная блокада
Место укола также имеет значение для эпидуральной анестезии. Каудальная блокада обезболивает крестцовые дерматомы / нижние конечности. Пиломатериалы обычно анестезируют от T6-L4 (или столько же, сколько от T4-S1, если используется достаточно местного анестетика). Грудная эпидуральная анестезия анестезирует грудные дерматомы — всегда не забывайте уменьшать дозу анестетика на 30-50%, если анестезируются верхние грудные дерматомы, так как увеличивается риск распространения в головной части.Доза и объем важны для эпидуральной анестезии, а концентрация — нет. Согласно большинству исследований, позиция не важна. Для одноразовой эпидуральной анестезии предположим, что доза в 20 см3 через поясничную инъекцию обеспечит блокировку на уровне средней части грудной клетки, а затем отрегулируйте объем по своему усмотрению (например, уменьшите объем, если вам нужны только нижние дерматомы). Бупивакаин вызывает существенный сенсорный блок с минимальным моторным блоком (в отличие от этидокаина, который имеет относительно высокий моторный блок). Адреналин в дозе 1: 200 000 может продлить блокировку лидокаина, но не блокировку бупивакаина (механизм неизвестен — возможно, снижение кровотока, внутренняя анальгезия, обеспечиваемая адреналином, или увеличение объема распределения.
Источники
Miller, RD et al. «Анестезия Миллера», 7-е издание, Черчилль Ливингстон: стр. 409, 1616-8. 2009
.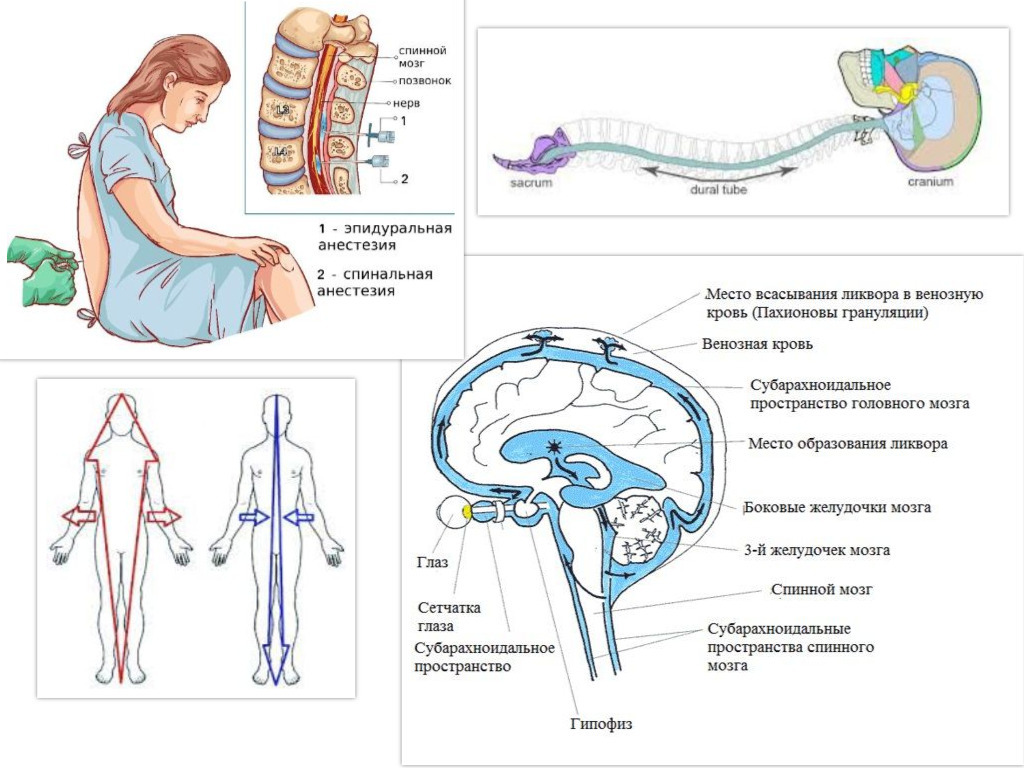


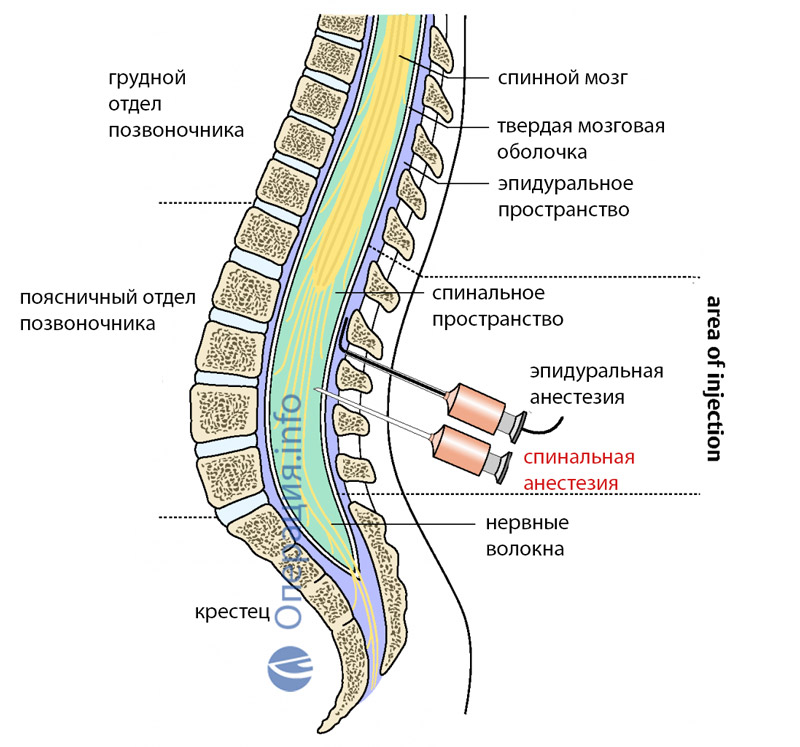
 В такой ситуации катетер вынимают или меняют вид и/или объем вводимых медикаментов;
В такой ситуации катетер вынимают или меняют вид и/или объем вводимых медикаментов; Исключения возможны только после консультации с анестезиологом.
Исключения возможны только после консультации с анестезиологом.

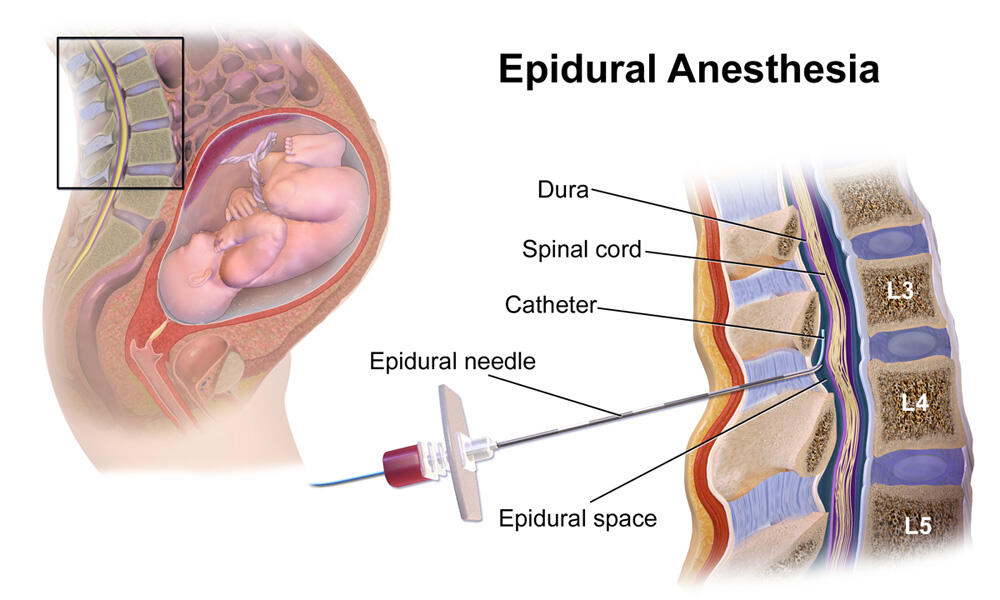 В любом случае вам будет предложено выгнуть спину, чтобы облегчить эффективное введение иглы.
В любом случае вам будет предложено выгнуть спину, чтобы облегчить эффективное введение иглы.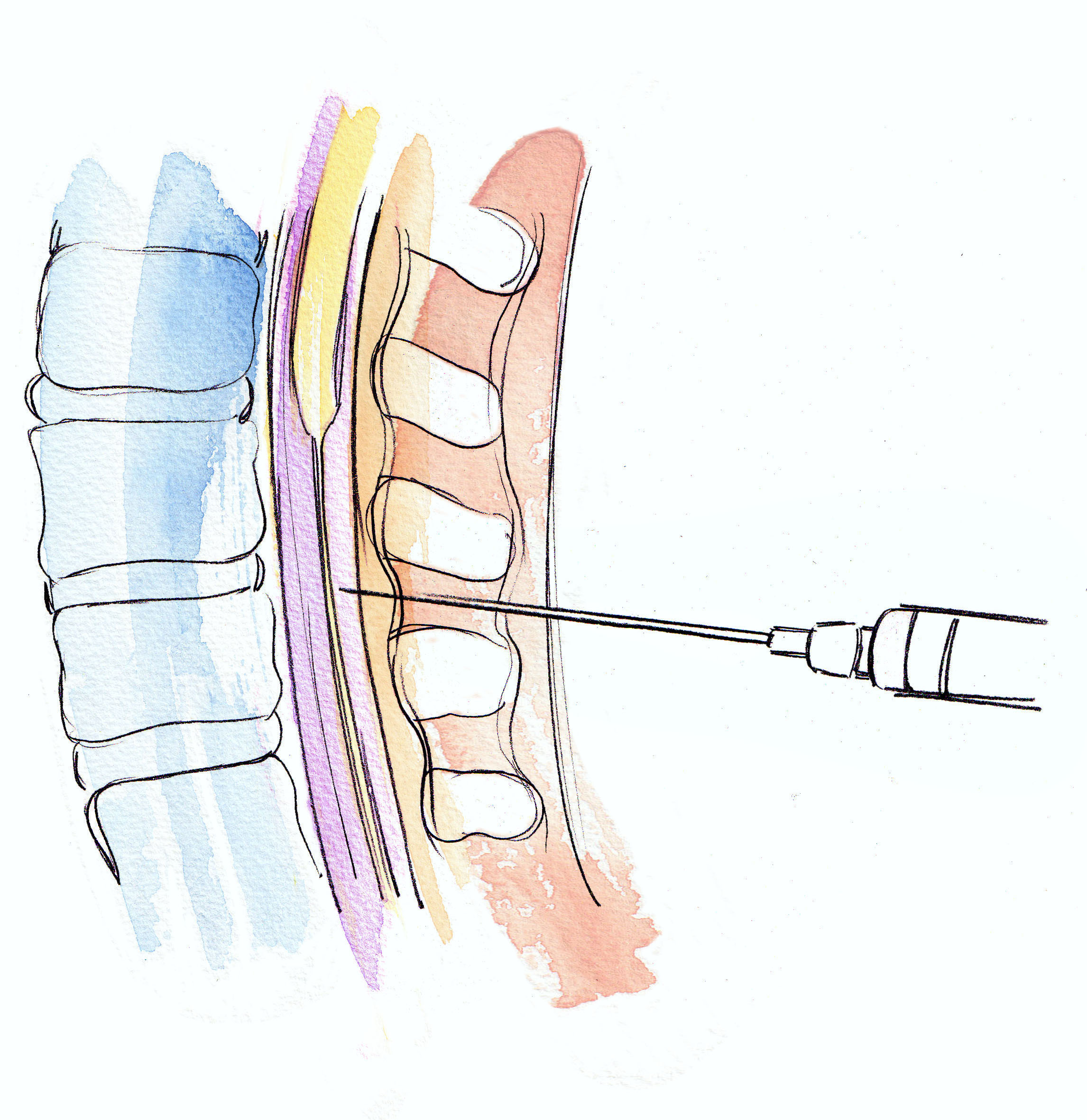

 В любом случае вам будет предложено выгнуть спину, чтобы облегчить эффективное введение иглы.
В любом случае вам будет предложено выгнуть спину, чтобы облегчить эффективное введение иглы.
