микробиологические и иммунологические показатели в оценке эффективности терапии » Акушерство и Гинекология
Цель. Изучение продукции дефензина у беременных с бактериальным вагинозом.
Материалы и методы. Проведено обследование и лечение 70 беременных с бактериальным вагинозом (по критериям Амселя). Сформированы основная (40 человек, терапия «Тержинан» 10 дней) и контрольная (30 человек, терапия «Гексикон» 10 дней) группы, медиана возраста составила 29,3 года. Выполнено культуральное исследование влагалищного микробиоценоза, иммунологическое исследование экспрессии генов дефензина методами полимеразной цепной реакции в режиме реального времени и реакции обратной транскрипции, статистическая обработка.
Результаты. Течение I и II триместров не имело различий между группами. У пациенток контрольной группы в III триместре чаще развивались угроза преждевременных родов и инфекции мочевыводящих путей. Роды в срок произошли у 97,5% беременных основной группы, у 10% в контрольной группе были преждевременные роды.
Заключение. На фоне бактериального вагиноза экспрессия дефензина значительно повышена. В основной группе через 10 дней уровень дефензина снизился в 1,7 раза и сохранялся к 30-му дню и в 34–36 недель. В контрольной группе через 10 дней терапии снижение уровня дефензина произошло в 1,4 раза, к 30-му дню экспрессия фактора вернулась к исходным показателям и сохранялась до окончания беременности.
Ключевые слова: бактериальный вагиноз, беременность, преждевременные роды, мукозальный иммунитет, дефензин, «Тержинан», хлоргексидин
По данным Федеральной службы государственной статистики, на 1 сентября 2019 г. численность россиян составила 146,7 млн человек. За 9 месяцев 2019 г. естественная убыль населения достигла 259 600 человек, а показатели рождаемости снизились в 80 регионах России. На этом фоне сохранение каждой беременности является приоритетной задачей. Согласно демографической концепции Российской Федерации, к 2025 г. необходимо снизить показатели материнской смертности не менее чем в 2 раза, а рождаемость повысить не менее чем на 2%. С целью достижения поставленных задач ведутся разнонаправленные мероприятия, включающие просветительскую деятельность, научные и профилактические работы.
На этом фоне сохранение каждой беременности является приоритетной задачей. Согласно демографической концепции Российской Федерации, к 2025 г. необходимо снизить показатели материнской смертности не менее чем в 2 раза, а рождаемость повысить не менее чем на 2%. С целью достижения поставленных задач ведутся разнонаправленные мероприятия, включающие просветительскую деятельность, научные и профилактические работы.
Залогом успешного течения и исхода беременности, безусловно, является здоровье женщины. Этот фактор относится к модифицируемым, то есть при своевременном выявлении и коррекции болезни возможно минимизировать ее негативное влияние на гестационный процесс. Одной из болезней, повышающих вероятность прерывания беременности и преждевременных родов, является бактериальный вагиноз (БВ) [1].
БВ относится к невоспалительному полимикробному патологическому процессу, в основе которого лежит чрезмерное разрастание условно-патогенной микрофлоры со снижением количества индигенных бактерий.
Эффективность лечения не превышает 85%, а в 20–60% случаев развивается рецидив болезни [4, 6, 7]. Это связано с отсутствием формирования специфической резистентности организма и утратой контроля над избыточным размножением собственной флоры.
Первым и универсальным барьером для предотвращения бактериальной агрессии являются факторы врожденного иммунитета (непрерывность эпителиального слоя, ферменты, антимикробные пептиды, клеточные рецепторы и фагоциты) [8, 9].
Антимикробные пептиды (AMП) представляют собой группу секретируемых рецепторов распознавания образов, которые необходимы для защиты кожи и слизистых оболочек, а также для уничтожения уже фагоцитированных организмов. AMП создают микробицидный щит, способствующий уничтожению бактерий до момента их прикрепления к поверхности клеток. Они обладают бактерицидным действием против широкого спектра бактерий, грибков, хламидий, паразитов и вирусов [9–11]. Благодаря многообразию АМП бактерии не приобретают к ним устойчивости. Вторая важная функция АМП заключается в контроле над составом комменсальных микроорганизмов, которые колонизируют тело человека [12–14]. То есть можно предположить, что в условиях измененной продукции АМП утрачивается контроль над качественным и количественным составом индигенной флоры.
Универсальной антибактериальной молекулой является дефензин. Он напрямую убивает микроорганизмы и образует микроскопические наносети, которые захватывают клетки в ловушку [12, 14]. Во влагалище и цервикальном канале синтезируются бета-дефензины [10, 14].
Целью нашего исследования явилось изучение продукции АМП дефензина у беременных с БВ.
Материалы и методы
Для решения поставленной цели было проведено комплексное обследование 70 беременных с БВ. Критериями включения стали: срок гестации 12 недель, диагностированный БВ (по критериям Амселя), первая спонтанная одноплодная беременность, отсутствие эндокринных, инфекционных и анатомических причин невынашивания беременности, инфекций, передающихся половым путем, аэробного вагинита и кандидозного кольпита. Все пациентки дали информированное согласие на участие в исследовании, работа была одобрена этическим комитетом РНИМУ им. Н.И. Пирогова.
Возраст пациенток составил от 22 до 34 лет, с медианой 29,3 года.
Пациентки были обследованы с применением общеклинических и специальных методов (микробиологическое и иммунологическое исследование). При проведении микробиологического исследования забор материала производился из заднего свода влагалища стерильным ватным шпателем. Микробиологическое исследование проводилось четырехкратно: до лечения, через 10 и 30 дней после окончания терапии и в 34–36 недель.
Полученный материал помещался в пробирки с транспортной средой и поглотителем кислорода Эймса (Medical Wire Англия). Пробирки в течение 1,5–2 ч доставляли в лабораторию ГУ МНИИЭМ им. Г.Н. Габричевского, где проводился посев на селективные и дифференциально-диагностические среды (Эндо, агар Сабуро, 5% кровяной агар, агар МРС-4). Посевы инкубировались в течение 24–48 ч, видовую идентификацию выделенных бактерий проводили масс-спектрометрическим методом. С помощью стереоскопического микроскопа подсчитывали число различных видов колоний в каждом секторе и рассчитывали количество lg КОЕ/мл.
Г.Н. Габричевского, где проводился посев на селективные и дифференциально-диагностические среды (Эндо, агар Сабуро, 5% кровяной агар, агар МРС-4). Посевы инкубировались в течение 24–48 ч, видовую идентификацию выделенных бактерий проводили масс-спектрометрическим методом. С помощью стереоскопического микроскопа подсчитывали число различных видов колоний в каждом секторе и рассчитывали количество lg КОЕ/мл.
Иммунологическое исследование проводилось на кафедре иммунологии МБФ ФГБОУ ВО «РНИМУ им. Н.И. Пирогова». Была определена экспрессия дефензина в эпителиальных клетках многослойного плоского эпителия влагалища. Использовались наборы для выделения РНК, реакции обратной транскрипции и полимеразной цепной реакции (ПЦР) в режиме реального времени. Забор материала проводился при помощи цитощеток из заднего свода влагалища (до лечения, через 10 и 30 дней после окончания терапии и в 34–36 недель), переносился в пробирки и замораживался при температуре -25°С. Реакцию обратной транскрипции проводили в объеме 25 мкл.
Статистическая обработка результатов проводилась с использованием программного обеспечения Microsoft Excel 2016 и Statistica 6.1. Для описания количественных данных, имеющих нормальное распределение, использовались среднее арифметическое (М) и стандартное отклонение (SD).
Результаты
Беременные обеих групп были сопоставимы по возрасту, социальному статусу и заболеваемости. В структуре экстрагенитальных заболеваний у женщин преобладали патология органов желудочно-кишечного тракта (47,5% и 53,3% соответственно), хронические инфекционные заболевания дыхательной (12,5% и 13,3%) и мочевыделительной систем (7,5% и 10%). Среди гинекологических заболеваний наиболее часто выявлялись кандидозный кольпит (75% и 70%), эктопия шейки матки (70% и 73,3%), ретенционные кисты яичников (20% и 16,6%).
Среди гинекологических заболеваний наиболее часто выявлялись кандидозный кольпит (75% и 70%), эктопия шейки матки (70% и 73,3%), ретенционные кисты яичников (20% и 16,6%).
Особенности течения беременности отражены в таблицах 1 и 2.
Течение I и II триместров беременности не имело значимых различий между группами. Однако у пациенток контрольной группы в III триместре чаще развивались угроза преждевременных родов и инфекции мочевыводящих путей (р=0,05).
БВ был диагностирован у всех беременных в I триместре (как критерий формирования выборки), после проведенного лечения в основной группе рецидив развился в 10% (у 3 во II триместре и у 1 женщины в III триместре). В контрольной группе суммарная частота рецидивов БВ составила 43,3% (у 5 во II триместре и у 8 женщин в III триместре), что значимо превышало показатели основной группы.
Роды в срок произошли у 97,5% беременных основной группы, одна пациентка была родоразрешена в 36 недель в связи с тяжелой преэклампсией. В контрольной группе срочными родами закончились 90% беременностей, 10% пациенток родили преждевременно (2 родов в 34–35 недель, 1 – в 36 недель).
В контрольной группе срочными родами закончились 90% беременностей, 10% пациенток родили преждевременно (2 родов в 34–35 недель, 1 – в 36 недель).
Результаты микробиологического исследования
При оценке микробиоценоза половых путей за показатели эубиоза принимались содержание лактобацилл не менее 105 КОЕ/мл и наличие условно-патогенной микрофлоры не более 103 КОЕ/мл. В таблице 3 приведены количественные показатели микрофлоры у пациенток обеих групп.
У пациенток как основной, так и контрольной групп до начала терапии интенсивность колонизации лактобактериями была крайне низкой на фоне многообразного по составу и значительного по титру роста условно-патогенных микроорганизмов. После курса терапии отмечено постепенное восстановление роста протективных бактерий, достигшее максимальных значений через 30 дней после окончания лечения. В контрольной группе число лакто- и бифидобактерий не достигло показателей, характерных для нормоценоза. В 34–36 недель беременности у пациенток контрольной группы все еще сохранялся избыточный рост условно-патогенных микроорганизмов на фоне относительного снижения титра лакто- и бифидобактерий. При сравнении групп обнаружено, что у беременных контрольной группы количество (КОЕ/мл) аэробных (стрептококков, стафилококков, бацилл) и анаэробных условно-патогенных микроорганизмов (пептострептококков, актиномицет, бактероидов) превышало аналогичные в основной группе (р=0,05).
При сравнении групп обнаружено, что у беременных контрольной группы количество (КОЕ/мл) аэробных (стрептококков, стафилококков, бацилл) и анаэробных условно-патогенных микроорганизмов (пептострептококков, актиномицет, бактероидов) превышало аналогичные в основной группе (р=0,05).
У пациенток основной группы наилучшие показатели микробиоценоза были отмечены на 30-й день после окончания лечения, в сроке 34–36 недель также сохранялся нормоценоз.
Результаты иммунологического исследования
Из показателей факторов врожденного иммунитета мы изучали экспрессию генов дефензина в эпителии влагалища. Дефензин является универсальной антибактериальной молекулой, способной ограничивать размножение бактерий и репликацию вирусов, а также контролирующей состав микробиоценоза.
В таблице 4 представлены показатели экспрессии дефензина у пациенток обеих групп.
На фоне БВ экспрессия дефензина значительно повышена, что отражает напряженность факторов мукозального иммунитета в условиях чрезмерного размножения условно-патогенных микроорганизмов. В группе беременных, которым проведена терапия препаратом «Тержинан», через 10 дней уровень дефензина снизился в 1,7 раза и сохранялся примерно в тех же значениях к 30-му дню. Исследование, проведенное на сроке 34–36 недель, подтвердило неизменно стабильную продукцию дефензина, что сочеталось с сохраняющимся нормоценозом влагалища.
В группе беременных, которым проведена терапия препаратом «Тержинан», через 10 дней уровень дефензина снизился в 1,7 раза и сохранялся примерно в тех же значениях к 30-му дню. Исследование, проведенное на сроке 34–36 недель, подтвердило неизменно стабильную продукцию дефензина, что сочеталось с сохраняющимся нормоценозом влагалища.
В контрольной группе снижение уровня дефензина отмечено через 10 дней терапии в 1,4 раза, но к 30-му дню экспрессия фактора практически вернулась к исходным до терапии показателям и сохранялась таковой до окончания беременности. С учетом выявленного высокого процента рецидивов БВ у пациенток контрольной группы можно предположить, что повышенная продукция дефензина отражает реакцию организма на чрезмерное размножение бактерий и может служить дополнительным критерием оценки нормоценоза.
Обсуждение
БВ является невоспалительным полимикробным процессом. В его основе лежит чрезмерное размножение условно-патогенных бактерий, формирование ими биопленок, позволяющих уклоняться от антибактериальных веществ и лежащих в основе развития серьезных акушерских осложнений. Высокая частота рецидивов БВ связана как с резистентностью индигенной флоры, так и с неполноценной реакцией мукозального иммунитета. Вся система врожденного иммунитета предназначена для быстрого реагирования на генетически чужеродные агенты. В случае развития БВ возбудителем является собственная флора, поэтому макроорганизм не способен эффективно ей противостоять.
Высокая частота рецидивов БВ связана как с резистентностью индигенной флоры, так и с неполноценной реакцией мукозального иммунитета. Вся система врожденного иммунитета предназначена для быстрого реагирования на генетически чужеродные агенты. В случае развития БВ возбудителем является собственная флора, поэтому макроорганизм не способен эффективно ей противостоять.
В проведенном исследовании мы изучили состояние микробиоценоза влагалища с точки зрения общей бактериальной обсемененности, количества и видового состава бактерий, показателей врожденного иммунитета и эффективности проводимого лечения.
Сопоставление клинических, микробиологических и иммунологических данных позволяет предположить, что в основе всего лежит изначальный неполноценный иммунный ответ макроорганизма, в связи с чем происходит чрезмерное и бесконтрольное размножение индигенной флоры с вытеснением протекторных лакто- и бифидобактерий. В случае своевременного и полноценного лечения можно добиться низкой частоты рецидивирования БВ и снижения риска развития преждевременных родов. В группе пациенток, пролеченных неспецифическим антисептическим средством, эффект сохранялся недолго, и уже к 30-му дню биоценоз влагалища был представлен преимущественно условно-патогенными бактериями. Частота рецидива БВ после антисептической терапии в нашем исследовании достигала 43,3%, а частота преждевременных родов у этих пациенток – 10%. Данная ситуация свидетельствует о том, что терапия с применением антисептиков не позволяет добиться стойкого эффекта по контролю над колонизацией микроорганизмами. Предпочтение в выборе метода лечения БВ должно отдаваться средствам с антибактериальным действием [4, 5, 6, 15].
В группе пациенток, пролеченных неспецифическим антисептическим средством, эффект сохранялся недолго, и уже к 30-му дню биоценоз влагалища был представлен преимущественно условно-патогенными бактериями. Частота рецидива БВ после антисептической терапии в нашем исследовании достигала 43,3%, а частота преждевременных родов у этих пациенток – 10%. Данная ситуация свидетельствует о том, что терапия с применением антисептиков не позволяет добиться стойкого эффекта по контролю над колонизацией микроорганизмами. Предпочтение в выборе метода лечения БВ должно отдаваться средствам с антибактериальным действием [4, 5, 6, 15].
Уровень дефензина был сопоставим с бактериальной обсемененностью эпителия влагалища. Его экспрессия была высокой у всех беременных с БВ, значительно снижалась после 10 дней терапии вне зависимости от типа лечения, то есть напрямую зависела от степени бактериальной обсемененности. Стойкий эффект был отмечен только в основной группе, где уровень дефензина сохранялся в пределах нормы и через 30 дней после окончания лечения, и в 34–36 недель беременности.
В контрольной группе экспрессия дефензина постепенно повышалась к 30-му дню после окончания терапии и отражала меняющуюся картину влагалищного биоценоза. Именно в этой группе был отмечен высокий процент преждевременных родов, что объяснимо с точки зрения взаимосвязи БВ и риска развития акушерских осложнений [4].
По уровню экспрессии дефензина можно косвенно судить о степени бактериальной обсемененности изучаемого биотопа: чем выше уровень колонизации условно-патогенных бактерий, тем выше продукция антибактериальных пептидов [15].
Заключение
На фоне БВ экспрессия дефензина значительно повышена. В основной группе через 10 дней уровень дефензина снизился в 1,7 раза и сохранялся к 30-му дню и в 34–36 недель. В контрольной группе через 10 дней терапии снижение уровня дефензина произошло в 1,4 раза, к 30-му дню экспрессия фактора вернулась к исходным показателям и сохранялась до окончания беременности.
Список литературы
- Schoeman J., Steyn P.
 S., Odendaal H.J., Grové D. Bacterial vaginosis diagnosed at the first antenatal visit better predicts preterm labour than diagnosis later in pregnancy. J. Obstet. Gynaecol. 2005; 25(8): 751-3. https://dx.doi.org/10.1080/01443610500314660.
S., Odendaal H.J., Grové D. Bacterial vaginosis diagnosed at the first antenatal visit better predicts preterm labour than diagnosis later in pregnancy. J. Obstet. Gynaecol. 2005; 25(8): 751-3. https://dx.doi.org/10.1080/01443610500314660. - Klebanoff M.A., Hillier S.L., Nugent R.P., MacPherson C.A., Hauth J.C., Carey J.C. et al. Is bacterial vaginosis a stronger risk factor for preterm birth when it is diagnosed earlier in gestation? Am. J. Obstet. Gynecol. 2005; 192(2): 470-7. https://dx.doi.org/10.1016/j.ajog.2004.07.017.
- UK National guideline for the management of bacterial vaginosis. 2012. Available at: https://www.bashh.org/documents/4413.pdf Accessed on June 15, 2017.
- Leitich H., Kiss H. Asymptomatic bacterial vaginosis and intermediate flora as risk factors for adverse pregnancy outcome. Best Pract. Res. Clin. Obstet. Gynaecol. 2007; 21(3): 375-90. https://dx.doi.org/10.1016/j.bpobgyn.2006.12.005.
- Bohbot J.M., Vicaut E., Fagnen D.
 , Brauman M. Treatment of bacterial vaginosis: a multicenter, double-blind, double-dummy, randomised phase III study comparing secnidazole and metronidazole. Infect. Dis. Obstet. Gynecol. 2010; 2010: 705692. https://dx.doi.org/10.1155/2010/705692.
, Brauman M. Treatment of bacterial vaginosis: a multicenter, double-blind, double-dummy, randomised phase III study comparing secnidazole and metronidazole. Infect. Dis. Obstet. Gynecol. 2010; 2010: 705692. https://dx.doi.org/10.1155/2010/705692. - Thinkhamrop J., Hofmeyr G.J., Adetoro O., Lumbiganon P., Ota E. Antibiotic prophylaxis during the second and third trimester to reduce adverse pregnancy outcomes and morbidity. Cochrane Database Syst. Rev. 2015; (6): CD002250.https://dx.doi.org/10.1002/14651858.CD002250.pub3.
- Klebanoff M.A., Hauth J.C., MacPherson C.A., Carey J.C., Heine RP., Wapner R.J. et al. Time course of the regression of asymptomatic bacterial vaginosis in pregnancy with and without treatment. Am. J. Obstet. Gynecol. 2004; 190(2): 363-70. https://dx.doi.org/10.1016/j.ajog.2003.08.020.
- Hoffmann J., Akira S. Innate immunity. Curr. Opin. Immunol. 2013; 25(1): 1-3.https://dx.doi.org/10.1016/j.coi.2013.01.008.
- Jones J.D.
 , Vance R.E., Dangl J.L. Intracellular innate immune surveillance devices in plants and animals. Science. 2016; 354(6316): aaf6395. https://dx.doi.org/10.1126/science.aaf6395.
, Vance R.E., Dangl J.L. Intracellular innate immune surveillance devices in plants and animals. Science. 2016; 354(6316): aaf6395. https://dx.doi.org/10.1126/science.aaf6395. - Medzhitov R. Pattern recognition theory and the launch of modern innate immunity. J. Immunol. 2013; 191(9): 4473-4. https://dx.doi.org/10.4049/jimmunol.1302427.
- Doss M., White M.R., Tecle T., Hartshorn K.L. Human defensins and LL-37 in mucosal immunity. J. Leukoc. Biol. 2010; 87(1): 79-92. https://dx.doi.org/10.1189/jlb.0609382.
- Steinstraesser L., Kraneburg U., Jacobsen F., Al-Benna S. Host defense peptides and their antimicrobial-immunomodulatory duality. Immunobiology. 2011; 216(3): 322-33. https://dx.doi.org/10.1016/j.imbio.2010.07.003.
- Chu H., Pazgier M., Jung G., Nuccio S.P., Castillo P.A., de Jong M. et al. Human α-defensin 6 promotes mucosal innate immunity through self-assembled peptide nanonets. Science. 2012; 337(6093): 477-81. https://dx.doi.org/10.
 1126/science.1218831.
1126/science.1218831. - Torow N., Hornef M.W. The neonatal window of opportunity: setting the stage for life-long host-microbial interaction and immune homeostasis. J. Immunol. 2017; 198(2): 557-63. https://dx.doi.org/10.4049/jimmunol.1601253.
- Доброхотова Ю.Э., Боровкова Е.И., Зайдиева З.С., Степанянц И.В. Состояние врожденного иммунитета и микробиоты влагалища при бактериальном вагинозе у беременных в I триместре. Акушерство и гинекология. 2019; 9: 126-34.
Поступила 16.05.2020
Принята в печать 25.05.2020
Сведения об авторах
Доброхотова Юлия Эдуардовна, д.м.н., профессор, заведующая кафедрой акушерства и гинекологии лечебного факультета ГОУ ВПО «РНИМУ им. Н.И. Пирогова». Тел.: +7(495)722-63-99. Е-mail: [email protected].
117997, Россия, Москва, ул. Островитянова, д. 1, стр. 9.
Боровкова Екатерина Игоревна, д.м.н., доцент, профессор кафедры акушерства и гинекологии ГОУ ВПО «РНИМУ им. Н.И. Пирогова». Тел.: +7(903)785-57-93. Е-mail: [email protected], ORCID 0000-0001-7140-262X; Spin-cod: 8897-8605.
Е-mail: [email protected], ORCID 0000-0001-7140-262X; Spin-cod: 8897-8605.
117997, Россия, Москва, ул. Островитянова, д. 1, стр. 9.
Хертек Снежана Евгеньевна, клинический ординатор кафедры акушерства и гинекологии лечебного факультета ГОУ ВПО «РНИМУ им. Н.И. Пирогова». Тел.: +7(923)383-50-07. E-mail: [email protected]. ORCID: 0000-0002-2172-0803.
117997, Россия, Москва, ул. Островитянова, д. 1, стр. 9.
Королева Валерия Игоревна, клинический ординатор кафедры акушерства и гинекологии лечебного факультета ГОУ ВПО «РНИМУ им. Н.И. Пирогова». ORCID: 0000-0003-0502-3802.
117997, Россия, Москва, ул. Островитянова, д. 1, стр. 9.
Для цитирования: Доброхотова Ю.Э., Боровкова Е.И., Хертек С.Е., Королева В.И. Бактериальный вагиноз в первом триместре беременности: микробиологические и иммунологические показатели в оценке эффективности терапии.
Акушерство и гинекология. 2020; 6: 98-104
https://dx.doi.org/10.18565/aig.2020.6.98-104
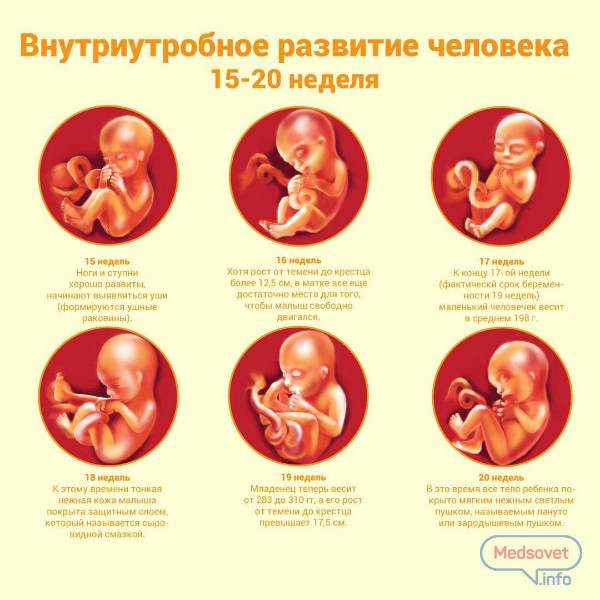
Питание в первом триместре беременности
Время перемен
Вы должны изменить свой прежний стиль жизни и приспособиться к новой ситуации. Следует помнить, что планируем питание двух организмов, потребность которых в энергии и «строительных» материалах будет увеличиваться.
Следует помнить, что планируем питание двух организмов, потребность которых в энергии и «строительных» материалах будет увеличиваться.
Из-за происходящих гормональных изменений, у Вас может появиться тошнота и постоянная сонливость. В Вашем организме просыпаются инстинкты, которые будут иметь большое влияние на психо-эмоциональное равновесие. Частые стрессовые ситуации и отсутствие правильной реакции на них представляют опасность для Вас и Вашего ребенка.
Правильное питание поможет Вам сохранить оптимальное состояние здоровья и обеспечит надлежащее развитие Вашему ребенку.
Основные правила питания
Правило 1: Ешьте регулярно и разнообразные блюда
1.1. В течение дня следует кушать 4 — 5 раз.
1.2. В каждом приёме пищи должны быть зерновые продукты, напр. выпечка из муки крупного помола, каши, макароны, рис, мюсли либо хлопья (источник пищевых волокон, витаминов B, железа, марганца, селена).
1.3. Целесообразны также молочные продукты — свежие и кисломолочные: свежее молоко (избегать UHT), сметана, натуральные йогурты, кисломолочные продукты (обеспечивают аминокислотами, являются источником ацидофильных бактерий и лактозы, необходимой для развития правильной бактериальной флоры в кишечнике).
1.4. Ежедневно кушать разнообразные блюда из мяса, рыбы, яиц, овощи, фрукты.
1.5. Кушать растительные жиры — ежедневно хотя бы одну столовую ложку разных масел: из льна, оливок, косточек винограда, рапса, подсолнуха, и т.д.
1.6. Целесообразно избегать сильных стимуляторов: сигарет и алкоголя (безусловно), крепкого чёрного натурального кофе, чёрного чая.
1.7. Стоит отказаться от газированных напитков и сладостей (тех которые содержат искусственные консерванты, красители и ароматизаторы). Когда жажда — пить минеральную негазированную воду, натуральные свежие фруктовые и овощные соки, травяной чай, фруктовый чай, зелёный чай и заменители кофе.
1.8. Избегайте очень ароматных и острых специй и продуктов питания.
Правило 2: Всегда начинайте день с завтрака
Отсутствие завтрака является причиной низкого уровня глюкозы в крови, что может привести к головокружениям или обморокам. Поэтому завтрак даст силу на весь день Вам и Вашему ребенку.
На завтрак можно съесть молочный суп с мюслями, овсяными хлопьями, сушеными фруктами. Целесообразны яйца в любом виде и молочные продукты. Также часто следует кушать на завтрак рыбу в сочетании с молочными продуктами.
Лучше всего кушать мясо только собственной обработки (жаренное, запечёное, отварное и т.д.). Вместо утреннего натурального кофе лучше выпить кофейный зерновой напиток (типа курземе), зелёный чай либо «баварку» (чёрный чай с молоком).
На второй завтрак можно съесть запечёные фрукты (яблоко, груша, сливы) с орехами. Для того чтобы уничтожить грибы на поверхности орехов, необходимо ошпарить их кипятком.
Правило 3: Помните о суплементах
Дефицит плох, но слишком много может быть ещё хуже.
Главные суплементы
Фолиевая кислота
Очень важна от момента самого оплодотворения. Ее недостаток вызывает дефекты нервной трубки ребенка (анэнцефалия, расщепление позвоночника, спинномозговая грыжа). Эти дефекты возникают в первые 3-4 недели внутриутробной жизни, когда женщина не знает, что произошло зачатие. Отсутствие в организме матери фолиевой кислоты может быть причиной выкидышей или других опасных осложнений.
Больше всего фолиевой кислоты содержится в: печени, яйцах, выпечке из муки крупного помола, фруктах (напр. бананах), зелёных овощах (напр. брюссельской капусте, шпинате, спарже, брокколи, цветной капусте, в меньших количествах в салате, огурцах и перце).
Потребность в фолиевой кислоте в первом триместре беременности велика, необходимо принимать суплементы, которые содержат от 400 до 1000 мкг фолиевой кислоты.
Железо
Дефицит железа у детей встречается часто. Именно дефицит железа чаще всего является причиной анемии.
Именно дефицит железа чаще всего является причиной анемии.
Рекомендуется профилактически младенцам давать железо, но именно то, которое содержится в продуктах питания либо в виде суплементов. Анемия у беременной женщины в 2 раза увеличивает риск возникновения анемии у ребенка по сравнению с детьми тех матерей, у которых анемии не было.
Железо существует в двух формах:
Форма, которая усваивается лучше — в продуктах животного происхождения, например в: красном мясе либо в печени.
Форма, которая усваивается хуже — в продуктах растительного происхождения, например в: орехах, семечках тыквы, подсолнуха, выпечке из муки крупного помола.
К сожалению, железо плохо всасывается из пищи. Благоприятное влияние на его усвояемость имеет витамин C, принятый перед приёмом пищи. Следует при этом избегать большого количества крепкого чая, кофе, щавеля, ревеня, напитков типа кола. Содержащиеся в них соединения, то есть танин, оксалаты, фосфаты, практически препятствуют всасыванию железа.
Дефицит железа приводит к анемии, которой страдают многие женщины во время беременности, особенно в третьем триместре. Нужно уже перед беременностью позаботиться о суплементации железом и витамином C. Обратить внимание нужно на суплементы с дозой железа 6-8 мг. Следует быть осторожным, потому что слишком большое количество железа плохо влияет на наши кишечники, особенно на бактериальную флору (может появиться черный стул (кал), и даже кровь в кале).
Магний
Нехватка магния во время беременности приводит к патологическим состояниям.
Процессы формирования плаценты и плода у беременных женщин протекают правильно только, когда организм матери имеет соответствующее количество магния. Четырехмесячный плод увеличивает свою массу до родов в 20 раз, в то время, как содержание магния и кальция в организме плода возрастает в 40 раз.
Нехватка магния приводит к преждевременным родам и рождению детей со слишком маленьким весом, т.е. детей гипотрофичных. Это также главная причина патологии сердечно-сосудистой системы, неврологических болезней, метаболических расстройств и осложнений во время беременности.
Это также главная причина патологии сердечно-сосудистой системы, неврологических болезней, метаболических расстройств и осложнений во время беременности.
Будущей матери во время беременности нужно ежедневно принимать 300 мг магния.
Суточную потребность в магнии нужно обеспечить с ежедневным приёмом пищи, что практически невозможно. Даже сбалансированное питание, основанное на продуктах питания из магазинов, приводит к нехватке магния (содержащиеся в этих продуктах глутамат и аспартам ускоряют выведение магния из организма матери).
К дефициту магния в организме приводят также длительные стрессовые ситуации, приём натурального кофе, алкоголя и также употребление большого количества сладостей. Даже те люди, которые убеждены, что ведут здоровый образ жизни, подвержены очевидной либо скрытой нехватке магния.
Кальций
Кальций относится к группе основных «строительных материалов», необходимых для нашего организма. Находится в основном в костях, но примерно 5% кальция является очень важным элементом, влияющим на поддержание метаболического равновесия..gif)
Кальций необходим ребенку для построения костей, для правильного развития мышц, сердца и нервной системы.
Если Вы ждете ребенка, то помните, что нехватка кальция имеет неблагоприятное влияние на развитие плода. При рождении у ребенка может быть маленький вес, склонность к рахиту, а также могут возникнуть дефекты в развитии.
В случае длительной нехватки кальция увеличивается риск гестоза и повышенного давления, снижается свертываемость крови.
Во время беременности следует принимать 1000 — 1200 мг кальция в течение суток.
Чтобы кальций хорошо всасывался следует употреблять витамин D. В солнечные дни достаточно получасовой прогулки, чтобы организм выработал необходимое количество этого витамина. Осенью и зимой нужно употреблять жирную морскую рыбу, яйца и молочные продукты.
Идеальны для дополнения магния и кальция в организме будущей мамы являются препараты в пропорции 2/1 или 3/2 кальция к магнию. Хорошим сочетанием является люцерна посевная (экстракт из люцерны). Следует помнить, что синергетически в процессах действует суплементация кислотами омега 3.
Следует помнить, что синергетически в процессах действует суплементация кислотами омега 3.
Омега 3
Употребление кислот омега 3 неообходимо для того, чтобы ребёнок родился здоровым, и в жизни умным. Присутствие этих кислот влияет на правильное развитие организма ребенка, в особенности на нервную систему. Только тогда у ребенка может правильно развиваться интеллект и могут правильно функционировать все чувства. Докозагексаеновая кислота (ДГК) имеет особое значение для правильного развития мозга и зрения. Уже с четвертого месяца беременности ДГК встраивается в сетчатку глаза ребёнка и участвует в преобразовании световых сигналов в нервные импульсы, которые передаются в мозг. Полиненасыщенные жирные кислоты делятся на две группы: омега 3 и омега 6. Для людей необходимы обе группы кислот, но особую роль в развитии человека играют кислоты омега 3. К ним относятся АЛК (альфа-липоевая кислота), ДГК (докозагексаеновая кислота) и ЭПК (эйкозапентаеновая кислота).
Рекомендуемая суточная норма составляет 2 г АЛК, а длинноцепочечных ДГК и ЭПК — 0,25 г.
Единственным источником ДГК для ребёнка является его собственная мать. Однако организм беременной женщины не может самостоятельно вырабатывать достаточное количество ДГК. Суточная потребность в ДГК увеличивается в четыре раза во время беременности. Она передаёт ДГК ребёнку сначала через плаценту, а затем с молоком при грудном вскармливании. Суплементация с третьего месяца беременности помогает матери создать адекватный запас ДГК, который ребёнок будет использует во второй половине беременности и при кормлении грудью. У будущей мамы есть два варианта на выбор: получить ДГК из растений либо из рыб. Рыба не вырабатывает Омега-3. Омега -3 в рыбе появляется из водорослей, которые рыба ест. Поэтому важно чтобы рыба была морской, например — скумбрия, лосось, треска, тунец, сельдь. В научной литературе обращают внимание на возможное присутствие токсических соединений, в том числе тяжелые металлов в рыбе и рыбных продуктах. Поэтому беременным женщинам и детям до четырёх лет следует употреблять рыбу и рыбные продукты осторожно. Выбирать только такие, которые не выращивали на фермах и не содержат тяжёлые металлы. Если Вы не знаете, откуда именно рыба, то лучше вместо рыбы принимать суплементацию омега-3.
Поэтому беременным женщинам и детям до четырёх лет следует употреблять рыбу и рыбные продукты осторожно. Выбирать только такие, которые не выращивали на фермах и не содержат тяжёлые металлы. Если Вы не знаете, откуда именно рыба, то лучше вместо рыбы принимать суплементацию омега-3.
Лецитин
Лецитин представляет собой смесь фосфатидов фосфатидилхолина, фосфатидилсерина, фосфатидилэтаноламина и фосфатидилинозитола, полученных из растительных масел или из яичных желтков. Фосфолипиды находятся во всех клетках и являются частью клеточных мембран. Участвуют в метаболизме липопротеинов.
Показания к суплементации лецитином:
1. Дегенеративные процессы нервной системы (больше всего лецитина находится в мембранах и внутриклеточных структурах нейронов).
2. При повышенной умственной и физической нагрузке, снижении концентрации внимания, ухудшении памяти.
Лецитин является прекурсором (предшественником) ацетилхолина — нейромедиатора, который влияет на расширение кровеносных сосудов, снижение артериального давления, ослабление сердечного ритма, усиление работы гладких мышц бронхов, кишечников и мочевого пузыря, усиление секреции желёз. Лецитин защищает человека от стеатоза печени, почек и сердечной мышцы. Регулярная суплементация лецитином улучшает липидный профиль, что снижает риск инфаркта.
Лецитин защищает человека от стеатоза печени, почек и сердечной мышцы. Регулярная суплементация лецитином улучшает липидный профиль, что снижает риск инфаркта.
Как пережить революции в системе пищеварения?
В первом триместре беременности большинство будущих матерей беспокоит тошнота по утрам и рвота. Обычно к 4му месяцу беременности это проходит.
Для того чтобы легче пройти через этот период, придерживайтесь нескольких основных правил:
1. Перед тем как встать с постели, выпейте одну ацеролу (30 мг витамина С) и съешьте приготовленный вечером перекус: столовую ложку мюсли с йогуртом или фрукт (необязательно что-то из цитрусовых).
2. В течение дня кушайте часто, но маленькими порциями.
3. Выпивайте не менее 2 литров жидкости в день.
Когда чувствуете себя плохо нужно:
— выпить очень медленно, маленькими глотками, не газированную воду
— можно съесть несколько штук миндаля (заранее миндаль нужно обдать кипятком и очистить от кожицы), некоторым это помогает.
Помните, что холодильник будущей мамы должен быть полон разной еды в маленьких количествах. Чем более разнообразной будет Ваша диета, тем меньше будет риск ошибок в питании.
Контроль давления во время беременности
Читайте в этой статье:
-
Почему у беременных меняется давление?
-
Изменение давления по триместрам
-
Нормальное давлении у беременных
-
Повышение давления у беременных
-
Снижение давления у беременных
-
Как измерять давление в беременность
-
Контроль давления – залог здоровья мамы и ребенка
Артериальное давление – это один из ключевых показателей работы кровеносной системы человека. Во время беременности нагрузка на организм увеличивается, сердце и сосуды тоже реагируют на эти изменения. Регулярное измерение давления у беременных позволяет проконтролировать работу сердечно-сосудистой системы, а иногда и предотвратить развитие опасных осложнений.
Во время беременности нагрузка на организм увеличивается, сердце и сосуды тоже реагируют на эти изменения. Регулярное измерение давления у беременных позволяет проконтролировать работу сердечно-сосудистой системы, а иногда и предотвратить развитие опасных осложнений.
Почему у беременных меняется давление?
Организму приходится адаптироваться к особому состоянию – беременности. У женщины постепенно увеличивается масса тела, подключается дополнительное кровообращение между маткой и плацентой. На функционирование сердца и сосудов в это время влияют:
-
Изменения гормонального фона;
-
Растущий объем крови, циркулирующей в организме;
-
Повышение тонуса центральной нервной системы;
-
Изменение расположения диафрагмы, которая поднимается вверх;
-
Рост давления внутри брюшной полости;
-
Смещение сердца в грудной клетке;
-
Увеличенная частота сокращений сердца.

Организм направляет все свои усилия на улучшение тока крови в плаценте, в матке, ведь это необходимо для обеспечения развивающегося плода кислородом, питательными веществами. В этих обстоятельствах артериальное давление изменяется.
Изменение давления по триместрам
Показатели давления, его изменения определяются сроком беременности. Весь период беременности делится на три триместра, и в каждом происходят определенные изменения АД:
-
На ранних сроках сердце и сосуды работают в обычном режиме. Но уже с первых недель беременности женский организм активно вырабатывает гормоны эстроген и прогестерон, которые способствуют расширению сосудов. Из-за этого давление несколько снижается;
-
Во втором триместре уровень давления еще больше снижается. Это связано с образованием нового круга кровообращения между плацентой и маткой. Снижение показателей провоцирует также уменьшение сопротивления сосудов;
-
В третьем триместре объем крови, циркулирующей в организме, становится максимальным.
 Артериальное давление постепенно повышается. Ближе к родам объем крови перестает увеличиваться, дно матки и диафрагма опускаются. В результате давление у беременных на поздних сроках возвращается нормальному уровню, привычному для женщины.
Артериальное давление постепенно повышается. Ближе к родам объем крови перестает увеличиваться, дно матки и диафрагма опускаются. В результате давление у беременных на поздних сроках возвращается нормальному уровню, привычному для женщины.
Особенно опасными считаются периоды с 4 по 12 неделю, когда падение давления в совокупности с токсикозом может заметно ухудшать самочувствие будущей мамы, а также с 28 по 32 неделю, когда нагрузка на сосуды и на сердце становится максимальной. Но регулярным измерением давления не стоит пренебрегать в любой период беременности, особенно если у женщины есть патологии сердечно-сосудистой системы либо имеется предрасположенность к ним.
Нормальное давление у беременных
Нормы давления у беременных тоже зависят от триместра. В целом оптимальным показателем считается 120-130/80-85. Верхняя допустимая граница – 130-139 мм рт.ст. для систолического и 85-89 мм рт.ст. для диастолического давления. Повышенным считают давление, превышающее 140/90.
Повышенным считают давление, превышающее 140/90.
По триместрам таблица нормальных значений выглядит так:
|
Норма давления |
Показатель |
|
Первый триместр |
110-120/70-80 |
|
Второй триместр |
Не выше 130/85 |
|
Третий триместр |
От 140/90 до 100/60 |
Важно учитывать, что каждый организм индивидуален, и нормальное давление у каждой женщины свое. Именно поэтому показатели АД стоит сравнивать не только с нормами, но и с обычным для себя давлением, при котором женщина хорошо себя чувствует.
Повышение давления у беременных
Повышенное давление во время вынашивания ребенка опасно и для мамы, и для малыша. В такой ситуации сосуды сужаются, нарушается поступление крови к жизненно важным органам, включая плаценту. Дефицит кислорода, основных питательных веществ создает риск развития осложнений, замедления роста плода, отслойки плаценты.
Повышение АД называют артериальной гипертензией, но такой диагноз ставится только при постоянном или регулярном увеличении показателя. Однократное повышение давления – это причина более тщательно отслеживать показатели, но не повод для подобного диагноза.
Причинами роста давления в период беременности бывают:
-
Более активная циркуляция крови при сохранении ее прежнего объема – на позднем сроке такое состояние указывает на подготовку организма к родам;
-
Гипертония – у женщин с хронической формой гипертонической болезни особенно высок риск проблем с давлением в беременность;
-
Гестоз – нарушение работы капилляров, внутренних органов, которое проявляется в появлении сильных отеков и белка в моче;
-
Сопутствующие болезни, например, диабет или патологии почек, щитовидки, опухоль надпочечников;
-
Гормональный дисбаланс.

Повышение давления обычно сопровождается головокружением, головной болью и шумом в ушах, частным сердцебиением, могут появляться кровотечения из носа. Это состояние очень опасно, необходимо незамедлительно обратиться к доктору, а при существенном ухудшении самочувствия – вызывать скорую помощь.
Снижение давления у беременных
Незначительное снижение давления при беременности на ранних сроках – вариант нормы. Однако если показатели значительно уменьшаются, это может быть опасно и для мамы, и для ребенка.
Низкое давление может оказаться симптомом развития серьезных болезней, от язвы желудка до недостаточности надпочечников. Особенно опасна гипотония из-за нарушения циркуляции крови в плаценте. Это затрудняет поступление кислорода, питательных веществ к плоду, гипоксии, неразвивающейся беременности и риску преждевременного прерывания беременности.
Показатель давления в беременность может снизиться из-за:
-
Постоянных стрессов;
-
Обезвоживания организма;
-
Инфекционных заболеваний;
-
Гормональной перестройки;
-
Малоподвижного образа жизни;
-
Серьезной кровопотери;
-
Сбоев в работе сосудов, сердца.

При этом женщина ощущает слабость и сонливость быстро устает, возможны головокружение, потемнение в глазах и обмороки. Самолечение в подобных случаях недопустимо, нужно обязательно посетить доктора.
Как измерять давление в беременность
Процедура измерения давления занимает всего несколько минут, но помогает предотвратить очень серьезные проблемы со здоровьем. Современные автоматические тонометры практически все делают сами, нужно регулярно их использовать и соблюдать некоторые правила:
-
Выполнять измерения в одно время дня, чтобы показатели не изменялись под влиянием колебаний гормонального фона, биологических ритмов организма;
-
Не измерять давление непосредственно после нагрузки, включая прогулку – в таком состоянии давление может временно повышаться, в этом нет ничего страшного;
-
Не проводить измерения меньше, чем через час после приема пищи – на фоне активной деятельности системы пищеварения объем крови перераспределяется, поэтому результат будет необъективным;
-
Измерять давление в положении сидя, рука лежит на крышке стола, мышцы расслаблены;
-
Не двигаться, не разговаривать в ходе измерения.

Не стоит измерять давление в состоянии сильного волнения. Сначала необходимо успокоиться, полежать несколько минут. Повторное измерение проводится не раньше, чем через 10 минут, если в этом есть необходимость.
Контроль давления – залог здоровья мамы и ребенка
Нередко проблемы с давлением никак не проявляются, пока ситуация не станет по-настоящему угрожающей. Иногда беременные женщины списывают ухудшение самочувствия на свое «интересное положение» и гормональную перестройку, усталость. Но скачки давления в такой период могут иметь достаточно серьезные причины и опасные последствия.
Чем раньше будут выявлены подобные предпосылки, тем проще будет нормализовать состояние здоровья. Вот почему беременным женщинам рекомендуется регулярно контролировать давление, тем более что с современными домашними тонометрами сделать это очень просто.
сроки проведения, нормы, расшифровка результатов
Второй скрининг при беременности – это комплексная оценка показателей развития плода в период с 18 по 21 неделю гестации. На этом сроке контролируется развитие плода, диагностируются аномалии с поздним манифестом, проводится исследование кровотока в системе плод-плацента-мать.
На этом сроке контролируется развитие плода, диагностируются аномалии с поздним манифестом, проводится исследование кровотока в системе плод-плацента-мать.
Программа 2-го скрининга состоит из исследований течения беременности методом УЗИ с допплерометрией. Информативное обследование структур и органов плода, состояния плаценты, оценка кровоснабжения и достаточности питания для нормального развития ребенка. УЗИ во втором триместре проводится трансабдоманильно, исключается любой дискомфорт для будущей мамы и малыша.
В клинике «Академия VIP» скрининги второго триместра беременности проводятся на единственном в регионе аппарате УЗИ нового поколения Voluson E10 2020г, разработанном специально для акушерства и гинекологии. Скрининг проводится сонологами со специализацией на диагностике развития беременности. Для оценки риска используется программное обеспечение, рассчитывающее возможные аномалии с высокой вероятностью.
Особенности второго триместра беременности
В течение второго триместра у ребенка развивается мышечный каркас, начинают работать мочевыделительная системы, поджелудочная железа, кишечник, формируются зубы. К концу этого периода беременности функционируют все органы, кроме легких. В триместре идет активное развитие нервной, эндокринной, сердечно-сосудистой систем. На 2-м скрининге можно определить пол ребенка.
К концу этого периода беременности функционируют все органы, кроме легких. В триместре идет активное развитие нервной, эндокринной, сердечно-сосудистой систем. На 2-м скрининге можно определить пол ребенка.
Показания для второго скрининга
Скрининг 2-го триместра включен в утвержденный план ведения беременности в государственных и частных клиниках. Второе УЗИ проводится обязательно, анализ крови на гормональные маркеры в этом триместре делается по желанию беременной пройти более информативное обследование или по показаниям:
- Есть угроза прерывания беременности.
- В период гестации женщина перенесла инфекционные заболевания или принимала препараты, способные повлиять на развитие плода.
- На предыдущем скрининге были выявлены аномалии развития.
- У женщины в период беременности диагностированы патологии эндокринного, онкологического профиля.
- В анамнезе есть отягощающие факторы: работа во вредных условиях, вредные привычки, родство будущих родителей.

- У пары уже рождались дети с генетическими заболеваниями.
Второй скрининг не имеет противопоказаний. Полученная информация помогает скорректировать ведение беременности в следующем триместре, предотвратить развитие патологий у плода.
Подготовка к скринингу
- Для подготовки ко второму УЗИ достаточно соблюдать щадящую диету и избегать продуктов, провоцирующих газообразование. 2-й скрининг проводится через переднюю стенку брюшины. Положение и размер плода к этому времени позволяют получить хорошую визуализацию. До УЗИ можно пить воду. Допустим легкий завтрак, если забор крови производится в другой день. Перед процедурой рекомендуется расслабиться, успокоиться, так как нервное возбуждение может повлиять на поведение плода и результаты скрининга.
- Кровь сдается строго натощак, в первой половине дня. Концентрация гормонов, характерных для беременности, в это время достигает максимума.
Что оценивается на УЗИ
В ходе второго УЗИ выполняется фетометрия плода, измеряется вес и рост, исследуются внутренние органы, оценивается кровообращение. Также скрининг позволяет диагностировать:
Также скрининг позволяет диагностировать:
- Состояние плаценты, полости матки и цервикального канала, качество и количество амниотических вод, положение ребенка в плаценте.
- Развитие структур черепа, формирование глазных яблок, носовой кости.
- Патологии нервной системы и головного мозга (анэнцефалия, грыжа спинного мозга, гидроцефалия).
- Аномалии развития почек или их отсутствие.
- Патологии стенки брюшины, отверстие в диафрагме, разделяющей грудную клетку с боюшиной.
- Нарушения в развитии и строении сердца.
Рост и вес
Для 2-го триместра показатели роста и веса плода в норме следующие:
| 18 неделя | 19 неделя | 20 неделя | 21 неделя | |
| Рост, см | 20-22 | 22-24 | 24-26 | 26-28 |
| Вес, г | 140-215 | 200-270 | 220-350 | 280-410 |
- Небольшие отклонения в любую сторону при пропорциональном сложении и остальных нормальных показателях могут быть особенностью строения, связанными с наследственностью.
 Если родители миниатюрные, то есть вероятность, что ребенок тоже будет некрупным. И наоборот. В этом случае нет причин для беспокойства.
Если родители миниатюрные, то есть вероятность, что ребенок тоже будет некрупным. И наоборот. В этом случае нет причин для беспокойства. - Низкий вес на фоне нарушений кровообращения и других отклонений может говорить о нарушении питания плода и замедлении развития. При остром дефиците питательных веществ беременность может замереть, также голодание плода повышает риск появления аномалий в формировании органов.
- Большой вес указывает на патологии нервной системы, повышенную отечность, резус-конфликт крови матери и ребенка.
- Отклонение в большую сторону может быть связано с беременностью на фоне сахарного диабета у матери.
- Несоответствие веса и роста сроку гестации может быть результатом генетических пороков.
Фетометрия во втором триместре
На УЗИ 2-го скрининга измеряются следующие показатели:
| Показатель | 18 недель | 19 недель | 20 недель | 21 неделя |
| Бипариетальный размер (БПР), мм | 37-47 | 41-49 | 43-53 | 46-56 |
| Носовая кость | 6,6-8,0 | 6,6-8,0 | 7,0-8,3 | 7,0-8,3 |
| Лобно-затылочный размер (ЛЗР), мм | 49-59 | 53-63 | 56-68 | 60-72 |
| Окружность головы, мм | 131-161 | 142-174 | 154-186 | 166-200 |
| Окружность живота, мм | 104-144 | 114-154 | 124-164 | 137-177 |
| Длина бедра, мм | 23-31 | 26-34 | 29-37 | 32-40 |
| Длина голени, мм | 20-28 | 23-31 | 26-34 | 29-37 |
| Длина плеча, мм | 20-28 | 23-31 | 26-34 | 29-37 |
| Длина предплечья, мм | 17-23 | 20-26 | 22-29 | 24-32 |
| Частота сердечных сокращений (ЧСС), удары в минуту | 130-165 | 130-165 | 140-170 | 140-170 |
Бипариетальный размер (межвисочное расстояние) позволяет определить точный срок беременности.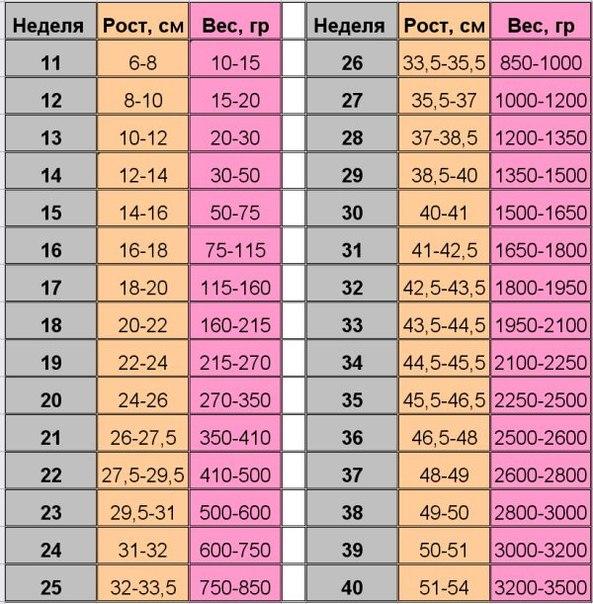 Второй скрининг наиболее информативен для этого показателя. Если БПР больше или меньше нормы, но пропорционален другим показателям, это указывает на особенность сложения ребенка. Непропорциональное отклонение может быть результатом патологий:
Второй скрининг наиболее информативен для этого показателя. Если БПР больше или меньше нормы, но пропорционален другим показателям, это указывает на особенность сложения ребенка. Непропорциональное отклонение может быть результатом патологий:
- Гидроцефалия (водянка головного мозга). При этом увеличен бипариетальный размер, лобно-затылочный размер, длина окружности головы выше нормы, возможно нарушение симметрии черепа. Остальные параметры в норме. Гидроцефалия развивается из-за внутриутробных инфекций.
- Отставание развития. БПР заметно меньше нормы, другие показатели соответствуют норме. Такая ситуация может наблюдаться на фоне системной гипоксии плода или его инфицирования.
- Микроцефалия. Нарушение развития головного мозга. БПР меньше нормы в 2-3 раза, уменьшена окружность головы, ЛЗР.
- Недоразвитость отдельных структур головного мозга. В этом случае БПР также намного ниже нормативных значений.
Носовая кость во втором триместре четко визуализируется на УЗИ.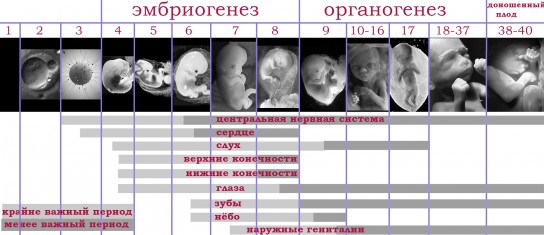 Если она намного меньше нормы, есть риск хромосомных нарушений. Их вероятность оценивается в совокупности с другими показателями скрининга.
Если она намного меньше нормы, есть риск хромосомных нарушений. Их вероятность оценивается в совокупности с другими показателями скрининга.
Лобно-затылочный размер (расстояние между лобной и затылочной костями черепа) интерпретируется вместе с БПР. Отклонения помогают уточнить предполагаемую патологию. Для более объективной оценки рисков используется цефалический индекс (ЦИ). Он рассчитывается по формуле: БПР:ЛЗР×100%. Это соотношение сохраняется в течение всего срока беременности. ЦИ не должен существенно отличаться от результатов УЗИ первого скрининга.
Окружность головы оценивается в комплексе с БПР, ЛЗР, формой головы. В норме форма головы здорового плода округлая, симметричная.
Размеры конечностей должны быть пропорциональны, длина рук должна соответствовать длине ног. Причинами отклонений могут быть:
- Факторы наследственности. Укорочение рук и ног, неправильное строение кистей может быть спровоцировано наследственной карликовостью, синдромом Эллиса-ван Кревельда.

- Генетические сбои. Нарушения могут возникнуть на этапе оплодотворения и когда беременность только началась. Причиной заболевания могут половые инфекции, токсоплазмоз, краснуха, вирус гриппа, герпес. При генетических патологиях могут наблюдаться деформации и несимметричность конечностей, их неестественное положение, неправильное развитие костей.
- Прием препаратов, несовместимых с беременностью. К ним относятся некоторые антидепрессанты, антибиотики, средства, меняющие свертываемость крови.
- Вредные привычки, контакт с токсичными веществами. Алкоголь, наркотические вещества, соединения свинца, лития, мышьяка влияют на развитие скелета.
Частота сердечных сокращений говорит о самочувствии плода и работе сердца.
- Системное увеличение ЧСС – симптом гипоксии, вызванной плацентарной недостаточностью, железодефицитной анемией матери, внутренним кровотечением, интоксикацией, пороками развития сердца, наличием перекрутов и узлов пуповины, пороками развития головного мозга, вирусной инфекцией матери.

- Постоянное снижение показателя ЧСС может наблюдаться при нарушении обмена веществ у мамы и ребенка, повышении концентрации калия в крови, тяжелых пороках развития, в том числе, сердца и сосудистой системы.
Плацента
На УЗИ оценивается положение плаценты относительно родовых путей. Эти данные позволяют спрогнозировать риски при родах. Самое удачное прикрепление плаценты – в верхней части матки. Структура должна быть однородной, прикрепление должно быть равномерным, без отслоек. Толщина около 20 мм. Зрелость плаценты в этом триместре нулевая.
Пуповина
В пуповине должны присутствовать 2 артерии и 1 вена. На УЗИ исследуется положение пуповины относительно плода, наличие узлов, переучиваний. Качество кровотока оценивается с помощью допплеровского датчика.
Матка
Поверяется тонус, наличие новообразований, состояние швов, если ранее проводилось кесарево сечение.
Околоплодные воды
Для диагностики состояния и количества вод используется индекс амниотической жидкости (ИАЖ).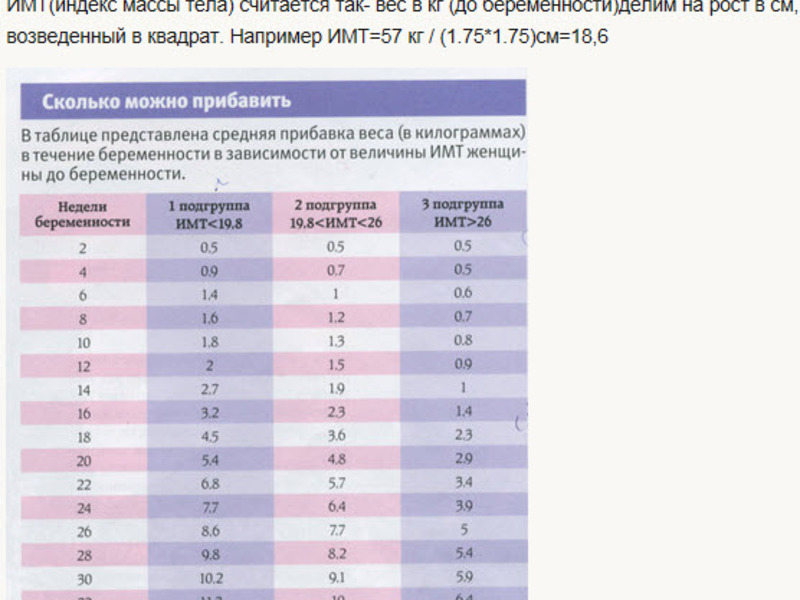 Его нормальное значение от 137 до 214 мм.
Его нормальное значение от 137 до 214 мм.
- ИАЖ меньше нормы говорит о маловодии. При этом повышается риск внутриутробных инфекций.
- При ИАЖ выше нормы определяется многоводие. Большой объем вод может спровоцировать неправильное предлежание, обвитие пуповиной.
В жидкости не должно быть хлопьев, примесей.
Что влияет на результаты
Возможности оборудования для проведения УЗИ и допплерометрии. В «Академии VIP» используется флагманский аппарат с возможностью объемного моделирования органов и систем плода. Чувствительность и обзорность датчиков позволяют увидеть структурные изменения в доли миллиметра. Повышенная контрастность во время допплерометрии повышает информативность оценки кровотока. Получение срезов на разной глубине дает возможность подробно изучить строение органов.
Квалификация специалистов. Опыт и специализация врача влияет на точность интерпретации результатов. Доктора нашей клиники имеют международную сертификацию FMF по проведению УЗИ-скринингов плода всех сроков.
Состояние пациентки. Если женщина нервничает, повышается секреция норадреналина, адреналина. Это может вызвать изменения ЧСС плода. Рекомендуется проводить обследование в спокойном состоянии. Во время болезни беременной возможны отклонения функциональных показателей.
Прием лекарств. Прием некоторых препаратов изменяет работу сердца у плода. Перед УЗИ нужно сообщить врачу, какие лекарства принимаются.
Диагностика в «Академии VIP»
У нас можно пройти скрининг с оценкой более 20 параметров развития плода, развернутым генетическим исследованием крови и расчетом рисков с помощью аккредитованной программы Astraia.
Voluson E10 оснащен эффективной системой шумоподавления и улучшения качества визуализации – на изображениях нет помех и искажений. Четкие фото и видео с обследования сохранят яркие моменты на всю жизнь!
Физиологические изменения показателей крови при беременности
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Изменения в коагулограмме (№№ 1, 2, 3, 4, 190, 164, 194)* беременной это физиологический процесс, связанный с появлением маточно-плацентарного круга кровообращения. Данный процесс связан с эволюционными, приспособительными реакциями организма беременной женщины. Организм женщины готовиться к затратам во время вынашивания плода и возможной кровопотери во время родов. При физиологическом течении беременности повышается активность прокоагулянтного звена. Уже на 3-м месяце беременности повышается фибриноген (это фактор I (первый) свёртывающей системы плазмы) и достигает максимальных значений накануне родов. Поэтому гинекологи обоснованно рекомендуют контролировать данный показатель во время беременности (1 раз в триместр, при наличии отклонений данных показателей чаще, 1 раз в неделю).
 В конце III триместра беременности в сыворотке повышается концентрация фибриногена, что может соответствовать усилению процессов внутрисосудистого свёртывания крови в маточно-плацентарном кровотоке.
В конце III триместра беременности в сыворотке повышается концентрация фибриногена, что может соответствовать усилению процессов внутрисосудистого свёртывания крови в маточно-плацентарном кровотоке. Одновременно с повышением фибриногена и активности внешнего пути коагуляции повышается и активность внутреннего механизма свёртывания крови, при этом отмечается укорочение АЧТВ. Изменяются во время беременности и другие звенья системы гемостаза, такие как ингибитор свёртывания — антитромбин III, который имеет белковую структуру и обладает способностью ингибировать два и более факторов свёртывания фибринолиза и систему комплимента. По мере развития беременности происходит постепенное снижение активности антитромбина III. У беременных женщин, начиная с ранних сроков беременности, уровень D-димера в крови постепенно повышается. К концу срока беременности значения его могут быть в 3 — 4 раза выше исходного уровня. Волчаночный антикоагулянт не должен вырабатываться в норме у беременной. У беременных могут наблюдаться незначительные изменения общего анализа крови (№5). Такие показатели как гемоглобин, гематокрит могут снижаться во второй половине беременности, а лейкоциты повышаться (№119)*.
Такие показатели как гемоглобин, гематокрит могут снижаться во второй половине беременности, а лейкоциты повышаться (№119)*.
Изменения биохимических показателей
При беременности снижение общей концентрации белка в плазме крови обусловлено как частичным разведением, в результате задержки жидкости в организме, так и понижением концентрации альбумина (№10)*. Снижение альбумина обусловлено усиленным расходованием его на биосинтетические процессы. Однако нельзя исключить фактор повышения проницаемости сосудов и перераспределение жидкости и белка в межклеточном пространстве, нарушение гемодинамики. Изменение концентрации белков крови обнаруживаются и на протеинограмме. В первый и во второй триместр беременности уменьшается альбумин, что связано с физиологической гиперволемией. В третьем триместре выявляется увеличение альфа-1-глобулиновой фракции (№29)*, альфа-фетопротеина (№ 92)*. Альфа-2-глобулиновая фракция (№29)* может повышаться за счет белков, связанных с беременностью (начинают повышаться с 8-12 недели беременности и достигают максимума в III триместре). Бетта-глобулины (№29)* увеличиваются из-за роста концентрации трансферрина (№50)*. Также в большинстве случаев наблюдается незначительное увеличение уровня гамма-глобулинов (№29)*.
Бетта-глобулины (№29)* увеличиваются из-за роста концентрации трансферрина (№50)*. Также в большинстве случаев наблюдается незначительное увеличение уровня гамма-глобулинов (№29)*.
Незначительные изменения С-реактивного белка (№43)*, наблюдаемые чаще в ранние сроки беременности, могут быть реакцией организма на процессы пролиферации (усиленного деления клеток). Изменение объёма циркулирующей крови (ОЦК) и кровоснабжения почек приводит к изменениям азотовыделительной функции почек. Происходит задержка и накопление азотистых веществ, при этом количество мочевины (№26)* снижается, особенно в поздние сроки беременности в связи с повышением утилизации белка (положительный азотистый баланс).
Креатинин (№22)* снижается максимально в I — II триместре (его концентрация может снижаться почти в 1,5 раза), что связано с ростом объёма мышечной массы матки и плода. Уровень мочевой кислоты (№27)* чаще снижен за счёт усиления кровоснабжения почек, но даже незначительные нарушения функции почек могут привести к повышению данного показателя, и это расценивается как симптомы токсемии.
Существенно изменяется во время беременности липидный обмен (профиль №53)*. Так как усиливаются окислительные процессы, происходит повышенная утилизация холестерина в надпочечниках, плаценте. Это приводит к компенсаторной транзиторной гиперхолестеринемии, характеризующаяся увеличением показателей холестерола, ЛПВП. Уровень ЛВПП практически не изменяется. Повышение уровня эстрогенов приводит к гипертриглицеридемии, чему способствует гипопротеинемия, функциональный холестаз. При этом усиливается отложение жира в молочных железах, подкожно-жировой клетчатке, данный процесс также связан с увеличением перехода углеводов в жиры за счёт повышения выработки инсулина.
Показатель, отражающий уровень эндогенной секреции инсулина это С-пептид (№148)*. Показатели глюкозы (№16)* могут меняться незначительно, не достигая при этом уровня гипергликемии. Так как во время беременности повышается скорость клубочковой фильтрации и повышается проницаемость эпителия почечных канальцев, то периодически может наблюдаться глюкозурия (физиологическая). Чаще глюкозурия появляется на сроке беременности 27 — 36 недели. Особенностями минерального обмена у здоровых беременных по сравнению с небеременными женщинами является задержка в организме солей натрия, калия, хлора (№39)*, фосфора (№41)*, именно изменения показателей фосфора в организме беременной связано с повышением щёлочной фосфатазы (№36)*. Это обусловлено изменениями во время беременности со стороны костной ткани и изменениями со стороны печени. Как известно, во время беременности повышается потребность в солях кальция, которые необходимы для формирования скелета плода, и у мамы может наблюдаться дефицит кальция (№37)*. Гипокальциемия у беременных может проявляться в судорогах мышц, спастических явлениях. Повышение потребления железа во время беременности может приводить к анемии. Характеризуется данное состояние снижением железа (№48)*, ферритина (№51)*, витаминов: В12 (№117)*, фолиевой кислоты (№118)*. Изменения в эндокринной системе
Чаще глюкозурия появляется на сроке беременности 27 — 36 недели. Особенностями минерального обмена у здоровых беременных по сравнению с небеременными женщинами является задержка в организме солей натрия, калия, хлора (№39)*, фосфора (№41)*, именно изменения показателей фосфора в организме беременной связано с повышением щёлочной фосфатазы (№36)*. Это обусловлено изменениями во время беременности со стороны костной ткани и изменениями со стороны печени. Как известно, во время беременности повышается потребность в солях кальция, которые необходимы для формирования скелета плода, и у мамы может наблюдаться дефицит кальция (№37)*. Гипокальциемия у беременных может проявляться в судорогах мышц, спастических явлениях. Повышение потребления железа во время беременности может приводить к анемии. Характеризуется данное состояние снижением железа (№48)*, ферритина (№51)*, витаминов: В12 (№117)*, фолиевой кислоты (№118)*. Изменения в эндокринной системе
Гипофиз, особенно передняя доля, увеличивается. Гормоны гипофиза АКТГ (№100)*, пролактин (№61)* играют большую роль в изменении обменных процессов организма беременной. Поэтому эти гормоны могут быть повышены. Плацента, также обладает гормональной активностью. В ней вырабатывается прогестерон (№63)*, эстриол свободный (№134)*, б-ХГЧ (№66)*, данные гормоны схожи по своему действию с соматотропином (№99)*. Претерпевает изменения и щитовидная железа, она несколько увеличивается, и в первой половине беременности отмечается её гиперфункция. Наблюдается повышение Т4 свободного (№55)*, при нормальных показателях Т4 (№54)*. Также отмечается усиление функции паращитовидных желёз относительным повышением паратгормона (№102)*. Выработка ФСГ (№59)* во время беременности снижается.
Гормоны гипофиза АКТГ (№100)*, пролактин (№61)* играют большую роль в изменении обменных процессов организма беременной. Поэтому эти гормоны могут быть повышены. Плацента, также обладает гормональной активностью. В ней вырабатывается прогестерон (№63)*, эстриол свободный (№134)*, б-ХГЧ (№66)*, данные гормоны схожи по своему действию с соматотропином (№99)*. Претерпевает изменения и щитовидная железа, она несколько увеличивается, и в первой половине беременности отмечается её гиперфункция. Наблюдается повышение Т4 свободного (№55)*, при нормальных показателях Т4 (№54)*. Также отмечается усиление функции паращитовидных желёз относительным повышением паратгормона (№102)*. Выработка ФСГ (№59)* во время беременности снижается.
* — Номера исследований в Независимой лаборатории ИНВИТРО.
При подготовке статьи использовались данные «Бюллетеня Лабораторной Службы» №9, 2001 г.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Питание при беременности в первом, втором, третьем триместре
Важнейшие правила питания для беременных
Следить за калорийностью еды и разнообразием употребляемых продуктов.
Замечательно, если будущая мама начала задумываться о своем рационе заранее и освоила основы здорового питания для планирующих беременность. В таком случае ей не составит большого труда наладить режим, будучи в интересном положении. Она уже знает, что правильное питание беременной женщины не должно быть однообразным, в меню необходимо внести блюда из различных продуктов питания: мяса, рыбы, злаков, овощей, фруктов и т.д.
Есть часто и небольшими порциями.
В интересном положении аппетит женщины заметно улучшается, особенно во втором триместре, или когда проходит токсикоз. В это время будущей маме нужно быть внимательней и предусмотрительней. Питание беременной женщины на ранних сроках должно быть дозированным, чтобы не поправиться и, в то же время, суметь обеспечить малыша полезными веществами.
В это время будущей маме нужно быть внимательней и предусмотрительней. Питание беременной женщины на ранних сроках должно быть дозированным, чтобы не поправиться и, в то же время, суметь обеспечить малыша полезными веществами.
Исключить вредные продукты либо ограничить их употребление.
Вполне логично, что здоровое питание для беременных исключает частое употребление вредных продуктов: фаст-фуда, соленых и копченых изделий, сладкого и мучного. Важно помнить, что в большинстве случаев, чрезмерное их потребление может негативно сказаться на ребенке и чтобы не навредить малышу, стоит их есть в меру.
Ни в коем случае не пропускать завтрак.
В первом триместре будущую маму может мучать тошнота и рвота – признаки раннего токсикоза, из-за которых женщины нередко пропускают приемы пищи по утрам. Врачи настаивают, что на завтрак необходим хотя бы маленький перекус. Можно подобрать то, что не будет вызывать приступы тошноты: например, какой-нибудь фрукт или постный продукт.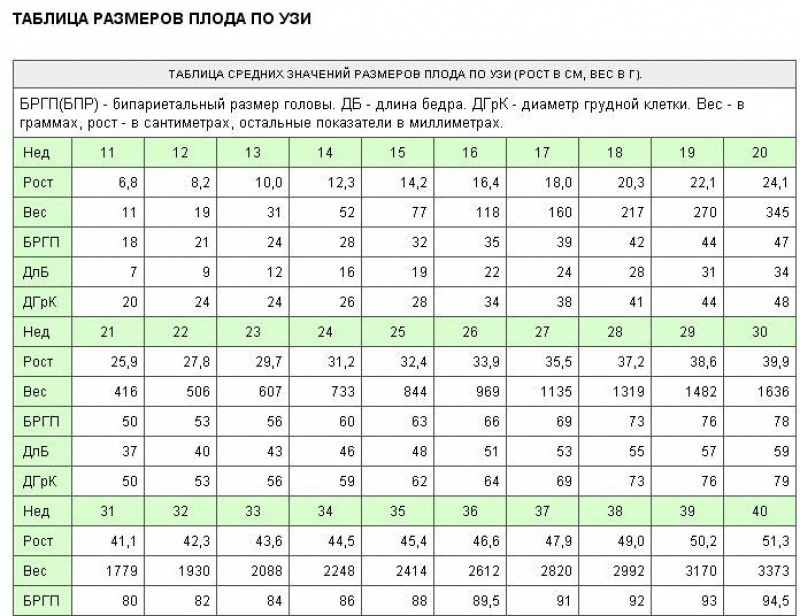
Готовить пищу щадящим способом.
Диетологи, которые дают советы по здоровому питанию, рекомендуют использовать такие методы, как запекание, тушение, варение либо приготовление на пару. При этом блюда сохраняют максимум витаминов для мамы и малыша.
Употреблять побольше жидкости и не есть всухомятку.
Это золотое правило полезного питания беременных и кормящих матерей. Употребление не менее полутора-двух литров воды в день помогает вывести шлаки и наладить опорожнение кишечника.
Питание беременной по триместрам
Большинство женщин, планирующих зачатие, начинают следить за питанием перед беременностью. Но даже если будущая мама не задумывалась об этом ранее, никогда не поздно начать употреблять полезные продукты. Итак, как правильно питаться при беременности?
В 1 триместре диетологи рекомендуют постепенно переходить на здоровое питание. Слишком резкая смена рациона не принесет пользы. Питание на ранних стадиях беременности должно быть разнообразным. В 1 триместре следует плавно вводить продукты, содержащие полезные микроэлементы. Самое важное: сохранить хорошее настроение и самочувствие у будущей мамы.
В 1 триместре следует плавно вводить продукты, содержащие полезные микроэлементы. Самое важное: сохранить хорошее настроение и самочувствие у будущей мамы.
Во 2 триместре идет бурное развитие плода. В этот период необходимо включить в рацион продукты, которые способствуют дальнейшему росту малыша. Идет развитие головного мозга, дыхательных органов, происходит закладка зубов и укрепляется костная система. Маме необходимо употреблять блюда, содержащие кальций и витамин D.
Период беременности
I триместр
II триместр
III триместр
Потребность в витаминах и микроэлементах
Аминокислоты животного происхождения, кальций, белки, витамин В.
Кальций, витамины А, С, Е, D, йод, магний, фосфор, белки, жиры, калий, железо.
Жиры растительного происхождения, витамины Е и D, аскорбиновая кислота, ретинол, кальций.
Список рекомендуемых продуктов
Нежирное мясо, яйца, нежирные сыр и творог, печень, бобовые, хлеб грубого помола, морская капуста, свежевыжатый сок, фрукты и овощи, зерновые культуры, морская рыба.
Хлеб с отрубями, молочные продукты, шпинат, печень морской рыбы, нежирное мясо, каши из зерновых, овощи и фрукты, зелень.
Морская рыба, фрукты и овощи, орехи, овощные супы, злаковые каши, кисломолочные продукты.
Список не рекомендованных продуктов
Еда быстрого приготовления, чипсы, консервированные продукты, газированные напитки, кофе, алкоголь.
Консервы, сдобные продукты, грибы, кофе, алкогольные напитки, кофе, фаст-фуд, копченные и острые блюда.
Соленые, жареные, острые блюда; алкогольные и газированные напитки, крепкий кофе, жирные продукты.
Как видно из таблицы, в первом и третьем триместре список не рекомендованных и разрешенных продуктов примерно одинаков. Самое главное –- сделать еженедельное меню разнообразным и сбалансированным, которое поможет малышу правильно развиваться.
Питание будущей матери по неделям развития ребенка
В организме будущей мамы постоянно происходят изменения, плод растет и развивается, а значит, потребность в веществах и микроэлементах меняется в зависимости от срока беременности. Питание беременной женщины по неделям должно оставаться здоровым и разнообразным. Однако нужно добавлять в рацион определенные продукты.
Питание беременной женщины по неделям должно оставаться здоровым и разнообразным. Однако нужно добавлять в рацион определенные продукты.
Специалисты отмечают, что питание беременной должно быть сбалансированным. В нем должны присутствовать источники белка, жиров, витаминов и минералов. Чем ближе сроки родов, тем более “легким” должен быть рацион будущей мамы.
Пирамида питания для беременных
Специалисты рекомендуют своим пациенткам использовать пирамиду питания для беременных. Врачи справедливо считают, что это графическое изображение, подобно таблице, обобщает всю необходимую информацию. Оно показывает, чем питаться во время беременности и что нельзя употреблять ни в коем случае. Для удобства восприятия продукты для здорового питания размещены в порядке уменьшения пользы (снизу вверх).
Последний этаж – животные жиры и сладости – это те продукты, которых должно быть как можно меньше в питании беременной и кормящей женщины.
Итак, мы рассмотрели, как правильно питаться беременным: какие продукты лучше употреблять и какого режима приема пищи нужно придерживаться будущей маме. Беременность – это период, когда предоставляется отличная возможность позаботиться о себе и будущем ребенке. Женщине в “интересном положении” следует помнить о том, что питание играет важную роль в развитии плода. Кроме того, ежедневный рацион питания влияет на самочувствие и настроение самой мамы
Беременность – это период, когда предоставляется отличная возможность позаботиться о себе и будущем ребенке. Женщине в “интересном положении” следует помнить о том, что питание играет важную роль в развитии плода. Кроме того, ежедневный рацион питания влияет на самочувствие и настроение самой мамы
Скрининг 2 триместра при беременности: сроки проведения и нормы второго УЗИ исследования в Москве Юго-западная
| Наименование услуги | Цена, руб |
|---|---|
| УЗИ плода с 10 до 21 недели | 1800 |
| УЗ определение беременности в 1-ом триместре(до 10 недель) | 1500 |
| УЗИ контроль растущего фолликула( 1 исследование) | 1000 |
| УЗИ плода 1 триместр до 12 недели (СКРИНИНГ) | 2000 |
| УЗИ плода 2 триместр после 12 недели (СКРИНИНГ) | 2500 |
| УЗИ плода 3 триместр после 21 недели | 2200 |
| УЗ определение пола плода | 1200 |
| УЗИ плода до 21 недели( многоплодная беременность) | 2200 |
| УЗИ плода с 21 недели (многоплодная беременность) | 3500 |
| Допплер сосудов | 1200 |
| УЗИ контроль растущего фолликула (фолликулометрия) | 900 |
Ведение беременности – одно из самых главных направлений гинекологии, а ультразвуковая диагностика является одним из основных способов контролировать состояние плода и беременной. Первый раз скрининг женщины проходят на сроке11–13 недель. Его главные задачи – уточнить срок гестации, оценить, насколько правильно сформирован плод, измерить его сердцебиение, определить длину шейки матки, чтобы предотвратить возможный выкидыш (если она окажется короче, чем должна быть). Также на первом скрининге есть возможность определить маркеры хромосомных патологий.
Первый раз скрининг женщины проходят на сроке11–13 недель. Его главные задачи – уточнить срок гестации, оценить, насколько правильно сформирован плод, измерить его сердцебиение, определить длину шейки матки, чтобы предотвратить возможный выкидыш (если она окажется короче, чем должна быть). Также на первом скрининге есть возможность определить маркеры хромосомных патологий.
Во втором триместре важно продолжать наблюдение за развитием плода, и УЗИ входит в список обязательных диагностических процедур. На важный вопрос, во сколько недель нужно проводить скрининг 2 триместра, врачи отвечают: 18-22 недели беременности.
В нашей клинике постоянно проходят Акции
2 скрининг: основные показатели плода и их нормы
УЗИ в 20 недель беременности информативно и достоверно показывает, как развивается плод, насколько ему комфортно в утробе матери. Оценивается соответствие размеров плода установленному сроку гестации.
Важный момент для второго УЗИ – это осмотр внутренних органов плода и выявление их патологий. Существует ряд показателей, по которым оценивается уровень развития плода:
Существует ряд показателей, по которым оценивается уровень развития плода:
- окружность живота – к 20 неделям она должна достигать +/-144 мм;
- окружность головы – норма для 20 недель +/-154–186 мм;
- бипариетальный размер головы плода – +/-36 мм считается нормой;
- лобно-затылочный размер – норма в пределах от 56 до 68 мм;
- длина бедренной кости – норма варьируется от 26 до 38 мм;
- цефалический индекс, то есть отношение БПР к ЛЗР. Данный индекс позволяет точно идентифицировать тип, размер и строение головки плода.
На 2 скрининге также важно оценить структуру и функционал плаценты, поскольку она играет важнейшую роль в питании и развитии малыша. Обязательно нужно провести анализ зрелости плаценты – во втором триместре она должна быть нулевой. Если же УЗИ показывает, что плацента уже более зрелая (то есть происходит её преждевременное старение), это должно стать показанием к медикаментозному лечению и более пристальному наблюдению за беременной.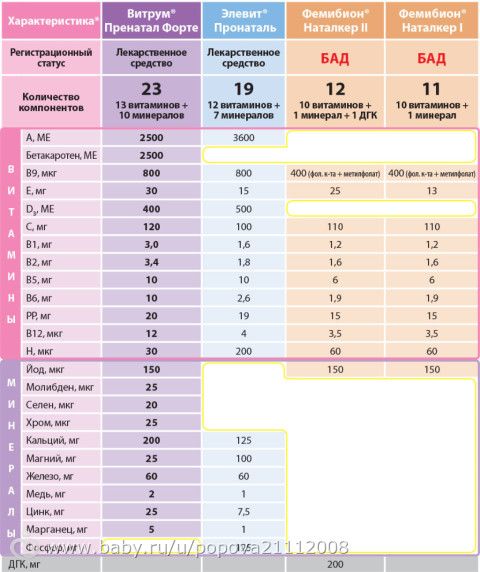
В протокол второго скрининга входят данные и о пуповине. Через нее происходит внутриутробное питание малыша. Осматриваются сосуды пуповины – их должно быть в норме три. Также врач обследует пуповину на предмет обвития плода (если оно есть, нужно узнать количество петель и насколько туго обвит плод).
Проведение скрининга 2 триместра в клинике «Медицина» в районе ЗАО Москвы
В клинике «Медицина» в Москве беременные женщины всегда могут сделать плановый 2 скрининг. У нас прием ведут квалифицированные специалисты УЗИ диагностики, которые подробно расскажут женщине о состоянии плода, а заодно определят его пол. Также у будущей мамы будет возможность увидеть своего малыша, получить его первое фото.
Исследование проводится на современном оборудовании в комфортных условиях. Записаться на скрининг вы можете по телефону. У нас доступные цены и самый лучший сервис!
Что происходит во время триместра беременности?
«Нормальная» доношенная беременность составляет 40 недель и может составлять от 37 до 42 недель. Он разделен на три триместра. Каждый триместр длится от 12 до 14 недель, или около 3 месяцев.
Он разделен на три триместра. Каждый триместр длится от 12 до 14 недель, или около 3 месяцев.
Как вы, наверное, уже заметили, каждый триместр сопровождается собственными гормональными и физиологическими изменениями.
Осведомленность о том, как растущий ребенок влияет на ваше тело, поможет вам лучше подготовиться к этим изменениям по мере их появления.Также полезно знать конкретные факторы риска (и связанные с ними медицинские тесты) для каждого триместра.
Часто беспокойство о беременности возникает из-за неизвестности. Чем больше вы знаете, тем лучше будете себя чувствовать! Давайте узнаем больше о этапах беременности и о том, чего вам следует ожидать.
Отсчет даты беременности начинается с первого дня вашего последнего нормального менструального цикла, а зачатие происходит на 2 неделе.
Первый триместр длится с первой по 12-ю неделю беременности.
Хотя в первом триместре вы можете не выглядеть беременной, ваше тело претерпевает огромные изменения, поскольку оно приспосабливается к вашему растущему ребенку.
В первые несколько недель после зачатия уровень гормонов значительно меняется. Ваша матка начинает поддерживать рост плаценты и плода, ваше тело добавляет к своему кровоснабжению, чтобы доставлять кислород и питательные вещества развивающемуся ребенку, и ваша частота сердечных сокращений увеличивается.
Эти изменения сопровождают многие ранние симптомы беременности, например:
Первый триместр жизненно важен для развития вашего ребенка.
К концу третьего месяца у ребенка разовьются все органы, так что это решающий момент. Важно поддерживать здоровую диету, включая добавление достаточного количества фолиевой кислоты, чтобы предотвратить дефекты нервной трубки.
Избегайте курения и употребления алкоголя. Эти привычки и любое употребление наркотиков (в том числе некоторых рецептурных препаратов) были связаны с серьезными осложнениями беременности и врожденными аномалиями.
Первый тест, который вы пройдете в этом триместре, скорее всего, будет тест на беременность в домашних условиях, который подтвердит, что вы беременны.
Ваш первый визит к врачу должен состояться через 6–8 недель после последней менструации. Ваша беременность будет подтверждена еще одним анализом мочи или крови.
Будет использоваться допплеровский аппарат или проводится ультразвуковое исследование, чтобы убедиться, что у ребенка учащается сердцебиение, и проверить его здоровье. Ваш врач может также назначить анализ крови для проверки вашего иммунитета, уровня питания и показателей здоровья ребенка.
В течение первого триместра риск выкидыша может быть значительным.Если вы принимаете витамины для беременных и избегаете вредных веществ, вы уже оказываете своему ребенку огромную услугу и снижаете риск выкидыша.
Некоторые врачи рекомендуют отказаться от кофеина, хотя Американский колледж акушеров и гинекологов утверждает, что умеренное потребление (менее 200 мг / день) — это нормально. Во время беременности следует избегать мясных деликатесов и моллюсков, особенно в первом триместре.
Считается, что эти диетические изменения еще больше снижают вероятность выкидыша и помогают оставаться здоровым. Поговорите с врачом о конкретных изменениях в диете, которые могут вам понадобиться.
Поговорите с врачом о конкретных изменениях в диете, которые могут вам понадобиться.
Самое важное, что вы можете сделать для своего ребенка, — это честно и напрямую общаться со своим лечащим врачом о сделанном вами выборе и следовать его советам.
Первый триместр — хорошее время, чтобы подумать о беременности, родах, грудном вскармливании и родительских классах, а также зарегистрироваться для тех, кто живет в вашем районе или через Интернет.
Второй триместр (с 13 по 27 недели) обычно является наиболее комфортным периодом времени для большинства беременных.
Большинство ранних симптомов беременности постепенно исчезнут. Скорее всего, вы почувствуете прилив энергии в дневное время и сможете наслаждаться более спокойным ночным сном.
Ваш живот станет выглядеть беременным, так как матка будет быстро увеличиваться в размерах. Это хорошее время, чтобы приобрести одежду для беременных, избегать ограничительной одежды и, если вы чувствуете, что это хорошо, расскажите о своей беременности друзьям и семье.
Хотя дискомфорт на ранних сроках беременности должен уменьшиться, есть несколько новых симптомов, к которым нужно привыкнуть.
Общие жалобы включают судороги в ногах и изжогу. У вас может повыситься аппетит, и прибавка в весе ускорится.
Работайте над набором веса, рекомендованным врачом. Гуляйте, выбирайте здоровую, богатую питательными веществами пищу и обсуждайте с врачом увеличение веса при каждом посещении.
Может стать очевидным варикозное расширение вен, боли в спине и заложенность носа.
Во втором триместре большинство беременных впервые чувствуют шевеление ребенка, обычно к 20 неделям.Ребенок может даже слышать и узнавать ваш голос во втором триместре.
Некоторые скрининговые тесты могут проводиться во втором триместре. Обязательно поговорите со своим врачом о своей истории болезни, семейной истории или генетических проблемах, которые могут подвергнуть вас или вашего ребенка риску.
УЗИ анатомии может быть проведено между 18 и 22 неделями. Во время этого сканирования будут измеряться и оцениваться части тела ребенка, чтобы убедиться, что они функционируют.
Во время этого сканирования будут измеряться и оцениваться части тела ребенка, чтобы убедиться, что они функционируют.
К этим частям тела относятся:
При анатомическом сканировании вы можете узнать пол своего ребенка.Сообщите своему врачу, если вы хотите знать или нет.
Во втором триместре врачи обычно проводят тесты на гестационный диабет. Гестационный диабет можно обнаружить между 26 и 28 неделями беременности.
Если у вас есть семейная история диабета или есть факторы риска развития диабета, вы можете пройти обследование раньше.
Во время этого теста вам будет предложено выпить вещество с высоким содержанием глюкозы. Выпив его, вы подождите час, прежде чем сдать кровь.Этот тест гарантирует, что ваше тело правильно реагирует на сахар во время беременности.
Третий триместр длится с 28 недели до рождения ребенка. В третьем триместре вы начнете чаще посещать своего врача.
Ваш врач будет регулярно:
- проверять вашу мочу на белок
- проверять ваше кровяное давление
- слушать частоту сердечных сокращений плода
- измерять высоту дна матки (приблизительную длину матки)
- проверять ваши руки и ноги на наличие опухолей
Ваш врач также определит положение вашего ребенка и проверит шейку матки, чтобы следить за тем, как ваше тело готовится к родам.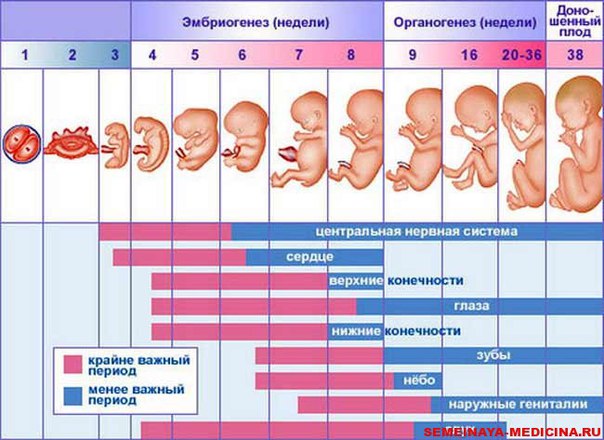
Где-то между 36 и 37 неделями вы будете обследованы на наличие бактерий, называемых стрептококками группы B. Перед отправкой в лабораторию из области влагалища возьмут простой тампон.
Стрептококк группы B, также называемый GBS, может представлять серьезную угрозу для новорожденных, если он передается им во время родов. Если ваш диагноз на GBS положительный, вы получите антибиотики во время родов, чтобы предотвратить их заражение у ребенка.
Ограничения на поездки вступают в силу в третьем триместре. Рекомендуется находиться относительно близко к врачу или акушерке на случай, если у вас начнутся ранние роды.
Круизные лайнеры обычно не допускают на борт людей, срок беременности которых превышает 28 недель. Авиакомпании, хотя и разрешают им летать, советуют вам делать это только с разрешения вашего поставщика медицинских услуг.
Третий триместр — хорошее время, чтобы узнать о родах.
Найдите перерыв, чтобы записаться в класс по родам. Уроки родов предназначены для подготовки вас и вашего партнера к родам и родам.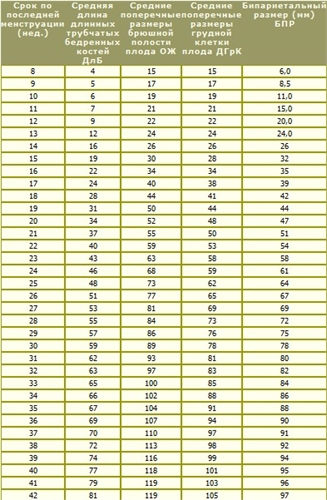 Это отличный способ узнать о различных стадиях родов, вариантах родов и дает вам возможность задать любые вопросы или высказать свои опасения квалифицированному инструктору по родам.
Это отличный способ узнать о различных стадиях родов, вариантах родов и дает вам возможность задать любые вопросы или высказать свои опасения квалифицированному инструктору по родам.
Доношенная беременность может длиться от 37 до 42 недель.
Срок оплаты действительно является приблизительной датой доставки (EDD). Он датируется первым днем вашей последней менструации, даже если вы действительно забеременеете через две недели или около того после этой даты.
Система знакомств хорошо работает для тех, у кого достаточно регулярный менструальный цикл. Однако для тех, у кого нерегулярные месячные, система знакомств может не работать.
Если дата вашей последней менструации неизвестна, могут потребоваться другие методы для определения EDD.
Следующим наиболее точным методом определения срока родов является ультразвуковое исследование в первом триместре, поскольку раннее развитие плода во всех беременностях происходит довольно регулярно.
Беременность — это время, не похожее ни на какое другое в вашей жизни.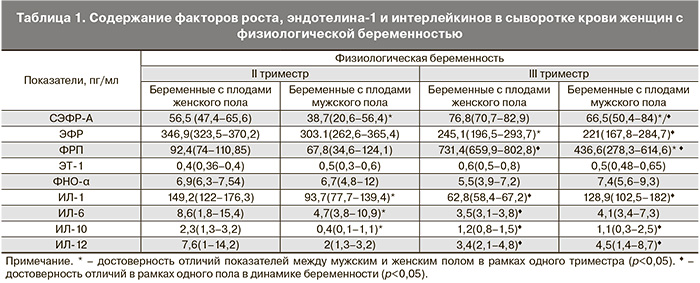 Важно регулярно посещать врача, чтобы обеспечить наилучший результат.
Важно регулярно посещать врача, чтобы обеспечить наилучший результат.
Младенцы, рожденные от людей, получающих регулярную дородовую помощь, имеют гораздо лучшие результаты.
Принимая витамины для беременных, посещая все приемы к врачу и проходя все рекомендованные анализы, вы делаете все возможное, чтобы дать своему ребенку начало здоровой жизни.
Что происходит во время триместра беременности?
«Нормальная» доношенная беременность составляет 40 недель и может составлять от 37 до 42 недель. Он разделен на три триместра. Каждый триместр длится от 12 до 14 недель, или около 3 месяцев.
Как вы, наверное, уже заметили, каждый триместр сопровождается собственными гормональными и физиологическими изменениями.
Осведомленность о том, как растущий ребенок влияет на ваше тело, поможет вам лучше подготовиться к этим изменениям по мере их появления.Также полезно знать конкретные факторы риска (и связанные с ними медицинские тесты) для каждого триместра.
Часто беспокойство о беременности возникает из-за неизвестности. Чем больше вы знаете, тем лучше будете себя чувствовать! Давайте узнаем больше о этапах беременности и о том, чего вам следует ожидать.
Отсчет даты беременности начинается с первого дня вашего последнего нормального менструального цикла, а зачатие происходит на 2 неделе.
Первый триместр длится с первой по 12-ю неделю беременности.
Хотя в первом триместре вы можете не выглядеть беременной, ваше тело претерпевает огромные изменения, поскольку оно приспосабливается к вашему растущему ребенку.
В первые несколько недель после зачатия уровень гормонов значительно меняется. Ваша матка начинает поддерживать рост плаценты и плода, ваше тело добавляет к своему кровоснабжению, чтобы доставлять кислород и питательные вещества развивающемуся ребенку, и ваша частота сердечных сокращений увеличивается.
Эти изменения сопровождают многие ранние симптомы беременности, например:
Первый триместр жизненно важен для развития вашего ребенка.
К концу третьего месяца у ребенка разовьются все органы, так что это решающий момент. Важно поддерживать здоровую диету, включая добавление достаточного количества фолиевой кислоты, чтобы предотвратить дефекты нервной трубки.
Избегайте курения и употребления алкоголя. Эти привычки и любое употребление наркотиков (в том числе некоторых рецептурных препаратов) были связаны с серьезными осложнениями беременности и врожденными аномалиями.
Первый тест, который вы пройдете в этом триместре, скорее всего, будет тест на беременность в домашних условиях, который подтвердит, что вы беременны.
Ваш первый визит к врачу должен состояться через 6–8 недель после последней менструации. Ваша беременность будет подтверждена еще одним анализом мочи или крови.
Будет использоваться допплеровский аппарат или проводится ультразвуковое исследование, чтобы убедиться, что у ребенка учащается сердцебиение, и проверить его здоровье. Ваш врач может также назначить анализ крови для проверки вашего иммунитета, уровня питания и показателей здоровья ребенка.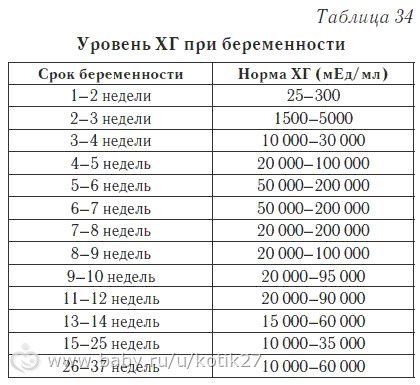
В течение первого триместра риск выкидыша может быть значительным.Если вы принимаете витамины для беременных и избегаете вредных веществ, вы уже оказываете своему ребенку огромную услугу и снижаете риск выкидыша.
Некоторые врачи рекомендуют отказаться от кофеина, хотя Американский колледж акушеров и гинекологов утверждает, что умеренное потребление (менее 200 мг / день) — это нормально. Во время беременности следует избегать мясных деликатесов и моллюсков, особенно в первом триместре.
Считается, что эти диетические изменения еще больше снижают вероятность выкидыша и помогают оставаться здоровым.Поговорите с врачом о конкретных изменениях в диете, которые могут вам понадобиться.
Самое важное, что вы можете сделать для своего ребенка, — это честно и напрямую общаться со своим лечащим врачом о сделанном вами выборе и следовать его советам.
Первый триместр — хорошее время, чтобы подумать о беременности, родах, грудном вскармливании и родительских классах, а также зарегистрироваться для тех, кто живет в вашем районе или через Интернет.
Второй триместр (с 13 по 27 недели) обычно является наиболее комфортным периодом времени для большинства беременных.
Большинство ранних симптомов беременности постепенно исчезнут. Скорее всего, вы почувствуете прилив энергии в дневное время и сможете наслаждаться более спокойным ночным сном.
Ваш живот станет выглядеть беременным, так как матка будет быстро увеличиваться в размерах. Это хорошее время, чтобы приобрести одежду для беременных, избегать ограничительной одежды и, если вы чувствуете, что это хорошо, расскажите о своей беременности друзьям и семье.
Хотя дискомфорт на ранних сроках беременности должен уменьшиться, есть несколько новых симптомов, к которым нужно привыкнуть.
Общие жалобы включают судороги в ногах и изжогу. У вас может повыситься аппетит, и прибавка в весе ускорится.
Работайте над набором веса, рекомендованным врачом. Гуляйте, выбирайте здоровую, богатую питательными веществами пищу и обсуждайте с врачом увеличение веса при каждом посещении.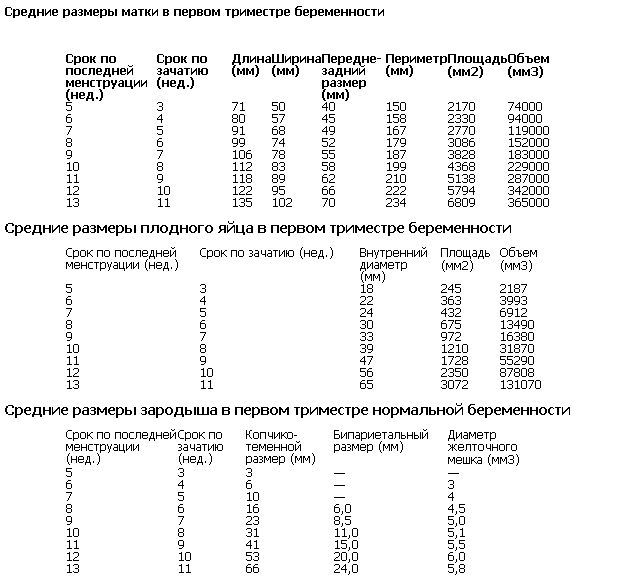
Может стать очевидным варикозное расширение вен, боли в спине и заложенность носа.
Во втором триместре большинство беременных впервые чувствуют шевеление ребенка, обычно к 20 неделям.Ребенок может даже слышать и узнавать ваш голос во втором триместре.
Некоторые скрининговые тесты могут проводиться во втором триместре. Обязательно поговорите со своим врачом о своей истории болезни, семейной истории или генетических проблемах, которые могут подвергнуть вас или вашего ребенка риску.
УЗИ анатомии может быть проведено между 18 и 22 неделями. Во время этого сканирования будут измеряться и оцениваться части тела ребенка, чтобы убедиться, что они функционируют.
К этим частям тела относятся:
При анатомическом сканировании вы можете узнать пол своего ребенка.Сообщите своему врачу, если вы хотите знать или нет.
Во втором триместре врачи обычно проводят тесты на гестационный диабет. Гестационный диабет можно обнаружить между 26 и 28 неделями беременности.
Если у вас есть семейная история диабета или есть факторы риска развития диабета, вы можете пройти обследование раньше.
Во время этого теста вам будет предложено выпить вещество с высоким содержанием глюкозы. Выпив его, вы подождите час, прежде чем сдать кровь.Этот тест гарантирует, что ваше тело правильно реагирует на сахар во время беременности.
Третий триместр длится с 28 недели до рождения ребенка. В третьем триместре вы начнете чаще посещать своего врача.
Ваш врач будет регулярно:
- проверять вашу мочу на белок
- проверять ваше кровяное давление
- слушать частоту сердечных сокращений плода
- измерять высоту дна матки (приблизительную длину матки)
- проверять ваши руки и ноги на наличие опухолей
Ваш врач также определит положение вашего ребенка и проверит шейку матки, чтобы следить за тем, как ваше тело готовится к родам.
Где-то между 36 и 37 неделями вы будете обследованы на наличие бактерий, называемых стрептококками группы B. Перед отправкой в лабораторию из области влагалища возьмут простой тампон.
Перед отправкой в лабораторию из области влагалища возьмут простой тампон.
Стрептококк группы B, также называемый GBS, может представлять серьезную угрозу для новорожденных, если он передается им во время родов. Если ваш диагноз на GBS положительный, вы получите антибиотики во время родов, чтобы предотвратить их заражение у ребенка.
Ограничения на поездки вступают в силу в третьем триместре. Рекомендуется находиться относительно близко к врачу или акушерке на случай, если у вас начнутся ранние роды.
Круизные лайнеры обычно не допускают на борт людей, срок беременности которых превышает 28 недель. Авиакомпании, хотя и разрешают им летать, советуют вам делать это только с разрешения вашего поставщика медицинских услуг.
Третий триместр — хорошее время, чтобы узнать о родах.
Найдите перерыв, чтобы записаться в класс по родам. Уроки родов предназначены для подготовки вас и вашего партнера к родам и родам. Это отличный способ узнать о различных стадиях родов, вариантах родов и дает вам возможность задать любые вопросы или высказать свои опасения квалифицированному инструктору по родам.
Доношенная беременность может длиться от 37 до 42 недель.
Срок оплаты действительно является приблизительной датой доставки (EDD). Он датируется первым днем вашей последней менструации, даже если вы действительно забеременеете через две недели или около того после этой даты.
Система знакомств хорошо работает для тех, у кого достаточно регулярный менструальный цикл. Однако для тех, у кого нерегулярные месячные, система знакомств может не работать.
Если дата вашей последней менструации неизвестна, могут потребоваться другие методы для определения EDD.
Следующим наиболее точным методом определения срока родов является ультразвуковое исследование в первом триместре, поскольку раннее развитие плода во всех беременностях происходит довольно регулярно.
Беременность — это время, не похожее ни на какое другое в вашей жизни. Важно регулярно посещать врача, чтобы обеспечить наилучший результат.
Младенцы, рожденные от людей, получающих регулярную дородовую помощь, имеют гораздо лучшие результаты.
Принимая витамины для беременных, посещая все приемы к врачу и проходя все рекомендованные анализы, вы делаете все возможное, чтобы дать своему ребенку начало здоровой жизни.
Лечение, профилактика и время начала
Мы включаем продукты, которые, по нашему мнению, будут полезны нашим читателям. Если вы покупаете по ссылкам на этой странице, мы можем получить небольшую комиссию. Вот наш процесс.
Человек, страдающий утренним недомоганием, часто чувствует усталость и тошноту, у него может быть рвота. Хотя это редко бывает серьезно, это может быть невероятно неприятным.
Утреннее недомогание также известно как тошнота беременных, тошнота / рвота при беременности (NVP), рвота беременных и тошнота при беременности.Для многих женщин симптомы утреннего недомогания являются первыми признаками беременности.
Утренняя болезнь поражает около 80 процентов всех беременных женщин. Женщины, использующие гормональные контрацептивы или ЗГТ (заместительная гормональная терапия), также могут иметь симптомы, похожие на утреннюю тошноту.
В подавляющем большинстве случаев утреннее недомогание, хотя и является неприятным явлением, не представляет опасности для здоровья ребенка и является регулярной частью беременности. Фактически, некоторые исследования показывают, что утреннее недомогание во время беременности может быть признаком здоровой беременности с более низким уровнем выкидышей и мертворождений по сравнению с беременностями без тошноты или рвоты.
Краткие сведения об утреннем недомогании
- Утреннее недомогание может возникнуть в любое время дня и ночи.
- Точные причины пока не известны.
- Существует ряд домашних средств, которые могут помочь в лечении симптомов утреннего недомогания.
- Небольшое количество данных свидетельствует о том, что имбирь может облегчить тошноту.
- Утреннее недомогание может быть признаком здоровой беременности.
В большинстве случаев утреннее недомогание в лечении нет необходимости.Однако есть некоторые вещи, которые могут облегчить симптомы. Полный список из них можно найти в наших главных советах по уменьшению утреннего недомогания. Однако вот несколько идей:
Полный список из них можно найти в наших главных советах по уменьшению утреннего недомогания. Однако вот несколько идей:
Отдых — усталость может усилить тошноту. Очень важно много отдыхать.
Жидкости — потребление жидкости должно быть регулярным и в небольших количествах, а не реже и в больших количествах. Это может помочь уменьшить рвоту. Может помочь сосание кубиков льда из воды или фруктового сока или леденцы.
Еда — может помочь употребление большего количества приемов пищи в день с меньшими порциями, особенно с высоким содержанием углеводов. Сухие и соленые продукты, такие как крекеры или хрустящие хлебцы, обычно переносятся лучше, чем сладкие или острые продукты. Холодные блюда часто переносятся лучше, чем горячие, потому что у них меньше запаха.
Пустой желудок — беременным женщинам с утренним недомоганием следует избегать пустого желудка.
Раннее утро — многие женщины считают, что употребление простого печенья за 20 минут до подъема помогает.
Триггеры — определение триггеров тошноты не займет много времени. Их избегание помогает снизить частоту и тяжесть тошноты и рвоты.
Медицинское лечение — если симптомы по-прежнему серьезны, несмотря на попытки самопомощи, врач может порекомендовать короткий курс противорвотных лекарств (противорвотных), которые безопасны для использования во время беременности.
Добавка имбиря — некоторые исследования показали, что добавка имбиря может помочь уменьшить симптомы тошноты во время беременности.Женщины должны покупать это из надежного источника. Добавки имбиря можно купить в магазинах здорового питания или в Интернете.
B-6 и доксиламин — эта комбинация продается без рецепта как Unisom SleepTabs. Он рекомендован Американским колледжем акушеров и гинекологов для лечения утреннего недомогания в течение первого триместра. Испытания показали, что эта комбинация эффективна для уменьшения тошноты и рвоты почти в 70% случаев. Побочные эффекты включают сонливость, сухость во рту, головную боль, нервозность и боль в желудке.Таблетки Unisom SleepTabs доступны для покупки без рецепта или в Интернете.
Побочные эффекты включают сонливость, сухость во рту, головную боль, нервозность и боль в желудке.Таблетки Unisom SleepTabs доступны для покупки без рецепта или в Интернете.
Diclegis — этот препарат одобрен FDA для использования беременными женщинами. Одно клиническое исследование показало, что Диклегис полностью снимает тошноту у 44 процентов женщин с утренним недомоганием. Другое исследование показало, что более 70 процентов женщин сообщили об улучшении симптомов.
Акупрессура — это приложение давления на определенные точки тела для контроля симптомов. Он предполагает ношение специальной повязки (иногда ее называют морской повязкой) на предплечье.Некоторые ограниченные данные свидетельствуют о том, что это может помочь уменьшить симптомы тошноты и рвоты у беременных, хотя крупномасштабные испытания отсутствуют.
Поделиться на Pinterest Утреннее недомогание чаще всего встречается в первом триместре беременности.Точные причины утреннего недомогания до сих пор не известны; однако большинство согласны с тем, что гормональные изменения, вероятно, играют роль:
Уровни эстрогена — эксперты считают, что это может быть частично связано с увеличением циркулирующего уровня эстрогена, который может быть в 100 раз выше во время беременности по сравнению с уровнями, обнаруженными в женщины, которые не беременны.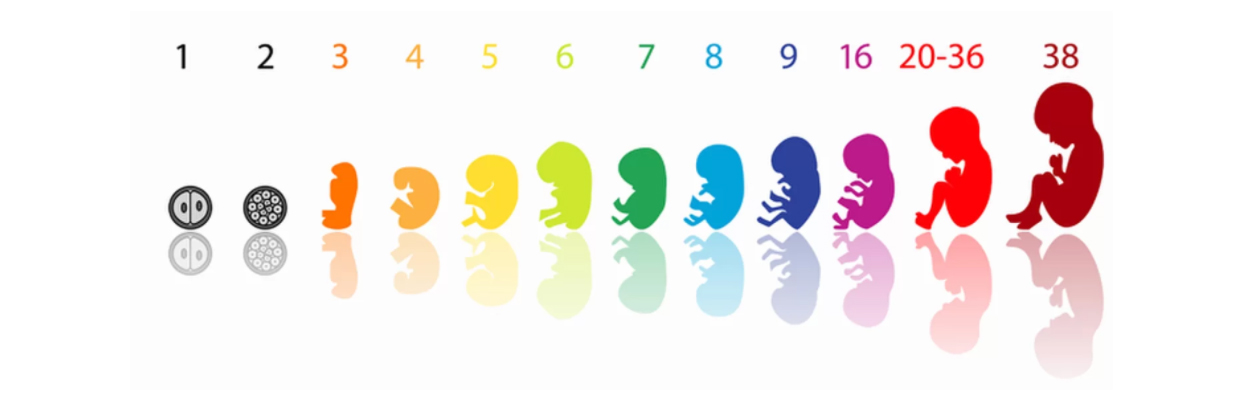 Однако нет никаких доказательств того, что разница в уровнях эстрогена у беременных женщин с утренним недомоганием или без него.
Однако нет никаких доказательств того, что разница в уровнях эстрогена у беременных женщин с утренним недомоганием или без него.
Уровни прогестерона — когда женщина беременна, у нее также повышается уровень прогестерона. Высокий уровень прогестерона расслабляет мышцы матки (матки), чтобы предотвратить ранние роды. Однако он также может расслабить желудок и кишечник, что приведет к избытку желудочной кислоты и ГЭРБ (гастроэзофагеальная рефлюксная болезнь или кислотный рефлюкс).
Гипогликемия — низкий уровень сахара в крови, вызванный отводом плацентой энергии из организма матери.Однако исследований, подтверждающих это, нет.
Хорионический гонадотропин человека (ХГЧ) — этот гормон сначала вырабатывается развивающимся эмбрионом вскоре после зачатия, а затем плацентой. Некоторые эксперты предполагают, что между ХГЧ и утренним недомоганием может быть связь.
Обоняние — во время беременности может наблюдаться повышение чувствительности к запахам, что может вызвать чрезмерную стимуляцию обычных триггеров тошноты.
Факторы риска
У любой беременной женщины может развиться утреннее недомогание.Однако риск выше, если:
- до беременности женщина испытывала тошноту или рвоту от укачивания, мигрени, некоторых вкусов или запахов или противозачаточных таблеток
- мать испытывала утреннее недомогание во время предыдущей беременности
- мать ожидает более одного ребенка
Утреннее недомогание как эволюционная адаптация к выживанию
Некоторые эксперты предполагают, что утреннее недомогание может быть эволюционной адаптацией, которая защищает беременных матерей и их детей от пищевого отравления.Если женщина, страдающая утренним недомоганием, не хочет есть продукты, которые могут быть потенциально заражены, такие как птица, яйца или мясо, и предпочитает продукты с низким риском заражения, такие как рис, хлеб и крекеры, шансы на выживание для она и ее ребенок поправляются.
Взрослые люди обладают защитой от токсинов растений, включая широкий спектр ферментов детоксикации, вырабатываемых печенью.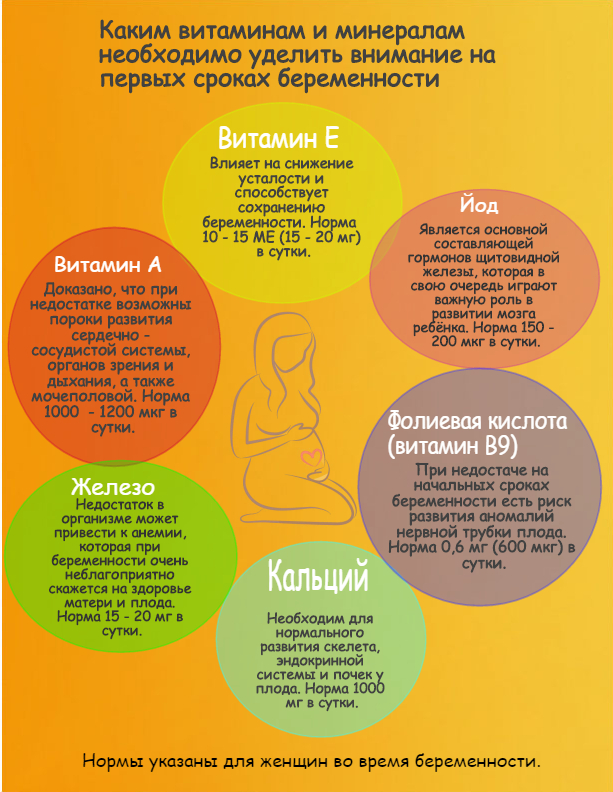 У развивающегося ребенка эти защитные силы еще не полностью развиты, и даже относительно небольшое количество токсинов может быть вредным.
У развивающегося ребенка эти защитные силы еще не полностью развиты, и даже относительно небольшое количество токсинов может быть вредным.
Развивающиеся органы ребенка наиболее уязвимы для токсинов в период от 6 до 18 недель, примерно в то время, когда утреннее недомогание достигает пика.
Несмотря на свое название, утреннее недомогание может появиться в любое время дня. У некоторых людей это случается посреди ночи.
Утреннее недомогание может включать тошноту и рвоту или просто тошноту без рвоты. Это гораздо чаще встречается в первом триместре беременности.
Беременным женщинам следует позвонить своему врачу, если:
- сильные симптомы тошноты или рвоты
- они выделяют лишь небольшое количество мочи
- их моча темного цвета
- они не могут удерживать жидкость
- они испытывают головокружение когда они встают
- они падают в обморок, когда встают
- их сердцебиение
- они рвут кровью
Когда симптомы очень тяжелые, состояние называется гиперемезис беременных, которое развивается примерно в 1-2 процентах всех беременностей. Если возникают тошнота и рвота, обычно это происходит на 6-й неделе беременности.
Если возникают тошнота и рвота, обычно это происходит на 6-й неделе беременности.
Большинство беременных считают, что утреннее недомогание улучшается после 12-й недели беременности. К сожалению, у некоторых симптомы сохраняются на протяжении всей беременности.
Для лечения утреннего недомогания обычно достаточно некоторых изменений в диете и большого количества отдыха. Хотя утреннее недомогание рассматривается с романтической и юмористической точки зрения, оно может серьезно повлиять на качество жизни матери и ее повседневную деятельность.Женщины, которые получают поддержку от семьи и друзей, как правило, гораздо лучше справляются с этим.
Hyperemesis gravidarum — очень редкая, но тяжелая форма утреннего недомогания, от которой, как полагают, страдают около 1-2 процентов всех беременных женщин. В 90% случаев гиперемезиса беременных симптомы проходят к пятому месяцу беременности.
Обычно к тяжелым симптомам относятся:
- не может удерживать жидкость из-за сильной рвоты
- серьезный риск обезвоживания и потери веса
- алкалоз (опасное снижение нормальной кислотности крови)
- гипокалиемия (низкий уровень калия в крови )
Женщинам с тяжелыми симптомами следует немедленно обратиться за медицинской помощью. В некоторых случаях может потребоваться госпитализация и лечение внутривенными жидкостями.
В некоторых случаях может потребоваться госпитализация и лечение внутривенными жидкостями.
Если у женщины гиперемезис беременных, шансы нанести вред ребенку очень малы. Если она теряет вес во время беременности, повышается риск рождения ребенка с низкой массой тела.
Диагностика утреннего недомогания — это обычно простой вопрос, связанный с выявлением характерных симптомов.
При подозрении на гиперемезис беременных врач может назначить различные анализы мочи и крови.Ультразвуковое сканирование также может быть выполнено для подтверждения количества плодов и выявления любых основных состояний, которые могут способствовать тошноте и рвоте.
Если уровень кетонов в моче высок, возможно, из-за рвоты у матери истощается.
Хотя беременность протекает непрерывно, она делится на три трехмесячных периода, называемых триместрами:
| ||
Последняя менструация женщины перед оплодотворением. | ||
Оплодотворенная яйцеклетка (зигота) начинает развиваться в полый шар клеток, называемый бластоцистой. | ||
Имплантат бластоцисты в стенку матки. Начинает формироваться амниотический мешок. | ||
Область, которая станет головным и спинным мозгом (нервной трубкой), начинает развиваться. | ||
Развиваются сердце и крупные кровеносные сосуды.Бьющееся сердце можно увидеть во время ультразвукового исследования. | ||
Появляются зачатки рук и ног. | ||
Формы костей и мышц. Развиваются лицо и шея. Мозговые волны можно обнаружить. Каркас сформирован. Пальцы рук и ног полностью определены. | ||
Почки начинают функционировать. Почти все органы сформированы полностью. Плод может двигаться и реагировать на прикосновения (когда женщина проталкивается через живот). Женщина немного прибавила в весе, возможно, у нее немного увеличился живот. | ||
Пол плода можно определить. | ||
Пальцы плода могут хватать.Плод двигается более энергично, чтобы мать могла это почувствовать. Тело плода начинает наполняться, поскольку под кожей откладывается жир. На голове и коже появляются волосы. Брови и ресницы присутствуют. | ||
Плацента полностью сформирована. | ||
У плода есть шанс на выживание вне матки. Женщина начинает быстрее набирать вес. | ||
Плод активен, часто меняет положение. Легкие продолжают созревать. Голова плода перемещается в положение для родов. В среднем плод составляет около 20 дюймов в длину и весит около 7 фунтов. Увеличенный живот женщины приводит к вздутию пупка. | ||
Как рассчитать беременность по месяцам, неделям и триместрам
Последнее обновление
Если вы будущая мать, растущее беспокойство по поводу своей беременности является естественным.Среди беременных женщин есть тенденция постоянно отслеживать время — чтобы определить стадию, которой они достигли во время беременности, и время, оставшееся до родов. При этом многие женщины, как правило, не понимают математики, используемой для расчета срока беременности или срока родов, а также различных терминов, используемых в терминах месяцев, недель и триместров. Эта статья эмулирует фундаментальные концепции, лежащие в основе этих вычислений .
При этом многие женщины, как правило, не понимают математики, используемой для расчета срока беременности или срока родов, а также различных терминов, используемых в терминах месяцев, недель и триместров. Эта статья эмулирует фундаментальные концепции, лежащие в основе этих вычислений .
Как рассчитывается срок беременности?
Полной доношенной беременностью обычно считается 40 недель, и расчетная дата родов (EDC) или расчетная дата родов (EDD) рассчитывается с даты последней менструации (LMP).К LMP добавляется 280 дней, и наступает вероятный срок выполнения. При доношенных родах ребенок обычно рождается примерно во время EDC. Поскольку точное время овуляции неизвестно, этот расчет дает лишь приблизительное представление о дате родов, так как только 5% детей рождаются точно в срок.
Почему беременность рассчитывается с начала последней менструации?
Период овуляции, во время которого происходит оплодотворение, обычно приходится на две недели после менструального цикла. Многие люди не знают точную дату зачатия, но чаще всего помнят дату своей последней менструации. Период времени в сорок недель добавляется к LMP, чтобы получить ориентировочную дату выполнения. В течение первых двух недель после LMP у вас может быть только овуляция и подготовка к оплодотворению. Однако 40-недельный период, добавленный к LMP, учитывает эти периоды небеременной беременности. Кроме того, этот расчет основан на предположении, что ваш менструальный цикл происходит каждые 28 дней.
Многие люди не знают точную дату зачатия, но чаще всего помнят дату своей последней менструации. Период времени в сорок недель добавляется к LMP, чтобы получить ориентировочную дату выполнения. В течение первых двух недель после LMP у вас может быть только овуляция и подготовка к оплодотворению. Однако 40-недельный период, добавленный к LMP, учитывает эти периоды небеременной беременности. Кроме того, этот расчет основан на предположении, что ваш менструальный цикл происходит каждые 28 дней.
Сколько недель у беременности?
По оценкам специалистов, срок доношенной беременности составляет 40 недель.Это основа, на которой также рассчитывается срок платежа. Тем не менее, любой ребенок, которому в утробе матери доживает 39 недель, считается завершившим полный срок и достигшим полного роста внутри матери. Доставка происходит в любом месте между неделей 39 и 41 неделей .
Сколько триместров беременности?
Весь период беременности делится на три триместра по три месяца в каждом.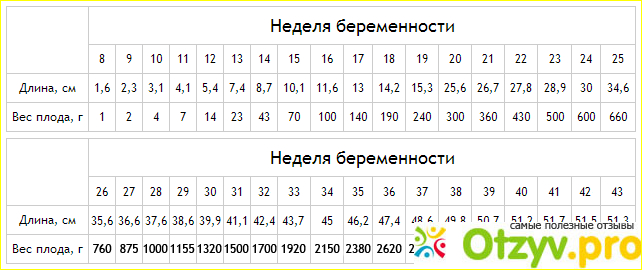 Первые три месяца беременности относятся к первому триместру, с четвертого по шестой месяц беременности составляют второй триместр, а с седьмого по девятый месяц составляют последний триместр беременности.Обычно каждый триместр характеризуется некоторыми специфическими изменениями, и такая категоризация помогает лучше понять беременность.
Первые три месяца беременности относятся к первому триместру, с четвертого по шестой месяц беременности составляют второй триместр, а с седьмого по девятый месяц составляют последний триместр беременности.Обычно каждый триместр характеризуется некоторыми специфическими изменениями, и такая категоризация помогает лучше понять беременность.
Сколько недель в триместре?
Каждый триместр примерно состоит из 13-14 недель. Однако общепринятый способ разделения триместра — считать недели с 1 по 13 первым триместром, с 13 по 27 — вторым, а 28 недель — с третьим. В последнем триместре есть дополнительная неделя по сравнению с двумя другими триместрами.
График беременности по месяцам
Разные люди предпочитают рассчитывать срок беременности по-разному. Некоторые люди предпочитают рассматривать его в зависимости от количества месяцев, в то время как другие предпочитают решать его на основе триместров. Врачи обычно рассчитывают беременность по количеству недель, так как еженедельно проверяют основные этапы развития.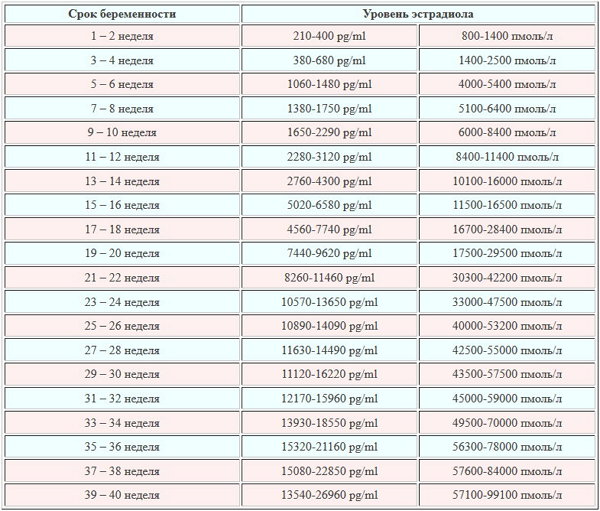 Будущие матери обычно сбивают с толку выбор метода количественной оценки и сталкиваются с трудностями при определении точного числа.Следующая таблица может быть очень полезной для понимания корреляции между неделями и соответствующими месяцами беременности. Перечисленные вехи соответствуют гестационному, а не эмбриональному возрасту.
Будущие матери обычно сбивают с толку выбор метода количественной оценки и сталкиваются с трудностями при определении точного числа.Следующая таблица может быть очень полезной для понимания корреляции между неделями и соответствующими месяцами беременности. Перечисленные вехи соответствуют гестационному, а не эмбриональному возрасту.
| Триместр | Месяц | недель | Основные этапы развития |
| Первая | 1 | от 1 до 4 | Период зачатия ребенка |
| 2 | 5–8 | У ребенка начинается сердцебиение | |
| 3 | 9–13 | Органы и структуры ребенка растут | |
| Второй | 4 | 14–17 | Пол ребенка развивается |
| 5 | 18–21 | Ребенок начинает пинаться и слышит звук около | |
| 6 | с 22 по 26 | Развивает рефлексы рук | |
| Третий | 7 | от 27 до 30 | Ребенок развивает способность дышать |
| 8 | 31–35 | Ногти полностью развиты | |
| 9 | от 36 до 40 | Ребенок готовится к родам |
Как можно подсчитать недели беременности?
Многим женщинам очень сложно рассчитать точную неделю беременности.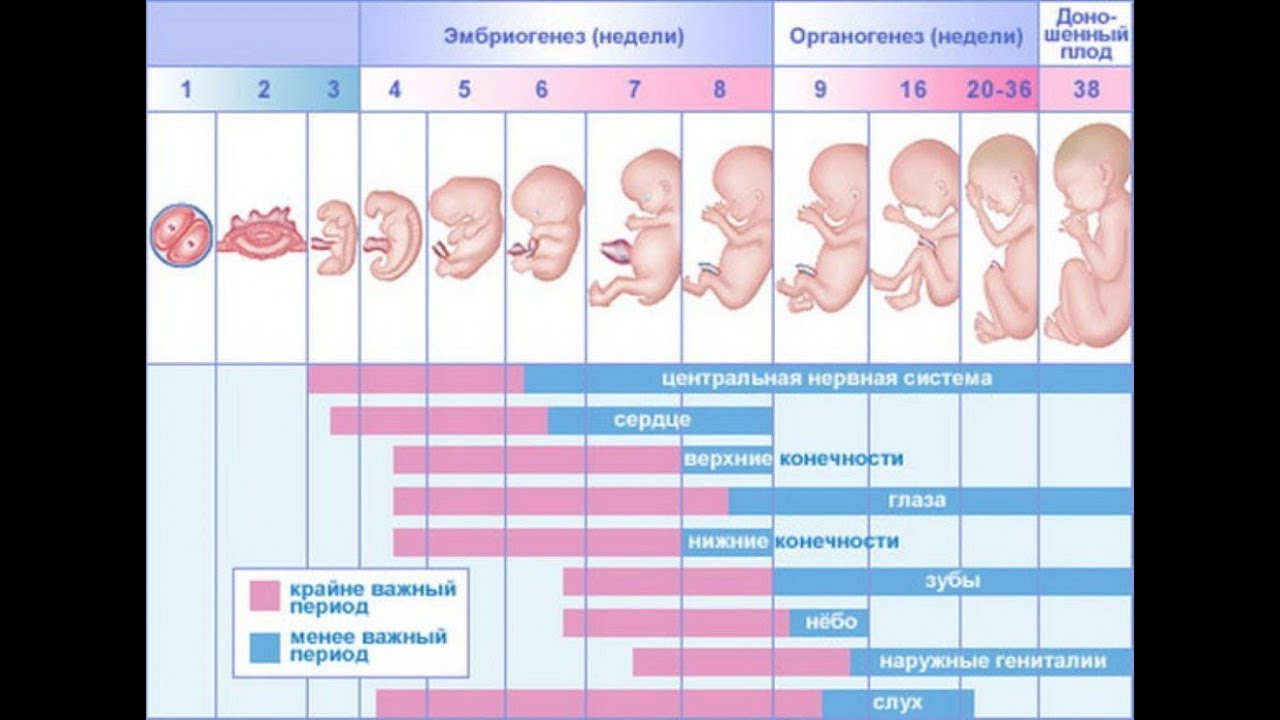 Например, если вы находитесь в середине десятой недели беременности, ваш врач может сказать, что вы находитесь на девятой неделе беременности. Однако вехи развития совпадают с десятой неделей беременности. Эта путаница возникает из-за способа ее решения.
Например, если вы находитесь в середине десятой недели беременности, ваш врач может сказать, что вы находитесь на девятой неделе беременности. Однако вехи развития совпадают с десятой неделей беременности. Эта путаница возникает из-за способа ее решения.
Так же, как и при вычислении возраста, количество «полных» недель обычно используется для обозначения гестационного возраста. Количество недель беременности отличается от количества завершенных недель беременности.Итак, указывая стадию беременности, вы можете сказать, что вы на девятой неделе беременности или на десятой неделе беременности. Оба являются правильными и общепринятыми способами количественной оценки стадии беременности.
Как врачи рассчитывают неделю беременности?
Хотя метод расчета срока родов LMP широко распространен, врачи иногда оценивают неделю беременности с помощью альтернативных методов, чтобы определить фактический возраст плода. Это особенно полезно для женщин, у которых были нерегулярные менструации и которые не помнят дату своего последнего менструального цикла. Для оценки возраста плода используется один из следующих двух методов.
Для оценки возраста плода используется один из следующих двух методов.
1. Осмотр
Врачи обычно осматривают мать физически, чтобы определить размер матки. Это дает им четкое представление о неделе беременности, особенно в первом триместре. Расстояние между глазным дном и лобковой костью варьируется в первые несколько недель беременности, и врачи используют это измерение для оценки возраста плода. Этот метод не позволяет выявить другие осложнения беременности и может быть довольно неудобным для матери.
2. Ультразвуковое датирование
Использование ультразвуковых волн для получения изображения растущего плода — еще один способ, с помощью которого врачи определяют количество недель беременности. В этом методе измеряются такие параметры, как макушка-крестец, расстояние от пальцев до головы и диаметр гестационного мешка, и они соотносятся с соответствующим возрастом ребенка. С помощью этого метода правильно расшифровывается возраст плода.
Длится ли беременность девять месяцев?
Полным сроком беременности считается 40 недель от LMP.На первый взгляд это выглядит как десять месяцев, если предположить, что каждый месяц состоит из четырех недель. Однако при этом расчете следует помнить, что фактическое оплодотворение и зачатие происходит через две недели после последнего дня менструального цикла. Кроме того, в некоторых месяцах 31 день, а в некоторых — 30 дней, кроме февраля. В среднем в каждом месяце 4,4 недели, а не ровно 4 недели. Исходя из этого, эффективный период беременности от зачатия до родов, который составляет 40 недель, составляет девять месяцев и одну неделю.
Как узнать, на какой неделе беременности вы находитесь?
Многие будущие матери часто задаются вопросом: «Сколько у меня недель беременности?» Для расчета недели беременности первый день вашего последнего менструального цикла считается датой начала вашего зачатия. Подсчет количества недель от первого дня LMP дает гестационный возраст ребенка.
Что делать, если вы не знаете, что ваш LMP или ваши менструации нерегулярны?
В случае, если вы не знаете точную дату вашего последнего менструального цикла или если у вас не было регулярного менструального цикла, врач оценивает возраст плода с помощью ультразвукового исследования.Такие параметры, как длина макушки и размеры плодного мешка, дают представление о приблизительном возрасте плода. В зависимости от возраста плода врач назначает предполагаемую дату родов.
Как рассчитывается неделя беременности после ЭКО (экстракорпорального оплодотворения)?
Расчет срока родов для беременности, наступившей в результате экстракорпорального оплодотворения, немного отличается от расчета срока беременности, наступившей в результате естественного оплодотворения.В этом случае информация, доступная для расчета срока платежа, является точной. Дата овуляции (дата взятия яйцеклетки) или дата имплантации эмбриона точно известны при беременности ЭКО. Помимо этих двух дат, срок родов также рассчитывается от LMP, дня 3 или 5 лечения ЭКО.
Насколько точен расчет срока беременности?
Расчет срока беременности — это приблизительная оценка вероятной даты рождения ребенка.Только 5% малышей рождаются точно в срок, а все остальные рождаются за несколько дней до или после него. Неточность даты LMP и разница в точной дате внесения удобрений являются факторами, влияющими на разницу между фактической датой доставки и ожидаемой датой родов.
Тревога по поводу срока родов — вполне нормальное чувство среди беременных женщин. Срок, который назначает врач, обычно дает приблизительные сроки для всех приготовлений к родам.Недели, месяцы или триместры часто используются для количественной оценки стадии беременности, и вы можете выбрать любой удобный для вас метод.
Что произойдет, если роды начнутся слишком рано или слишком поздно?
Во многих случаях роды могут прийти слишком рано до установленного срока или срок может быть превышен без признаков родов. Ваш врач может предпринять определенные шаги или меры предосторожности.
1. Ранние роды
Преждевременные роды — это роды, которые произошли до 37 -й недели беременности.Если проблема не в неточном расчете срока родов, и ребенок еще не полностью развит для рождения, врач может попытаться отложить роды, чтобы дать вашему ребенку еще немного времени в утробе матери. В тех случаях, когда это невозможно, после рождения за ребенком внимательно наблюдают, чтобы обеспечить хорошее здоровье.
2. Поздние роды
Доношенные роды — это когда роды не происходят даже после 41-й недели беременности. Это может быть поводом для беспокойства, поскольку может вызвать осложнения для здоровья матери и ребенка и даже повысить риск мертворождения.В этом случае врач попробует различные методы индукции родов для более быстрого родоразрешения.
Также читайте: Как рассчитать дату рождения ребенка
Summa Health | Объяснение триместра беременности
Беременность делится на три фазы, называемые триместрами . Триместры беременности — это три фазы беременности, каждая из которых имеет свои важные этапы развития.
первый триместр (1–12 недели) — самый нестабильный период, в течение которого формируются все основные органы и системы в организме вашего ребенка.Большинство врожденных дефектов и выкидышей происходит в первом триместре. В течение второго триместра (12-24 недели) плод уже развил все свои органы и системы и теперь сосредоточится на росте в размерах и весе. третий триместр (24-40 недели) знаменует собой финишную прямую, поскольку мать готовится к родам.
Однако некоторые врачи используют 42-недельный метод, который рассчитывается следующим образом:
Поговорите со своим врачом о том, какой метод он / она будет использовать, чтобы обсудить с вами вашу беременность и дородовой уход.Глоссарий по беременности
Амниотический мешок — тонкостенный мешок, окружающий плод во время беременности. Мешок заполнен околоплодными водами (жидкостью, производимой плодом) и амнионом (мембраной, покрывающей плодную сторону плаценты), которая защищает плод от травм и помогает регулировать температуру плода.
Анус — отверстие в конце анального канала.
Шейка матки — нижняя часть матки, которая выступает во влагалище.Шейка матки, состоящая в основном из фиброзной ткани и мышц, имеет круглую форму.
Плод — нерожденный ребенок с восьмой недели после оплодотворения до рождения.
Плацента — орган в форме лепешки, который растет только во время беременности и обеспечивает обмен веществ между плодом и матерью. (Плод потребляет кислород, пищу и другие вещества, а также выводит углекислый газ и другие отходы.)
Пуповина — веревочка, соединяющая плод с плацентой.Пуповина состоит из двух артерий и вены, которые переносят кислород и питательные вещества к плоду, а продукты жизнедеятельности — от плода.
Стенка матки — стенка матки.
Матка (также называемая маткой) — матка — это полый орган грушевидной формы, расположенный в нижней части живота женщины между мочевым пузырем и прямой кишкой, который ежемесячно сбрасывает слизистую оболочку во время менструации и в котором оплодотворенная яйцеклетка ( ovum) имплантируется, и плод развивается.
Влагалище — часть женских половых органов, расположенная за мочевым пузырем и перед прямой кишкой, которая образует канал, идущий от матки к вульве.
Беременность: Основы первого триместра — FamilyEducation
Основы первого триместра
Доктор Питер Дж. Д’Адамо с Кэтрин Уитни
Первый триместр — самое критическое время для вашей беременности. Хотя к концу трех месяцев плод имеет длину всего около 4 дюймов и весит менее 1 унции, все его функции начали формироваться — основные органы и нервная система, сердцебиение, руки, пальцы, ноги, пальцы ног, волосы и почки для будущих зубов.
Сейчас не время экономить на еде или считать калории.Вы не совсем едите для двоих, но вам нужны дополнительные питательные вещества для растущего плода. Общая рекомендация — съедать около 300 дополнительных калорий в день. Вам нужно набрать от 25 до 35 фунтов во время беременности. Это позволит вам питать плод и запасать питательные вещества для кормления грудью. Ожидайте, что вы наберете не менее 3–4 фунтов в первом триместре.
Для многих женщин первый триместр — это также период, когда вы испытываете самые глубокие изменения. Хотя вы можете не казаться беременной, вы обязательно почувствуете все различия.
Общие состояния в первом триместре
Утреннее недомогание и тошнота
Тошнота — «утреннее недомогание», которое многие женщины испытывают в первом триместре беременности, является результатом гормональных изменений. Утреннее недомогание (которое не обязательно ограничивается утрами) на самом деле может быть положительным моментом, хотя вы можете не чувствовать особой благодарности. Некоторые ученые считают, что утреннее недомогание возникло как естественный способ защиты женщин от продуктов, которые могут содержать опасные микроорганизмы или паразиты, или продуктов, химический состав которых может оказаться вредным для развивающегося плода, из-за исключения этих продуктов.Кроме того, повышение уровня гормона бета-ХГЧ связано с тошнотой. Поскольку высокий уровень бета-ХГЧ, как правило, защищает от выкидыша, обратите внимание на светлую сторону: утреннее недомогание может быть ранним признаком того, что ваша беременность началась хорошо. Утреннее недомогание обычно проходит после первого триместра.
Перепады настроения
Женщины часто удивляются, что они не чувствуют себя более бодрыми в начале беременности — особенно когда это долгожданный результат.Стрессы первого триместра могут вызвать множество эмоциональных взлетов и падений. Хотя вы можете быть счастливы, что вы беременны, гормональные изменения, которые вы испытываете, могут заставить вас чувствовать что угодно, только не радость. Вы можете испытывать перепады настроения, усталость и бессонницу, беспокойство по поводу своей способности пережить успешную беременность и страх перед тем, что случится.
Запор
Запор — это факт жизни большинства беременных женщин. Во многом ответственны гормональные изменения, которые сигнализируют о том, что пища медленнее перемещается по вашему организму, питая плод.
Усталость
Вся ваша система полностью занята созданием здоровой среды для вашего плода — производством плаценты, процессом, который завершается в конце третьего месяца, а также обеспечением достаточного количества питательных веществ. Каждый орган подвергается масштабной реорганизации. Неудивительно, что ты устал.
Отвращение к еде и тяга к еде
Тяга и отвращение к еде, которые испытывают многие женщины во время беременности, являются чем-то вроде загадки. Хотя вы можете стремиться к тому, что полезно для вас, и вас отталкивать от вредной пищи, это не всегда так.Лучшая стратегия — есть то, что подходит вам, и попытаться найти в своем рационе замену вредным продуктам, которые вы, возможно, жаждете.
Пренатальные добавки
Витамины очень важны для развивающегося плода. Однако вы должны знать, что чрезмерное употребление добавок может вызвать серьезные проблемы у ребенка, поэтому проконсультируйтесь с врачом, прежде чем принимать любых витаминов или добавок.
Практически любой из имеющихся в продаже пренатальных поливитаминов будет эффективным.Но многие из них сделаны из синтетических компонентов, а не из предпочтительных цельных пищевых ингредиентов. Выберите смесь витаминов группы В и антиоксидантов. Ищите качество, а не количество. Не все составы содержат указанное на этикетке количество питательных веществ. Когда исследователи из Университета Мэриленда протестировали девять таблеток витаминов для беременных, чтобы увидеть, растворяется ли содержащийся в них фолат, только три из них прошли проверку. Два из них потерпели неудачу настолько, что высвободили менее 25 процентов фолиевой кислоты, указанной на этикетке.Это означает, что при проглатывании кем-либо более 75 процентов фолиевой кислоты в этих таблетках может пройти прямо через тело с очень небольшой вероятностью того, что оно будет поглощено кровью и транспортировано в различные ткани, включая ткани, принадлежащие плоду. Если возможно, используйте порошок в капсуле, а не уплотненные таблетки: данные свидетельствуют о том, что растворимость является большой проблемой для многих пренатальных периодов. Инкапсулированные ингредиенты не нужно растворять.
Ваша ежедневная дородовая витаминно-минеральная добавка, вероятно, не дает вам достаточно кальция.Большинство ежедневных смесей для беременных содержат только около 200–300 миллиграммов кальция — примерно на 1000 миллиграммов меньше, чем вам и вашему ребенку нужно каждый день. Поэтому проверьте этикетку на бутылке или поговорите со своим врачом. Убедитесь, что вы получаете не менее 1200 миллиграммов кальция каждый день из натуральных пищевых источников и добавок.
Если вы хотите принимать пренатальную добавку, специально разработанную для вашей группы крови, см. Приложение B для получения информации о программе Healthy Start ABO.»
Специальное примечание: добавка DHA
DHA, длинноцепочечная полиненасыщенная жирная кислота омега-3, является естественным питательным веществом для людей всех возрастов и является одним из основных строительных блоков ткани человеческого мозга. Естественно содержится в грудном молоке. , DHA также присутствует в яичном желтке и жирной рыбе, такой как лосось и сардины. Что означает наличие достаточного количества DHA для вас и вашего ребенка? Неважно, ребенок вы или взрослый, DHA важна для передачи сигналов в мозг глаз и нервная система.Ваш развивающийся ребенок получает DHA через кровь, через плаценту и пуповину. Семьдесят процентов клеток мозга формируются еще до рождения. Эти клетки в основном состоят из незаменимых жирных кислот, причем DHA является наиболее важной, поскольку она придает большую гибкость клеточным мембранам. Гибкость важна для быстрой и точной передачи сообщений в мозгу. Во время беременности рекомендуемое потребление DHA составляет 300 миллиграммов в день с пищей и добавками. Исследования показали, что рацион матерей с дефицитом ДГК часто связан с низкой окружностью головы, низкой массой плаценты и низкой массой тела при рождении у их младенцев.
Рекомендации по упражнениям
Сохранение программы упражнений на протяжении всей беременности дает огромные преимущества. Регулярные упражнения улучшают ваше состояние и снижают факторы риска, связанные с беременностью. Он также может облегчить многие неприятные побочные эффекты ранней беременности, такие как усталость и утреннее недомогание.
Одна из самых важных функций упражнений — это их способность снижать стресс и улучшать ваше психическое состояние. Сама беременность может вызвать стресс.На протяжении всей беременности вы также боретесь с последствиями, которые эта новая реальность окажет на ваши отношения с миром. Также важны ваши чувства, страхи и ожидания в отношении себя, своей семьи и предстоящего рождения ребенка. Чтобы немного усложнить ситуацию, на ваши эмоции могут повлиять драматические гормональные изменения, которые вы испытываете. Особенно это актуально в первом триместре.
Выполнение упражнений три-четыре раза в неделю в соответствии с рекомендациями по группе крови, содержащимися в главах с 3 по 6, поможет вам снизить стресс, бороться с усталостью и стабилизировать эмоции.
Физические упражнения полезны и для вашего ребенка. Исследования показывают, что младенцам, рожденным от мам, которые занимаются спортом во время беременности, может помочь лучшая стрессоустойчивость и повышенная нейроповеденческая зрелость. Эти дети стройнее к пяти годам и имеют лучшее раннее развитие нервной системы. Новые результаты добавлены к уже известным преимуществам физических упражнений во время беременности, включая улучшение сердечно-сосудистой функции, улучшение отношения и настроения, более легкие и менее сложные роды, более быстрое восстановление и улучшение физической формы.
В дополнение к индивидуальным рекомендациям по группе крови, все группы крови должны иметь в виду следующее:
- Не все аэробные упражнения имеют одинаковую ценность. Если ваша обычная тренировка включает в себя контактные виды спорта или катание на роликовых коньках, я бы посоветовал вам отказаться от них во время беременности, чтобы избежать возможных травм в области живота.
- Сделайте ваши аэробные упражнения легкими. Если вы занимаетесь танцами или физическими упражнениями, держите ноги на полу. Никаких прыжков или подпрыгивания.Или выберите такие упражнения, как езда на велосипеде, плавание или быстрая ходьба, с минимальным риском воздействия или без него.
- Найдите время, чтобы разогреться и как следует растянуть мышцы перед тренировкой.
- Носите хороший поддерживающий бюстгальтер, чтобы защитить грудь и уменьшить дискомфорт, особенно если она чувствительна.
- Пейте много воды во время тренировки.
- Не занимайтесь натощак. Перекусите за 30 минут до тренировки.
Осторожно при физических упражнениях
Хотя упражнения во время беременности в целом безопасны, будущие мамы, приступающие к программе упражнений, должны знать о предупреждающих знаках.При появлении любого из этих симптомов прекратите тренировку и обратитесь к врачу: внезапная и сильная боль в животе; сокращения матки продолжительностью 30 минут после прекращения упражнений; головокружение; и вагинальное кровотечение.
 S., Odendaal H.J., Grové D. Bacterial vaginosis diagnosed at the first antenatal visit better predicts preterm labour than diagnosis later in pregnancy. J. Obstet. Gynaecol. 2005; 25(8): 751-3. https://dx.doi.org/10.1080/01443610500314660.
S., Odendaal H.J., Grové D. Bacterial vaginosis diagnosed at the first antenatal visit better predicts preterm labour than diagnosis later in pregnancy. J. Obstet. Gynaecol. 2005; 25(8): 751-3. https://dx.doi.org/10.1080/01443610500314660. , Brauman M. Treatment of bacterial vaginosis: a multicenter, double-blind, double-dummy, randomised phase III study comparing secnidazole and metronidazole. Infect. Dis. Obstet. Gynecol. 2010; 2010: 705692. https://dx.doi.org/10.1155/2010/705692.
, Brauman M. Treatment of bacterial vaginosis: a multicenter, double-blind, double-dummy, randomised phase III study comparing secnidazole and metronidazole. Infect. Dis. Obstet. Gynecol. 2010; 2010: 705692. https://dx.doi.org/10.1155/2010/705692. , Vance R.E., Dangl J.L. Intracellular innate immune surveillance devices in plants and animals. Science. 2016; 354(6316): aaf6395. https://dx.doi.org/10.1126/science.aaf6395.
, Vance R.E., Dangl J.L. Intracellular innate immune surveillance devices in plants and animals. Science. 2016; 354(6316): aaf6395. https://dx.doi.org/10.1126/science.aaf6395. 1126/science.1218831.
1126/science.1218831.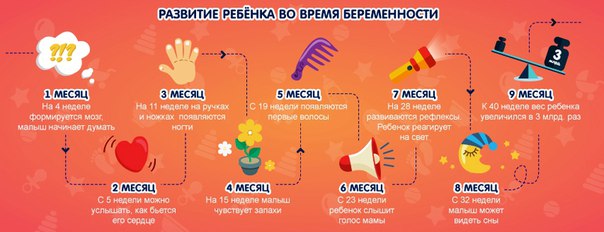
 Артериальное давление постепенно повышается. Ближе к родам объем крови перестает увеличиваться, дно матки и диафрагма опускаются. В результате давление у беременных на поздних сроках возвращается нормальному уровню, привычному для женщины.
Артериальное давление постепенно повышается. Ближе к родам объем крови перестает увеличиваться, дно матки и диафрагма опускаются. В результате давление у беременных на поздних сроках возвращается нормальному уровню, привычному для женщины.


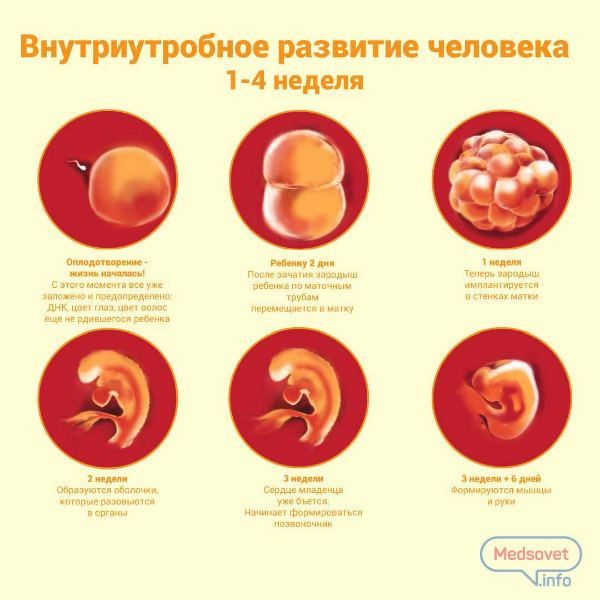
.gif)