Плацентарная недостаточность — что это и как лечить
Большинство женщин знают, что плацента связывает маму и малыша во время беременности и при помощи нее к малышу поступают питательные вещества и кислород. Бывают ли такие ситуации, когда плацента перестает правильно и полноценно выполнять свою функцию? Можно ли как то предотвратить это?
Какую функцию выполняет плацента
Итак, плацента – это важный орган, который образуется только во время беременности. Образуется плацента из хориона — зародышевых оболочек плода. В самом начале беременности ворсины хориона – выросты оболочки — равномерно покрывают всю поверхность плодного яйца, начиная со второго месяца беременности с одной стороны плодного яйца ворсины начинают удлиняться, увеличиваться в размерах и формируют плаценту.
Внутри ворсин течет кровь малыша, а снаружи они омываются кровью матери. Между кровотоком мамы и малыша расположен всего один слой клеток, который и играет роль барьера между организмом матери и ребенка.
Однако в последние годы стало известно, что клетки крови плода все-таки проникают через плацентарный барьер в кровоток матери и благодаря этому стало возможным проведение генетических анализов и определение хромосомных аномалий, резуса фактора и пола плода по крови беременной женщины (неинвазивный пренатальный тест).
В плаценте происходит постоянный обмен веществ между мамой и ребенком. Из материнской крови к плоду поступает кислород и питательные вещества, от плода обратно к матери углекислый газ и продукты обмена, подлежащие выведению из организма.Плацентарный барьер выполняет иммунологическую функцию, поскольку пропускает некоторые защитные антитела – клетки крови, обеспечивающие борьбу с инфекционными агентами, кроме того он является непроницаемым для некоторых вредных веществ, вирусов и бактерий. К сожалению, плацентарный барьер легко преодолевают наркотические вещества, алкоголь, никотин, компоненты многих лекарств и некоторые вирусы.
Важной функцией плаценты является выработка гормонов и биологически активных веществ. В первую очередь это гормоны, важные для успешного вынашивания беременности, например хорионический гонадотропин, плацентарный лактоген, эстрогены и др.
К сожалению, не всегда все складывается вполне благополучно. В силу самых различных причин на разных сроках беременности могут происходить отклонения в развитии и функционировании плаценты. Изменения эти никогда не проходят бесследно для мамы и малыша, а зачастую имеют грозные последствия.
Если плацента перестает выполнять свои функции в полной мере, развивается так называемая плацентарная недостаточность. По сути, она заключается в ухудшении кровообращения в системе мать-плацента-плод.
Виды и причины плацентарной недостаточности
Врачи различают острую и хроническую плацентарную недостаточность:
Острая плацентарная недостаточность — это состояние, требующее экстренного вмешательства врачей.
Фосфолипиды – это сложные жиры, которые входят в состав оболочек всех клеток организма. В ряде случаев иммунная система организма вырабатывает большое количество антител к некоторым собственным фосфолипидам и белкам, связывающим эти липиды. Они называются антифосфолипидные антитела и при взаимодействии с клетками организма вызывают повреждение клеток и активацию свертывающей системы крови, что приводит к тромбообразованию.
Антифосфолипидный синдром является самой частой причиной тромботических осложнений при беременности, в том числе причиной отслойки плаценты и острой плацентаной недостаточности.
Вызвать отслойку плаценты может также тяжелое течение гестоза – грозного осложнения второй половины беременности, проявляющееся отеками, повышением давления и появлением белка в моче.
Острая плацентарная недостаточность развивается при отслойке более 2/3 поверхности плаценты.
В случае развития острой плацентарной недостаточности необходимо максимально быстро провести операцию кесарева сечения для сохранения жизни малыша и мамы.
Значительно чаще у беременных женщин встречается хроническая плацентарная недостаточность. В этом случае происходит нарушение формирования и созревания плаценты, уменьшается маточно-плацентарный и плодово-плацентарный кровотоки, ограничивается газообмен и обмен веществ в плаценте, снижается синтез плацентарных гормонов. Все эти изменения определяют недостаточное поступление кислорода и питательных веществ малышу, вызывают задержку роста и развития плода.
Причинами плацентарной недостаточности чаще всего являются перенесенные аборты, особенно хирургический аборт при первой беременности, курение, при этом количество и крепость выкуриваемых сигарет значения не имеют, поскольку на формировании неполноценных сосудов плаценты негативное действие оказывает табачный дым, а не никотин.
В группу риска по развитию плацентарной недостаточности входят также женщины с хроническими заболеваниями, такими как артериальная гипертензия, железодефицитная анемия, пиелонефрит, сахарный диабет, заболевания щитовидной железы.
В последние годы наблюдается значительный рост плацентарной недостаточности, вызванной бактериями, вирусами, грибами. Причиной этого может быть как острая инфекция, перенесенная будущей мамой во время беременности, так и активация хронического инфекционного процесса в организме беременной женщины.
Немаловажное значение в формировании хронической плацентарной недостаточности играет патология матки: эндометриоз, пороки развития матки (седловидная, двурогая). Фактором риска врачи считают также миому матки. Безусловно, целый ряд лекарственных средств оказывает неблагоприятное влияние на формирование плаценты и развитие плода. В настоящее время определен список препаратов, не разрешенных к применению во время беременности.
Также большое значение в развитии плацентарной недостаточности имеет тромбофилия – повышенная склонность организма к образованию сгустков крови — тромбов в сосудах.
В некоторых случаях плацентарная недостаточность может быть обусловлена наличием хромосомных нарушений у плода, в частности при синдромах Дауна (наличие дополнительной 21 хромосомы у плода) или синдроме Эдвардса (дополнительная 18 хромосома у плода) уже в ранние сроки беременности диагностируется нарушение функции плаценты.
Следует отметить, что среди осложнений беременности, наиболее часто приводящих к развитию хронической плацентарной недостаточности, существенным фактором является преэклампсия (или поздний гестоз) – это осложнения второй половины беременности, проявляющееся отеками, повышением давления и появлением белка в моче.

Это прежде всего, задержка внутриутробного развития плода – отставание размеров плода и замедление темпов его роста. Часто имеют место изменение двигательной активности плода. Сначала может быть некоторое усиление движений, а затем уменьшение. Нарушение защитной функции плаценты приводит к внутриутробному инфицированию плода под действием проникающих через плаценту патогенных (болезнетворных) микроорганизмов. Плод, развитие которого происходит в условиях плацентарной недостаточности, в значительно большей степени подвержен риску травматизации в родах, у них отмечается нарушение адаптации к внеутробной жизни, повышенная заболеваемость в первый год жизни.
По времени возникновения врачи разделяют плацентарную недостаточность на раннюю и позднюю.
Ранняя (или первичная) плацентарная недостаточность развивается до 16 недель беременности. Она возникает уже на этапе формирования плаценты и связана с заболеваниями беременной женщины, имеющимися до беременности, к примеру с патологией матки, хронической артериальной гипертензией, эндокринологическими заболеваниями.
Поздняя (или вторичная) плацентарная недостаточность возникает после 16 недель беременности и чаще всего связана с заболеваниями, возникшими уже во время беременности. Чаще всего это железодефицитная анемия (то есть снижение концентрации гемоглобина и железа в крови), гестационный сахарный диабет (то есть нарушение усвоения организмом глюкозы, возникшее на фоне беременности), перенесенные вирусные и бактериальные инфекции.
Важным является подразделение плацентарной недостаточности на компенсированную и декомпенсированные формы. Компенсированная плацентарная недостаточность развивается, к примеру, при угрозе прерывания беременности и нетяжелых формах позднего гестоза, в случае, если эти осложнения успешно поддаются медикаментозной коррекции. Декомпенсированная плацентарная недостаточность вызывает развитие задержки развития плода, хронической внутриутробной гипоксии, вплоть до гибели плода.
Диагностика плацентарной недостаточности
Лечить уже развившуюся плацентарную недостаточность практически невозможно, поэтому врачи активно стремятся выявлять беременных женщин, угрожаемых в отношении формирования нарушений функции плаценты. Если плацентарная недостаточность выявляется в 3 триместре беременности, эффективного лечения, к сожалению, не существует. Поэтому очень активно в настоящее время применяются все способы выявления в ранние сроки беременности тех женщин, в формировании плаценты которых произошли нарушения.
В первую очередь, при постановке на учет по беременности выявляют максимально значимые факторы риска – курение, перенесенные аборты, отягощенную наследственность (низкий вес при рождении, склонность к тромбозам), наличие хронических заболеваний сердца, сосудов, сахарного диабета.
Профилактические мероприятия против развития плацентарной недостаточности особенно актуальны и необходимы до 16-17 недель беременности, когда происходит формирование структур плаценты.
Значимую помощь в оценке риска развития плацентарной недостаточности оказывает пренатальный скрининг, который проводится в 11-14 недель беременности. Он проводится для выявления синдромов Дауна, Эдвардса и др. хромосомных болезней у плода. В настоящее время самым актуальным является проведение комплексного ранний скрининг беременной на прогнозирование риска развития плацентарной недостаточности, преэклампсии и внутриутробной задержки развития плода. Поскольку данный вид диагностики относится к самым современным и передовым, к сожалению, он пока не включен в перечень услуг, предоставляемых в женской консультации в рамках ОМС, но доступен всем желающим в центрах пренатальной диагностики.
Определение белков, вырабатываемых плацентой
В первую очередь проводят определение белка РАРР-А, он является также маркером хромосомных аномалий плода. Снижение концентрации РАРР-А в крови в 11-14 недель беременности встречается у беременных женщин, имеющих высокий риск плацентарной недостаточности и задержки развития плода.
Второй гормон плаценты, который помогает в оценке рисков плацентарной недостаточности – PIGF (плацентарный фактор роста). Его концентрация в крови снижается задолго до первых проявлений плацентарной недостаточности. Его определение применяют не настолько широко, как PAPP-A, но тем не менее многие лаборатории уже включили данный белок в пренатальный скрининг 1 триместра. Крайне важное значение при проведении скрининга 1 триместра имеет измерение кровотоков в сосудах матки. Однозначно доказано, что сужение сосудов матки, определяемое при исследовании, свидетельствует о неполноценности формирования плаценты, которое будет ухудшаться с увеличением срока беременности и приведет к снижению питания малыша и снабжения его кислородов, то есть к развитию плацентарной недостаточности и задержки развития плода. При нормальных размерах маточных сосудов в 11-14 недель беременности риск тяжелой плацентарной недостаточности ничтожно мал.
Следующее обязательное скрининговое ультразвуковое исследование проводится в 20-21 неделю беременности. При этом обязательно проводят измерения плода, чтобы оценить, нет ли отставания в росте. Ведь при кислородном голодании замедляются темпы роста плода и размеры его начинают отставать от нормы для каждого срока беременности. Кроме того врач обязательно оценивает состояние и зрелость плаценты. Во время УЗИ проводится также допплерометрия сосудов матки для выявления ранних изменений, предшествующих клиническим проявлениям плацентарной недостаточности.
При этом обязательно проводят измерения плода, чтобы оценить, нет ли отставания в росте. Ведь при кислородном голодании замедляются темпы роста плода и размеры его начинают отставать от нормы для каждого срока беременности. Кроме того врач обязательно оценивает состояние и зрелость плаценты. Во время УЗИ проводится также допплерометрия сосудов матки для выявления ранних изменений, предшествующих клиническим проявлениям плацентарной недостаточности.
У пациенток, относящихся к группе высокого риска кроме УЗИ и допплерометрии проводят также суточное мониторирование колебаний артериального давления, определение количества белка в анализе мочи, собранном за сутки, оценивают показатели системы свертывания крови.
Третье УЗИ проводится всем будущим мамам в 30–34 недели беременности. Врач измеряет окружность головы и живота крохи, длину костей его ручек и ножек, и вычисляет предполагаемый вес плода. Эти измерения позволяют доктору убедиться в том, что малыш развивается нормально. Также имеет значение строение плаценты, наличие в ней признаков старения, вследствие чего она обычно перестает полноценно снабжать малыша кровью, а, значит, ему перестает хватать кислорода и питательных веществ и развитие ребенка нарушается. Во время УЗИ оценивается количество и вид околоплодных вод, которые также могут изменяться при внутриутробном страдании плода.
Во время УЗИ оценивается количество и вид околоплодных вод, которые также могут изменяться при внутриутробном страдании плода.
ДОППЛЕРОМЕТРИЯ
Допплерометрия сосудов плаценты и пуповины (метод исследования скоростей кровотоков в этих сосудах) так же позволяет оценить самочувствие малыша. Доктор исследует кровоток в артериях матки, пуповины, сердца и мозга ребенка. Это исследование позволяет определить, хорошо ли работает плацента, нет ли признаков нехватки кислорода у малыша, или развития гестоза у мамы. При снижении скорости кровотока в каком-либо сосуде можно говорить о нарушениях питания плода различной степени тяжести.
Вовремя проведенное обследование позволяет выявить начальные стадии дефицита кровоснабжения. В таких случаях лечение сможет предотвратить грозные осложнения, такие как гипоксия и внутриутробная задержка развития малыша. Допперометрию проводят в 20–21 неделю и в 30-32 недели беременности, при наличии изменений, контроль осуществляют минимум каждые две недели.
КАРДИОТОКОГРАФИЯ
Это важный метод оценки состояния плода. Проводится КТГ при сроке беременности 33 недели и более, поскольку только на этом этапе внутриутробного развития малыша устанавливается полноценная регуляция деятельности сердечно-сосудистой системы плода центрами спинного и головного мозга. Запись сердцебиений плода проводят в течение 20–40 минут, а при необходимости исследование может быть продлено до 1,5 часов.
Аппарат регистрирует и записывает частоту сердцебиений малыша. Врач акушер-гинеколог оценивает кривую записи сердцебиений, эпизоды урежения и резкого учащения частоты сердечных сокращений плода и на основании этих данных делает заключение о том, насколько комфортно малыш чувствует себя в животе у мамы. К примеру, при снижении концентрации кислорода в крови плода, уменьшается и его поступление к клеткам нервной системы, что в свою очередь отражается на частоте сердечных сокращений. При нормальном течении беременности КТГ проводят после 33 недели 1 раз в 10–14 дней, иногда чаще. В некоторых клиниках в настоящее время предлагается услуга постоянного КТГ-мониторирования, что приобретает актуальность при наличии признаков плацентарной недостаточности. Беременной женщине выдается мониторчик, который регистрирует изменения сердечной деятельности малыша и эти данные по интернету передаются лечащему врачу.
В некоторых клиниках в настоящее время предлагается услуга постоянного КТГ-мониторирования, что приобретает актуальность при наличии признаков плацентарной недостаточности. Беременной женщине выдается мониторчик, который регистрирует изменения сердечной деятельности малыша и эти данные по интернету передаются лечащему врачу.
Лечение плацентарной недостаточности
Специфических способов лечения плацентарной недостаточности в настоящее время не существует, поскольку нет лекарственных препаратов, которые избирательно улучшают маточно-плацентарный кровоток. Именно поэтому все меры борьбы с плацентарной недостаточностью направлены на профилактику. Если пациентка относится к группе высокого риска по развитию плацентарной недостаточности, с раннего срока беременности ей назначают лекарственные препараты, эффективность которых хорошо доказана и которые предупреждают раннее развитие выраженных нарушений функции плаценты.
Если во время проведения дополнительных методов оценки состояния плода выявляются начальные нарушения поступления кислорода к малышу, проводится медикаментозное лечение, направленное на увеличение притока крови и кислорода через плаценту и обязательные контрольные обследования на фоне проводимой терапии. Если изменения серьезные и малыш испытывает выраженный дефицит кислорода и питательных веществ, состояние его страдает, то в таких случаях проводится экстренное родоразрешение.
Если изменения серьезные и малыш испытывает выраженный дефицит кислорода и питательных веществ, состояние его страдает, то в таких случаях проводится экстренное родоразрешение.
#старениеплаценты Instagram posts (photos and videos)
Продолжаем о плаценте.
В предыдущем посте мы говорили о расположении плаценты, что крайне важно.
⠀
Ставим лайк ❤️ ведь так мои посты будут появляться у вас в ленте чаще.
⠀
Толщина плаценты — величина весьма вариабельна.
Если h меньше нормы ➡️ гипотрофия плаценты. Значит малыш не допополучит кислорода и питательных веществ, что приведёт к задержки внутриутробного развития — ЗВУР.
⠀
Если h больше нормы — это может быть признаком воспаления, анемии, сахарного диабета, резус-конфликта, инфицирования плода.
Критические значения — больше 4,5 — 5,0см.
⠀
⠀⠀Мой лайфак — оптимально h плаценты соответствует сроку беременности +-5мм
Например: беременность 22 недели плацента 18-27 мм в идеале. ⠀
ОЦЕНКА СТРУКТУРЫ И СТЕПЕНИ ЗРЕЛОСТИ ПЛАЦЕНТЫ.
По УЗИ выделяют:
0ст — Плацента ровная гладкая однородная.
Iст — Появляется волнистый контур и эхогенные зоны.
IIст — Появляется дольчатость, анэхогенные полости ближе к базальной мембране.
IIIст — Дольки разграничены до базального слоя, кистозные полости, микрокальцинаты.
⠀
Иногда степень зрелости плаценты не соответствует сроку беременности, она как бы бежит «впереди планеты всей» и тогда говорят о преждевременном старении — ПСП.
⠀
ПСП — когда II степень ставят до 32 недель, III степень ставят до 36 недель.
⠀
⠀⠀Факторы риска ПСП.
Гипертония, высокий холестерин, СД, ожирение, быстрый набор веса, отёки, инфекции, резус-конфликт, хр.интоксикации (курение), токсикоз, анемия, патология свёртывающей системы, патология почек и печени.
⠀
❗️Это именно ТО, на что можно повлиять на этапе планирования беременности.
Это может сохранить здоровье, а иногда и жизнь вашей крохе.
Не пренебрегайте планированием беременности!
⠀
Нет препаратов, которые остановят созревание и старение плаценты.
⠀
ОЦЕНКА СТРУКТУРЫ И СТЕПЕНИ ЗРЕЛОСТИ ПЛАЦЕНТЫ.
По УЗИ выделяют:
0ст — Плацента ровная гладкая однородная.
Iст — Появляется волнистый контур и эхогенные зоны.
IIст — Появляется дольчатость, анэхогенные полости ближе к базальной мембране.
IIIст — Дольки разграничены до базального слоя, кистозные полости, микрокальцинаты.
⠀
Иногда степень зрелости плаценты не соответствует сроку беременности, она как бы бежит «впереди планеты всей» и тогда говорят о преждевременном старении — ПСП.
⠀
ПСП — когда II степень ставят до 32 недель, III степень ставят до 36 недель.
⠀
⠀⠀Факторы риска ПСП.
Гипертония, высокий холестерин, СД, ожирение, быстрый набор веса, отёки, инфекции, резус-конфликт, хр.интоксикации (курение), токсикоз, анемия, патология свёртывающей системы, патология почек и печени.
⠀
❗️Это именно ТО, на что можно повлиять на этапе планирования беременности.
Это может сохранить здоровье, а иногда и жизнь вашей крохе.
Не пренебрегайте планированием беременности!
⠀
Нет препаратов, которые остановят созревание и старение плаценты.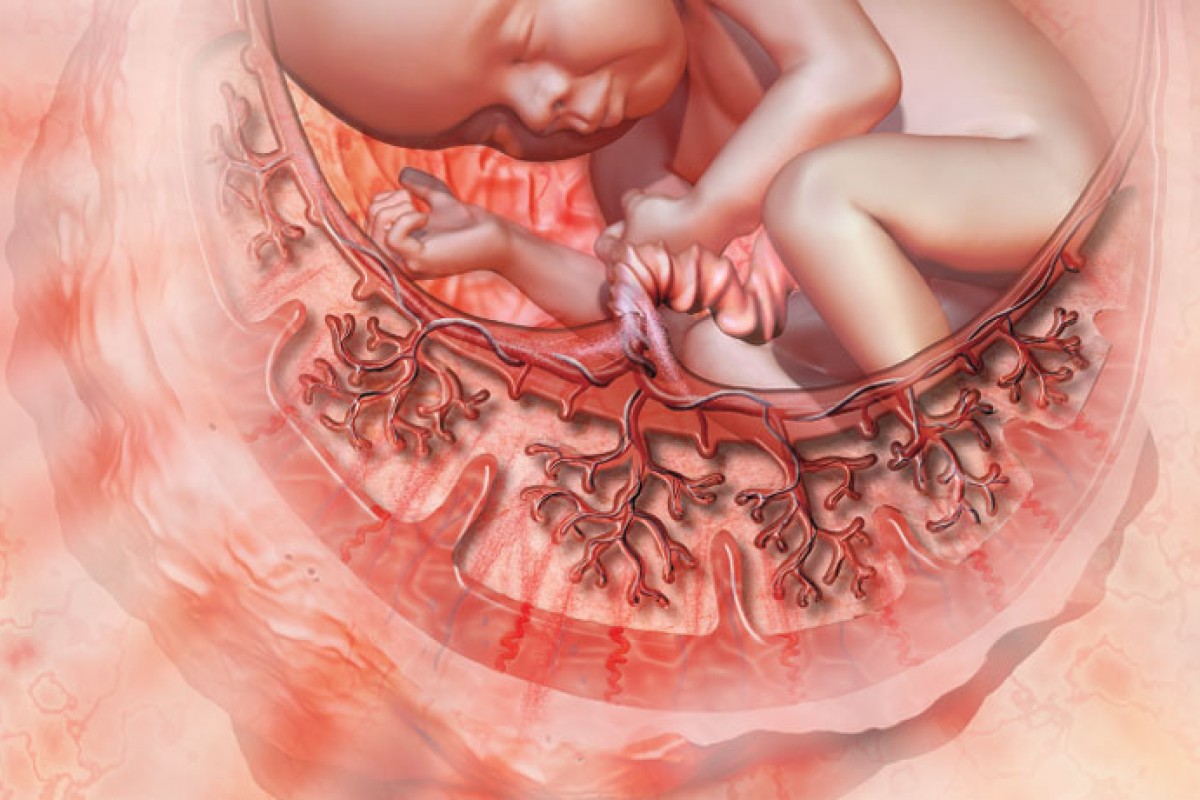 Что делать?
Тут важно провести допплерометрию / оценить кровоток пуповины и плода, чтобы понять достаточно он получает кислорода и питательных веществ.
При нарушении — контроль кровотока раз в 2 недели.
⠀
ПСП является частью ФПН — фетоплацентарной недостаточности — нарушения строения и функции плаценты, которая может ➡️ к ЗВУР, гипоксии и даже антенатальной гибели плода.
⠀
ФПН бывает первичная и вторичная; острая и хроническая.
ЗВУР — плод начинает отставать по весу
Что делать?
Тут важно провести допплерометрию / оценить кровоток пуповины и плода, чтобы понять достаточно он получает кислорода и питательных веществ.
При нарушении — контроль кровотока раз в 2 недели.
⠀
ПСП является частью ФПН — фетоплацентарной недостаточности — нарушения строения и функции плаценты, которая может ➡️ к ЗВУР, гипоксии и даже антенатальной гибели плода.
⠀
ФПН бывает первичная и вторичная; острая и хроническая.
ЗВУР — плод начинает отставать по весу
Плацента | Passion.ru
Плацента начинает формироваться с того момента, как плод прикрепился к стенке матки. Плацента — орган, осуществляющий связь и обмен веществ между организмом матери и зародышем в период внутриутробного развития. Выполняет также гормональную и защитную функции. После рождения плода Плацента вместе с оболочками и пуповиной выделяется из матки. (Советский энциклопедический словарь)
Где находится и как выглядит плацента?
При нормально протекающейбеременностиПлацента располагается в области тела матки, развиваясь чаще всего в слизистой оболочке задней ее стенки. Расположение Плаценты не влияет существенно на развитие плода. Структура Плаценты окончательно формируется к концу I триместра, однако ее строение изменяется по мере изменения потребностей растущего малыша. С 22 по 36 недели беременности происходит увеличение массы Плаценты, и к 36 неделе она достигает полной функциональной зрелости. Нормальная Плацента к концу беременности имеет диаметр 15-18 см и толщину от 2 до 4 см.
Расположение Плаценты не влияет существенно на развитие плода. Структура Плаценты окончательно формируется к концу I триместра, однако ее строение изменяется по мере изменения потребностей растущего малыша. С 22 по 36 недели беременности происходит увеличение массы Плаценты, и к 36 неделе она достигает полной функциональной зрелости. Нормальная Плацента к концу беременности имеет диаметр 15-18 см и толщину от 2 до 4 см.
Что делает плацента?
Во-первых,через Плаценту осуществляется газообмен: кислород проникает из материнской крови к плоду, а углекислый газ транспортируется в обратном направлении.
Во-вторых,плод получает через Плаценту питательные вещества и избавляется от продуктов своей жизнедеятельности.
В-третьих,Плацента обладает иммунными свойствами, то есть пропускает антитела матери кребенку,обеспечивая его иммунологическую защиту, и одновременно задерживает клетки иммунной системы матери, которые, проникнув к плоду и распознав в нем чужеродный объект, могли бы запустить реакции отторжения плода. (Однако говоря о защитной функции Плаценты, надо иметь в виду, что она практически не защищает ребенка от наркотических средств, алкоголя, никотина, лекарственных препаратов,вирусов— все они легко через нее проникают).
В-четвертых,Плацента играет роль железы внутренней секреции и синтезирует гормоны. После родов (плацента вместе с оболочками плода — послед — в норме рождается в течение 15 минут после появления на свет ребенка) Плаценту обязательно осматривает врач, принимавшийроды.Во-первых, очень важно убедиться в том, что Плацента родилась целиком (то есть на ее поверхности отсутствуют повреждения и нет оснований считать, что кусочки плаценты остались в полости матки). Во-вторых, по состоянию Плаценты можно судить о течении беременности (не было ли отслойки, инфекционных процессов и т.п.).
Плацента проходит четыре стадии: формирование, рост, зрелость, старение.
Каждой стадии соответствует определенная степень зрелости:
формирование — 0;
рост — 1;
зрелость — 2;
старение — 3.
Преждевременное созревание Плаценты— состояние, когда Плацента достигает первой или второй степени зрелости раньше времени. Само по себе это состояние не опасно, но если его обнаружили, за Плацентой необходимо внимательно следить, поскольку при такой беременности возможно преждевременное старение Плаценты.
О преждевременном созревании говорят, когда Плацента достигает третьей степени зрелости до 37 недель беременности. При преждевременном созревании Плаценты возможно возникновение фетоплацентарной недостаточности, поэтому необходимо сделать КТГ.
Позднее созревание Плацентынаблюдается редко, чаще у беременных с сахарным диабетом, резус-конфликтом, а также при врожденных пороках развития плода. Позднее созревание Плаценты приводит к тому, что Плацента выполняет свои функции в неполном объеме.
Eva.Ru > Гинеколог > Беременность > Прочее > Старение плаценты
ВиО «Гинеколог > Беременность > Прочее». Вопрос: «Старение плаценты»
Автор: ЯннаВремя: 12:11 Дата: 01/07/02
На УЗИ в 36 недель показало что плацента созрела (степень
зрелости 2) и начинает «стареть»(имеет кальциниты?).
Гинеколог сказала,что недели через 2 надо бы лечь в
роддом.Действительно ли это необходимо и чем опасно «старение»
плаценты и эти кальциниты? Заранее спасибо за ответ.
Автор: коала
Время: 12:54 Дата: 01/07/02
Вообщем то для этого срока 2-я степень зрелости-норма. При Ультразвуковом исследовании вам должны были провести доплерографию и посмотреть состояние кровотока в системе мать-плацента-плод. Если все нормально-волноваться не стоит. Если идет кислородное голодание плода за счет того что плацента уже не справляется со своей функцикй( гонять кровь и питать плод)-надо лечиться. препаратов много-к примеру Курантил.
Автор: Анютины Глазки
Время: 14:58 Дата: 01/07/02
Площадь и объем плаценты наиболее обективные показатели, но оценить их сложно. На практике измеряется толщина плаценты. Измерение толщины плаценты осуществляют на уровне впадения пуповины. Существуют нормативные таблицы толщины плаценты и срока беременности.
Критерий утолщения плаценты: толщина более 4,5 см, при водянке
плода, резус-конфликте, сахарном диабете, инфекционном
процессе.
Критерий истончения плаценты: толщина плаценты до 2 см и
менее.
Стадии зрелости плаценты:
ст. — до 30 нед. (0)
1 ст. — 27 — 36 нед. (I)
2 ст. — 34 — 39 нед.(II)
3 ст. — после 37 нед. (III)
Преждевременное созревание плаценты, критерии: 2 ст. до 32 нед.
и 3 ст до 36 нед.
Задержка созревания плаценты: 0 — 1 ст. при доношенной
беременности.
Появление III степени зрелости плаценты до 38 — 39 недель беременности свидетельствует о преждевременном ее старении и является признаком плацентарной недостаточности
Итак, в норме до 30 недель беременности должна определяться нулевая степень зрелости плаценты. Первая степень считается допустимой с 27 по 34 неделю. Вторая — с 34 по 39. Начиная с 37 недели может определяться третья степень зрелости плаценты. В конце беременности наступает так называемое физиологическое старение плаценты, сопровождающееся уменьшением площади ее обменной поверхности, появлением участков отложения солей.
Автор: Mia
Время: 15:55 Дата: 01/07/02
Prejdevremennoe stareniye platsenty opasno kislorodnym golodaniem dlya malysha.No dlya 36 ned. 2-aya stepen’ normal’no.Udachi vam,legkih rodov i zdorovogo masika.
Автор: Вишня
Время: 21:49 Дата: 03/07/02
Здравствуйте, Янна
мне тоже врачи сказали на 36 неделе, что плацента старая и что
нужно ложиться в роддом через недельку. Моя акушер, к которой
мы ходили с мужем на курсы по совместным родам, сказала, что в
принципе нет ничего страшного. У меня была закальценированная
плацента из-за того, что я пила дополнительно кальций, ела
много молочного. Лучше вообще отказаться от продуктов,
содержащих большое количество кальция и от дополнительного
кальция в таблетках вообще на 8-9 месяцах. Это предотвращает
окостенелости родничков на головке у ребенка. Как вы знаете,
что пластинки черепной коробки при выходе из матки
складываются, чтобы пройти через это небольшое отверстие, а
если роднички будут закостенелыми, соответственно, они
сложиться не смогут.
Я сама родила на неделю позже положенного (на 41-ю). Плацента
действительно была старая. Но ребенок — живой и здоровый. Слава
Богу!
Чего и Вам желаю.
Не переживайте, больше отдыхайте.
С уважением, Мария
Вечный, молодой: когда наука победит старость
Люди не только не хотят умирать — они даже не хотят стареть. Вечная молодость давно является темой многих сказок и мифов. Но станет ли она реальностью?
В фильме «Смерть ей к лицу» героини Мерил Стрип и Голди Хоун, выпив эликсир молодости, обрели бессмертие. Тогда, в 1990-е, вечная жизнь казалась чем-то из области фантастики. Сегодня в этом направлении ведут исследования крупнейшие медицинские и технологические корпорации, а стартапы, предлагающие «бессмертные» разработки, выходят на рынок с завидной регулярностью и даже получают серьезное финансирование.
Теории и практики
Мечта о вечной красоте и молодости существует столько же, сколько живет человечество. Клеопатра использовала для омовений молоко ослиц. Поисками долголетия занимались граф Дракула и венгерская графиня Эржебет Батори, принимавшие, как гласит молва, ванны из крови юных девственниц. В тайных лабораториях гитлеровской Германии искали возможность продлить молодость и силы избранным арийцам, проводя эксперименты над живыми людьми.
Современный человек не изменился. Он также хочет молодости и красоты.
«Существует около сотни теорий старения, — говорит главный гериатр Минздрава России, президент Российской ассоциации геронтологов и гериатров Ольга Ткачева. — Глобально есть две противоборствующие позиции. Первая гласит, что старение — это запрограммированный, неизбежный процесс. Вторая — что это заболевание, которое можно предотвратить, и «жить вечно». Но, скорее всего, процесс старения так или иначе предопределен: пока что вечно живущих людей мы не видели. Наша адаптационная система в какой-то момент перестает исправлять ошибки и поломки, которые возникают в клетках в течение жизни. Если схематично: ошибки накапливаются — происходит старение».
Стандарты здоровья в эпоху глобальной цифровизации меняются. Старость перестает быть чем-то фатальным, а молодость превращается во вполне реальный параметр, который можно вернуть, воссоздать, поддержать. «Буквально процесс омоложения — это очищение организма от старых клеток. Наши клетки стареют и в какой-то момент перестают делиться. Обычно за утилизацию состарившихся клеток отвечает иммунная система, но с возрастом этот процесс становится менее эффективным», — утверждает пластический и челюстно-лицевой хирург Данила Кузин.
Одна из многочисленных теорий старения — накопление сенесцентных клеток. Это старые клетки, которые, скапливаясь, разрушают функции органов и систем. Логично было бы предположить, что такие клетки надо уничтожать. Этой логикой руководствуются специалисты американской компании Unity Biotechnology. Они разработали метод избирательного устранения стареющих клеток с помощью препаратов-сенолитиков. По утверждению исследователей, эта методика предупреждает возрастные заболевания и буквально поворачивает время вспять, потому что ткани возвращаются к своему здоровому состоянию.
Эта и ряд других медицинских компаний (например, «дочка» Google — Calico) используют достижения в области молекулярной биологии, чтобы увеличить продолжительность жизни, а конкретнее — период времени, когда человек здоров. Пока что Unity Biotechnology тестирует свой препарат на людях с остеоартритом. Однако эксперты компании уверены, что сенолитиками можно поправить состояние сердца, легких, глаз и даже восстановить некоторые когнитивные функции. В общем, предотвратить или исправить все те вещи, которые мы привыкли воспринимать как процессы, неизбежно сопровождающие старение.
По мнению Ольги Ткачевой, и сама теория старения, основанная на накоплении сенесцентных клеток, и разработка лекарств-сенолитиков выглядят достаточно перспективными направлениями.
Питер Диамандис, учредитель Фонда X-Prize и сооснователь Университета сингулярности (Singularity University), уверен, что всего через 30—50 лет столетний человек будет чувствовать себя на 60, а жить люди будут до 150 лет. Фонд X-Prize поддерживает прорывные технологии, которые направлены на улучшение жизни всего человечества. Премии присуждаются в нескольких категориях, в том числе отмечаются и проекты, направленные на решение проблемы старения. Кроме фонда и Университета сингулярности Диамандис основал компанию Human Longevity Inc. В рамках программы Health Nucleus медики полностью исследуют геном пациента и проводят МРТ всего тела. С помощью машинного обучения эксперты анализируют все полученные данные и выясняют, что происходит с телом конкретного человека. Это позволяет, как утверждают исследователи, обнаруживать проблемы со здоровьем еще на начальной стадии.
Впрочем, демографы, по словам профессора Ткачевой, считают прогнозы Диамандиса слишком оптимистичными. По их подсчетам, к концу XXI века ожидаемая средняя продолжительность жизни человека на большей части планеты будет составлять 90—100 лет. «Среди многочисленных факторов, лежащих в основе долголетия, — генетика, — замечает Ольга Ткачева. — Чем дольше человек живет, тем больше генетическая подоплека его долгожительства. Если человек доживает до 90—95 лет, как правило, это не случайно. Значит, есть наследственность и какое-то генетическое основание».
Ученые действительно обнаружили более 500 генов, которые связаны с продолжительностью жизни. В будущем исследователи смогут синтезировать один или несколько таких генов и интегрировать их в геном человека с помощью технологии CRISPR/Cas9. Главный гериатр Минздрава России отмечает, что теоретически такая задача выполнима, но при этом не стоит забывать об экспрессии генов:
«У человека может быть ген долгожительства, но он может быть «не активирован». Как, например, у него может быть и ген возрастассоциированного заболевания, который может «включиться». Поиск способов влияния на экспрессию генов — еще одно перспективное направление для исследователей».
По словам Питера Диамандиса, в ближайшем времени повсеместно будут проводить процедуры с использованием стволовых клеток. Прежде всего они необходимы для лечения дегенеративных и аутоиммунных заболеваний. Однако в дальнейшем из стволовых клеток будут выращивать целые органы. Брать эти клетки футуролог предлагает из плаценты, которую после родов в 99,9% случаев выбрасывают. Он настаивает, что стволовых клеток из одной плаценты может хватить на сотни, а то и тысячи людей.
Идея использования стволовых клеток не нова. Как и вера в то, что кровь юнцов способна омолодить. В Древнем Риме, например, после окончания гладиаторских боев старики бросались на арену, чтобы натереть тело кровью погибших молодых бойцов. А в 2016 году на рынке появился стартап Ambrosia, основатель которого Джесси Кармазин предлагал обеспеченным бизнесменам — в основном из Кремниевой долины — переливать плазму молодых людей. Каждая такая процедура стоила $8 тыс. Весной 2019 года Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США объявило, что растущий бизнес по продаже плазмы для борьбы со старением не имеет клинически доказанной пользы. Буквально через несколько часов представитель Ambrosia объявил, что компания прекращает свою деятельность.
Экономика инноваций Семь провальных проектов легендарных компанийНа рынке чуть ли не еженедельно появляются новые стартапы, разрабатывающие инновационные методы борьбы со старением. Например, проект Celularity привлек около $250 млн инвестиций для исследований влияния стволовых клеток на омоложение. А британский инвестор Джим Меллон обещает, что медицинские разработки его стартапа Juvenescence помогут всем желающим преодолеть 120-летний рубеж. По его словам, это будет возможно благодаря лекарствам, которые предотвращают многие возрастные болезни, — нейродегенеративные, сердца, суставов и т.д. И какова бы ни была судьба Ambrosia, исследования о влиянии «молодой» крови наверняка продолжатся. Например, в Стэнфордском университете (США) проводятся клинические испытания, в ходе которых ученые пытаются выяснить, могут ли инъекции детской плазмы помочь пациентам с болезнью Альцгеймера.
Сейчас можно отметить два направления исследований, утверждает Ольга Ткачева.
- Первое — поиск панели биомаркеров старения. Чтобы найти «таблетку от старости», надо провести клиническое испытание на человеке. За ним нужно наблюдать и понимать, как долго он живет и как быстро стареет. Это исследование — длиною в жизнь, и очень сложно представить себе реализацию таких проектов. Для этого идет поиск панелей биомаркеров старения — то есть суррогатных критериев, по которым становится понятно, почему один человек стареет быстро, а другой — медленно.
- Второе направление исследований — это непосредственно поиск лекарств. В том числе ученые смотрят, обладают ли препараты, показанные при определенных болезнях, антиэйджинговым эффектом. Выяснилось, например, что некоторые противовоспалительные лекарства и медикаменты, снижающие давление и контролирующие уровень холестерина в крови, действительно замедляют старение.
Таблетка от старости
По оценкам Orbis Research, к 2021 году мировой рынок антивозрастных продуктов и услуг превысит $330 млрд. Питер Диамандис утверждает, что увеличение продолжительности активной жизни даже на 20—30 лет будет иметь колоссальное влияние на этот рынок. Впрочем, он и так развивается с небывалой скоростью, постоянно предлагая потребителю новые разработки. Например, суперкомпьютер IBM Watson с помощью глубинного машинного обучения и нейронных сетей находит способы лечения рака и других болезней, в том числе и возрастных. А цифровые модели органов человека в виртуальной проекции полностью передают вид реального органа. Это помогает хирургам отточить новые для них навыки, закрепить точность и сложность процедуры, свести к минимуму вероятность ошибки.
Качество жизни пожилых людей ухудшается не только из-за нейродегенеративных болезней, заболеваний сердца и суставов. Большинство рано или поздно сталкиваются с проблемами со зрением.
«С возрастом естественная биологическая линза глаза — хрусталик — начинает не только уплотняться, но и мутнеть. Зрение ухудшается вплоть до слепоты. Это катаракта. Еще десятилетие назад операция по замене хрусталика была сложной, травмирующей и имела ряд побочных эффектов. Сегодня вместо того чтобы хирургически удалять биологическую линзу целиком через большой разрез, ее измельчают ультразвуковой иглой до эмульсии, затем извлекают в жидком состоянии через микропрокол. Через него же вводят мягкую искусственную линзу в свернутом состоянии, которая расправится и займет нужное положение. После операции многие люди видят лучше, чем в молодости», — уверяет главврач «Клиники доктора Шиловой» профессор Татьяна Шилова.
И хотя универсальная «таблетка от старости» пока не найдена, нам не стоит отчаиваться. Новейшие технологии благодаря ранней и точной диагностике уже сегодня позволяют продлять жизнь и делать ее более комфортной.
Подписывайтесь и читайте нас в Яндекс.Дзене — технологии, инновации, эко-номика, образование и шеринг в одном канале.
как избежать преждевременного старения? Что означает степень зрелости плаценты 1
– это уникальный орган, продолжительность жизни которого составляет всего 40 недель – срок беременности . Можно сказать, что плацента является временным органом, который совершенно необходим исключительно для роста и развития в утробе матери. После родов плацента становится ненужной, поэтому она также удаляется из матки . Однако, как и всякий другой орган, плацента проходит все этапы – от зарождения до смерти. Смерть плаценты – это момент отделения от стенок матки после рождения ребенка. Но этапы жизни плаценты – зарождение, рост, зрелость, старение и смерть протекают в течение 40 недель.
Термин «степень зрелости» плаценты отражает определенный этап развития и физиологических изменений в данном органе. По сути, степень зрелости – это этап старения плаценты. Каждая степень зрелости соответствует определенным структурным особенностям плаценты и толщине. В настоящее время выделяют четыре степени зрелости плаценты , обозначаемые арабскими цифрами 0, 1, 2 и 3. При этом самая молодая плацента соответствует степени зрелости 0, а самая старая – 3.
Старение плаценты происходит постепенно, причем каждая из четырех степеней зрелости соответствует определенному сроку беременности. Это можно сравнить с тем, что в организме в определенном возрасте фиксируются признаки старения органов и систем. Если такие признаки появляются ранее возраста, для которого они характерны, то говорят о преждевременно старении. То же самое справедливо и в отношении плаценты, просто ее возраст считается по неделям беременности.
Таким образом, на каждом сроке гестации плацента должна быть определенной степени зрелости. Сегодня определены четкие нормы соответствия степеней зрелости плаценты и сроков беременности:
- До 30-ти недель беременности должна быть степень зрелости плаценты 0;
- С 27-ой по 36-ую недели беременности степень зрелости плаценты 1;
- С 34-ой по 39-ую неделю беременности степень зрелости плаценты 2;
- С 37-ой по 40-ую неделю беременности степень зрелости плаценты 3.
Если степень зрелости плаценты на каком-либо сроке гестации больше, чем должна быть (например, на 26 неделе беременности 1 или 2 степень зрелости), то врачи говорят о преждевременном старении (созревании) органа. Такое преждевременное старение плаценты является признаком фетоплацентарной недостаточности, которая приводит к дефициту питательных веществ и кислорода, доставляемых к плоду и, соответственно, к задержке его развития. Кроме того, фетоплацентарная недостаточность может стать причиной угрозы преждевременных родов, внутриутробной гибели плода и других грозных осложнений беременности. Поэтому преждевременное старение плаценты требует лечения в условиях отделения патологии беременности.
Степень зрелости плаценты — этот тот показатель, который обязательно указывается в заключении каждого ультразвукового исследования, начиная со второй половины беременности. Что это за такой параметр, почему так важен и какова нормальная степень зрелости плаценты по неделям должна быть?
Начнем с того, что плацента — это своего рода орган временный. Он необходим только в течение 9 месяцев беременности и благополучно удаляется из матки в последнем периоде родов. Во время беременности плацента защищает ребенка от инфекций, она же служит проводником питательных веществ, кислорода. Но с каждым месяцем, а в последнем триместре даже с каждой неделей, «детское место» становится все менее функциональным, если говорить простым языком — стареет. Соответственно, ребенок становится менее защищенным от вирусов, может испытывать нехватку кислорода. Если плацента плохо выполняет свои функции, на УЗИ нередко ставят диагноз — гипертрофия плода. Это когда плод меньше, чем должен быть на данном сроке. Обычно головка не отстает в развитии, а окружность живота маленькая, то есть малыш худенький.
Конечно, то что детское место стареет — это явление нормальное, но всему свое время. Так степень зрелости плаценты 3 — это нормально для доношенной или даже переношенной беременности . Но если такая цифра появляется в результате УЗИ у женщины в начале третьего триместра — врачи обычно рекомендуют лечение в стационаре с использованием лекарственных средств, направленных на снижение тонуса матки (чтобы питательные вещества легче попадали к ребенку), улучшение кровообращение. Мамочкам рекомендуют больше дышать свежим воздухом — это лучшая профилактика внутриутробной гипоксии плода . Степень зрелости плаценты 0-1-2, а также их промежуточные фазы, обычно не вызывают опасений у врачей. Если же плацента стремительно стареет, то можно сделать выводы, что организм матери не раз за беременность сталкивался с инфекциями, а быть может будущая мама имеет вредные привычки, к примеру, курит или принимает алкоголь. Существуют нормы, от которых отталкиваются врачи при определении нормально ли протекает беременность.
Так, степень зрелости плаценты в 31-32-33-34 недели должна быть 0 или 1. В таком случае можно наверняка говорить о том, что малышу ничего не угрожает. Ведь именно от этого показателя в большей степени зависит развитие ребенка. Степень зрелости плаценты в 35-36-37 недель может быть в норме уже второй степени. Плацента может в некоторых местах истончаться, покрываться известковыми отложениями, но это не мешает ей удовлетворительно функционировать. Степень зрелости плаценты в 38 недель нередко достигает третьей степени. В это время врачи особенно тщательно следят за самочувствием малыша. Мамочке выполняются УЗИ матки, КТГ, на каждом приеме прослушивают сердцебиение ребенка. Ведь именно его нарушение свидетельствует о серьезных проблемах, тогда как степень зрелости плаценты, это, по сути, только цифры.
| 30.10.2019 17:53:00 Действительно ли фастфуд опасен для здоровья? Фастфуд считается вредным, жирным и бедным на витамины. Мы выясняли, действительно ли фастфуд так плох, как его репутация, и почему он считается опасным для здоровья. | |||
| 29.10.2019 17:53:00 Как вернуть женские гормоны к балансу без лекарств? Эстрогены влияют не только на наше тело, но и на нашу душу. Только когда уровень гормонов оптимально сбалансирован, мы чувствуем себя здоровыми и радостными. Естественная гормональная терапия может помочь вернуть гормоны в баланс. | |||
| 29.10.2019 17:12:00 Как похудеть во время климакса: советы эксперта То, что раньше было трудным, кажется почти невозможным для многих женщин старше 45 лет: похудеть во время менопаузы. Гормональный баланс меняется, эмоциональный мир переворачивается, а вес сильно огорчает. Эксперт по питанию доктор Антони Данц специализируется на этой теме и охотно делится информацией о том, что важно для женщин в середине жизни. | |||
| 27.10.2019 11:32:00 | |||
Плацентой называют временный эмбриональный орган, благодаря которому осуществляется связь будущего ребенка с организмом матери. Материнская сторона плаценты обращена к стенке матки, а от плодовой отходит пуповина, с помощью которой будущий ребенок получает все необходимые вещества из тела матери через пуповину. На протяжении всей беременности плацента осуществляет защиту плода от инфекций, доставляет ему необходимые вещества, кислород и выводит продукты распада.
Детское место начинает свое формирование после имплантации зародыша, и к 12-16 неделе плацента уже в полной мере справляется со своими функциями, а после родов организм ее отторгает вместе с плодовыми оболочками. От состояния этого органа зависит течение беременности, поэтому для оценки эффективности работы плацентарного комплекса учитывается степень зрелости плаценты.
Степени зрелости плаценты по неделям
Как и любой орган человеческого тела, развивается, большую часть времени она непрерывно растет, становится толще, количество ее сосудов планомерно увеличивается, чтобы обеспечить жизнедеятельность растущего плода. На определенном этапе процесс роста плаценты останавливается, и она начинает стареть. В структурах органа откладывается кальций, сама плацента становится более плотной, что мешает ей в полной мере выполнять свои функции. Это нормальный процесс, но ранее старение плаценты является патологией, выявить которую можно при ультразвуковом исследовании.
В условиях нормального, неосложненного течения беременности выделяют 4 стадии зрелости плаценты, они выглядят следующим образом:
- 0 стадия зрелости плаценты . На этом этапе плацента ровная и однородная по структуре, и еще способна развиваться. В норме детское место остается таким до 30 недели беременности;
- 1 стадия зрелости плаценты . У здоровых женщин переход от нулевой стадии к первой возможен с 27 по 34 неделю, но чаще происходит с 30 по 34 неделю беременности. Структура плаценты на этой стадии имеет некоторое количество уплотнений (эхогенных включений), кальциевых отложений практически нет.
- 2 стадия зрелости плаценты . На хориальной части плаценты, прилегающей к плоду, обнаруживаются углубления, ее структура имеет множество небольших эхопозитивных включений и видимых кальциевых отложений. Если по результатам УЗИ беременной на сроке 34-39 недель была поставлена 2-я степень зрелости плаценты, то это считается вариантом нормы.
- 3 стадия зрелости плаценты . На этом этапе функционирование органа снижается. К сроку 37 недель, или в промежутке между 35 и 39 неделями, третья стадия указывает на доношеность беременности и готовность к родам. Начинается естественное старение плаценты, характерными признаками которого является глубина волн, доходящих до базального слоя. Скопления солей кальция сливаются и образуют пятна неправильной формы.
Третья степень зрелости детского места может развиваться ранее положенного срока, в таком случае существует высокая вероятность преждевременных родов и кислородной недостаточности плода. Эти состояния не поддаются лечению, а решаются лишь с помощью родов. Иногда продлить внутриутробное развитие плода на несколько недель помогает терапия, которая направлена на усиление кровотока в сосудах.
Какова нормальная зрелость плаценты?
Степень созревания плаценты определяется ее старением. Этот процесс может протекать нормально, но под действием определенных факторов возможно ускоренное созревание, или старение, плаценты, которое крайне негативно сказывается на течении беременности.
При нормальном развитии беременности у здоровой женщины нормальная зрелость плаценты соответствует гестационному сроку. Нулевая степень может наблюдаться до 30 недели, первая — с 28 по 34, вторая — с 34 по 38, а третья с 37 недели и до родов. Если плацента 0 степени зрелости способна продолжительное время обеспечивать плод всем необходимым, то плацента, достигшая 3 степени, имеет ограниченные ресурсы работы.
Зрелость плаценты определяется с помощью ультразвукового обследования на разных сроках беременности. При нормальной беременности, протекающей без осложнений, бывает достаточно 2-3 таких обследований. Врач наблюдает за тем, как изменяются границы между плацентой и маткой, ее эхографическую плотность, толщину и отложения кальция. Если в начале беременности плацента растет и утолщается, то к ее завершению наблюдается некоторое уменьшение ее параметров.
Опасно ли отклонение от нормы и что нужно делать в таких случаях?
Старение плаценты является естественным и необратимым процессом, но в некоторых случаях оно развивается преждевременно, что указывает на серьезную патологию и требует внимательного наблюдения. Врачи считают созревание плаценты ускоренным, если степень ее зрелости на 32 неделе беременности превышает вторую, или третью до 36 недели.
Причинами отклонений от нормы являются следующие факторы:
- тяжелые роды и аборты в анамнезе, которые привели к нарушению строения стенок матки;
- хронические болезни внутренних органов женщины;
- инфекционные заболевания половой системы;
- тяжелый , или гестоз;
- и ее ;
Как правило, преждевременное созревание плаценты развивается бессимптомно и никаким образом не отражается на самочувствии женщины. На ранних сроках оно приводит к выкидышу или порокам развития плода, в середине беременности у будущего ребенка возможна гипоксия, или кислородное голодание, которое приводит к повреждению центральной нервной системы.
Для установления диагноза кроме ультразвукового обследования проводится доплерометрия и кардиотокография плода. Лечебные мероприятия назначаются лишь тогда, когда установлен факт страдания плода. Если отставание в развитии ребенка превышает 2 недели, то женщине рекомендуют лечение в стационаре, в тяжелых случаях производится кесарево сечение.
При установлении факта преждевременного созревания плаценты будущую мать направляют в стационар для сохранения беременности и проведения терапевтических мероприятий. В первую очередь назначение лечения будет зависеть от причин, вызвавших развитие патологии:
Терапия направлена на сохранение беременности до минимально допустимого срока родов. К сожалению методов омоложения плаценты не существует, а такие препараты, как курантил, актовегин и пентоксифиллин не имеют доказанного лечебного воздействия на этот орган.
В вопросе благополучного вынашивания беременности и решения проблем со здоровьем будущие матери должны полагаться только на опыт врача и соблюдать все его предписания, это поможет им выносить и родить здорового ребенка.
Степень зрелости плаценты — это показатель, который определяется на ультразвуковом обследовании беременной. Под ним понимают те видимые на УЗИ изменения, которые происходят в плаценте на протяжении беременности.
Плацента это временный орган, который нужен всего лишь 9 месяцев, пока развивается плод, а затем она отторгается после рождения ребенка. Важность плаценты для малыша невозможно недооценивать, она заменяет ему легкие, почки, желудочно-кишечный тракт, обеспечивая кислородом, питательными веществами, выводя вредные вещества. Кроме того, плацента выделяет гормоны, сохраняющие беременность.
Что значит степень зрелости плаценты?
В процессе беременности плацента постепенно утолщается, сосуды её разрастаются, на определенном этапе она перестает расти и начинает стареть. В ней начинает откладываться кальций, сама структура её становится более плотной, и это можно увидеть при ультразвуковом обследовании.
Что означает созревание плаценты для прогрессирования беременности? Чем выше показатель, тем меньше функциональных возможностей у эмбрионального органа женщины. То есть, если этот показатель на отметке 0, это означает, что она способна ещё разрастаться и в принципе, может обеспечивать потребности растущего ребенка ещё очень долгое время. А если плацента 3 степени, то она имеет ограниченные резервы, так как беременность скоро должна завершиться. Однако если такое постаревшее её состояние выявляют на довольно ранних стадиях беременности, малышу может не хватать питательных веществ и кислорода для полноценного развития, есть риск внутриутробной гипоксии.
Чем опасно преждевременное созревание плаценты?
Постаревшая плацента может оказаться не способной доставить ребенку достаточно кислорода и питательных веществ, в результате чего может быть внутриутробная задержка развития плода, гипотрофия, рождение малыша с низким весом, и, конечно, самое опасное — внутриутробная гипоксия (ребенок задыхается в животике, это может привести его к смерти).
Как определяют степень зрелости плаценты?
Её можно определить по данным ультразвукового обследования, и после рождения ребенка по результату гистологического исследования. По мере созревания в плаценте происходят структурные изменения, которые видит с помощью ультразвука врач. Изменяется вид границы между плацентой и маткой, изменяется её толщина и эхографическая плотность, способность отражать ультразвук, появляются отложения кальция, видимые на УЗИ ввиде мелких белых включений. Толщина плаценты коррелируют, сначала она растет и утолщается, а концу беременности происходит некоторое уменьшение толщины.
Сколько степеней зрелости плаценты выделяют врачи?
Всего есть четыре позиции, они распределяются в норме по неделям следующим образом:
Нулевая степень
Нулевой показатель наблюдается до 30 недель беременности, однако довольно часто уже на более раннем сроке врачи пишут в заключении «степень зрелости плаценты 0-1». Начавшиеся рано изменения возникают под влиянием внешних факторов, например, если будущая мама переболеет ОРВИ или курит.
Почему так происходит? В таких условиях плацента вынуждена работать очень активно, защищая малыша, и конечно, из-за этого она вынуждена развиваться быстрее.
Что нужно чтобы затормозить этот процесс, чтобы плаценты «хватило до конца»? Правильно, нужно, чтобы для малыша были созданы хорошие условия, и всего хватало, мама не должна болеть, контактировать с вредными веществами и должна правильно питаться.
Первая степень
К 30 неделям беременности плацента перестает расти и начинается уплотнение её тканей, это сохранится вплоть до 34 недели. Если уже в 32 – 33 недели, на втором скрининговом УЗИ у вас обнаружат повышенный показатель: 1-2 или 2, то, скорее всего, предложат пройти лечение. Назначают препараты, улучшающие кровообращение в плаценте, назначают витамины, отдых и полноценное питание.
Вторая степень
Данный показатель в норме бывает от 35 до 39 недель. Она вполне справляется со своими функциями, и обеспечивает ребенка всем необходимым. На этом сроке такая плацента совершенно нормальное явление и лечение не нужно. По мере того как развивается беременность, показатель должен возрастать, самое важное, чтобы это не происходило раньше времени. Но даже если уже в 37-38 недель данные достигли 2-3 степени переживать не стоит, это срок доношенной беременности и ничего ужасного в этом нет, это норма.
Третья степень
Перед родами, как правило, матка достигает второго или даже третьего уровня. Если функционально плацента состоятельна, ребенок не испытывает гипоксию, третья степень не должна вас испугать, это нормально. Однако если есть гипоксия, роды могут решить провести оперативным путем.
Помните, результаты УЗИ при беременности могут говорить о преждевременном созревании плаценты, однако ещё не факт, что при этом обязательно есть плацентарная недостаточность. Уточняет функциональные возможности плаценты и состояние ребенка КТГ плода. Его врач назначает в случаях, когда есть какие-то сомнения.
Плацента – это особый орган, зарождающийся и растущий в полости матки во время беременности, основой задачей которого является правильное соединение систем кровоснабжения плода и материи. В теле плаценты совершаются биохимические процессы, отвечающие за нормальное развитие беременности, за выработку специальных гормонов, обеспечивающие плод кислородом, а также защищающие его от влияния вредных факторов. После рождения ребенка детское место отмирает и отделяется через 30 – 50 минут после родов.
Степени зрелости плаценты на разных сроках беременности
Как любой орган плацента имеет свой «возраст», то есть она зарождается, развивается и созревает, а затем стареет и после родов – отмирает. Это обычный физиологический процесс, однако, раннее, преждевременное созревание или старение плаценты, представляет угрозу для здоровья и жизни малыша.
В настоящее время в акушерско-гинекологической практике дифференцируют четыре этапа созревания плаценты, и каждый из них в норме соответствует определенному периоду беременности.
Однако существуют так называемые переходные этапы, когда могут проявляться признаки смежных степеней зрелости, что связано с разной скоростью развития плода и плаценты, которое осуществляется от ее краевых участков к центру.
- 0 – нулевая степень зрелости (по классификации Grannum P.A. 1979) может диагностироваться вплоть до 30-й недели;
- 0 – I степень (переходный период) характерна для 29, 30 недели;
- I – первая степень зрелости наблюдается на 30 – 32 неделе;
- I – II (переходный период) диагностируется на 32 – 34 неделе;
- II – вторая степень зрелости соответствует 34 – 40 неделе;
- II – III (переходный период) может длиться с 35 по 40;
- III – третья степень зрелости диагностируется на 37 – 38 неделе до 40.
При правильном протекании беременности рост плаценты завершается к 36 – 37 неделе. После этого толщина тела детского места уменьшается или уже не меняется. Ультразвуковой метод исследования (УЗИ) позволяет определить толщину детского места и степень ее развития, которая напрямую связана с состоянием хориальной мембраны (хориальная оболочка, окружающая плод и выстилающая плодовую поверхность плаценты), паренхимы (ворсинчатая внешняя плодная оболочка эмбриона) и базального слоя (соединительная ткань слизистой оболочки матки).
Изменения структуры плаценты на разных этапах беременности
При 0 степени развития плаценты структура ее однородна. Хориальная оболочка плоская и гладкая, без волнистостей. Базальный слой не определяется.
В случае, если нулевая степень зрелости меняется до достижения 27 недели на I степень, это говорит о преждевременном развитии плаценты. Как правило, такое состояние возникает при наличии негативных факторов: вирусных заболеваний типа краснухи, ветрянки, перенесенных во время беременности, курения, употребления алкоголя и наркотических средств.
В период I степени зрелости рост плаценты останавливается, а тело плацентарной субстанции становится толще, и в нем можно обнаружить отдельные гиперэхогенные зоны, хорошо заметные при ультразвуковом исследовании, хориальная пластина становится неровной. Если на этом сроке врач устанавливает II степень зрелости, это может быть признаком возможных нарушений развития. В этом случае требуется прием лекарственных средств, которые активизируют кровоток в сосудах детского места.
При II степени зрелости (35–39 недели) во время УЗИ наблюдаются множественные эхопозитивные мелкие включения, шероховатость хориальной пластины усиливается, но ее углубления не достигают базального слоя. В самом базальном слое имеются небольшие эхогенные зоны, расположенные линейно (так называемый базальный «пунктир»). Этот этап беременности наиболее спокойный и стабильный. И даже если в середине этого периода у беременной определяют III степень зрелости, это не часто становится причиной для тревоги.
III степень обычно наблюдается на 37–38 неделе, когда плацента достигает заключительной фазы в своем развитии и соответствует сроку нормальной доношенной беременности. Этот период характеризуется биологическим старением плаценты, строение которой становится долевым, а углубления хориальной мембраны доходят до базального слоя. Этот этап требует детального анализа любых несоответствий, наблюдающихся в теле плаценты, поскольку даже незначительные отклонения от нормального развития могут являться признаками угрожающих осложнений. Если диагностика при III степени развития указывает на гипоксию плода, то часто рекомендуется ведение родов, с применением оперативного вмешательства (кесарево сечение).
Преждевременное старение плаценты
Преждевременное старение плаценты констатируют в случаях, если II степень проявляется ранее 32 недель, а III – раньше 36 недели. Это еще не является свидетельством патологии беременности, но требует обязательного контроля движения крови в сосудах матки и детского места.
В случае преждевременного созревания детского места на ворсинках оседает особый белок, который выделяется из циркулирующей между ними крови, и препятствует их участию в метаболических процессах маточного и плацентарного кровотоков. На этом этапе к концу 39–40 недели фиксируется уменьшение толщины плацентарной мембраны с 25 до 6 мкм. В тканях плаценты наблюдаются дистрофические изменения, на определенных участках оседают соли извести.
Если же степень созревания не соответствует сроку беременности, например, когда она должна быть I согласно неделям беременности, а констатируют II, или на 33 неделе обнаруживают III степень, то возникает естественный вопрос: В чем опасность?
Плацента, как одно из важнейших звеньев в единой биологической системе, объединяющей плод, пуповину и организм матери, работает над множеством жизненных проблем:
- Снабжает кислородом клетки тканей плода и удаляет из крови углекислый газ;
- Доставляет к клеткам питательные вещества и удаляет продукты метаболизма;
- Является преградой и фильтром, которые защищают эмбрион от негативного влияния вредных веществ, попадающих в организм матери: лекарств, токсинов, бактерий;
- Вырабатывает гормоны, необходимые для правильного развития беременности.
Поэтому преждевременное старение или отмирание участков детского места негативно влияет на эти функции. Ухудшение кровотока в сосудах маточно-плацентарной системы при несоответствии зрелости плаценты установленным неделям беременности опасно развитием плацентарной недостаточности, приводящей к гипоксии и гипотрофии плода, а в худшем варианте – внутриутробной смерти.
Причины преждевременного старения плаценты.Наиболее распространенные причины:
- Никотин, алкоголь и наркотические вещества, отравляющие клетки детского места.
- Сахарный диабет, болезни щитовидной железы.
- Гипертония у беременной.
- Поздний токсикоз (гестоз).
- Отрицательный резус крови у матери.
- Предлежание и ранняя отслойка плаценты.
- Многоплодие.
- Эндокринные нарушения.
- Многоплодие.
- Внутриутробные инфекции.
Позднее созревание плаценты, причины и последствия
Такой диагноз в практике ведения беременности и родов встречается реже, чем определение преждевременного созревания плаценты. Основными причинами подобного статуса детского места являются:
- первичный и вторичный сахарный диабет у беременной;
- отрицательный резус-фактор, приводящий к резус-конфликту;
- хронические заболевания будущей матери;
- курение в период беременности;
- употребление алкоголя;
- пороки развития плода.
При задержке развития плаценты и позднем ее созревании можно говорить о том, что она не выполняет своих обязательных функций – обеспечение младенца кислородом и необходимыми для его правильного развития питательными веществами. Кроме того, углекислый газ и продукты обмена задерживаются в организме плода, что способствует его интоксикации и ведет к отставанию в развитии.
Прогноз при установленном диагнозе «позднее созревание плаценты» в большинстве случаев неблагоприятен без квалифицированного медицинского лечения в условиях стационара. В противном случае существует большой риск мертворождения и возникновения умственной отсталости у плода.
Таким образом, созревание плаценты, ее развитие, старение и отмирание являются естественными процессами, но синдром преждевременного старения и позднего созревания требуют особого внимания. Современные методы исследования кровотока в плодово-плацентарной системе показали, что расширенный анализ его циркуляции позволяет лечащему врачу провести точную диагностику.
А это дает возможность назначить наиболее результативное лечение, выбрав оптимальную тактику ведения беременности и проведения родовспоможения, чтобы добиться их благоприятного завершения и рождения здорового ребенка.
Рекомендуем также
✅ Зрелость плаценты 0 1. Зрелость плаценты, преждевременное старение и позднее созревание
Что означает первая степень зрелости плаценты и какой неделе беременности она соответствует в норме?
В 20 недель и позднее доктора определяют у беременной на УЗИ степень зрелости плаценты. До этого срока определение этого параметра не считается информативным, поскольку «детское место» до конца еще не сформировано. Что означает 1 степень зрелости и какому сроку она теоретически соответствует в норме, мы расскажем в этом материале.
Особенности
«Детское место» или плацента – важнейший орган, без которого вынашивание ребенка было бы абсолютно невозможным. Этот дисковидный и слегка приплюснутый орган одной стороной прилегает к матке, врастая в него сетью кровеносных сосудов, а с другой стороны посредством пуповинного канатика соединяется с плодом.
Плацента кормит, оберегает и защищает растущего малыша. Она принимает на себя задачи железы внутренней секреции, продуцируя необходимые для сохранения беременности гормоны. Плацента передает ребенку необходимые вещества, кислород и воду и забирает продукты его метаболизма – мочевину, креатинин и углекислый газ.
Формирование плаценты стартует с момента имплантации плодного яйца в матку. Ее предшественник – хорион. Постепенно хорион разрастается, образуется молодая плацента, которая увеличивается в толщине и площади. Формирование плаценты обычно завершается к 14-16 неделе беременности. И с этого момента начинается ее неуклонное старение.
Постепенно плацента отдает малышу все, что может, меняется, и к моменту начала родов уже истощается и исчерпывает свой полезный ресурс. Рождается плацента после ребенка в течение 20-50 минут, ведь больше в ней нет никакой естественной необходимости.
Степенями зрелости «детского места» и измеряется этот необратимый процесс созревания и старения плаценты. В норме каждый из этапов старения должен соответствовать определенным срокам гестации. Если «детское место» стареет быстрее нормы, малыш недополучит кислорода и полезных питательных веществ, у него может развиться гипоксия, гипотрофия, он может существенно отставать в развитии. Порой, гипоксия может привести к внутриутробной гибели плода.
Слишком медленное созревание плаценты также создает угрозу, ведь патологически недоразвитое «детское место» не может справляться с существенными и все время возрастающими нагрузками, которые на нее оказывает стремительно растущий малыш.
Степени зрелости
С момента полного формирования плаценты и вплоть до 30 недель беременности в норме отмечается нулевая степень зрелости. Это означает, что временный орган находится в самом расцвете и функционирует в полную силу.
Первая степень считается нормальной для срока от 30 до 34 недели беременности. На практике примерно с 27 недели беременности врач на УЗИ может определять первые признаки начальных изменений в плаценте – рост ее остановился, толщина также практически зафиксировалась. Но орган остается ровным, на мониторе ультразвукового сканера заметны лишь небольшие волнообразные изменения мембраны и единичные включения в структуре. Эти включения – отложения солей, ведь мы знаем, что «детское место» принимает продукты жизнедеятельности малыша.
Если признаки старения еще неочевидны, то может быть поставлена пограничная 0-1 степень и для срока беременности с 26-27 недели до 32 недели это вполне нормальное явление. Правда, при условии, что беременность протекает без осложнений, нет предлежания и краевого расположения плаценты. 0-1 степень раньше 26 недели – опасный признак преждевременного старения «детского места».
С 32 недели может быть поставлена и другая пограничная степень зрелости – 1-2. С 35 недели у большинства будущих мам регистрируется вторая степень, а примерно с 38 недели – пограничная 2-3 или 3. Третья степень зрелости «детского места» говорит о том, что плацента исчерпала свои возможности. В норме она диагностируется непосредственно перед родами и если это происходит в указанные сроки, то никакой опасности для ребенка такая взрослая, точнее, старая плацента не представляет.
Процесс старения в этом случае носит исключительно физиологический характер. О патологии говорят тогда, когда первая степень «детского места» не соответствует срокам, на которых она считается нормальной, то есть периоду с 27 по 34 неделю беременности.
Норма или отклонение?
Если заключение врача УЗИ о том, что степень зрелости первая прозвучало на сроке до 27 недель, за женщиной начинают наблюдать с удвоенными усилиями. При необходимости тактика наблюдения сменяется тактикой активного врачебного вмешательства. Если малыш нормально развивается, не проявляет признаков неблагополучия, доктора ограничиваются только наблюдением, назначением будущей маме витаминов и рекомендациями чаще гулять на свежем воздухе.
Если имеются и другие проблемы, к тому же малыш отстает в развитии или проявляет признаки гипоксии, женщину госпитализируют в отделение патологии беременности и назначают ей препараты, которые улучшают маточно-плацентарный кровоток, а также снижают тонус матки.
Определение первой степени зрелости на сроке 31-34 недели – норма и волноваться совершенно не о чем. Если первая степень определяется после 35 недель беременности, это может говорить о пороках развития малыша, аномалиях строения самой плаценты, нарушении обмена веществ между плодом и матерью, наличии узлов на пуповине. Такое состояние обязательно требует дополнительного обследования и госпитализации.
Степень зрелости плаценты
Общие сведения
Плацента – «связующее» между организмом мамы и плодом в период беременности. Это уникальный орган, ведь именно через нее все необходимые для развития вещества поступают к плоду. Именно поэтому общий исход периода вынашивания плода зависит от состояния этого органа. Степень зрелости плаценты – один из важных показателей функционирования плацентарного комплекса.
Плацента – что это такое?
В латинском языке слово «placenta» обозначает «пирог, лепешка». Все дело в том, как выглядит плацента: это название орган получил ввиду своей приплюснутой формы, ведь с виду он напоминает плоский диск.
Когда формируется плацента при беременности?
Формирование его начинается, только когда происходит зачатие, а когда ребенок рождается, вместе с плодовыми оболочками он выводится.
Плацента выполняет такие функции:
- дыхательная – через нее к плоду поступает кислород и выходит углекислый газ;
- барьерная – защищает плод от тех вредных веществ, которые находятся в крови мамы;
- питательная – питательные вещества поступают от матери к плоду;
- гормональная – производит ряд гормонов, определяющих нормальное развитие беременности;
- выводящая – сквозь нее выводятся продукты жизнедеятельности плода.
Развитие плаценты
Процесс развития этого органа происходит отнюдь не сразу после зачатия. На четвертой неделе беременности плодное яйцо окружает хорион – это особенная ворсинчатая ткань. Формирование ранней плаценты происходит примерно к девятой неделе. Ее формируют хориальные ворсинки, проникшие в верхний слой матки и соединившиеся с тамошними кровеносными сосудами.
К концу вынашивания плода плацента весит уже примерно полкилограмма, а ее диаметр составляет 15-20 см. Проницаемость мембраны плаценты растет до 32 недели беременности. Ведь с каждой неделей увеличиваются размеры плода, и ему требуется все больше кислорода и полезных веществ.
Соответственно, чтобы обеспечить такое питание, в детском месте увеличивается количество сосудов, а мембрана становится тоньше. После тридцать второй недели развитие плаценты прекращается, и она начинает стареть. Если же это происходит раньше, то диагностируется раннее старение плаценты.
Старение плаценты
В плацентарной ткани процессы старения начинаются уже на 33 неделе вынашивания плода. Это нормальное, естественное явление.
В медицине существует версия, что именно при максимальной зрелости детского места начинается родовой процесс. Так как к концу беременности плацента уже не выполняет своих функций, то в материнский организм из организма ребенка выбрасываются гормоны стресса, и это приводит к началу схваток.
Степени зрелости плаценты
В процессе развития беременности все внутренние изменения врач высматривает в ходе ультразвукового исследования. И степень зрелости также определяется в процессе УЗИ, с учетом определенных параметров.
По сроку беременности степени зрелости определяются так:
- степень зрелости 0 – до 30 нед.;
- степень зрелости плаценты 1 – 27-36 неделя;
- степень зрелости плаценты 2 – 34-39 неделя;
- степень зрелости плаценты 3 – после 36 недели.
Чтобы определить, какая степень старения – первая, вторая или третья – врач определяет ее толщину, смотрит, в наличии ли отложения кальция и кисты.
Еще не так давно на зрелость детского места смотрели иначе, чем в настоящее время. Так, считалось, что при преждевременном его старении происходят выкидыши, отмечается высокий риск антенатальной гибели плода, рождаются дети с низким весом. Однако после того, как ученые провели ряд исследований, такую взаимозависимость удалось опровергнуть.
Если у женщины до 35 недель (например, на 32 неделе) отмечается третья степень зрелости, ее относят к группе повышенного риска.
Более подробно об особенностях зрелости, например, о том, степень зрелости плаценты 2, что это значит, объяснит врач-гинеколог.
Ниже в таблице можно наглядно увидеть степени зрелости по неделям.
Таблица степеней зрелости плаценты по неделям беременности
Толщина плаценты
Этот параметр — очень важный пункт в ходе диагностики, так как отклонения от нормы могут являться свидетельством патологий. Существует специальная таблица толщины плаценты по неделям, в которой указаны границы нормы.
Толщина плаценты по неделям определяется при проведении УЗИ, которое проводят после 20 нед. Если процесс вынашивания малыша протекает нормально, то наибольшая толщина плацентарной ткани отмечается в 34 недели, а в 36 нед. ее рост останавливается, а толщина может даже немного уменьшиться.
При условии, что послед слишком тонкий, диагностируют гипоплазию плаценты. Однако, как правило, это не слишком угрожающее явление, если только не отмечено существенное уменьшение размеров. Очень часто такие отклонения связаны с генетической расположенностью, влиянием неблагополучных факторов, болезнями женщины. Если это связано с болезнями, проводится лечение, во всех других случаях практикуют поддерживающую терапию.
Влияет на этот показатель и телосложение будущей мамы. У невысоких худеньких женщин размер детского места меньше, чем у дам высокого роста и пышного телосложения. Если диагностируется утолщение плацентарной ткани, это состояние может угрожать прерыванием беременности. Но при правильном подходе к лечению беременность удается сохранить.
Утолщение может происходить из-за резус-конфликта, сахарного диабета, гестоза, железодефицитной анемии, перенесенных инфекций. При серьезных отклонениях важно тщательное наблюдение за будущей мамой. Дело в том, что при быстром росте детского места происходит его активное старение. При утолщении нарушается гормональная функция, что может негативно сказаться на беременности.
Однако если после проведения ряда дополнительных обследований врач сделает вывод, что плод нормально развивается, понадобится только тщательное наблюдение.
Почему плацента стареет слишком рано?
Если диагностируется старая плацента при беременности, это может быть связано с разными факторами.
Гипертония
Гестационная гипертония, то есть повышение давления в период беременности очень часто связано с функцией плаценты. В силу разнообразных причин в детском месте формируются неполноценные сосуды, а это оказывает влияние как на состояние плода, так и на здоровье женщины. Как следствие, у будущей мамы развиваются отеки, повышенное давление, иногда, в тяжелых случаях, преэклампсия. Ребенок, развиваясь в утробе, из-за неполноценных сосудов не получает достаточно кислорода. Как следствие, плаценте приходится «работать» на полную мощность, из-за чего она стареет раньше времени.
Заражение инфекциями
Если будущая мама заболевает любым инфекционным недугом, то плацентарная ткань работает более активно. Она обеспечивает фильтрацию крови матери от вирусов, пропускает большее количество кислорода и антитела к малышу, чтобы активизировать борьбу с заболеванием. Как следствие, ее созревание и, соответственно, старение ускоряется.
Употребление чрезмерного количества кальция
Отложения кальция – один из основных признаков старения детского места. Чем ближе к завершению беременности, тем больше кальцинатов определяется в плаценте. И если в организм женщины постоянно поступает большое количество этого микроэлемента, то постепенно кальций замещает плацентарную ткань, что провоцирует ее активное преждевременное старение. Подобное часто имеет место, если беременная бесконтрольно принимает витаминные препараты.
К чему приводит раннее созревание плаценты
Каждой будущей маме, интересующейся, чем грозит раннее созревание плаценты при беременности, важно осознать, что это явление само по себе не является угрозой для здоровья мамы и малыша. Только в том случае, если при старении отмечаются другие признаки старения плода, может отмечаться угроза здоровью. Такими признаками являются следующие проявления:
- Выраженная внутриутробная задержка развития.
- Нарушение плодово-плацентарного и маточно-плацентарного кровоснабжения.
- Наличие признаков резус-конфликта у плода.
- Выраженная гипертония у матери.
- Сахарный диабет у беременной (декомпенсированный).
Важно понимать, что даже если не отмечается преждевременное созревание плаценты 32 недели беременности или на другом сроке, то состояния, которые перечислены выше, сами по себе опасны. При таких состояниях требуется специальная терапия, а в некоторых случаях необходимо срочное родоразрешение.
Что такое несозревшая плацента и чем она опасна?
Если плацента до конца беременности не достигает 2-3 степени зрелости, она считается несозревшей. Это достаточно редкое явление, как правило, это связано с ошибками в процессе диагностики.
К примеру, если отмечается резус-конфликт мамы и плода, то детское место может «отекать». Когда проводится ультразвуковое исследование, то вследствие отечной гладкости плацента выглядит как при 0 степени зрелости. Следовательно, несозревшая плацента – это неопасное явление, но такие признаки часто могут маскировать опасные осложнения для матери и ребенка.
Какие дополнительные способы исследования практикуются?
Для определения степени зрелости плода и плаценты и с целью диагностировать или исключить опасные состояния, практикуются дополнительные методы исследования.
УЗИ с допплером
Нельзя оценить состояние ребенка, руководствуясь информацией о степени зрелости плаценты. Поэтому именно данные, полученные при допплерографии, принято считать показателями нормальной беременности.
Данные получают вследствие отражения ультразвуковых волн от разнообразных биологических сред. Они дают возможность оценить кровообращение через плаценту. При условии, что все идет нормально, после 20 недели снижается сопротивление крови в сосудах, которые соединяют матку, плод и детское место. Благодаря стабильному сопротивлению к плоду стабильно поступает кислород и питательные вещества. Если в процессе проведения УЗИ с допплером был получен хороший результат, то опасаться не нужно, даже если при ультразвуковом исследовании плацентарная ткань выглядит старее, чем она должна быть на этот момент.
Важно учесть и то, что возможна обратная ситуация: плацентарная ткань может быть нормальной зрелости, но свои функции она может при этом выполнять не так, как нужно. Соответственно, это негативно скажется на состоянии ребенка. Поэтому важно проводить регулярные обследования.
Кардиотокография КТГ
Такой метод хорош тем, что дает возможность оценить состояние малыша в настоящее время. С помощью специальных датчиков удается уловить сердцебиение плода, подсчитать количество его шевелений, зарегистрировать, как сокращается матка. Совокупность полученных данных позволяет определить даже самые незначительные нарушения в функциях плаценты.
Если при ультразвуковом исследовании определяется преждевременное старение плацентарной ткани, то необходимо провести КТГ и допплерографию, чтобы определить состояние ребенка.
Как приостановить процесс старения?
Если врач на основании результатов исследований сделал вывод, что плацентарная ткань стареет преждевременно, то беременные женщины, конечно же, беспокоятся по этому поводу и пытаются узнать, как ее «омолодить». Если диагностировано, старение плаценты 3 степени при беременности, или старение меньшей степени, любые попытки «омоложения» являются бессмысленными.
Каждой будущей маме нужно осознавать следующее:
- Непосредственно раннее созревание детского места не является угрожающим состоянием ни для мамы, ни для малыша.
- Если на УЗИ определено старение плацентарной ткани, необходимо провести дополнительные исследования – КТГ и допплерографию. Однако этот факт не является поводом для переживаний.
- В процессе определения зрелости детского места ошибки при диагностике происходят достаточно часто.
- Если в ходе дополнительных исследований определены нормальные показатели сердцебиения плода и плацентарного кровотока, то будущей маме нет повода беспокоиться о старении последа.
- При условии, что по допплерографии и КТГ определена выраженная гипоксия плода, то обязательно проводится наблюдение за состоянием беременной и ребенка. Врач принимает решение о лечении, либо экстренном родоразрешении.
- Не существует лекарственных препаратов или методов, позволяющих замедлить процесс старения плацентарной ткани.
- В настоящее время нет доказательной базы по поводу применения с этой целью средств Курантил, Актовегин, Пентоксифиллин, поливитаминных комплексов и др.
Как предупредить раннее старение плаценты?
Чтобы предупредить такие проявления, женщина должна очень тщательно подходить к планированию беременности и к образу жизни в процессе вынашивания малыша. Важно практиковать следующие меры профилактики:
- планировать беременность;
- не употреблять спиртного и не курить;
- практиковать умеренные физические нагрузки;
- гулять на свежем воздухе;
- вовремя проводить скрининги, КТГ, допплерографию;
- принимать Фолиевую кислоту;
- при анемии пить препараты железа;
- стараться избегать скоплений людей, чтобы не допустить заражения инфекционными болезнями.
Если женщину одолевает беспокойство по поводу тех или иных показателей, полученных в ходе обследования, ей нужно обязательно обратиться за дополнительной консультацией к врачу. Возможно, он назначит дополнительные обследования.
Образование: Окончила Ровенский государственный базовый медицинский колледж по специальности «Фармация». Окончила Винницкий государственный медицинский университет им. М.И.Пирогова и интернатуру на его базе.
Опыт работы: С 2003 по 2013 г. – работала на должностях провизора и заведующего аптечным киоском. Награждена грамотами и знаками отличия за многолетний и добросовестный труд. Статьи на медицинскую тематику публиковались в местных изданиях (газеты) и на различных Интернет-порталах.
Преждевременное созревание плаценты
Преждевременное созревание плаценты — появление эхографических признаков зрелости плацентарной ткани раньше гестационного срока, для которого такие изменения являются физиологическими. Клинически никак не проявляется, диагностируется только при плановом скрининге. При постановке диагноза используют данные УЗИ. Исследование дополняют допплерографией плацентарного кровотока, КТГ, фетометрией, фонокардиографией плода. Лечение предполагает терапию основного заболевания и назначение препаратов, улучшающих кровообращение между беременной и ребенком, — антиагрегантов, сосудорасширяющих средств, эссенциальных фосфолипидов, аминокислотных комплексов.
Общие сведения
В норме детское место проходит несколько этапов (стадий) развития, соответствующих особенностям роста и созревания плода на определенных сроках гестации. Физиологические изменения, происходящие в тканях плаценты, позволяют ей эффективно справляться с выполнением питательной, дыхательной, выводящей и барьерной функции. При наличии некоторых провоцирующих факторов, вызывающих перенапряжение компенсаторных процессов, детское место растет и созревает ускоренными темпами. В подобных случаях говорят о ПСП — преждевременном созревании (старении) плаценты. Актуальность своевременной диагностики расстройства обусловлена высокой вероятностью его осложнения фетоплацентарной недостаточностью, представляющей угрозу для физиологичного развития ребенка.
Причины преждевременного созревания плаценты
Раннее начало процессов старения плацентарной ткани провоцируется любым фактором, приводящим к усиленному функционированию системы «мать-плод». Пусковым моментом в развитии нарушения могут послужить изменения в материнском организме, неблагоприятные факторы окружающей среды, патологическое течение беременности. По мнению специалистов в сфере акушерства и гинекологии, наиболее распространенными причинами преждевременного начала процессов старения детского места являются:
- Экстрагенитальная патология. Ускоренное развитие плацентарной ткани чаще наблюдается у беременных, страдающих соматическими и эндокринными заболеваниями (болезнями почек, артериальными гипертензиями, сахарным диабетом, гипотиреозом, гипертиреозом). Это связано с повышенной нагрузкой на функционально несостоятельные органы и системы, а также изменениями микроциркуляции во время беременности.
- Хронические заболевания репродуктивных органов. К нарушению процессов плацентации, а затем и функционирования плаценты приводят структурные изменения стенки матки, возникшие после абортов, вследствие хронического эндометрита, аденомиоза, субслизистых миом. Преждевременное начало созревания возможно при дисгормональных расстройствах на фоне заболеваний яичников (оофоритов, аднекситов, склерокистозного синдрома).
- Гестозы. Характерные изменения кровообращения в стенке матки и маточно-плацентарном комплексе, возникающие при длительном течении гестозов, усиливают функциональную нагрузку на детское место. На начальных этапах компенсаторные механизмы позволяют поддерживать нормальное кровоснабжение плода. Однако в последующем срыв компенсации ускоряет рост плаценты, стимулирует ее преждевременное развитие, созревание и старение.
- Инфекционные заболевания. Значительная нагрузка на плацентарную ткань, которая выполняет защитную функцию, появляется при угрозе поражения плода инфекционными агентами. Провоцирующими факторами становятся возбудители специфических генитальных инфекций (простого герпеса, микоплазмоза, уреаплазмоза, хламидиоза), других инфекционных болезней (ОРВИ, краснухи, токсоплазмоза, цитомегаловирусной инфекции).
- Изосерологическая несовместимость матери и плода. Ребенок, у которого вследствие AB0- или Rh-конфликта возникла гемолитическая болезнь, нуждается в более интенсивном поступлении питательных веществ и кислорода, что повышает нагрузку на ткань плаценты. Усиленное функционирование в сочетании с типичными дисциркуляторными нарушениями потенцирует ускоренный рост и раннее старение элементов фетоплацентарного комплекса.
Предпосылками для развития патологии также являются влияние повреждающих факторов окружающей среды (химических и вибрационных производственных вредностей, радиационных воздействий), наличие у беременной вредных привычек (курение, употребление психоактивных веществ). Нарушение чаще диагностируют у женщин с избыточной или недостаточной массой тела, низкой двигательной активностью и нерациональным питанием.
Патогенез
Преждевременное созревание плаценты является частью компенсаторных механизмов, возникающих при фетоплацентарной недостаточности и впоследствии усугубляющих ее течение. При увеличении потребностей плода в питательных веществах, угрозе его заражения инфекционными агентами, нарушениях микроциркуляции в маточно-плацентарном или фето-плацентарном комплексе формирование и рост детского места происходят более интенсивно, в результате ее ткани раньше достигают этапа, когда начинается их созревание, а потом и старение с образованием кист, кальцинатов, тромбозов, инфарктов. Как следствие, функциональные возможности плаценты уменьшаются, фетоплацентарная недостаточность нарастает.
Классификация
Систематизация стадий зрелости плаценты основана на особенностях ее физиологического развития, учитывает изменения структуры органа, характерные для определенных этапов беременности. О преждевременном созревании говорят в том случае, когда УЗИ-признаки очередной стадии зрелости определяются раньше существующего гестационного срока. Акушеры-гинекологи выделяют 4 степени созревания детского места:
- 0 — нулевая (формирование). Длится со 2-й до 30-й недели гестации. Плацентарная ткань по мере роста ворсинчатого дерева постепенно увеличивается в массе и объеме, на УЗИ имеет гомогенную эхонегативную паренхиму без каких-либо включений.
- I— первая (рост). На 30-34-й неделях беременности в плаценте появляется небольшое количество эхогенных включений за счет коллагенизации стромы, наблюдается небольшая волнистость хориальной пластины, ткани начинают уплотняться.
- II— вторая (зрелость). К 35-39-й неделям гестационного срока усиливается волнистость хориальной мембраны, акустическая плотность повышена, в тканях определяется множество мелких эхопозитивных включений. Орган функционирует нормально.
- III— третья (старение). С 37-й недели беременности хориальная пластина становится извилистой, структура плаценты представлена округлыми плотными дольками с разрежением в центре. Обменная площадь и объем органа уменьшаются.
Созревание считается преждевременным, если признаки первой степени зрелости появляются до 27 недели гестации, второй степени — до 32 недели, третьей — до 36 недели. Подобная динамика развития свидетельствует о высокой вероятности возникновения функциональной недостаточности органа и декомпенсации адаптивных возможностей комплекса «мать-плод».
Симптомы преждевременного созревания плаценты
Изменения, происходящие при раннем старении в плацентарной ткани, клинически не определяются и могут быть обнаружены только инструментально. При отсутствии острых заболеваний, явного обострения хронических болезней или признаков осложнения беременности пациентка обычно не предъявляет каких-либо жалоб. В остальных случаях превалирует симптоматика основной патологии. При значительной плацентарной недостаточности, вызванной преждевременным созреванием тканей плаценты, возможно изменение двигательной активности плода — учащение шевелений и увеличение их интенсивности. О более серьезных расстройствах свидетельствуют редкие шевеления ребенка вплоть до их полного прекращения.
Осложнения
Поскольку старение детского места сопряжено со снижением его функциональных возможностей, патология обычно сопровождается появлением или усилением признаков плацентарной недостаточности. По данным наблюдений, декомпенсация нарушений в системе «плацента-плод» в 64% случаев вызвана именно преждевременным созреванием органа. Ретроспективные исследования свидетельствуют, что появление признаков ПСП на 22-26 неделях беременности практически всегда ассоциировано с выраженной задержкой развития плода и внутриутробной гипоксией в начале III триместра. В крайних случаях патология приводит к антенатальной гибели ребенка. При раннем начале дистрофических и склеротических процессов чаще наблюдаются преждевременная отслойка плаценты, досрочное излитие околоплодных вод и преждевременные роды.
Диагностика
Обнаружение при УЗИ-скрининге изменений, типичных для преждевременного созревания плаценты, является основанием для выполнения комплексной оценки состояния фетоплацентарной системы с последующим тщательным мониторингом беременности. Основные мероприятия направлены на выявление структурных изменений и оценку функциональных возможностей органа. Наиболее ценными в диагностическом плане являются:
- УЗИ матки, плаценты и плода. Метод признан «золотым стандартом» диагностики, позволяет определить толщину плацентарной ткани, обнаружить характерные структурные изменения, свидетельствующие об уплотнении детского места, его структуризации на дольки, появлении кист, отложений солей, участков с нарушенным кровоснабжением.
- Допплерометрия маточно-плацентарного кровотока. Отражение ультразвука кровью, которая движется в сосудах плаценты, зависит от скорости кровотока в системе. С помощью допплерограммы легко оценивать как количественные показатели кровоснабжения, так и качественные характеристики, косвенно свидетельствующие о состоянии сосудов.
С учетом высокого риска развития фетоплацентарной недостаточности необходимо обеспечить контроль роста ребенка при помощи фетометрии, КТГ, фонокардиографии плода. Поскольку преждевременные дистрофические изменения плаценты обычно является вторичными и провоцируется другими расстройствами, важно определить основную патологию. С этой целью рекомендована лабораторная диагностика инфекционных процессов — исследование мазка, микробиологический анализ посева на питательные среды, РИФ, ИФА, ПЦР, TORCH-комплекс, консультации смежных специалистов — уролога, эндокринолога, терапевта, кардиолога, инфекциониста, дерматолога, ревматолога, иммунолога, гематолога и др. Дифференциальная диагностика проводится с инфарктами детского места, кальцинатами, его гиперплазией и новообразованиями (хориоангиомой, пузырным заносом).
Лечение преждевременного созревания плаценты
Основными врачебными задачами при ведении беременной с ПСП являются коррекция расстройств, вызвавших патологию, нормализация кровообращения в маточно-плацентарной системе, выбор оптимального способа и времени родоразрешения. Тактика ведения пациентки на дородовом этапе определяется сроком, на котором было диагностировано преждевременное старение:
- Раннее выявление ПСП. Обнаружение обменно-дистрофических изменений плацентарной ткани на 20-24 неделях является показанием для обследования в специализированном отделении патологии беременности. В таких случаях, начиная с 26 недели гестации, допплометрический контроль кровотока выполняется не реже 1 раза в неделю, ежедневно подсчитываются движения плода. Срочное родоразрешение при критических нарушениях тока крови в пуповине, КТГ-признаках гипоксии плода, остановке его роста, резком уменьшении объема околоплодных вод, появлении других признаков угрозы ребенку может выполняться даже на сроке 31-33 недели.
- Выявление ПСП вIIIтриместре. Согласно результатам исследований, при обнаружении процесса преждевременного старения плаценты на 32-34 и, тем более, 35-37 неделях гестационного срока вероятность патологического течения беременности существенно снижается. Однако для своевременного выявления осложнений необходимо обеспечить регулярное проведение УЗИ и наблюдение специалиста. Предпочтительным методом родоразрешения являются естественные роды. Лишь в тех случаях, когда ПСП сочетается со значительной задержкой развития плода, для профилактики острого дистресс-синдрома у ребенка показано кесарево сечение.
Независимо от сроков выявления преждевременного созревания ткани плаценты акушер-гинеколог или профильный специалист активно лечат основное генитальное или экстрагенитальное заболевание с использованием антибиотиков, гормонотерапии, иммуннокорректоров, сердечно-сосудистых и других медикаментозных средств. Параллельно с коррекцией ведущего расстройства назначают препараты для улучшения кровоснабжения плода — сосудорасширяющие препараты, антиагреганты, аминокислотные комплексы, эссенциальные фосфолипиды. Лекарственная терапия дополняется немедикаментозными методами — рациональной двигательной активностью, коррекцией диеты, нормализацией режима сна и отдыха.
Прогноз и профилактика
Своевременный скрининг и правильная врачебная тактика позволяют снизить риски фетоплацентарной недостаточности при старении плаценты, замедлить этот процесс и пролонгировать беременность до безопасных для рождения ребенка сроков. Первичная профилактика предполагает планирование беременности пациентками с генитальными и экстрагенитальными заболеваниями, защищенный секс для предохранения от специфических инфекций, обоснованное назначение инвазивных гинекологических процедур, отказ от курения, употребления алкоголя и наркотиков. Во время гестации для нормального развития плаценты важно позаботиться о защите от возможного заражения ОРВИ и другими инфекционными болезнями, поддержании уровня гемоглобина, достаточной двигательной активности и рациональной диете. Вторичная профилактика направлена на раннюю диагностику расстройства, включает своевременную постановку на учет в женской консультации, регулярное прохождение плановых осмотров и УЗИ.
Источники:
http://o-krohe.ru/placenta/pervaya-stepen-zrelosti/
http://medside.ru/stepen-zrelosti-platsentyi
http://www.krasotaimedicina.ru/diseases/zabolevanija_gynaecology/early-placental-maturation
Будильник Плаценты сигнализирует, когда пора начинать роды
Джессика Хамзелоу
Проверьте таймер. Мне уже пора выйти?
Фотографии медуз / Библиотека научных фотографий
Пора нажимать? Момент, когда беременность заканчивается и начинаются роды, кажется, контролируется набором оболочек, окружающих плод, которые действуют как часы. Лекарства, замедляющие или ускоряющие часы, могут помочь обеспечить рождение большего числа детей, близких к стандартным 40 неделям, что даст большему количеству детей шанс на выздоровление.
Ежегодно около 15 миллионов детей во всем мире рождаются преждевременно, до 37 недель беременности. Недоразвитые органы этих младенцев подвергают их риску целого ряда заболеваний, и миллион умирает до своего первого дня рождения. На преждевременные роды приходится 8 процентов младенческой смертности в Великобритании и 11 процентов в США, что делает их самой большой причиной младенческой смертности.
С другой стороны, слишком продолжительная беременность сопряжена со своими рисками. Роды после 42 недель с большей вероятностью будут мертворожденными — вероятно, потому, что плацента не выживает достаточно долго, чтобы поддерживать развивающийся в этот момент плод.«Время чрезвычайно важно, — говорит Рамкумар Менон из Техасского университета в Галвестоне.
Менон и его коллеги работают над тем, как обеспечить рождение детей в нужный момент, понимая, как происходят нормальные, доношенные роды. Некоторые теории уже были выдвинуты. Уровень гормона CRH повышается ближе ко времени рождения. Этот гормон контролирует другие гормоны, такие как эстроген и прогестерон, которые также играют важную роль при родах: они вызывают сокращения и расширяют шейку матки.
Но это должно быть нечто большее, — говорит Менон. «Маловероятно, что один гормон может запустить такой сложный процесс», — говорит он.
Внутренние часы
Его команда считает, что оболочки, окружающие плод, действуют как будильник, сигнализируя об окончании беременности и начале родов. По словам исследователей, этот мешок стареет по мере роста плода. К тому времени, когда ребенок готов к рождению, мешочек настолько стареет, что начинает воспаляться, вызывая цепную реакцию. По мере того, как воспаление распространяется от плодного мешка к матке женщины, воспалительные химические вещества начинают сеять хаос, изменяя способ действия гормонов, чтобы остановить поддержание беременности и вызвать схватки.
Идея подтверждается различными потоками доказательств. Ткань плодного мешка, взятая у роженицы, естественным образом показывает множество признаков старения под микроскопом. Но ткань, взятая у женщины, которая только что перенесла кесарево сечение до истечения 40 недель беременности, выглядит моложе. Исследования на мышах также показывают, что воспаление нарастает по мере того, как беременность подходит к концу.
«Модель очень логична и убедительна, — говорит Ребекка Джонс из Манчестерского университета, Великобритания.
А способ лучше?
Команда Менона определила потенциальную причину старения — белок под названием p38 MAP kinase, который действует как «сигнал стресса». Старение ткани активирует белок, что приводит к еще большему старению по замкнутому кругу. «Лекарства, которые блокируют этот белок, могут быть полезны для предотвращения преждевременных родов», — говорит Менон.
Андрес Лопес Берналь из Бристольского университета в Великобритании предупреждает, что использование подобных препаратов может иметь непреднамеренные побочные эффекты. «Эти белки особенно беспорядочные», — говорит он.По его словам, только P38 взаимодействует с 600 другими химическими веществами и рецепторами. «Вам определенно понадобятся селективные препараты, которые действуют на матку или шейку матки».
Но Джонс считает, что если лечение может быть направлено на нужные органы, ингибиторы p38 могут быть хорошей идеей. С другой стороны, препараты, активирующие белок, могут быть полезны для начала родов. «На данный момент у женщин, у которых не начались роды, будут индуцироваться роды на 42 неделе, иногда с помощью небольшого крючка для разрыва плодных оболочек», — говорит Джонс.«Может быть, способ получше. Это захватывающее новое направление ».
Ссылка на журнал: Репродукция человека , DOI: 10.1093 / humupd / dmw022
Подробнее: Преждевременные роды: как их последствия могут остаться с вами на всю жизнь ; Раннее рождение в настоящее время является основной причиной младенческой смерти ; Самый недоношенный ребенок в мире выписан из больницы
Еще по этим темам:
Когда перестает работать плацента во время беременности?
Вам 40 недель и вам интересно, когда перестает работать плацента при беременности?
Многим женщинам говорят, что их плацента перестает работать после 40 недель беременности.
Звучит довольно страшно.
Простого упоминания о любой угрозе для ее ребенка обычно достаточно, чтобы любая женщина согласилась на индукцию.
Когда плацента перестает работать во время беременности?
Плацента может перестать работать.
Но он не обязательно перестанет работать через 40 недель.
Это может произойти на любом сроке беременности.
Важно знать, что это означает и как это может повлиять на вашу помощь при родах.
Как работает плацента при беременности?
Плацента — это орган, который растет в матке во время беременности.
Практически при всех беременностях плацента обеспечивает все необходимое растущему ребенку до рождения.
Он обеспечивает вашего растущего ребенка кислородом и питательными веществами через пуповину.
Он также фильтрует токсины и переносит отходы из организма вашего ребенка в ваш, чтобы ваше тело могло избавиться от них.
Плацента начинает формироваться примерно через неделю после зачатия.
Однако он полностью не развивается до конца первого триместра.
Плацента перестает работать во время беременности?
Преобладающая мудрость настаивает на том, что через определенное время беременности плацента перестает работать через определенное время беременности.
Обычно это 40 недель или позже предполагаемой даты родов.
Однако эта идея, что плацента автоматически перестает работать через 40 недель, является мифом.
Это не основано ни на каких доказательствах.
Так как же возникла эта идея?
В 1954 году доктор Стюарт Клиффорд описал заболевание у новорожденных, родившихся позже положенного срока.
Признаками расстройства были:
- Сухой пилинг кожи
- Отросшие ногти
- Пышные волосы
- Видимые складки на ладонях и подошвах
- Минимальные жировые отложения
- Цвет кожи с зелено-желтым оттенком из-за окрашивания меконием
- Пониженная изменчивость
- Повышенный респираторный дистресс.
Доктор Клиффорд назвал это синдромом послеродового периода и предположил, что причиной этого синдрома является плацентарная недостаточность.
Что такое плацентарная недостаточность?
Очень редко плацента не функционирует должным образом. Это может произойти, если он поврежден или неправильно формируется.
Медицинский термин для этого явления — плацентарная недостаточность, также называемая маточно-плацентарной недостаточностью или плацентарной дисфункцией.
Плацентарная недостаточность влияет на то, как плацента доставляет кровь, питательные вещества и кислород к плоду.
Синдром послеродового созревания и плацентарная недостаточность действительно имеют место.
Но нет никаких доказательств того, что продолжительность беременности напрямую влияет на состояние плаценты.
Несмотря на это, медицинские работники продвигают идею о том, что состояние плаценты ухудшается в конце беременности, когда женщина «доношена».
Но есть широкий диапазон толкований того, что означает «полный термин».
У каждой женщины свой срок беременности на полный срок. Этот момент неизвестен, пока у нее не начнутся роды.
Что вызывает нарушение нормальной работы плаценты?
Состояние плаценты (и ребенка) зависит от индивидуального здоровья матери и ребенка.
На функцию плаценты влияют:
- Курение
- Алкоголь алкогольный
- Прием наркотиков, особенно кокаина, героина и метамфетамина
- Диабет
- Высокое кровяное давление
- Преэклампсия
- Диабет
- Нарушения свертывания крови
Другие факторы, которые могут привести к плацентарной недостаточности:
- Плацента неправильно прикрепляется к стенке матки
- Ваша плацента отделяется рано (отслойка плаценты)
- Плацента расположена слишком близко к шейке матки или покрывает ее (предлежание плаценты)
Каковы симптомы прекращения работы плаценты во время беременности?
У матери нет явных симптомов, поэтому, если у вас плацентарная недостаточность, вы, скорее всего, не узнаете.
Конечно, есть некоторые подсказки, на которые стоит обратить внимание.
Эти вещи могут привести к ранней диагностике плацентарной недостаточности:
- Ваш живот не растет или растет совсем (по сравнению с предыдущими беременностями)
- Ваш ребенок мало двигается
При отслойке плаценты или преждевременных родах вы можете заметить вагинальное кровотечение, спазмы или боль.
Обычно обычные дородовые осмотры позволяют выявить плацентарную недостаточность.
Что происходит с ребенком, когда плацента перестает работать во время беременности?
Плацента — это спасательный круг для вашего растущего ребенка.
Следовательно, если что-то заставит плаценту перестать работать, она не сможет полностью поддерживать вашего ребенка.
Это может вызвать:
- Врожденные дефекты, особенно если проблема возникает на ранних сроках беременности
- Ограничение роста плода
- Низкая масса тела при рождении
- Дистресс плода
- Преждевременные роды
- Повышенный риск материнских осложнений.
Моя плацента перестанет работать во время беременности?
Не было исследований, показывающих, перестают ли работать плаценты у здоровых женщин из группы низкого риска, или когда.
Тем не менее, это одна из наиболее частых причин, по которой женщины получают стимуляцию после 40 недель.
Индукции часто проводят из-за опасения, что плацента достигнет «срока годности» и перестанет работать.
Однако исследования показывают, что индукция родов при переношенной беременности связана с отрицательными исходами.Он имеет мало преимуществ для матерей и младенцев.
В этом обзоре рассматривались исследования, в которых участвовали женщины со здоровой беременностью с низким уровнем риска.
Исследователи обнаружили, что индукция на сроке 41 + 0–6 недель увеличивает риск:
- Кесарево (общая ставка)
- Кесарево сечение из-за неуспеваемости
- Хориоамнионит
- Дистоция при родах
- Роды преждевременные (быстрые)
- Разрыв матки.
Обзор также показал, что индукция через 41 + 1-6 недель снижает риск образования жидкости, окрашенной меконием, и маловодия (низкий уровень околоплодных вод).
Исследователи обнаружили, что ожидание начала родов до 42 + 0-6 недель означало, что около 70% женщин рожали спонтанно.
Что произойдет, если моя плацента перестанет работать во время беременности?
Практически во всех случаях плацентарная недостаточность выявляется во время плановых пренатальных осмотров.
Тест, подтверждающий, что плацента не работает должным образом, включает:
- УЗИ для измерения плаценты
- Ulrasound, для измерения плода
- Анализ крови матери для поиска белков, вырабатываемых печенью ребенка (альфа-фетопротеин)
- Нестресс-тест.
Лечение плацентарной недостаточности зависит от срока беременности и причины недостаточности.
Ваш поставщик медицинских услуг будет лечить и контролировать любые ваши заболевания.
Диабет или высокое кровяное давление могут привести к прекращению работы плаценты.
Если вам поставили диагноз фетоплацентарной недостаточности на более поздних сроках беременности, вам может потребоваться дополнительное наблюдение, чтобы убедиться, что ваш ребенок растет и здоров.
Медицинские работники обычно рекомендуют стероиды для развития легких в случае преждевременных родов.
Или может быть решено, что ваш ребенок должен родиться раньше; Могут быть предложены индукция или кесарево сечение.
Перед принятием таких решений важно иметь всю возможную информацию.
Что я сделал, чтобы плацента перестала работать во время беременности?
Плаценты не имеют естественного срока годности. , а не ваша плацента перестанет работать только потому, что ей исполнится 40 недель.
Другими словами, если ваша плацента перестает работать, это связано с другим фактором.
Если медицинские работники предлагают индукцию, потому что ваша плацента перестает работать после определенной даты, попросите их объяснить причину, по которой, по их мнению, она перестанет работать.
Можно предотвратить некоторые причины плацентарной недостаточности.
Выбирайте здоровый образ жизни до зачатия и во время беременности. Убедитесь, что у вас хороший дородовой уход.
Если вы планируете забеременеть или беременны, вам непременно следует воздержаться от курения, употребления алкоголя и наркотиков.
Придерживайтесь здоровой диеты и убедитесь, что вы получаете достаточное количество питательных веществ, чтобы помочь вашему организму подготовиться к здоровой беременности.
Рекомендуемая литература:
Преэклампсия — Причины — NHS
Считается, что преэклампсия вызвана неправильным развитием плаценты из-за проблем с кровоснабжающими ее сосудами.Точная причина до конца не выяснена.
Плацента
Плацента — это орган, который связывает кровоснабжение матери с кровоснабжением ее будущего ребенка.
Пища и кислород проходят через плаценту от матери к ребенку. Отходы могут перейти от ребенка обратно к матери.
Чтобы поддерживать растущего ребенка, плацента нуждается в большом и постоянном притоке крови от матери.
При преэклампсии плацента не получает достаточно крови.Это могло быть связано с тем, что плацента не развивалась должным образом, поскольку она формировалась в течение первой половины беременности.
Проблема с плацентой означает, что кровоснабжение между матерью и ребенком нарушено.
Сигналы или вещества из поврежденной плаценты воздействуют на кровеносные сосуды матери, вызывая высокое кровяное давление (гипертонию).
В то же время проблемы с почками могут привести к тому, что важные белки, которые должны оставаться в крови матери, попадут в ее мочу, что приведет к образованию белка в моче (протеинурия).
Что вызывает проблемы с плацентой?
На начальных сроках беременности оплодотворенная яйцеклетка имплантируется в стенку матки (матки). Матка — это орган, внутри которого ребенок растет во время беременности.
Оплодотворенная яйцеклетка дает корнеобразные наросты, называемые ворсинками, которые помогают закрепить ее на слизистой оболочке матки.
Ворсинки питаются питательными веществами через кровеносные сосуды в матке и в конечном итоге прорастают в плаценту.
На ранних сроках беременности эти кровеносные сосуды меняют форму и становятся шире.
Если кровеносные сосуды полностью не трансформируются, вполне вероятно, что плацента не будет развиваться должным образом, потому что она не получит достаточного количества питательных веществ. Это может привести к преэклампсии.
До сих пор неясно, почему кровеносные сосуды не трансформируются должным образом.
Вероятно, унаследованные изменения в ваших генах играют какую-то роль, поскольку это заболевание часто передается в семье.Но это объясняет только некоторые случаи.
Кто больше всего подвержен риску?
Выявлены некоторые факторы, которые могут увеличить ваши шансы на развитие преэклампсии.
Сюда входят:
Некоторые факторы также немного увеличивают ваши шансы.
Если у вас их 2 или более вместе, ваши шансы выше:
- это ваша первая беременность — преэклампсия чаще возникает во время первой беременности, чем во время любых последующих беременностей
- с момента последней беременности прошло не менее 10 лет
- у вас есть семейный анамнез заболевания — например, у вашей матери или сестры была преэклампсия
- вы старше 40 лет
- вы страдали ожирением в начале беременности — это означает, что ваш индекс массы тела (ИМТ) составлял 35 или более
- вы ожидаете нескольких детей , например, двойню или тройню
Если у вас высокий риск развития преэклампсии, вам могут посоветовать принимать 75 мг аспирина (детский аспирин или аспирин в низких дозах) каждый день во время беременности с 12 лет. недели беременности до рождения ребенка.
Данные свидетельствуют о том, что это может снизить ваши шансы на развитие этого состояния.
Последняя проверка страницы: 7 июня 2018 г.
Срок следующей проверки: 7 июня 2021 г.
Это новое исследование проливает свет на возможную причину мертворождения
Задолженность по студенческим ссудам ложится бременем на более чем 44 миллиона американцев и не позволяет миллионам покупать дома, открывать бизнес, откладывать на пенсию или даже создавать семьи. Этот долг непропорционально влияет на Черные семьи и, в частности, черные женщины.
Высшее образование долгое время считалось важнейшим средством получения работы и достижения экономической стабильности и мобильности. Но из-за давней систематической расовой дискриминации чернокожие семьи гораздо меньше богатства, которое можно использовать для оплаты обучения в колледже, что создает препятствия для доступа чернокожих сообществ к высшему образованию и накопления богатства. Чернокожие семьи с большей вероятностью будут брать ссуды, брать больше ссуд и иметь проблемы с выплатой. Спустя два десятилетия после получения студенческой ссуды средний черный заемщик по-прежнему должен 95 процентов своего долга, тогда как средний белый заемщик выплатил и 94 процента своего долга.
Цветные студенты получают высшее образование в социальная и экономическая система, построенная на расистских идеологиях, призвана работать против них и увековечивать расовое богатство и разрыв в доходах и достижениях. Чтобы исправить это системное неравенство, ACLU, Центр ответственного кредитования (CRL) и более 300 других организаций призывают администрацию Байдена-Харриса и министра образования Мигеля Кардона использовать свои полномочия в соответствии с Законом о высшем образовании для отмены выплаты 50 000 долларов США. студенческий долг на заемщика, и Конгресс также должен действовать.
Чтобы понять системные проблемы, коренящиеся в кризисе студенческой задолженности, мы должны начать с его истории. Хотя мы нормализовали идею о том, что студенты должны брать в долг за колледж, исторически студенты получали выгоду от широких государственных инвестиций в высшее образование. Однако не все студенты получали одинаковую выгоду: чернокожие студенты имели ограниченный доступ к пособиям по закону о военнослужащих, и даже через десять лет после Брауна против Совета по образованию (1954 г.) во многих штатах преобладали учебные заведения для белых. сопротивлялись интеграции и равному обращению.Кроме того, правительства штатов и федеральное правительство продолжали неадекватно и несправедливо финансировать колледжи и университеты для чернокожих (HBCU), исторически сложившиеся для чернокожих, несмотря на предоставляемые ими высококачественные возможности и важную функцию, которую они выполняли для чернокожих студентов и общин. Это создало и закрепило расовое богатство и разрыв в ресурсах в высших учебных заведениях.
Именно в этом контексте Конгресс и президент Линдон Б. Джонсон приняли Закон о высшем образовании 1965 года. Признавая ценность широкого доступа к высшему образованию, Джонсон надеялся, что закон откроет двери возможностей для всех, особенно для чернокожих студентов и других студентов. цвет, за счет грантов Пелла и других субсидий.
Тем не менее, к концу 20-го века, как только черные и коричневые студенты и женщины получили доступ после десятилетий судебных баталий и социальной борьбы, реакционные политики переложили значительные расходы на высшее образование с населения на отдельные семьи. То, что считалось общественным благом, когда оно предназначалось преимущественно для белых мужчин, стало общественным бременем, которое нужно переложить на семьи.
Этот отход от государственного финансирования, который ускорившаяся после Великой рецессии, привела к предсказуемым и разрушительным результатам: сегодня стоимость высшего образования превышает воображение.Это недоступно для большинства семей, особенно для чернокожих и коричневых студентов, если они не согласятся на непосильную задолженность. По сути, мы увековечиваем уродливое наследие красной черты и жилищной дискриминации, требуя от тех же чернокожих семей, которым исторически отказывали в богатстве, брать на себя большее долговое бремя, чем их белые сверстники.
Кризис студенческой задолженности — это лишь одна из последних итераций в долгой и позорной истории слишком многих невыполненных обещаний общинам чернокожих и коричневых.Эта страна не сдержала своего обещания предоставить ранее порабощенным людям землю, на которой они работали, чтобы накопить богатство после Гражданской войны. Затем из-за красной черты, недоступных льгот по программе GI, а теперь и из-за снижения ценности дипломов о высшем образовании, черные люди постоянно полностью перекрывали пути к экономическому успеху.
Отмена студенческой задолженности на сумму 50 000 долларов может помочь обеспечить финансовую стабильность и экономическую мобильность чернокожих и коричневых заемщиков, которые несоразмерно обременены кризисом студенческой задолженности и последствиями разрыва в расовом богатстве в этой стране.Но даже после окончания учебы черные и латиноамериканцы сталкиваются с серьезной дискриминацией в сфере занятости и зарабатывают гораздо меньше, чем их белые коллеги. Этот разрыв в доходах еще более затрудняет обеспечение финансовой стабильности и управление выплатой студенческих ссуд. Высшее образование фактически увеличивает разрыв в благосостоянии из-за высоких затрат и структурных проблем в нашей системе. Тем не менее, высшее образование является необходимостью, а не роскошью для сегодняшней рабочей силы.
Из-за этого сохраняющегося неравенства, даже при аннулировании 50 000 долларов на заемщика, миллионы заемщиков все равно будут иметь долги.Это число будет только расти, если мы полностью не пересмотрим погашение ссуд и не создадим систему колледжей без долгов. Центр ответственного обучения утверждает, что федеральное правительство должно улучшить погашение за счет: (1) очистки бухгалтерских книг от безнадежных долгов, таких как долги, которые подлежали погашению более 15 лет; (2) восстановление ограничений на взыскание и обеспечение погашения студенческой задолженности в случае банкротства; и (3) сделать погашение действительно доступным и разумным для бюджета за счет нового плана погашения, ориентированного на доход, открытого для всех заемщиков.Для новых студентов новый социальный контракт может также удвоить грант Пелла и увеличить финансирование и поддержку HBCU.
У нас есть возможность помочь миллионам семей реализовать свои американские мечты, обеспечить финансовую стабильность и экономическую мобильность для чернокожих и коричневых семей и сделать важный шаг к сокращению разрыва в расовом богатстве. Обвинение ясно, момент настал, и время действовать уже сейчас: администрация Байдена должна списать студенческий долг в размере 50 000 долларов на каждого заемщика.
Что вы можете сделать: Отменить студенческий долг: 50 тысяч долларов за каждого заемщика: Добавьте свое имяФотография MoniQue Rangell-Onwuegbuzia на Unsplash
Отслойка плаценты
Отслойка плаценты (также называемая «отслойка плаценты») — необычное и потенциально опасное осложнение во время беременности, при котором плацента преждевременно отделяется от матки до рождения.
Плацента — это орган, играющий важную роль во время беременности и вынашивания плода.Плацента отвечает за доставку питательных веществ от матери к ребенку во время беременности. При нормальной беременности плацента прикрепляется к верхней части матки и остается прикрепленной до тех пор, пока ребенок не родится. Отделение плаценты от места имплантации до рождения плода называется отслойкой плаценты.
Итак, отслойка плаценты происходит, когда плацента отделяется от матки преждевременно до рождения ребенка. Вы не увидите отслойки до 20 недель.Отслойка плаценты обычно происходит примерно на 25 -й неделе беременности. Но это не обычное осложнение. Отслойка плаценты встречается только от 1% до 6% всех беременностей.
Отслойка плаценты может быть скрытой и не сопровождаться болью в матке, болезненностью и кровотечением. Отслойка плаценты может происходить при незначительных внешних признаках повреждения брюшной стенки или их отсутствии.
Каковы симптомы отслойки плаценты?На самых ранних стадиях отслойки плаценты (когда плацента впервые начинает отделяться от матки) может вообще не быть каких-либо заметных симптомов.Когда симптомы появляются позже, они, как правило, проявляются очень внезапно и очень интенсивно. Внезапное вагинальное кровотечение является основным признаком отслойки плаценты. Около 80% женщин, перенесших отслойку плаценты, будут иметь вагинальное кровотечение. Остальные 20% случаев отслойки плаценты не приводят к вагинальному кровотечению, как правило, потому, что отслоившаяся плацента расположена таким образом, чтобы эффективно улавливать кровь. К другим ключевым симптомам отслойки плаценты относятся:
- Внезапная и часто сильная боль в животе или спине
- Болезненность в животе
- Общий дискомфорт
Ограничение при отслойке плаценты кислорода и питательных веществ, вероятно, повлияет на рост плода.Размер ребенка поддается проверке. Отслойка плаценты является основной причиной задержки роста плода (или ЗВУР). Иногда ЗВУР ошибочно принимают за «маленький по конституции», что означает лишь то, что ребенок маленький и здоровый, как некоторые взрослые маленькие и здоровые. Ключевым моментом является то, чтобы акушер и врачи, занимающиеся вопросами материнства и плода, могли различать их.
Каковы причины и факторы риска отслойки плаценты?В некоторых случаях отслойка плаценты вызвана кровотечением в результате травмы живота матери.Автомобильные аварии — частая причина внешних травм живота беременной женщины.
Однако в большинстве других случаев точная причина отслойки плаценты полностью не известна. Существует ряд хорошо известных факторов риска, которые, как было показано, увеличивают вероятность отслойки плаценты у женщины. Наиболее распространенными факторами риска отслойки плаценты являются:
- Возраст матери : матери старшего возраста гораздо чаще страдают отслойкой плаценты по сравнению с более молодыми матерями, поэтому возраст матери старше 35 лет увеличивает риск отслойки плаценты.
- Многоплодная : многоплодная беременность (например, двойня, тройня и т. Д.) Делает отслойку более вероятной, особенно для 2 ребенка nd , потому что плацента часто отделяется после рождения первого ребенка.
- Высокое кровяное давление : у матери в анамнезе гипертония (высокое кровяное давление)
- История отслойки плаценты : матери, у которых была отслойка плаценты во время предыдущей беременности, в 10 раз чаще имеют ее при следующей беременности.
- Курение : недавнее исследование показало, что женщины, которые регулярно курили сигареты до беременности, увеличивали вероятность отслойки плаценты на 40% за каждый год курения.
- Кокаин : употребление кокаина в течение 3 -го -го триместра беременности увеличивает вероятность отслойки плаценты с 1% до 10%.
Отслойка плаценты не может быть окончательно диагностирована до тех пор, пока ребенок не родится, а маркеров отслойки плаценты мало, особенно в первом-триместрах.Однако врачи часто подозревают отслойку плаценты и могут иметь доказательства, подтверждающие этот предполагаемый диагноз. Диагностическое обследование отслойки плаценты обычно начинается с физического осмотра матери, за которым следует ультразвуковое исследование или ультразвуковое исследование. Приборы для анализа крови и мониторинга плода также могут использоваться для сбора информации и принятия решения о наиболее подходящем курсе действий.
Каковы варианты лечения отслойки плаценты?Подходящий метод лечения или лечения отслойки плаценты будет зависеть от времени и тяжести отслойки плаценты.Если происходит отслойка плаценты, всегда требуется кесарево сечение. Если отслойка считается «легкой», врачи могут подождать как можно дольше, чтобы родить ребенка. Если отслойка серьезная, может потребоваться экстренное кесарево сечение.
Легкая отслойка плацентыЧуть менее половины (48%) отслойки плаценты классифицируются как «легкие» по степени тяжести. Отслойка плаценты считается легкой, если она связана с ограниченным вагинальным кровотечением. Частота сердечных сокращений матери и артериальное давление остаются стабильными.Самое главное, нет никаких признаков принуждения плода. При легкой отслойке плаценты, которая происходит до 34 -й недели беременности, врачи обычно стараются продлить беременность как можно дольше. Лечение обычно включает прием лекарств для продления срока беременности и очень тщательное наблюдение. Также стандартным является лучший отдых или, возможно, стационарное лечение. Когда легкая отслойка плаценты происходит ближе к концу беременности (после 34 -й недели), врачи обычно рекомендуют сразу же родить ребенка.Это будет включать в себя либо экстренное кесарево сечение, либо принудительные роды.
Умеренная или тяжелая отслойка плацентыОтслойка плаценты считается умеренной или тяжелой, если вагинальное кровотечение тяжелое или умеренное, и отслойка вызывает у матери тахикардию или повышенное кровяное давление. Когда отслойка плаценты носит умеренный или тяжелый характер, обычно требуются немедленные роды, независимо от того, как долго протекает беременность. Если кровотечение из-за отслойки плаценты особенно сильное, может потребоваться переливание крови.Хотя и редко, но некоторые отслойки плаценты вызывают неконтролируемое кровотечение, которое можно остановить только путем экстренной гистерэктомии (хирургического удаления матки).
В 2020 году это клиническое испытание, чтобы определить, помогает ли азитромицин при преждевременном разрыве плодных оболочек. Врачи иногда назначают эритормицин, который может быть настолько жестоким для желудка женщины, что она прекращает прием препарата.
- Workalemahu T, et.al (2018) Генетические вариации и риск отслойки плаценты: исследование ассоциации всего генома и метаанализ исследований ассоциации всего генома. Плацента. 2018; 66: 8-16. Исследование показало, что существует генетический компонент риска отслойки плаценты.
- Ananth CV, et. al (2015): Изменение отцовства, риск отслойки плаценты и смешение по интервалам между родами: популяционное проспективное когортное исследование в Норвегии, 1967-2009 гг. BMJ Open.2015; 5: e007023. Исследование показывает, что у женщин, у которых не было отслойки во время первой беременности, риск отслойки в три раза выше, если интервалы между родами меньше года.
- Шен Т.Т. и др. Популяционное исследование расового риска преждевременного преждевременного разрыва плодных оболочек [электронная статья], Am J Obstet Gynecol, 2008, vol. 199 4пг. 373. Исследование показывает, что расовая принадлежность связана с более высоким риском отслойки плаценты, особенно в отношении черных и белых матерей. У чернокожих женщин гораздо больший риск.
Границы | Развитие плаценты человека и сердца плода: синергетическое или независимое?
Введение
Плацента и сердце плода — два из первых органов, которые дифференцируются, и поэтому предполагается, что их развитие взаимосвязано.Общие гены и питательные микроэлементы, такие как фолиевая кислота, регулируют важные этапы формирования обоих органов, поэтому сердечные и плацентарные аномалии часто сосуществуют (Linask, 2013). Однако появляется все больше свидетельств того, что первичные дефекты развития плаценты могут влиять на развитие сердца плода и его функцию после родов.
Концептуально влияние плаценты может быть двояким. Во-первых, эффективность плаценты как источника кислорода и питательных веществ, а также как селективного барьера для ксенобиотиков может оказывать сильное влияние на морфогенез и функциональную способность многих систем органов через программирование развития (Burton et al., 2016). Во-вторых, несмотря на отсутствие экспериментальных данных, весьма вероятно, что гемодинамика пупочно-плацентарного кровообращения влияет на развитие сердца плода (Linask et al., 2014). Плацента — самый большой из органов плода, и в срок получает ~ 40% сердечного выброса плода. Сопротивление, обеспечиваемое артериальной и капиллярной сетью в ворсинчатых деревьях плаценты, будет варьироваться в зависимости от стадии развития и наличия патологии плаценты. Поскольку экспрессия сердечных генов очень чувствительна к биомеханическим сигналам, эта устойчивость может влиять на дифференцировку кардиомиоцитов и морфогенез сердца (Hove et al., 2003; Ковальский и др., 2014).
В этом обзоре мы сосредотачиваемся на потенциальных биомеханических сигналах, предлагаемых внеэмбриональной циркуляцией, которые могут синергизировать развитие плаценты и сердца человека. Мы концентрируемся на анатомическом и физиологическом развитии желточного и хориоаллантоического плацентарного кровообращения и рассматриваем, как гемодинамика плацентарного кровообращения плода, оцененная in vivo с помощью ультразвукового допплера, дает дополнительную информацию о потенциальном влиянии патологий плаценты на пупочную гемодинамику. .
Развитие фетально-плацентарного кровообращения
Экстракорпоральное кровообращение к внеэмбриональным мембранам включает два кровообращения: во вторичный желточный мешок, желточное кровообращение, и в окончательную плаценту, хорионическое или пупочное кровообращение. Из них желточное кровообращение развивается первым, и его максимальная функция совпадает с морфогенезом сердца (Jones and Jauniaux, 1995; Gittenberger-de Groot et al., 2013).
Капиллярная сеть может быть идентифицирована в мезенхимальном слое желточного мешка человека с гестационного возраста ~ 5 недель (Pereda and Niimi, 2008), а венозный отток осуществляется через область развивающейся печени в венозный синус (Рисунок 1). Размер этих капилляров остается ниже разрешающей способности стандартной ультразвуковой визуализации в течение биологической жизни вторичного желточного мешка, и только более крупные сосуды желточного протока были исследованы in utero с цветным допплеровским изображением ближе к концу первого — триместр, когда он больше не функционирует (Mäkikallio et al., 2004). Желточный мешок демонстрирует дегенеративные изменения после 10 недель беременности, что позволяет предположить, что его инволюция при нормальной беременности является спонтанным событием, а не результатом механического сжатия расширяющейся амниотической полостью (Jauniaux et al., 1991d). При ранней гибели плода желточный мешок увеличивается в размерах и становится менее плотным из-за отека непосредственно перед или сразу после остановки сердца плода. Эти различия в размере и внешнем виде желточного мешка являются следствием аномального развития плода или его смерти, а не основной причиной неудач беременности на ранних сроках (Jauniaux et al., 1991г).
Рисунок 1 . Внезапные тиражи. Желточный мешок — это первая из внеэмбриональных оболочек, которая подвергается васкуляризации и, вероятно, играет ключевую роль в транспорте матери и плода в период органогенеза до того, как хорионическое кровообращение полностью установится примерно через 12 недель. Изменения резистентности, обеспечиваемые каждой циркуляцией, могут влиять на экспрессию генов и дифференцировку кардиомиоцитов плода. Из Burton et al. (2016) с разрешения.
Биологические функции желточного мешка человека изучались редко (Gulbis et al., 1998), и поэтому плохо изучены. Последние данные RNA-Seq показывают, что посредством сохранения транскриптов у разных видов он может иметь важное значение для транспортировки питательных веществ к раннему плоду на ранних сроках беременности (Cindrova-Davies et al., 2017). В частности, транскрипты, кодирующие белки, участвующие в обработке и метаболизме холестерина, являются одними из самых распространенных. Холестерин необходим для образования мембран клеток и органелл и, следовательно, для репликации клеток, но он также является важным кофактором для сигнальных молекул, таких как sonic hedgehog, которые играют критическую роль во время морфогенеза (Lewis et al., 2001). Помимо транспорта макро- и микроэлементов, желточный мешок также экспрессирует многие переносчики АТФ-связывающих кассет (ABC), которые могут играть важную роль в защите развивающегося эмбриона в критический период органогенеза за счет оттока токсинов окружающей среды и ксенобиотиков.
Элементы хорионального кровообращения впервые можно наблюдать в мезенхиме ворсин плаценты на 5-й неделе беременности. Гемангиобластные кластеры дифференцируются и дают начало обширной сети капилляров, лежащих преимущественно непосредственно под базальной мембраной трофобласта (Demir et al., 1989; Чарнок-Джонс и Бертон, 2000; Аплин и др., 2015). Число капиллярных профилей на профиль ворсинок и процент стромального ядра ворсинок, занятого капиллярами, неуклонно возрастают с 6 по 15 недель беременности (Jauniaux et al., 1991a). Ранние капилляры обладают относительно низким покрытием перицитов, это указывает на то, что они пластичны и способны к ремоделированию (Zhang et al., 2002).
Обширное ремоделирование происходит к концу первого триместра, когда формируется дефинитивная плацента.Первоначально ворсинки развиваются на протяжении всего гестационного мешка, но примерно с 8 недель беременности ворсинки над поверхностным полюсом начинают регрессировать, образуя гладкие мембраны или хориональный слой. Регрессия связана с прогрессирующим началом артериального кровообращения матери к плаценте, сначала на периферии, а затем в остальной части плаценты. Этот процесс опосредуется миграцией вневорсинчатых трофобластических клеток (EVT) в плацентарное ложе и модулируется локально высокими уровнями окислительного стресса внутри ворсинок (Jauniaux et al., 2003а). В соответствии с этой теорией соединительные комплексы между эндотелиальными клетками, формирующими капилляры внутри регрессирующих ворсинок, теряют свою целостность, и ворсинки становятся бессосудистыми, гипоцеллюлярными призраками (Burton et al., 2010).
События на этой стадии развития играют ключевую роль в определении окончательного размера и формы плаценты (Burton et al., 2010; Salafia et al., 2012), и поэтому могут повлиять на развитие сердца плода. Чрезмерная или асимметричная регрессия ворсинок может привести к большему количеству эллипсовидных плацент или эксцентрическому прикреплению пуповины, причем последнее менее эффективно, как оценивается по соотношению веса плода / плаценты (Ямпольский и др., 2009). Снижение эффективности может ограничивать поступление питательных веществ к плоду, но, кроме того, схема ветвления хорионических артерий, когда они расходятся по хорионической пластинке, будет различаться в зависимости от положения введения пуповины. Предсказать влияние этих различий на сопротивление сети сложно. Когда прикрепление пуповины является центральным, паттерн ветвления артерий преимущественно дихотомический, тогда как при эксцентричном прикреплении пуповины преобладает моноподиальный паттерн ветвления (Gordon et al., 2007). Моделирование показывает, что потери энергии минимальны в точках моноподиального ветвления, и, следовательно, этот паттерн может быть предпочтительным для обеспечения равномерного распределения кровотока, когда необходимо пройти относительно большие расстояния через хорионическую пластинку (Gordon et al., 2007). Однако в большинстве плацент паттерн ветвления представляет собой смесь двух типов, что затрудняет прогнозирование сосудистого сопротивления, обеспечиваемого хорионическими артериями.
Развитие периферических компонентов ворсинчатых деревьев, промежуточных и терминальных ворсинок, экспоненциально увеличивается примерно с 20 недель беременности (Jackson et al., 1992). Капиллярная сеть плода развивается соразмерно и в срок включает ~ 550 км капилляров и содержит ~ 35 мл фетальной крови (Burton and Jauniaux, 1995). Ворсинки организованы в 30-40 долек плода, каждая из которых снабжается материнской кровью по спиральной артерии и представляет собой независимую единицу обмена матери и плода.
Внутри терминальных ворсинок существуют многочисленные связи между отдельными капиллярами (Jirkovská et al., 2008; Plitman Mayo et al., 2016a).Эти соединения создают ряд, казалось бы, параллельных контуров, и возможно, что поток движется в разных направлениях в разное время в соответствии с местными перепадами давления. Моделирование предполагает, что направление потока через сеть мало влияет на эффективность диффузионного обмена (Plitman Mayo et al., 2016b). Локализованные расширения капилляров плода, называемые синусоидами, возникают по их длине, особенно в местах резких изгибов. Было высказано предположение, что синусоиды служат для уменьшения сопротивления внутри капиллярной петли и тем самым обеспечивают равномерную перфузию внутри ворсинки или ряда ворсинок (Kaufmann et al., 1988). Однако они могут иметь и другие функции, поскольку синусоиды приводят внешнюю стенку своего капилляра в тесный контакт с внутренней поверхностью трофобластного эпителия, покрывающего ворсинки, который локально истончается. В результате ворсинчатая мембрана, разделяющая кровообращение матери и плода, чрезвычайно ослаблена, и эти участки, называемые васкулосинцитиальными мембранами, являются наиболее важными местами для диффузионного обмена (Plitman Mayo et al., 2016b). Локальное увеличение площади поперечного сечения капилляров также приводит к замедлению скорости потока, облегчая обмен.
Начало хорионического кровообращения
Эмбриональное сердце начинается как примитивная трубка, и первые сокращения наблюдаются примерно через 22 дня (начало 5-й недели после последней менструации). Сердце начинает биться до развития проводящей системы и до того, как сформируется компетентный клапанный механизм (Collins, 2016). Примитивные двусторонние аорты, каждая из которых состоит из вентральной и дорсальной частей, сливаются в течение 4-й эмбриональной недели (6 недель LMP), образуя единую дефинитивную нисходящую аорту.Пупочные артерии соединяются с примитивной дорсальной аортой (рис. 1). Сердечный выброс и частота сердечных сокращений увеличиваются пропорционально развивающемуся эмбриональному телу. К 10 неделям частота сердечных сокращений плода достигает своего пика на уровне около 170 ударов в минуту (ударов в минуту), а затем снижается до 120–160 ударов в минуту до конца беременности (van Heeswijk et al., 1990). Аномально медленная (Doubilet and Benson, 2005) и высокая (Doubilet et al., 2000) частота сердечных сокращений на втором месяце беременности связана с высоким риском гибели эмбриона.Предполагается, что последующая гипоперфузия вторичного желточного мешка, вызывающая прогрессирующую потерю структуры и некроз или отек, может объяснить, почему при беременности, обреченной на выкидыш, изменения диаметра мешочка могут на несколько дней предшествовать остановке сердца эмбриона. (Датта и Раут, 2017).
Хотя внутри первых ворсинок видна обширная капиллярная сеть, имеется мало свидетельств эффективного хорионического кровообращения в течение первого триместра. Капилляры остаются небольшого калибра и заполнены крупными ядросодержащими эритроцитами плода, выходящими из вторичного желточного мешка, которые плотно упакованы вместе (рис. 2).Наличие ядер делает эритроциты менее деформируемыми, чем их зрелые формы, и, таким образом, кровь имеет высокую вязкость (Jauniaux et al., 1991c). Для примитивных эритроцитов характерно наличие эмбриональных глобинов с высоким кислородным сродством (Manning et al., 2017). Когда дефинитивный эритропоэз начинается в печени плода примерно на 8 неделе беременности (Baron et al., 2013), количество ядерных эритроцитов падает (Jauniaux et al., 1991b) и происходит переключение на глобины плода / взрослого.Точно так же серийные реконструкции эмбрионов на этой стадии развития показывают, что связь между нисходящей аортой и пупочным кровообращением чрезвычайно узкая (Corner, 1929). Первоначально интерпретированное Корнером как свидетельство того, что два кровообращения дифференцируются независимо in situ , сужение должно ограничивать кровоток к плаценте, возможно, защищая формирующееся сердце от высокого сопротивления плацентарного кровообращения в этом процессе. Эти ограничения на установление обеих плацентарных циркуляций в течение первых 2 месяцев беременности подтверждают концепцию о том, что развивающийся эмбрион и его плацента защищены от чрезмерного воздействия кислорода в течение чувствительного периода органогенеза (Jauniaux et al., 2003б). Комбинация анатомических и физиологических барьеров обеспечивает эмбрион всем необходимым для его развития (Jauniaux et al., 2003c).
Рисунок 2 . Развитие сосудистой сети плаценты. (A) Плацентарные ворсинки гестационного возраста 6 недель до начала хорионального кровообращения, что свидетельствует о наличии ядросодержащих эритроцитов в развивающихся капиллярах плода (указано стрелкой). (B) Ворсинки на сроке гестации 14 недель, показывающие присутствие неядерных эритроцитов в более крупных сосудах внутри стромального ядра, что свидетельствует о начале хорионического кровообращения. (C) Ворсинки гестационного возраста 27 недель. К настоящему времени прорабатываются более мелкие периферические ворсинки. (D) Ворсинки гестационного возраста 40 недель с хорошо васкуляризованными терминальными ворсинками. Масштаб для всех изображений = 50 мкм. Пятно; гематоксилин и эозин для всех.
Хорионическое кровообращение прогрессивно развивается в течение 3-го месяца беременности и совпадает с установлением артериального притока в межворсинчатое пространство плаценты (Jauniaux et al., 2000).Как координируется начало двух циркуляций, неизвестно, но сигналы могут быть изменены перепадом давления через ворсинчатую мембрану после расширения межворсинчатого пространства, связанного с этим увеличения оксигенации или изменений местной продукции цитокинов или гормонов вторичным трофобластом. к увеличению напряжения сдвига на поверхности ворсинок.
Установление материнского артериального кровообращения к плаценте
Вопреки многим стандартным описаниям учебников по эмбриологии, артериальное кровообращение матери к плаценте человека не устанавливается полностью при нормальной беременности до конца первого триместра (Jauniaux et al., 2000). В течение первых недель беременности спиральные артерии матери, которые в конечном итоге будут снабжать плаценту, претерпевают обширное ремоделирование, которое включает потерю эластина и гладких мышц из их стенок и расширение терминальных сегментов, которые открываются в межворсинчатое пространство (Harris, 2010). Это ремоделирование обеспечивает постоянный высокий объем материнского кровотока через плаценту после начала кровообращения в конце первого триместра, но с низкой скоростью и давлением, что позволяет избежать механического повреждения ворсинок и обеспечивает адекватное время прохождения крови для матери. -плодный обмен (Burton et al., 2009).
Ремоделирование достигается за счет действия клеток вневорсинчатого трофобласта (EVT), которые мигрируют из плаценты в нижележащую децидуальную оболочку, как через строму, так и вниз по просветам спиральных артерий в качестве интерстициального и эндоваскулярного трофобласта соответственно. Величина эндоваскулярной миграции такова, что устья артерий эффективно закупорены в течение большей части первого триместра (Hustin and Schaaps, 1987; Burton et al., 1999), и только сеть межклеточных пространств соединяет просвет артерии с ней. межворсинчатое пространство (рисунок 3).Плазма может проходить через эти пространства с медленной скоростью, но эритроциты в значительной степени исключены. Следовательно, плацента заполнена прозрачной жидкостью на протяжении большей части первого триместра (Hustin et al., 1988), а концентрация кислорода относительно низкая (Jauniaux et al., 1999, 2000), хотя нет никаких доказательств того, что плацентарный ткани гипоксичны (Cindrova-Davies et al., 2015). Гистотрофное питание эндометриальных желез способствует поддержанию концепции в настоящее время (Burton et al., 2002) и обеспечивает богатый запас глюкозы для поддержания гликолиза (Burton et al., 2017).
Рисунок 3 . Цветное допплеровское картирование маточно-плацентарного кровообращения на 7 неделе 2 дня беременности, показывающее отсутствие кровообращения в плаценте (P). ECC, экзоколеомная полость; F, плод.
К концу первого триместра сеть межклеточных пространств постепенно сливается и расширяется, образуя каналы через эндоваскулярные «пробки», позволяя материнской артериальной крови свободно течь в межворсинчатое пространство (Burton et al., 1999; Roberts et al., 2017). Это развитие было задокументировано с помощью ультразвукового исследования, но лучше всего подтверждается трехкратным увеличением концентрации кислорода в плаценте между 10 и 12 неделями беременности, измеренным с помощью внутриартериального зонда (Jauniaux et al., 2000). Это повышение оксигенации и / или увеличение напряжения сдвига на поверхности ворсинок, вызванное кровотоком матери, который на этой стадии все еще пульсирующий (Collins et al., 2012), может стимулировать высвобождение местных вазодилататоров, таких как оксид азота (NO) из синцитиотрофобласта.Такие агенты, в свою очередь, могут действовать на близко расположенные капилляры плода, тем самым открывая хорионическое кровообращение. Это привлекательная гипотеза, но ее еще предстоит проверить; синцитиотрофобласт содержит синтазу оксида азота (NOS) (Myatt et al., 1993), но пока нет доступных данных, указывающих на чувствительность этого фермента к напряжению сдвига.
Нарушения ремоделирования спиральной артерии связаны с рядом осложнений беременности, включая выкидыш, преэклампсию, задержку роста плода (FGR) и преждевременные роды (Brosens et al., 2011). Как будет обсуждаться позже, возможно, что дефекты сердечного миогенеза возникают вторично по отношению к плохой плацентации из-за неправильной перфузии плаценты и генерации чрезмерного внутриплацентарного оксидативного стресса.
Оценка хорионического кровообращения
in vivoПоявление ультразвуковой допплеровской визуализации позволило отслеживать характеристики хорионического кровообращения на ранних сроках беременности путем мониторинга форм волн в пупочных артериях и их основных внутриплацентарных ветвях (Jauniaux et al., 1991c, 1992). Ранние исследования показали связь с продвижением беременности между изменениями формы волны скорости потока на допплеровском изображении и морфологическим развитием ворсинчатых деревьев и содержащихся в них капиллярных сетей (Loquet et al., 1988; Jauniaux et al., 1991b; Huisman et al. ., 1992; Mercé et al., 1996). Все эти исследования показали серьезные изменения сопротивления кровотоку в пупочно-плацентарной циркуляции в период перехода между первым и вторым триместрами.До 10 недели беременности конечный диастолический кровоток в пуповине отсутствует, что свидетельствует о высоком сопротивлении (рис. 4). Конечный диастолический кровоток постепенно появляется в пуповине между 12 и 14 неделями беременности (рис. 5), что указывает на снижение сопротивления и обеспечение непрерывной перфузии ворсин дефинитивной плаценты в течение всего сердечного цикла (Jauniaux et al., 1991b). ). Механизм снижения сопротивления сосудов через фетоплацентарный кровоток во втором триместре неизвестен.Между 9 и 15 неделями концентрации NO в ворсинчатой ткани и циклического гуанозинмонофосфата (цГМФ) положительно коррелируют с импедансом пупочной артерии, что позволяет предположить, что эти молекулы модулируют снижение сопротивления в пупочно-плацентарной циркуляции, которое происходит в первом триместре беременности (Lees et al., 1998). Прохождение фетальной крови через анатомически высокий контур сопротивления может привести к стимуляции эндотелиальной активности NOS, таким образом поддерживая расширение сосудов в пупочно-плацентарной циркуляции до тех пор, пока не произойдет дальнейшее развитие ворсинчатого дерева.С другой стороны, это может быть связано с заменой ядерных эритроцитов их более легко деформируемыми безъядерными аналогами (Jauniaux et al., 1991b).
Рисунок 4 . Кривые скорости кровотока в пупочной артерии через 10 недель и 6 дней показывают отсутствие конечного диастолического кровотока во всех сердечных циклах.
Рисунок 5 . Кривые скорости потока в пупочной артерии через 13 недель и 1 день показывают частичный конечный диастолический кровоток. В некоторых сердечных циклах кровоток наблюдается на протяжении почти всей диастолической фазы, что указывает на снижение сосудистого сопротивления в пупочно-плацентарном сосудистом русле.
Пиковая систолическая скорость увеличивается более чем в три раза между 7 и 10 неделями, а индекс сопротивления пуповины резко снижается примерно через 10 недель (Mäkikallio et al., 2005). Поскольку диаметр пути оттока увеличивается за тот же период, авторы пришли к выводу, что должно быть значительное увеличение пупочно-плацентарного объема кровотока в конце первого триместра. Это увеличение временно совпадает с завершением сердечного органогенеза (Gittenberger-de Groot et al., 2013) и с началом двухфазного диастолического наполнения предсердий, что свидетельствует об более активном пупочно-плацентарном кровообращении и повышенном венозном возврате к сердцу (Mäkikallio et al., 2005). Поскольку сосудистая сеть плаценты показывает только постепенные изменения длины и диаметра сосудов в течение этого периода (Jauniaux et al., 1991a), эти гемодинамические изменения должны предположительно отражать открытие либо соединения между аортой и пупочными артериями, либо существующих капилляров внутри ворсинок и уменьшение количества ядерных эритроцитов и, следовательно, общей вязкости крови.
Во время нормальной беременности постепенное снижение сопротивления кровотоку в пупочной артерии продолжается во втором и третьем триместрах, отражая увеличение сосудистой сети плаценты и / или развитие периферических ворсинок и создание более параллельных цепей. При беременности, осложненной тяжелым течением FGR, сопротивление может снова возрасти во второй половине беременности, что приведет к отсутствию или даже обратному конечному диастолическому кровотоку. У них есть следующие патологические корреляты.
Патология плаценты и развитие сердца плода
Эпидемиологические данные связывают индивидуальный риск сердечных заболеваний с различными характеристиками плаценты, включая ее вес, площадь поверхности и толщину (Barker et al., 2010, 2012; Eriksson et al., 2011). Хотя можно было ожидать, что изменение развития плаценты влияет на развитие сердца плода, как это происходит со многими другими органами, экспериментальных доказательств прямой связи мало. Сообщалось, что манипулирование путями киназного пути рецептора пролифератора-активатора пероксисом (PPAR) или митоген-активированного протеина (MAP) только в плаценте вызывает сердечные дефекты у мышей (Barak et al., 1999; Адамс и др., 2000). Механизмы остаются неизвестными, и необходимы дальнейшие исследования, чтобы полностью оценить степень того, что было названо осью сердце-плацента (Linask, 2013).
Связь между пороками сердца и аномалиями плаценты была обнаружена после патологического исследования плаценты после родов. Таким образом, синдром гипоплазии левых отделов сердца был связан с уменьшением веса плаценты, незрелостью ворсинок с уменьшением васкуляризации и васкулосинцитиальных мембран, а также с увеличением отложения фибрина (Jones et al., 2015). Неизвестно, опосредованы ли эффекты снижением эффективности транспорта, изменением эндокринной функции — было повышение уровня лептина в плаценте или гемодинамические изменения в пупочном кровотоке. О тенденции к уменьшению объема плаценты также сообщалось в проспективном исследовании сложных врожденных пороков сердца с использованием МРТ, а отсутствие статистической значимости может быть связано с относительно небольшим размером выборки (Andescavage et al., 2015). Сильная связь с FGR была недавно обнаружена у женщин, вынашивающих плод с врожденным пороком сердца и имеющих более высокий риск (отношение шансов 3.32; 95% ДИ от 2,39 до 4,56) при массе тела при рождении ниже 3-го центиля (Ruiz et al., 2016). Эксцентрическое введение пуповины также было связано с более высоким риском врожденного порока сердца (отношение шансов 2,33–3,76) (Albalawi et al., 2017). Основными дефектами были конотрункальные и лево-правые пороки сердца, и снова была связь с FGR. Наконец, тромботическая васкулопатия плода была связана с шестикратным увеличением врожденных пороков сердца (Saleemuddin et al., 2010).
Отделить эффекты функции плаценты от эффектов аберрантной пупочной гемодинамики в ситуации человека сложно. Экспериментальные манипуляции на животных моделях показали, что гемодинамика внутри желточного или пупочного кровотока может иметь большое влияние на дифференциацию кардиомиоцитов и развитие сердца (Kowalski et al., 2014; Midgett et al., 2017). Общая тема многих патологических исследований — это ЛГР. Как описано ранее, эти беременности часто связаны с отсутствием или изменением конечного диастолического артериального кровотока в пуповине, что свидетельствует о повышенном сосудистом сопротивлении плаценты (Arbeille, 1997; Soregaroli et al., 2002). Морфологические исследования, направленные на поиск коррелятов после родов, были сосредоточены на артериях в ворсинках ствола, которые, как полагают, являются основными сосудами сопротивления в плацентарной циркуляции. Хотя не происходит уменьшения количества сосудов внутри ворсинок (Jackson et al., 1995), что позволяет предположить, что васкулогенез и ангиогенез изначально были нормальными, были постоянные сообщения о медиальной гипертрофии и уменьшении просвета просвета (Fok et al. , 1990; Salafia et al., 1997; Mitra et al., 2000).
Мы недавно продемонстрировали, что эти изменения можно имитировать in vitro , подвергая артериальные эксплантаты, взятые из доношенных плацент, окислительному стрессу (Lu et al., 2017). Индукция стресса вызывает подавление активности фермента цистатионин-γ-лиазы, который генерирует газотрансмиттер сероводород. Сероводород поддерживает клетки гладких мышц сосудов в дифференцированном состоянии, а блокирование его производства заставляет клетки принимать патологический пролиферативный фенотип.Как обсуждалось ранее, беременности, осложненные FGR, обычно связаны с плохой плацентацией и недостаточным ремоделированием материнских спиральных артерий (Brosens et al., 2011). Аберрантное ремоделирование является мощным индуктором оксидативного стресса плаценты либо из-за повышенного напряжения сдвига на поверхности ворсинок, либо из-за неправильной перфузии и повреждения типа ишемии-реперфузии (Burton and Jauniaux, 2011). Поэтому мы предполагаем, что изменение сопротивления сосудов плаценты и формы волны пупочной артерии является вторичным по отношению к усилению оксидативного стресса плаценты на более поздних сроках беременности, хотя патофизиологические семена появляются в первом триместре.Влияние на сердце плода в настоящее время неизвестно, но можно предположить, что повышенное сопротивление пупочно-плацентарного кровообращения вызывает определенную степень гиперплазии.
Выводы
Развитие сердца и плаценты, вероятно, тесно взаимосвязано через несколько механизмов. Во-первых, неправильная плацентация приводит к задержке роста плода, а нарушение снабжения питательными веществами или неблагоприятная эндокринная среда плода могут оказывать неспецифическое влияние на рост и дифференциацию многих систем органов (Burton et al., 2016). Недавнее исследование на примате, отличном от человека, показало, что ограничение роста имитирует ускоренное старение сердца (Kuo et al., 2017), но подробное рассмотрение этих эффектов выходит за рамки настоящего обзора. Во-вторых, сердечные и плацентарные аномалии могут сосуществовать из-за полиморфизма в генетических путях развития, общих для обоих органов, в частности, регулируемых с помощью передачи сигналов Wnt / ß-катенина, или из-за нехватки ключевых микронутриентов, таких как фолиевая кислота (Linask, 2013). Во время эволюции генные сети, лежащие в основе развития других органов, были задействованы плацентой (Cross et al., 2003), и поэтому основные процессы, такие как клеточная адгезия и ангиогенез, разделяются с сердцем. Следовательно, нарушение интегрина альфа 4 или его лигандной молекулы адгезии сосудистых клеток (VCAM-1) связано как с основными плацентарными, так и с сердечными аномалиями. В плаценте происходит нарушение слияния аллантоиса с хорионом, тогда как в сердце наблюдается аберрантное развитие эпикарда и коронарных сосудов (Kwee et al., 1995; Yang et al., 1995). Аналогичная ситуация возникает с Hand-1 (McFadden et al., 2005), при этом эмбрионы мышей с нокаутом умирают в день E8.5 из-за плацентарной недостаточности. В-третьих, серьезные аномалии, такие как транспозиции, могут возникнуть, если плацента не может функционировать как селективный барьер для ксенобиотиков и других тератогенов. Наконец, в центре внимания находится то, что отклоняющаяся от нормы гемодинамика пупочно-плацентарного кровообращения может влиять на развитие сердца. Поскольку это кровообращение устанавливается только к концу периода органогенеза сердца, более вероятно, что проблемы с плацентой влияют на биомеханическую дифференцировку сердца на более поздних сроках беременности, когда плацента получает ~ 40% сердечного выброса плода.Изменения сопротивления пупочных сосудов из-за тромботической васкулопатии или медиальной гиперплазии в артериях стволовых ворсинок могут влиять на дифференцировку кардиомиоцитов, приводя к гипо- или гиперпластическим синдромам. Для проверки этой гипотезы требуются дополнительные исследования, но если они окажутся верными, то вмешательство, например донорство сероводорода, может оказаться полезным (Lu et al., 2017).
Авторские взносы
Все перечисленные авторы внесли существенный, прямой и интеллектуальный вклад в работу и одобрили ее к публикации.
Заявление о конфликте интересов
Авторы заявляют, что исследование проводилось при отсутствии каких-либо коммерческих или финансовых отношений, которые могут быть истолкованы как потенциальный конфликт интересов.
Благодарности
Авторы выражают признательность за вклад, внесенный их многочисленными коллегами в идеи, представленные здесь на протяжении многих лет, а также за щедрость финансирующих агентств, которые поддержали их исследования.
Список литературы
Адамс, Р.Х., Поррас, А., Алонсо, Г., Джонс, М., Винтерстен, К., Панелли, С. и др. (2000). Существенная роль киназы p38alpha MAP в плацентарном, но не эмбриональном сердечно-сосудистом развитии. Мол. Cell 6, 109–116. DOI: 10.1016 / S1097-2765 (05) 00014-6
CrossRef Полный текст | Google Scholar
Альбалави А., Бранкузи Ф., Аскин Ф., Эхсанипур Р., Ван Дж., Бурд И. и др. (2017). Плацентарные особенности плодов с врожденным пороком сердца. J. Ultrasound Med. 36, 965–972. DOI: 10.7863 / ультра.16.04023
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Andescavage, N., Yarish, A., Donofrio, M., Bulas, D., Evangelou, I., Vezina, G., et al. (2015). Трехмерная объемная МРТ-оценка плаценты у плодов со сложным врожденным пороком сердца. Плацента 36, 1024–1030. DOI: 10.1016 / j.placenta.2015.06.013
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Аплин, Дж. Д., Уиттакер, Х., Яна Лим, Ю. Т., Свитлик, С., Чарнок, Дж., И Джонс, К. Дж. (2015). Гемангиобластные очаги в плаценте первого триместра человека: распределение и гестационный профиль. Плацента 36, 1069–1077. DOI: 10.1016 / j.placenta.2015.08.005
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Барак Ю., Нельсон, М. К., Онг, Э. С., Джонс, Ю. З., Руис-Лозано, П., Чиен, К. Р. и др. (1999). Гамма PPAR требуется для развития плацентарной, сердечной и жировой ткани. Мол. Cell 4, 585–595. DOI: 10.1016 / S1097-2765 (00) 80209-9
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Баркер Д. Дж., Ларсен Г., Осмонд К., Торнбург К. Л., Каянти Е. и Эрикссон Дж. Г. (2012). Плацентарные истоки внезапной сердечной смерти. Внутр. J. Epidemiol. 41, 1394–1399. DOI: 10.1093 / ije / dys116
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Баркер Д. Дж., Торнбург К. Л., Осмонд К., Каянти, Э., и Эрикссон, Дж. Г. (2010). Площадь поверхности плаценты и гипертония у потомства в более позднем возрасте. Внутр. J. Dev. Биол. 54, 525–530. DOI: 10.1387 / ijdb.082760db
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Brosens, I., Pijnenborg, R., Vercruysse, L., and Romero, R. (2011). «Великие акушерские синдромы» связаны с нарушениями глубокой плацентации. Am. J. Obstet. Гинеколь. 204, 193–201. DOI: 10.1016 / j.ajog.2010.08.009
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Бертон, Г. Дж., И Жонье, Э. (1995). Сонографические, стереологические и велосиметрические оценки допплеровского потока для оценки зрелости плаценты. руб. J. Obstet. Gynaecol. 102, 818–825. DOI: 10.1111 / j.1471-0528.1995.tb10849.x
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Бертон, Г. Дж., Жоно, Э., и Чарнок-Джонс, Д. С. (2010). Влияние внутриутробной среды на развитие плаценты человека. Внутр. J. Dev. Биол. 54, 303–312. DOI: 10.1387 / ijdb.082764gb
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Бертон, Дж. Дж., Жоно, Э., и Мюррей, А. Дж. (2017). Кислородное и плацентарное развитие; параллели и различия с биологией опухоли. Плацента 56, 14–18. DOI: 10.1016 / j.placenta.2017.01.130
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Бертон, Дж. Дж., Жоно, Э., и Уотсон, А. Л. (1999).Материнские артериальные связи с межворсинчатым пространством плаценты в течение первого триместра беременности человека; Возвращение к коллекции Бойда. Am. J. Obstet. Гинеколь. 181, 718–724. DOI: 10.1016 / S0002-9378 (99) 70518-1
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Бертон, Дж. Дж., Уотсон, А. Л., Хэмпсток, Дж., Скеппер, Дж. Н., и Жоно, Э. (2002). Маточные железы обеспечивают гистиотрофное питание плода человека в первом триместре беременности. J. Clin. Эндокринол. Метаб. 87, 2954–2959. DOI: 10.1210 / jcem.87.6.8563
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Бертон, Дж. Дж., Вудс, А. У., Жоно, Э., и Королевство, Дж. К. (2009). Реологические и физиологические последствия преобразования материнских спиральных артерий в маточно-плацентарный кровоток во время беременности человека. Плацента 30, 473–482. DOI: 10.1016 / j.placenta.2009.02.009
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Циндрова-Дэвис, Т., Jauniaux, E., Elliot, M. G., Gong, S., Burton, G.J., и Charnock-Jones, D. S. (2017). RNA-seq показывает сохранение функции желточных мешков человека, мыши и курицы. Proc. Natl. Акад. Sci. США 114, E4753 – E4761. DOI: 10.1073 / pnas.1702560114
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Циндрова-Дэвис, Т., ван Патот, М. Т., Гарднер, Л., Жоно, Э., Бертон, Г. Дж., И Чарнок-Джонс, Д. С. (2015). Энергетический статус и передача сигналов HIF в ворсинках хориона не показывают доказательств гипоксического стресса во время раннего развития плаценты у человека. Мол. Гм. Репрод. 21, 296–308. DOI: 10,1093 / мольчр / gau105
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Коллинз П. (2016). «Ранняя эмбриональная циркуляция», в Grays Anatomy , ed S. Standring (Филадельфия, Пенсильвания: Elsevier), 200–204.
Коллинз, С. Л., Биркс, Дж. С., Стивенсон, Г. Н., Папагеоргиу, А. Т., Ноубл, Дж. А., и Импи, Л. (2012). Измерение струй спиральной артерии: общие принципы и различия, наблюдаемые при беременности с малым размером для гестационного возраста. Ультразвуковой акушер. Гинеколь. 40, 171–178. DOI: 10.1002 / uog.10149
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Корнер, Г. У. (1929). Хорошо сохранившийся человеческий эмбрион из 10 сомитов. Contrib. Эмбриол. 20, 81–102.
Google Scholar
Кросс, Дж. К., Бачик, Д., Добрич, Н., Хембергер, М., Хьюз, М., Симмонс, Д. Г. и др. (2003). Гены, развитие и эволюция плаценты. Плацента 24, 123–130. DOI: 10.1053 / plac.2002.0887
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Датта М. Р. и Раут А. (2017). Эффективность параметров УЗИ в первом триместре для прогнозирования самопроизвольного аборта в раннем возрасте. Внутр. J. Gynaecol. Акушерство. 138, 325–330. DOI: 10.1002 / ijgo.12231
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Демир Р., Кауфманн П., Кастеллуччи М., Эрбенги Т. и Котовски А. (1989). Васкулогенез и ангиогенез плода в ворсинах плаценты человека. Acta Anat. 136, 190–203. DOI: 10.1159 / 000146886
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Doubilet, P. M., Benson, C. B., and Chow, J. S. (2000). Исход беременностей с учащенным сердцебиением эмбриона в начале первого триместра. Am. Дж. Рентгенол . 175, 67–69. DOI: 10.2214 / ajr.175.1.1750067
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Doubilet, P. M., and Benson, C. B. (2005). Исход беременностей в первом триместре с низкой частотой сердечных сокращений эмбриона на 6-7 неделях беременности и нормальной частотой сердечных сокращений к 8 неделям при УЗИ. Радиология 236, 643–646. DOI: 10.1148 / radiol.2362040880
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Эрикссон, Дж. Г., Каянти, Э., Торнбург, К. Л., Осмонд, К., и Баркер, Д. Дж. (2011). Размер тела матери и размер плаценты предсказывают ишемическую болезнь сердца у мужчин. Eur. Heart J. 32, 2297–2303. DOI: 10.1093 / eurheartj / ehr147
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Фок Р.Ю., Павлова З., Бениршке К., Пол, Р. Х., и Платт, Л. Д. (1990). Корреляция артериальных поражений с допплеровской велосиметрией пупочной артерии в плаценте при недоношенных беременностях. Акушерство. Гинеколь. 75, 578–583.
PubMed Аннотация | Google Scholar
Гиттенбергер-де Гроот, А. К., Бартелингс, М. М., Пельманн, Р. Э., Хаак, М. К., и Йонгблоед, М. Р. (2013). Эмбриология сердца и ее влияние на понимание болезней сердца плода и новорожденного. Семин. Fetal Neonatal Med. 18, 237–244. DOI: 10.1016 / j.siny.2013.04.008
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Гордон, З., Эйтан, О., Яффа, А. Дж., И Элад, Д. (2007). Кровоток плода в моделях ветвления сосудистой сети хорионической артерии. Ann. Акад. Sci. 1101, 250–265. DOI: 10.1196 / annals.1389.037
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Gulbis, B., Jauniaux, E., Cotton, F., and Stordeur, P. (1998). Структура белков и ферментов в жидких полостях гестационного мешка первого триместра: отношение к абсорбционной роли вторичного желточного мешка. Мол. Гм. Репрод. 4, 857–862. DOI: 10,1093 / мольчр / 4,9,857
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Харрис, Л. К. (2010). Обзор: взаимодействие трофобластов и сосудов на ранних сроках беременности: как реконструировать сосуд. Плацента 31 (Дополнение), S93 – S98. DOI: 10.1016 / j.placenta.2009.12.012
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Хоув, Дж. Р., Кёстер, Р. В., Фороухар, А. С., Асеведо-Болтон, Г., Фрейзер, С.Э. и Гариб М. (2003). Силы внутрисердечной жидкости являются важным эпигенетическим фактором эмбрионального кардиогенеза. Природа 421, 172–177. DOI: 10.1038 / nature01282
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Хьюсман, Т. В., Стюарт, П. А., и Владимирофф, Дж. У. (1992). Допплерография нормального раннего кровообращения плода. Ультразвуковой акушер. Гинеколь. 2, 300–305. DOI: 10.1046 / j.1469-0705.1992.02040300.x
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Хастин, Дж.и Шаапс Дж. П. (1987). Эхографо-анатомические исследования границы матернотрофобласта в первом триместре беременности. Am. J. Obstet. Гинеколь. 157, 162–168. DOI: 10.1016 / S0002-9378 (87) 80371-X
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Хастин Дж., Шаапс Дж. П. и Ламботт Р. (1988). Анатомические исследования маточно-плацентарной васкуляризации в I триместре беременности. Трофоб. Res. 3, 49–60.
Google Scholar
Джексон, М.Р., Мэйхью, Т. М., и Бойд, П. А. (1992). Количественное описание развития и созревания ворсинок от 10 недель беременности до срока. Плацента 13, 357–370. DOI: 10.1016 / 0143-4004 (92)
-7
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Джексон, М. Р., Уолш, А. Дж., Морроу, Р. Дж., Маллен, Дж. Б., Лай, С. Дж. И Ричи, Дж. У. (1995). Уменьшение образования ворсинок плаценты при беременности с малым для гестационного возраста: взаимосвязь с допплеровскими кривыми пупочной артерии. Am. J. Obstet. Гинеколь. 172, 518–525. DOI: 10.1016 / 0002-9378 (95)
-9PubMed Аннотация | CrossRef Полный текст | Google Scholar
Jauniaux, E., Burton, G.J., Moscosco, G.J. и Hustin, J. (1991a). Развитие ранней плаценты: морфометрическое исследование. Плацента 12, 269–276.
PubMed Аннотация | Google Scholar
Jauniaux, E., Hempstock, J., Greenwold, N., and Burton, G.J. (2003a). Трофобластный оксидативный стресс в связи с временными и региональными различиями материнского плацентарного кровотока при нормальных и аномальных ранних беременностях. Am. J. Pathol. 162, 115–125. DOI: 10.1016 / S0002-9440 (10) 63803-5
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Jauniaux, E., Gulbis, B., and Burton, G.J. (2003b). Гестационный мешок человека в первом триместре беременности ограничивает, а не способствует передаче кислорода плоду — обзор. Плацента 24 (Дополнение A), S86 – S93.
PubMed Аннотация | Google Scholar
Jauniaux, E., Gulbis, B., and Burton, G.J. (2003c). Физиологические последствия материнско-плодного градиента кислорода на ранних сроках беременности человека. Репродукция. Биомед. Интернет 7, 250–253.
PubMed Аннотация | Google Scholar
Jauniaux, E., Jurkovic, D., and Campbell, S. (1991b). in vivo исследования анатомии и физиологии раннего плацентарного кровообращения человека. УЗИ. Акушер. Гинеколь. 1, 435–445.
PubMed Аннотация | Google Scholar
Jauniaux, E., Jurkovic, D., Campbell, S., and Hustin, J. (1992). Допплерография ультразвуковых особенностей развивающегося плацентарного кровообращения: корреляция с анатомическими данными. Am. J. Obstet. Гинеколь. 166, 585–587. DOI: 10.1016 / 0002-9378 (92) 91678-4
CrossRef Полный текст | Google Scholar
Jauniaux, E., Jurkovic, D., Campbell, S., Kurjak, A., and Hustin, J. (1991c). Исследование плацентарного кровообращения с помощью цветного допплера. Am. J. Obstet. Гинеколь. 164, 486–488.
Google Scholar
Jauniaux, E., Jurkovic, D., Henriet, Y., Rodesch, F., and Hustin, J. (1991d). Развитие вторичного желточного мешка человека: соотношение сонографических и анатомических особенностей. Hum. Репрод. 6, 1160–1166.
Google Scholar
Jauniaux, E., Watson, A. L., Hempstock, J., Bao, Y.-P., Skepper, J. N., and Burton, G.J. (2000). Начало артериального кровотока у матери и оксидативный стресс плаценты; возможный фактор несостоятельности беременности на ранних сроках. Am. J. Pathol. 157, 2111–2122. DOI: 10.1016 / S0002-9440 (10) 64849-3
CrossRef Полный текст | Google Scholar
Jauniaux, E., Watson, A. L., Ozturk, O., Quick, D.и Бертон Г. (1999). In vivo Измерение внутриматочных газов и кислотно-щелочных значений на ранних сроках беременности человека. Hum. Репрод. 14, 2901–2904. DOI: 10.1093 / humrep / 14.11.2901
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Йирковска М., Яначек Й., Калаб Й. и Кубинова Л. (2008). Трехмерное расположение капиллярного ложа и его связь с микрореологией терминальных ворсинок нормальной доношенной плаценты. Плацента 29, 892–897.DOI: 10.1016 / j.placenta.2008.07.004
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Джонс, К. Дж., И Жоно, Э. (1995). Ультраструктура материнско-эмбрионального интерфейса в первом триместре беременности. Микрон 26, 145–173. DOI: 10.1016 / 0968-4328 (95) 00002-L
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Джонс, Х. Н., Ольбрих, С. К., Смит, К. Л., Кнота, Дж. Ф., Хабли, М., Рамос-Гонсалес, О., и др. (2015).Синдром гипоплазии левых отделов сердца связан со структурными и сосудистыми аномалиями плаценты и нарушением регуляции лептина. Плацента 36, 1078–1086. DOI: 10.1016 / j.placenta.2015.08.003
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Кауфманн П., Лакхардт М. и Лейзер Р. (1988). Трехмерное изображение сосудистой системы плода в плаценте человека. Трофоб. Res. 3, 113–137. DOI: 10.1007 / 978-1-4615-8109-3_9
CrossRef Полный текст | Google Scholar
Ковальский, В.Дж., Пеккан, К., Тинни, Дж. П., и Келлер, Б. Б. (2014). Изучение биомеханики сердечно-сосудистой системы и причин врожденных пороков сердца. Фронт. Physiol. 5: 408. DOI: 10.3389 / fphys.2014.00408
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Куо, А. Х., Ли, К., Ли, Дж., Хубер, Х. Ф., Натаниэльс, П. В., и Кларк, Г. Д. (2017). Ремоделирование сердца в модели бабуина с ограничением внутриутробного развития имитирует ускоренное старение. Дж.Physiol. 595, 1093–1110. DOI: 10.1113 / JP272908
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Кви, Л., Болдуин, Х. С., Шен, Х. М., Стюарт, К. Л., Бак, К., Бак, К. А. и др. (1995). Нарушение развития эмбриональной и внеэмбриональной систем кровообращения у мышей с дефицитом молекулы адгезии сосудистых клеток (VCAM-1). Разработка 121, 489–503.
PubMed Аннотация | Google Scholar
Lees, C., Jauniaux, E., Jurkovic, D.и Кэмпбелл С. (1998). Продукция оксида азота плацентой и сопротивление сосудов пупочной артерии на ранних сроках беременности. Акушерство. Гинеколь. 91 (5 Pt 1), 761–765.
PubMed Аннотация | Google Scholar
Льюис, П. М., Данн, М. П., МакМэхон, Дж. А., Логан, М., Мартин, Дж. Ф., Сен-Жак, Б. и др. (2001). Модификация холестерина sonic hedgehog необходима для активности передачи сигналов на большие расстояния и эффективной модуляции передачи сигналов с помощью Ptc1. Cell 105, 599–612.DOI: 10.1016 / S0092-8674 (01) 00369-5
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Линаск, К. К. (2013). Ось сердце-плацента в первый месяц беременности: индукция и профилактика сердечно-сосудистых врожденных дефектов. J. Беременность 2013: 320413. DOI: 10.1155 / 2013/320413
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Линаск, К. К., Хан, М., Браво-Валенсуэла, Н. Дж. (2014). Изменения желточной и маточно-плацентарной гемодинамики: последствия для развития сердечно-сосудистой системы. Фронт. Physiol. 5: 390. DOI: 10.3389 / fphys.2014.00390
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Локет П., Бротон Пипкин Ф., Саймондс Э. М. и Рубин П. К. (1988). Кривые скорости кровотока и сосудистое образование плаценты. Ланцет 2, 1252–1253.
PubMed Аннотация
Лу, Л., Кингдом, Дж., Бертон, Дж. Дж., И Циндрова-Дэвис, Т. (2017). Ремоделирование артерий стволовых ворсинок плаценты, связанное со сниженным синтезом сероводорода, способствует задержке роста плода человека. Am. J. Pathol. 187, 908–920. DOI: 10.1016 / j.ajpath.2016.12.002
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Мякикаллио К., Йуппила П. и Текай А. (2004). Гемодинамика матки, плаценты и желточного мешка в первом триместре при преэклампсии и преждевременных родах. Hum. Репрод. 19, 729–733. DOI: 10.1093 / humrep / deh206
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Мэннинг, Л. Р., Попович, А. М., Падован, Дж.К., Чайт Б. Т. и Мэннинг Дж. М. (2017). Гель-фильтрация разбавленных эмбриональных гемоглобинов человека выявляет основу для их повышенного связывания с кислородом. Анал. Биохим. 519, 38–41. DOI: 10.1016 / j.ab.2016.12.008
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Макфадден, Д. Г., Барбоза, А. К., Ричардсон, Дж. А., Шнайдер, М. Д., Шривастава, Д., и Олсон, Е. Н. (2005). Факторы транскрипции Hand1 и Hand2 регулируют расширение желудочков сердца эмбриона в зависимости от дозы гена. Разработка 132, 189–201. DOI: 10.1242 / dev.01562
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Мерсе, Л. Т., Барко, М. Дж., И Бау, С. (1996). Цветная допплеровская сонографическая оценка плацентарного кровообращения в первом триместре нормальной беременности. J. Ultrasound Med. 15, 135–142. DOI: 10.7863 / jum.1996.15.2.135
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Midgett, M., Thornburg, K., and Rugonyi, S.(2017). Паттерны кровотока лежат в основе пороков развития сердца. Am. J. Physiol. Heart Circ. Physiol. 312, H632 – H642. DOI: 10.1152 / ajpheart.00641.2016
PubMed Аннотация | CrossRef Полный текст
Митра, С. К., Сешан, С. В., и Риачи, Л. Е. (2000). Морфометрия плацентарных сосудов при задержке роста и повышенном сопротивлении допплеровскому кровотоку пупочной артерии. J. Matern. Fetal Med. 9, 282–286. DOI: 10.1002 / 1520-6661 (200009/10) 9: 5 <282 :: AID-MFM5> 3.0.CO; 2-J
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Мятт, Л., Брокман, Д. Э., Эйс, А. Л., и Поллок, Дж. С. (1993). Иммуногистохимическая локализация синтазы оксида азота в плаценте человека. Плацента 14, 487–495. DOI: 10.1016 / S0143-4004 (05) 80202-4
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Переда, Дж., И Ниими, Г. (2008). Эритропоэз эмбриона в желточном мешке человека: два разных отсека для двух разных процессов. Microsc. Res. Tech. 71, 856–862. DOI: 10.1002 / jemt.20627
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Плитман Мэйо, Р., Чарнок-Джонс, Д. С., Бертон, Г. Дж., И Ойен, М. Л. (2016a). Трехмерное моделирование терминальных ворсинок плаценты человека. Плацента 43, 54–60. DOI: 10.1016 / j.placenta.2016.05.001
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Плитман Мэйо, Р., Олстхорн, Дж., Чарнок-Джонс, Д.С., Бертон, Дж. Дж., И Ойен, М. Л. (2016b). Компьютерное моделирование взаимосвязи структура-функция в терминальных ворсинах плаценты человека. J. Biomech. 49, 3780–3787. DOI: 10.1016 / j.jbiomech.2016.10.001
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Робертс, В. Х. Дж., Морган, Т. К., Беднарек, П., Морита, М., Бертон, Г. Дж., Ло, Дж. О. и др. (2017). В начале первого триместра маточно-плацентарный кровоток и прогрессирующая дезинтеграция спиральных артериальных пробок: новые выводы из ультразвукового исследования с контрастным усилением и тканевой гистопатологии. Hum. Репрод. 32, 2382–2393. DOI: 10.1093 / humrep / dex301
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Руис А., Феррер К., Санчес О., Рибера И., Аревало С., Аломар О. и др. (2016). Плацентарные осложнения у женщин, вынашивающих плод с врожденным пороком сердца. J. Matern. Fetal Neonatal Med. 29, 3271–3275. DOI: 10.3109 / 14767058.2015.1121480
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Салафия, К.М., Пецзулло, Дж. К., Миниор, В. К., и Дивон, М. Ю. (1997). Плацентарная патология отсутствия и обратного конечного диастолического кровотока у плодов с задержкой роста. Акушерство. Гинеколь. 90, 830–836. DOI: 10.1016 / S0029-7844 (97) 00473-0
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Салафия, К. М., Ямпольский, М., Шлахтер, А., Мандель, Д. Х., и Шварц, Н. (2012). Разнообразие формы плаценты: когда оно возникает? Плацента 33, 164–170. DOI: 10.1016 / j.плацента.2011.12.002
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Салимуддин, А., Тантбиройн, П., Сиройс, К., Крам, К. П., Бойд, Т. К., Творогер, С., и др. (2010). Акушерские и перинатальные осложнения плаценты при тромботической васкулопатии плода. Pediatr. Dev. Патол. 13, 459–464. DOI: 10.2350 / 10-01-0774-OA.1
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Сорегароли, М., Бонера, Р., Данти, Л., Динольфо, Д., Taddei, F., Valcamonico, A., et al. (2002). Прогностическая роль допплеровской велосиметрии пупочной артерии у плодов с задержкой роста. J. Matern. Fetal Neonatal Med. 11, 199–203. DOI: 10.1080 / jmf.11.3.199.203
PubMed Аннотация | CrossRef Полный текст | Google Scholar
van Heeswijk, M., Nijhuis, J. G., and Hollanders, H.M. (1990). Частота сердечных сокращений плода на ранних сроках беременности. Early Hum. Dev. 22, 151–156.
PubMed Аннотация | Google Scholar
Ямпольский, М., Салафия, К. М., Шлахтер, О., Хаас, Д., Ойкер, Б., и Торп, Дж. (2009). Центральное расположение пуповины в плаценте человека влияет на эффективность плаценты. Плацента 30, 1058–1064. DOI: 10.1016 / j.placenta.2009.10.001
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Янг Дж. Т., Рейберн Х. и Хайнс Р. О. (1995). События клеточной адгезии, опосредованные интегринами альфа-4, важны для развития плаценты и сердца. Разработка 121, 549–560.
PubMed Аннотация | Google Scholar
Чжан, Э. К., Бертон, Г. Дж., Смит, С. К., и Чарнок-Джонс, Д. С. (2002). Адаптация сосудов плаценты во время беременности и на большой высоте: изменение диаметра и покрытия периваскулярных клеток. Плацента 23, 751–762. DOI: 10.1053 / plac.2002.0856
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Ограничение внутриутробного роста (нарушение роста плода) | ColumbiaDoctors
Что такое ограничение внутриутробного развития (ЗВУР)?
Ограничение внутриутробного развития — это термин, используемый для описания состояния, при котором плод меньше ожидаемого в течение нескольких недель беременности.Плод с ЗВУР часто имеет предполагаемый вес плода менее 10-го перцентиля или менее 90 процентов от всех других плодов того же гестационного возраста.
ЗВУР может начаться на любом сроке беременности. Раннее начало ЗВУР часто связано с хромосомными аномалиями, материнскими заболеваниями или серьезными проблемами с плацентой. Задержка роста (после 32 недель) обычно связана с другими проблемами. С ЗВУР рост всего тела и органов ребенка ограничен, а клетки тканей и органов могут не вырасти настолько большими или многочисленными.Когда кровоток через плаценту недостаточен, плод может получать только небольшое количество кислорода. Это может привести к снижению частоты сердечных сокращений плода, подвергая ребенка большому риску.
Что вызывает задержку внутриутробного развития плода?
Ограничение внутриутробного развития возникает, когда проблема или аномалия препятствуют росту клеток и тканей или вызывают уменьшение размеров клеток. Это может произойти, когда плод не получает необходимых питательных веществ и кислорода, необходимых для роста и развития органов и тканей, или из-за инфекции.Некоторые факторы, которые могут способствовать ЗВУР, включают следующее:
Материнские факторы:
- высокое кровяное давление
- хроническая болезнь почек
- диабет на поздней стадии
- Болезнь сердца или органов дыхания
- недоедание, анемия
- инфекция
- злоупотребление психоактивными веществами (алкоголь, наркотики)
- курение сигарет
Факторы, влияющие на матку и плаценту:
- снижение кровотока в матке и плаценте
- отслойка плаценты (отслоение плаценты от матки)
- предлежание плаценты (прикрепление плаценты низко в матке)
- Инфекция в тканях вокруг плода
Факторы, связанные с развитием ребенка (плода):
- многоплодие (двойня, тройня и др.))
- инфекция
- врожденные дефекты
- хромосомная аномалия
Как диагностируется задержка внутриутробного развития?
Во время беременности размер плода можно оценить по-разному. Высота глазного дна (верхняя часть матки матери) может быть измерена от лобковой кости. Это измерение в сантиметрах обычно соответствует количеству недель беременности после 20-й недели. Если для количества недель измерения низкие, ребенок может быть меньше, чем ожидалось.Другие диагностические процедуры могут включать следующее:
- Ультразвук: Ультразвук (тест с использованием звуковых волн для создания изображения внутренних структур) — более точный метод оценки размера плода. Можно измерить голову и живот плода и сравнить их с диаграммой роста для оценки веса плода. Окружность живота плода является полезным индикатором питания плода.
- Допплеровский кровоток: Другой способ интерпретировать и диагностировать ЗВУР во время беременности — это Допплеровский кровоток, который использует звуковые волны для измерения кровотока.Звук движущейся крови создает волны, отражающие скорость и количество крови, движущейся по кровеносному сосуду. Кровеносные сосуды головного мозга плода и кровоток в пуповине можно проверить с помощью допплеровских исследований кровотока.
- Прибавка в весе матери: прибавка в весе матери также может указывать на рост ребенка. Небольшая прибавка в весе матери во время беременности может соответствовать маленькому ребенку.
Как управляется ограничение внутриутробного развития (ЗВУР)?
Ведение ЗВУР зависит от степени ограничения роста и от того, насколько рано возникла проблема во время беременности.Как правило, чем раньше и серьезнее ограничение роста, тем выше риск для плода. Может потребоваться тщательное наблюдение за плодом с ЗВУР и постоянное тестирование. Вот некоторые из способов обнаружения потенциальных проблем:
- Подсчет движений плода: отслеживание толчков и движений плода. Изменение количества или частоты может означать, что плод находится в состоянии стресса.
- Нестрессовое тестирование: тест, который отслеживает частоту сердечных сокращений плода на предмет учащения с движениями плода, что является признаком благополучия плода.
- Биофизический профиль: тест, сочетающий нестрессовый тест с ультразвуком для оценки благополучия плода.
- Ультразвук: Ультразвук используется для наблюдения за работой внутренних органов и для оценки кровотока через различные сосуды. Ультразвук используется для наблюдения за ростом плода.
- Допплеровские исследования кровотока: Тип ультразвука, при котором для измерения кровотока используются звуковые волны.
Хотя обратить вспять ЗВУР невозможно, некоторые методы лечения могут помочь замедлить или минимизировать эффекты, в том числе:
- Питание: Некоторые исследования показали, что увеличение питания матери может увеличить прибавку в весе во время беременности и рост плода.
- Постельный режим: Постельный режим в больнице или дома может помочь улучшить кровообращение плода.