УЗИ (цервикометрия) шейки матки при беременности
УЗИ шейки матки – безопасный информативный метод диагностики, который позволяет врачу оценить соответствие длины шейки сроку гестации, а также определить состояние внутреннего и наружного зева. Такое исследование является основой профилактики угрозы прерывания беременности.
Показания к цервикометрии
УЗИ шейки матки проводится в рамках плановых скрининговых исследований:
- на 11-14 неделях – состояние шейки позволяет оценить риски прерывания;
- в 22-24 недели – исследование проводится с целью определения вероятности позднего выкидыша;
- в 30-34 недели – определяется готовность к родам.
В том случае, если у пациентки есть заболевания или основания подозревать определенные патологии вынашивания, врач может назначить внеплановые ультразвуковые исследования. Их частота определяется в индивидуальном порядке, частых обследований не стоит бояться – метод абсолютно безболезненный и безопасный для здоровья будущей мамы и малыша.
УЗИ шейки матки может проводиться чаще в случаях наличия рубцов (в результате травматичных родов в анамнезе, оперативных вмешательств и пр.), невынашивания беременностей в прошлом, выкидышах, абортах, в настоящем – при многоводии, многоплодной беременности и других особенностях, обязывающих уделять пациентке больше внимания.
Расшифровка и показатели нормы
Шейка матки представляет собой своеобразную трубку, соединяющую матку и влагалище. До беременности ее длина составляет 3-4 см, диаметр – 2,5 см. В первом триместре шейка длиннее, до 4,5 см. Если по результатам УЗИ шейки матки ее длина менее 2 см, это может быть свидетельством истмико-цервикальной недостаточности и говорить о риске невынашивания.
Во 2 и 3 триместрах также оценивается размер, мягкость (эластичность) шейки, непосредственно к сроку родов она размягчается и укорачивается.
Как проводится исследование
УЗИ шейки матки проводится в рамках комплексного трансвагинального/трансабдоминального исследования. Эти методы могут сочетаться друг с другом. Трансвагинальное УЗИ врач назначает по показаниям, в ряде случаев, например, при гипертонусе матки, оно не может быть задействовано. Специальной подготовки к диагностике не требуется.
Эти методы могут сочетаться друг с другом. Трансвагинальное УЗИ врач назначает по показаниям, в ряде случаев, например, при гипертонусе матки, оно не может быть задействовано. Специальной подготовки к диагностике не требуется.
Где сделать УЗИ шейки матки
Для того чтобы пройти УЗИ шейки матки в рамках комплексного ультразвукового обследования при беременности, вы можете обратиться в клинику «Семейный доктор». В наших отделениях используется современное УЗ-оборудование ведущих производителей, вы можете положиться на квалификацию, профессионализм и богатый опыт наших диагностов: мы гарантируем качество и точность любых диагностических процедур. Все результаты и заключения вы получаете на руки в короткие сроки, при необходимости также вы можете запросить фото и видео исследования на любом цифровом носителе. Для разъяснения результатов и получения эффективных рекомендаций вы можете прийти на прием к опытному акушеру-гинекологу.
Стоимость
врач акушер-гинеколог, врач ультразвуковой диагностики, ведущий специалист клиники
врач акушер-гинеколог, врач ультразвуковой диагностики, ведущий специалист клиники
врач акушер-гинеколог, врач ультразвуковой диагностики
врач акушер-гинеколог, гинеколог-эндокринолог, врач ультразвуковой диагностики, к.м.н., ведущий специалист клиники
врач акушер-гинеколог, врач ультразвуковой диагностики
врач акушер-гинеколог, врач ультразвуковой диагностики
Твой животик растет — наблюдение беременности от А до Я в Киеве
Согласно народным приметам, если у женщины, так называемый, «острый», выступающий вперед животик, то она родит мальчика. А обладательница округлого живота, который, как будто опоясывает беременную, станет мамой девочки.
Медики убеждены, что нет ни единого абсолютно безошибочного способа определить пол будущего ребенка. Интуиция мамы и папы – часто подводит. Родители хотят, к примеру, мальчика, а рождается девочка. Желаемое и действительное совпадает далеко не всегда.
Предположения врача – он может основываться на тех же народных приметах, которые известны и родителям. Научно-обоснованных медицинских методик определения пола ребенка нет. Данные ультразвукового исследования – довольно субъективны, так как периодически изменяется положение плода, и половые органы не всегда можно рассмотреть отчетливо. К тому же важен и опыт врача, который должен верно расшифровать неопределенные пятна и точки на экране монитора. Доверять можно и лишь новой совершенной аппаратуре, дающей качественное изображение.
От чего же зависят размеры живота беременной? «Пол малыша можно лишь угадать!» – считают медики. И со знанием дела говорят: форма живота здесь ни при чем. Он выступает вперед, так как ребенок во время беременности находится над входом в таз. Растущая матка не помещается в отведенном ей пространстве и постепенно смещается в сторону мягкой и податливой брюшной стенки. А вот величина живота у каждой женщины разная. И зависит от индивидуальных особенностей. В частности:
Он выступает вперед, так как ребенок во время беременности находится над входом в таз. Растущая матка не помещается в отведенном ей пространстве и постепенно смещается в сторону мягкой и податливой брюшной стенки. А вот величина живота у каждой женщины разная. И зависит от индивидуальных особенностей. В частности:
Срок беременности
До 12 недель размеры матки еще не выходят за пределы лонного сочленения, а потому беременность до этого срока не заметна. Чуть позже матка достигает лонного сочленения, и появляется небольшое выпячивание брюшной стенки, которое больше заметно у женщин, так называемого, астенического типа, худощавых.
С 15–16 недели врач может прощупывать высоту стояния матки, которая располагается посередине между лоном и пупком, примерно на 4 поперечных пальца выше симфиза. Высота расположения дна матки — очень важный показатель, он соответствует сроку беременности. Сколько недель, столько составляет в сантиметрах и высота стояния дна матки.
36 недель. Матка находится в самом высоком положении за всю беременность. При этом окружность живота составляет около 90 см. Перед родами головка плода опускается к входу в малый таз, окружность живота при этом заметно увеличивается. К родам животик будущей мамы в среднем составляет 96–98 см.
Одноплодная или многоплодная беременность
Конечно, чем больше деток ожидается, тем крупнее будет живот: двум или трем малышам требуется больше места, хотя каждый из них обычно имеет меньший вес и рост, чем единоличный «обитатель».
Телосложение женщины
— строение и размер таза — у женщин маленького роста с узким тазом живот заметен больше, чем у «толстушек».
— склонность к полноте — пышные формы скрывают увеличивающийся живот, он менее заметен, чем у худенькой женщины.
Режим питания
Некоторые женщины имеют большой животик потому, что быстро набирают вес. Жировые отложения появляются от обычного переедания. Все съеденное, как говорят, «идет в живот». Лишний вес набирает мама, а значит, и малыш, которому затем труднее будет рождаться.
Нормальной прибавкой веса за всю беременность считается около 12 кг, причем в разные периоды будущая мама набирает неодинаковое количество килограммов.
Акушеры советуют проводить профилактику крупного плода, а для этого корректировать свой рацион питания. В его основе должно быть мясо и растительная пища. Практически исключается мучное и сладкое. Особое табу для пива – оно дает заметный метаболический эффект, вес увеличивается как будто «на дрожжах».
Образ жизни беременной
Женщина, которая не привыкла много двигаться, во время беременности набирает вес легче и быстрее, но после родов ей сложнее похудеть. Лечащий врач может порекомендовать специальный комплекс несложных физических упражнений. Но начинать серьезно заниматься спортом, только с наступлением беременности, все же не следует. Особенно видами, связанными с большой нагрузкой или травмами. Самым подходящим может стать плавание, так как исключена нагрузка на позвоночник. Активным спортсменкам же вполне можно продолжать занятия, но с нагрузкой меньшей на 20% от привычного режима тренировок, конечно, если нет противопоказаний.
Лечащий врач может порекомендовать специальный комплекс несложных физических упражнений. Но начинать серьезно заниматься спортом, только с наступлением беременности, все же не следует. Особенно видами, связанными с большой нагрузкой или травмами. Самым подходящим может стать плавание, так как исключена нагрузка на позвоночник. Активным спортсменкам же вполне можно продолжать занятия, но с нагрузкой меньшей на 20% от привычного режима тренировок, конечно, если нет противопоказаний.
Особенности протекания беременности
— количество вод – при многоводии они располагаются вокруг позвоночника, что и делает живот круглым и объемным.
— отеки – живот сравнивается с бедрами, талия становится менее различимой, а вся фигура выглядит более тучной.
Какая беременность по счету
При первой беременности мышцы брюшной стенки упругие и сильные, удерживают живот в довольно высоком положении. А с каждой последующей беременностью они растягиваются, поэтому живот может располагаться чуть ниже. Некоторым женщинам врач рекомендует носить специальный бандаж для поддержания формы живота. Бандаж подбирается индивидуально.
Некоторым женщинам врач рекомендует носить специальный бандаж для поддержания формы живота. Бандаж подбирается индивидуально.
Размер плода
Чем крупнее малыш, тем больше места в животике ему требуется, тем шире становится живот. Измеряя живот беременной во время приема, врач может довольно точно определить вес и рост крохи еще до рождения. Это необходимо знать для того, чтобы заранее определить тактику родов. Если плод очень крупный по сравнению с размерами таза мамы, может быть запланирована операция кесарева сечения.
Внешность женщины
Если лицо отекло, стало одутловатым, появились пигментные пятна, говорят, что «девочка отобрала всю красоту». А с мальчиком, наоборот – будущая мама хорошеет. Медики отчасти согласны с этим: девочки «заимствуют» у матери женские половые гормоны, а мальчики в них не нуждаются.
Расчет по формуле дней зачатия
Можно использовать, когда эта дата точно известна.
Делаем замеры
Врач измеряет живот обычной сантиметровой лентой. Она располагается на уровне пупка спереди и на середине поясницы сзади. Объем живота в сантиметрах доктору необходимо знать для того, чтобы контролировать развитие беременности. Определяется высота стояния дна матки и окружность живота. Эти показатели совпадает со сроком беременности. Количество недель – количество сантиметров в высоте стояния дна матки. Умножим на окружность живота и получим предполагаемый вес ребенка.
Она располагается на уровне пупка спереди и на середине поясницы сзади. Объем живота в сантиметрах доктору необходимо знать для того, чтобы контролировать развитие беременности. Определяется высота стояния дна матки и окружность живота. Эти показатели совпадает со сроком беременности. Количество недель – количество сантиметров в высоте стояния дна матки. Умножим на окружность живота и получим предполагаемый вес ребенка.
Эти цифры врачи использует и для того, чтобы узнать предполагаемый вес ребенка.
Изменения матки
Самые большие изменения во время беременности происходят в матке. Она увеличивается в размерах примерно в 5 раз, становится в 200 раз тяжелее. Внутренний объем этого органа увеличивается почти в 500 раз. Под действием гормонов плаценты увеличиваются в размерах мышечные волокна. Расширяются и кровеносные сосуды, их становится больше, они как бы оплетают «гнездышко» младенца.
Изменяется и форма матки: от грушевидной до круглой и даже вытянутой овоидной в конце беременности.
Научись танцу живота
Инструкторы по фитнесу считают, что это лучший способ подготовить живот к беременности. Во время занятий тренируются косые мышцы, именно те, которые поддерживают животик беременной и не позволяют появиться неэстетичным растяжкам.
Будь оптимисткой!
Более жизнеспособные детки с нормальным весом рождаются, как правило, у женщин с оптимистичным взглядом на жизнь. Это подметили американские ученые. Объяснение простое: такие мамы лучше относятся к себе и своему здоровью, занимаются гимнастикой, не переедают и ждут от жизни радостей!
Новости гинекологического отделения — ГБУЗ ГКБ № 3 г.Краснода МЗ КК
Миома матки – одна из наиболее распространенных причин женского бесплодия. Органосохраняющие операции при лечении миомы матки остаются актуальными, поскольку позволяют полностью удалить патологический очаг и сохранить или восстановить репродуктивную функцию женщины. Сочетание беременности с миомой матки – серьёзная проблема репродуктивного здоровья женщины. В последнее время акушерам-гинекологам всё чаще приходиться решать вопрос о возможности прогрессирования беременности.
В последнее время акушерам-гинекологам всё чаще приходиться решать вопрос о возможности прогрессирования беременности.
При миоме матки угроза прерывания беременности отмечается у 30-75% женщин, и беременность завершается выкидышем или преждевременными родами у 15% женщин. Беременность прерывается, если расположение узлов и размеры матки неблагоприятны для ее развития. Осложнённое течение беременности при её сочетании с миомой матки требует строго дифференцированного подхода к ведению беременных с миомой матки.
В наше отделение поступают женщины с осложнённым течением беременности. При небольших размерах опухолей (до 5см), расположенных в теле матки без деформации её полости, не препятствующих развитию беременности и не вызывающих нарушения функции смежных органов, возможно пролонгирование беременности под тщательным врачебным наблюдением (при отсутствии клинических, эхоскопических и лабораторных признаков нарушения питания в узле).
В нашем отделении имеется опыт проведения миомэктомии при беременности. Такие случаи крайне редки, так как пациентки чаще готовятся к беременности, проводят предгравидарную подготовку, обращаются в женскую консультацию на ранних сроках. В случаях нарушения питания в узле (боли, мягковатая консистенция опухоли, ультразвуковые признаки деструкции и отёка узла) выполняется миомэктомия экстренно на фоне беременности.
Такие случаи крайне редки, так как пациентки чаще готовятся к беременности, проводят предгравидарную подготовку, обращаются в женскую консультацию на ранних сроках. В случаях нарушения питания в узле (боли, мягковатая консистенция опухоли, ультразвуковые признаки деструкции и отёка узла) выполняется миомэктомия экстренно на фоне беременности.
Пациентка 36 лет поступила в наше отделение экстренно с указанием на боли внизу живота, быструю прибавку веса. Страдала бесплодием, беременной себя не считала. В ходе обследования диагностирована беременность малого срока (4 недели), опухоль малого таза размерами 21х19х14см, имеющая принадлежность к матке (миома матки больших размеров). При сроке беременности до 12 недель, в сочетании с миомой матки больших размеров, препятствующей развитию беременности, оптимальным вариантом считается прерывание беременности с последующей миомэктомией вне беременности и тщательной предгравидарной подготовкой в последующем. Обязательное условие — согласие пациентки на прерывание беременности.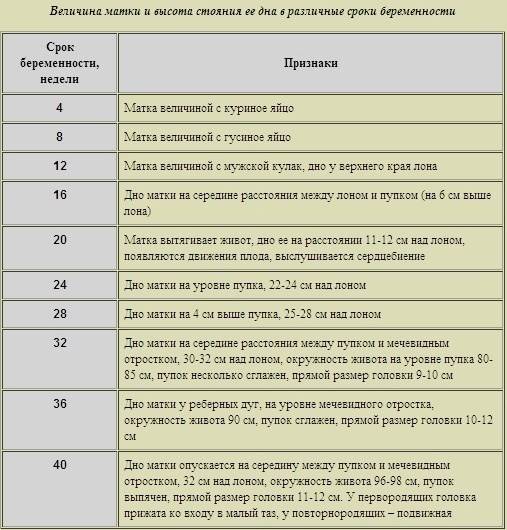 Согласие на прерывание беременности получено не было. Состояние пациентки ухудшилось. Показаниями к оперативному лечению у пациентки были: резкое увеличение размеров узла, нарушение его питания, развитие отека и некроза. Клинически у пациентки отмечались боли в животе, повышение температуры до 37,50, лейкоцитоз (увеличение количества лейкоцитов) в крови, что представляло угрозу для дальнейшего пролонгирования беременности и здоровья женщины. Консервативная миомэктомия была выполнена путем лапаротомии, учитывая размеры опухоли, необходимость ушивания ложа узла для формирования полноценного рубца на матке. На 10 день после операции при ультразвуковом исследовании констатирована развивающаяся беременность 5-6 недель. После операции проводилась сохраняющая беременность терапия, беременность протекала с угрозой выкидыша. Через 15 дней после операции была диагностирована замершая беременность, произведена вакуум-аспирация содержимого полости матки. Пациентка выписана в удовлетворительном состоянии.
Согласие на прерывание беременности получено не было. Состояние пациентки ухудшилось. Показаниями к оперативному лечению у пациентки были: резкое увеличение размеров узла, нарушение его питания, развитие отека и некроза. Клинически у пациентки отмечались боли в животе, повышение температуры до 37,50, лейкоцитоз (увеличение количества лейкоцитов) в крови, что представляло угрозу для дальнейшего пролонгирования беременности и здоровья женщины. Консервативная миомэктомия была выполнена путем лапаротомии, учитывая размеры опухоли, необходимость ушивания ложа узла для формирования полноценного рубца на матке. На 10 день после операции при ультразвуковом исследовании констатирована развивающаяся беременность 5-6 недель. После операции проводилась сохраняющая беременность терапия, беременность протекала с угрозой выкидыша. Через 15 дней после операции была диагностирована замершая беременность, произведена вакуум-аспирация содержимого полости матки. Пациентка выписана в удовлетворительном состоянии.
Миомэктомию необходимо проводить до планирования беременности. Удаление узлов на ранних стадиях развития позволяет не только сохранить или восстановить репродуктивную функцию, но и уменьшить риск развития осложнений во время беременности, а также частоту удаления матки при родоразрешении.
14.05.2018
Зачем нужно делать УЗИ при беременности?
Высший спектр звуковых волн ухо человека не воспринимает. Поэтому при обследовании аппаратом УЗИ никаких посторонних шумов нет. Волны проходят сквозь организм человека, «натыкаясь» на органы с неодинаковой звуковой проходимостью. Отражение ультразвуковых волн от различных объектов проецируются на экран.
Если врач осматривает пациентку с помощью абдоминального (поверхностного) датчика, то необходимо, чтобы мочевой пузырь был наполненным. В случае, если женщину будут осматривать с помощью вагинального датчика – никакой подготовки не требуется и наполненность мочевого пузыря не имеет никакого значения.
Датчик УЗИ преобразует звуковые волны в понятную для человеческого глаза картинку. Для того чтобы погасить помехи, используется экран, роль которого играет наполненный мочевой пузырь. При использовании влагалищного датчика не требуется дополнительного экрана, и наполненность мочевого пузыря не имеет никакого значения. При достаточных размерах матки — при выходе ее дна из малого таза, так же нет необходимости в дополнительном экране. очень сложно написано, лучше написать о том, что «если врач смотрит пациентку с помощью абдоминального (поверхностного) датчика необходимо чтобы мочевой пузырь был наполненный, в случае если женщину будут осматривать с помощью вагинального датчика – никакой подготовки не требуется и наполненность мочевого пузыря не имеет никакого значения.
УЗИ проводится при беременности для определения размеров матки, плодного яйца, внутренних органов плода. Ультразвуковое исследование матки раскрывает следующие вопросы:
- наличие беременности;
- многоплодную беременность;
- расположение места прикрепления хориона и плаценты;
- физиологический срок развития плода;
- аномалии развития органов будущего ребенка.

В наличии беременности важно убедиться в тех случаях, когда размеры матки значительно отличаются от срока вынашивания плода. Это может быть при миоме матки либо аденомиозе.
Место прикрепления хориона и формирования плаценты имеет важное диагностическое значение для прогноза вынашивания и рождения ребенка. Например, полное предлежание плаценты является абсолютным показанием для кесарева сечения.
Возраст плода определяется несколькими параметрами: размерами головки, развитием внутренних органов, физической активностью. В последний десяток лет часто реальный возраст (по данным УЗИ) опережает физиологический. Это связано с явлениями акселерации и не означает ошибочности заключения ультразвукового исследования. Гораздо опаснее, когда по результатам УЗИ возраст плода отстает от срока беременности на одну-две недели. В таких случаях производится дополнительное ультразвуковое исследование — доплерометрия сосудов матки. Выявляется степень кислородного голодания будущего ребенка, после чего проводится лечение.
С целью выявления аномалии в развитии органов плода важно провести скрининговые исследования в определенные сроки беременности: 11-13, 18-22, 30-32 недели.
Кроме того, существуют экстренные показания для проведения УЗИ, независимо от срока беременности:
- влагалищное кровотечение;
- глухое или учащенное сердцебиение плода;
- чрезмерно активное или редкое шевеление.
Дополнительные исследования в критических ситуациях позволяют выбрать правильную тактику ведения беременности либо метода экстренного родоразрешения.
Возможность точного определения пола плода появляется на сроке в 17-18 недель и возрастает с 24 недели беременности. При обследовании ультразвуковым аппаратом этот вопрос не имеет клинического значения.
Еще информация по теме:
Выгодные цены на УЗИ при беременности.
Цервикометрия: особенности, показания и нормы исследования в Минске
Цервикометрия представляет собой информативный ультразвуковой метод диагностики шейки матки, который дает возможность оценить риск выкидыша или других патологий вынашивания ребенка. УЗИ шейки матки во время беременности может выполняться на разных триместрах. Наиболее часто исследование проводиться в период с 12 до 22 недели.
УЗИ шейки матки во время беременности может выполняться на разных триместрах. Наиболее часто исследование проводиться в период с 12 до 22 недели.
Показания
Цервикометрия показана к выполнению в таких случаях:
- укорочение шейки матки;
- раннее выявление цервикальной недостаточности у пациентки;
- диагностирование многоплодной беременности у женщины;
- перенесенное хирургическое вмешательство на органах репродуктивной системы до момента зачатия.
В случае, если ранее женщине уже проводилась цервикометрия, ей важно взять с собой результаты данного исследования. Это поможет врачу сравнить возможные изменения и дать заключение о возможных рисках вынашивания плода.
Особенности подготовки и ход исследования
Чтобы получить максимально точныерезультаты, перед выполнениемцервикометрии стоит соблюдать следующие рекомендации по подготовке:
- За 3 дня до процедуры отказаться от приема продуктов и напитков, которые способствуют повышенному газообразованию (спиртное, газированные напитки, дрожжевой хлеб, бобы).

- За день до УЗИ принять Альмагель.
- Перед исследованием освободить мочевой пузырь. Если он будет полным, это не даст возможности врачу визуализировать шейку матки.
Выполнять цервикометрию можно в современном медицинском центре Bullfinch. Опытные специалист позволят провести исследование максимально комфортно и получить точные результаты.
На сегодняшний день УЗИ шейки матки выполняется двумя методами. Так, при беременности до 12 недели процедура делается с помощью трансвагинального способа. При этом датчик УЗИ будет вводиться во влагалище, передавая изображение на экран монитора.
После 13 недели беременности цервикометрия выполняется абдоминальным способом. Он предусматривает воздействие волн ультразвука через брюшную стенку живота.
Результаты и параметры нормы
Стоит понимать, что размеры шейки матки претерпевают множество изменений, что отображается на ее длине и структуре.Больше всего на это воздействует количество перенесенных родов и срок текущей беременности.
На ранних этапах вынашивания ребенка шейка матки должна быть плотной и удлиненной, чтобы придерживать плод, и не допустить выкидыша.
Выделяют следующие показатели нормы цервикометрии:
| Срок беременности | Показатели нормы |
|---|---|
| До 22 недели | 4-4,5 см |
| До 32 недели | 3,5-4 см |
| 38 неделя и далее | 3 см |
В случае снижения показателей, женщине может быть установлена цервикальная недостаточность.
Крайне важно выявить данное отклонение до пятого месяца беременности, когда внутренние органы ребенка еще не полностью сформированы. В таком случае пациентке потребуется еженедельный контроль УЗИ шейки матки в динамике.
УЗИ матки и придатков цена в Москве
УЗИ малого таза у женщин — это диагностическое исследование матки и придатков при помощи ультразвука. Процедура полностью безболезненна и безопасна для организма женщины, при этом очень информативна. При помощи УЗИ удается быстро диагностировать большое количество гинекологических патологий.
При помощи УЗИ удается быстро диагностировать большое количество гинекологических патологий.
Где сделать УЗИ матки и придатков
Пройти ультразвуковое исследование матки и придатков можно в сети клиник МедЦентрСервис. Медицинский центр имеет множество преимуществ:
- Точный результат обследования. Клиника оборудована с учетом современных стандартов, а УЗИ проводится на оборудовании последнего поколения.
- Индивидуальный подход. Врач с вниманием относится к проблеме пациента, что помогает сделать диагностику более эффективной.
- Удобное расположение клиник и прием по записи. Здесь нет очередей, каждый пациент приходит к назначенному времени.
- Высокая скорость диагностики. Результат исследования структур малого таза выдадут сразу же.
По своему желанию пациентка может немедленно обратиться к гинекологу для расшифровки результата и назначения лечения.
Что показывает УЗИ матки и придатков?
- воспалительные процессы в матке, яичниках и маточных трубах;
- опухоли злокачественного и доброкачественного характера;
- скопление жидкости, кисты;
- эндометриоз, гиперплазия эндометрия;
- внематочная беременность;
- бесплодие;
- опущение органов малого таза;
- синдром поликистозных яичников и др.

УЗИ матки и придатков назначают не только при наличии заболеваний, но и во время беременности. Увидеть плодное яйцо можно уже на 4 неделе гестации, а в дальнейшем исследование проводится с целью убедиться, что малыш правильно развивается и его жизни и здоровью ничего не угрожает.
Показания к проведению УЗИ матки и придатков
Для профилактики УЗИ матки и придатков рекомендуется проходить ежегодно всем женщинам и девушкам старше 16 лет. В срочном порядке обследование назначают, если беспокоят следующие симптомы:
- Нерегулярные менструации, задержка месячных более 5 дней.
- Изменение характера менструаций. Месячные могут стать слишком обильными или скудными, что не характерно для конкретной женщины.
- Сильные боли внизу живота во время месячных.
- Боли внизу живота, не связанные с менструацией, а также боль во время полового акта.
- Кровотечения по неизвестной причине.

- Гнойные выделения из влагалища с неприятным запахом.
Гинеколог направляет на УЗ-диагностику органов малого таза, если есть подозрение на воспалительный процесс, опухолевые новообразования или другие патологии.
Регулярно проходить исследование рекомендуют женщинам из группы риска:
- После 45 лет, особенно нерожавшим, так как возрастает риск онкологии.
- Женщинам, которые длительное время принимали оральные контрацептивы и курили.
- Если в анамнезе присутствует патология молочных желез, также следует регулярно контролировать состояние органов малого таза.
- Беременным женщинам в каждом триместре.
УЗИ — безопасный и информативный вид диагностики, поэтому его назначают пациенткам всех возрастов. Обследоваться можно так часто, как это необходимо, что является несомненным плюсом, так как появляется возможность контролировать эффективность лечения без негативного влияния на организм и без облучения.
Подготовка к обследованию
Гинекологическое ультразвуковое исследование требует подготовки, которая будет зависеть от выбранного метода. Перед трансабдоминальным УЗИ (через переднюю стенку живота) рекомендуется наполнить мочевой пузырь, для этого за 30 минут необходимо выпить литр воды без газа. Наполненный мочевой пузырь будет давить на матку и придатки, расправляя их, благодаря чему органы будет легче рассмотреть.
Если врач назначил трансвагинальное УЗИ, то пить воду нет необходимости. В таком случае датчик вводят во влагалище, что позволяет хорошо рассмотреть все структуры.
Перед исследованием органов малого таза рекомендуется опорожнить кишечник и соблюдать диету, исключив газообразующие продукты, такие как:
- овощи и фрукты в сыром виде;
- торты, пирожные и другие сладости;
- дрожжевая выпечка;
- бобовые, горох, кукуруза;
- газированные напитки и алкоголь.

Лишний воздух в кишечнике создает помехи и усложняет процесс исследования для врача.
Как делают УЗИ матки и придатков
Для проведения трансабдоминального исследования женщина обнажает низ живота и ложится на кушетку. Врач наносит на кожу гидрогель и прикладывает УЗ-датчик. Аппарат излучает ультразвуковые волны высокой частоты, которые проходят сквозь ткани и отталкиваются от них, возвращаясь с разной частотой. Полученные данные передаются на компьютер и трансформируются в наглядное изображение.
Во время процедуры врач изучает полученную картинку, проводит измерения и все данные заносит в протокол исследования. После окончания процедуры женщина вытирает с кожи остатки гидрогеля, одевается и получает на руки результат.
Второй вариант диагностики — трансвагинальная, с применением вагинального датчика. Для проведения процедуры женщина раздевается ниже пояса, снимает белье и ложится на кушетку. Врач берет вагинальный датчик, надевает на него одноразовый презерватив, смазывает гидрогелем и вводит во влагалище.
Врач берет вагинальный датчик, надевает на него одноразовый презерватив, смазывает гидрогелем и вводит во влагалище.
Трансвагинальное УЗ-исследование считается более предпочтительным, так как при таком доступе удается выявить патологии на ранних стадиях. Трансабдоминальное УЗИ проводят девственницам, женщинам на 2-3 сроке беременности, при миоме матки крупного размера и других патологиях, которые хорошо визуализируются.
Нормы и расшифровка результатов
Во время проведения диагностического обследования доктор оценивает контуры органов, однородность ткани, производит замеры, чтобы узнать длину, ширину и вес органа. Полученные цифры доктор сравнивает со среднестатистическими значениями, которые приняты за норму.
Нормы зависят от многих факторов, в частности, от возраста пациентки и от того, рожала ли она и насколько давно. Кроме того, одних результатов УЗ-диагностики не достаточно для постановки диагноза и назначения лечения. Дополнительно гинеколог проводит опрос и сбор анамнеза, бимануальное исследование, а при необходимости назначает дополнительные диагностические мероприятия. Поэтому расшифровку лучше доверить гинекологу и не заниматься самолечением.
Дополнительно гинеколог проводит опрос и сбор анамнеза, бимануальное исследование, а при необходимости назначает дополнительные диагностические мероприятия. Поэтому расшифровку лучше доверить гинекологу и не заниматься самолечением.
Нормальные показатели УЗИ матки и придатков:
- Расположение матки без особенностей или антефлексия. Если в протоколе исследования написано ретрофлексия или латерофлексия, это говорит о смещении органа.
- Размер матки нерожавшей женщины 4-7 см в длину, 4,5-6 см в ширину, передне-задний размер составляет 3-4 см. Вес органа 50 гр. Через неделю после родов орган весит 500 граммов, а спустя 2 месяца она возвращается к нормальным размерам и весит в пределах 80 гр.
- Толщина эндометрия изменяется в зависимости от дня менструального цикла. С 1 по 7 день — 1-4 мм, С 7 по 20 день — 4-8 мм, с 20 по 30 день — 8-16 мм. Структура слизистой в норме однородная.
- Стенки матки однородные, новообразования отсутствуют, контуры ровные.

- Размер маточной шейки 3,5-4,5 см, размер зева до 5 мм. Проходимость цервикального канала нормальная, слизистая однородная.
- Яичники на УЗИ выглядят как бугристые образования, однородные с вкраплениями, визуализируется доминирующий фолликул.
- Размер 2-3 см, объем 8 см³.
- Маточные трубы в норме не визуализируются.
Если детородный орган имеет слишком маленький размер, и не соответствует возрасту пациентки, можно заподозрить патологию, например, инфантилизм или гипоплазию. Слишком крупный размер говорит о воспалительном процессе, наличии новообразования, гиперплазии или эндометриоза.
Если матка слишком крупная после родов и не уменьшается, врач заподозрит субинволюцию органа. Это патология, при которой нарушается процесс сокращения, что может быть связано со слабой мышечной деятельностью, наличием воспаления в полости детородного органа и других отклонений.
Недостаточная толщина эндометрия — признак гипоплазии.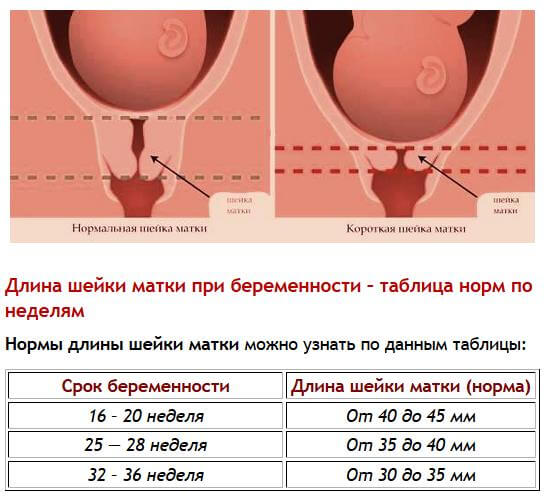 При таком нарушении эндометрий плохо нарастает, что приводит к развитию бесплодия, так как достаточная толщина слизистой необходимо для закрепления эмбриона. Если эндометрий слишком толстый, можно заподозрить эндометриоз или гиперплазию слизистой. Часто нарушение сопровождается образованием полипов и кист, слизистая становится неоднородной.
При таком нарушении эндометрий плохо нарастает, что приводит к развитию бесплодия, так как достаточная толщина слизистой необходимо для закрепления эмбриона. Если эндометрий слишком толстый, можно заподозрить эндометриоз или гиперплазию слизистой. Часто нарушение сопровождается образованием полипов и кист, слизистая становится неоднородной.
Увеличение размера яичников — признак развития аднексита, то есть воспаления. Если врач видит крупное образование, можно заподозрить кисту (с жидкостью внутри), доброкачественную или злокачественную опухоль. Большое количество кист — признак синдрома поликистозных яичников.
Если на УЗИ видный маточные трубы — это признак их патологии. В норме фаллопиевы трубы имеют маленький размер и их не видно за детородным органом. Если они воспаляются, то увеличиваются в размерах и визуализируются. Для проверки проходимости маточных труб УЗИ проводят с контрастированием, для этого через маточную шейку вводят теплый раствор, который попадает внутрь труб и подкрашивает их, позволяя врачу выявить нарушение проходимости.
Данная статья размещена исключительно с целью ознакомления в познавательных целях и не является научным материалом или профессиональным медицинским советом. За диагностикой и лечением обратитесь к врачу.
Маленькая матка у женщины — Лечение аномальной матки в Москве
Маленькая матка является одной из частых причин бесплодия. Часто недостаточный размер матки сопровождается редкими менструациями, менопаузой или аменореей. Но в ряде случаев женщина не знает об аномалии и обращается в клинику по причине отсутствия беременности на фоне нормального регулярного цикла. Маленький размер матки многими врачами рассматривается как приговор. Ведь лечение долгое, а результат спрогнозировать невозможно. Как это произошло с Вероникой Т. (30 лет), которая обратилась к нам с таким диагнозом. Лечение проводилось в клинике на Щелковской. Доктор Погорелова Ирина Александровна. Результат: естественная беременность через 2 года после начала лечения.
Погорелова И. А. — гинеколог-эндокринолог клиники Диамед на Щелковской
А. — гинеколог-эндокринолог клиники Диамед на ЩелковскойМаленькая матка является одной из основных причин клинического лечения пациентов с бесплодием. Средний размер матки составляет 7,5 см в длину, 5 см в ширину и 2,5 см в глубину. Если ваша матка отличается в меньшую сторону более, чем на 25% от указанных величин, наступление беременности невозможно без дополнительной терапии. Гинекологи часто ставя подобный диагноз сообщают женщине, что она бесплодна и единственный шанс стать мамой — это суррогатное материнство. Женщина теряет надежду, отчаивается, перестает следить за собой и своим здоровьем, усугубляя ситуацию и теряя время.
Мы огорчены таким подходом, потому что считаем, что прежде всего надо не приговаривать пациента, а лечить. Такого правила придерживается наш гинеколог-эндокринолог Погорелова Ирина Александровна, на прием к которой несколько лет назад пришла наша героиня.
– Вероника пришла ко мне на прием по рекомендации от коллеги из районной клиники, — начала свою историю врач.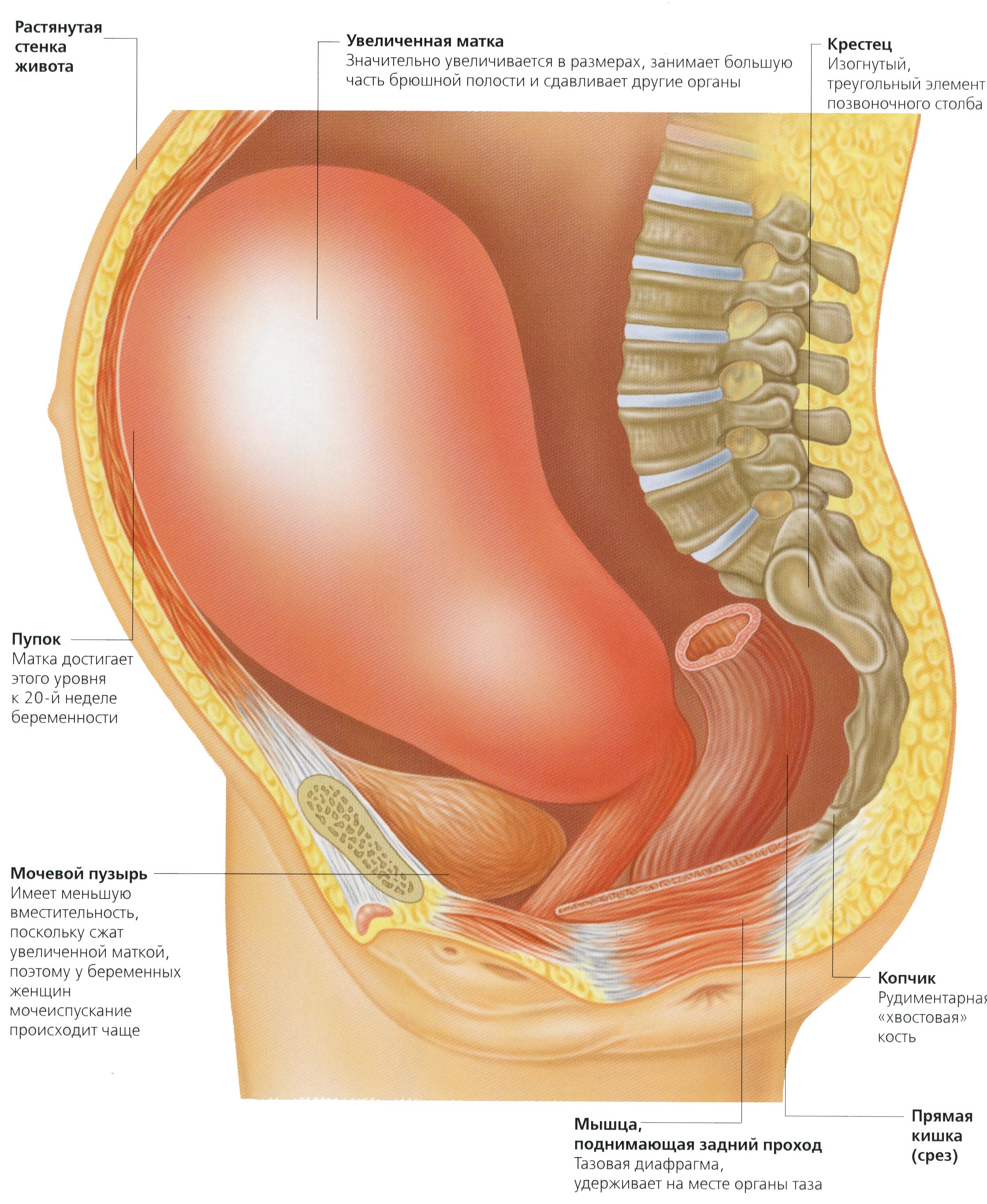 — На момент первого визита ей было 30 лет. Более 10 лет пациентка вела регулярную половую жизнь, несколько лет не предохранялась с целью забеременеть, но беременность не наступала. В поликлинике Веронике поставили диагноз — маленькая матка.
— На момент первого визита ей было 30 лет. Более 10 лет пациентка вела регулярную половую жизнь, несколько лет не предохранялась с целью забеременеть, но беременность не наступала. В поликлинике Веронике поставили диагноз — маленькая матка.
Девушка была в подавленном состоянии. В связи с отсутствием беременности, она посетила нескольких врачей в нашем городе, где ей говорили практически одно и тоже : «У вас нет перспектив. Ваша матка имеет маленький размер, яичники малофункциональны. Вы не сможете иметь детей».
Хочу призвать наших врачей не ставить приговоры пациентам. Мы обязаны оказать медицинскую помощь пациенту и вселить надежду, если есть хоть малейший шанс на выздоровление. Я каждой своей пациентке говорю: «У тебя все получится, ты будешь счастлива». И, знаете, вера в положительный исход лечения — это невероятная сила, которая помогает врачам вернуть пациентов к нормальной жизни, с каким бы диагнозом они не обратились.
Вероника не ставила перед собой задачу забеременеть быстро, поэтому мы не рассматривали необходимость выхода на вспомогательные репродуктивные технологии. У нас было время и был шанс забеременеть естественным путем и выносить малыша под моим наблюдением. Мы начали растить матку. Да, да, вы не ослышались, используя гормональную терапию, физиотерапевтическое лечение тамбуканской грязью мы растили матку. На фоне терапии проведено противоинфекционное лечение уреаплазмоза, который в том числе вызывал цистит у пациентки.
У нас было время и был шанс забеременеть естественным путем и выносить малыша под моим наблюдением. Мы начали растить матку. Да, да, вы не ослышались, используя гормональную терапию, физиотерапевтическое лечение тамбуканской грязью мы растили матку. На фоне терапии проведено противоинфекционное лечение уреаплазмоза, который в том числе вызывал цистит у пациентки.
Через два года после начала лечения Вероника забеременела без дополнительной стимуляции овуляции. Беременность была, конечно, непростой, с регулярной гормональной коррекцией, заместительной терапией. Рожала Вероника сама, несмотря на слабую родовую деятельность кесарева сечения удалось избежать. Родился чудесный мальчик и недавно Вероника с сыном и мужем приходили к нам в клинику познакомить нас со своим богатырем.
Этот случай — яркая иллюстрация того, что у человека обязательно должна быть надежда. И врач обязан эту надежду подпитывать и всячески оберегать. А не выносить приговоры и ломать человеческие жизни. Маленькая матка — не повод для отчаяния, а диагноз, который поддается лечению.
Если вы хотите попасть на прием к Ирине Александровне, позвоните по телефону 8 (495) 221-21-14 или оставьте заявку в форме записи на нашем сайте, расположенной в конце статьи. Также вы можете выбрать ближайшую к вам клинику, где вам будет оказана не менее квалифицированная помощь:
- Клиника в Митино 8 (495) 212-90-47
- Клиника в Текстильщиках 8 (499) 322-23-97
- Клиника в Марьиной Роще 8 (495) 221-21-16
Маленькая матка у женщины
Здоровая матка грушевидная, полая с толстыми мышечными стенками. Орган имеет две фаллопиевы трубы, каждая из которых связана с яичниками. Матка, которая отличается от нормы считается аномальной. Как мы уже писали в статье выше, одна из аномалий — это маленький размер органа, который отличается от нормы более, чем на 25%.
Часто недостаточный размер матки у женщины связан с эндокринной дисфункцией, то есть при подобной диагнозе часто у женщины наблюдаются проблемы со всей репродуктивной функцией. Стоит отметить, что если у женщины недостаточная длина матки, но при этом ее ширина и толщина стенок близки к норме, т о проблем с зачатием и беременностью скорее не будет. Матка развивается во время беременности, питаясь выделяемыми гормонами, это помогает ей достигнуть нужны размеров.
Стоит отметить, что если у женщины недостаточная длина матки, но при этом ее ширина и толщина стенок близки к норме, т о проблем с зачатием и беременностью скорее не будет. Матка развивается во время беременности, питаясь выделяемыми гормонами, это помогает ей достигнуть нужны размеров.
Многие врачи уверены, что наступление беременности и психологическое состояние женщины очень связаны. Так, зная свой диагноз и находясь в состоянии стресса, женщина не сможет забеременеть. Именно поэтому наш доктор призывает бережнее относится к психологическому здоровью пациенток. Как показывает наш пример, своевременное лечение эффективно и приносит положительный результат. Запишитесь на прием к гинекологу в ближайшую к вам клинику «Диамед» сегодня и быть может следующий год вы будете встречать уже в статусе счастливых родителей!
Размер матки во время беременности :: Американская ассоциация беременности
Во время беременности у многих женщин возникают вопросы о том, как меняется их тело. Вы можете не только задаться вопросом, насколько велик ваш ребенок, но и насколько велика ваша матка. До беременности матка была размером с апельсин и располагалась глубоко в тазу. Ваша матка во время беременности растет в геометрической прогрессии. Подумайте о надувании воздушного шара — о том, что в основном делает ваша матка во время беременности.
Вы можете не только задаться вопросом, насколько велик ваш ребенок, но и насколько велика ваша матка. До беременности матка была размером с апельсин и располагалась глубоко в тазу. Ваша матка во время беременности растет в геометрической прогрессии. Подумайте о надувании воздушного шара — о том, что в основном делает ваша матка во время беременности.
Размер матки во время беременности: первый триместр
Примерно на 12 неделе беременности матка размером с грейпфрут начинает вырастать из таза, но все еще умещается в нем.
Если вы вынашиваете близнецов или близнецов, ваша матка быстрее начнет расти и растягиваться. Ваш акушер-гинеколог сможет почувствовать вашу матку, прикоснувшись к вашему животу.
Размер матки во время беременности: второй триместр
Во втором триместре ваша матка вырастет до размеров папайи. Он больше не помещается в таз. Он будет расположен посередине между пупком и грудью.
По мере того, как ваша матка растет, она выталкивает органы из их обычных мест и создает напряжение в окружающих мышцах и связках. Это, скорее всего, вызовет некоторые боли, но это совершенно нормально. Давление матки может привести к выпиранию пупка, но после родов он должен вернуться в нормальное состояние.
Это, скорее всего, вызовет некоторые боли, но это совершенно нормально. Давление матки может привести к выпиранию пупка, но после родов он должен вернуться в нормальное состояние.
В период с 18 до 20 недель ваш врач будет измерять расстояние от лобковой кости до верхушки матки в сантиметрах. Верхняя часть матки называется дном, поэтому измерение называется высотой дна матки.
Это число обычно соответствует количеству недель беременности, плюс-минус два сантиметра.Например, если ваш рост 32 сантиметра, значит, вы должны быть на 32 неделе беременности. Если это не ваша первая беременность, это нормально, если это значение будет немного больше.
Если ваша матка такого размера, какой должна быть во время дородовых посещений, это признак того, что все идет хорошо с вашей беременностью. Если он слишком большой или слишком маленький, это может означать, что срок родов истек, может потребоваться какое-то осложнение беременности или дополнительное тестирование.
Размер матки во время беременности: третий триместр
В третьем триместре матка завершит рост и станет размером с арбуз. Когда вы достигнете полного срока, ваша матка расширится от лобковой области до нижней части грудной клетки. Когда вы будете готовы к родам, ваш ребенок должен опуститься ниже в ваш таз.
Когда вы достигнете полного срока, ваша матка расширится от лобковой области до нижней части грудной клетки. Когда вы будете готовы к родам, ваш ребенок должен опуститься ниже в ваш таз.
После беременности
После родов ваша матка постепенно вернется к своим размерам и положению до беременности. Спускание матки называется инволюцией. Обычно этот процесс занимает около 6 недель.
Хотите узнать больше?
Высота дна и измерение размера вашего ребенка в утробе
По мере развития беременности вы можете сравнивать размер вашего ребенка с фруктами или овощами, рекомендованными на этой неделе в приложении для беременных.Однако у вашего врача есть несколько более точных способов определить размер вашего ребенка, чтобы убедиться, что ваша беременность протекает так, как ожидалось.
Вот как ваш врач будет измерять высоту дна матки и размер плода на протяжении всей беременности и почему эти измерения иногда немного больше или меньше ожидаемых.
Что такое высота дна матки?
Высота дна — это измерение в сантиметрах от лобковой кости до верхушки матки. Он используется для определения длины и веса вашего ребенка.Ваш врач сравнит вашу высоту дна матки со средней высотой дна матки на той же неделе беременности.
В большинстве случаев высота дна дна дает вам дополнительную уверенность в том, что у вашего ребенка все хорошо. Поскольку измерение матки снаружи не является точной наукой, это нормально, если высота вашего дна матки не соответствует предполагаемой дате родов.
Как измерить высоту дна матки: Как мой врач измеряет размер моего плода в утробе матери?
Самый простой способ определить размер ребенка в утробе матери — это измерить высоту дна будущей мамы.Высота дна измеряет расстояние от лобковой кости до верха матки в сантиметрах. Ваш врач также будет прощупывать ваш живот, чтобы определить размер вашего ребенка.
После 24 недель беременности высота дна дна в сантиметрах примерно соответствует неделе беременности. Это означает, что если вы находитесь на 29 неделе беременности, высота вашего дна обычно составляет около 29 сантиметров.
Это означает, что если вы находитесь на 29 неделе беременности, высота вашего дна обычно составляет около 29 сантиметров.
Между 37 и 40 неделями ваш ребенок начинает опускаться в ваш таз при подготовке к рождению, поэтому измерение высоты дна матки начинает уменьшаться.
Трансвагинальное и трансабдоминальное УЗИ — еще один более точный, но все же не надежный способ, которым врачи оценивают размер ребенка. Ультразвуковая палочка посылает звуковые волны, которые отражаются от вашего ребенка, создавая изображение, которое вы видите на экране.
Во время ультразвукового исследования специалист по сонографии проведет различные измерения вашего ребенка, которые затем используются для оценки веса вашего ребенка с помощью компьютеризированного алгоритма.
Когда мой врач будет измерять высоту дна дна матки и насколько велик мой ребенок в утробе матери?
Врачи начинают измерять высоту дна матки примерно на 20 неделе беременности и на каждом приеме у врача до рождения ребенка.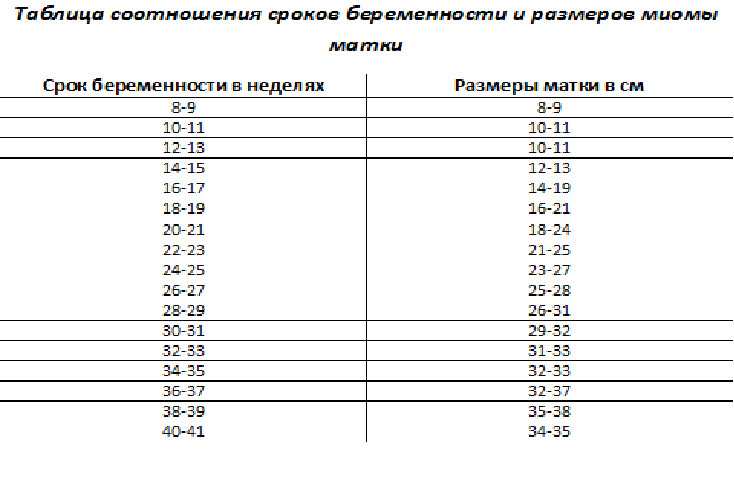
Ультразвук также можно использовать для определения веса вашего ребенка. В первом триместре ультразвук помогает подтвердить предполагаемую дату родов, измерив длину от макушки до крупа или расстояние между макушкой и попкой ребенка.
В третьем триместре ультразвук можно использовать для измерения различных частей тела вашего ребенка, чтобы оценить его размер и вес и убедиться, что все идет так, как ожидалось.
Когда вы подойдете к концу беременности, вы, возможно, захотите точно узнать, какого размера будет ваш ребенок к моменту родов.Но нет причин проводить дополнительное ультразвуковое исследование, чтобы оценить размер вашего ребенка, если ваш рост дна матки находится на должном уровне.
Хотя УЗИ обычно точны, они могут переоценить или занижать размер ребенка на 10–20 процентов, что в редких случаях может привести к ненужным вмешательствам, таким как кесарево сечение. И хотя ультразвук очень безопасен, врачи рекомендуют избегать ненужных ультразвуковых исследований во время беременности.
Насколько точен размер моего ребенка в утробе матери?
Любая оценка размера вашего ребенка в утробе матери — это просто предположение, основанное на средних значениях.У каждой мамы разный размер и форма, как и у каждого ребенка внутри. Измерение большего или меньшего среднего — это нормально. Фактически, исследования показывают, что измерения высоты дна матки у женщин, не страдающих ожирением, часто отключаются на две недели.
Когда дело доходит до оценки точного веса и размера будущего ребенка, всегда есть предел погрешности. Оценки размера вашего ребенка могут отличаться на фунт или больше, а то, что он на один-два сантиметра больше или меньше ожидаемого размера, обычно не вызывает беспокойства.
Высота дна может быть менее точной, если вы страдаете ожирением или имеете в анамнезе миому матки. Вы можете отмерить через неделю или две из-за других факторов, включая положение ребенка и объем околоплодных вод в этот день. Иногда ребенок может измеряться большим или маленьким, потому что предполагаемая дата родов неточна.
Что сделает ваш врач, если вы измеряете большой или маленький
Получение представления о размере вашего ребенка относительно его гестационного возраста помогает убедиться, что ваша беременность протекает так, как ожидалось, и что ваш ребенок растет.Если на каком-либо этапе беременности ваша высота дна матки отличается более чем на три недели, ваш врач может выяснить причину.
В большинстве случаев есть безобидная причина, например, неверно установленный срок. Практикующие врачи используют первый день вашей последней менструации, чтобы получить общее представление о том, когда ваш ребенок должен родиться, но зачатие могло произойти раньше или позже. Если ваш практикующий считает, что первоначальная оценка была неправильной, он или она может изменить предполагаемую дату родов.
В редких случаях измерения, которые больше или меньше ожидаемых, могут быть связаны с другими условиями. Небольшие измерения могут указывать на слишком мало околоплодных вод или ограничение внутриутробного развития, в то время как более крупные измерения могут быть признаком неконтролируемого гестационного диабета, миомы матки или слишком большого количества околоплодных вод. Если ваш врач подозревает одну из этих причин, он может порекомендовать дополнительное ультразвуковое исследование или более внимательно следить за вашей беременностью.
Если ваш врач подозревает одну из этих причин, он может порекомендовать дополнительное ультразвуковое исследование или более внимательно следить за вашей беременностью.
Анатомия беременности и родов — матка
Одним из наиболее заметных изменений в организме беременной женщины является появление «детской шишки», которая формируется, чтобы приспособиться к росту ребенка в матке. Основная функция матки во время беременности — содержать и ухаживать за растущим ребенком, поэтому важно понимать его структуру и функции, а также какие изменения вы можете ожидать в матке во время беременности.
Как выглядит матка?
Матка (также известная как «матка») имеет толстую мышечную стенку и имеет форму груши.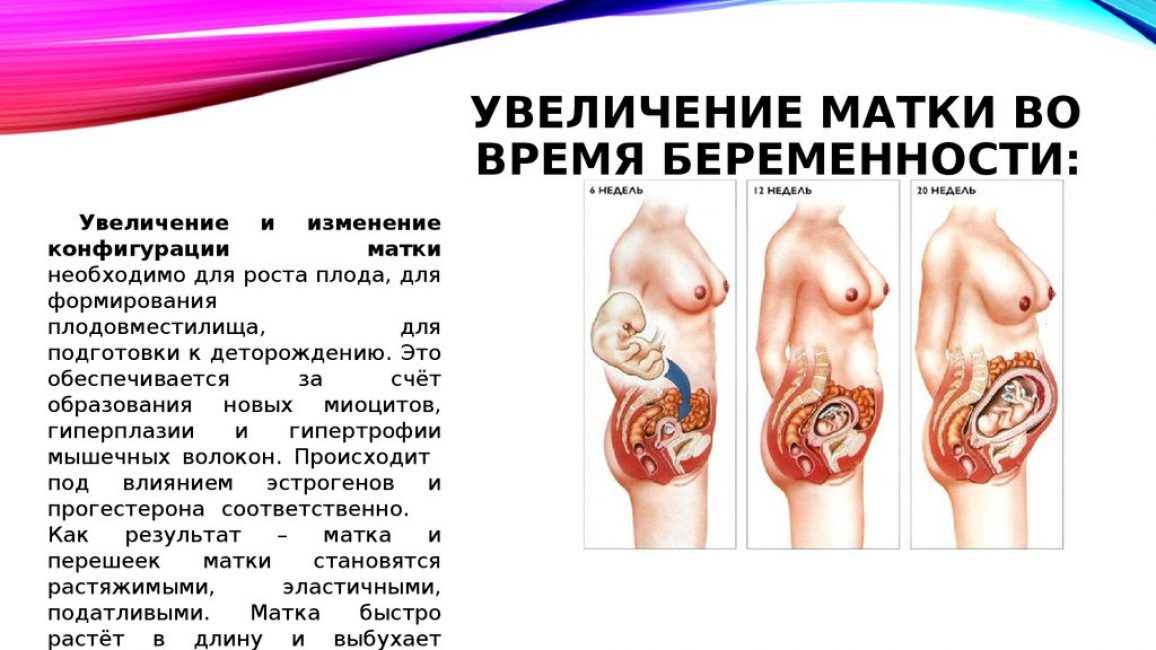 Он состоит из дна (в верхней части матки), основного тела (называемого телом) и шейки матки (нижней части матки). Связки — жесткие и гибкие ткани — удерживают его в середине таза, позади мочевого пузыря и перед прямой кишкой.
Он состоит из дна (в верхней части матки), основного тела (называемого телом) и шейки матки (нижней части матки). Связки — жесткие и гибкие ткани — удерживают его в середине таза, позади мочевого пузыря и перед прямой кишкой.
Стенка матки состоит из 3 слоев. Внутри находится тонкий слой, называемый эндометрием, который реагирует на гормоны — отслаивание этого слоя вызывает менструальное кровотечение.Средний слой — мышечная стенка. Внешний слой матки представляет собой тонкий слой клеток.
Размер матки небеременной женщины может быть разным. У никогда не беременной женщины средняя длина матки составляет около 7 сантиметров. Он увеличивается в размере примерно до 9 сантиметров у женщины, которая не беременна, но уже была беременна ранее. Размер и форма матки могут меняться в зависимости от количества беременностей и с возрастом.
Как меняется матка во время беременности?
Во время беременности, когда ребенок растет, размер матки женщины резко увеличивается. Одним из критериев оценки роста является высота дна матки, расстояние от лобковой кости до верхушки матки. Ваш врач (терапевт), акушер или акушерка будет измерять высоту дна матки при каждом дородовом посещении, начиная с 24 недель. Если есть опасения по поводу роста вашего ребенка, ваш врач или акушерка могут порекомендовать использовать регулярное ультразвуковое исследование для наблюдения за ребенком.
Одним из критериев оценки роста является высота дна матки, расстояние от лобковой кости до верхушки матки. Ваш врач (терапевт), акушер или акушерка будет измерять высоту дна матки при каждом дородовом посещении, начиная с 24 недель. Если есть опасения по поводу роста вашего ребенка, ваш врач или акушерка могут порекомендовать использовать регулярное ультразвуковое исследование для наблюдения за ребенком.
Высота дна может варьироваться от человека к человеку, и многие факторы могут влиять на размер матки беременной женщины. Например, высота дна матки может быть разной у женщин, вынашивающих более одного ребенка, страдающих избыточным весом или ожирением или имеющих определенные заболевания.Полный мочевой пузырь также повлияет на измерение высоты дна матки, поэтому важно опорожнять мочевой пузырь перед каждым измерением. Меньшая, чем ожидалось, высота дна матки может быть признаком того, что ребенок медленно растет или что околоплодных вод слишком мало. В таком случае врач будет внимательно следить за этим.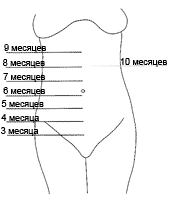 Напротив, большая, чем ожидалось, высота дна матки может означать, что ребенок больше среднего, и это также может потребовать наблюдения.
Напротив, большая, чем ожидалось, высота дна матки может означать, что ребенок больше среднего, и это также может потребовать наблюдения.
По мере роста матка может оказывать давление на другие органы тела беременной женщины.Например, матка может давить на соседний мочевой пузырь, увеличивая потребность в мочеиспускании.
Как матка готовится к родам?
Сокращения Брэкстона-Хикса, также известные как «ложные схватки» или «практические схватки», подготавливают матку к родам и могут начаться уже в середине беременности и продолжаться вплоть до родов. Схватки Брэкстона-Хикса, как правило, нерегулярны, и, хотя обычно они не являются болезненными, они могут вызывать дискомфорт и становиться все сильнее в течение беременности.
Во время настоящих родов мышцы матки сокращаются, чтобы помочь ребенку спуститься в родовые пути. Схватки начинаются волной и нарастают по интенсивности, переходя от верхушки матки к шейке матки. Ваша матка будет ощущаться напряженной во время схваток, но между схватками боль утихнет, и вы сможете отдохнуть до нарастания следующего. В отличие от Брэкстона-Хикса схватки становятся более сильными, регулярными и частыми в преддверии родов.
В отличие от Брэкстона-Хикса схватки становятся более сильными, регулярными и частыми в преддверии родов.
Как изменится матка после рождения?
После рождения ребенка матка снова сократится, чтобы позволить плаценте, которая кормит ребенка во время беременности, покинуть тело женщины. Иногда это называют «послеродовым». Эти сокращения более мягкие, чем сокращения, ощущаемые во время родов. После выхода плаценты матка остается сокращенной, чтобы предотвратить сильное кровотечение, известное как «послеродовое кровотечение».
Матка также продолжит сокращаться после завершения родов, особенно во время кормления грудью.Это сокращение и сжатие матки будет немного похоже на менструальные спазмы и также известно как «послеродовые боли».
Подробнее о первых днях после родов читайте здесь.
Высота дна: точный признак роста плода?
Какое значение имеет измерение высоты дна матки?
Ответ Ивонн Батлер Тобах, доктор медицины Измерение высоты дна матки обычно выполняется, чтобы определить, мал ли ребенок для своего гестационного возраста. Обычно это расстояние в сантиметрах от лобковой кости до верхушки матки. Ожидается, что после 24 недели беременности высота дна дна нормально растущего ребенка будет соответствовать количеству недель беременности — плюс-минус 2 сантиметра. Например, если вы беременны на 27 неделе беременности, ваш лечащий врач ожидает, что высота вашего дна матки будет около 27 сантиметров.
Обычно это расстояние в сантиметрах от лобковой кости до верхушки матки. Ожидается, что после 24 недели беременности высота дна дна нормально растущего ребенка будет соответствовать количеству недель беременности — плюс-минус 2 сантиметра. Например, если вы беременны на 27 неделе беременности, ваш лечащий врач ожидает, что высота вашего дна матки будет около 27 сантиметров.
Однако измерение высоты дна дна может быть менее точным, если у вас индекс массы тела 30 или выше (ожирение) или если у вас в анамнезе имеется миома.
Высота дна матки, которая меньше или больше ожидаемой — или увеличивается более или менее быстро, чем ожидалось — может указывать на:
- Замедленный рост плода (ограничение внутриутробного развития)
- Многоплодная беременность
- Ребенок значительно крупнее среднего (макросомия плода)
- Слишком мало околоплодных вод (олигогидрамнион)
- Слишком много околоплодных вод (многоводие)
В зависимости от обстоятельств ваш лечащий врач может порекомендовать ультразвуковое исследование, чтобы определить причину необычных измерений, или более внимательно следить за вашей беременностью.
Но высота дна матки — это всего лишь инструмент для измерения роста плода, а не точная наука. И необходимы дальнейшие исследования, чтобы определить, насколько он эффективен при обнаружении задержки внутриутробного развития. Как правило, измерение высоты дна дна обеспечивает уверенность в стабильном росте ребенка. Если вас беспокоят измерения высоты дна дна матки, узнайте подробности у своего врача.
с
Ивонн Батлер Тобах, доктор медицины
- Прививка от гриппа при беременности
- Краска для волос и беременность
- Дивон г.Ограничение роста плода: обследование и диагностика. https://www.uptodate.com/contents/search. По состоянию на 31 октября 2019 г., .
- Питер JR и др. Измерение высоты дна симфиза (SFH) во время беременности для выявления аномального роста плода. Кокрановская база данных систематических обзоров. 2015; DOI: 10.1002 / 14651858.CD008136.pub3.
- Американский колледж акушеров и гинекологов.
 Практический бюллетень № 204: Ограничение роста плода. Акушерство и гинекология. 2019; DOI: 10.1097 / AOG.0000000000003070.
Практический бюллетень № 204: Ограничение роста плода. Акушерство и гинекология. 2019; DOI: 10.1097 / AOG.0000000000003070.
Продукты и услуги
- Книга: Руководство Mayo Clinic по здоровой беременности
.
Материнские изменения во время беременности, родов и родов
Цели обучения
К концу этого раздела вы сможете:
- Объясните, как эстроген, прогестерон и ХГЧ участвуют в поддержании беременности
- Перечислите участников набора веса во время беременности
- Опишите основные изменения в пищеварительной, кровеносной и покровной системах матери во время беременности
- Обобщите события, приведшие к родам
- Определите и опишите каждый из трех этапов родов
Доношенная беременность длится примерно 270 дней (примерно 38.5 недель) от зачатия до рождения. Поскольку легче запомнить первый день последней менструации (ПНМ), чем оценить дату зачатия, акушеры установили срок родов как 284 дня (приблизительно 40,5 недель) от ПМН. Это предполагает, что зачатие произошло на 14-й день цикла женщины, что обычно является хорошим приближением. 40 недель средней беременности обычно рассматриваются с точки зрения трех триместров , каждый примерно по 13 недель. Во втором и третьем триместрах матка до беременности — размером с кулак — резко увеличивается, чтобы вместить плод, вызывая ряд анатомических изменений у матери.
Поскольку легче запомнить первый день последней менструации (ПНМ), чем оценить дату зачатия, акушеры установили срок родов как 284 дня (приблизительно 40,5 недель) от ПМН. Это предполагает, что зачатие произошло на 14-й день цикла женщины, что обычно является хорошим приближением. 40 недель средней беременности обычно рассматриваются с точки зрения трех триместров , каждый примерно по 13 недель. Во втором и третьем триместрах матка до беременности — размером с кулак — резко увеличивается, чтобы вместить плод, вызывая ряд анатомических изменений у матери.
Рис. 1. Матка растет на протяжении всей беременности, чтобы вместить плод.
Эффекты гормонов
Практически все эффекты беременности можно так или иначе объяснить влиянием гормонов, особенно эстрогенов, прогестерона и ХГЧ. В течение 7–12 недель после LMP гормоны беременности в основном вырабатываются желтым телом. Прогестерон, секретируемый желтым телом, стимулирует выработку децидуальных клеток эндометрия, которые питают бластоцисту до плацентации.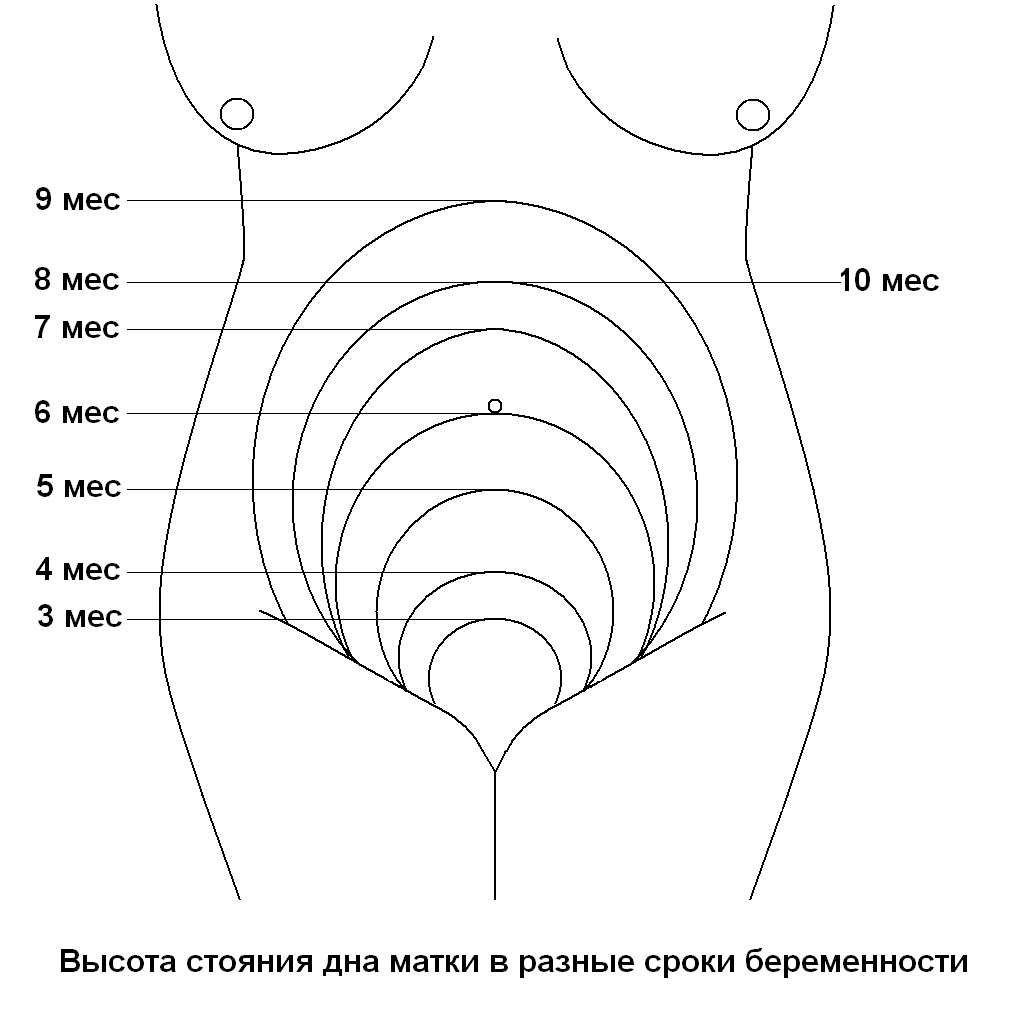 По мере развития плаценты и дегенерации желтого тела в течение 12-17 недель плацента постепенно становится эндокринным органом беременности.
По мере развития плаценты и дегенерации желтого тела в течение 12-17 недель плацента постепенно становится эндокринным органом беременности.
Плацента превращает слабые андрогены, секретируемые надпочечниками матери и плода, в эстрогены, необходимые для развития беременности. Уровень эстрогена повышается на протяжении всей беременности, увеличиваясь к рождению в 30 раз. Эстрогены обладают следующими действиями:
- Они подавляют выработку ФСГ и ЛГ, эффективно предотвращая овуляцию.(Эта функция является биологической основой гормональных противозачаточных таблеток.)
- Они вызывают рост тканей плода и необходимы для созревания легких и печени плода.
- Они способствуют жизнеспособности плода, регулируя выработку прогестерона и запуская синтез кортизола у плода, который способствует созреванию легких, печени и эндокринных органов, таких как щитовидная железа и надпочечники.
- Они стимулируют рост материнской ткани, что приводит к увеличению матки, расширению и разветвлению протоков молочных желез.

Релаксин, еще один гормон, выделяемый желтым телом, а затем плацентой, помогает подготовить организм матери к родам. Он увеличивает эластичность лонного сочленения и тазовых связок, освобождая место для растущего плода и позволяя расширить выходное отверстие таза для родов. Релаксин также помогает расширить шейку матки во время родов.
Плацента берет на себя синтез и секрецию прогестерона на протяжении всей беременности по мере дегенерации желтого тела.Как и эстроген, прогестерон подавляет ФСГ и ЛГ. Он также подавляет сокращения матки, защищая плод от преждевременных родов. Этот гормон снижается на поздних сроках беременности, что позволяет маточным сокращениям усиливаться и в конечном итоге перейти в настоящие роды. Плацента также производит ХГЧ. Помимо повышения выживаемости желтого тела, ХГЧ стимулирует мужские половые железы плода к секреции тестостерона, который необходим для развития мужской репродуктивной системы.
Передняя доля гипофиза увеличивает и увеличивает выработку гормонов во время беременности, повышая уровни тиреотропина, пролактина и адренокортикотропного гормона (АКТГ). Тиротропин в сочетании с плацентарными гормонами увеличивает выработку гормона щитовидной железы, что увеличивает скорость метаболизма матери. Это может заметно повысить аппетит беременной женщины и вызвать приливы. Пролактин стимулирует увеличение молочных желез при подготовке к производству молока. АКТГ стимулирует секрецию материнского кортизола, который способствует синтезу белка плода. Помимо гормонов гипофиза, повышенный уровень паращитовидных желез мобилизует кальций из материнских костей для использования плодами.
Тиротропин в сочетании с плацентарными гормонами увеличивает выработку гормона щитовидной железы, что увеличивает скорость метаболизма матери. Это может заметно повысить аппетит беременной женщины и вызвать приливы. Пролактин стимулирует увеличение молочных желез при подготовке к производству молока. АКТГ стимулирует секрецию материнского кортизола, который способствует синтезу белка плода. Помимо гормонов гипофиза, повышенный уровень паращитовидных желез мобилизует кальций из материнских костей для использования плодами.
Увеличение веса
Второй и третий триместры беременности связаны с резкими изменениями анатомии и физиологии матери. Самый очевидный анатомический признак беременности — резкое увеличение брюшной полости в сочетании с увеличением веса матери. Этот вес является результатом растущего плода, а также увеличенной матки, околоплодных вод и плаценты. Дополнительная ткань груди и резко увеличенный объем крови также способствуют увеличению веса. Удивительно, но накопление жира составляет всего около 2. 3 кг (5 фунтов) при нормальной беременности и служит резервом для повышенных метаболических потребностей при грудном вскармливании.
3 кг (5 фунтов) при нормальной беременности и служит резервом для повышенных метаболических потребностей при грудном вскармливании.
В течение первого триместра матери не нужно потреблять дополнительные калории для поддержания здоровой беременности. Однако обычно наблюдается прибавка в весе примерно на 0,45 кг (1 фунт) в месяц. Во втором и третьем триместрах у матери повышается аппетит, но ей необходимо потреблять дополнительно 300 калорий в день только для поддержки растущего плода. Большинство женщин набирают примерно 0.45 кг (1 фунт) в неделю.
| Таблица 1. Факторы набора веса во время беременности | ||
|---|---|---|
| Компонент | Масса (кг) | Вес (фунты) |
| Плод | 3,2–3,6 | 7–8 |
| Плацента и оболочки плода | 0,9–1,8 | 2–4 |
| Амниотическая жидкость | 0,9–1,4 | 2–3 |
| Ткани груди | 0. 9–1,4 9–1,4 | 2–3 |
| Кровь | 1,4 | 4 |
| Жир | 0,9–4,1 | 3–9 |
| Матка | 0,9–2,3 | 2–5 |
| Всего | 10–16,3 | 22–36 |
Изменения систем органов во время беременности
По мере того, как организм женщины адаптируется к беременности, происходят характерные физиологические изменения. Эти изменения могут иногда вызывать симптомы, которые в совокупности называют обычным дискомфортом во время беременности.
Изменения пищеварительной и мочевыделительной системы
Тошнота и рвота, иногда вызванные повышенной чувствительностью к запахам, обычны в течение первых нескольких недель или месяцев беременности. Это явление часто называют «утренним недомоганием», хотя тошнота может сохраняться весь день. Считается, что источником тошноты при беременности является повышенная циркуляция гормонов, связанных с беременностью, в частности циркулирующих эстрогенов, прогестерона и ХГЧ. Снижение перистальтики кишечника также может вызывать тошноту.Примерно к 12 неделе беременности тошнота обычно проходит.
Снижение перистальтики кишечника также может вызывать тошноту.Примерно к 12 неделе беременности тошнота обычно проходит.
Распространенной жалобой со стороны желудочно-кишечного тракта на поздних сроках беременности является желудочный рефлюкс или изжога, которая возникает в результате суживающего давления растущей матки на живот. Считается, что такое же снижение перистальтики, которое может способствовать тошноте на ранних сроках беременности, также является причиной запоров, связанных с беременностью, по мере ее прогрессирования.
Давление матки вниз также сдавливает мочевой пузырь, что приводит к частому мочеиспусканию.Проблема усугубляется повышенным выделением мочи. Кроме того, материнская мочевыделительная система обрабатывает как материнские, так и фетальные отходы, дополнительно увеличивая общий объем мочи.
Изменения системы кровообращения
Объем крови значительно увеличивается во время беременности, так что во время родов он превышает объем крови до зачатия на 30 процентов, или примерно на 1-2 литра. Большой объем крови помогает удовлетворить потребности плода в питании и удалении фетальных шлаков. В сочетании с увеличением объема крови во время беременности также умеренно повышаются пульс и артериальное давление.По мере роста плода матка сжимает нижележащие кровеносные сосуды таза, препятствуя венозному оттоку от ног и области таза. В результате у многих беременных женщин развивается варикозное расширение вен или геморрой.
Большой объем крови помогает удовлетворить потребности плода в питании и удалении фетальных шлаков. В сочетании с увеличением объема крови во время беременности также умеренно повышаются пульс и артериальное давление.По мере роста плода матка сжимает нижележащие кровеносные сосуды таза, препятствуя венозному оттоку от ног и области таза. В результате у многих беременных женщин развивается варикозное расширение вен или геморрой.
Изменения дыхательной системы
Во второй половине беременности минутный объем дыхания (объем газа, вдыхаемого или выдыхаемого легкими в минуту) увеличивается на 50 процентов, чтобы компенсировать потребность плода в кислороде и повышенный уровень метаболизма матери.Растущая матка оказывает давление вверх на диафрагму, уменьшая объем каждого вдоха и потенциально вызывая одышку или одышку. В течение последних нескольких недель беременности таз становится более эластичным, и плод опускается ниже в процессе, называемом осветлением . Обычно это облегчает одышку.
Обычно это облегчает одышку.
Слизистая оболочка дыхательных путей набухает в ответ на усиление кровотока во время беременности, что приводит к заложенности носа и носовым кровотечениям, особенно в холодную и сухую погоду.Часто рекомендуется использовать увлажнитель воздуха и увеличивать потребление жидкости, чтобы предотвратить заложенность носа.
Изменения покровной системы
Рис. 2. Черная линия, темная медиальная линия, идущая от пупка к лобку, формируется во время беременности и сохраняется в течение нескольких недель после родов. Показанная здесь черная линия соответствует сроку беременности 22 недели.
Дерма сильно растягивается, чтобы вместить растущую матку, ткань груди и жировые отложения на бедрах и бедрах.Разорванная соединительная ткань под дермой может вызвать стрии (растяжки) на животе, которые во время беременности выглядят как красные или пурпурные пятна, которые переходят в серебристо-белый цвет через несколько месяцев после родов.
Повышение уровня гормона, стимулирующего меланоциты, в сочетании с эстрогенами затемняет ареолы и создает линию пигмента от пупка до лобка, называемую черной линией (рис. 2). Производство меланина во время беременности может также привести к потемнению или обесцвечиванию кожи лица, создавая хлоазму, или «маску беременности».”
Физиология труда
Роды или роды , как правило, происходят в течение недели после срока родов, если женщина не беременна более чем одним плодом, из-за чего у нее обычно рано начинаются роды. По мере того как беременность приближается к последней неделе, в ответ на гормоны, вызывающие роды, происходят некоторые физиологические изменения.
Во-первых, напомним, что прогестерон подавляет сокращения матки в течение первых нескольких месяцев беременности.Когда наступает седьмой месяц беременности, уровень прогестерона плато, а затем падает. Однако уровни эстрогена в материнском кровотоке продолжают расти. Увеличение соотношения эстрогена и прогестерона делает миометрий (гладкую мышцу матки) более чувствительным к стимулам, которые способствуют сокращению (потому что прогестерон больше не подавляет их). Более того, на восьмом месяце беременности уровень кортизола у плода повышается, что увеличивает секрецию эстрогена плацентой и еще больше подавляет успокаивающее действие прогестерона на матку.Некоторые женщины могут ощущать результат снижения уровня прогестерона на поздних сроках беременности в виде слабых и нерегулярных перистальтических сокращений Брэкстона-Хикса , также называемых ложными родами. Эти сокращения часто можно облегчить отдыхом или гидратацией.
Более того, на восьмом месяце беременности уровень кортизола у плода повышается, что увеличивает секрецию эстрогена плацентой и еще больше подавляет успокаивающее действие прогестерона на матку.Некоторые женщины могут ощущать результат снижения уровня прогестерона на поздних сроках беременности в виде слабых и нерегулярных перистальтических сокращений Брэкстона-Хикса , также называемых ложными родами. Эти сокращения часто можно облегчить отдыхом или гидратацией.
Рис. 3. Положительная обратная связь гормонов способствует началу родов.
Распространенным признаком того, что роды будут недолгие, является так называемое «кровавое зрелище». Во время беременности в цервикальном канале скапливается слизистая пробка, перекрывающая вход в матку.Примерно за 1-2 дня до начала настоящих родов эта пробка расшатывается и выходит вместе с небольшим количеством крови.
Тем временем задний гипофиз усиливает секрецию окситоцина, гормона, стимулирующего схватки. В то же время миометрий увеличивает свою чувствительность к окситоцину, экспрессируя больше рецепторов этого гормона. По мере приближения родов окситоцин начинает стимулировать более сильные и болезненные сокращения матки, которые — в петле положительной обратной связи — стимулируют секрецию простагландинов из плодных оболочек.Подобно окситоцину, простагландины также увеличивают сократительную способность матки. Гипофиз плода также секретирует окситоцин, который еще больше увеличивает количество простагландинов. Учитывая важность окситоцина и простагландинов для начала и поддержания родов, неудивительно, что, когда беременность не переходит в роды и ее необходимо вызвать, фармацевтическая версия этих соединений (называемая питоцином) вводится внутривенно. .
В то же время миометрий увеличивает свою чувствительность к окситоцину, экспрессируя больше рецепторов этого гормона. По мере приближения родов окситоцин начинает стимулировать более сильные и болезненные сокращения матки, которые — в петле положительной обратной связи — стимулируют секрецию простагландинов из плодных оболочек.Подобно окситоцину, простагландины также увеличивают сократительную способность матки. Гипофиз плода также секретирует окситоцин, который еще больше увеличивает количество простагландинов. Учитывая важность окситоцина и простагландинов для начала и поддержания родов, неудивительно, что, когда беременность не переходит в роды и ее необходимо вызвать, фармацевтическая версия этих соединений (называемая питоцином) вводится внутривенно. .
Наконец, растяжение миометрия и шейки матки доношенным плодом в макушке (головой вниз) рассматривается как стимулятор сокращений матки.Сумма этих изменений вызывает регулярные схватки, известные как истинные роды , которые со временем становятся более сильными и частыми.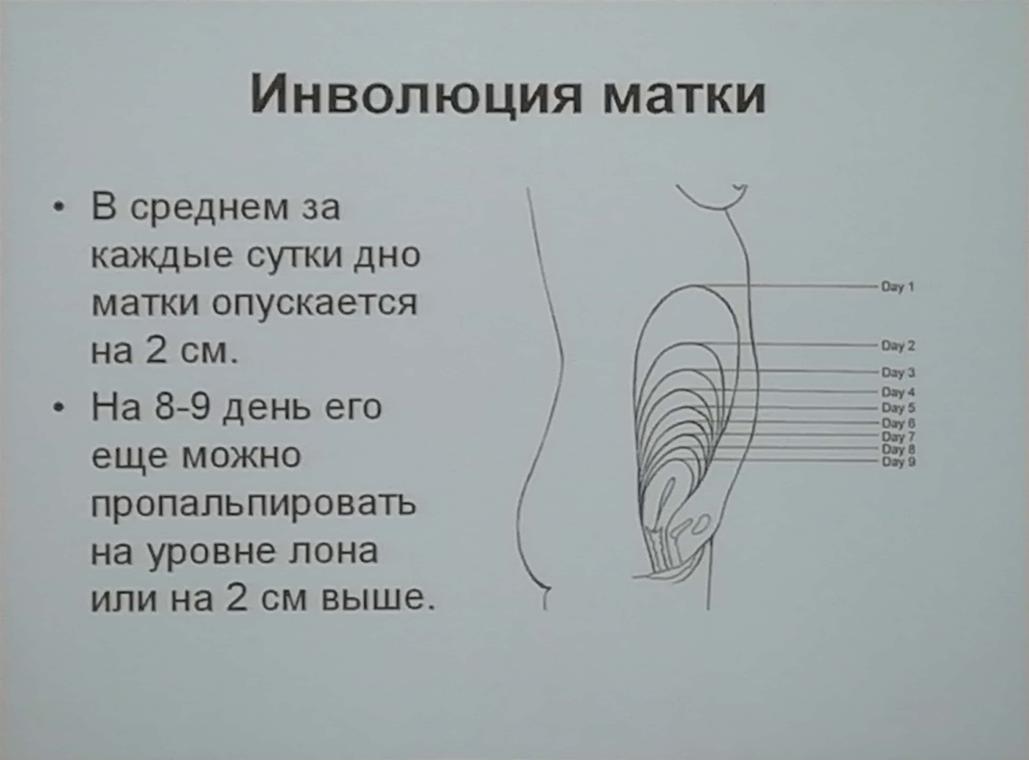 Боль во время родов объясняется гипоксией миометрия во время сокращений матки.
Боль во время родов объясняется гипоксией миометрия во время сокращений матки.
Этапы родов
Процесс родов можно разделить на три этапа: расширение шейки матки, изгнание новорожденного и послед.
Расширение шейки матки
Для естественных родов шейка матки должна полностью расшириться до 10 см в диаметре — достаточной ширины, чтобы родить голову новорожденного.Стадия дилатации — самый длительный период родов и обычно занимает 6–12 часов. Однако он может варьироваться в широких пределах и может занять минуты, часы или дни, частично в зависимости от того, рожала ли мать раньше; в каждом последующем роде этот этап имеет тенденцию быть короче.
Рисунок 4. Щелкните, чтобы увеличить изображение. Стадии родов включают стадию 1 — раннее раскрытие шейки матки; 2 стадия — полное раскрытие и изгнание новорожденного; и Стадия 3, доставка плаценты и связанных с ней плодных оболочек.(Положение плеча новорожденного описывается относительно матери. )
)
Настоящие роды протекают по положительной обратной связи, при которой сокращения матки растягивают шейку матки, заставляя ее расширяться и стираться или становиться тоньше. Растяжение шейки матки вызывает рефлекторные сокращения матки, которые еще больше расширяют и стирают шейку матки. Кроме того, расширение шейки матки увеличивает секрецию окситоцина гипофизом, что, в свою очередь, вызывает более сильные сокращения матки. Когда начинаются роды, сокращения матки могут происходить каждые 3–30 минут и продолжаться всего 20–40 секунд; однако к концу этого этапа схватки могут происходить так часто, как каждые 1.5–2 минуты и длится целую минуту.
Каждое сокращение резко снижает приток оксигенированной крови к плоду. По этой причине очень важно, чтобы период расслабления наступал после каждого сокращения. Дистресс плода, измеряемый как устойчивое снижение или увеличение частоты сердечных сокращений плода, может быть результатом сильных сокращений, которые слишком сильны или продолжительны для восстановления насыщенной кислородом крови плода. Такая ситуация может быть причиной экстренных родов с использованием вакуума, щипцов или хирургического вмешательства путем кесарева сечения.
Такая ситуация может быть причиной экстренных родов с использованием вакуума, щипцов или хирургического вмешательства путем кесарева сечения.
Примерно у 12 процентов женщин околоплодные оболочки разрываются до начала родов; они обычно разрываются в конце стадии расширения в ответ на чрезмерное давление со стороны головки плода, входящей в родовые пути.
Этап отчисления
Стадия изгнания начинается, когда головка плода входит в родовые пути, и заканчивается рождением новорожденного. Обычно это занимает до 2 часов, но может длиться дольше или завершаться за несколько минут, отчасти в зависимости от ориентации плода.Вершинное предлежание, известное как передняя вершина затылка, является наиболее частым предлежанием и связано с наибольшей легкостью вагинальных родов. Плод обращен к материнскому спинному мозгу, и самая маленькая часть головы (задняя часть, называемая затылком) первой выходит из родовых путей.
Менее чем в 5% рождений ребенок ориентирован тазовым предлежанием или ягодицами вниз. При полном ягодичном предлежании обе ноги скрещены и ориентированы вниз. При откровенном тазовом предлежании ноги ориентированы вверх.До 1960-х годов тазовые предлежания были обычным явлением — вагинально. Сегодня большинство родов при ягодичном предлежании осуществляется с помощью кесарева сечения.
При полном ягодичном предлежании обе ноги скрещены и ориентированы вниз. При откровенном тазовом предлежании ноги ориентированы вверх.До 1960-х годов тазовые предлежания были обычным явлением — вагинально. Сегодня большинство родов при ягодичном предлежании осуществляется с помощью кесарева сечения.
Вагинальные роды связаны со значительным растяжением влагалищного канала, шейки матки и промежности. До последних десятилетий онемение промежности и выполнение эпизиотомии , разреза задней стенки влагалища и промежности, являлись обычной процедурой для акушера. Промежность теперь чаще рвется сама по себе во время родов.И эпизиотомию, и разрыв промежности необходимо зашить вскоре после рождения, чтобы обеспечить оптимальное заживление. Хотя ушивание неровных краев разрыва промежности может быть сложнее, чем ушивание эпизиотомии, разрывы заживают быстрее, менее болезненны и связаны с меньшим повреждением мышц вокруг влагалища и прямой кишки.
При рождении головы новорожденного акушер аспирирует слизь изо рта и носа перед первым вдохом новорожденного.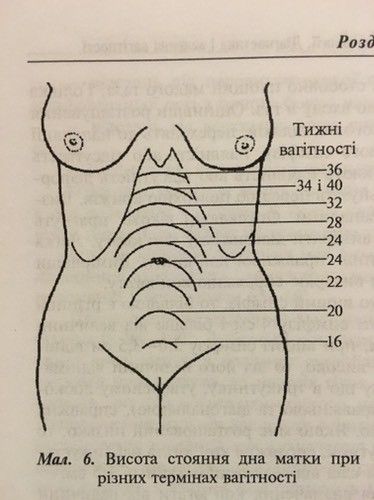 После рождения головы остальное тело обычно быстро следует за ней.Затем дважды зажимают пуповину и между зажимами делают разрез. На этом завершается второй этап родов.
После рождения головы остальное тело обычно быстро следует за ней.Затем дважды зажимают пуповину и между зажимами делают разрез. На этом завершается второй этап родов.
Послед
Рождение плаценты и связанных с ней оболочек, обычно называемое последом , знаменует собой заключительную стадию родов. После изгнания новорожденного миометрий продолжает сокращаться. Это движение отсекает плаценту от задней стенки матки. Затем он легко выводится через влагалище. Продолжение сокращений матки снижает кровопотерю из плаценты.Рождение плаценты знаменует начало послеродового периода — периода примерно 6 недель сразу после родов, в течение которого организм матери постепенно возвращается в небеременное состояние. Если плацента не рождается самопроизвольно в течение примерно 30 минут, она считается задержанной, и акушер может попытаться удалить ее вручную. Если это не поможет, может потребоваться операция.
Важно, чтобы акушер осмотрел выделенную плаценту и плодные оболочки, чтобы убедиться, что они не повреждены. Если в матке останутся фрагменты плаценты, они могут вызвать послеродовое кровотечение. Сокращения матки продолжаются в течение нескольких часов после родов, чтобы вернуть матке ее размер до беременности в процессе, называемом инволюцией , который также позволяет органам брюшной полости матери вернуться в то место, где они были до беременности. Грудное вскармливание облегчает этот процесс.
Если в матке останутся фрагменты плаценты, они могут вызвать послеродовое кровотечение. Сокращения матки продолжаются в течение нескольких часов после родов, чтобы вернуть матке ее размер до беременности в процессе, называемом инволюцией , который также позволяет органам брюшной полости матери вернуться в то место, где они были до беременности. Грудное вскармливание облегчает этот процесс.
Хотя послеродовые сокращения матки ограничивают кровопотерю из-за отслоения плаценты, у матери действительно наблюдаются послеродовые выделения из влагалища, которые называются lochia .Он состоит из клеток слизистой оболочки матки, эритроцитов, лейкоцитов и другого мусора. Толстые темные lochia rubra (красные лохии) обычно сохраняются в течение 2–3 дней и заменяются lochia serosa, более тонкой розоватой формой, которая сохраняется примерно до десятого дня послеродового периода. По истечении этого периода скудные кремообразные или водянистые выделения, называемые lochia alba (белые лохии), могут продолжаться еще 1-2 недели.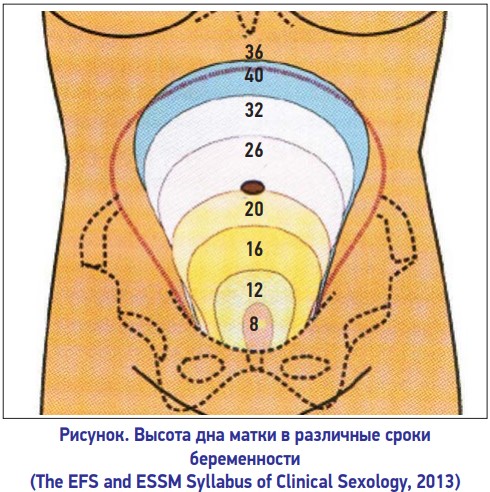
Обзор главы
Гормоны (особенно эстрогены, прогестерон и ХГЧ), секретируемые желтым телом, а затем плацентой, ответственны за большинство изменений, происходящих во время беременности.Эстроген поддерживает беременность, способствует жизнеспособности плода и стимулирует рост тканей матери и развивающегося плода. Прогестерон предотвращает развитие новых фолликулов яичников и подавляет сократительную способность матки.
Увеличение веса во время беременности в основном происходит в области груди и живота. Во время беременности часто наблюдаются тошнота, изжога и частое мочеиспускание. Во время беременности объем материнской крови увеличивается на 30 процентов, а минутный объем дыхания увеличивается на 50 процентов.На коже могут появиться растяжки, и может увеличиться выработка меланина.
Ближе к поздним срокам беременности снижение прогестерона и растягивающая сила плода приводят к усилению раздражительности матки и быстрым родам. Сокращения служат для расширения шейки матки и изгнания новорожденного. Далее следует доставка плаценты и связанных с ней плодных оболочек.
Далее следует доставка плаценты и связанных с ней плодных оболочек.
Самопроверка
Ответьте на вопросы ниже, чтобы увидеть, насколько хорошо вы понимаете темы, затронутые в предыдущем разделе.
Вопросы о критическом мышлении
- Девин на 35 неделе беременности первым ребенком, когда она прибыла в родильное отделение и сообщила, что, по ее мнению, у нее начались схватки. Она заявляет, что последние несколько часов у нее были диффузные легкие схватки. Однако обследование показывает, что слизистая пробка, блокирующая шейку матки, цела и шейка еще не начала расширяться. Ей советуют вернуться домой. Почему?
- Джанин на 41 неделе беременности первым ребенком, когда она прибыла в родильное отделение и сообщила, что, по ее мнению, рожала «несколько дней», но «это просто никуда не денется.«Во время клинического обследования у нее случаются несколько легких схваток, каждое продолжительностью около 15–20 секунд; однако шейка матки расширена всего на 2 см, а амниотический мешок не поврежден.
 Жанин помещают в родильное отделение, и ей начинают внутривенное вливание питоцина. Почему?
Жанин помещают в родильное отделение, и ей начинают внутривенное вливание питоцина. Почему?
- Девин, скорее всего, испытывает схватки Брэкстона-Хикса, также известные как ложные роды. Это легкие сокращения, которые не способствуют раскрытию шейки матки и не связаны с приближающимися родами.Они, вероятно, рассеются с отдыхом.
- Джанин находится на 41 неделе беременности, и из-за легких схваток, которые она испытывала «в течение нескольких дней», шейка матки расширилась до 2 см. Эти факты говорят о том, что она рожает, но роды не развиваются должным образом. Питоцин — это фармацевтический препарат синтетических простагландинов и окситоцина, который увеличивает частоту и силу сокращений и способствует развитию родов.
Глоссарий
послед: третья стадия родов, при которой происходит изгнание плаценты и связанных с ней плодных оболочек
Сокращения Брэкстона-Хикса: слабые и нерегулярные перистальтические сокращения, которые могут возникать во втором и третьем триместрах; они не указывают, что роды неизбежны
дилатация: первый период родов с увеличением диаметра шейки матки
Эпизиотомия: разрез задней стенки влагалища и промежности, облегчающий роды через естественные родовые пути
изгнание: второй период родов, во время которого мать давит схватками; этот этап заканчивается рождением
инволюция: послеродовое уменьшение матки до ее объема до беременности
осветление: опускание плода ниже в таз на поздних сроках беременности; также называется «отбрасывание»
lochia: послеродовые выделения из влагалища, которые начинаются кровью и заканчиваются беловатыми выделениями; конец лохий сигнализирует о том, что место прикрепления плаценты зажило
роды: роды
триместр: деление срока беременности на три трехмесячных срока
истинные роды: регулярные схватки, непосредственно предшествующие родам; они не ослабевают с гидратацией или отдыхом, со временем они становятся более частыми и сильными
Изменений в организме матери во время беременности
Анатомические изменения
Женщины претерпевают множество физических изменений во время беременности из-за гормональных колебаний и необходимости приспосабливаться к растущему плоду.
Цели обучения
Опишите анатомические изменения беременной женщины, которые происходят во время беременности
Ключевые выводы
Ключевые моменты
- По мере роста и развития плода в женском теле должны произойти некоторые анатомические изменения, чтобы приспособиться к растущему плоду, включая развитие плаценты, увеличение веса, разгибание живота, увеличение груди, развитие желез и изменение осанки.
- Во втором триместре утреннее недомогание проходит, матка увеличивается в 20 раз по сравнению с нормальным размером, груди увеличиваются, и можно почувствовать шевеления плода.
- Во время третьего триместра плод растет быстрее всего, и происходит окончательное прибавление в весе. Живот опускается, и шевеление плода может стать довольно сильным. Женщина чувствует себя готовой к родам.
Ключевые термины
- имплантация : прикрепление оплодотворенной яйцеклетки к стенке матки.

- децидуальная : слизистая оболочка матки, которая выделяется во время менструации и изменяется во время беременности.
- полость таза : полость тела, ограниченная костями таза.Его наклонная крыша — это вход в таз (верхнее отверстие таза). Его нижняя граница — тазовое дно.
Физические изменения во время беременности
Беременность начинается, когда развивающийся эмбрион имплантируется в слизистую оболочку эндометрия матки женщины. У большинства беременных женщин после имплантации нет каких-либо специфических признаков или симптомов, хотя нередко наблюдается минимальное кровотечение.
После имплантации эндометрий матки называется децидуальной оболочкой.Плацента, которая частично образована децидуальной оболочкой и частично из внешних слоев эмбриона, соединяет развивающийся эмбрион со стенкой матки, обеспечивая поглощение питательных веществ, удаление отходов и газообмен через кровоснабжение матери.
Пуповина соединяет эмбрион или плод с плацентой. Развивающийся эмбрион претерпевает огромный рост и изменения в процессе внутриутробного развития.
Большинство беременных женщин испытывают ряд симптомов, которые могут указывать на беременность.Симптомы включают тошноту и рвоту, чрезмерную усталость и утомляемость, тягу к определенным продуктам, которые обычно не требуются, и частое мочеиспускание, особенно в ночное время.
С беременностью связан ряд ранних медицинских признаков. Эти признаки обычно появляются, если вообще появляются, в течение первых нескольких недель после зачатия. Не все эти признаки присутствуют повсеместно, и не все они сами по себе являются диагностическими; вместе взятые, однако, они могут поставить предположительный диагноз беременности.
Эти знаки включают:
- Наличие хорионического гонадотропина человека (ХГЧ) в крови и моче.
- Отсутствие менструального цикла.
- Имплантационное кровотечение (возникает при имплантации эмбриона в матку в течение третьей или четвертой недели после последней менструации).

- Повышение базальной температуры тела, сохраняющееся более 2 недель после овуляции.
- Признак Чедвика (потемнение шейки матки, влагалища и вульвы).
- Признак Гуделла (размягчение влагалищной части шейки матки).
- Признак Гегара (размягчение перешейка матки).
- Пигментация белой линии (называемая черной линией), которая представляет собой потемнение кожи по средней линии живота. Это потемнение вызвано гиперпигментацией в результате гормональных изменений, обычно проявляющихся примерно в середине беременности.
Болезненность груди — обычное дело в первом триместре. Вскоре после зачатия соски и ареолы начинают темнеть из-за временного повышения уровня гормонов.Этот процесс продолжается на протяжении всей беременности.
Несмотря на все признаки, некоторые женщины могут не осознавать, что они беременны, до тех пор, пока не забеременеют. В некоторых случаях некоторые не знали о своей беременности до начала родов. Это может быть вызвано многими факторами, включая нерегулярные месячные (довольно часто встречающиеся у подростков), прием некоторых лекарств (не связанных с зачатием детей) и женщин с ожирением, которые игнорируют увеличение веса, связанное с беременностью.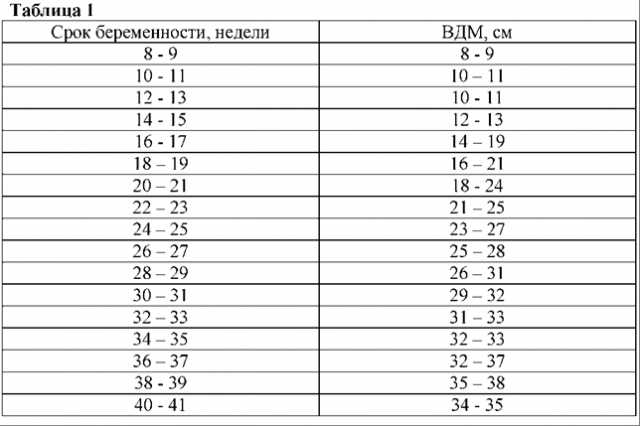 Другие могут отрицать свою ситуацию.
Другие могут отрицать свою ситуацию.
Первый триместр
Первые 12 недель беременности называются первым триместром. В течение этого триместра развитие плода можно разделить на разные стадии.
В начале внутриутробного периода резко снижается риск выкидыша. Все основные структуры, включая голову, мозг, руки, ноги и другие органы, были сформированы на стадии плода. Когда беременность переходит во второй триместр, риск выкидыша и врожденных дефектов резко снижается.
Второй триместр
Недели с 13 по 28 беременности называются вторым триместром. Большинство женщин в этот период чувствуют себя более энергичными. Они прибавляют в весе, когда симптомы утреннего недомогания исчезают и постепенно исчезают.
К концу второго триместра расширяющаяся матка создала видимую шишку ребенка. Хотя грудь внутренне развивалась с самого начала беременности, большинство видимых изменений проявляются после этого.
Во время беременности матка может увеличиваться в размерах до 20 раз. Хотя плод начинает двигаться и принимает узнаваемую человеческую форму в течение первого триместра, женщина может почувствовать движение плода, часто называемое ускорением, только во втором триместре.
Хотя плод начинает двигаться и принимает узнаваемую человеческую форму в течение первого триместра, женщина может почувствовать движение плода, часто называемое ускорением, только во втором триместре.
Третий триместр
Окончательная прибавка веса происходит в третьем триместре, и это наибольшая прибавка веса за всю беременность. На этом этапе плод будет расти наиболее быстро, набирая до 28 г в день.
Беременная женщина : Живот беременной женщины опускается из-за того, что плод поворачивается вниз, готовый к родам.
Форма живота женщины изменится по мере того, как живот опускается из-за того, что плод поворачивается вниз, готовый к рождению, и женщина сможет поднимать и опускать живот. Пупок женщины иногда становится выпуклым — выпячивается — из-за расширения живота. Этот период ее беременности может быть неудобным и вызывать такие симптомы, как слабый контроль над мочевым пузырем и боль в спине.
Поза тела меняется по мере развития беременности. Наклоны таза и изгибы спины помогают сохранять равновесие.Плохая осанка возникает естественным образом из-за растяжения мышц живота женщины по мере роста плода. Эти мышцы менее способны сокращаться и удерживать нижнюю часть спины в правильном положении.
Наклоны таза и изгибы спины помогают сохранять равновесие.Плохая осанка возникает естественным образом из-за растяжения мышц живота женщины по мере роста плода. Эти мышцы менее способны сокращаться и удерживать нижнюю часть спины в правильном положении.
У беременной другая походка. Шаг удлиняется по мере развития беременности из-за увеличения веса и изменения осанки. Кроме того, увеличение веса тела во время беременности, задержка жидкости и увеличение веса опускают свод стопы, дополнительно увеличивая длину и ширину стопы.
Воздействие повышенных гормонов, таких как эстроген и релаксин, инициирует ремоделирование мягких тканей, хрящей и связок.Некоторые скелетные суставы (например, лобковый симфиз и крестцово-подвздошный сустав) расширяются или имеют повышенную слабость.
Метаболические изменения
Во время беременности нарушается метаболизм белков и углеводов, а инсулинорезистентность матери может привести к гестационному диабету.
Цели обучения
Анализировать метаболические факторы, участвующие в гестационном диабете
Ключевые выводы
Ключевые моменты
- Во время беременности обмен веществ меняется, чтобы обеспечить растущий плод большим количеством питательных веществ, а также обеспечить развитие слизистой оболочки матки и железистой ткани груди.

- Гормональные изменения во время беременности увеличивают потребность в питательных веществах и отложение жира.
- Инсулинорезистентность может развиться и привести к гестационному диабету.
Ключевые термины
- кортизол : стероидный гормон (также называемый гидрокортизоном), вырабатываемый корой надпочечников, который регулирует метаболизм углеводов и поддерживает кровяное давление.
- гестационный диабет : это состояние, также называемое гестационным сахарным диабетом (ГСД), при котором у женщин без ранее диагностированного диабета наблюдается высокий уровень глюкозы в крови во время беременности (особенно в третьем триместре).
- лактоген : Человеческий плацентарный лактоген (HPL), также называемый хорионическим соматомаммотропином (HCS), представляет собой полипептидный плацентарный гормон. Его структура и функции аналогичны гормону роста человека. Он изменяет метаболическое состояние матери во время беременности, чтобы обеспечить энергообеспечение плода.

Метаболизм питательных веществ
Во время беременности нарушается как белковый, так и углеводный обмен. Один килограмм дополнительного белка откладывается: половина идет к плоду и плаценте, а другая половина — к сократительным белкам матки, железистой ткани груди, белку плазмы и гемоглобину.
Увеличение количества питательных веществ необходимо для роста плода и отложения жира. Изменения вызываются стероидными гормонами, лактогеном и кортизолом. Также наблюдается усиление метаболизма в печени с усилением глюконеогенеза, что приводит к повышению уровня глюкозы у матери. Инсулинорезистентность матери может привести к гестационному диабету.
Гестационный диабет
Гестационный диабет (или гестационный сахарный диабет, GDM) — это состояние, при котором у женщин без ранее диагностированного диабета наблюдается высокий уровень глюкозы в крови во время беременности (особенно в третьем триместре).Возникает некоторый вопрос, является ли это состояние естественным во время беременности.
Инсулинорезистентность матери может привести к гестационному диабету. Этот тип диабета возникает, когда рецепторы инсулина не функционируют должным образом. Вероятно, это связано с факторами, связанными с беременностью, такими как присутствие плацентарного лактогена человека, который мешает чувствительным рецепторам инсулина. Это, в свою очередь, вызывает чрезмерно повышенный уровень сахара в крови.
Гестационный диабет обычно имеет мало симптомов и чаще всего диагностируется при скрининге во время беременности.Диагностические тесты обнаруживают недопустимо высокий уровень глюкозы в образцах крови. Гестационный диабет встречается у 3–10% беременностей, в зависимости от исследуемой популяции, поэтому он может быть естественным явлением.
Влияние инсулина на поглощение и метаболизм глюкозы : Инсулин связывается со своим рецептором (1) на клеточной мембране, который, в свою очередь, запускает многие каскады активации белков (2). К ним относятся: перемещение переносчика глут-4 к плазматической мембране и приток глюкозы (3), синтез гликогена (4), гликолиз (5) и синтез жирных кислот (6).
Младенцы, рожденные от матерей с нелеченым гестационным диабетом, обычно подвергаются повышенному риску возникновения проблем, таких как большие для гестационного возраста (что может привести к осложнениям при родах), низкий уровень сахара в крови и желтуха. Если не лечить, это также может вызвать судороги или мертворождение.
Гестационный диабет — это заболевание, которое поддается лечению, и женщины, у которых есть адекватный контроль уровня глюкозы, могут эффективно снизить эти риски.
Физиологические изменения
Физиологические изменения матери во время беременности совершенно нормальны и служат адаптацией для лучшего приспособления к эмбриональному / внутриутробному развитию.
Цели обучения
Опишите физиологические изменения, которые претерпевает женщина во время беременности
Ключевые выводы
Ключевые моменты
- Женщины претерпевают несколько изменений во время беременности, включая сердечно-сосудистые, гематологические, метаболические, почечные и респираторные изменения, которые обеспечивают адекватное питание и газообмен для развивающегося плода.

- Уровень прогестерона и эстрогена постоянно повышается во время беременности, вместе с сахаром в крови, частотой дыхания и сердечным выбросом.
- Поза тела меняется во время беременности, чтобы приспособиться к растущему плоду, и мать набирает вес.
- Грудь растет и изменяется при подготовке к лактации после рождения ребенка. Как только начинается лактация, грудь женщины значительно набухает, появляется болезненность, неровность и тяжесть (нагрубание). Это облегчается кормлением младенца грудью.
- Объем плазмы и крови увеличиваются в течение беременности и приводят к изменениям частоты сердечных сокращений и артериального давления.У женщин также может быть более высокий риск образования тромбов, особенно в первые недели после родов.
Ключевые термины
- плацентарный лактоген человека : Также называемый хорионическим соматомаммотропином человека, это полипептидный плацентарный гормон. Его структура и функции аналогичны гормону роста человека.
 Он изменяет метаболическое состояние матери во время беременности, чтобы обеспечить энергообеспечение плода.
Он изменяет метаболическое состояние матери во время беременности, чтобы обеспечить энергообеспечение плода. - хорионический гонадотропин человека : пептидный гормон, вырабатываемый во время беременности, который предотвращает разрушение желтого тела и поддерживает выработку прогестерона.
- прогестерон : стероидный гормон, секретируемый яичниками, функция которого заключается в подготовке матки к имплантации оплодотворенной яйцеклетки и поддержании беременности.
Физиологические изменения матери во время беременности — это нормальные адаптации, которым женщина подвергается во время беременности, чтобы лучше приспособиться к эмбриону или плоду, и включают сердечно-сосудистые, гематологические, метаболические, почечные и респираторные изменения. Женский организм должен изменить свои физиологические и гомеостатические механизмы во время беременности, чтобы обеспечить правильное развитие плода.Требуется повышение уровня сахара в крови, дыхания и сердечного выброса.
Гормональные изменения
У беременных женщин происходят изменения в эндокринной системе. Уровни прогестерона и эстрогенов постоянно повышаются на протяжении всей беременности, подавляя гипоталамическую ось и, следовательно, менструальный цикл.
Эстроген, вырабатываемый плацентой, связан с благополучием плода. У женщин также наблюдается повышение уровня хорионического гонадотропина человека (β-ХГЧ), который вырабатывается плацентой и поддерживает выработку прогестерона желтым телом.
Увеличение выработки прогестерона в первую очередь способствует расслаблению гладких мышц. Уровни пролактина повышаются из-за увеличения материнского гипофиза, что опосредует изменение структуры молочной железы с протоковой на долько-альвеолярную.
Повышается уровень гормона паращитовидной железы, что приводит к увеличению поглощения кальция в кишечнике и его реабсорбции почками. Гормоны надпочечников, такие как кортизол и альдостерон, также повышаются.
Человеческий плацентарный лактоген (HPL) вырабатывается плацентой, стимулируя липолиз и метаболизм жирных кислот у женщины и сохраняя глюкозу в крови для использования плодом. Он также может снизить чувствительность тканей матери к инсулину и привести к гестационному диабету.
Он также может снизить чувствительность тканей матери к инсулину и привести к гестационному диабету.
Изменение веса
Одно из самых заметных изменений во время беременности — прибавка в весе. Увеличивающаяся матка, растущий плод, плацента и ликвор, задержка жира и воды — все это способствует увеличению веса.
Прибавка в весе варьируется и может составлять от пяти фунтов (2,3 кг) до более 100 фунтов (45 кг). В США рекомендуемый врачом диапазон увеличения веса составляет от 25 фунтов (11 кг) до 35 фунтов (16 кг), меньше, если женщина имеет избыточный вес, больше (до 40 фунтов 18 кг), если у женщины недостаточный вес.
Беременность : Во время беременности женщина набирает вес, и ее грудь увеличивается.
Женская грудь растет во время беременности, обычно на один-два размера чашки, но, возможно, и больше. Женщине, которая носила бюстгальтер с чашкой C до беременности, возможно, потребуется купить бюстгальтер с чашкой F или большего размера во время кормления грудью. У женщины тоже растет торс, и размер ее бюстгальтера может увеличиваться на один или два размера.
У женщины тоже растет торс, и размер ее бюстгальтера может увеличиваться на один или два размера.
Как только ребенок родится (примерно через 50–73 часа после рождения), мать почувствует, как ее грудь наполняется молоком, и в этот момент изменения в груди происходят очень быстро.Как только начинается лактация, грудь женщины значительно набухает, появляется болезненность, неровность и тяжесть (нагрубание). Ее грудь может снова увеличиться в размерах. Индивидуальный размер груди может меняться ежедневно или в течение более длительных периодов времени в зависимости от того, сколько грудного ребенка выкармливает из каждой груди.
Изменения кровообращения
Объем плазмы и крови медленно увеличивается на 40–50% в течение беременности (из-за повышения уровня альдостерона), чтобы приспособиться к изменениям, что приводит к увеличению частоты сердечных сокращений (на 15 ударов в минуту больше, чем обычно), ударного объема и сердечный выброс.Сердечный выброс увеличивается примерно на 50%, в основном в течение первого триместра.
Системное сосудистое сопротивление также падает из-за расслабления гладких мышц и общего расширения сосудов, вызванного повышенным содержанием прогестерона, что приводит к падению артериального давления. Следовательно, диастолическое артериальное давление снижается между 12–26 неделями и снова повышается до уровней, существовавших до беременности, к 36 неделям.
Отек (опухоль) ног — обычное явление во время беременности, отчасти потому, что увеличивающаяся матка сжимает вены и лимфатический дренаж ног.
Беременная женщина также становится подверженной гиперкоагуляции, что приводит к повышенному риску развития тромбов и эмболий из-за повышенной выработки факторов свертывания крови печенью. Женщины подвергаются наибольшему риску развития тромбов (тромбов) в течение нескольких недель после родов.
Сгустки обычно образуются в левой ноге или левой подвздошной венозной системе, потому что левая подвздошная вена пересекает правую подвздошную артерию. Повышенный кровоток в правой подвздошной артерии после родов сдавливает левую подвздошную вену, что приводит к повышенному риску тромбоза (тромбообразования), который усугубляется отсутствием передвижения (ходьбы) после родов. Как лежащая в основе тромбофилия, так и кесарево сечение могут еще больше увеличить эти риски.
Как лежащая в основе тромбофилия, так и кесарево сечение могут еще больше увеличить эти риски.
Физические упражнения и беременность
При отсутствии осложнений беременным следует продолжать занятия аэробикой и силовыми тренировками в течение всего срока беременности.
Цели обучения
Оцените типы упражнений, подходящие для беременных
Ключевые выводы
Ключевые моменты
- Умеренные аэробные упражнения и силовые тренировки улучшают здоровье беременных женщин, не оказывая при этом неблагоприятных последствий для развивающегося плода.
- Разнообразные упражнения подходят, за исключением тех, которые имеют высокий риск травм живота, например, верховая езда, катание на лыжах, футбол или хоккей.
- Противопоказания к упражнениям включают: вагинальное кровотечение, одышку перед нагрузкой, головокружение, головную боль, боль в груди, мышечную слабость, преждевременные роды, снижение подвижности плода, подтекание околоплодных вод, боль или отек в икроножных мышцах (чтобы исключить тромбофлебит).

Ключевые термины
- противопоказание : Фактор или симптом, делающий назначенное лечение нецелесообразным.
- аэробные упражнения : Физические упражнения от низкой до высокой интенсивности, которые в первую очередь зависят от процесса выработки аэробной энергии.
- сила-кондиционирование : Использование сопротивления мышечному сокращению для развития силы, анаэробной выносливости и размера скелетных мышц. Существует множество различных методов силовых тренировок, наиболее распространенными из которых являются использование силы тяжести или упругих / гидравлических сил для противодействия сокращению мышц.
- тромбофлебит : Флебит (воспаление вен), связанный с тромбом (сгустком крови).
Физические упражнения во время беременности : У сильной, здоровой женщины, как правило, будет хороший исход беременности. Врачи рекомендуют умеренные физические нагрузки во время беременности, в том числе силовые.
Регулярные аэробные упражнения во время беременности улучшают (или поддерживают) физическую форму. Хотя верхний уровень безопасной интенсивности упражнений не установлен, женщины, которые регулярно занимались физическими упражнениями до беременности и у которых была неосложненная, здоровая беременность, должны иметь возможность участвовать в программах упражнений высокой интенсивности (например,(например, бег трусцой и аэробика) менее 45 минут без побочных эффектов. Им просто нужно помнить о возможности того, что им может потребоваться увеличить потребление энергии, и быть осторожными, чтобы не перегреться.
При отсутствии медицинских или акушерских осложнений врачи рекомендуют ежедневно заниматься физическими упражнениями по 30 минут в большинство, если не все дни недели. Комитет по клинической практике акушерства Канады рекомендует, чтобы «всех женщин без противопоказаний поощряли к занятиям аэробными и силовыми упражнениями в рамках здорового образа жизни во время беременности. ”
”
В целом, участие в широком спектре развлекательных мероприятий кажется безопасным. Беременным женщинам просто нужно избегать тех, кто подвержен высокому риску падений, таких как верховая езда или катание на лыжах, или тех, кто несет риск травм живота, таких как футбол или хоккей.
В прошлом основные проблемы, связанные с упражнениями во время беременности, были сосредоточены на плоде, и считалось, что любая потенциальная польза для матери компенсируется потенциальным риском для плода. Однако более свежие данные показывают, что при неосложненной беременности травмы плода маловероятны.
Противопоказания для упражнений включают вагинальное кровотечение, одышку перед нагрузкой, головокружение, головную боль, боль в груди, мышечную слабость, преждевременные роды, снижение подвижности плода, подтекание околоплодных вод, боль или отек в икроножных мышцах (чтобы исключить тромбофлебит).
10-я неделя беременности — все, что вам нужно знать
Как будет выглядеть мой ребенок на 10-й неделе?
Если бы вы могли видеть их лицо, вы бы теперь могли видеть верхнюю губу и две крохотные ноздри в носу.
Глаза вашего ребенка уже могут реагировать на свет. Их веки полузакрыты и полностью закроются через несколько дней.
Их челюстная кость развивается и уже содержит все их молочные зубы.
Ультразвуковое сканирование на этом этапе покажет, что ваш ребенок делает небольшие резкие движения.
Получайте еженедельные новости о развитии вашего ребенка от наших опытных акушерок прямо на свой почтовый ящик.
Симптомы беременности на 10 неделе Расстройство желудка и изжогаВаша пищеварительная система замедляется, что может вызвать вздутие живота, несварение желудка и изжогу.
У вас судороги? Спазмы менструального типа на ранних сроках беременности не являются чем-то необычным, поскольку плод оседает на стенке матки. Это также может вызвать кровянистые выделения. Хотя это может быть безвредно, обратитесь к врачу, если у вас есть кровотечение.
Есть головная боль, головокружение или спазмы и приливы?
Узнайте больше о 10 распространенных жалобах на беременность (и о том, как их избежать).
Заметили больше выделений из влагалища?
Ваше тело во время беременности полно сюрпризов, некоторые из них неприятнее, чем другие.
Незначительное увеличение выделений / жидкости во время беременности — это нормально. Вы можете обнаружить, что это жидкость молочного цвета со слабым запахом, и это нормально. Ваше тело выделяет выделения, чтобы предотвратить проникновение инфекций из влагалища в матку.
Однако, если у вас зеленые, желтые или коричневые выделения или если у вас кровотечение, вам следует обратиться к акушерке. Узнайте больше о выделениях из влагалища.
Что делать на 10 неделеВполне вероятно, что у вас уже была назначена запись! Если нет, не волнуйтесь.Визит по бронированию обычно происходит на сроке от 8 до 12 недель беременности.
Если у вас еще не было своего, не забудьте попросить у акушерки форму бесплатного рецепта (FW8), чтобы вы могли подать заявление на получение справки NHS «об освобождении от беременности».
Остались ли у вас вопросы без ответа? Вы можете посетить нашу страницу о записи; или
- введите свой вопрос в строку поиска, чтобы просмотреть информацию о беременности; или
- попросите одну из наших акушерок, которая будет здесь, чтобы поддержать вас с понедельника по пятницу с 9:00 до 17:00.Вы можете связаться с ними на нашей странице в Facebook или по электронной почте.
В ближайшие несколько недель у вас будет первое ультразвуковое исследование!
Первое сканирование может стать эмоциональным переживанием, поскольку вы впервые увидите своего ребенка.
Это также:
- подтверждает предполагаемую дату родов, посмотрев на размер вашего ребенка
- мужчина, посмотрите, есть ли у вас более одного ребенка
- можно использовать с сканированием затылочной прозрачности для проверки риска развития у ребенка синдрома Дауна, синдрома Эдварда и синдрома Патау.
Мифы о беременности
Летать, красить волосы и заниматься сексом во время беременности? Найдите ответы на 10 самых неверно истолкованных мифов о беременности.

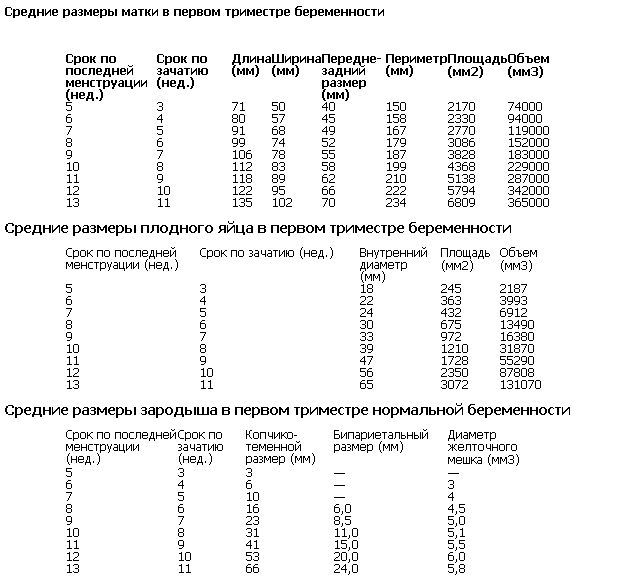




 Практический бюллетень № 204: Ограничение роста плода. Акушерство и гинекология. 2019; DOI: 10.1097 / AOG.0000000000003070.
Практический бюллетень № 204: Ограничение роста плода. Акушерство и гинекология. 2019; DOI: 10.1097 / AOG.0000000000003070.
 Жанин помещают в родильное отделение, и ей начинают внутривенное вливание питоцина. Почему?
Жанин помещают в родильное отделение, и ей начинают внутривенное вливание питоцина. Почему?


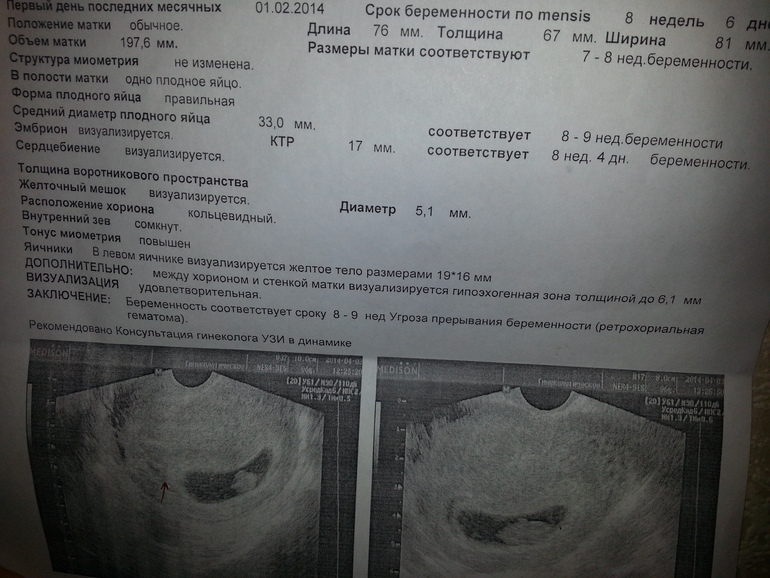

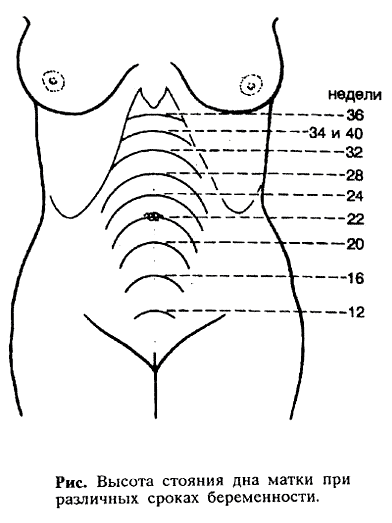 Он изменяет метаболическое состояние матери во время беременности, чтобы обеспечить энергообеспечение плода.
Он изменяет метаболическое состояние матери во время беременности, чтобы обеспечить энергообеспечение плода.