Коагулограмма / «9 месяцев»
За 9 месяцев беременности будущей маме приходится сдавать немалое количество анализов. Зачем это нужно и что означают их результаты?
Коагулограмма — это исследование свертывающей системы крови. Коагулограмма позволяет выявить особенности нарушения свертываемости у беременной и некоторые осложнения беременности и, следовательно, провести правильное лечение.
При нормальном течении беременности повышается активность свертывающей системы крови в целом. Это естественный процесс, связанный с появлением маточно-плацентарного круга кровообращения. Обусловлен он тем, что организм беременной готовится к увеличению объема крови во время вынашивания ребенка и к возможной кровопотере во время родов.
Коагулограмму следует сдавать раз в триместр, а при наличии отклонений показателей гемостаза (совокупность компонентов кровеносных сосудов и крови, взаимодействие которых обеспечивает поддержание целостности сосудистой стенки и остановку кровотечения при повреждении сосудов) — чаще, по назначению врача.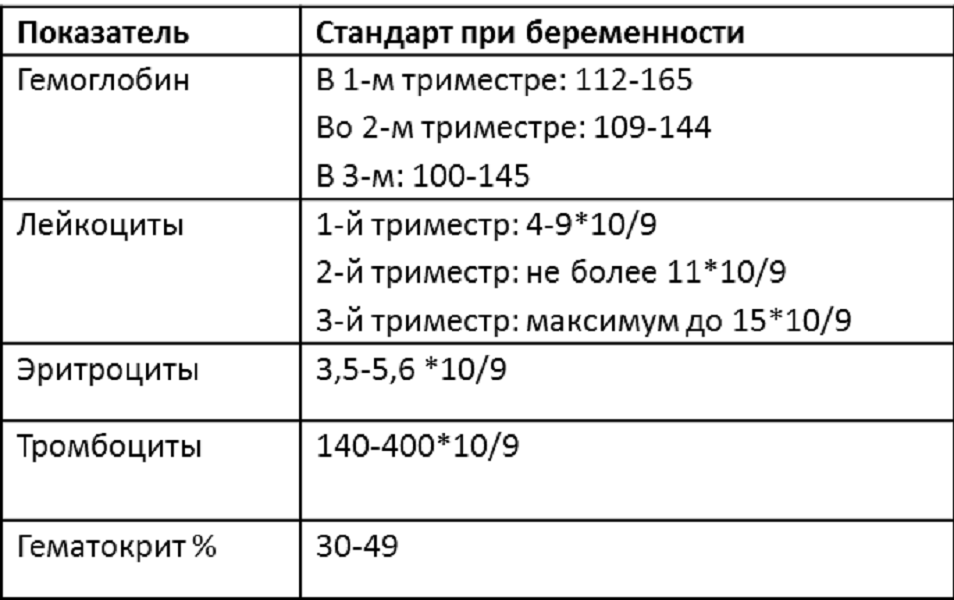
Основные параметры коагулограммы
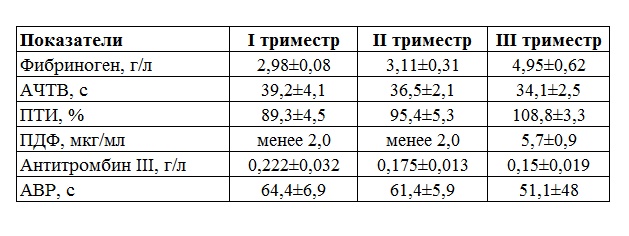
Фибриноген — белок, предшественник фибрина, составляющего основу сгустка при свертывании крови. Нормальные значения — 2,0-4,0 г/л. Фибриноген — это чувствительный показатель наличия воспаления и некроза (омертвения) тканей, основной белок плазмы, влияющий на величину СОЭ (скорость оседания эритроцитов). Она увеличивается с повышением концентрации фибриногена. В течение беременности, начиная с конца первого триместра, происходит естественное увеличение содержание фибриногена плазмы и достигает максимальных значений (до 6 г/л) накануне родов. Это связано с появлением дополнительного круга кровообращения — маточно-плацентарного.
АЧТВ — активированное частичное тромбопластиновое время, в норме — 24-35 с. Это время свертывания крови, зависящее от присутствия факторов свертывания. Определение АЧТВ, наряду с другими показателями, используется в диагностике синдрома диссеминированного внутрисосудистого свертывания (ДВС), о котором сказано ниже.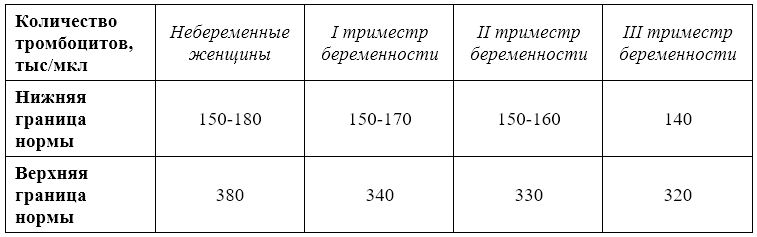 У беременных отмечается укорочение АЧТВ до 17-20 с вследствие увеличения количества фибриногена.
У беременных отмечается укорочение АЧТВ до 17-20 с вследствие увеличения количества фибриногена.
Волчаночный антикоагулянт — в норме не должен вырабатываться у беременной. Это группа антител (IgM и IgG) к внешней оболочке тромбоцитов. Наличие этих антител сопровождается увеличением АЧТВ. Эти антитела появляются при аутоиммунных заболеваниях (когда работа иммунной системы направлена против собственных органов), при патологии беременности (гестозе — осложнении, ухудшающем состояние матери и плода и проявляющемся повышением артериального давления, появлением отеков, белка в моче). Для таких больных характерны тромбозы артерий и вен. Беременность на фоне такой патологии часто осложняется самопроизвольным абортом, инфарктами плаценты, гибелью плода.
 Определение ТВ используют в целях выявления дефектов выработки фибриногена (например, фибриноген может повышаться при патологии печени) и оценки противосвертывающей активности крови.
Определение ТВ используют в целях выявления дефектов выработки фибриногена (например, фибриноген может повышаться при патологии печени) и оценки противосвертывающей активности крови.
Как «работает» свертывающая система крови
Процесс свертывания крови состоит из нескольких этапов. На первом этапе при механическом или химическом повреждении стенки кровеносного сосуда выделяется особое вещество — тромбопластин, запускающий реакции свертывания. Второй этап заключается в активации факторов свертывания — специальных белков, в норме всегда присутствующих в крови, которые обеспечивают образование тромба в месте повреждения сосудистой стенки.
Антитромбин III — нормальные значения — 71-115%. Это белок противосвертывающей системы, ингибитор тромбина. Он оказывает угнетающее действие на процессы свертывания крови. Количество антитромбина III определяют по ингибированию (связыванию тромбина в контрольном образце). Его снижение может приводить к тромбозам. Для будущих мам определение этого показателя важно при применении антикоагулянтов — препаратов, снижающих свертываемость крови.
D-димер — в норме — меньше 248 нг/мл. Это показатель тромбообразования (процесса образования тромба, который состоит из трех последовательных этапов, описанных выше) и фибринолиза (растворения фибрина). Определение этого показателя имеет важное значение в клинической практике для диагностики тромбозов. У беременных, начиная с ранних сроков беременности, уровень D-димера в крови постепенно возрастает. К концу срока беременности значения его могут быть в 3-4 раза выше исходного уровня — это вариант нормы. Значительно более высокие показатели D-димера отмечаются у женщин с осложненным течением беременности — гестозом, а также у беременных, страдающих диабетом, заболеванием почек.
Тромбоциты — это форменные элементы крови, участвующие в обеспечении гемостаза. Образуются тромбоциты в костном мозге. Норма тромбоцитов -150-400 тыс/мкл. Умеренное снижение количества тромбоцитов (до 130 тыс/мкл) может иногда наблюдаться у здоровых беременных женщин. Тромбоцитопения — значительное снижение количества тромбоцитов — может возникнуть в результате снижения образования тромбоцитов, повышения их разрушения или потребления. Образование тромбоцитов снижается при недостаточном питании. Потребление тромбоцитов повышается при ДВС-синдроме.
Образуются тромбоциты в костном мозге. Норма тромбоцитов -150-400 тыс/мкл. Умеренное снижение количества тромбоцитов (до 130 тыс/мкл) может иногда наблюдаться у здоровых беременных женщин. Тромбоцитопения — значительное снижение количества тромбоцитов — может возникнуть в результате снижения образования тромбоцитов, повышения их разрушения или потребления. Образование тромбоцитов снижается при недостаточном питании. Потребление тромбоцитов повышается при ДВС-синдроме.
Баланс между свертывающей и противосвертывающей системами поддерживается благодаря взаимодействию тромбоцитов, факторов свертывания и процесса фибринолиза. Нарушение, затрагивающее любое из указанных звеньев, может стать причиной серьезных осложнений беременности. Среди этих осложнений наиболее опасными является ДВС-синдром (диссеминированное внутрисосудистое свертывание). Этот синдром развивается вследствие активации свертывающей системы — с одной стороны, и системы фибринолиза — с другой.
ДВС-синдром у беременных может быть вызван разными причинами. Среди них:
Среди них:
- преждевременная отслойка плаценты — отслойка нормально расположенной плаценты до рождения ребенка. В 80% случаев это заболевание сопровождается кровотечением из половых путей, иногда образуется гематома за плацентой. Кровотечение связано со снижением в плазме концентрации факторов свертывания, фибриногена и тромбоцитов;
- эмболия околоплодными водами — редкое, но опасное осложнение, развивается во время осложненных родов, обусловлено поступлением околоплодных вод в кровоток матери, сосуды легких, что приводит к острой дыхательной недостаточности и шоку. ДВС-синдром развивается вследствие массивного поступления в кровоток тканевого тромбопластина — вещества, запускающего процесс свертывания крови;
- эндометрит — воспаление внутренней оболочки матки — развившийся после родов, может осложниться молниеносной формой ДВС-синдрома.
Одной из причин прерывания беременности различного срока является антифосфолипидный синдром (АФС).
Нона Овсепян, врач Независимой лаборатории ИНВИТРО
Ангиовит. Применение препарата Ангиовит при патологии беременности
Важную роль в патогенезе осложнений беременности играют нарушения системы гемостаза, обусловленные предрасположенностью к тромбозу (тромбофилии) вследствие генетических или приобретенных дефектов в антикоагулянтной и фибринолитической системе крови, а также самом процессе коагуляции. Центральное место в развитии тромбофилии при акушерской патологии занимают повреждения стенки сосудов с последующим развитием дисфункции эндотелия. Многие маркеры эндотелиальной дисфункции принимают участие в формировании тромбогенного потенциала и тромборезистентности сосудов.
Центральное место в развитии тромбофилии при акушерской патологии занимают повреждения стенки сосудов с последующим развитием дисфункции эндотелия. Многие маркеры эндотелиальной дисфункции принимают участие в формировании тромбогенного потенциала и тромборезистентности сосудов.
Развитие тромбофилии во многом зависит от нарушения баланса между про- и антикоагулянтными факторами. Перевес прокоагулянтных факторов приводит к повышенному тромбообразованию, адгезии и агрегации тромбоцитов. К группе риска по развитию трoмбоэмболических нарушений относят женщин с генетическими формами тромбофилий, пациенток, у которых течение беременности осложнилось вследствие развития гестоза, артериальной гипертензии, гнойно-септических и инфекционных заболеваний, сахарного диабета и т. д. [1].
Одним из важных факторов, приводящих к дисфункции эндотелия сосудов и стимуляции тромбообразования, является гипергомоцистеинемия, что обусловливает ее негативное влияние на течение беременности. Свободное проникновение гомоцистеиновой кислоты и гомоцистеина через фетоплацентарный барьер может приводить к развитию вторичных аутоиммунных реакций и вызывать различные осложнения беременности, приводящие к таким тяжелым последствиям для плода, как анэнцефалия, незаращение спинномозгового канала и т. д. Показано, что гипергомоцистеинемия оказывает неблагоприятное влияние на течение гестоза [2, 3]. На ранних сроках беременности гипергомоцистеинемия, способствуя развитию нарушений фетоплацентарного кровообращения, может быть одной из ведущих причин, приводящих к невынашиванию беременности.
Свободное проникновение гомоцистеиновой кислоты и гомоцистеина через фетоплацентарный барьер может приводить к развитию вторичных аутоиммунных реакций и вызывать различные осложнения беременности, приводящие к таким тяжелым последствиям для плода, как анэнцефалия, незаращение спинномозгового канала и т. д. Показано, что гипергомоцистеинемия оказывает неблагоприятное влияние на течение гестоза [2, 3]. На ранних сроках беременности гипергомоцистеинемия, способствуя развитию нарушений фетоплацентарного кровообращения, может быть одной из ведущих причин, приводящих к невынашиванию беременности.
Целью нашего исследования было определение содержания гомоцистеина в плазме крови при привычном невынашивании беременности и возможности коррекции гипергомоцистеинемии с помощью препарата «Ангиовит» (фармацевтическая компания «Алтайвитамины»), который хорошо себя зарекомендовал при лечении гипергомоцистеинемии, наблюдаемой при инфаркте миокарда, ишемическом инсульте мозга и диабетической ангиопатии [4] и нашел широкое применение в практике.
В качестве группы сравнения были обследованы беременные с проявлениями позднего гестоза. Наряду с определением гомоцистеина в крови, исследовали некоторые другие маркеры нарушения гемостаза при патологической беременности (D-димеры, протеин С, антитромбин III и фактор Виллебранда).
МАТЕРИАЛЫ И МЕТОДЫ ИССЛЕДОВАНИЯ
Количественный анализ гомоцистеина проводили в образцах плазмы (с ЭДТА) методом высокоэффективной жидкостной хроматографии (ВЭЖХ) с флюорометрическим детектированием (Shimadzu RF-535). Хроматографическое разделение гомоцистеина осуществляли на колонке Reprosil 80 ODS-2 (100Ч4 мм, 3 мкм, Dr Maish GMBH, Германия). Детектирование проводили при 385 нм (возбуждение) и 515 нм (испускание) [5]. Активность антитромбина и протеина С определяли на автоматическом коагулометре ACL-200 (США) с использованием реагентов фирмы «Instrumentation Laboratory» (ACL-200 Operator’s Manual). Активность фактора Виллебранда определяли по скорости агрегации стандартной взвеси тромбоцитов человека под действием ристомицина в присутствии плазмы обследуемого пациента. Измерения проводили на агрегометре АР-2110 («Solar», Беларусь). Для построения стандартной кривой использовали бестромбоцитарную объединенную донорскую плазму [6].
Измерения проводили на агрегометре АР-2110 («Solar», Беларусь). Для построения стандартной кривой использовали бестромбоцитарную объединенную донорскую плазму [6].
Для определения D-димеров, являющихся специфическими продуктами деградации в процессе фибринолиза, использовали латексный агглютинационный тест (наборы фирмы «Roche»). Принцип метода основан на том, что в присутствии продуктов деградации фибрина (D-димеров) происходит агглютинация частиц латекса, покрытых моноклональными антителами к ним. Концентрация D-димеров выражается в мкг/мл эквивалента фибриногена, нормальное значение для плазмы — менее 0,5 мкг/мл. Диапазон 0,5–3,0 свидетельствует о преимущественно низких значениях концентрации D-димеров, тогда как уровень 0,5–3,0 указывает на обратную картину, т. е. характеризует наличие преимущественно высоких концентраций D-димеров [7].
Ангиовит назначали по 1 таблетке 2 раза в день в течение трех недель, независимо от приема пищи, всем пациенткам с невынашиванием беременности и гестозом, уровень гомоцистеина у которых превышал физиологические нормы для беременных: 6 мкмоль/л в I триместре, 4 мкмоль/л — во II триместре и 3 мкмоль/л в III триместре. Пациенткам, у которых уровень гомоцистеина в плазме крови превышал 10 мкмоль/л, препарат назначали по 2 таблетки 2 раза в день до снижения уровня гомоцистеина до физиологических значений, соответствующих срокам беременности.
Пациенткам, у которых уровень гомоцистеина в плазме крови превышал 10 мкмоль/л, препарат назначали по 2 таблетки 2 раза в день до снижения уровня гомоцистеина до физиологических значений, соответствующих срокам беременности.
После окончания курса приема Ангиовита проведено контрольное обследование всех пациенток, включавшее, помимо клинического наблюдения, проводившегося на протяжении всего периода лечения, определение в крови гомоцистеина и некоторых других маркеров эндотелиальной дисфункции: D-димеров, протеина С, антитромбина III и фактора Виллебранда.
РЕЗУЛЬТАТЫ И ИХ ОБСУЖДЕНИЕ
Клинические наблюдения
В рамках исследования влияния препарата Ангиовит на некоторые показатели системы гемостаза были обследованы 92 беременных, из них 32 женщины с признаками угрозы прерывания беременности, 30 женщин с проявлениями позднего гестоза и 30 беременных без клинической картины гестоза и угрозы прерывания беременности.
Средний возраст больных в группе с угрозой прерывания беременности составил 27,8 года, у 41% беременность была первой, у 59% — повторной. Признаки угрожающего выкидыша в I триместре отмечались у 44% обследованных, во II триместре — у 19%; клиническая картина угрожающих преждевременных родов в III триместре наблюдалась у 38% женщин.
Признаки угрожающего выкидыша в I триместре отмечались у 44% обследованных, во II триместре — у 19%; клиническая картина угрожающих преждевременных родов в III триместре наблюдалась у 38% женщин.
Среди пациенток с гестозом средний возраст составил 29,3%; первая беременность была у 40%, а повторная — у 60% больных. У 18 беременных (60%) отмечались проявления позднего гестоза легкой степени, у 8 (27%) — средней степени, и у 4 женщин (13%) наблюдалась картина тяжелого гестоза. У 24 пациенток (80%) клиническая картина гестоза развилась в III триместре беременности и лишь у 6 женщин — в конце II триместра.
При контрольном обследовании беременных, принимавших Ангиовит, в группе с угрозой прерывания беременность прогрессировала у 31 пациентки (97%), и лишь у одной женщины наблюдалась неразвивающаяся беременность на сроке 12 недель. Клинические проявления угрозы прерывания полностью исчезли у 24 женщин (75%), у 8 беременных (25%) проявления угрозы прерывания значительно уменьшились.
В группе с гестозом при контрольном обследовании беременность прогрессировала у всех женщин. При этом у 16 пациенток (53%) отмечалось уменьшение клинических проявлений позднего гестоза, у 14 беременных (47%) тяжесть гестоза оставалась на прежнем уровне, однако не отмечалось нарастания степени тяжести клинической картины.
Лабораторные исследования
Полученные результаты показали, что наиболее информативным тестом, характеризующим нарушение эндотелиальной функции при исследуемой акушерской патологии (привычное невынашивание, гестоз), является определение гомоцистеина (табл. 1). Особенно наглядные данные были получены нами в отношении невынашивания беременности, при котором уровень гомоцистеина в крови пациенток был выше на 50% по сравнению с контролем, а после курсового приема Ангиовита (по 1 таблетке 2 раза в день в течение 3 недель) не только достигал контрольного уровня, но был почти в 2 раза ниже. При гестозе уровень гомоцистеина не претерпевал столь значительных изменений, как при привычном невынашивании, но и в этом случае после курсового приема Ангиовита отмечалось некоторое снижение уровня гомоцистеина в крови (табл.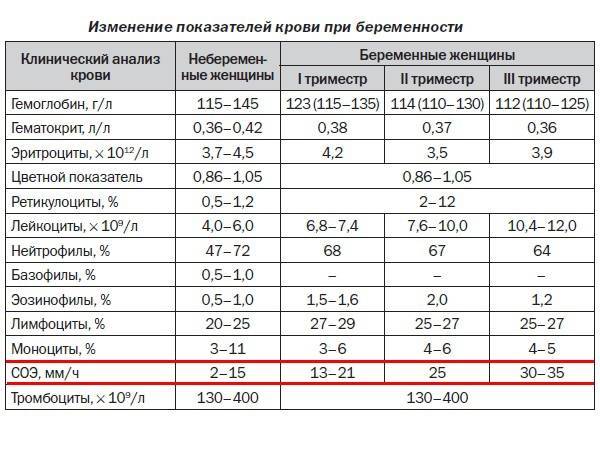 1).
1).
Таблица 1
Таблица 1. Содержание гомоцистеина (мкмоль/л) в плазме крови при беременности Примечание: р1 — по сравнению с контролем; р2 — по сравнению с показателями до приема Ангиовита
Наряду с гомоцистеином, нами были выявлены отчетливые изменения в содержании D-димеров, являющихся продуктами деградации фибрина, уровень которых возрастает в результате активации фибринолиза (табл. 2).
Таблица 2.
Содержание D-димеров в плазме крови при беременности (%) Примечание: менее 0,5 мкг/мл — норма; 0,5–3,0 мкг/мл — незначительное повышение показателя; 0,5–3,0 мкг/мл — повышенный уровень D-димера
Как видно из данных, представленных в табл. 2, уровень D-димеров при исследуемой нами патологии либо значительно снижен по сравнению с нормой (невынашивание), либо они отсутствуют (гестоз). После курсового применения Ангиовита содержание D-димеров резко возрастает.
Известно, что к числу факторов, приводящих к повышению тромбогенного потенциала эндотелия с его последующим повреждением, относится фактор Виллебранда. Согласно полученным нами данным (табл. 3), при привычном невынашивании и гестозе отмечается тенденция к повышению его содержания (р > 0,05), а после лечения Ангиовитом оно нормализуется.
Согласно полученным нами данным (табл. 3), при привычном невынашивании и гестозе отмечается тенденция к повышению его содержания (р > 0,05), а после лечения Ангиовитом оно нормализуется.
Таблица №3
Таблица 3. Активность фактора Виллебранда в плазме крови при беременности (%) Примечание: р1 — по сравнению с контролем; р 2— по сравнению с показателями до приема Ангиовита
Другие исследованные нами показатели функционального состояния эндотелия (протеин С и антитромбин III) не претерпевали ощутимых изменений при исследуемой патологии беременности и в процессе лечения Ангиовитом.
Полученные результаты свидетельствуют о диагностическом значении определения таких маркеров нарушения эндотелиальной функции, как гомоцистеин и D-димеры, при акушерской патологии и благоприятном действии препарата Ангиовит в качестве терапевтического средства, способствующего коррекции этих показателей при осложнениях беременности — привычном невынашивании и гестозе.
У женщин репродуктивного возраста в норме содержание гомоцистеина в плазме крови несколько ниже, чем у мужчин, и составляет 8–9 мкмоль/л [8]. При беременности содержание гомоцистеина снижается более чем на 50%, особенно низкие величины отмечаются во II и III триместрах (4–3 мкмоль/л). Это связано с возрастанием скорости его метаболизма, повышением клубочковой фильтрации и метаболизмом фетального гомоцистеина.
При беременности содержание гомоцистеина снижается более чем на 50%, особенно низкие величины отмечаются во II и III триместрах (4–3 мкмоль/л). Это связано с возрастанием скорости его метаболизма, повышением клубочковой фильтрации и метаболизмом фетального гомоцистеина.
Полученные нами данные указывают на значительное увеличение содержания гомоцистеина в плазме крови женщин с привычным невынашиванием, что находит подтверждение в ряде работ других авторов [9–11]. Особое значение в обнаруженном нами повышении уровня гомоцистеина при невынашивании беременности имеет дефицит витаминов, прежде всего фолиевой кислоты и витаминов группы В (В6 и В12). Вряд ли повышение содержания гомоцистеина может быть обусловлено врожденными дефектами ферментов метаболизма гомоцистеина (цистатионин-бета-синтетезы и метилентетрагидрофолатредуктазы), что приводит к стойкой и более значительной гиперцистеинемии (содержание гомоцистеина в крови может составлять от 15 до 100 мкмоль/л) и сопровождается тяжелыми клиническими проявлениями. Установлено, что столь значительная гипергомоцистеинемия приводит к появлению вторичных аутоиммунных реакций и может быть одним из важных факторов патогенеза тяжелейших пороков развития плода, таких как анэнцефалия, незаращение спинномозгового канала и т. д. [3].
Установлено, что столь значительная гипергомоцистеинемия приводит к появлению вторичных аутоиммунных реакций и может быть одним из важных факторов патогенеза тяжелейших пороков развития плода, таких как анэнцефалия, незаращение спинномозгового канала и т. д. [3].
В проведенном нами исследовании эффективным средством предупреждения развития умеренной гипергомоцистеинемии оказался препарат Ангиовит, что по всей вероятности было обусловлено сбалансированным соотношением в его составе указанных витаминов (0,005 г фолиевой кислоты, 0,004 г витамина В6 и 0,000006 г витамина В12). Следует отметить, что применение Ангиовита приводило к снижению относительно невысокого (по сравнению с женщинами с невынашиванием беременности) уровня содержания гомоцистеина в крови беременных с гестозом.
Кроме того, терапевтический эффект Ангиовита сопровождался снижением тромбогенного потенциала сосудистой стенки и риска последующего развития дисфункции эндотелия, о чем можно судить на основании снижения образования D-димеров и активности фактора Виллебранда в крови пациенток с привычным невынашиванием беременности и гестозом.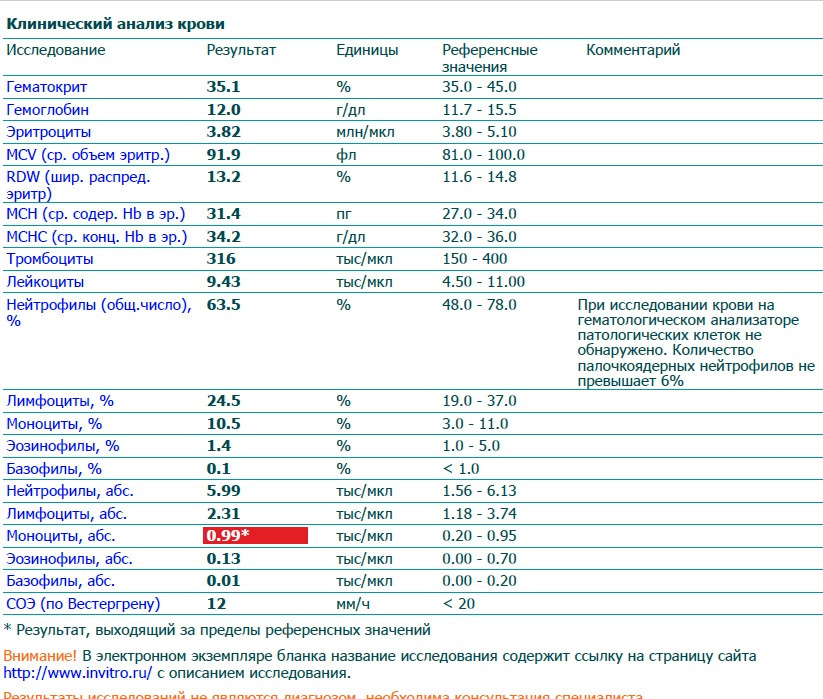 Это проявлялось в заметном улучшении общей клинической картины: снижении выраженности клинических проявлений угрозы невынашивания и гестоза у большинства обследуемых. Практически у всех женщин исследуемой группы, принимавших Ангиовит, беременность прогрессировала, а у 75% беременных с привычным невынашиванием полностью исчезли клинические проявления угрозы прерывания беременности.
Это проявлялось в заметном улучшении общей клинической картины: снижении выраженности клинических проявлений угрозы невынашивания и гестоза у большинства обследуемых. Практически у всех женщин исследуемой группы, принимавших Ангиовит, беременность прогрессировала, а у 75% беременных с привычным невынашиванием полностью исчезли клинические проявления угрозы прерывания беременности.
Хорошая переносимость и выраженная эффективность Ангиовита позволяют рекомендовать его в качестве эффективного средства для лечения привычного невынашивания беременности и гестоза. Для оценки эффективности применения Ангиовита с целью профилактики патологии беременности следует продолжить исследование его действия на разных сроках гестации (в I, II и III триместре).
ВЫВОДЫ
1. Показана эффективность Ангиовита при лечении привычного невынашивания беременности и гестоза.
2. Прием Ангиовита при угрозе невынашивания беременности приводит к улучшению клинической картины, прогрессированию беременности и в большинстве случаев (75% пациенток) — к полному исчезновению признаков угрозы преждевременных родов.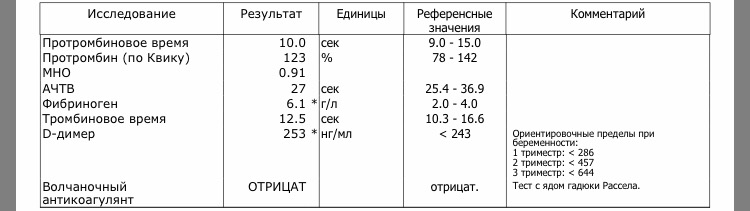
3. Отмечены хорошая переносимость Ангиовита, отсутствие побочных эффектов и возможность его использования в акушерской практике.
4. Ангиовит является перспективным препаратом, способствующим снижению риска гипергомоцистеинемии и развития тромболитических состояний при акушерской патологии.
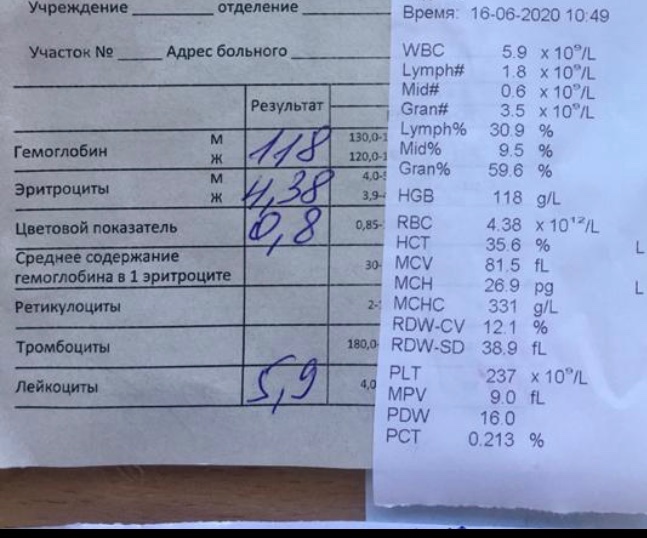
Общий анализ крови (ОАК) — расшифровка показателей
Для интересующихся подробно рассказываем про общий анализ крови (ОАК), расшифровываем основные показатели, приводим нормы для детей и взрослых, а также рассказываем о возможных причинах отклонений. Цены на анализы крови и на все другие виды анализов смотрите в разделе «Услуги» на нашем сайте.
Общий анализ крови – это самый распространенный анализ, который широко используется для обследования при большинстве заболеваний. Изменения, происходящие в крови чаще всего отражают процессы, происходящие в целом организме.
Самым лучшим биоматериалом для этого анализа является кровь, взятая из вены (венозная кровь).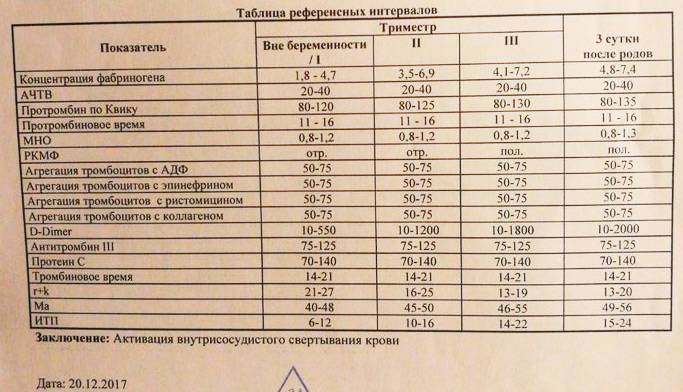 Именно при заборе крови из вены удается добиться минимальной травматизации и активации клеток, примеси тканевой жидкости и имеется возможность повторить и/или расширить анализ.
Именно при заборе крови из вены удается добиться минимальной травматизации и активации клеток, примеси тканевой жидкости и имеется возможность повторить и/или расширить анализ.
В некоторых случаях, однако, возникает необходимость использования капиллярной крови (например, у новорожденных, у пациентов с труднодоступными венами и т.д.).
Интерпретация результата анализа крови должна проводиться врачом с учетом состояния пациента, истории его заболевания и клинической картины.
Необходимо знать, что величины нормальных показателей разнятся у детей разного возраста и взрослых, у мужчин и женщин и могут различаться в различных лабораториях.
Расшифровка основных показателей общего анализа крови
Концентрация гемоглобина (HGB). Нормальным содержанием гемоглобина в крови человека считается: у мужчин — 130—160 г/л (нижний предел — 120, верхний предел — 180 г/л), у женщин — 120—150 г/л; у детей нормальный уровень гемоглобина зависит от возраста и подвержен значительным колебаниям. Так, у детей через 1—3 дня после рождения нормальный уровень гемоглобина максимален и составляет 145—225 г/л, а к 3—6 месяцам снижается до минимального уровня — 95—135 г/л, затем с 1 года до 18 лет отмечается постепенное увеличение нормального уровня гемоглобина в крови.
Так, у детей через 1—3 дня после рождения нормальный уровень гемоглобина максимален и составляет 145—225 г/л, а к 3—6 месяцам снижается до минимального уровня — 95—135 г/л, затем с 1 года до 18 лет отмечается постепенное увеличение нормального уровня гемоглобина в крови.
Гемоглобин – это основной компонент эритроцитов, он является переносчиком кислорода от легких к тканям. Уровень гемоглобина может изменяться у клинически здоровых лиц, так как некоторые факторы, например, высота проживания над уровнем моря, курение, беременность, обезвоживание, или наоборот, повышенное потребление жидкости, физическая нагрузка могут влиять на величину этого показателя. Снижение концентрации гемоглобина может указывать на наличие анемии, что требует обязательного дообследования для выяснения причины заболевания и подбора правильного лечения.
Эритроциты (RBC). Среднее содержание гемоглобина для мужчин — 13,3—18 г% (или 4,0—5,0·1012 единиц), для женщин — 11,7—15,8 г% (или 3,9—4,7·1012 единиц). Единица измерения уровня гемоглобина представляет собой процент содержания гемоглобина в 1 грамме эритроцитарной массы.
Единица измерения уровня гемоглобина представляет собой процент содержания гемоглобина в 1 грамме эритроцитарной массы.
Эритроциты – это красные клетки крови в форме двояковыгнутого диска, именно они содержат гемоглобин. Основной функцией эритроцитов является обеспечение газообмена, транспортировка кислорода к тканям и органам. Также эти клетки учавствуют в поддержание кислотно-основного состояния, влияют на реологические свойства (вязкость) крови, учавствуют в иммунных процессах путем взаимодействия с антителами, циркулирующими иммунными комплексами.
Количество эритроцитов в крови — один из наиболее важных показателей системы крови. Снижение количества эритроцитов в крови – один из основных диагностических критериев анемии. Также снижение уровня этих клеток может наблюдаться при беременности, кровопотере, гипергидратации и всегда требует дообследования для исключения жизнеугрожающих заболеваний. Повышение количества эритроцитов – эритроцитозы – могут наблюдаться при полицитемии, заболеваниях легких, при пороках сердца, повышенной физической нагрузке, при пребывании на больших высотах, синдроме Кушинга, феохромоцитоме, гиперальдостеронизме, дегидратации, алкоголизме, курении.
При наличии изменений показателя эритроцитов необходима консультация терапевта, который проведет осмотр и назначит необходимые дополнительные обследования для выявления точной причины и правильное лечение.
Гематокрит (HCT) — это соотношение объёмов форменных элементов и плазмы крови. В норме гематокрит мужчины равен 0,40—0,48, а женщины — 0,36—0,46. У новорождённых гематокрит примерно на 20 % выше, а у маленьких детей — примерно на 10 % ниже, чем у взрослого.
Повышение уровня:
- Эритроцитозы
- Полицитемия
- Ожоговая болезнь
- Шок
- Дегидратация
- Лекарственные препараты (андрогены, оральные контрацептивы)
Снижение уровня:
- Анемии
- Беременность (II триместр)
- Гипергидратация
- Лекарственные препараты (амфотерицин В, ибупрофен, пенициллин)
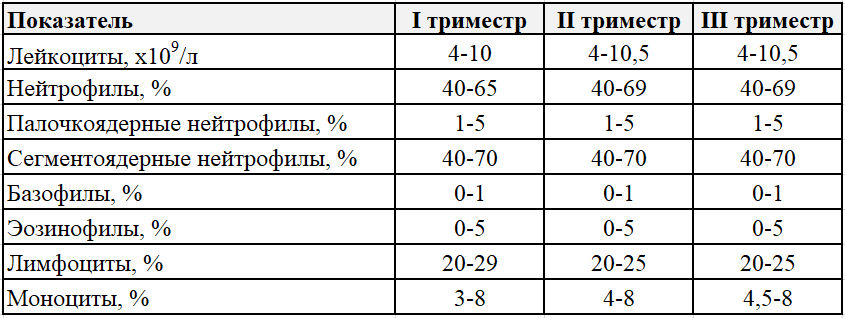
Лейкоциты (WBC) (белые кровяные клетки). В крови взрослого человека лейкоцитов содержится в 1000 раз меньше, чем эритроцитов, и в среднем их количество составляет 4—9·109/л. У новорождённых детей, особенно в первые дни жизни, количество лейкоцитов может сильно варьировать от 9 до 30·109/л. У детей в возрасте 1—3 года количество лейкоцитов в крови колеблется в пределах 6,0—17,0·109/л, а в 6—10 лет в пределах 6,0-11,0·109/л.
У новорождённых детей, особенно в первые дни жизни, количество лейкоцитов может сильно варьировать от 9 до 30·109/л. У детей в возрасте 1—3 года количество лейкоцитов в крови колеблется в пределах 6,0—17,0·109/л, а в 6—10 лет в пределах 6,0-11,0·109/л.
Содержание лейкоцитов в крови не является постоянным, а динамически изменяется в зависимости от времени суток и функционального состояния организма. Так, количество лейкоцитов обычно несколько повышается к вечеру, после приёма пищи, а также после физического и эмоционального напряжения.играют главную роль в специфической и неспецифической защите организма от внешних и внутренних патогенных агентов, а также в реализации типичных патологических процессов (например, воспаления).
Все виды лейкоцитов способны к активному движению и могут переходить через стенку капилляров и проникать в межклеточное пространство, где они поглощают и переваривают чужеродные частицы.
Если чужеродных тел проникло в организм очень много, то фагоциты, поглощая их, сильно увеличиваются в размерах и в конце концов разрушаются. При этом освобождаются вещества, вызывающие местную воспалительную реакцию, которая сопровождается отеком, повышением температуры и покраснением пораженного участка.
При этом освобождаются вещества, вызывающие местную воспалительную реакцию, которая сопровождается отеком, повышением температуры и покраснением пораженного участка.
Вещества, вызывающие реакцию воспаления, привлекают новые лейкоциты к месту внедрения чужеродных тел. Уничтожая чужеродные тела и поврежденные клетки, лейкоциты гибнут в больших количествах. Гной, который образуется в тканях при воспалении, — это скопление погибших лейкоцитов.
Лейкоцитарная формула – это процентное соотношение различных видов лейкоцитов. Лейкоциты различаются по происхождению, функциям и внешнему виду.
Нейтрофилы (NEUT). Зрелые сегментоядерные нейтрофилы в норме являются основным видом лейкоцитов, циркулирующих в крови человека, составляя от 47% до 72% общего количества лейкоцитов крови. Ещё 1—5 % в норме составляют юные, функционально незрелые нейтрофилы, имеющие палочкообразное сплошное ядро и не имеющие характерной для зрелых нейтрофилов сегментации ядра — так называемые палочкоядерные нейтрофилы.
Основная функция нейтрофилов — защита организма от микроорганизмов . Эти клетки играют очень важную роль в защите организма от бактериальных и грибковых инфекций, и сравнительно меньшую — в защите от вирусных инфекций. В противоопухолевой или антигельминтной защите нейтрофилы практически не играют роли.
Увеличение нейтрофилов (нейтрофилёз) может быть признаком острого и (реже) хронического инфекционного заболевания, онкологического процесса, воспалительного процесса, аутоиммунных заболеваний, отмечается в послеоперационный период, при повышенных физических нагрузках.
Снижение уровня нейтрофилов (нейтропения) может свидетельствовать о наличии онкологического заболевания крови, метазстазах в костную ткань, лучевой болезни, апластической анемии, бывает при приеме некоторых лекарственных препаратов, при анафилактическом шоке, голодании, аутоиммунных заболеваниях.
Моноциты (MONO). В норме моноциты составляют от 3% до 11% общего количества лейкоцитов крови. Это самые крупные клетки периферической крови, они являются макрофагами, то есть могут поглощать относительно крупные частицы и клетки или большое количество мелких частиц и как правило не погибают после фагоцитирования (возможна гибель моноцитов при наличии у фагоцитированного материала каких-либо цитотоксических для моноцита свойств). Этим они отличаются от микрофагов— нейтрофилов и эозинофилов, способных поглощать лишь относительно небольшие частицы и как правило погибающих после фагоцитирования. По сравнению с нейтрофилами моноциты более активны в отношении вирусов, чем бактерий, и не разрушаются во время реакции с чужеродным антигеном, поэтому в очагах воспаления, вызванного вирусами, гной не формируется. Также моноциты накапливаются в очагах хронического воспаления.
Это самые крупные клетки периферической крови, они являются макрофагами, то есть могут поглощать относительно крупные частицы и клетки или большое количество мелких частиц и как правило не погибают после фагоцитирования (возможна гибель моноцитов при наличии у фагоцитированного материала каких-либо цитотоксических для моноцита свойств). Этим они отличаются от микрофагов— нейтрофилов и эозинофилов, способных поглощать лишь относительно небольшие частицы и как правило погибающих после фагоцитирования. По сравнению с нейтрофилами моноциты более активны в отношении вирусов, чем бактерий, и не разрушаются во время реакции с чужеродным антигеном, поэтому в очагах воспаления, вызванного вирусами, гной не формируется. Также моноциты накапливаются в очагах хронического воспаления.
Увеличение количества моноцитов может быть при инфекциях вирусной, паразитарной, бактериальной природы и вызванной простейшими, при аутоиммунных и онкологических заболеваниях, лейкозах.
Базофилы (BASO) составляют в норме: 0 — 1 %._575.gif) Это очень крупные гранулоциты: они крупнее и нейтрофилов, и эозинофилов. Гранулы базофилов содержат большое количество гистамина, серотонина, лейкотриенов, простагландинов и других медиаторов аллергии и воспаления. Эти клетки участвуют в реакциях гиперчувствительности замедленного типа, воспалительных и аллергических реакциях, регуляции проницаемости сосудистой стенки.
Это очень крупные гранулоциты: они крупнее и нейтрофилов, и эозинофилов. Гранулы базофилов содержат большое количество гистамина, серотонина, лейкотриенов, простагландинов и других медиаторов аллергии и воспаления. Эти клетки участвуют в реакциях гиперчувствительности замедленного типа, воспалительных и аллергических реакциях, регуляции проницаемости сосудистой стенки.
Повышение уровня базофилов может наблюдаться при аллергических заболеваниях, ревматизме, лейкозе, миелофиброзе, полицитемии.
Эозинофилы (EO) составляют от 1 до 5 % лейкоцитов. Эти клетки, как и нейтрофилы, способны к фагоцитозу, причём являются микрофагами, то есть способны, в отличие от макрофагов, поглощать лишь относительно мелкие чужеродные частицы или клетки. Однако, эозинофил не является «классическим» фагоцитом, его главная роль не в фагоцитозе. Главнейшее их свойство — экспрессия Fc-рецепторов, специфичных для Ig E. Физиологически это проявляется в мощных цитотоксических, а не фагоцитарных, свойствах эозинофилов, и их активном участии в противопаразитарном иммунитете. Однако, повышенная продукция антител класса E может привести к аллергической реакции немедленного типа (анафилактический шок), что является главным механизмом всех аллергий такого типа.
Однако, повышенная продукция антител класса E может привести к аллергической реакции немедленного типа (анафилактический шок), что является главным механизмом всех аллергий такого типа.
Повышение уровня, эозинофилия, может быть признаком аллергических заболеваний: бронхиальная астма, поллиноз, аллергический дерматит, аллергический ринит, лекарственная аллергия.
Также повышение уроня этих клеток может свидетельствовать об нвазии паразитов: аскаридоз, токсокароз, трихинеллез, эхинококкоз, шистосомоз, филяриоз, стронгилоидоз, описторхоз, анкилостомоз, лямблиоз.
Эозинофилия может быть при различных онкологических процессах, иммунодефиците, болезнях соединительной ткани (узелковый периартериит, ревматоидный артрит).
Уменьшение количества эозинофилов, эозинопения, может быть на первых этапах воспалительного процесса, при тяжелых гнойных инфекциях, шоке, сепсисе, эклампсии в родах, при интоксикация химическими соединениями и тяжелыми металлами.
Изменения в лекоцитарной формуле должны быть интерпретированы врачом, так как только специалист (терапевт, педиатр, хирург, аллерголог, травматолог, отоларинголог, гинеколог, невролог и др. ) может правильно оценить показатели анализа, назначить при необходимости дополнительные обследования (биохимический анализ крови, исследование на инфекции, аллергию, УЗИ) для установки правильного диагноза и назначения лечения.
) может правильно оценить показатели анализа, назначить при необходимости дополнительные обследования (биохимический анализ крови, исследование на инфекции, аллергию, УЗИ) для установки правильного диагноза и назначения лечения.
Тромбоциты (PLT) – это небольшие (2—4 мкм) безъядерные плоские бесцветные форменные элементы крови. Физиологическая плазменная концентрация тромбоцитов — 180—360.109 тромбоцитов на литр. Основной функцией этих элементов является формирование тромбоцитного агрегата, первичной пробки, закрывающей место повреждения сосуда и предоставления своей поверхности для ускорения ключевых реакций плазменного свёртывания. Таким образом, тромбоциты обеспечивают нормальную проницаемость и резистентность стенок микрососудов.
Уменьшение количества тромбоцитов в крови может приводить к кровотечениям. Увеличение же их количества ведет к формированию сгустков крови (тромбоз), которые могут перекрывать кровеносные сосуды и приводить к таким патологическим состояниям, как инсульт, инфаркт миокарда, легочная эмболия или закупоривание кровеносных сосудов в других органах тела.
Неполноценность или болезнь тромбоцитов называется тромбоцитопатия, которая может быть либо уменьшением количества тромбоцитов (тромбоцитопения), либо нарушением функциональной активности тромбоцитов (тромбастения), либо увеличением количества тромбоцитов (тромбоцитоз). Существуют болезни, уменьшающие число тромбоцитов, такие как гепарин-индуцированная тромбоцитопения или тромботическая пурпура, которые обычно вызывают тромбозы вместо кровотечений.
Изменение количества тромбоцитов требует дополнительного исследования свертывающей системы крови (коагулограммы) по назначению лечащего врача.
СОЭ или скорость оседания эритроцитов — неспецифический лабораторный показатель крови, отражающий соотношение фракций белков плазмы. Изменение СОЭ может служить косвенным признаком текущего воспалительного или иного патологического процесса. Также этот показатель известен под названием «Реакция оседания эритроцитов», РОЭ. В норме величина СОЭ у женщин находится в пределах 2—15 мм/час, а у мужчин — 1—10 мм/час.
Чаще всего увеличение СОЭ связано с острой и хронической инфекцией, иммунопатологическими заболеваниями, инфарктами внутренних органов.
Хотя воспаление и является наиболее частой причиной ускорения оседания эритроцитов, увеличение СОЭ также может обусловливаться и другими, в том числе и не всегда патологическими, состояниями. СОЭ также может увеличиваться при злокачественных новообразованиях, при значительном уменьшении числа эритроцитов, в период беременности, при приёме некоторых лекарственных препаратов. Резкое повышение СОЭ (более 60 мм/час) обычно сопровождает такие состояния как септический процесс, аутоиммунные заболевания, злокачественные опухоли, сопровождающиеся распадом тканей, лейкозы. Уменьшение скорости оседания эритроцитов возможно при гиперпротеинемии, при изменении формы эритроцитов, эритроцитозах, лейкоцитозе, ДВС-синдроме, гепатитах.
Несмотря на свою неспецифичность определение СОЭ всё ещё является одним из наиболее популярных лабораторных тестов для установления факта и интенсивности воспалительного процесса.
Изменение показателя требует консультации специалиста, правильной интерпретации в соответствии с клинической картиной состояния пациента, другими изменениями в анализе крови. Чаще всего врач проводит дополнительные обследования (УЗИ, консультации специалистов) для выявления причины и возможного заболевания.
Гемостазиограмма и коагулограмма — Медицинский центр «Лотос»
Прокопьева Ольга Борисовна
Заведующая клинико-диагностической лабораторией, врач клинической лабораторной диагностики
Гемостазиограмма и коагулограмма
Гемостазиограмма и коагулограмма — это исследования, выполняемые с целью оценки системы свертывания крови, назначаются пациентам при заболеваниях и состояниях, сопровождающихся высоким риском тромбозов или кровотечений. Чаще всего это подготовка к оперативному вмешательству, беременность, заболевания сердечно-сосудистой системы, аутоиммунные болезни, болезни печени, прием некоторых лекарственных препаратов (аспирин, кардиомагнил, курантил, варфарин, гепарин, пероральные контрацептивы) и т. п.
п.
Гемостаз призван поддерживать нормальное агрегатное состояние крови, это одна из физиологических систем организма, обеспечивающая предупреждение и остановку кровотечения, а также растворение образующихся тромбов.
В нормальных условиях целостность кровеносной системы поддерживается благодаря взаимодействию между компонентами свертывающей системы — сосудистой стенкой, тромбоцитами, плазменными факторами свертывания крови, факторами противосвертывающей системы, такими как физиологические антикоагулянты, и системой фибринолиза.
Нарушение существующего в норме равновесия между свертывающей и противосвертывающей активностью может стать причиной развития как геморрагических, так и тромботических состояний и привести к серьезным последствиям, таким, как инфаркт, инсульт, тромбоэмболия.
Кратко процесс тромбообразования можно описать так: при повреждении сосудистой стенки происходит активация тромбоцитов, формируется пристеночный тромб, изменяется активность свертывающей и противосвертывающей системы крови и сосудистой стенки.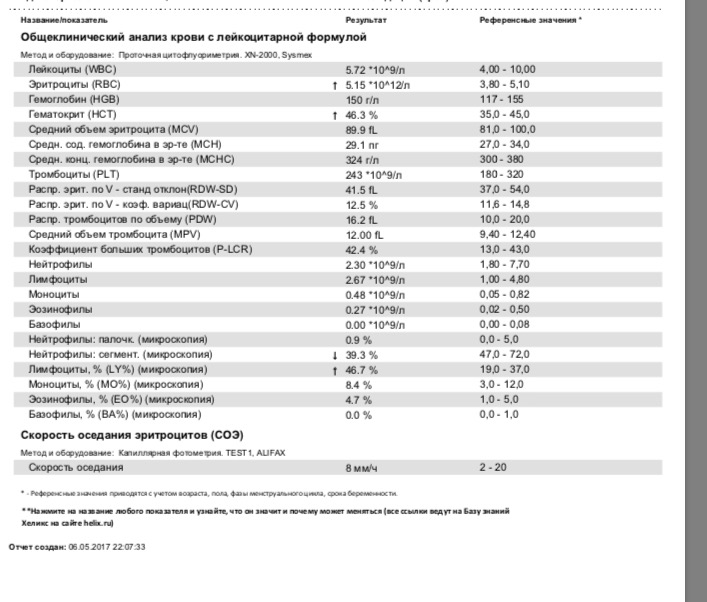 Результатом этих процессов является активация тромбопластина ткани и крови. Далее под действием тромбопластина из протромбина образуется активный тромбин, под влиянием которого осуществляется превращение фибриногена в фибрин с образованием сгустка. Нити фибрина представляют собой основную массу тромба. В ячейках образованной сети располагаются клетки крови (агрегированные тромбоциты, скопления лейкоцитов и эритроцитов). На заключительном этапе свертывания крови происходит сжатие (ретракция) и уплотнение сгустка, образуется тромб.
Результатом этих процессов является активация тромбопластина ткани и крови. Далее под действием тромбопластина из протромбина образуется активный тромбин, под влиянием которого осуществляется превращение фибриногена в фибрин с образованием сгустка. Нити фибрина представляют собой основную массу тромба. В ячейках образованной сети располагаются клетки крови (агрегированные тромбоциты, скопления лейкоцитов и эритроцитов). На заключительном этапе свертывания крови происходит сжатие (ретракция) и уплотнение сгустка, образуется тромб.
В зависимости от пусковых механизмов различают внешний и внутренний пути свертывания крови, такое разделение достаточно условно, поскольку в организме оба процесса тесно взаимосвязаны.
Тесты, характеризующие состояние системы гемостаза
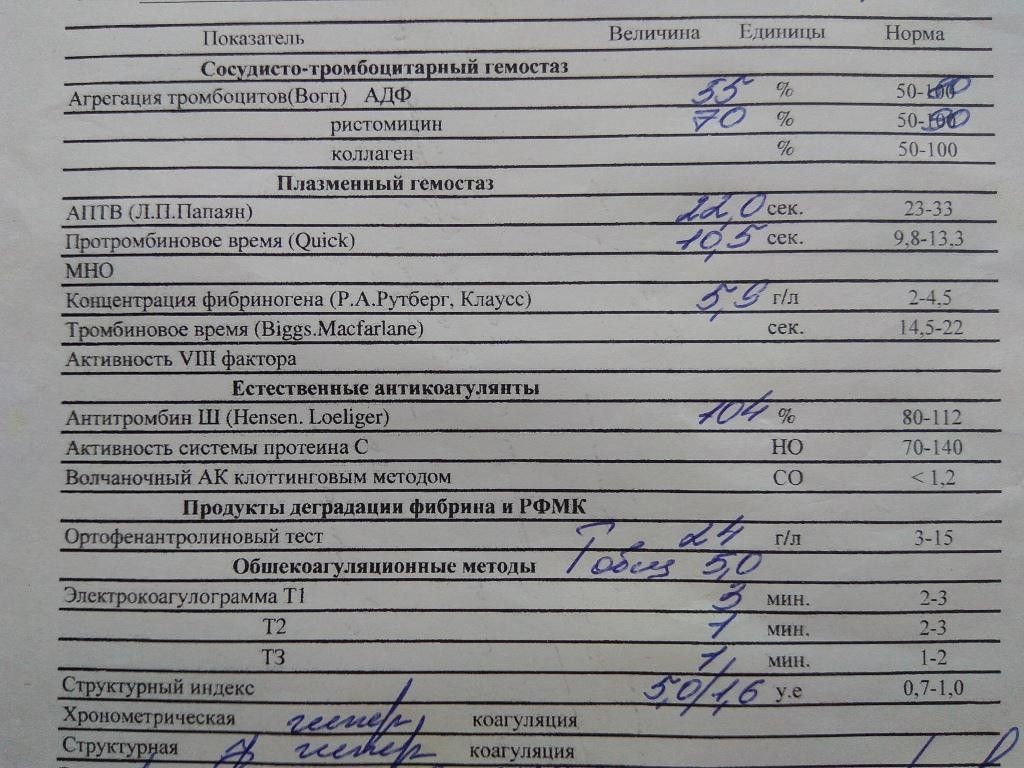
Агрегация тромбоцитов
Тромбоциты – это клетки крови, способные фиксироваться к поврежденной сосудистой стенке и тем самым являться пусковым механизмом в развитии пристеночного тромба.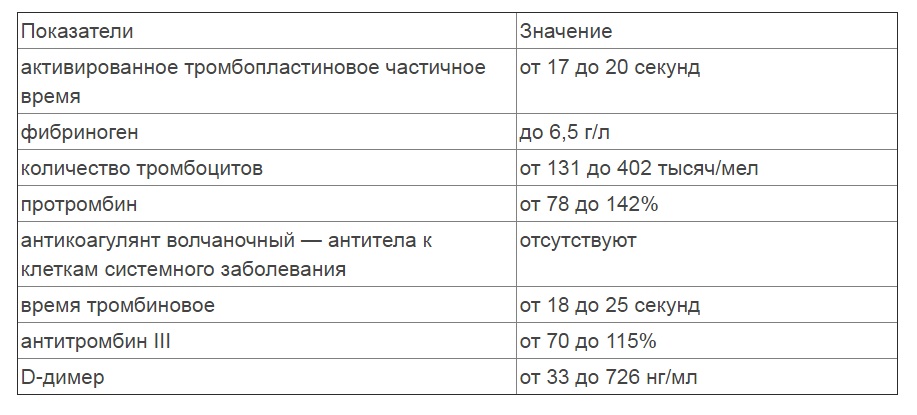 Тромбоциты также способны агрегировать друг с другом и образовывать первичный тромбоцитарный тромб, который может привести к окклюзии сосуда с возникновением ишемии и некроза.
Тромбоциты также способны агрегировать друг с другом и образовывать первичный тромбоцитарный тромб, который может привести к окклюзии сосуда с возникновением ишемии и некроза.
Активация тромбоцитов в лабораторных условиях происходит при добавлении определенных веществ – индукторов агрегации. В лаборатории ООО МЦ «ЛОТОС» выполняется исследование агрегации тромбоцитов со следующими индукторами агрегации: АДФ, адреналин, коллаген.
Оценивается спонтанная агрегация, которая в норме не превышает 3 %, АДФ-индуцированная агрегация – 50-70 %, адреналин-индуцированная агрегация — 40-70%, коллаген-индуцированная агрегация — 50-80%.
Повышение агрегации тромбоцитов может быть при атеросклерозе, сахарном диабете, беременности и пр.
Снижение агрегации тромбоцитов происходит при значительном снижении количества тромбоцитов или заболеваниях с нарушением их функции, а также при приеме некоторых лекарственных препаратов (кардиомагнил, тиклид, аспирин, курантил и др.)
Протромбиновый индекс (ПТИ) и международное нормализованное отношение (МНО)
Протромбиновое время — это время образования сгустка фибрина в плазме при добавлении к ней хлорида кальция и тромбопластина, используется для оценки внешнего пути свертывания крови.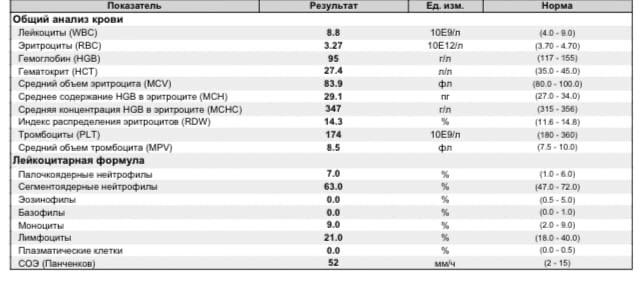
Референсные значения протромбинового времени составляют 11,8—15,1 секунды.
Получив показатель протромбинового времени, вычисляют протромбиновый индекс (ПТИ) — отношение времени свертывания контрольной плазмы (плазмы здорового человека) к времени свертывания плазмы пациента. В норме пределы колебания протромбинового индекса равны 87—112 %.
Для получения так называемых «стандартизованных результатов» — результатов, которые могут быть сопоставимы при исследованиях в разных лабораториях, на разном оборудовании и с использованием разных реагентов, используется международное нормализованное отношение (МНО), референсные значения которого в норме находятся в пределах 0,9-1,2.
Увеличение ПТИ и снижение МНО указывает на гиперкоагуляцию (повышение свертываемости) и риск развития тромбозов при различных заболеваниях, а также может отмечаться в последние месяцы беременности и при приеме пероральных контрацептивов.
Снижение ПТИ и увеличение МНО указывает на гипокоагуляцию (снижение свертываемости), может наблюдаться при дефиците некоторых плазменных факторов, приеме антикоагулянтов непрямого действия, таких как варфарин, при заболеваниях печени, дефиците витамина К.
Активированное частичное тромбопластиновое время (АЧТВ) — это время, за которое образуется сгусток крови после присоединения к плазме хлорида кальция и специального реагента, этот показатель используется для оценки внутреннего пути свертывания крови. Референсные значения составляют 24—35 секунд.
Укорочение АЧТВ указывает на наличие гиперкоагуляции и может наблюдаться при тромбозах, тромбоэмболии, заболеваниях сердечно-сосудистой системы, инфекционных заболеваниях, а также при нормально протекающей беременности.
Удлинение АЧТВ может наблюдаться при дефиците некоторых факторов свертывания крови более 30 % от нормы, при лечении гепарином, прадаксой и другими антикоагулянтами, при заболеваниях печени, дефиците витамина К.
Тромбиновое время (ТТ) — время, за которое происходит превращение фибриногена в фибрин, это показатель, характеризующий общий путь свертывания крови. Референсные значения составляют 12,6—16,6 секунд.
Укорочение тромбинового времени свидетельствует о гиперкоагуляции, которая часто связана с повышенным уровнем фибриногена.
Увеличение тромбинового времени может наблюдаться при тяжелом поражении печени или врожденной недостаточности фибриногена, при лечении гепарином, прадаксой или фибринолитическими средствами.
Фибриноген — белок, образующийся в печени и под действием тромбина превращающийся в фибрин, структурную основу тромба. Нормой содержания фибриногена в крови считается 2—4 г/л.
Увеличение фибриногена свидетельствует о повышении свертываемости и риске образования тромбов и отмечается при острых воспалительных и инфекционных заболеваниях, при заболеваниях сердечно-сосудистой системы, после хирургических вмешательств, при беременности, особенно в третьем триместре, после родов.
Уменьшение фибриногена чаще всего связано с тяжелыми заболеваниями печени или врожденной недостаточностью фибриногена.
Растворимые фибрин-мономерные комплексы (РФМК) образуются при разрушении фибрина, являются как показателями активации свертывающей системы крови, так и активации системы фибринолиза.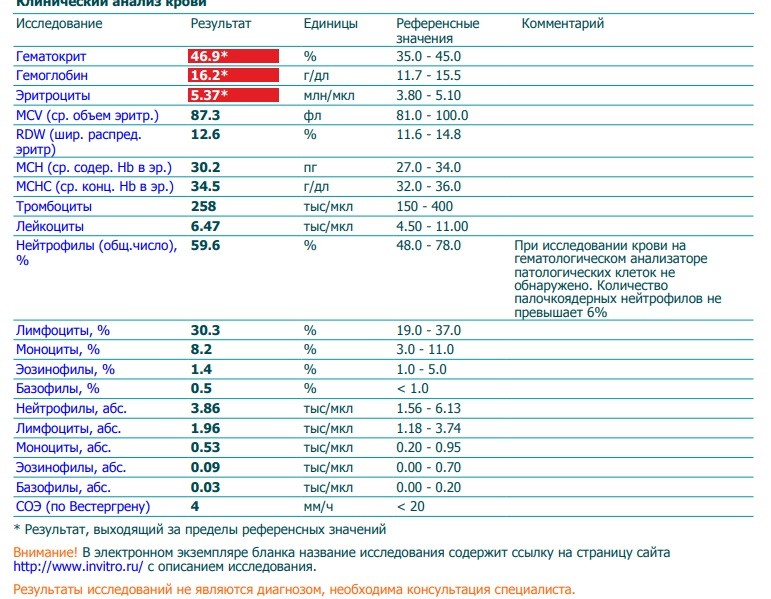 У здоровых людей содержание РФМК не превышает 4 мг/дл.
У здоровых людей содержание РФМК не превышает 4 мг/дл.
Антитромбин III — белок, синтезирующийся в печени, характеризуется наибольшей противосвертывающей активностью. Референсные значения антитромбина III – 86-116%.
Снижение уровня антитромбина III наблюдается при избыточной активации системы свертывания крови и его повышенном расходе, при заболеваниях печени, кровопотерях, ожогах, приеме пероральных контрацептивов.
Система фибринолиза – протеолитическая система плазмы крови, результатом действия которой является разрушение образовавшегося сгустка-тромба и создание условий для нормального кровообращения.
В лабораторных условиях исследуется эуглобулиновый фибринолиз (в норме рассасывание сгустка происходит за 150-240 минут) и Хагеман-зависимый фибринолиз (норма составляет 4-12 минут).
Угнетение фибринолиза (удлинение времени растворения сгустка) отмечается при повышенной концентрации фибриногена: при беременности, воспалительных и инфекционных заболеваниях, болезнях сердечно-сосудистой системы.
Активация фибринолиза (укорочение времени фибринолиза) наблюдается при сниженном количестве фибриногена, тяжелых заболеваниях внутренних органов.
С целью оценки различных звеньев гемостаза врач назначает пациенту гемостазиограмму или коагулограмму, которые различаются набором показателей.
Показатели, входящие в коагулограмму: активированное время рекальцификации плазмы (АВР), активированное частичтное тромбопластиновое время (АЧТВ), протромбиновый индекс (ПТИ), международное нормализованное отношение (МНО), фибриноген и вес фибрина.
Гемостазиограмма включает в себя более широкий набор показателей, то есть все показатели, входящие в коагулограмму, а также определение тромбинового времени, уровня антитромбина III, исследование системы фибринолиза, определение уровня растворимых фибрин-мономерных комплексов (РФМК) и оценку агрегационной способности тромбоцитов.
Кровь для исследования показателей коагулограммы и гемостазиограммы сдается утром, натощак. Для сдачи крови на гемостазиограмму необходимы сведения об уровне гемоглобина, гематокрита, тромбоцитов, лейкоцитов (на основании общего анализа крови сроком не более 10 дней).
Для сдачи крови на гемостазиограмму необходимы сведения об уровне гемоглобина, гематокрита, тромбоцитов, лейкоцитов (на основании общего анализа крови сроком не более 10 дней).
В заключение хочется добавить, что лечение больных с тромбозами и патологическими кровотечениями значительно дороже, чем любые лабораторные исследования, поэтому заболевание лучше предотвратить, пройдя своевременное и качественное обследование.
Общий анализ крови – расшифровка показателей ОАК
Кровь – это наиважнейшая материя организма, выполняющая регуляторную, питательную, выделительную, дыхательную и другие функции.
На 50% кровь состоит из плазм. Это многокомпонентная жидкость, включающая в свой состав микроэлементы, ферменты и гормоны. Другие 50% принадлежат клеткам крови, каждая из которых выполняет свою уникальную роль.
Любое заболевание, будь то воспалительного, онкологического, аутоиммунного или метаболического характера, отражается на качественном и количественном составе крови.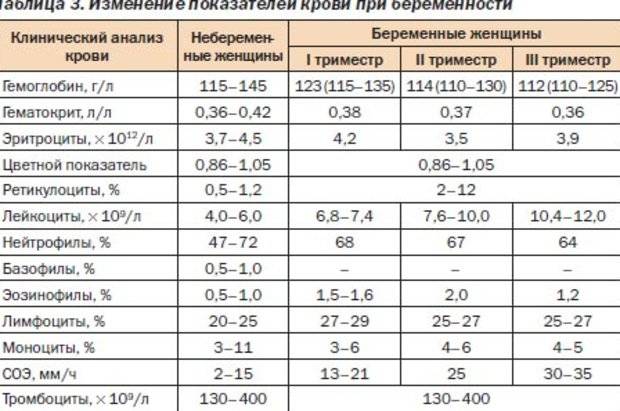 И поэтому диагностика болезней начинается именно с назначения общего анализа крови.
И поэтому диагностика болезней начинается именно с назначения общего анализа крови.
Определение и цели назначения
ОАК (общий анализ крови) – это способ лабораторной диагностики для оценки состояния организма и поиска источника патологии. Этот анализ может назначить врач любой специальности. В каких случаях назначается ОАК:
- Для профилактики на медицинских осмотрах. Состав крови относительно постоянен и крайне редко выходит за рамки границ нормы у здорового человека. А некоторые болезни могут долгое время не влиять на самочувствие, и тогда профилактическая сдача станет поводом для последующего обследования.
- При появлении первых симптомов недомогания. Анализ в этом случае может позволить определить природу болезни, степень интенсивности воспаления или аллергической реакции.
- ОАК могут назначить повторно, чтобы отследить течение болезни через определенное время. Также для оценки эффективности проводимой терапии.
Какие показатели входят в ОАК
В общий анализ крови входят следующие показатели: эритроциты, гемоглобин, лейкоциты, цветовой показатель, гематокрит, ретикулоциты, тромбоциты, СОЭ.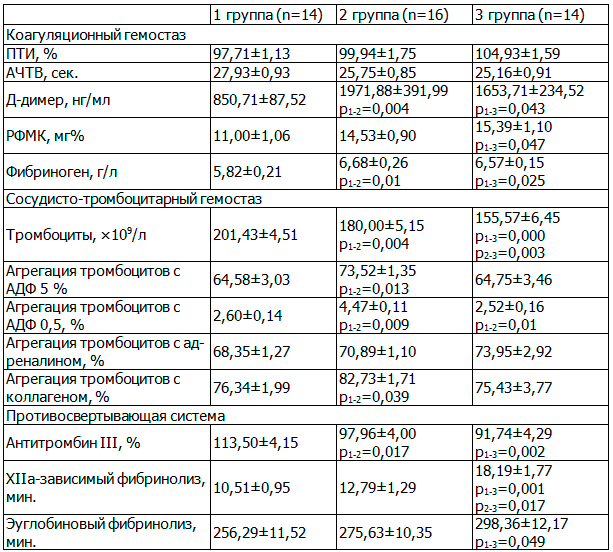
Лейкоцитарная формула в некоторых лабораториях расписывается по умолчанию, в некоторых необходима пометка врача. Она включает в себя следующие показатели: эозинофилы, базофилы, палочкоядерные и сегментоядерные нейтрофилы, лимфоциты, моноциты.
Ниже представлена таблица норм для общего анализа крови:
| Показатель | Лабораторное обозначение | Норма (женщины) | Норма (мужчины) | Единица измерения |
| Эритроциты | RBC | 3,8-4,5 | 4,4-5,0 | 1012/л |
| Гемоглобин | HGB | 120-140 | 130-160 | г/л |
| Лейкоциты | WBC | 4,0-9,0 | 4,0-9,0 | 109/л |
| Цветовой показатель | ЦП | 0,8-1,0 | 0,8-1,0 | |
| Гематокрит | HCT | 35-45 | 39-49 | % |
| Ретикулоциты | RET | 0,2-1,2 | 0,2-1,2 | % |
| Тромбоциты | PLT | 170,0-320,0 | 180,0-320,0 | 109/л |
| СОЭ | ESR | 2-15 | 1-10 | мм/час |
| Лейкоцитарная формула: | ||||
| Базофилы | BAS | 0-1 | 0-1 | % |
| Эозинофилы | EO | 0,5-5 | 0,5-5 | % |
| Миелоциты | 0 | 0 | % | |
| Метамиелоциты | 0 | 0 | % | |
| Нейтрофилы палочкоядерные | NEUT | 1-6 | 1-6 | % |
| Нейтрофилы сегментоядерные | NEUT | 47-67 | 47-67 | % |
| Лимфоциты | LYM | 18-40 | 18-40 | % |
| Моноциты | MON | 3-11 | 3-11 | % |
В некоторых пунктах норма общего анализа крови для взрослых отличается от детской.
Например, норма гемоглобина у ребенка 110-145 г/л, лейкоцитов 5,0-12,0 109/л, содержание лимфоцитов может быть в пределах 26-60%. Остальные показатели анализа крови соответствуют референсным значениям для взрослых.
По приказу Министерства Здравоохранения в первый год жизни у ребенка берут кровь на общий анализ 4 раза, затем в 1 год 6 месяцев, а после ежегодно, начиная с двух лет. Такие меры необходимы для раннего поиска заболеваний крови, анемий, инфекций.
Расшифровка общего анализа крови
Ниже расписаны самые основные показатели ОАК, их функции в организме, причины отклонения в сторону повышения или понижения.
ЭритроцитыЭто небольшие эластичные клетки, содержащие в своей цитоплазме гемоглобин. За счет эластичности они с легкостью проходят через сосуды любого калибра. Они производятся в костном мозге, жизнеспособность одной клетки около 3-4 месяцев.
Эритроциты выполняют следующую функцию: они несут кислород из легких во все ткани и органы человека, и по обратному пути от тканей к лёгким приносят углекислый газ. Всё это происходит путём присоединения газов к гемоглобину эритроцита.
Всё это происходит путём присоединения газов к гемоглобину эритроцита.
Норма эритроцитов при расшифровке анализов в среднем от 3,8 до 5,0 1012/л
- повышение эритроцитов в общем анализе крови возможно при обезвоживании организма вследствие рвоты и диареи, болезнях системы крови (эритремия, болезнь Вакеза), сердечной и дыхательной недостаточности.
- их снижение может быть при кровопотерях, лейкозах и лимфомах, врожденных дефектах кроветворения, гемолитической анемии, онкологии, недостаточном употреблении белка, железа и витаминов.
Следует помнить, что норма эритроцитов, как и других показателей, может отличаться в разных лабораториях. В которых, к тому же, не исключены погрешности. Поэтому не всегда пограничный результат свидетельствует о серьезной болезни.
ГемоглобинГемоглобин – это железосодержащий белок, который находится в эритроцитах. Именно за счёт него выполняется функция газообмена между легочной тканью и всеми клетками организма. Отклонение уровня гемоглобина от нормы может стать причиной плохого самочувствия человека, его слабости, быстрой утомляемости. Это связано с недостатком кислорода в органах, в том числе головном мозге.
Отклонение уровня гемоглобина от нормы может стать причиной плохого самочувствия человека, его слабости, быстрой утомляемости. Это связано с недостатком кислорода в органах, в том числе головном мозге.
Нормальное содержание гемоглобина в общем анализе крови в среднем 120-160 г/л, зависит от пола и возраста обследуемого.
- Повышение гемоглобина может произойти в связи с обезвоживанием вследствие сахарного диабета, рвоты и диареи, в связи с сердечной недостаточностью, передозировки мочегонными препаратами, легочной недостаточностью, пороками сердца, болезнями крови и мочевыделительной системы.
- Снижение гемоглобина в общем анализе крови возможно при анемиях различного генеза и других заболеваниях крови, кровопотерях, недостаточном употребление белка, витаминов, железа
Это белые клетки крови, синтезируемые в костном мозге. Выполняют важнейшую функцию защиты в организме, направленную на инородные предметы, инфекции, чужеродные молекулы белка. Также они способны растворять поврежденную ткань организма, что является одним из этапов воспаления. Жизнеспособность этих клеток разнится от нескольких часов до нескольких лет.
Также они способны растворять поврежденную ткань организма, что является одним из этапов воспаления. Жизнеспособность этих клеток разнится от нескольких часов до нескольких лет.
Норма лейкоцитов в общем анализе крови соответствует 4,0-9,0 109/л.
- Повышение лейкоцитов в ОАК возможно из-за физиологических погрешностей (беременность, сдача крови после приема пищи, тяжелой физической нагрузки, после прививок), воспалительных процессов системного или местного характера, обширных травмах и ожогах, активных аутоиммунных заболеваний, в послеоперационном периоде, при онкологии, лейкозах и лейкемиях.
- Если при расшифровке анализа крови лейкоциты снижены, допустимо наличие вирусных инфекций, системных аутоиммунных заболеванияй, лейкозов, лучевой болезни, гиповитаминоза. Также может повлиять прием цитостатиков и стероидов.
Цветовой показатель (ЦП) определяется расчетным методом по специальной формуле. Он показывает среднюю концентрацию белка гемоглобина (Hb) в одном эритроците.
В норме ЦП равен 0,8-1,0, без единиц измерения.
- Его повышение может говорить о наличии гиперхромной анемия (дефицит витамина Д).
- Снижение возможно при железодефицитной анемии, постгеморрагической анемии, лейкозах и лимфомах, хронических болезнях органов.
Это показатель отражающий отношение клеток крови (лейкоцитов, эритроцитов, тромбоцитов) к общему объему крови. Анализ проводят путём центрифугирования или с помощью анализаторов.
В норме гематокрит в среднем равен 35-50%.
- Повышение может говорить об эритремии, дыхательной недостаточности, сердечной недостаточности, обезвоживании вследствие сахарного и несахарного диабета, диареи и рвоты.
- Снижение гематокрита может быть из-за анемии, эритроцитопении, почечной недостаточности, беременности (третий триместр).
Это предшественники эритроцитов, их промежуточная форма. Они выполняют функцию газообмена, также как и эритроциты, но с меньшей эффективностью. У здорового человека ретикулоциты при расшифровке составляют 0,2-1,2 % от общего количества эритроцитов.
У здорового человека ретикулоциты при расшифровке составляют 0,2-1,2 % от общего количества эритроцитов.
- Могут быть повышены при постгеморрагическом восстановлении кроветворения, при переезде в горную местность или при лечении анемии.
- Снижаются ретикулоциты в общем анализе крови при ретикулоцитопении (замедленное кроветворение в костном мозге, приводящая к анемии).
Это небольшие плоские клетки крови, не имеющие цвета. Они выполняют несколько важнейших функций – участвуют в свертывании крови, образуют тромбоцитарный тромб, регулируют тонус сосудистой стенки, питают капилляры.
В общем анализе крови норма тромбоцитов равна 180-320 109/л.
- Повышение тромбоцитов при расшифровке анализа возможно при спленэктомии (удаление селезенки), обострении хронических аутоиммунных заболеваний, анемии различного генеза, воспалительных процессах, в послеоперационном периоде, третьем триместре беременности, при онкологии, эритремии.

- Снижаются тромбоциты в ОАК при гемофилии, лекарственной тромбоцитопении, системной красной волчанке, вирусных и бактериальных инфекциях, апластической анемии, синдроме Evans, аутоиммунной тромбоцитопенической пурпуре, тромбозе почечных вен.
Скорость оседания эритроцитов (СОЭ) – это показатель, вычисляемый в процессе лабораторной пробы. Под возжействием антикоагулянтов рассчитывается время оседания эритроцитов, которое зависит от белкового состава плазмы.
Это высокочувствительный показатель, он в норме в среднем равен от 1 до 15 мм в час.
- Повышается при физиологических состояниях повышение (беременность, менструация), при инфекционных заболеваниях, злокачественных новообразованиях, системных аутоиммунных болезнях, болезнях почек, в послеоперационном периоде, при травмах и ожогах.
- Снижается при астено-невротический синдроме, выздоровлении после инфекции, кахексии, длительном приеме глюкокортикоидов, нарушении свертываемости крови, высокой концентрации глюкозы в крови, при черепно-мозговые травмах, приеме НПВС, иммунодепрессантов, антибиотиков.

Это крупнейший подвид лейкоцитов, который в зависимости от зрелости клеток делится на следующие группы – юные нейтрофилы, палочкоядерные и сегментоядерные.
Они выполняют антимикробную функцию, способны к фагоцитозу, участвуют в воспалительной реакции.
Норма нейтрофилов в анализе крови – палочкоядерных 1-6 %, сегментоядерных 47-67 %.
- Повышение нейтрофилов при расшифровке анализа крови возможно при физиологических состояниях (солнечное и температурное воздействие, стресс, болевой синдром и т.д.), при перенесенных инфекциях, болезнях костного мозга, онкологии, приеме некоторых медикаментов, кетоацидозе, отравлении ядами и алкоголем, при паразитозе, аллергии, гипергликемии.
- Снижаются в состоянии после химиотерапии, при ВИЧ/СПИД, апластической анемии, длительном инфекционныеом заболевании, воздействии радиации, дефиците витамина В12 и фолиевой кислоты.
Это также подвид лейкоцитов, представленный в виде Т-лимфоцитов, В-лимфоцитов, К- и NK-лимфоцитов.
Все они участвуют в приобретенном иммунитете, синтезируют антитела, разрушают не только чужеродные, но и собственные патологические клетки (онкологические).
Норма лимфоцитов при расшифровке в ОАК – 18-40%
- Повышение в общем анализе крови может быть при вирусных инфекциях (мононуклеоз, вирусный гепатит и другие), токсопламозе, болезнях крови (лимфолейкоз хронический и острый, лимфома, лейкоз), при отравлении мышьяком, свинцом, приеме леводопы, наркотических обезболивающих.
- Снижаются лимфоциты при туберкулезе, ВИЧ, болезнях крови (лимфогранулематоз, апластическая анемия), терминальной почечной недостаточности, онкологических болезнях в терминальной стадии и в процессе лечения радио- и химиотерапией, приеме глюкокортикоидов.
Это вид крупнейших лейкоцитов, синтезируемых также в костном мозге. Они способны фагоцитировать (поглощать) вирусы, бактерии, опухолевые и паразитарные клетки. Регулируют кроветворную функцию, участвуют в свертывании крови.
Норма анализа крови на содержание моноцитов – 3-11 %.
- повышение моноцитов при расшифровке свидетельствует о вирусных, бактериальных (туберкулез, сифилис, бруцеллез), грибковых и паразитарных инфекциях, воспалении в стадии регенерации, системных аутоиммунных болезнях (системная красная волчанка, ревматоидный артрит), лейкозе.
- снижение моноцитов в анализе крови возможно при гнойно-воспалительных процессах, апластической анемии, в послеоперационном или послеродовом периоде, при приеме стероидов.
Подготовка к сдаче крови
Перед сдачей общего анализа крови нельзя употреблять пищу, пить чай или кофе, курить. Накануне стоит исключить прием алкоголя, жирной пищи. Сдача крови производится чаще всего утром, кровь может быть взята из капилляра или из вены.
Общий анализ крови может отразить заболевание в самых начальных стадиях, но при этом исследование является высокочувствительным. Поэтому для адекватной диагностики стоит выполнять все рекомендации перед сдачей крови.
норма у женщин в крови, средний объем
Тромбоциты имеют большое значение во время вынашивания плода, так как они участвуют в свертывании крови, заживлении раневых поверхностей, повышают иммунную защиту. Во время вынашивания плода нормальное их количество препятствует возникновению патологий беременности, гипоксического поражения мозга эмбриона, кровотечения. Норма тромбоцитов при беременности составляет 140-340 тысяч/мкл.Понятие тромбоцитов
Тромбоциты – это клеточные структуры крови, представляющие собой пластинки. Основная функция этих клеток – кровоостанавливающая. Тромбоциты участвуют в образовании тромба на месте повреждения тканей, стимулируют работу факторов свертывания.
Норма тромбоцитов при беременности — 140-340 тысяч/мклКроме этого, тромбоциты выполняют такие функции:
- Иммунная. Тромбоцитарные пластины взаимодействуют с иммунными клетками, стимулируя определение чужеродных микроорганизмов и веществ, попадающих в кровь.
- Регенераторная.
 Тромбоциты ускоряют процесс заживления и восстановления тканей после повреждения.
Тромбоциты ускоряют процесс заживления и восстановления тканей после повреждения.
Эти функции имеют большое значение для женщины во время вынашивания ребенка.
Как определить уровень клеток в крови и их свойства
Чтобы посмотреть, сколько в крови тромбоцитарных клеток, назначают общий анализ. В этом исследовании смотрят не только концентрацию тромбоцитов, но и количество эритроцитов, лейкоцитов, нейтрофилов, гемоглобина и других составляющих.
Исследование осуществляется строго натощак в утренние часы с 8:00-10:00.
Материал берут из безымянного пальца, кожу которого прокалывают железной пластинкой с острием. Кровь выжимают из пальца, собирают в специальные пробирки. Результаты анализа направляют к лечащему врачу.
Чтобы оценить способность к склеиванию тромбоцитарных клеток, дополнительно проводится агрегация тромбоцитов с АДФ. В организм вводят аденозиндифосфат. Он активирует процесс склеивания или агрегации. Существуют и другие вещества, стимулирующие агрегационную функцию.
Существуют и другие вещества, стимулирующие агрегационную функцию.
Нормальный уровень тромбоцитов у женщин в период вынашивания
Вне беременности нормальное количество тромбоцитарных клеток составляет 180—360*109. Во время вынашивания плода объем циркулирующей крови повышается. Это приводит к снижению количества тромбоцитов. Поэтому нормальные значения тромбоцитарных клеток в зависимости от срока беременности отличаются. Средний объем тромбоцитов у пациентки во время вынашивания составляет 140 до 340 тыс./мкл.
До 12 недель вынашивания концентрация тромбоцитов самая большая. Во второй триместр они немного снижаются за счет еще большего увеличения объема кровеносной жидкости.
Третий триместр характеризуется значительным уменьшением количества тромбоцитарных клеток. Но при этом тромбоциты увеличивают способность к связыванию друг с другом, что компенсирует низкую их концентрацию. Благодаря повышенной агрегации пластин предупреждается кровотечение в момент рождения.
Почему меняется уровень тромбоцитов в крови
Количество тромбоцитов может увеличиваться или уменьшаться. Сниженная концентрация тромбоцитарных клеток называется тромбоцитопенией. Увеличенное количество пластинок – это тромбоцитоз.
На 12 неделе вынашивания при увеличении тромбоцитарных клеток выше 180-190 тысяч/мкл является тромбоцитозом. При концентрации пластин менее 170 тыс./мкл говорят о тромбоцитопении.
Накануне родов тромбоцитопенией считают показатели тромбоцитов меньше 110-125 тысяч/мкл. Такое состояние требует коррекции, так как грозит развитием кровотечения при родах. Тромбоцитозом в конце вынашивания считается, если количество тромбоцитарных клеток превышает 400 тысяч/мкл.
Терапия тромбоцитоза и тромбоцитопении
Тромбоцитоз лечат в стационаре. При сильном повышении концентрации пластинок используют лекарства, снижающие склеивание тромбоцитов, уменьшающие свертываемость крови. Если тромбоциты увеличены незначительно, коррекцию проводят диетотерапией. В меню включают растительное масло, томатный сок, лук-репку, клюкву, зеленые яблоки, овощи зеленого цвета, гречку, молочные изделия, икру и жир рыб, морепродукты. Пациентке рекомендуется пить не меньше 2 л воды.
В меню включают растительное масло, томатный сок, лук-репку, клюкву, зеленые яблоки, овощи зеленого цвета, гречку, молочные изделия, икру и жир рыб, морепродукты. Пациентке рекомендуется пить не меньше 2 л воды.
Нехватка тромбоцитарных клеток, вызванная инфекционными заболеваниями, лечения не требует. Их уровень после выздоровления восстанавливается самостоятельно.
Если тромбоцитопения спровоцирована приемом лекарственных средств, осуществляют их отмену. Снижение количества тромбоцитарных клеток по причине патологий почек и щитовидной железы требует лечения основных заболеваний.
Если тромбоцитопения не купируется даже после лечения патологий, вызвавших ее, применяют лекарства коагулянты, повышающие вязкость крови и ее свертывание. При тромбоцитопении с невыясненной причиной требуется консультация гематолога.
Адекватное количество тромбоцитов во время вынашивания очень важно для здоровья эмбриона и самой женщины. Оно обеспечивает нормальное течение беременности и родов.
Оно обеспечивает нормальное течение беременности и родов.
Также интересно почитать: почему во время беременности сгущается кровь
| 22. Клиническая лабораторная диагностика | ||
|---|---|---|
| 22.01 | Общий (клинический) анализ крови | 400 |
| 22.02 | Общий (клинический) анализ крови развернутый (5-diff) | 500 |
| 22.02.1 | Общий (клинический) анализ крови развернутый + микроскопия (5-diff) | 700 |
| 22.03 | Определение основных групп крови (А,В,0) и резус -принадлежности | 400 |
| 22.04 | Аллоиммунные антитела (включая антитела к Rh-антигену) | 400 |
22. 05 05 |
Общий (клинический анализ крови развернутый (5-diff) + подсчет числа тромбоцитов (по Фонио) | 600 |
| 22.06 | Длительность кровотечения по Дьюку | 100 |
| 22.07 | Свертываемость крови по Сухареву | 100 |
| 22.08 | Общий (клинический) анализ мочи | 300 |
| 22.09 | Общий анализ мочи (без микроскопии осадка) | 250 |
| 22.09.1 | Анализ мочи по Зимницкому | 700 |
| 22.09.2 | Трехстаканная проба мочи | 600 |
| 22.10 | Анализ мочи по Нечипоренко | 200 |
| 22.11 | Анализ эякулята с фоторегистрацией и MAR-тестом (Спермограмма) | 1 800 |
22. 13 13 |
Антиспермальные антитела IgG в сперме (прямой MAR-тест) | 800 |
| 22.14 | Определение фрагментации ДНК сперматозоидов | 5 400 |
| 22.15 | Посткоитальный тест | 500 |
| 22.16 | Микроскопическое исследование осадка секрета простаты | 300 |
| 22.17 | Микроскопическое исследование синовиальной жидкости | 550 |
| 22.18 | Микроскопическое исследование на грибковые заболевания (кожа, ногти, волосы) | 300 |
| 22.19 | Микроскопическое исследование на демодекоз | 300 |
| 22.20 | Соскоб урогенитальный на флору | 350 |
| 22.21 | Микроскопическое исследование на трихомонады (Trichomonas vaginalis) | 300 |
22. 22 22 |
Системная красная волчанка. Определение LE-клеток (микроскопия) | 400 |
| 22.23 | Цитологическое исследование биоматериала | 500 |
| 22.24 | Цитологическое исследование соскоба шейки матки и цервикального канала | 500 |
| 22.25 | Цитологическое исследование пунктата молочной железы (1 образование) | 1 000 |
| 22.26 | Цитологическое исследование отделяемого молочных желез (мазок-отпечаток) | 500 |
| 22.27 | Цитологическое исследование пунктата молочной железы (2 и более образований) | 3 000 |
| 22.28 | Гистологическое исследование (1 элемент) | 1 400 |
| 22.29 | Исследование на уреамикоплазмы с определением чувствительности к антибиотикам | 1 550 |
22. 29.1 29.1 |
Исследование на уреаплазму (Ureaplasma urealyticum) с определением чувствительности к антибиотикам | 750 |
| 22.29.2 | Исследование на микоплазму (Mycoplasma hominis) с определением чувствительности к антибиотикам | 750 |
| 22.30 | Бактериологическое исследование на микрофлору | 1 150 |
| 22.31 | Бактериологическое исследование отделяемого половых органов | 1 150 |
| 22.32 | Бактериологическое исследование мочи | 1 150 |
| 22.33 | Соскоб со слизистой носа на эозинофилы (нозограмма) | 200 |
| 22.34 | Соскоб на яйца гельминтов/энтеробиоз | 300 |
| 22.35 | Исследование кала на яйца гельминтов и простейшие | 350 |
22. 36 36 |
Копрологическое исследование | 1 000 |
| 22.37 | Бактериологическое исследование секрета простаты/эякулята с определением чувствительности к антимикробным препаратам | 2 560 |
| 22.38 | Посев отделяемого из уха на микрофлору, определение чувствительности к антимикробным препаратам и бактериофагам (Eye Culture, Routine. Bacteria Identification. Antibiotic Susceptibility and Bacteriophage Efficiency testing) | 1 600 |
| 22.39 | Исследование уровня ретикулоцитов в крови | 195 |
| 22.40 | Исследование уровня эозинофильного катионного белка в крови | 675 |
| 23. ПЦР-диагностика показать | ||
| 23.01 | ПЦР-диагностика хламидии трахоматис (в соскобе) | 265 |
23. 02 02 |
ПЦР-диагностика хламидии трахоматис (в синовиальной жидкости) | 380 |
| 23.03 | ПЦР-диагностика уреаплазмы уреалитикум + парвум (в соскобе) | 265 |
| 23.04 | ПЦР-диагностика микоплазмы хоминис (в соскобе) | 265 |
| 23.05 | ПЦР-диагностика микоплазмы гениталиум (в соскобе) | 265 |
| 23.06 | ПЦР-диагностика гонококка (в соскобе) | 265 |
| 23.07 | ПЦР-диагностика гонококка (в синовиальной жидкости) | 380 |
| 23.08 | ПЦР-диагностика вируса герпеса 1,2 типа (в соскобе) | 265 |
23. 09 09 |
ПЦР-диагностика вируса герпеса 6 типа в крови | 500 |
| 23.10 | ПЦР-диагностика вируса герпеса 6 типа в крови (количественно) | 980 |
| 23.11 | ПЦР-диагностика цитомегаловируса (в соскобе) | 265 |
| 23.12 | ПЦР-диагностика трихомонады (в соскобе) | 265 |
| 23.13 | ПЦР-диагностика гарднереллы (в соскобе) | 265 |
| 23.14 | ПЦР-диагностика кандиды (в соскобе) | 265 |
| 23.15 | ПЦР-диагностика кандиды (в синовиальной жидкости) | 380 |
23. 16 16 |
ПЦР-диагностика кандиды — типирование (Candida albicans/glabrata/krusei) | 610 |
| 23.17 | ПЦР-диагностика папилломавируса 16 тип (в соскобе) | 300 |
| 23.18 | ПЦР-диагностика папилломавируса 18 тип (в соскобе) | 300 |
| 23.19 | ПЦР-диагностика папилломавирусной инфекции 16,18 тип (количественно) | 700 |
| 23.20 | ПЦР-диагностика папилломавируса 6, 11 типы (в соскобе) | 350 |
| 23.21 | ПЦР-диагностика папилломавирусов (КВАНТ-21) | 1 500 |
| 23.21.1 | ПЦР-диагностика ВПЧ (вирус папилломы человека,HPV) скрининг 15 типов: 16,18,31,33,35,39,45,51,52,56,58,59,6,11,68) | 650 |
23. 21.2 21.2 |
ПЦР-диагностика ВПЧ (вирус папилломы человека, НРV) скрининг 14 + определение интегрированных форм вируса | 900 |
| 23.22 | ПЦР-диагностика 1 инфекции в крови | 500 |
| 23.23 | ПЦР-диагностика 1 инфекции в эякуляте | 500 |
| 23.24 | ПЦР-диагностика биоценоза урогенитального тракта (ФЕМОФЛОР 16) | 2 500 |
| 23.24.1 | Исследование микрофолоры урогенитального тракта женщин (ФЕМОФЛОР Скрин) | 1 800 |
| 23.25 | ПЦР-диагностика биоценоза урогенитального тракта (Андрофлор) | 3 000 |
| 23.25.1 | Исследование микрофлоры урогенитального тракта мужчин (Андрофлор Скрин) | 1 800 |
23. 25.2 25.2 |
Исследование микрофлоры урогенитального тракта мужчин — Вирафлор-А (АФ скрин +Квант 15) | 2 500 |
| 23.25.3 | Исследование микрофолоры урогенитального тракта женщин — Вирафлор-Ф (ФФ скрин +Квант 15) | 2 500 |
| 23.26 | Определение ДНК вируса гепатита B (Hepatitis B virus) в крови методом ПЦР, качественное исследование | 700 |
| 23.27 | ПЦР-диагностика гепатита В (количественно) | 3 000 |
| 23.28 | Определение РНК вируса гепатита C (Hepatitis C virus) в крови методом ПЦР, качественное исследование | 700 |
| 23.29 | Определение генотипа вируса гепатита C (Hepatitis C virus) | 800 |
23. 30 30 |
ПЦР-диагностика гепатита С (количественно ) | 3 000 |
| 23.31 | ПЦР-диагностика гепатита D (качественно) | 550 |
| 23.32 | ПЦР-диагностика гепатита D+В (качественно) | 1 000 |
| 23.33 | ПЦР-диагностика ротавируса,норовируса, астровируса (качественно) | 1 000 |
| 23.33.1 | ПЦР-диагностика норовирусов 1,2 геногруппы (кал) | 800 |
| 23.33.2 | ПЦР-диагностика ротавируса,норовируса, астровируса, энтеровируса (качественно) | 1 200 |
| 23.34 | ПЦР-диагностика хеликобактера пилори (кал) | 600 |
23. 35 35 |
ПЦР-диагностика энтеровируса (кал) | 439 |
| 23.36 | ПЦР-диагностика энтеровируса (зев, нос) | 1 000 |
| 23.37 | ПЦР-диагностика ОКИ (острые кишечные инфекции) Аденовирусы группы F, Ротавирусы группы А, Норовирусы 2 генотипа, Астровирусы, Энтеровирус, - Шигелла, Энтероинвазивные E. coli, Сальмонелла, Термофильные Кампилобактерии (кал) | 1 500 |
| 23.38 | ПЦР-диагностика вируса герпеса 4 типа (Эпштейна -Барр) | 350 |
| 23.39 | ПЦР-диагностика вируса герпеса 4 типа (Эпштейна -Барр) в крови, качественное исследование | 500 |
| 23.40 | ПЦР-диагностика вируса герпеса 4 типа (Эпштейна -Барр) в крови (количественно) | 980 |
23. 41 41 |
ПЦР-диагностика мононуклеоза (Вирус Эпштейна-Барр/ Цитомегаловирус/ Вирус герпеса 6 типа) (качественно) | 740 |
| 23.42 | ПЦР-диагностика мононуклеоза (Вирус Эпштейна-Барр/ Цитомегаловирус/ Вирус герпеса 6 типа) (количественно) | 1 330 |
| 23.43 | ПЦР-диагностика токсоплазмы (кровь) | 500 |
| 23.44 | ПЦР-диагностика вируса краснухи (кровь) | 500 |
| 23.46 | ПЦР-диагностика вирусов гриппа А+В (Influenza А-В) | 1500 |
| 23.47 | ПЦР-диагностика ОРВИ-скрин (респираторно-синцитиальный вирус, метапневмовирус, вирус парагриппа 1,2,3,4, коронавирусы, риновирусы, аденовирусы В,С,Е, бокавирусы) | 1600 |
23. 48 48 |
ПЦР-диагностика вируса гриппа A h2N1 (свиной), h4N2 (Гонконг) | 1000 |
| 23.49 | ПЦР-диагностика хламидия пневмония (Chlamydophila pneumoniae) | 480 |
| 23.50 | ПЦР-диагностика вируса герпеса 3 типа (ветряная оспы и опоясывающий лишай) (Varicella-Zoster Virus) | 350 |
| 23.51 | Генетика тромбофилии (8 генов) с описанием | 3 600 |
| 23.52 | Генетика тромбофилии (2 гена) (для контрацепции) с описанием | 2 300 |
| 23.53 | ПЦР-диагностика микоплазма пневмония (Mycoplasma pneumoniae) | 480 |
| 23.55 | Генетика нарушения обмена фолатов с описанием | 3 100 |
23. 57 57 |
Генетика тромбофилии, обмен фолатов с описанием | 5 600 |
| 23.59 | Генетическая предрасположенность к развитию рака молочной железы и яичников (BRCA-1, BRCA-2) с описанием | 3 980 |
| 23.61 | Генетический фактор мужского бесплодия (AZF) с описанием | 3 980 |
| 23.62 | Типирование генов системы HLAII класса (DQB1 - репродуктивные проблемы) 12 показателей | 3 080 |
| 23.62.1 | Типирование генов системы HLA II класса. Полная панель. Локусы DRB1, DQA1, DQB1. | 4 300 |
| 23.62.2 | Типирование генов системы HLA II класса. (DRB1 — трансплантация органов и тканей) 13 показателей.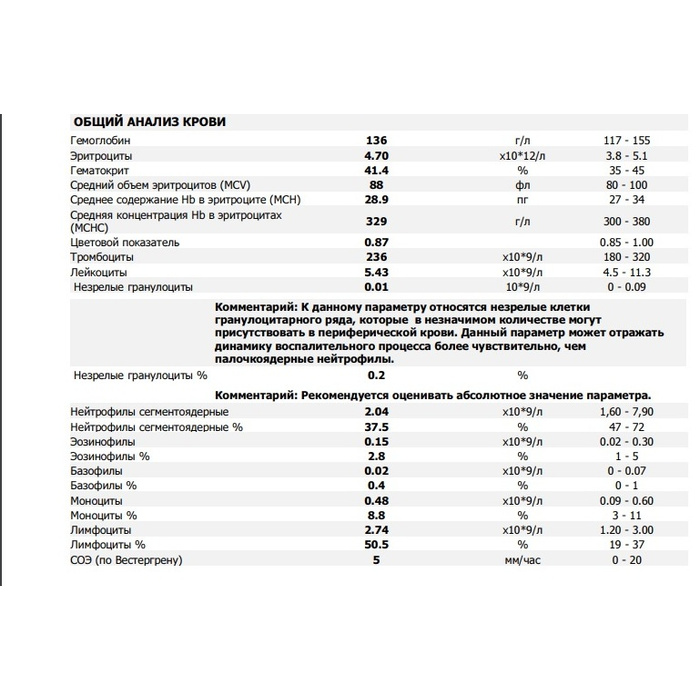 |
2 000 |
| 23.62.3 | Типирование генов системы HLA II класса. (DQA1 — риск развития сахарного диабета I типа) 8 показателей. | 2 000 |
| 23.64 | Кардиогенетика гипертонии (полная панель) с описанием | 3 960 |
| 23.65 | Описание результатов генетических исследований врачом-генетиком | 600 |
| 23.66 | ПЦР-диагностика золотистого стафилококка. Качественно, количественно и выявление метициллин-чувствительного Staphylococcus aureus. | 600 |
| 23.67 | ПЦР-диагностика возбудителей коклюша (Bordetella pertussis), паракоклюша (Bordetella parapertussis) и бронхисептикоза (Bordetella bronchiseptica) | 600 |
23. 68 68 |
ПЦР-диагностика коронавируса (SAR.S-CoV-2) (качественное определение) | 2 000 |
| 23.69 | ПЦР-диагностика коронавируса (SARS-CoV-2) (качественное определение) с выездом для забора биоматериала | 2 250 |
| 23.70 | ПЦР-диагностика коронавируса (SARS-CoV-2) (качественное определение) (результат на английском языке) | 2 200 |
| 24. ИФА-диагностика показать | ||
| 24.01 | Экспресс-анализ крови на ВИЧ | 330 |
| 24.02 | Антитела к ВИЧ 1 и 2 и антиген ВИЧ 1 и 2 (HIV-Аг/Ат) | 260 |
| 24.03 | Экспресс-анализ крови на сифилис | 330 |
24. 04 04 |
Суммарные антитела к антигенам Treponema pallidum (Сифилис IgG и IgM качественно) | 350 |
| 24.04.1 | Сифилис РПГА (реакция пассивной гемагглютинации), качественно | 330 |
| 24.04.2 | Сифилис РПГА (реакция пассивной гемагглютинации), количественно (титр) | 660 |
| 24.05 | Экспресс-анализ крови на гепатит В | 330 |
| 24.06 | Определение поверхностного антигена вируса гепатита В (HBsAg, качественный тест) | 330 |
| 24.07 | Определение поверхностного антигена вируса гепатита В (HBsAg, количественный тест) | 600 |
24. 08 08 |
Экспресс-анализ крови на гепатит С | 330 |
| 24.09 | Суммарные антитела к антигенам вируса гепатита C (Ig M и Ig G качественно) | 330 |
| 24.10 | Исследование уровня 25-OH витамина Д в крови | 2 000 |
| 24.10.1 | Исследование уровня фолиевой кислоты (Folic Acid) в крови | 770 |
| 24.10.2 | Исследование уровня витамина В12 (цианокобаламин) в крови | 615 |
| 24.11 | Исследование уровня тиреотропного гормона (ТТГ) в крови | 450 |
| 24.12 | Исследование уровня свободного тироксина (Т4) сыворотки крови | 450 |
24. 13 13 |
Исследование уровня общего трийодтиронина (Т3) в крови | 300 |
| 24.14 | Исследование уровня антител к тиреоидной пероксидазе (АТ-ТПО) в крови | 450 |
| 24.15 | Исследование уровня антител к рецептору тиреотропного гормона (ТТГ) в крови | 1 200 |
| 24.16 | Исследование уровня антител к тиреоглобулину (АТ-ТГ) в крови | 360 |
| 24.16.1 | Исследование уровня Тиреоглубина (Тиреоглобулин; Thyroglobulin, TG) | 550 |
| 24.17 | Исследование уровня адренокортикотропного (АКТГ) гормона в крови | 570 |
24.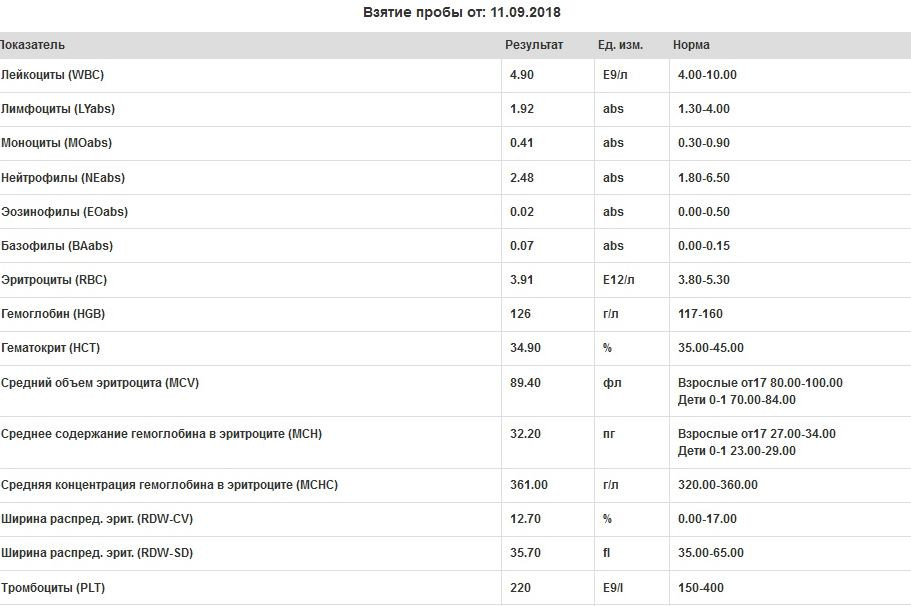 17.1 17.1 |
Исследование уровня соматотропного гормона в крови (соматотропин, СТГ) | 350 |
| 24.18 | Исследование уровня лютеинизирующего гормона (ЛГ) в сыворотке крови | 450 |
| 24.19 | Исследование уровня фолликулостимулирующего гормона (ФСГ) в сыворотке крови | 450 |
| 24.20 | Исследование уровня пролактина в крови | 450 |
| 24.21 | Исследование уровня общего кортизола в крови | 450 |
| 24.22 | Исследование уровня прогестерона в крови | 450 |
| 24.23 | Исследование уровня эстрадиола в крови | 650 |
24.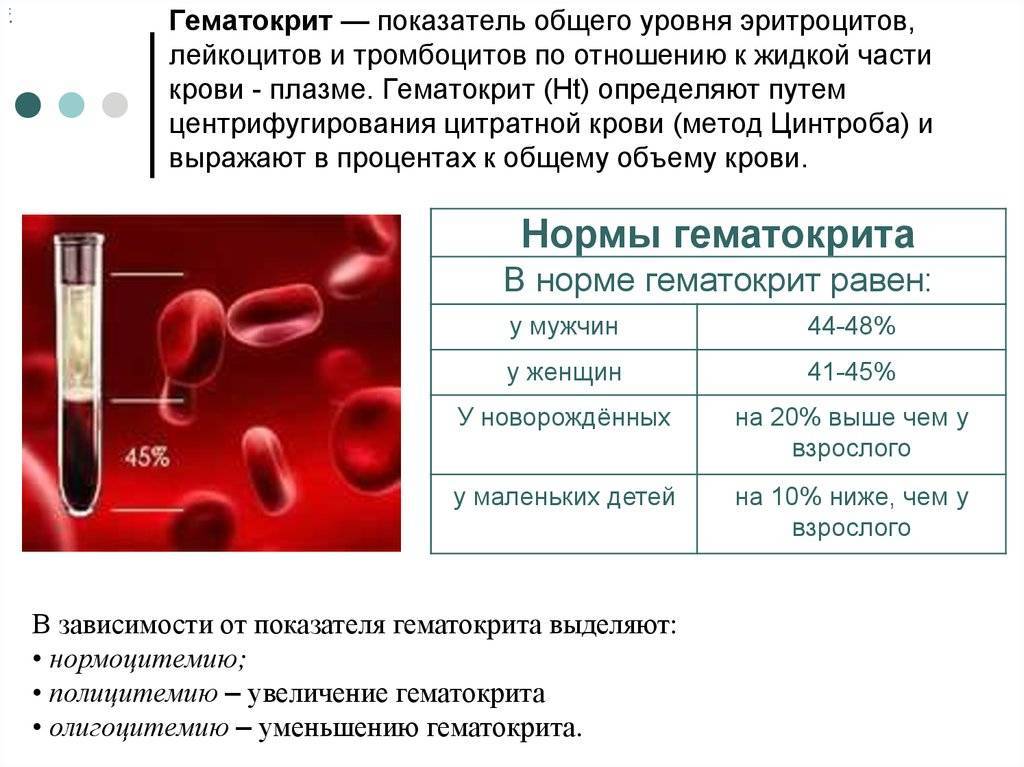 24 24 |
Исследование уровня хорионического гонадотропина (бета-ХГЧ) в крови | 500 |
| 24.25 | Исследование уровня хорионического гонадотропина (бета-ХГЧ) в крови (срок выполнения 1 день) | 1 000 |
| 24.26 | Исследование уровня паратиреоидного гормона в крови | 750 |
| 24.27 | Исследование уровня ферритина в крови | 500 |
| 24.28 | Исследование уровня общего тестостерона в крови | 450 |
| 24.28.1 | Исследование уровня свободного тестостерона в крови | 1 250 |
| 24.28.2 | Исследование уровня дигидротестостерона (Dihydrotestosterone) в крови | 1 100 |
24.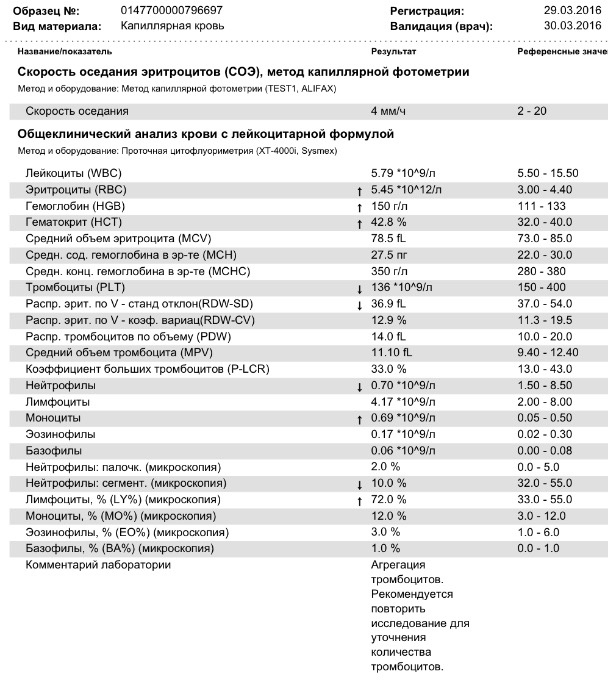 29 29 |
Исследование уровня глобулина, связывающего половые гормоны (ССГ), в крови | 650 |
| 24.30 | Исследование уровня гормона ДГЭА-С(дегидроэпиандростерон-сульфат) | 450 |
| 24.31 | Исследование уровня 17-гидроксипрогестерона (17-OH прогестерон) в крови | 500 |
| 24.32 | Определение уровня антимюллерова гормона в крови | 1 200 |
| 24.33 | Исследование уровня Ингибина В, в крови | 1 000 |
| 24.34 | Исследование уровня C-пептида в крови | 600 |
| 24.35 | Исследование уровня инсулина крови | 600 |
24. 36 36 |
Определение антител класса M (IgM) к вирусу краснухи (Rubella virus) в крови | 400 |
| 24.37 | Определение антител класса G (IgG) к вирусу краснухи (Rubella virus) в крови | 400 |
| 24.38 | Определение антител класса M (IgM) к токсоплазме (Toxoplasma gondii) в крови | 400 |
| 24.39 | Определение антител класса G (IgG) к токсоплазме (Toxoplasma gondii) в крови | 400 |
| 24.40 | Определение антител класса M (IgM) к вирусу простого герпеса в крови | 400 |
| 24.41 | Определение антител класса G (IgG) к вирусу простого герпеса в крови | 400 |
24.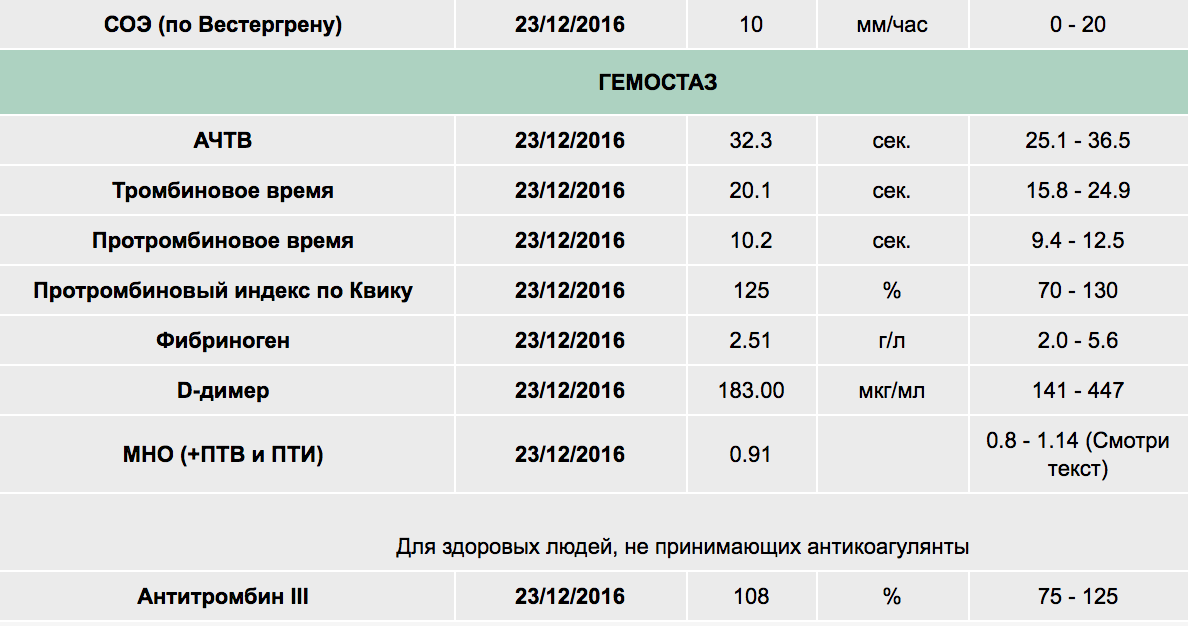 42 42 |
Определение антител класса M (IgM) к цитомегаловирусу (Cytomegalovirus) в крови | 400 |
| 24.43 | Определение антител класса G (IgG) к цитомегаловирусу (Cytomegalovirus) в крови | 400 |
| 24.44 | Определение антител класса G (IgG) к возбудителю описторхоза (Opisthorchis felineus) в крови | 400 |
| 24.45 | Определение норовирусов (1,2 геногруппа) | 450 |
| 24.46 | Определение антигена ротавируса в крови | 450 |
| 24.47 | Определение антител класса G (Ig G) к антигенам лямблий | 450 |
24. 48 48 |
Определение антител класса G (Ig G) к антигенам токсокар | 410 |
| 24.49 | Определение антител класса G (Ig G) к аскаридам | 760 |
| 24.50 | Определение антител к возбудителю брюшного тифа Salmonella typhi (РПГА) | 470 |
| 24.51 | Определение суммарных антител (IgА, IgМ, Ig G) к антигену CagA Helicobacter pilori | 580 |
| 24.52 | Определение суммарных антител ( IgА, IgM, IgG) к антигену лямблий | 490 |
| 24.53 | Системная красная волчанка. Антитела ( IgG) к двуспиральной (нативной) ДНК | 470 |
24.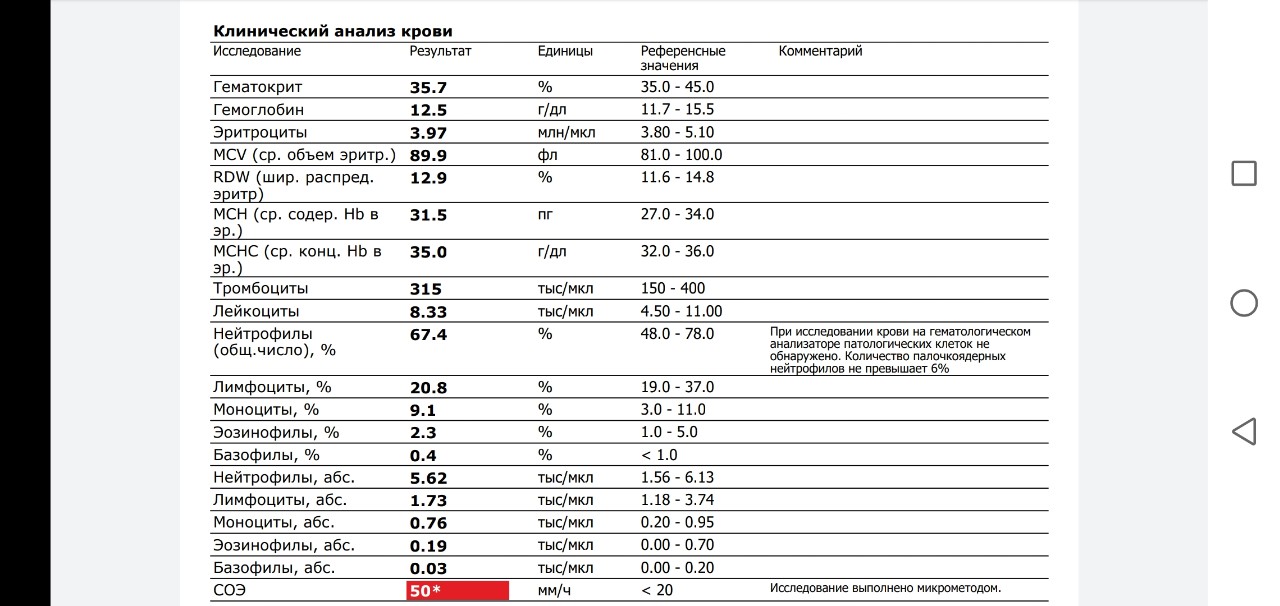 54 54 |
Исследование уровня общего иммуноглобулина E в крови | 450 |
| 24.55 | Аллергопанель №1 – Смешанная (IgE к 20 респираторным и пищевым аллергенам) | 4 000 |
| 24.56 | Аллергопанель №2 — Респираторная (IgE к 20 респираторным аллергенам) | 4 000 |
| 24.57 | Аллергопанель №3 — Пищевая (IgE к 20 пищевым аллергенам) | 4 000 |
| 24.58 | Аллергопанель №4 — Педиатрическая (IgE к 20 «педиатрическим» аллергенам) | 4 000 |
| 24.59 | Экспресс-анализ кала на скрытую кровь | 300 |
24.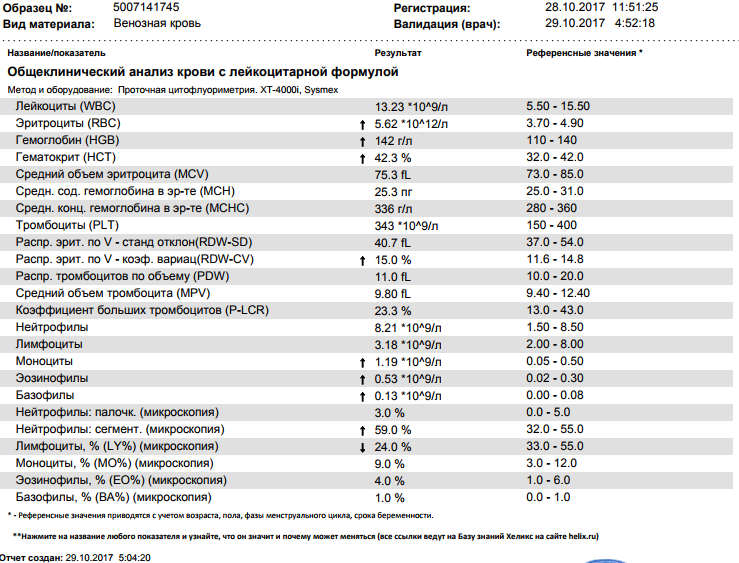 60 60 |
Исследование уровня простатспецифического (ПСА) антигена общего в крови | 450 |
| 24.61 | Экспресс-анализ крови на общий ПСА (простат-специфический антиген) | 330 |
| 24.62 | Исследование уровня антигена плоскоклеточной карциномы (SCC) | 1 900 |
| 24.63 | Исследование уровня РЭА (раково-эмбриональный антиген) | 510 |
| 24.64 | Исследование уровня опухолеассоциированного маркера CA 15-3 в крови (углеводный антиген рака молочной железы) | 560 |
| 24.65 | Исследование уровня антигена аденогенных раков CA 19-9 в крови | 510 |
24.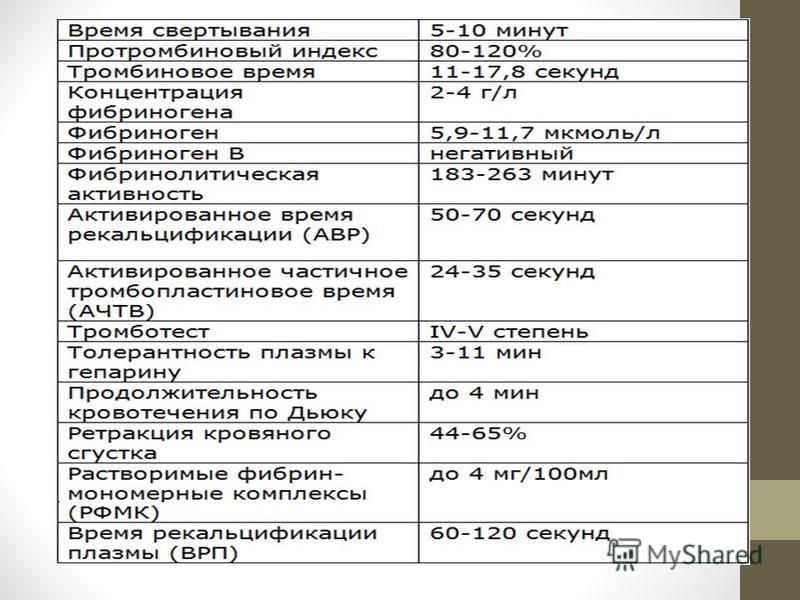 66 66 |
Исследование уровня антигена аденогенных раков CA 125 в крови | 550 |
| 24.67 | Определение антифосфолипидного синдрома (Бета-2-гликопротеин, Суммарная фракция фосфолипидов, ХГЧ, Ревматоидный фактор, Двуспиральная ДНК, Коллаген), полуколичественно | 3 500 |
| 24.68 | Скрининговый анализ мочи на опиаты, амфетамин, метамфетамин, кокаин, каннабиноиды и их метаболиты (иммунохроматография) | 1 980 |
| 24.69 | Исследование уровня Кальцитонина (Calcitonin) | 850 |
| 24.70 | Определение антител к циклическому цитруллинированному пептиду (АЦЦП) | 1 000 |
| 24.71 | Исследование уровня АФП (Альфа-фетопротеин) | 310 |
24. 72 72 |
Диагностика целиакии (Антитела к тканевой трансглутаминазе IgG: IgA) | 1 500 |
| 24.73 | Определение антител класса М (IgM) к коронавирусу (SARS-CoV, IgM) в крови | 750 |
| 24.74 | Определение антител класса G (IgG) к коронавирусу (SARS-CoV, IgG) в крови | 750 |
| 24.75 | Определение суммарных антител (IgM+IgG) к коронавирусу (SARS-CoV-2, IgM+IgG) в крови | 1 350 |
| 25. Биохимические исследования показать | ||
| 25.01 | Исследование уровня глюкозы в крови | 150 |
| 25.02 | Глюкозотолерантный тест с определением глюкозы натощак и после нагрузки через 2 часа (включая взятие биоматериала) | 600 |
25.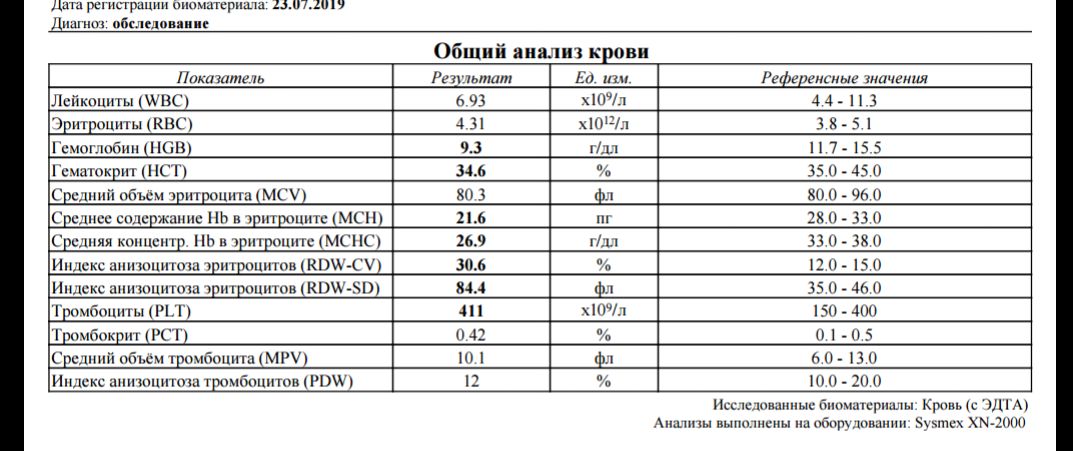 03 03 |
Глюкозотолерантный тест при беременности (включая взятие биоматериала) | 750 |
| 25.04 | Исследование уровня гликированного гемоглобина в крови | 450 |
| 25.05 | НОМА Оценка инсулинорезистентности: глюкоза (натощак), инсулин (натощак), расчет индекса HOMA-IR | 700 |
| 25.06 | Проба Реберга (клиренс эндогенного креатинина, скорость клубочковой фильтрации) (кровь,моча) | 300 |
| 25.07 | Исследование уровня общего билирубина в крови | 150 |
| 25.08 | Исследование уровня билирубина связанного (конъюгированного) в крови | 150 |
25. 09 09 |
Определение активности аспартатаминотрансферазы (АСТ) в крови | 150 |
| 25.10 | Определение активности аланинаминотрансферазы (АЛТ) в крови | 150 |
| 25.11 | Определение активности гамма-глютамилтрансферазы (ГГТ) в крови | 150 |
| 25.12 | Исследование уровня лактатдегидрогеназы (ЛДГ) в крови | 150 |
| 25.13 | Исследование уровня С-реактивного белка (СРБ) | 300 |
| 25.14 | Исследование уровня гомоцистеина в крови | 1 100 |
| 25.15 | Исследование уровня общего белка в крови | 150 |
25.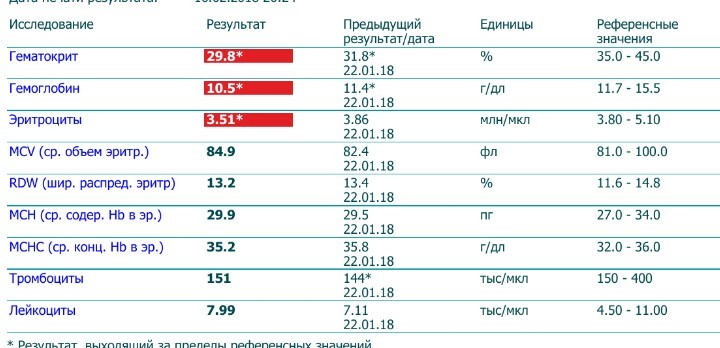 16 16 |
Суточная потеря белка в моче | 160 |
| 25.17 | Исследование уровня альбумина в крови | 150 |
| 25.18 | Исследование уровня микроальбумина в моче | 250 |
| 25.19 | Исследование уровня мочевины в крови | 150 |
| 25.20 | Исследование уровня креатинина в крови | 150 |
| 25.21 | Исследование уровня холестерина в крови | 150 |
| 25.22 | Исследование уровня холестерина липопротеинов низкой плотности (ЛПНП) | 250 |
| 25.23 | Исследование уровня холестерина липопротеинов высокой плотности в крови (ЛПВП) | 250 |
25.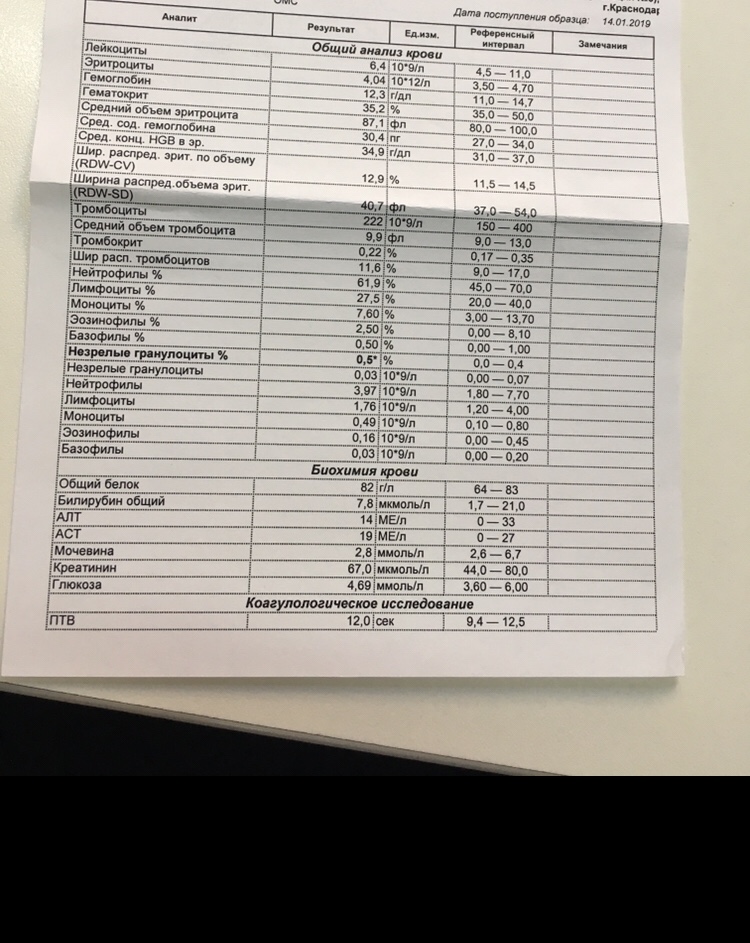 24 24 |
Исследование уровня липопротеинов в крови (триглицериды) | 200 |
| 25.25 | Липидограмма (холестерин, ЛПВП, ЛПНП, триглицериды, коэффициент атерогенности) | 800 |
| 25.26 | Исследование уровня общего магния в крови | 180 |
| 25.27 | Исследование уровня неорганического фосфора в крови | 150 |
| 25.28 | Исследование уровня общего кальция в крови | 150 |
| 25.29 | Исследование уровня кальция в суточной моче | 160 |
| 25.30 | Исследование уровня железа сыворотки крови | 200 |
25.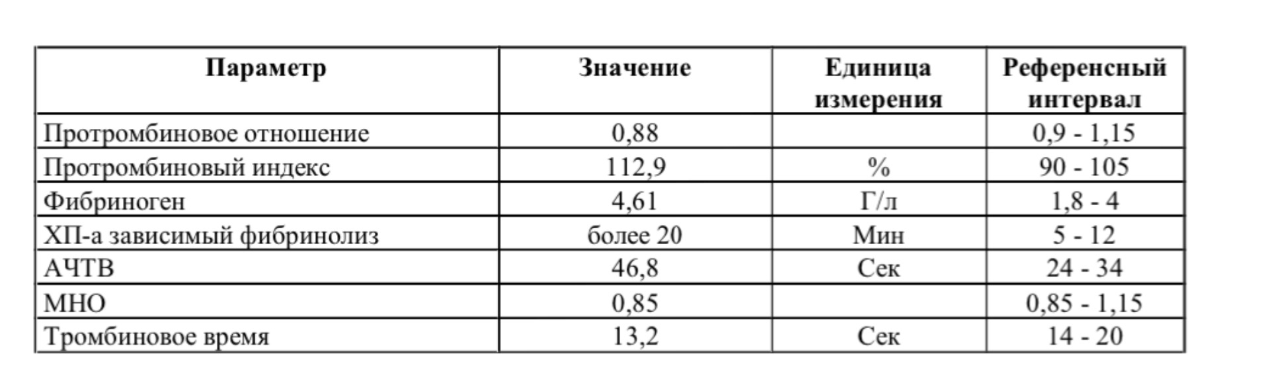 30.1 30.1 |
Исследование уровня меди (Cu) сыворотки крови | 240 |
| 25.30.2 | Исследование уровня цинка (Zn) сыворотки крови | 240 |
| 25.31 | Исследование железосвязывающей способности в крови | 350 |
| 25.32 | Исследование уровня трансферрина в крови | 400 |
| 25.33 | Электролиты (К, Na,Ca, Cl) | 500 |
| 25.34 | Исследование уровня амилазы в крови | 150 |
| 25.35 | Исследование уровня мочевой кислоты в крови | 150 |
| 25.36 | Исследование уровня мочевой кислоты в моче | 150 |
25. 37 37 |
Исследование уровня АСЛО в крови (антистрептолизин О, полуколичественно) | 250 |
| 25.38 | Исследование уровня ревматоидного фактора (полуколичественно) | 250 |
| 25.39 | Исследование уровня изоферментов креатинкиназы в крови(Креатинфосфокиназа КФК) | 190 |
| 25.40 | Исследование уровня изоферментов креатинкиназы в крови (Креатинфосфокиназа КФК -МВ) | 250 |
| 25.40.1 | Исследование уровня маркеров: Миоглобин/Креатинкиназа МВ/Тропонин-I | 850 |
| 25.41 | Исследование уровня иммуноглобулина G в крови | 200 |
25. 42 42 |
Исследование уровня щелочной фосфатазы в крови | 150 |
| 25.43 | Исследование уровня простатической кислой фосфатазы в крови | 160 |
| 26. Коагулологические исследования(оценка системы гемостаза)показать | ||
| 26.01 | Активированное частичное тромбопластиновое время | 200 |
| 26.02 | Протромбиновый комплекс по Квику(протромбиновое время, ПТИ, МНО) | 200 |
| 26.03 | Исследование уровня фибриногена в крови (по Клауссу) | 200 |
| 26.04 | Определение тромбинового времени в крови | 200 |
26. 05 05 |
Определение концентрации Д-димера в крови | 860 |
| 26.06 | Определение активности антитромбина III в крови | 300 |
Тромбоцитопения при беременности — Консультант по терапии рака
Тромбоцитопения при беременности
1. Что должен знать каждый врач
Тромбоцитопения, определяемая как количество тромбоцитов менее 150 x 10 9 / л, уступает только анемии как наиболее частая гематологическая аномалия, встречающаяся во время беременности, встречающаяся в 7-10% беременностей. Количество тромбоцитов менее 100 x 109 / л наблюдается только у 1% беременных женщин, что является определением, принятым Международной рабочей группой, опубликованным в Blood в 2010 году.
При нормальной беременности количество тромбоцитов примерно на 10% ниже, чем при небеременной, и уменьшается по мере прогрессирования беременности. Несмотря на это, у большинства женщин уровень тромбоцитов остается в пределах нормы. В большинстве случаев тромбоцитопении во время беременности тромбоцитопения протекает в легкой форме и не связана со значительными осложнениями для матери, плода или новорожденного.
Несмотря на это, у большинства женщин уровень тромбоцитов остается в пределах нормы. В большинстве случаев тромбоцитопении во время беременности тромбоцитопения протекает в легкой форме и не связана со значительными осложнениями для матери, плода или новорожденного.
Иногда тромбоцитопения может быть частью серьезного заболевания, приводящего к серьезным заболеваниям матери и плода, и перед клиницистами стоит задача определить уровень риска, который она представляет для матери и плода.
2. Диагностика и дифференциальная диагностика
Сравнение с беременностью и небеременностью
Причинами тромбоцитопении могут быть специфические осложнения беременности, они могут быть связаны с учащением беременности или не иметь отношения к беременности.
Осложнения, связанные с беременностью
Гестационная тромбоцитопения, также известная как случайная тромбоцитопения во время беременности, является наиболее частой причиной тромбоцитопении во время беременности, встречающейся примерно в 75% случаев.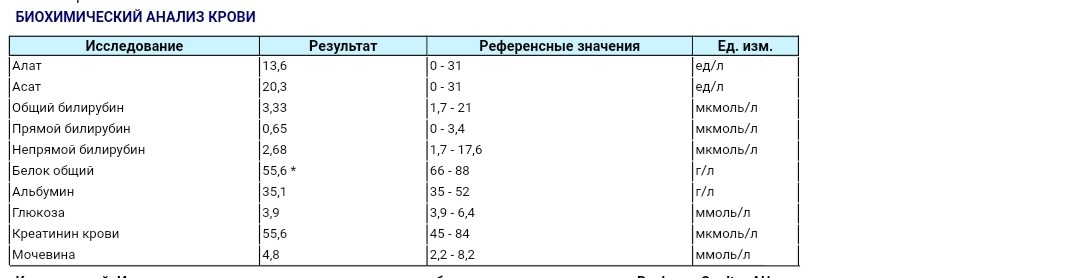 Это диагноз исключения, никаких подтверждающих тестов нет. Обычно он вызывает легкую тромбоцитопению, причем в большинстве случаев количество тромбоцитов составляет от 130 до 150 x 10 9 / л. Большинство экспертов считают этот диагноз маловероятным, если количество тромбоцитов падает ниже 70 x 10 9 / л.
Это диагноз исключения, никаких подтверждающих тестов нет. Обычно он вызывает легкую тромбоцитопению, причем в большинстве случаев количество тромбоцитов составляет от 130 до 150 x 10 9 / л. Большинство экспертов считают этот диагноз маловероятным, если количество тромбоцитов падает ниже 70 x 10 9 / л.
Это происходит в середине второго и третьего триместра и не связано с материнским кровотечением. Во время беременности невозможно провести различие между более тяжелой формой гестационной тромбоцитопении и первичной иммунной тромбоцитопенией (ИТП), поскольку обе являются диагнозами исключения.Чтобы тромбоцитопения соответствовала гестационной тромбоцитопении, у женщин не должно быть тромбоцитопении в анамнезе (за исключением предыдущей беременности), тромбоцитопения должна разрешиться спонтанно (обычно вскоре после родов) в течение 1-2 месяцев во всех случаях, а плод / новорожденный должен не подвержен тромбоцитопении.
Преэклампсия является второй по частоте причиной тромбоцитопении, развивающейся в конце второго и третьего триместра, и составляет 21% случаев тромбоцитопении при родах. Тромбоцитопения может быть единственным начальным проявлением преэклампсии. Количество тромбоцитов менее 50 x 10 9/ л при преэклампсии встречается редко и встречается менее чем в 5% случаев. Внутрисосудистый гемолиз и повышение уровня ЛДГ и трансаминаз менее выражены, чем при синдроме HELLP.
Тромбоцитопения может быть единственным начальным проявлением преэклампсии. Количество тромбоцитов менее 50 x 10 9/ л при преэклампсии встречается редко и встречается менее чем в 5% случаев. Внутрисосудистый гемолиз и повышение уровня ЛДГ и трансаминаз менее выражены, чем при синдроме HELLP.
HELLP характеризуется гемолизом (патология мазка периферической крови, ЛДГ> 600 Ед / л или билирубин> 1,2 мг / дл), повышенными ферментами печени (аспартатаминотрансфераза> 70 Ед / л) и низким уровнем тромбоцитов (<100 x 10 9 / л).HELLP встречается в 10-20% случаев тяжелой преэклампсии. Один, два или три компонента заболевания были описаны как частичная форма тяжелой преэклампсии. Риск тяжелой заболеваемости в целом коррелирует со все более тяжелой тромбоцитопенией. Диссеминированная внутрисосудистая коагуляция (ДВС-синдром) осложняет до 80% тяжелых случаев.
Острая жировая дистрофия печени при беременности (ОЖП) — это заболевание, которое наблюдается у 1 из 7000–20 000 беременностей с 15% материнской смертностью. Он имеет значительное клиническое и биохимическое совпадение с преэклампсией и HELLP.Лабораторные данные включают нормохромную нормоцитарную анемию с отсутствием микроангиопатического гемолиза или слабыми признаками микроангиопатического гемолиза и низким уровнем тромбоцитов, который иногда может составлять менее 20 x 10 9 / л. Повышенный уровень трансаминаз — постоянный признак. Наблюдаются низкие уровни протромбинового времени, фибриногена и антитромбина наряду с повышенным уровнем билирубина (обычно> 5 мг / дл).
Он имеет значительное клиническое и биохимическое совпадение с преэклампсией и HELLP.Лабораторные данные включают нормохромную нормоцитарную анемию с отсутствием микроангиопатического гемолиза или слабыми признаками микроангиопатического гемолиза и низким уровнем тромбоцитов, который иногда может составлять менее 20 x 10 9 / л. Повышенный уровень трансаминаз — постоянный признак. Наблюдаются низкие уровни протромбинового времени, фибриногена и антитромбина наряду с повышенным уровнем билирубина (обычно> 5 мг / дл).
Состояния, связанные с беременностью
Тромботическая тромбоцитопеническая пурпура (ТТП) — это опасное для жизни состояние, характеризующееся микроангиопатической гемолитической анемией, тромбоцитопенией, лихорадкой, неврологическими аномалиями и нарушением функции почек.Это происходит из-за дефицита белка, расщепляющего VWF ADAMTS13. ТТП чаще встречается у женщин (3: 2) и встречается у 1 из 25 000 беременностей.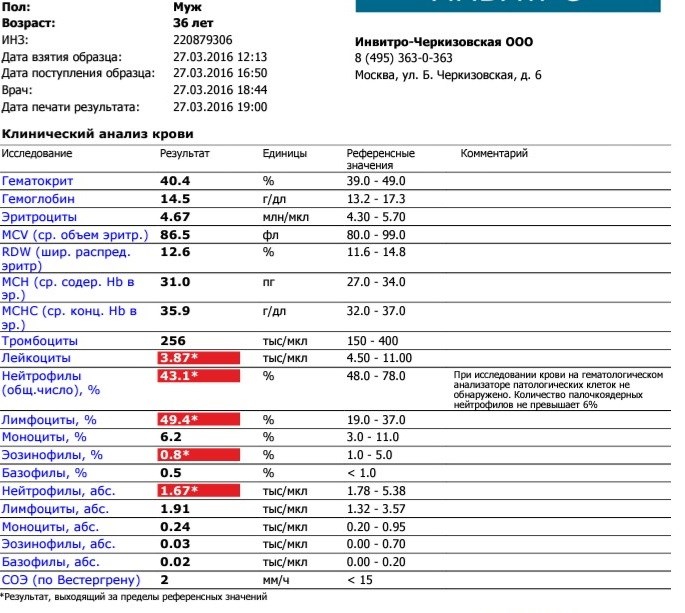 Он не специфичен для беременности, но чаще встречается в связи с беременностью в 5–25% случаев. Лабораторные исследования выявляют микроангиопатическую гемолитическую анемию, отрицательный прямой тест на антиглобулин и нормальные тесты коагуляции (протромбиновое время, активированное частичное тромбопластиновое время (АЧТВ), фибриноген и D-димеры). Почечная недостаточность обычно легкая.
Он не специфичен для беременности, но чаще встречается в связи с беременностью в 5–25% случаев. Лабораторные исследования выявляют микроангиопатическую гемолитическую анемию, отрицательный прямой тест на антиглобулин и нормальные тесты коагуляции (протромбиновое время, активированное частичное тромбопластиновое время (АЧТВ), фибриноген и D-димеры). Почечная недостаточность обычно легкая.
Гемолитико-уремический синдром (ГУС) — это микроангиопатия, аналогичная ТТП, но с преимущественным поражением почек. Полезным клиническим признаком отличия атипичного ГУС от ВДП является время начала; большинство случаев ГУС возникает через несколько недель после родов. Нарушения комплемента присутствуют в 90% случаев заболеваний, связанных с беременностью.
Диссеминированная внутрисосудистая коагуляция, проявляющаяся во время беременности, часто имеет драматическое клиническое начало из-за лежащих в основе акушерских явлений.Отслойка плаценты, эмболия околоплодными водами и разрыв матки — все это приводит к глубокой активации системы свертывания крови и серьезному потреблению факторов свертывания.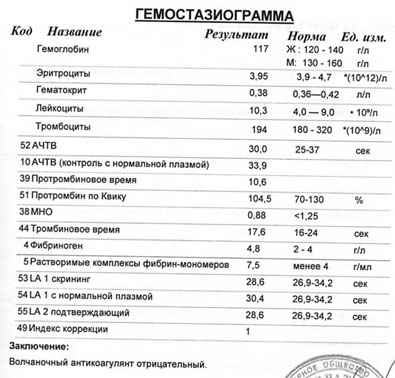 Материнский сепсис и оставшаяся ткань плода могут привести к ДВС-синдрому более коварным образом с тромбоцитопенией.
Материнский сепсис и оставшаяся ткань плода могут привести к ДВС-синдрому более коварным образом с тромбоцитопенией.
Связанная с небеременностью
Первичная иммунная тромбоцитопения (ИТП) обнаруживается примерно у 3% женщин, страдающих тромбоцитопенией во время беременности, с частотой от 1 на 1000 до 10 000.Это наиболее частая причина изолированного низкого количества тромбоцитов в первом и втором триместрах. Без подсчета тромбоцитов перед беременностью или наличия ИТП в анамнезе дифференциация гестационной тромбоцитопении может быть невозможна во время беременности, поскольку они оба являются диагнозом исключения.
Системная красная волчанка (СКВ) или синдром антифосфолипидных антител могут вызывать тромбоцитопению, которая обычно менее серьезна, чем тромбоцитопения, связанная с ИТП.
Унаследованные тромбоцитопении могут впервые выявиться во время беременности.Болезнь фон Виллебранда типа 2B (тип 2B VWD) является редким подтипом VWD с повышенным сродством к гликопротеину 1b рецептора тромбоцитов.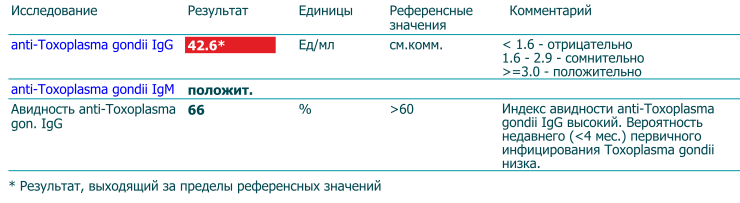 Это приводит к спонтанной агрегации тромбоцитов и ускорению клиренса тромбоцитов, что приводит к тромбоцитопении. Аномалия Мэй-Хегглина — аутосомно-доминантное заболевание тромбоцитов, характеризующееся тромбоцитопенией, большими тромбоцитами и тельцами включения в белых кровяных тельцах. Недавние исследования связали его с геном MYH9.
Это приводит к спонтанной агрегации тромбоцитов и ускорению клиренса тромбоцитов, что приводит к тромбоцитопении. Аномалия Мэй-Хегглина — аутосомно-доминантное заболевание тромбоцитов, характеризующееся тромбоцитопенией, большими тромбоцитами и тельцами включения в белых кровяных тельцах. Недавние исследования связали его с геном MYH9.
Злокачественные гематологические нарушения являются очень редкой причиной тромбоцитопении во время беременности и включают метастатическое инфильтративное заболевание костей и синдромы костного мозга, такие как миелодисплазия.
Вирусная инфекция
Тяжелая форма дефицита фолиевой кислоты или B 12 может вызвать снижение количества тромбоцитов, обычно сопровождающееся низким количеством красных и белых клеток. Частое использование периконцептуальной фолиевой кислоты значительно снизило частоту возникновения тромбоцитопении у беременных.
Лекарства во время беременности используются реже, чем вне беременности, но их следует рассматривать как возможную причину тромбоцитопении. Нефракционированный гепарин может вызвать гепарин-индуцированную тромбоцитопению (ГИТ).
Нефракционированный гепарин может вызвать гепарин-индуцированную тромбоцитопению (ГИТ).
Вирусные инфекции — частая временная причина тромбоцитопении во время беременности. Цитомегаловирус, вирус Эпштейна-Барра, ВИЧ, гепатит B и C могут вызывать тромбоцитопению.
Диагностический подход
Беременная женщина с новым проявлением тромбоцитопении должна пройти полное диагностическое обследование, включая анамнез, физикальное обследование и лабораторные анализы, чтобы попытаться определить вероятную первопричину, сужая причину на основе возможных различий, описанных выше.
В анамнезе должно быть установлено наличие низкого уровня тромбоцитов перед беременностью, если оно известно, любых прописанных или безрецептурных препаратов, а также наличие в личном или семейном анамнезе нарушений свертываемости крови или аутоиммунных явлений.
Ключевой начальной лабораторной оценкой на всех сроках беременности является мазок периферической крови, чтобы подтвердить подлинное низкое количество тромбоцитов и исключить микроангиопатию.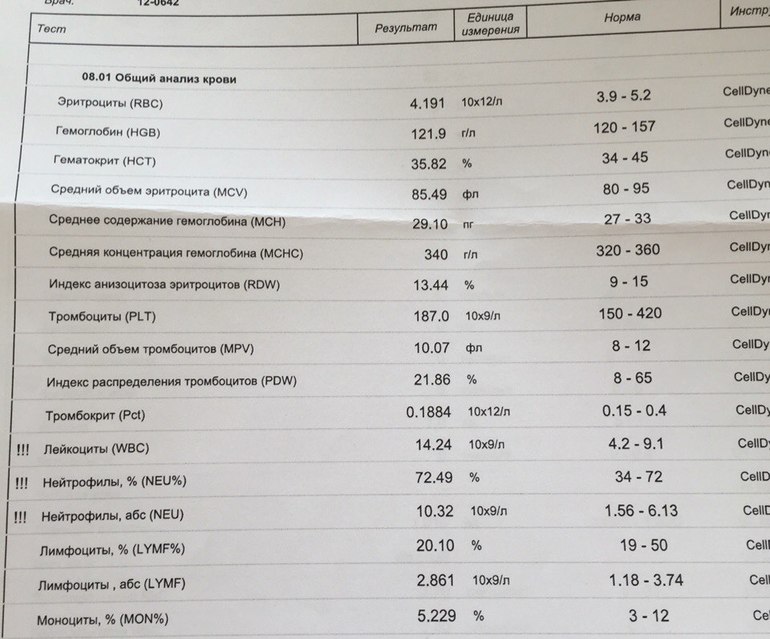 После этого уровень тромбоцитопении, при котором необходимо выполнить дополнительные тесты, является предметом обсуждения, при этом многие используют уровень менее 100 x 10 9 / л в качестве порогового значения, ниже которого следует проводить дальнейшие исследования.
После этого уровень тромбоцитопении, при котором необходимо выполнить дополнительные тесты, является предметом обсуждения, при этом многие используют уровень менее 100 x 10 9 / л в качестве порогового значения, ниже которого следует проводить дальнейшие исследования.
Необходимо проводить скрининг на нарушения свертывания крови (протромбиновое время, антитромбин, фибриноген, АЧТВ, D-димеры), учитывая, что АЧТВ укорачивается во время беременности. Рекомендуются нарушения функциональных тестов печени (билирубин, альбумин, общий белок, трансферазы и щелочная фосфатаза) и скрининг на инфекционные причины, а также рекомендуются антифосфолипидные антитела, волчаночный антикоагулянт и серология на СКВ. Дисфункция щитовидной железы обычно наблюдается в связи с беременностью и ИТП, и ее следует проводить регулярно.Чтобы исключить аутоиммунный гемолиз, необходим прямой тест на антиглобулин.
Если в семейном анамнезе есть кровотечения или тромбоцитопения, необходимо провести лабораторное исследование на БВ типа 2B и включить его в активность ФВ, агрегацию тромбоцитов, вызванную ристоцетином, и мультимерный анализ ФВ.
Исследование костного мозга редко показано при беременности, и подозрение на злокачественное новообразование является одним из немногих показаний. Это не требуется для диагностики ИТП. Как и у небеременных пациенток, антитромбоцитарные антитела не имеют значения для диагностики ИТП во время беременности.
ITP
Количество тромбоцитов:
> 30 x 10 9 / л — лечение не требуется в 1 и 2 триместрах
> 50 x 10 9 / л — процедуры безопасны
> 80 x 10 9 / л — возможна региональная анестезия
В целом, у женщин с количеством тромбоцитов более 100 x 10 9 / л в первом и втором триместрах уместен ежемесячный мониторинг. Мониторинг должен стать более частым по мере продвижения беременности, если количество тромбоцитов падает ниже 80-100 x 10 9 / л, или если наблюдается развитие необъяснимого кровотечения или обширных синяков, рекомендуется проконсультироваться с коллегами-гематологами.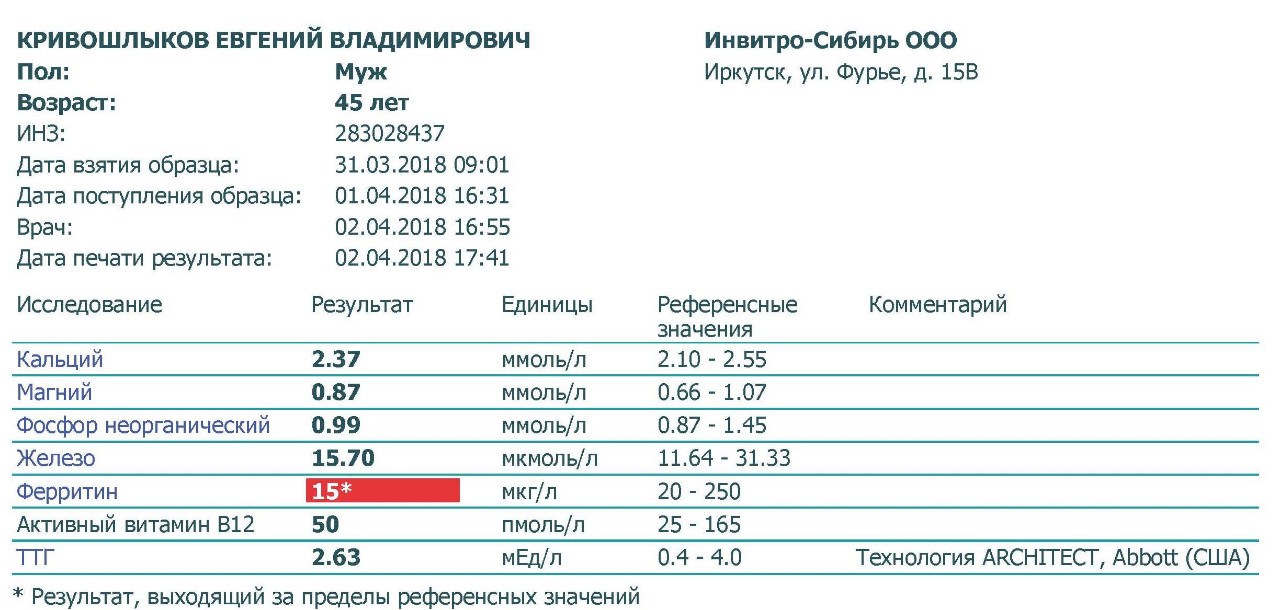
Целью антенатального лечения ИТП во время беременности является достижение и поддержание безопасного, а не нормального количества тромбоцитов, чтобы минимизировать риск кровотечений. Мнение экспертов и ретроспективные исследования показывают, что в первом и втором триместре беременности бессимптомные пациенты с количеством тромбоцитов менее 30 x 10 9 / л не нуждаются в лечении. Если у пациента есть симптомы, если тромбоциты ниже 30 x 10 9 / л, или если процедура необходима, то требуется лечение.Для процедур обычно достаточно количества более 50 x 10 9 / л.
Лечение
Первая линия — ИГВ / кортикостероиды
Прочие опции — Anti-D; азатиоприн; метилпреднизолон в высоких дозах; спленэктомия; циклоспорин; ритуксимаб
Противопоказано — даназол; алкалоиды барвинка; циклофосфамид
Терапия первой линии аналогична терапии небеременных пациенток: внутривенный гаммаглобулин (IVIg) и пероральные кортикостероиды. Если начать с более низкой дозы, чем вне беременности, и скорректировать ее до минимальной дозы, которая достигает необходимого уровня в зависимости от беременности, можно снизить риски. Анти-D использовался у Rh (D) -позитивных пациентов, но не рекомендуется в качестве средства первой линии из-за риска острого гемолиза и неонатального риска желтухи, анемии и прямой антиглобин-положительности.
Если начать с более низкой дозы, чем вне беременности, и скорректировать ее до минимальной дозы, которая достигает необходимого уровня в зависимости от беременности, можно снизить риски. Анти-D использовался у Rh (D) -позитивных пациентов, но не рекомендуется в качестве средства первой линии из-за риска острого гемолиза и неонатального риска желтухи, анемии и прямой антиглобин-положительности.
Если пациент невосприимчив к лечению первой линии, необходимо учитывать баланс риска между кровотечением и потенциальными токсическими эффектами лечения.Спленэктомию лучше всего проводить к концу второго триместра, так как риски для плода и технические трудности из-за размера матки меньше после 20 недель беременности. Спленэктомия не снижает риск неонатальной тромбоцитопении. Данные о применении ритуксимаба при беременности ограничены. Известно, что он проникает через плаценту и может вызывать задержку созревания неонатальных В-клеток. Данные по применению у пациентов с трансплантацией почки показали небольшую токсичность, связанную с применением азатиоприна и циклоспорина во время беременности.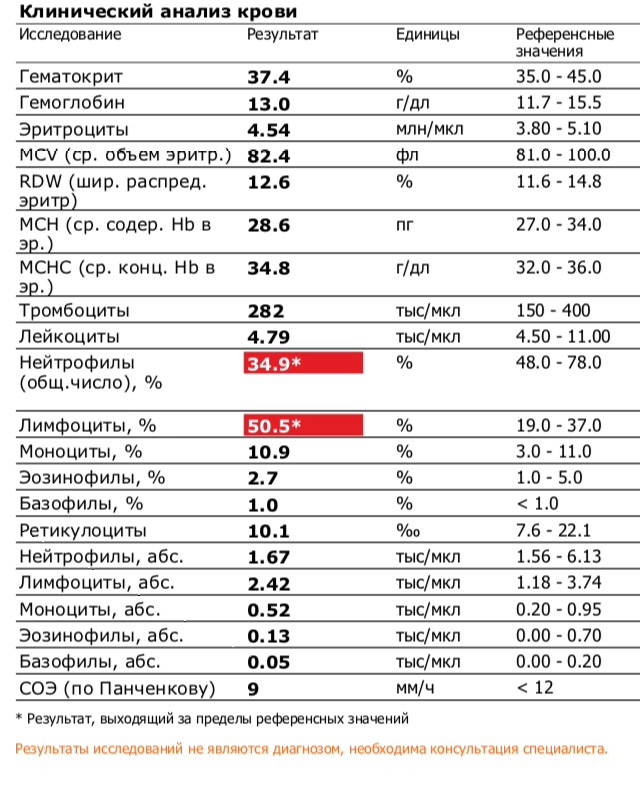
Перинатальное ведение
Общие меры включают отказ от нестероидных лекарств. Тем не менее, антенатальное применение аспирина может быть разрешено, если показания к нему соответствующие и количество тромбоцитов не слишком низкое. Уровень отсечки должен быть индивидуализирован в зависимости от показаний пациента и количества тромбоцитов. Межмышечные инъекции могут рассматриваться в зависимости от количества тромбоцитов, и их следует избегать, если они менее 50 x 10 9 / л. Проконсультируйтесь с анестетиком до родов, чтобы обсудить варианты родоразрешения.Большинство анестезиологов рассматривают эпидуральную анестезию с числом тромбоцитов 80 x 10 9 / л или более при отсутствии других факторов риска или состояний, связанных с нарушениями функции тромбоцитов.
ITP не является показанием для кесарева сечения, и способ родоразрешения должен основываться на акушерских соображениях. Для безопасного проведения естественных родов рекомендуется количество тромбоцитов не менее 50 x 10 9 / л.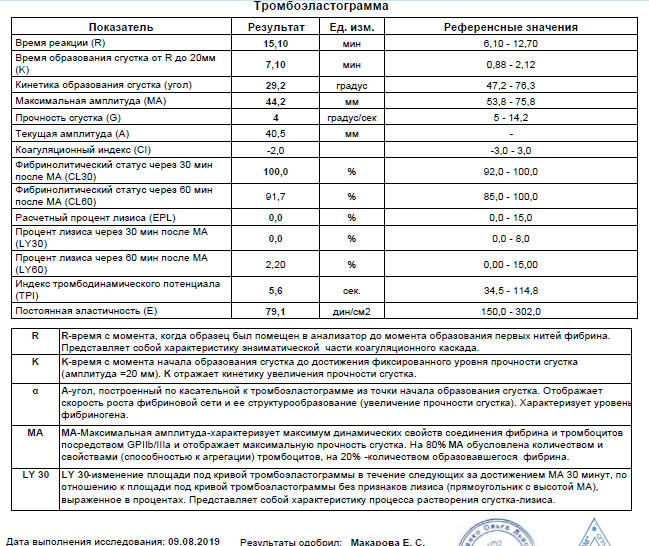 Процедуры, повышающие риск геморрагии для плода (например,, вакуум, щипцы и взятие образцов / электродов с черепа плода) следует избегать. Определение количества тромбоцитов у плода с помощью кордоцентеза связано с потенциальным геморрагическим риском для плода, и количество тромбоцитов у плода может быть неточным. Риск осложнений составляет от 1% до 2%, что аналогично риску внутричерепного кровоизлияния. Таким образом, пренатальное измерение количества тромбоцитов у плода в этом случае не рекомендуется.
Процедуры, повышающие риск геморрагии для плода (например,, вакуум, щипцы и взятие образцов / электродов с черепа плода) следует избегать. Определение количества тромбоцитов у плода с помощью кордоцентеза связано с потенциальным геморрагическим риском для плода, и количество тромбоцитов у плода может быть неточным. Риск осложнений составляет от 1% до 2%, что аналогично риску внутричерепного кровоизлияния. Таким образом, пренатальное измерение количества тромбоцитов у плода в этом случае не рекомендуется.
Преэклампсия, HELLP и AFLP
Основой лечения тромбоцитопении при преэклампсии / HELLP и AFLP являются роды плода.Перед родами может потребоваться купирование коагулопатии путем переливания эритроцитов, криопреципитата, плазмы и тромбоцитов. Безопасный порог количества тромбоцитов для родоразрешения путем кесарева сечения составляет 50 x 10 9 / л. Помимо родов, другими основными аспектами лечения являются предотвращение судорог с помощью сульфата магния и лечение гипертонии, но дальнейшее обсуждение этого выходит за рамки этого. У женщин с HELLP крайне важен интенсивный послеродовой мониторинг, поскольку лабораторные отклонения часто ухудшаются через 24–48 часов после родов.Количество тромбоцитов должно начать расти к четвертому дню послеродового периода. Кокрановский метаанализ показал, что количество тромбоцитов значительно увеличивалось у пациентов, получавших высокие дозы стероидов для лечения HELLP, но без положительного влияния на заболеваемость или смертность матери или плода.
У женщин с HELLP крайне важен интенсивный послеродовой мониторинг, поскольку лабораторные отклонения часто ухудшаются через 24–48 часов после родов.Количество тромбоцитов должно начать расти к четвертому дню послеродового периода. Кокрановский метаанализ показал, что количество тромбоцитов значительно увеличивалось у пациентов, получавших высокие дозы стероидов для лечения HELLP, но без положительного влияния на заболеваемость или смертность матери или плода.
AFLP обычно проходит после родов, при этом состояние большинства пациентов улучшается ко 2–3 дням. Однако, если продолжаются продолжающаяся дисфункция печени, коагулопатия и неврологические нарушения, поддерживающее лечение в условиях интенсивной терапии может потребоваться более 1 недели.В тяжелых случаях необходимо связаться с региональным отделением печени, так как в рефрактерных случаях может потребоваться трансплантация.
Плазмообмен использовался при лечении тяжелого АД / ВПД, особенно когда его трудно отличить от ВДП / ГУС.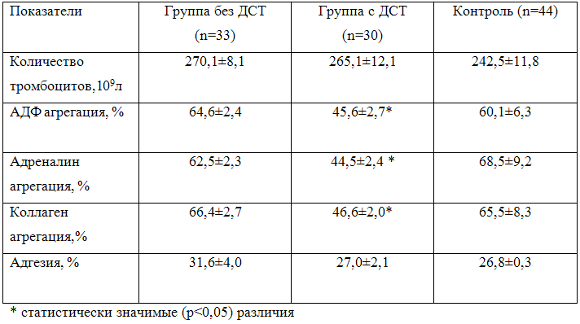
TTP / HUS
Первоначальное ведение TTP / HUS во время беременности не отличается от такового у небеременных пациенток. Доставка обычно не приводит к разрешению ВДП, хотя это может потребоваться при наличии сопутствующей преэклампсии.Ранняя диагностика ТТП / ГУС важна для скорейшего начала лечения, поскольку большинство смертельных исходов происходит в течение 24 часов с момента обращения. Плазмаферез является лечением первой линии, и регулярный плазмаферез может обеспечить благополучное продолжение беременности. Оптимальная частота плазмафереза при беременности неизвестна. Для оценки роста плода и плацентарного кровотока необходимо ввести серийный мониторинг плода с помощью допплера маточной артерии. При приобретенной ТТП профилактический плазмаферез следует проводить, если уровень ADAMTS13 <10% или мазок крови показывает признаки гемолиза.
4. Осложнения
Материнские риски
Риски лечения стероидами ИТП для матери включают гестационный диабет, гипертонию у матери, прибавку в весе, остеопороз и психоз. Высокие дозы преднизолона могут вызвать преждевременный разрыв плодных оболочек, подавление надпочечников и небольшое увеличение расщелины плода после использования в первом триместре.
Высокие дозы преднизолона могут вызвать преждевременный разрыв плодных оболочек, подавление надпочечников и небольшое увеличение расщелины плода после использования в первом триместре.
Кровоизлияние — главная проблема матери во время родов. Сильное акушерское кровотечение после родов через естественные родовые пути встречается редко даже при тяжелой тромбоцитопении.Тромбоциты должны быть доступны в резерве во время доставки, но время их использования зависит от развития родов и окончательного способа доставки.
Риски для плода
ITP
Гестационную тромбоцитопению и ИТП бывает трудно разделить до наступления беременности. Гестационная тромбоцитопения считается полностью доброкачественной для новорожденного, тогда как ИТП может приводить к трансплацентарному переходу антител, ведущему к фетальной / неонатальной тромбоцитопении. Основная проблема для женщин с ИТП — это риск неонатальной тромбоцитопении и межчерепного кровоизлияния.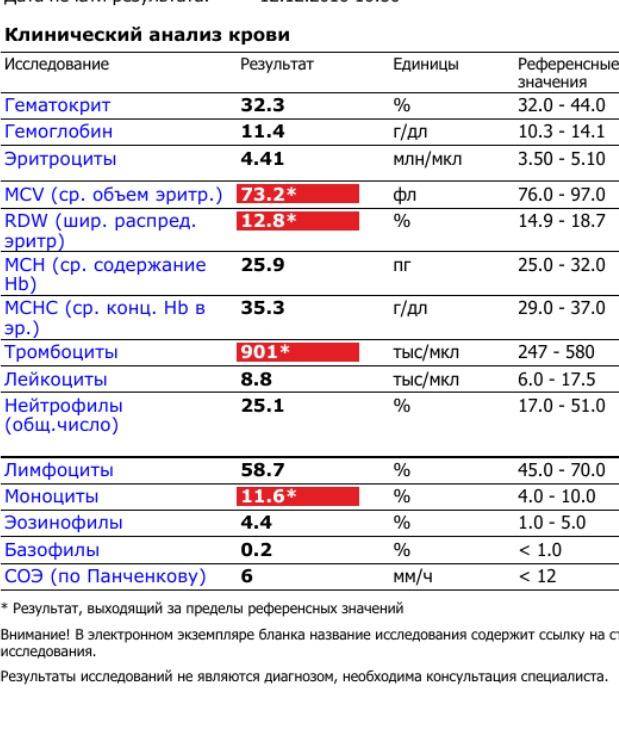 Количество тромбоцитов менее 50 x 10 9 / л встречается примерно у 10% новорожденных, чьи матери имеют ИТП, а количество тромбоцитов менее 20 x 10 9 / л встречается у 5%. Корреляция между количеством тромбоцитов у матери и новорожденного слабая, но некоторые исследования показали, что относительный риск неонатальной тромбоцитопении увеличивается с уменьшением количества тромбоцитов у матери. Лучшим предиктором низкого количества тромбоцитов при рождении является наличие у старшего брата или сестры тромбоцитопении при рождении. Ответ матери на лечение не защищает новорожденного автоматически от развития тромбоцитопении.
Количество тромбоцитов менее 50 x 10 9 / л встречается примерно у 10% новорожденных, чьи матери имеют ИТП, а количество тромбоцитов менее 20 x 10 9 / л встречается у 5%. Корреляция между количеством тромбоцитов у матери и новорожденного слабая, но некоторые исследования показали, что относительный риск неонатальной тромбоцитопении увеличивается с уменьшением количества тромбоцитов у матери. Лучшим предиктором низкого количества тромбоцитов при рождении является наличие у старшего брата или сестры тромбоцитопении при рождении. Ответ матери на лечение не защищает новорожденного автоматически от развития тромбоцитопении.
Неонатальный подсчет тромбоцитов должен быть получен при родах, и межмышечная инъекция витамина К должна быть отложена до тех пор, пока количество тромбоцитов не станет известно. Количество тромбоцитов у новорожденных редко бывает менее 10 x 10 9 / л. Риск внутричерепного кровоизлияния до 1,5%. Большинство неонатальных геморрагических событий происходит через 24–48 часов после родов, когда количество тромбоцитов находится на самом низком уровне.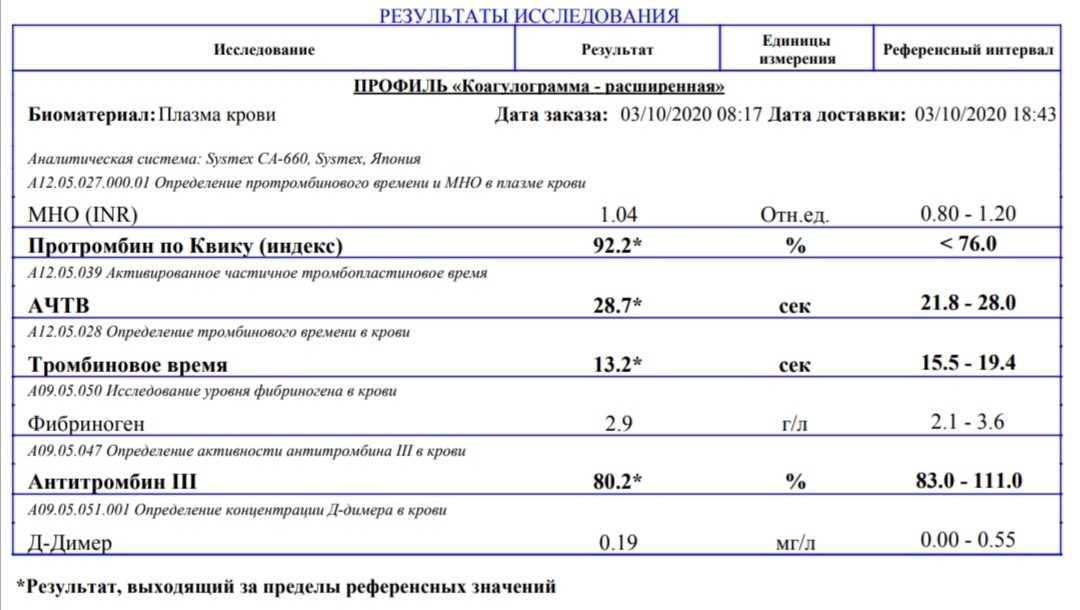 Если количество тромбоцитов в норме, повторный подсчет не требуется. Новорожденным с низким уровнем тромбоцитов рекомендуется транскраниальное ультразвуковое исследование.Как тяжелая (<10 x 10 9 / л)
Если количество тромбоцитов в норме, повторный подсчет не требуется. Новорожденным с низким уровнем тромбоцитов рекомендуется транскраниальное ультразвуковое исследование.Как тяжелая (<10 x 10 9 / л)
HUS / TTPp
Риск ЗВУР, недоношенности и гибели плода является значительным для плода из-за обширной ишемии плаценты. Ранний плазмаферез может помочь снизить этот риск. Некоторые исследования показали, что при успешном лечении уровень живорождений составляет 67%.
5. Прогноз и исход
Гестационная тромбоцитопения — во всех случаях разрешается спонтанно в течение максимум 1-2 месяцев. Есть риск рецидива при будущих беременностях.
ИТП — до трети женщин нуждаются в лечении при последующих беременностях. ИТП может обостриться или рецидивировать при последующих беременностях, но трудно предсказать, у кого это произойдет.
ТТП — При наследственной ТТП риск рецидива составляет до 100% при последующих беременностях. Профилактическая плазмообменная терапия может значительно снизить риск рецидива. При приобретенном ТТП, связанном с тяжелым дефицитом ADAMTS13, риск рецидива составляет около 20%. Из-за редкости состояния проверить точные цифры сложно.
Профилактическая плазмообменная терапия может значительно снизить риск рецидива. При приобретенном ТТП, связанном с тяжелым дефицитом ADAMTS13, риск рецидива составляет около 20%. Из-за редкости состояния проверить точные цифры сложно.
6. Каковы доказательства для конкретных рекомендаций по ведению и лечению
Берроуз, Р., Келтон, Дж. Дж. «Тромбоцитопения плода и ее связь с материнской тромбоцитопенией». N Engl J Med. т. 329. 1993. pp. 1463-6. (Важное поперечное исследование более 5000 пар матери и ребенка, описывающее связь тромбоцитопении плода с тромбоциотпенией матери, описывающее редкость тяжелой тромбоцитопении у плода и описывающее ее связь с матерями с антитромбоцитарными аллоантителами.)
Jensen, JD, Wiemeier, SE, Henry, E, Silver, RM, Christensen, RD. «Связывание количества тромбоцитов у матери с количеством тромбоцитов у новорожденных и исходами с использованием хранилищ данных многобольничной системы здравоохранения».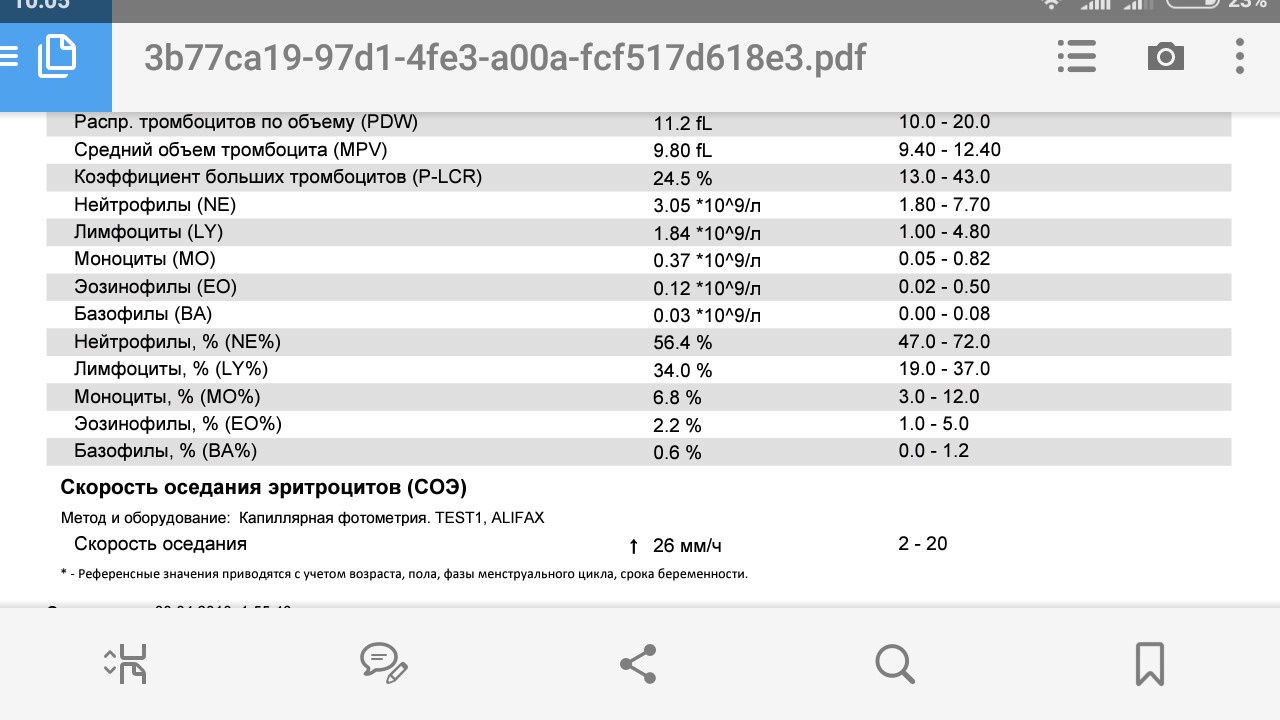 Am J Perinatalol. т. 28. 2011. С. 97-604. (Ретроспективное исследование, в котором использовался большой источник данных с почти 12 000 пар мать-младенец для оценки вероятности низкого количества тромбоцитов у новорожденных при количестве тромбоцитов у матери до родов. Среди его сильных сторон — большое количество пациентов.)
Am J Perinatalol. т. 28. 2011. С. 97-604. (Ретроспективное исследование, в котором использовался большой источник данных с почти 12 000 пар мать-младенец для оценки вероятности низкого количества тромбоцитов у новорожденных при количестве тромбоцитов у матери до родов. Среди его сильных сторон — большое количество пациентов.)
Gernsheimer, TB. «Тромбоцитопения при беременности: это иммунная тромбоцитопения или…». Hematology Am Soc Hematol Educational Program. т. 2012. 2012. С. 198-202. (Превосходный всесторонний обзор исследований и лечения тромбоцитопении у беременных.)
Майерс, Б. «Диагностика и лечение материнской тромбоцитопении во время беременности». Br J Haematol. т. 158. 2012. С. 3-15. (Еще одно отличное, основанное на фактах руководство по диагностике и лечению тромбоцитопении у беременных с полезными алгоритмами и таблицами.)
Прован, Д., Штази, Р., Ньюленд, А.С., Бланшетт, В.С., Болтон-Мэггс, П. «Международный консенсусный отчет по исследованию и лечению первичной иммунной тромбоцитопении». Кровь. т. 115. 2010. С. 168–86. (Международное согласованное заявление о первичной иммунной тромбоцитопении среди населения в целом, с подробным разделом о беременности.)
Copyright © 2017, 2013 ООО «Поддержка принятия решений в медицине». Все права защищены.
Ни один спонсор или рекламодатель не участвовал, не одобрял и не платил за контент, предоставляемый Decision Support in Medicine LLC.Лицензионный контент является собственностью DSM и защищен авторским правом.
Количество тромбоцитов начинает падать на ранних сроках беременности
У беременных женщин наблюдается снижение количества тромбоцитов уже в первом триместре по сравнению с небеременными, как выяснили исследователи.
Среднее количество тромбоцитов в первом триместре у женщин с неосложненной беременностью составило 251000 на кубический миллиметр по сравнению со средним показателем 273000 на кубический миллиметр для небеременных женщин, сообщила Джессика А.Риз, доктор философии из Центра медицинских наук Университета Оклахомы в Оклахома-Сити, и его коллеги.
Более того, количество тромбоцитов снизилось примерно на 17% на протяжении всей беременности, если предположить, что послеродовое количество было аналогично количеству тромбоцитов до беременности, написали авторы в New England Journal of Medicine .
Они обсудили, как современные взгляды, включая практический бюллетень по тромбоцитопении во время беременности Американского колледжа акушеров и гинекологов (ACOG), показывают, что количество тромбоцитов снижается в середине второго-третьего триместра беременности до родов.Но систематический обзор в American Journal of Hematology обнаружил «противоречивые» результаты в нескольких опубликованных отчетах по этому вопросу.
Команда исследовала данные 7 351 женщины — 4568 с неосложненной беременностью, 2586 с осложнениями, связанными с беременностью, и 197 с ранее существовавшими заболеваниями, связанными с тромбоцитопенией. Женщинам в возрасте от 15 до 44 лет, они родили в Медицинском центре Университета Оклахомы с 2011 по 2014 годы. У них была одноплодная беременность, при этом продолжительность беременности регистрировалась во время родов, а количество тромбоцитов измерялось при родах и, по крайней мере, еще у одного ребенка. точка при беременности.
Данные о 8 885 небеременных женщинах в возрасте от 15 до 44 лет были взяты из Национального обследования здоровья и питания с 1999 по 2012 год.
Во втором триместре среднее количество тромбоцитов снизилось с 251 000 на кубический миллиметр в первом триместре до 230 000 на кубический миллиметр. Это снизилось до среднего числа 225 000 на кубический миллиметр в третьем триместре и 217 000 на кубический миллиметр при родах. Однако в среднем через 7 недель после родов количество тромбоцитов у этих женщин составило 264 000 на кубический миллиметр.
Неудивительно, что количество тромбоцитов ниже 150 000 на кубический миллиметр (определяемое как гестационная тромбоцитопения) чаще встречается у женщин с осложнениями, связанными с беременностью, чем у женщин с неосложненной беременностью (11,9% против 9,9%, P = 0,01).
Лишь около 1% женщин с неосложненной беременностью имели количество тромбоцитов ниже 100 000 на кубический миллиметр, а среди этих женщин было 12 с количеством тромбоцитов ниже 80 000 на кубический миллиметр; альтернативная причина тромбоцитопении не была идентифицирована только у пяти женщин, хотя авторы отметили, что ни у одной из этих женщин количество тромбоцитов не было ниже 62000 на кубический миллиметр.
Было 59 женщин с осложнениями, связанными с беременностью, у которых количество тромбоцитов было ниже 100 000 на кубический миллиметр, и у 31 женщины было количество тромбоцитов менее 80 000 на кубический миллиметр.
Авторы заявили, что в случаях беременных женщин с количеством тромбоцитов ниже 100 000 на кубический миллиметр, у которых нет преэклампсии или предшествующего заболевания, связанного с тромбоцитопенией, «следует рассматривать причину, отличную от беременности или ее осложнений».
Последнее обновление 5 июля 2018 г.
Раскрытие информации
Это исследование было поддержано Национальным институтом сердца, легких и крови.
Авторы сообщили об отсутствии конфликта интересов.
Иммунная тромбоцитопения и беременность: основы практики, патофизиология, эпидемиология
Эслик Р., МакЛинток С. Управление ИТП и тромбоцитопенией во время беременности. Тромбоциты . 2019 11. 1-7 июля. [Медлайн].
Care A, Pavord S, Knight M, Alfirevic Z.Тяжелая первичная аутоиммунная тромбоцитопения у беременных: национальное когортное исследование. БЖОГ . 2018 Апрель 125 (5): 604-612. [Медлайн].
Webert KE, Mittal R, Sigouin C, Heddle NM, Kelton JG. Ретроспективный 11-летний анализ акушерских больных с идиопатической тромбоцитопенической пурпурой. Кровь . 15 декабря 2003 г. 102 (13): 4306-11. [Медлайн].
Audia S, Mahévas M, Samson M, Godeau B, Bonnotte B. Патогенез иммунной тромбоцитопении. Аутоиммунная Ред. . 2017 июн.16 (6): 620-632. [Медлайн].
Wyszynski DF, Carman WJ, Cantor AB, Graham JM Jr, Kunz LH, Slavotinek AM и др. Исходы беременности и родов у женщин с идиопатической тромбоцитопенической пурпурой. J Беременность . 2016. 2016: 8297407. [Медлайн]. [Полный текст].
Cines DB, Levine LD. Тромбоцитопения при беременности. Кровь . 2017 г. 23 ноября. 130 (21): 2271-2277. [Медлайн]. [Полный текст].
Sainio S, Jarvenpaa AL, Renlund M. Тромбоцитопения у доношенных детей: популяционное исследование. Акушерский гинекол . 2000 Март 95 (3): 441-6. [Медлайн].
Бланшетт В.С., Чен Л., де Фридберг З.С. Аллоиммунизация к антигену тромбоцитов PlA1: результаты проспективного исследования. Br J Haematol . 1990 Февраль 74 (2): 209-15. [Медлайн].
Дрейфус М., Каплан С., Верди Е. Частота иммунной тромбоцитопении у новорожденных: проспективное исследование.Рабочая группа по иммунной тромбоцитопении. Кровь . 1997 15 июня. 89 (12): 4402-6. [Медлайн].
Дэвис ГЛ. Аллоантигены, специфичные для тромбоцитов. Clin Lab Sci . 1998 ноябрь-декабрь. 11 (6): 356-61. [Медлайн].
Bussel JB. Иммунная тромбоцитопения при беременности: аутоиммунная и аллоиммунная. Дж Репрод Иммунол . 1997 15 декабря. 37 (1): 35-61. [Медлайн].
Комитет акушерства и гинеколога Американского колледжа по практическим бюллетеням — акушерство.Практический бюллетень № 166: Тромбоцитопения у беременных. Акушерский гинекол . 2016 Сентябрь 128 (3): e43-53. [Медлайн].
Дюран-Залески И., Шлегель Н., Блюм-Буасгард С. Скрининг первородящих женщин и новорожденных на аллоиммунную тромбоцитопению у плода / новорожденного: перспективное сравнение эффективности и затрат. Рабочая группа по иммунной тромбоцитопении. Ам Дж. Перинатол . 1996 Октябрь 13 (7): 423-31. [Медлайн].
Джордж Дж. Н., Эль-Хараке Массачусетс, Раскоб Г.Е.Хроническая идиопатическая тромбоцитопеническая пурпура. N Engl J Med . 1994 г. 3 ноября. 331 (18): 1207-11. [Медлайн].
Herman JH, Jumbelic MI, Ancona RJ. Внутриутробное кровоизлияние в мозг при аллоиммунной тромбоцитопении. Am J Pediatr Hematol Oncol . 1986 Зима. 8 (4): 312-7. [Медлайн].
Монтейт С., Ни Айнле Ф, Кули С., Ламберт Дж. С., Келлехер Б., Джексон В. и др. Тромбоцитопения, связанная с вирусом гепатита С, у беременных: влияние на междисциплинарную помощь. Дж Перинат Мед . 2014 Январь 42 (1): 135-8. [Медлайн].
Ямада Х, Като Э. Х., Кобаши Г. Пассивная иммунная тромбоцитопения у новорожденных от матерей с идиопатической тромбоцитопенической пурпурой: заболеваемость и факторы риска. Семенной тромб Hemost . 1999. 25 (5): 491-6. [Медлайн].
Biswas A, Arulkumaran S, Ratnam SS. Нарушения тромбоцитов при беременности. Obstet Gynecol Surv . 1994 августа 49 (8): 585-94. [Медлайн].
Кадир Р.А., Маклинток К.Тромбоцитопения и нарушения функции тромбоцитов при беременности. Семенной тромб Hemost . 2011 Сентябрь 37 (6): 640-52. [Медлайн].
Кояма С., Томимацу Т., Канагава Т., Кумасава К., Цуцуи Т., Кимура Т. Надежные предикторы неонатальной иммунной тромбоцитопении у беременных с идиопатической тромбоцитопенической пурпурой. Ам Дж. Гематол . 2012 Январь 87 (1): 15-21. [Медлайн].
Christiaens GC, Nieuwenhuis HK, von dem Borne AE.Идиопатическая тромбоцитопеническая пурпура у беременных: рандомизированное исследование влияния антенатальных низких доз кортикостероидов на количество тромбоцитов у новорожденных. Br J Obstet Gynaecol . 1990 Октябрь 97 (10): 893-8. [Медлайн].
Гресикова М. Учимся на ошибках: при низком уровне тромбоцитов у новорожденного исключается иммунная тромбоцитопеническая пурпура у матери. Братисл Лек Листы . 2013. 114 (4): 232-6. [Медлайн].
Герншеймер Т., Джеймс А.Х., Стази Р.Как лечить тромбоцитопению при беременности. Кровь . 2013 г. 3 января. 121 (1): 38-47. [Медлайн].
Коэн Д.Л., Баглин Т.П. Оценка и лечение иммунной тромбоцитопении у беременных и новорожденных. Arch Dis Child Fetal Neonatal Ed . 1995, январь 72 (1): F71-6. [Медлайн].
Cines DB, Blanchette VS. Иммунная тромбоцитопеническая пурпура. N Engl J Med . 2002 28 марта. 346 (13): 995-1008. [Медлайн].
Webert KE, Mittal R, Sigouin C, Heddle NM, Kelton JG.Ретроспективный 11-летний анализ акушерских больных с идиопатической тромбоцитопенической пурпурой. Кровь . 15 декабря 2003 г. 102 (13): 4306-11. [Медлайн].
Gernsheimer TB. Тромбоцитопения при беременности: это иммунная тромбоцитопения или …?. Образовательная программа по гематологии и соц. Гематол . 2012. 2012: 198-202. [Медлайн].
Martí-Carvajal AJ, Peña-Martí GE, Comunián-Carrasco G. Медицинские методы лечения идиопатической тромбоцитопенической пурпуры во время беременности. Кокрановская база данных Syst Rev . 2009 7 октября. CD007722. [Медлайн].
Sukenik-Halevy R, Ellis MH, Fejgin MD. Лечение иммунной тромбоцитопенической пурпуры при беременности. Obstet Gynecol Surv . 2008 Март 63 (3): 182-8. [Медлайн].
Гасим Т. Иммунная тромбоцитопеническая пурпура при беременности: переоценка акушерского ведения и исходов. Дж Репрод Мед . 2011 март-апрель. 56 (3-4): 163-8. [Медлайн].
Mithoowani S, Gregory-Miller K, Goy J, Miller MC, Wang G, Noroozi N и др.Высокие дозы дексаметазона по сравнению с преднизоном при ранее нелеченой первичной иммунной тромбоцитопении: систематический обзор и метаанализ. Ланцет Гематол . 2016 3 (10) октября: e489-e496. [Медлайн].
Park-Wyllie L, Mazzotta P, Pastuszak A, Moretti ME, Beique L, Hunnisett L. Врожденные дефекты после воздействия кортикостероидов на мать: проспективное когортное исследование и метаанализ эпидемиологических исследований. Тератология . 2000 Декабрь 62 (6): 385-92.[Медлайн].
Хоуман Р.А., Барр А.Л., Шанд А.В., Дикинсон Дж. Антенатальный внутривенный иммуноглобулин при хронической иммунной тромбоцитопенической пурпуре: отчет о болезни и обзор литературы. Диагностика плода Ther . 2009. 25 (1): 93-7. [Медлайн].
van der Lugt NM, van Kampen A, Walther FJ, Brand A, Lopriore E. Исход и лечение неонатальной тромбоцитопении из-за идиопатической тромбоцитопенической пурпуры у матери. Vox Sang . 2013 Октябрь.105 (3): 236-43. [Медлайн].
Бассел Дж. Б., Грациано Дж. Н., Кимберли РП. Внутривенное лечение анти-D иммунной тромбоцитопенической пурпуры: анализ эффективности, токсичности и механизма действия. Кровь . 1991 May 1. 77 (9): 1884-93. [Медлайн].
Scaradavou A, Woo B, Woloski BM. Внутривенное анти-D лечение иммунной тромбоцитопенической пурпуры: опыт 272 пациентов. Кровь . 1997 15 апреля. 89 (8): 2689-700. [Медлайн].
Николеску А., Владареану А.М., Войкан И., Онисай М., Владареану Р. Терапевтические варианты иммунной тромбоцитопении (ИТП) во время беременности. Маэдика (Бухар) . 2013 июн. 8 (2): 182-188. [Медлайн].
Copel JA, Gollin YG, Grannum PA. Аллоиммунные нарушения и беременность. Семин Перинатол . 1991 июн. 15 (3): 251-6. [Медлайн].
Хан AM, Mydra H, Nevarez A. Обновления клинической практики в управлении иммунной тромбоцитопенией. П Т . 2017. 42 (12): 756-763. [Медлайн].
Bussel JB, Zabusky MR, Berkowitz RL. Аллоиммунная тромбоцитопения плода. N Engl J Med . 1997 г. 3 июля. 337 (1): 22-6. [Медлайн].
Патил А.С., Доттерс-Кац С.К., Метжиан А.Д., Джеймс А.Х., Свами Г.К. Использование миметика тромбопоэтина при хронической иммунной тромбоцитопенической пурпуре у беременных. Акушерский гинекол . 2013 августа 122 (2, часть 2): 483-5. [Медлайн]. [Полный текст].
Чакраварти Э. Ф., Мюррей Э. Р., Кельман А., Фермер П.Исходы беременности после воздействия ритуксимаба на мать. Кровь . 2011 г. 3 февраля. 117 (5): 1499-506. [Медлайн].
Каплан С., Даффос Ф., Форестье Ф. Управление аллоиммунной тромбоцитопенией: антенатальная диагностика и внутриутробное переливание тромбоцитов матери. Кровь . 1988 июл.72 (1): 340-3. [Медлайн].
Николини У., Таннирандорн Ю., Гонсалес П. Продолжающиеся споры об аллоиммунной тромбоцитопении: гипериммуноглобулинемия плода не предотвращает тромбоцитопению. Am J Obstet Gynecol . 1990 Октябрь 163 (4, часть 1): 1144-6. [Медлайн].
Мерфи М.Ф., Пуллон Х.В., Меткалф П. Управление аллоиммунной тромбоцитопенией плода еженедельными переливаниями тромбоцитов в матке. Vox Sang . 1990. 58 (1): 45-9. [Медлайн].
Линч Л., Бассел Дж. Б., МакФарланд Дж. Дж. Антенатальное лечение аллоиммунной тромбоцитопении. Акушерский гинекол . 1992 июл. 80 (1): 67-71. [Медлайн].
Bussel JB, Берковиц Р.Л., Линч Л.Антенатальное лечение аллоиммунной тромбоцитопении с помощью внутривенного гамма-глобулина: рандомизированное испытание добавления низких доз стероидов к внутривенному гамма-глобулину. Am J Obstet Gynecol . 1996 май. 174 (5): 1414-23. [Медлайн].
Radder CM, Brand A, Kanhai HH. Менее инвазивная стратегия лечения для предотвращения внутричерепного кровоизлияния при аллоиммунной тромбоцитопении у плода и новорожденного. Am J Obstet Gynecol . 2001. 185 (3): 683-8.
Винкельхорст Д., Мерфи М.Ф., Грайнахер А., Шехата Н., Бакчоул Т., Месси Е. и др.Антенатальное ведение при аллоиммунной тромбоцитопении у плода и новорожденного: систематический обзор. Кровь . 2017 16 марта. 129 (11): 1538-1547. [Медлайн]. [Полный текст].
Giers G, Wenzel F, Fischer J, et al. Ретроспективное сравнение материнских тромбоцитов и тромбоцитов, сопоставимых с HPA, для лечения аллоиммунной тромбоцитопении плода Vox Sang . 2009 27 октября. [Medline].
Stavrou E, McCrae KR. Иммунная тромбоцитопения при беременности. Гематол Онкол Клин Норт Ам . 2009 г., 23 (6): 1299-316. [Медлайн].
Прован Д., Арнольд Д.М., Бассел Дж. Б., Чонг Б. Н., Купер Н., Герншаймер Т. и др. Обновленный международный консенсусный отчет по исследованию и лечению первичной иммунной тромбоцитопении. Blood Adv . 2019 26 ноября. 3 (22): 3780-3817. [Медлайн]. [Полный текст].
[Рекомендации] Британский комитет по стандартам в области гематологии Целевая группа по общей гематологии.Руководство по исследованию и лечению идиопатической тромбоцитопенической пурпуры у взрослых, детей и при беременности. Br J Haematol . 2003 Февраль 120 (4): 574-96. [Медлайн]. [Полный текст].
Кавагути К., Мацубара К., Такафута Т., Синдзато И., Танака Ю., Ивата А. и др. Факторы, позволяющие прогнозировать неонатальную тромбоцитопению у беременных с иммунной тромбоцитопенией. Инт Дж. Гематол . 2014 май. 99 (5): 570-6. [Медлайн].
Ямада Х., Като Э. Х., Кишида Т.Факторы риска неонатальной тромбоцитопении при беременности, осложненной идиопатической тромбоцитопенической пурпурой. Энн Гематол . 1998 Май. 76 (5): 211-4. [Медлайн].
Махей Р., Каур С.Д., Чамбер С., Криплани А., Бхатла Н. Спленэктомия во время беременности: лечение рефрактерной иммунной тромбоцитопенической пурпуры. BMJ Case Rep . 2013 20 декабря 2013: [Medline].
Моис К.Дж. младший, Паттон, Делавэр, Кано, LE. Неверный диагноз нормального количества тромбоцитов у плода после коагуляции образцов кожи головы во время родов при аутоиммунной тромбоцитопенической пурпуре. Ам Дж. Перинатол . 1991 Сентябрь 8 (5): 295-6. [Медлайн].
Берроуз РФ, Келтон JG. Беременность у пациентов с идиопатической тромбоцитопенической пурпурой: оценка рисков для ребенка при родах. Obstet Gynecol Surv . 1993 декабрь 48 (12): 781-8. [Медлайн].
Берри С.М., Леонарди М.Р., Вульф Х.М. Материнская тромбоцитопения. Прогнозирование неонатальной тромбоцитопении с помощью кордоцентеза. Дж Репрод Мед . 1997 Май. 42 (5): 276-80.[Медлайн].
Кук Р.Л., Миллер Р.К., Кац В.Л. Иммунная тромбоцитопеническая пурпура у беременных: переоценка лечения. Акушерский гинекол . 1991 Октябрь 78 (4): 578-83. [Медлайн].
Bussel J, Kaplan C. Последствия материнской аллоиммунной тромбоцитопении для плода и новорожденного. Baillieres Clin Haematol . 1998 июн.11 (2): 391-408. [Медлайн].
Кавагути К., Мацубара К., Такафута Т., Синдзато И., Танака Ю., Ивата А. и др.Факторы, позволяющие прогнозировать неонатальную тромбоцитопению у беременных с иммунной тромбоцитопенией. Инт Дж. Гематол . 2014 г. 13 марта [Medline].
Махей Р., Каур С.Д., Чамбер С., Криплани А., Бхатла Н. Спленэктомия во время беременности: лечение рефрактерной иммунной тромбоцитопенической пурпуры. BMJ Case Rep . 2013 20 декабря 2013: [Medline].
[Рекомендации] Раджасекхар А., Герншеймер Т., Штази Р., Джеймс А.Х. Руководство по клинической практике по тромбоцитопении у беременных, 2013 г.Американское общество гематологии. Доступно по адресу http://www.hemology.org/Clinician/Guidelines-Quality/Quick-Reference.aspx. 2013; Дата обращения: 19 августа 2019 г.
Ото Х. [Неонатальная аллоиммунная тромбоцитопения]. Нихон Риншо . 1997 Сентябрь 55 (9): 2310-4. [Медлайн].
Беременность: лабораторные измерения
Известно, что беременность представляет собой состояние «физиологической анемии» из-за непропорционального увеличения объема плазмы по сравнению с объемом эритроцитов.Это увеличение объема крови необходимо для снабжения плода и плаценты и начинается на очень ранних сроках беременности. Объем плазмы увеличивается на 10-15% уже на 6 неделе беременности и увеличивается на 30-50% по сравнению с объемом до беременности к сроку. Объем эритроцитов, в отличие от этого, увеличивается только на 20-30% в срок. Это увеличение вызвано более высоким уровнем эритропоэтина. Таким образом, несмотря на более высокий объем эритроцитов, гематокрит во время беременности будет падать. Наибольшее время диспропорции между объемом плазмы и изменениями объема эритроцитов будет на 28-36 неделях.Анемия во время беременности определяется иначе, чем у небеременных. Чтобы считаться анемией во время беременности, гемоглобин должен быть ниже 11 г / дл в 1 или 3 триместрах.
Другие гематологические изменения во время беременности включают увеличение лейкоцитов, особенно нейтрофилов, и небольшое снижение количества тромбоцитов. Среднее количество лейкоцитов во время беременности составляет около 9-15 тыс. Он увеличивается до срока и может доходить до 25k во время родов. С другой стороны, тромбоциты остаются в пределах нормы для небеременных, но среднее количество тромбоцитов может быть немного ниже, чем у здоровых небеременных женщин.Считается, что «нижний нормальный» диапазон составляет около 106-120k.
Также есть много изменений в химическом составе крови во время беременности, в основном из-за того же механизма разведения, что и гематокрит. Среди них важны альбумин, общий белок и креатинин. К середине беременности уровень альбумина и общего белка снижается примерно на 1 г / дл, а креатинин снижается примерно на 0,3 мг / дл. Для других изменений химического состава см. Таблицу (ниже).
| Тест | Диапазон для небеременных | Эффект беременности | Гестационные сроки |
|---|---|---|---|
| Химия крови | |||
| Альбумин | 3.5-4,8 г / дл | Уменьшение на 1 г / дл | к середине беременности |
| Кальций | 9,0-10,3 мг / дл | снижение на 10% | Падение постепенно |
| Хлорид | 95-105 мэкв / л | Без изменений | |
| Холестерин | 200-240 мг / дл | Увеличение на 50% | Постоянно поднимается |
| Креатинин | 0,6–1,1 мг / дл | 0.Увеличение на 3 мг / дл | к середине беременности |
| Фибриноген | 200–400 мг / дл | Увеличение в 1,5-3 раза | По сроку |
| Глюкоза, натощак | 65–105 мг / дл | снижение на 10% | Постепенное падение |
| Калий (плазма) | 3,5–4,5 мэкв / л | Уменьшение на 0,2–0,3 мэкв / л | к середине беременности |
| Белок (общий) | 6.5–8,5 г / дл | Уменьшение на 1 г / дл | к середине беременности |
| Натрий | 135–145 мэкв / л | Уменьшение на 2–4 мэкв / л | к середине беременности |
| Азот мочевины | 12–30 мг / дл | Снижение на 50% | Первый триместр |
| Мочевая кислота | 3,5–8 мг / дл | Снижение на 33% | Первый триместр |
| Химический анализ мочи | |||
| Креатинин | 15–25 мг / кг / сут | Без изменений | |
| Белок | до 150 мг / сут | До 250–300 мг / сут | к середине беременности |
| Клиренс креатинина | 90–130 мл / мин / 1.73 кв.м. 2 | Увеличение на 40–50% | К 16 неделям |
| Ферменты сыворотки | |||
| Щелочная фосфатаза | 30–120 Ед / л | Увеличение от 2x до 4x | К 20 неделям |
| Амилаза | 60–180 Ед / л | Спорный | |
| Креатининфосфокиназа | 26–140 Ед / л | Увеличение в 2–4 раза | После родов (также полосы MB) |
| Липаза | 10–140 Ед / л | Без изменений | |
| Аспартатаминотрансфераза (AST) | 5–35 мЕд / мл | Без изменений | |
| Аланинаминотрансфераза (ALT) | 5–35 мЕд / мл | Без изменений | |
| Сформированные элементы крови | |||
| Гематокрит | 36–46% | Уменьшение на 4–7 пунктов | Надир в 30–34 недели |
| Гемоглобин | 12–16 г / дл | 1.Уменьшение на 4–2,0 г / дл | Надир в 30–34 недели |
| Количество лейкоцитов | 4,8–10,8 x 10 3 / мм 3 | 3,5 x 10 3 / мм 3 увеличение | Постепенное увеличение до срока, до 25 x 10 3 / мм 3 в роженице |
| Тромбоциты | 150–400 x 10 3 / мм 3 | Незначительное уменьшение | Постепенный |
% PDF-1.7 % 300 0 объект > endobj xref 300 97 0000000016 00000 н. 0000003271 00000 н. 0000003516 00000 н. 0000003558 00000 н. 0000003592 00000 н. 0000003628 00000 н. 0000004109 00000 п. 0000004218 00000 н. 0000004327 00000 н. 0000004436 00000 н. 0000004543 00000 н. 0000004649 00000 н. 0000004757 00000 н. 0000004865 00000 н. 0000004945 00000 н. 0000005025 00000 н. 0000005105 00000 н. 0000005184 00000 п. 0000005263 00000 п. 0000005343 00000 п. 0000005421 00000 н. 0000005501 00000 н. 0000005580 00000 н. 0000005659 00000 н. 0000005737 00000 п. 0000005815 00000 н. 0000005894 00000 н. 0000005972 00000 н. 0000006051 00000 н. 0000006129 00000 н. 0000006208 00000 н. 0000006286 00000 п. 0000006364 00000 н. 0000006443 00000 н. 0000006520 00000 н. 0000006600 00000 н. 0000006681 00000 п. 0000006761 00000 н. 0000006842 00000 н. 0000006922 00000 н. 0000007002 00000 н. 0000007627 00000 н. 0000007876 00000 н. 0000008396 00000 н. 0000008474 00000 н. 0000015122 00000 п. 0000015651 00000 п. 0000016023 00000 п. 0000016419 00000 п. 0000022248 00000 п. 0000022681 00000 п. 0000023068 00000 п. 0000023376 00000 п. 0000023704 00000 п. 0000023928 00000 п. 0000024213 00000 п. 0000024280 00000 п. 0000027906 00000 н. 0000028056 00000 п. 0000028558 00000 п. 0000028779 00000 п. 0000028840 00000 п. 0000029301 00000 п. 0000033196 00000 п. 0000033537 00000 п. 0000033919 00000 п. 0000034135 00000 п. 0000034819 00000 п. 0000035176 00000 п. 0000035864 00000 п. 0000036110 00000 п. 0000036407 00000 п. 0000036501 00000 п. 0000059634 00000 п. 0000072874 00000 п. 0000074430 00000 п. 0000074706 00000 п. 0000074764 00000 п. 0000074844 00000 п. 0000074916 00000 п. 0000074974 00000 п. 0000075094 00000 п. 0000075218 00000 п. 0000075299 00000 п. 0000075394 00000 п. 0000075508 00000 п. 0000075599 00000 п. 0000075724 00000 п. 0000075891 00000 п. 0000075971 00000 п. 0000076086 00000 п. 0000076250 00000 п. 0000076327 00000 п. 0000076479 00000 п. 0000076554 00000 п. 0000003101 00000 п. 0000002281 00000 н. трейлер ] >> startxref 0 %% EOF 396 0 объект > поток xb«b«g` Ȁ
Тромбоцитопения во время беременности | Медицина материнского плода Нью-Йорк
Что такое тромбоцитопения?
Тромбоцитопения — это недостаточность тромбоцитов в крови, определяемая, когда количество тромбоцитов меньше 150 000.Этот дефицит встречается примерно в 5% нормальных беременностей. Тромбоцитопения может привести к усилению кровотечения, появлению синяков или аномальному свертыванию крови.
Что вызывает тромбоцитопению?
Наиболее частыми причинами тромбоцитопении являются лабораторные ошибки (из-за скопления тромбоцитов в счетчике), гестационная тромбоцитопения, преэклампсия и аутоиммунная тромбоцитопения, включая идиопатическую тромбоцитопеническую пурпуру (ИТП). Другими редкими причинами тромбоцитопении являются диссеминированное внутрисосудистое свертывание (ДВС), тромботическая тромбоцитопеническая пурпура и гемолитико-уремический синдром (ТТП-ГУС), врожденные нарушения тромбоцитов, заболевания костного мозга и гиперспленизм (гиперактивная селезенка).
Гестационная тромбоцитопения
Показано, что у женщин с гестационной тромбоцитопенией наблюдается легкая бессимптомная тромбоцитопения, отсутствие в анамнезе этого состояния (за исключением прошлой беременности), возникновение на поздних сроках беременности, отсутствие связи с тромбоцитопенией плода и спонтанное разрешение во время или после беременность. Как правило, количество тромбоцитов составляет около 100000 или выше. Если предположить, что количество тромбоцитов остается около 100000, риск для матери и плода незначителен или отсутствует, и тактика лечения является выжидательной.
Точная причина гестационной тромбоцитопении неизвестна, но она может принимать форму более легкой и краткосрочной ИТП, поскольку многие характеристики частично совпадают, помимо тяжести тромбоцитопении и риска тромбоцитопении плода.
Идиопатическая тромбоцитопеническая пурпура (ИТП)
ИТП — это аутоиммунное заболевание, при котором иммунная система женщины атакует и разрушает ее собственные тромбоциты. Женщины, у которых до беременности был диагностирован ИТП, до конца третьего триместра лечатся аналогичным образом, обычно с глюкокортикоидами (стероидами) по мере необходимости и по возможности избегая спленэктомии.
Для женщины, у которой впервые во время беременности диагностирована тромбоцитопения, может быть трудно определить, есть ли у нее гестационная тромбоцитопения или ИТП. Однако по мере снижения количества тромбоцитов вероятность ИТП увеличивается. Если количество тромбоцитов ниже 50 000, очень вероятно ИТП. Важно отличать гестационную тромбоцитопению от ИТП, потому что только ИТП связана с тромбоцитопенией плода.
Риск тромбоцитопении плода
При ИТП существует 5-10% риск тромбоцитопении плода.Это может привести к ненормальному кровотечению у новорожденного, а иногда даже до рождения. Некоторые врачи не проводят оперативные вагинальные роды (щипцы, вакуум) женщинам с известной или предполагаемой ИТП из-за возможного риска тромбоцитопении и кровотечения у плода. Однако женщины с ИТП могут родить естественным путем и не требуют кесарева сечения. Педиатр должен знать о подозрении на ИТП, поскольку количество тромбоцитов у новорожденного может резко снизиться после рождения, когда функция селезенки новорожденного начнет улучшаться.Это особенно важно, если ребенок мальчик и ему назначено обрезание в Maternal Fetal Medicine Associates или любой другой клинике.
Региональная анестезия (эпидуральная)
Как при гестационной тромбоцитопении, так и при ИТП, риск осложнений, связанных с регионарной анестезией, скорее всего, будет очень низким, если количество тромбоцитов превышает 50 000. Тем не менее, пациентка должна проконсультироваться со своей местной бригадой акушерской анестезии, чтобы определить их практические рекомендации. Если количество тромбоцитов ниже порогового значения, иногда используются стероиды для увеличения количества тромбоцитов, что позволяет проводить регионарную анестезию во время родов.
Консультация гематолога
В случае гестационной тромбоцитопении консультация гематолога обычно не требуется. Однако в случае подозрения на ИТП, как правило, рекомендуется консультация для оказания помощи в обследовании и ведении после родов, поскольку этим пациентам может потребоваться пожизненная помощь по поводу их тромбоцитопении.
Для получения дополнительной информации о тромбоцитопении во время беременности посетите наш блог. Если у вас возникнут другие вопросы, свяжитесь с нами сегодня!
Блоги по материнской медицине плода предназначены только для образовательных целей и не заменяют сертифицированную профессиональную помощь.Медицинские условия различаются и часто меняются. Пожалуйста, задавайте своему врачу любые вопросы, которые могут у вас возникнуть относительно вашего состояния, чтобы получить правильный диагноз или анализ рисков. Спасибо!
Систематический обзор и мета-анализ
Цель . Оценить связь между средним объемом тромбоцитов (MPV) и гестационным сахарным диабетом (GDM). Методы . Систематический поиск литературы проводился в PubMed, EMBASE, Web of Science и Кокрановской библиотеке до 4 сентября 2017 г.Объединенные стандартизированные средние различия (SMD) и 95% доверительный интервал (CI) были рассчитаны с использованием модели случайных эффектов. Результаты . В обзор вошли 19 исследований с участием 1361 пациента с GDM и 1911 здоровых беременных женщин. MPV была увеличена у пациентов с GDM по сравнению со здоровыми беременными женщинами (SMD: 0,79; 95% ДИ: 0,43–1,16;). Анализ подгрупп показал, что такая тенденция сохранялась в третьем триместре (SMD: 1,35; 95% ДИ: 0,72–1,98), турецком языке (SMD: 0,81; 95% ДИ: 0,43–1,19) и итальянском (SMD: 2.78; 95% ДИ: 2,22–3,34), пациенты с ГСД и пациенты, диагностированные на основе критериев Карпентера и Кустана (SMD: 1,04; 95% ДИ: 0,42–1,65). Значительно более высокие значения MPV также наблюдались в рамках поперечных исследований (SMD: 0,99; 95% ДИ: 0,49–1,49). В этом метаанализе наблюдались заметная неоднородность между исследованиями и потенциальная систематическая ошибка публикации; однако анализ чувствительности показал, что на результаты не оказало чрезмерного влияния ни одно исследование. Выводы . Пациенты с GDM сопровождаются повышенным MPV, что подтверждает клинические доказательства того, что MPV может быть прогностическим маркером GDM.
1. Введение
Гестационный сахарный диабет (ГСД), одно из наиболее распространенных осложнений беременности, определяется как нарушение толерантности к глюкозе различной степени, которое первоначально распознается во время беременности [1]. Согласно различным определениям и критериям, ГСД поражает 4–18% беременных [2]. Хотя непереносимость глюкозы может вернуться к норме после беременности у большинства женщин с ГСД, у определенной части беременных женщин развивается сахарный диабет 2 типа (СД2) или повышается риск его развития [3, 4].Как и у пациентов с СД2, пациенты с ГСД обычно имеют разные уровни инсулинорезистентности и хронического воспаления низкой степени, которые вызывают повреждение и дисфункцию сосудов и последующую активацию тромбоцитов [5, 6]. Следовательно, уровень активации тромбоцитов может быть связан с тяжестью ГСД.
Средний объем тромбоцитов (MPV), простой и недорогой параметр, получаемый из рутинных анализов крови, обычно используется для оценки морфологии тромбоцитов и может использоваться как индикатор активности тромбоцитов [7].Было показано, что повышенный уровень MPV связан с сердечно-сосудистыми заболеваниями и такими факторами риска, как СД2, гипертония и неалкогольная жировая болезнь печени (НАЖБП) [8–11]. В последнее время в большом количестве исследований измеряли уровни MPV у женщин с GDM, чтобы оценить, можно ли их использовать в качестве индикатора для мониторинга и оценки развития GDM. Однако исследования связи между MPV и GDM дали противоречивые результаты. В некоторых исследованиях было обнаружено, что у пациентов с ГСД уровень MPV был значительно выше, чем у здоровых беременных [12, 13], тогда как в других исследованиях не сообщалось об ассоциации между MPV и GDM [14, 15].Кроме того, некоторые группы обнаружили снижение значений MPV у пациентов с GDM [16, 17]. В свете этих противоречивых результатов мы провели метаанализ, чтобы дать более полный вывод о связи между MPV и GDM.
2. Методы
2.1. Стратегия поиска
До 4 сентября 2017 года систематический поиск литературы проводился в электронных базах данных, включая PubMed, EMBASE, Web of Science и Кокрановскую библиотеку. ) И («средний объем тромбоцитов» ИЛИ MPV).Кроме того, в библиографиях этих релевантных статей был произведен поиск дополнительных подходящих исследований вручную.
2.2. Выбор исследования
Исследования считались подходящими, если они соответствовали следующим критериям: (1) исследования сравнивали MPV между пациентами с GDM и здоровыми беременными женщинами с нормальной толерантностью к глюкозе (NGT), (2) случайные и контрольные субъекты, у всех не было предыдущего история диабета или наличие осложнений у беременных, или (3) исследования были опубликованы на английском или китайском языках.Исследования были исключены, если они представляли собой обзоры, редакционные статьи, письма редактору, отчеты о случаях, тезисы конференций или исследования на животных или клеточных линиях.
2.3. Извлечение данных и оценка качества
Два исследователя (Чжунвэй Чжоу и Хунмэй Чен) независимо проанализировали все выявленные исследования и извлекли данные, используя заранее заданную форму, и подтвердили их третьим рецензентом (Huixiang Ju). Разногласия разрешились путем обсуждения между всеми исследователями. Из каждого приемлемого исследования была извлечена следующая информация: имя первого автора, год публикации, место проведения исследования, дизайн исследования, триместр измерения MPV, средний возраст и индекс массы тела (ИМТ) пациентов с GDM, критерии диагностики GDM, размер выборки. случая и контрольной группы, а также среднее и стандартное отклонение (SD) MPV.Если исследования не предлагали среднее значение и стандартное отклонение MPV, связывались с соответствующими авторами. При отсутствии ответа на запрос преобразования производились по стандартным формулам.
Качество исследования оценивалось с использованием модифицированных критериев, основанных на шкале оценки качества Ньюкасла-Оттавы (NOS) для наблюдательных исследований, предложенной van Dijk et al. [18], который был изменен с учетом темы данного обзора. Исследование, набравшее 7 или более баллов, будет считаться высококачественным.
2.4. Статистический анализ
Для каждого исследования были рассчитаны и оценены стандартизированные средние различия (SMD) и 95% доверительный интервал (CI) в MPV между пациентами GDM и контрольной группой. Для объединения данных была выбрана модель со случайным эффектом. Это связано с тем, что при значительной неоднородности исследований модель случайных эффектов будет более консервативной, чем модель фиксированных эффектов [19]. Неоднородность во всех включенных исследованиях оценивалась с использованием индекса, а индекс 25%, 50% и 75% указывал бы на небольшую, умеренную и высокую гетерогенность соответственно [20].Чтобы изучить потенциальный источник неоднородности, был проведен анализ подгрупп по триместру измерения MPV, местоположению исследования и дизайну исследования.
Анализ чувствительности был проведен для оценки влияния каждого исследования на объединенные меры путем исключения одного отдельного исследования на каждом этапе и пересчета объединенного SMD для остальных. Систематическая ошибка публикации оценивалась путем изучения графиков воронок и теста Эггера.
Все анализы были выполнены с использованием Stata 14.0 (StataCorp LP, College Station, TX, USA) и считались статистически значимыми.
3. Результаты
3.1. Выбор исследований и характеристики исследований
Поиск в электронной базе данных PubMed, EMBASE, Web of Science и Кокрановской библиотеки дал в общей сложности 65 записей. После удаления дубликатов и чтения заголовков и аннотаций были выбраны 23 соответствующие статьи для полнотекстовой проверки. 4 статьи были исключены из-за отсутствия необходимых данных. Наконец, 19 исследований (20 результатов) соответствовали критериям, которые должны быть включены в настоящий мета-анализ [12–17, 21–33], а блок-схема показала процесс отбора (Рисунок 1).
19 включенных исследований были опубликованы с 2005 по 2017 год, охватив 1361 пациента с ГСД и 1911 здоровых беременных женщин. Основные характеристики этих исследований, включенных в настоящий метаанализ, представлены в таблице 1. Среди них были включены двенадцать поперечных исследований и семь исследований случай-контроль (8 результатов). Пятнадцать исследований были проведены в Турции, три — в Китае и одно — в Италии. Для определения ГСД использовалось несколько различных критериев, среди которых критерии Карпентера и Кустана (C&C) использовались в девяти исследованиях, Национальная группа данных по диабету (NDDG) в трех исследованиях и Американская диабетическая ассоциация (ADA) в пяти исследованиях.В девяти исследованиях измерялись значения MPV во втором триместре и столько же в третьем триместре. Результаты оценки качества показали, что средний балл по включенным исследованиям составил 5,8. Восемь исследований получили оценку выше или равную 7 из 9, которые были сочтены исследованиями высокого качества. Однако в двух исследованиях Maconi et al. [25] и Сахбаз и др. [13] получили 2 и 3 балла соответственно.
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
MPV: средний объем тромбоцитов; ГСД: гестационный сахарный диабет; ИМТ: индекс массы тела; C&C: Карпентер и Кустан; NDDG: Национальная группа данных по диабету; ADA: Американская диабетическая ассоциация; NA: нет данных. | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
3.2. Основная ассоциация MPV с GDM
Мы выполнили метаанализ случайных эффектов для извлеченных 19 исследований. Результаты показали, что значения MPV были значительно увеличены у пациентов с GDM по сравнению со здоровыми беременными женщинами (Рисунок 2, SMD: 0,79; 95% ДИ: 0,43, 1,16;). Анализ чувствительности показал, что ни одно отдельное исследование существенно не повлияло на разницу значений MPV между пациентами с GDM и здоровыми беременными женщинами. Однако в этом метаанализе была обнаружена значительная неоднородность исследований высокого уровня (,).
3.3. Анализ подгрупп
Анализ подгрупп проводился на основе триместра измерения MPV, местоположения исследования, определенных критериев GDM и дизайна исследования. Как показано на рисунке 3, стратифицированный анализ показал, что пациенты в третьем триместре имели значительно более высокий уровень MPV, чем здоровые беременные женщины (SMD: 1,35; 95% ДИ: 0,72–1,98), в то время как разница не достигла статистической значимости во втором триместре. (SMD: 0,49; 95% ДИ: -0,01–1,00).Когда исследования были разделены на три подгруппы в зависимости от места проведения исследования, как у турецких (SMD: 0,81; 95% ДИ: 0,43–1,19), так и у итальянских (SMD: 2,78; 95% ДИ: 2,22–3,34) пациентов было значительно выше MPV по сравнению с контроль, но различий между китаянками с ГСД и без него не наблюдалось (SMD: -0,07; 95% ДИ: -0,41-0,28) (Рисунок 4). При стратификации по определенным критериям GDM, пациенты, определенные критериями C&C, имели значительно более высокий MPV по сравнению с контролем (SMD: 1.04; 95% ДИ: 0,42–1,65), но не те, которые определены другими критериями (рис. 5). Существенная разница также наблюдалась в подгруппе поперечных исследований (SMD: 0,99; 95% ДИ: 0,49–1,49), но не в подгруппе исследований случай-контроль (SMD: 0,52; 95% ДИ: -0,02– 1.05) (рисунок 6).
3.4. Публикация Bias
Визуальный осмотр графиков воронок показал асимметрию в этом метаанализе (рисунок 7). Далее тест Эггера показал, что в этом метаанализе была потенциальная систематическая ошибка публикации ().
4. Обсуждение
Этот метаанализ продемонстрировал, что MPV была значительно выше у пациентов с GDM по сравнению со здоровыми беременными женщинами в целом. Хотя во включенных исследованиях может существовать потенциальная систематическая ошибка публикации, анализ чувствительности показал, что на результаты не оказало чрезмерного влияния какое-либо отдельное исследование. Эти данные свидетельствуют о том, что у женщин с ГСД может наблюдаться повышение уровня MPV. Насколько нам известно, это первый метаанализ по этому вопросу, который предоставляет клинические доказательства того, что MPV может быть прогностическим маркером GDM.
В метаанализе анализ подгрупп был использован для анализа потенциальных факторов, способствующих неоднородности, и получения дополнительной информации от различных подгрупп населения. При стратификации по триместру измерения MPV мы наблюдали значительное повышение MPV у пациентов с GDM в третьем триместре. Значительно более высокий уровень MPV также наблюдался у турецких и итальянских женщин с GDM и в подгруппах поперечных исследований и критериев C&C, определенных для пациентов с GDM. Эти результаты предполагают, что могут быть разные уровни MPV на разных стадиях беременности и у пациентов с GDM с разным этническим происхождением, а дизайн исследования и диагностические критерии GDM также могут влиять на результаты MPV.Хотя для изучения некоторых потенциальных источников был проведен анализ подгрупп, мы по-прежнему обнаружили высокие уровни гетерогенности во всех подгруппах, но исследования с китайской группой пациентов, в которых гетерогенность была умеренно снижена. Поскольку данные о некоторых потенциальных искажающих факторах, таких как ИМТ, индекс инсулинорезистентности и образ жизни, ограничены в подходящих исследованиях, включенных в метаанализ, что не позволило нам продолжить анализ, были ли эти факторы искажающими факторами, влияющими на результат этого метаанализа.Таким образом, результаты этого метаанализа следует интерпретировать с осторожностью.
Патофизиологический механизм увеличения MPV, наблюдаемого при GDM, еще полностью не выяснен. Однако несколько правдоподобных объяснений могут объяснить их взаимосвязь. Было высказано предположение, что инсулинорезистентность является основным фактором активации тромбоцитов, который можно измерить с помощью MPV [6, 34]. Нормальная беременность характеризуется физиологической резистентностью к инсулину, которая начинается во втором триместре и достигает пика в третьем триместре, что вызывает повышенную секрецию инсулина [35].ГСД является результатом повышенной выработки инсулина, который не может компенсировать повышенную инсулинорезистентность [36]. В этом исследовании мы обнаружили, что, хотя пациенты с GDM имели более высокие уровни MPV, чем в контрольной группе, во втором триместре, разница не достигла статистической значимости, в то время как такая разница была резко значимой в течение третьего триместра. Разные результаты уровней MPV просто соответствовали уровню инсулинорезистентности в разных триместрах. В поддержку этой теории два исследования [12, 21], включенные в настоящий метаанализ, продемонстрировали значительную положительную корреляцию между MPV и оценкой инсулинорезистентности с помощью модели гомеостаза (HOMA-IR).Другой вероятный механизм — тесная связь между активацией тромбоцитов и воспалением. Медиаторы воспаления, происходящие из тромбоцитов, такие как растворимый лиганд CD40 и CD36, как полагают, оказывают значительное влияние на высвобождение цитокинов и хемокинов и усиление воспалительного процесса при активации тромбоцитов [37]. С другой стороны, есть доказательства того, что лейкоциты могут выделять фактор активации тромбоцитов, чтобы вызвать активацию тромбоцитов [38]. Было показано, что GDM является хроническим воспалительным заболеванием с повышенным содержанием провоспалительных цитокинов, таких как TNF- α , IL-6, CRP, IL-1 β и IL-18 [5, 39].В проспективном исследовании было показано, что повышение количества лейкоцитов на ранних сроках беременности независимо связано с риском ГСД [40]. В этом смысле MPV может служить индикатором хронического воспалительного статуса GDM.
В этом метаанализе есть несколько ограничений. Во-первых, все включенные исследования были наблюдательными; следовательно, причинно-следственная связь между MPV и GDM не может быть установлена. Во-вторых, поскольку большинство исследований, включенных в этот метаанализ, проводились в Турции (15 из 19), объединенные результаты метаанализа могут не быть репрезентативными для всего населения мира.В-третьих, график асимметричной воронки предполагает, что среди исследований может присутствовать потенциальная систематическая ошибка публикации, поэтому значимые различия MPV между пациентами с GDM и здоровыми беременными женщинами могут быть переоценены. Однако анализ чувствительности показал, что ни одно отдельное исследование не повлияло существенно на разницу уровней MPV между пациентами и контрольной группой. Кроме того, следует признать, что график асимметричной воронки не всегда создается систематической ошибкой публикаций, но также может быть вызван некачественными исследованиями и значительной разнородностью исследований [41, 42].Совсем недавно Zwetsloot et al. [43] показали, что воронкообразный график SMD подвержен искажениям, что приводит к завышению оценок систематической ошибки публикации. Наконец, из-за отсутствия подходящего инструмента оценки качества для обсервационных исследований наша оценка качества исследования была основана на модифицированном NOS, что может привести к произвольным результатам [44]. Но показатель качества не использовался в мета-анализах, таких как анализ подгрупп, поскольку мы думали, что он может лучше подходить для независимой оценки различных аспектов методологии исследования.
5. Заключение
В заключение, этот метаанализ продемонстрировал, что пациенты с GDM сопровождаются повышенным MPV, что предполагает, что MPV может использоваться в качестве индикатора для мониторинга и оценки развития GDM. Однако результаты следует интерпретировать с осторожностью из-за потенциальной систематической ошибки публикации и значительной неоднородности между исследованиями, и для подтверждения этих результатов требуются дальнейшие проспективные многоцентровые когортные исследования.

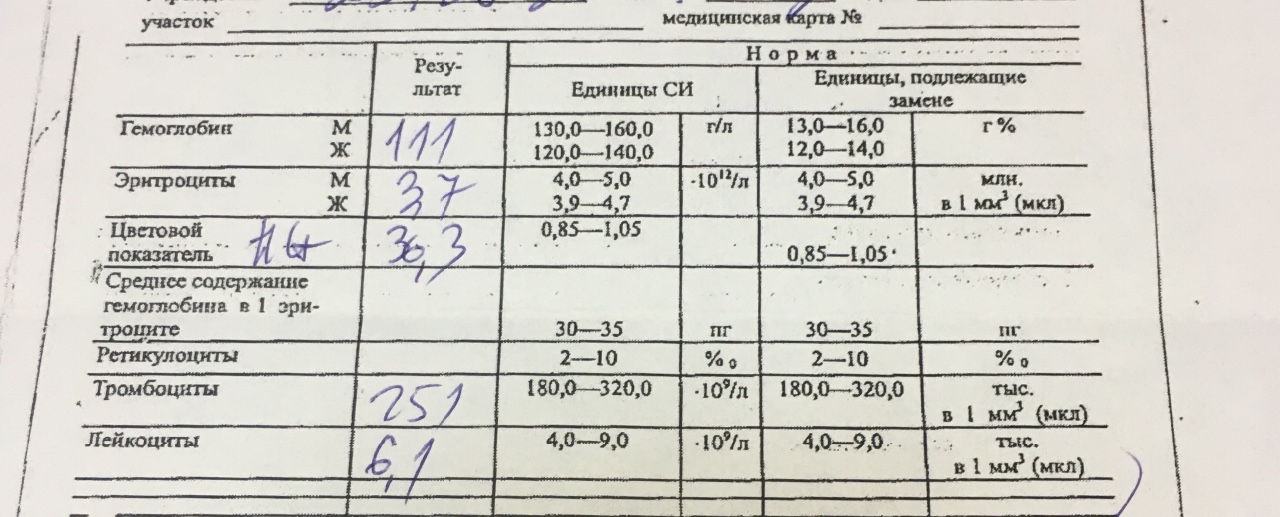
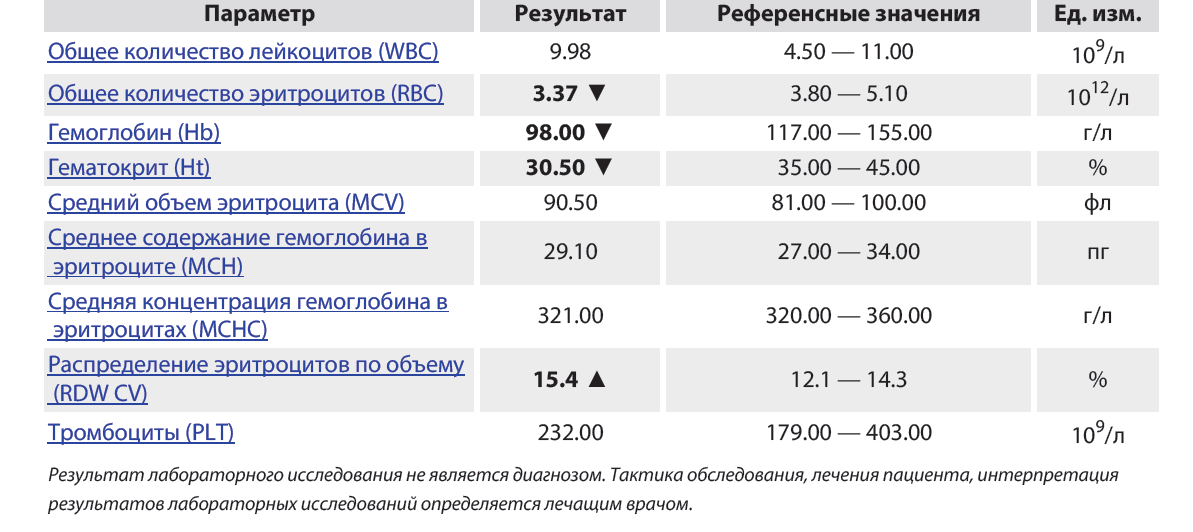 Тромбоциты ускоряют процесс заживления и восстановления тканей после повреждения.
Тромбоциты ускоряют процесс заживления и восстановления тканей после повреждения.