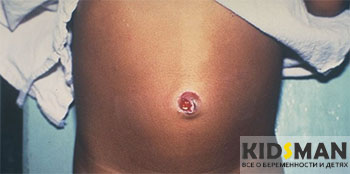
Почему у новорожденного кровит пупок и что делать?
Почему у новорожденного кровит пупок? Эта проблема появляется у многих родителей уже после выписки из роддома, и вызывает много вопросов и опасений. Но это не всегда свидетельствует о заболевании, иногда это просто особенности заживления пупочной ранки. Когда же не стоит беспокоиться? Деток, рожденных физиологическим путем без осложнений выписывают через трое суток из роддома. Как правило, у большинства пупочная ранка уже начинает заживать и сухая, а у некоторых даже до трех суток отпадает. Но часто также бывает, что при уходе за пупочной ранкой могут быть ее повреждения либо просто при купании немножко задели пупок. При этом он может немножко кровить, что является нормальной реакцией на не зажившей ране. Как долго кровит пупок у новорожденного? Он должен быть сухим и чистым, и на протяжении от пяти до пятнадцати дней должен зажить и отпасть. Именно этот период считается нормальным для тех случаев, когда он может кровить. Если это длится дольше, то тогда нужно обязательно обратиться к доктору.
Какие же еще есть причины для того, чтобы кровил пупок? Наиболее частой причиной можно считать геморрагическую болезнь новорожденных. Патогенез заболевания заключается в особенностях детского организма в отношении системы гемостаза. К этим особенностям относятся функциональная недостаточность тромбоцитов, которая может быть в основе развития геморрагических состояний у новорожденных. Кроме этого, следует обратить внимание на пониженную концентрацию у новорожденных отдельных факторов свертывания крови — II, VII, IX, X, XI, XII , антитромбина и плазминогена. Все эти особенности характерны также для системы гемостаза недоношенных новорожденных. Физиологическая недостаточность тромбоцитов или плазменных факторов свертывания крови может стать патологической и привести к развитию геморрагического заболевания новорожденных. Есть некоторые особенности детского организма, которые способствуют развитию нарушений свертывания крови. Небольшое уменьшение факторов II, VII, IX, X наблюдается у деток в первые трое суток после рождения. Но этот дефицит непостоянный, к концу первой недели жизни ребенок может восстановить все дефицитные факторы. В организме беременной женщины также есть дефицит витамина К, который влияет на образование тромбов и уменьшает скорость свертывания крови у новорожденного малыша. У небольшого числа новорожденных (2-5% всех детей) уровень К-витаминозависимых факторов свертывания крови может быть более низким, что является одной из причин развития у них кровоточивости. Это может быть обусловлено назначением беременной антикоагулянтов непрямого действия, противосудорожных препаратов, ацетилсалициловой кислоты, а также патологическим состоянием и токсикозами беременной на фоне низкого эстрогенного фона, нарушением образования или всасывания витамина К в кишечнике матери. Материнское молоко в первые дни жизни не может компенсировать дефицит витамина К, поскольку он есть в наличии в небольших количествах. Поэтому важное значение в ликвидации этого дефицита имеет заселения кишечника ребенка нормальной микрофлорой, которая производит этот витамин. Именно поэтому у детей к концу 2-й недели беременности дефицит К-витаминозависмых факторов ликвидируется. И одним из наиболее частых и ранних симптомов этого заболевания является тот симптом, когда начинает кровить пупок.
Еще одной из причин может быть другие формы геморрагических заболеваний. Наследственные формы геморрагических заболеваний новорожденных могут быть обусловлены как нарушением функции тромбоцитов, так и снижением концентрации отдельных плазменных факторов свертывания крови. Наследственные геморрагии тромбоцитарного характера — тромбоцитопеническая пурпура. Кровоизлияния возникают только в случаях наиболее тяжелых ее форм: кровоизлияние из пупка, кровоизлияние в мозг. Может иногда проявляться и врожденная гипопластическая тромбоцитопения.
Наследственные геморрагии коагуляционного характера — тяжелые формы наследственных дефицитов плазменных факторов свертывания крови V, VII, VIII, IX, X, XI, XII , при дефиците которых могут возникать геморрагические явления, приводящие к гибели новорожденных. Причиной смерти новорожденных являются кровоизлияния в мозг, профузное желудочно-кишечные кровотечения, кровоизлияния из пупочного канатика. При недостаточном количестве XIII фактора плазмы у новорожденных детей может проявиться «пупочный синдром» — медленное закрытие пупочной ранки и кровотечения из нее в течение 2-3 недель жизни. При недостаточном количестве этого фактора у новорожденных нередко наблюдаются кровоизлияния в желудочно-кишечный тракт, в мозг и его оболочки. Основная доля геморрагических состояний у новорожденных относится к приобретенных формам. Часть из них связана с нарушением функции тромбоцитов, другая носит коагуляционный характер.
Вторичный витамин-К-дефицитный геморрагический синдром: встречается у детей с механической желтухой (атрезия желчных протоков и желчных путей, синдром сгущения желчи), энтеропатией, дисбактериозом кишечника; связан с нарушением всасывания жирорастворимых филлохинонов.
ДВС-синдром у новорожденных может возникать при различных патологических состояниях, знаменует собой тяжелую катастрофу. Может быть причиной серьезного кровотечения из пупка. При этом отмечается выраженное свертывание крови, которое закрывает рыхлыми массами фибрина и агрегатами клеток крови сосуды, а затем, исчерпав запас прокоагулянтов, исчезает способность к свертыванию, приводит к профузному кровотечению. Причины развития ДВС-синдрома: септицемия, поздние токсикозы беременных у матери, физиологическая незрелость ретикулоэндотелиальной системы у плода, асфиксия, ацидоз, гипотермия, травматические поражения во время родов и тому подобное.
Основные фазы развития: гиперкоагуляция и свертывание крови уже начинается внутри сосудов, а также гипокоагуляция. В целом ДВС-синдром в значительной степени связан с поражением и нарушением тока крови по мелких сосудах вследствие слипания тромбоцитов, закупорки сосудов клетками крови, нарушением клеточного дыхания и ацидозом, патологией тромбоцитов. При ДВС-синдромах различного генеза механизм формирования кровотечения неодинаков: при некоторых формах на первый план выступают тромбоцитарно-микроциркуляторные нарушения, при других-коагуляционные сдвиги, в третьем случае-нарушения во всех звеньях гемостаза. Геморрагии обусловлены потреблением факторов свертывания, блокадой фибриногена, тромбоцитов продуктами деградации фибрина фибриногена, повышенной проницательностью сосудов в результате гипоксии, активации кининовой системы, снижением количества и функции тромбоцитов.
 [6]
[6]
Почему пупок новорожденного кровоточит? | БудьЛаска
Уже через несколько часов после перевязывания пуповины (в современных роддомах на пуповину накладывают специальный одноразовый пластмассовый зажим) остаток пуповины начинает подсыхать и через несколько дней самостоятельно отпадает. Не стоит тянуть за подсохший кусочек пуповины, даже если вам кажется что он уже должен отвалиться – это может повредить сосуды и вызвать кровотечение из пупка младенца. Однако даже в случае самопроизвольного отпадания пупочного остатка, сосуды, проходившие через место формирования пупка, могут незначительно кровить еще какое-то время.
По мере заживления пупка кровь должна выделяться все меньше и примерно к концу 3 недели после рождения пупок должен быть полностью зажившим. При этом пупок ни при каких обстоятельствах не должен кровоточить все это время – обычно несколько капель крови может выделиться если задеть незаживший пупок одеждой или при проведении гигиенических процедур.
Почему пупок новорожденного кровит?
Почему еще из пупка новорожденного может выделяться кровь? Основные причины почему пупок новорожденного кровит таковы:
- После отпадения пуповинного остатка прошло мало времени и пупочек просто не успел зажить полностью;
- Малыш слишком сильно и часто напрягает животик – тужится из-за запора, кашляет, подолгу сильно плачет;
- В пупке проходит воспалительный процесс, который может сопровождаться выделением гноя из пупка новорожденного;
- Неудобный памперс натирает пупочную ранку;
- Уход за незажившим пупком осуществляется недостаточно аккуратно и регулярно травмирует корочку, закрывающую пупочную ранку.
Надо ли обращаться к врачу, если у новорожденного пупок кровоточит?
Следует обязательно обратиться к врачу если:
Внимание к состоянию малыша и правильный уход за пупочной ранкой новорожденного позволит избежать осложнений.
Кровит пупок у новорожденного: причины и решение
Чтобы ребенок вырос сильным и здоровым, за ним нужно хорошо присматривать в младенчестве. Ребенок может столкнуться с различными болезнями. От некоторых болезней успешно спасает вакцинация и соблюдение правил элементарной гигиены. Но от некоторых болезней невозможно никак защититься. В этой статье мы рассмотрим случай, когда кровит пупок у новорожденного.
Такая ситуация может возникнуть спонтанно, сама собой. Лишь в редких случаях кровотечение пупка является результатом врачебной ошибки.
Когда идти к врачу имеет смысл?
Перед тем как рассматривать проблему кровотечения пупка нужно понять, а что такое пуповина. Пуповина состоит из двух артериальных и одного венозного сосудов. Первые два насыщают организм ребенка питательными веществами и кислородом от матери, а венозный сосуд возвращает продукты распада ребенка матери. Во время родов хирург отрезает пуповину, соединяющую ребенка и мать. Для этого он накладывает специальный зажим поближе к телу ребенка и перерезает пуповинный канатик. Как правило, у ребенка остается около двух-трех сантиметров пуповинного канатика, который обычно за первую недели жизни отомрет полностью и сам отвалится от ребенка. Пуповинный канатик можно смачивать антисептическими средствами.

Сам пупок может сохранять покраснение несколько недель. На 1 недели могут быть небольшие кровотечение из пупка. Однозначно, что это ненормальная реакция и в такой ситуации нужно обязательно сходить к врачу за консультацией. Но, как правило, чересчур беспокоиться не нужно. Кровотечение может быть связано с особенностями отмирания остатка пуповины. В больнице врач выпишет лекарства, пупок быстро заживет и все пройдет.
По-настоящему ситуацию можно назвать проблемной, если пупок продолжает кровить на 2-й неделе. Врачи постоянно сталкиваются с этой проблемой и уже хорошо знают, чем можно помочь. Обязательно посетите врача-педиатра или даже вызовите скорую помощь на дом, если:
- Из пупка ребенка вытекает много крови;
- Выделения крови сопровождаются повышенной температурой, а также плачем и криками ребенка;
- Регулярные мелкие кровотечения длятся уже более 5 дней;
- Гнойные выделения из пупка;
- Появилось опухание кожи и появление отеков вокруг пупка.
Основные причины возникновения кровотечений
Иногда пупок у новорожденного ребенка кровит 2 или более недели. Это может говорить о следующем:
- Особенности пуповины. Некоторые пуповины имеют большой диаметр. После отмирания пуповинного жгутика может остаться небольшая ранка. Если у вас именно такой случай – пупок нужно ежедневно смачивать каким-нибудь антисептическим средством, например, перекисью водорода. Как правило, заживление займет 1-2 недели.


- Недостаток воздушных ванн. Если пупок вашего ребенка кровит и плохо заживает, есть высокая вероятность, что ему не хватает доступа свежего воздуха. Делать воздушные ванночки очень просто: обмойте своего малыша, вытрите его насухо, положите на чистую пеленку и оставьте его голеньким на несколько часов. Важно, чтобы в этот момент окна комнаты были хорошо закрыты, а в самой комнате было очень тепло.
- Иногда причиной кровотечения бывает неаккуратное обрезание пуповины в больницы. Одевая вашего ребенка, вы можете зацепить остатки пуповины, и вызвать кровотечение. Для решения этой проблемы обязательно обратитесь к врачу, не нужно проводить какие-либо хирургические манипуляции самостоятельно.
- Иногда пупок у новорожденного может кровить аж на 3-ей неделе. Если у вас именно такая ситуация – это может говорить о том, что вы любите класть своего ребенка на живот. Это очень плохо! Запомните важный совет: никогда не кладите новорожденного на живот! Во всех авторитетных рекомендациях по воспитанию малыша указано, если класть ребенка на живот, это может привести к нарушению работы внутренних органов, затрудненному дыханию, кровотечению из пупка и даже к смерти от удушья! Будьте осторожны.
Как правильно обрабатывать кровоточащий пупок
Если вы столкнулись с этой проблемой, главным советом будет обратиться за помощью к специалисту. Не слушайте советов бабушек, не доверяйте советам сомнительных газет – обратитесь к педиатру. Врач проведет осмотр и выпишет лекарства. Обычно в небольших кровотечениях из пупка на первом месяце жизни нет ничего серьезного, поэтому врачи, как правило, только советуют обрабатывать ранку антисептиками до полного заживления. Может, тогда не нужно ходить к врачу? Нет, сходить обязательно нужно – в очень редких случаях кровь из пупка может быть следствием более серьезного нарушения. Хорошо, если у вас нет ничего серьезного – но лучше не рисковать лишний раз. А теперь рассмотрим несколько советов, как правильно обрабатывать пупок:
- Как было сказано выше, врачи обычно советуют обрабатывать ранку антисептиком. Для этой цели хорошо подойдет перекись водорода. Также можно использовать йод или зеленку. Иногда врачи назначают особые антисептики, например, фукорцин. Однако самому покупать лекарство рекомендуется. Покупайте его только по назначению врача.
- Нанесите на ватку или ватную палочку антисептик и аккуратно промочите рану. Когда пуповины отпадет, вокруг места, где она раньше была, может образоваться несколько плотных желтоватых корочек. Их также нужно смачивать антисептиком до тех пор, пока они сами не отвалятся. Это важно – на этих корочках могут размножаться болезнетворные организмы, их нужно убить антисептиком.
- По возможности откажитесь от приема водных ванн. Мыть ребенка нужно, но не делает это слишком часто. Под действием теплой воды кожа набухает, что может спровоцировать усиления кровотечения. Но ребенка все же нужно купать. Для этого нужно приготовить безопасную ванночку – для этого возьмите кипяченую воду и добавьте немного марганцовки. После приема водных процедур не нужно тщательно протирать животик ребенку, дайте воде испариться самой.
- Обратите внимание на одежду и подгузник ребенка. Не одевайте их слишком плотно к телу, оставляйте небольшой зазор для циркуляции воздуха (при этом важно, чтобы в комнате было тепло, иначе простудите ребенка).
Итог
Иногда у наблюдаются кровотечения из пупка. Как правило, это нестрашно и при должной обработке ранки антисептиком со временем проходит. Чтобы исключить вероятность возникновения более серьезного заболевания, обязательно посетите врача-педиатра.
Кровоточит пупок у новорождённого, что делать
Здравствуйте, дорогие читатели. Вы уже знаете, как необходимо обрабатывать пупок после выписки из роддома. Теперь пришло время поговорить о таком, не совсем приятном моменте, как кровоточивость пупочной ранки. Прочитав эту статью, вы сможете узнать, основные причины такого явления, какой должна быть последовательность действий в данной ситуации, также выясните, какие действия будут противопоказаны и в каких случаях необходимо срочно обратиться к доктору за помощью.

Почему кровоточит пупок у новорождённого
- Возможно, у вашего малыша была достаточно толстая пуповина, а это привело к тому, что пупок карапуза значительно дольше заживает и не удивительно, если он всё ещё сочится.
- Нарушение правил обработки пупочной ранки. Особенно, если молодая мамочка переусердствовала с процедурой и невольно травмировала пупочное кольцо, что и вызвало кровоточивость.
- Кровоточит пупок на второй неделе – возможно, у ранки замедлилось заживление вследствие недостатка воздушных ванн. Вероятно, мама постоянно держит малыша в подгузниках, особенно это касается расположения линии памперса на пупке карапуза.
- Частой причиной может выявиться то, что малыша выкладывают на животик раньше положенного срока.
- Очень редко причиной может стать присутствие инородного предмета в ранке.
- Существует риск того, что у малыша сильно ослаблена иммунная система организма, а вскорости после рождения была занесена инфекция. Это и может вызывать затяжной период кровоточивости.
- У малыша успела подсохнуть корочка, но при обработке она была случайно оторвана, что и привела к тому, что начала сочиться кровь.
- У малыша сформировалась пупочная грыжа.
Помогаем малышу с этой проблемой
- В первую очередь необходимо обеззараживать пупок. Для этого вы можете использовать перекись. Можно намочить ею вату и аккуратно промокнуть ранку.
- Вторым этапом будет нанесения зелёнки на пупочную ранку.
- Важно в период, когда у карапуза сочится ранка, изолировать его от водных процедур. На это время можно обходиться влажными салфетками или можно аккуратно подмывать его, но так, чтобы в область пупка не попадала водичка.
Как нельзя делать при кровоточивом пупке
- Нельзя препятствовать нормальной проветриваемости пупочной ранки, закрывая её пластырем или надевая подгузник на пупочную область.
- Не стоит проводить процедуру обработки чаще, чем раз за сутки.
- Обработка не должна занимать много времени. Ваши движения должны быть быстрыми и скоординированными. Но при этом всё нужно делать аккуратно, чтоб не навредить малышу.
- При приёме водных процедур должна использоваться исключительно кипячёная вода. Также специалисты рекомендуют использование противовоспалительных трав в первое время.
- Важно, чтоб пупок оставался сухим. Поэтому, после приёма водных процедур необходимо просушить его, например, аккуратно промокнув ватным тампоном.
- Необходимо понимать, что пупок не должен поддаваться воздействию каких-то механических раздражителей. Нельзя ребёнка класть на живот, пока пупочная ранка полностью не заживёт.
- Противопоказано использование заживляющих или антибактериальных мазей без назначения врача.
- При появлении гнойных выделений или кровоточивости нельзя заниматься самолечением.
Особенности ухаживания
- Пока ранка не заживёт, малыша разрешается купать исключительно в кипячёной воде. После проведения водных процедур необходимо обработать ранку, перед этим предварительно её высушив.
- Идеальное время для ухода за пупком – сразу после купания. В процессе принятия водных процедур – корочки размокают, что облегчает их удаление.
- Процесс обработки должен проводиться единожды за сутки. Тут действует правило минимального раздражения. Ведь, чтоб ранка смогла быстрее зажить, нужно максимально изолировать её от внешнего воздействия.
- Допускается использование спиртового раствора хлорфилипта для проведения обеззараживающих действий. В последнее время, всё чаще предпочитают заменять зелёнку этим средством. Благодаря тому, что нанесённый на ранку хлорфилипт, не изменяет её вид (не окрашивает в зелёный цвет), а это способствует своевременному выявлению начала патологического или воспалительного процесса.
Я использовала зелёнку, а вот моя подруга, которая родила четыре месяца назад – только хлорфилипт, что собственно и позволило вовремя заметить покраснение пупочной ранки и своевременно принять меры.
- Очень важным является постоянное проветривание пупочной области. Именно оно способствует скорейшему заживлению. Если мама заклеивает пупочную ранку пластырем или надевает подгузники так, что перекрывается пупочная область – она не только замедляет процесс заживления в разы, но и рискует обнаружить серьёзный воспалительный процесс.
Я старалась совсем не надевать памперсы. Но, если была необходимость выйти на улицу – использовала подгузники с вырезом в зоне пупка.
Когда пора обратиться к врачу за помощью
Мама проводит обработку пупочной ранки в домашних условиях, однако, нужно понимать, что существуют моменты, когда помощь специалиста крайне необходима.
Какие симптомы свидетельствуют о срочной надобности вызова врача:
- Обильная кровоточивость из пупка.
- Ранка сочится спустя месяц.
- Плохое самочувствие малыша, нарушение сна, аппетита, постоянный плач.
- Проявилось сильное покраснение, отёк в области кольца.
- Мама заметила присутствие гнойных выделений.
- У малыша повысилась температура тела до фебрильных показателей.
- От пупочной ранки отходит неприятный запах.
Большинство симптомов может свидетельствовать о наличии бактериального процесса. Поэтому требуют срочного вмешательства квалифицированного работника.
Теперь вы знаете, какие существуют причины возникновения кровоточивости пупка. Важно знать все правила обработки и соблюдать все рекомендации специалистов. Тогда вы сможете свести практически на нет риск возникновения патологических процессов и длительного заживления ранки; для вашего малыша все процедуры пройдут незаметно и уже спустя две-три недели пупок полностью заживёт.
Кровит пупок у новорожденного: причины, последствия, методы лечения
Уход за пупочной ранкой состоит из регулярных и довольно простых манипуляций, благодаря которым она полностью заживает на вторую-третью неделю жизни малыша. Иногда даже при тщательной обработке кровит пупок у новорожденного. В этом случае необходимо срочно предпринять определенные действия, иначе возникнет риск заражения и нагноения ранки с последующим развитием воспалительного процесса. На начальном этапе терапевтические действия можно проводить самостоятельно.
В случае если заживление не наступает в нормальные сроки, если пупок кровоточит даже после специальной обработки или если к одному симптому присоединяется покраснение, отек и мокнущие участки, необходимо срочно обратиться к врачу.


Почему может кровить пупок у новорожденных?
Пупочная ранка является воротами для инфекций и возбудителей серьезных заболеваний. По этой причине необходимо тщательно за ней ухаживать и не допускать появления кровянистых выделений.
Почему кровит пупок у новорожденного? Причин может быть несколько.
- Повреждение корочки в результате одевания новорожденного или смены подгузника. В этом случае переживать не стоит. Нужно только продолжить привычную обработку ранки и в следующий раз быть аккуратнее. Если капельное кровотечение появилось в результате микротравмы, но заживления не происходит, рекомендуется проконсультироваться с врачом.
- Если пуповина была очень толстой, пупок может кровить время от времени без серьезных последствий. Ранке нужно только обеспечить асептические условия и как можно меньше ее беспокоить.
- Состояние может развиться в результате слишком щепетильного отношения со стороны мамочки. При частом использовании агрессивных растворов ранка всегда остается оголенной и не успевает зарастать.
- Изредка кровоточивость тканей может указывать на снижение сопротивляемости организма, низкую степень сворачиваемости крови, ослабленный иммунитет.
- Ломкость сосудов, приводящая к кровоточивости пупка, нередко указывает на попадание инфекции на раневую поверхность.
- Одним из самых серьезных вариантов негативного развития событий является формирование гранулемы – патология, которая характеризуется стремительным разрастанием сосудов и соединительной ткани.
Лечение кровоточивости ранки основывается на устранении причины состояния и специальной обработке пупка ранозаживляющими средствами.


Что делать, если у новорожденного кровит пупок?
Если заживление происходило нормально, но вдруг начал кровить пупок, не нужно паниковать. Необходимо помыть руки с мылом, обработать их антисептиком и провести следующие манипуляции.
- Если на ранке образовались корочки, необходимо пальцами немного растянуть ранку и закапать в нее несколько капель перекиси водорода. Под действием перекиси кровотечение должно остановиться. Когда корочки размякнут, их нужно удалить с помощью стерильного ватного тампона или палочки.
- После очистки ранка смазывается раствором марганцовки или зеленкой. Стоит учесть, что при первом варианте кожа будет немного подсушена, а второй препарат замаскирует клиническую картину и сложно будет разглядеть отек или покраснение.
- Пупок нельзя ничем закрывать, он должен оставаться открытым как можно больше.
При появлении неприятного запаха, общих симптомов воспаления, повышенной возбудимости малыша необходимо срочно обратиться к врачу. Возможно развитие омфалита, при котором необходимо использовать антибиотики, специальные мази и сильные антисептики. В особенно серьезных случаях может понадобиться лечение в стационаре.


Действия, запрещенные при кровоточащем пупке
Чрезмерный уход может навредить не меньше, чем его отсутствие, поэтому особо увлекаться терапевтическими манипуляциями не стоит. Помимо этого есть дополнительные рекомендации по уходу за ребенком на время лечения.
- Ранку нельзя заклеивать пластырем, закрывать подгузником. По возможности используйте поменьше одежды. Если кожа будет дышать, поверхность быстро заживет.
- Не нужно обрабатывать пупок чаще двух раз в сутки. Во время манипуляций не стоит тянуть время, боясь причинить ребенку боль. Действовать нужно аккуратно, но быстро.
- Во время купания – вплоть до полного заживления ранки – необходимо использовать кипяченую воду, по рекомендации врача в нее можно добавлять лекарственные травы. Непосредственно после купания ребенка нужно обсушить, а пупок тщательно промокнуть – ранка не должна мокнуть.
- Пока пупок не заживет, ребенка нельзя выкладывать на животик. Все манипуляции необходимо проводить с повышенной осторожностью.
- Без рекомендации врача нельзя использовать мази, особенно сильнодействующие (с гормонами или антибиотиками).
При появлении симптомов кровоточивости пупочной ранки нельзя надеяться на то, что все рассосется само собой. При отсутствии опыта и знаний необходимо немедленно обратиться к специалисту и получить консультацию. Это позволит предотвратить развитие осложнений и избавит малыша от неприятных ощущений.
Пупочная гранулема: симптомы, причины и лечение
Пупочная гранулема — одна из наиболее частых аномалий пуповины у новорожденных. Гранулема выглядит как шар влажной красной ткани на пупке.
Чаще всего они возникают у новорожденных после отпадения культи пуповины.
Пуповина соединяет ребенка с плацентой во время беременности. Содержит артерии и вены, переносит питательные вещества, кислород и отходы между матерью и ребенком.
После рождения перерезают пуповину, отделяя ребенка от плаценты. На пупке остается небольшая культя пуповины, которая обычно отпадает в течение 1-2 недель.
Врач или акушерка дадут рекомендации по уходу за заживающим пупком перед выпиской ребенка из больницы или родильного дома.
Поделиться на PinterestВрач осмотрит новорожденного на предмет пупочной гранулемы во время регулярных осмотров.Пупочная гранулема — это влажный красный комок ткани на пупке.Дополнительные симптомы могут включать:
- сочится
- наличие липкой слизи
- легкое раздражение кожи вокруг пупка
Пупочные гранулемы обычно не являются поводом для беспокойства и не вызывают боли или дискомфорта.
Однако иногда они заражаются. Симптомы инфекции могут включать:
- лихорадку
- боль или дискомфорт при прикосновении к пупку или окружающим тканям
- усиленный отек
- тепло или покраснение в области
- красные полосы, идущие от пупка
- гной, вытекающий из гранулема
Врач осматривает пупок новорожденного во время каждого осмотра, особенно после того, как отвалилась культя пуповины.
Родитель или опекун должны сообщать о любых необычных симптомах во время этих посещений. Если они подозревают инфекцию, им следует немедленно обратиться к врачу.
Медицинское сообщество не знает, что вызывает пупочные гранулемы. Они не связаны с качеством ухода за ребенком или другими состояниями здоровья.
Тем не менее, вероятность развития этих гранулем повышается, если отпадение пуповины занимает более 2 недель.
У взрослого человека пупочная гранулема развивается редко, но возможно.Чаще всего они образуются после пирсинга пупка.
По мере заживления пирсинга вокруг этой области образуется грануляционная ткань. Эта ткань новая и богата мелкими кровеносными сосудами. Когда образуется слишком много грануляционной ткани, может образоваться гранулема.
Врачи рекомендуют одинаковые методы лечения при образовании этих гранулем у взрослых и новорожденных. Однако, если гранулема не исчезнет после лечения, следует удалить пирсинг, чтобы способствовать полному заживлению.
Поделиться на PinterestХирургическую нить можно использовать, чтобы перекрыть приток крови к гранулеме, чтобы она отпала сама по себе.Врач может посоветовать понаблюдать и подождать, чтобы увидеть, исчезнет ли гранулема без лечения. Они осматривают его при регулярных осмотрах и убеждаются, что он заживает.
Если гранулема не проходит с течением времени, доступны следующие варианты:
- Нитрат серебра : Нанесение этого местного раствора может привести к высыханию, усадке и исчезновению гранулемы. Для этого может потребоваться несколько посещений. Нитрат серебра — наиболее распространенное лечение новорожденных.
- Жидкий азот : При этом ткань замерзнет и отпадет.
- Хирургическая нить : Врач может связать основание гранулемы хирургической нитью. Это прерывает кровоснабжение ткани, и она в конечном итоге отпадет.
- Хирургическое удаление : В конце концов, врач может аккуратно удалить ткань с помощью скальпеля или ножа.
Удаление пупочной гранулемы не вызывает дискомфорта или боли.
При контрольных визитах врач определит, правильно ли заживает гранулема или требуется дополнительное лечение.
Следуйте инструкциям врача при уходе за младенцем с гранулемой.
Некоторые инструкции могут включать:
- Часто менять подгузники . Содержание подгузника в чистоте и без влаги способствует заживлению и предотвращению инфекции.
- Размещение подгузника под пупком . Сверните верх подгузника спереди так, чтобы он оказался под пупком. Это поможет сохранить чистоту.
- Обливание детской губкой .Кожа ребенка, скорее всего, высохнет после принятия ванны с губкой, чем после того, как он будет замачиваться в ней. Когда область пупка сухая, гранулема заживает быстрее.
Пупочные гранулемы — частые аномалии у новорожденных. В большинстве случаев лечение обеспечит полное выздоровление без осложнений.
Обратитесь к врачу, если гранулема показывает какие-либо признаки инфекции или если она не заживает с течением времени.
.Распространенные заболевания новорожденных — HealthyChildren.org
Некоторые физические состояния особенно распространены в течение первых двух недель после рождения. Если вы заметили у своего ребенка что-либо из следующего, обратитесь к педиатру.
Вздутие живота
Живот у большинства младенцев обычно выпирает, особенно после обильного кормления. Однако между кормлениями они должны быть довольно мягкими. Если живот вашего ребенка опух и тверд, если у него не было дефекации более одного-двух дней или у него рвота, обратитесь к педиатру.Скорее всего, проблема связана с газами или запором, но это также может указывать на более серьезную проблему с кишечником.
Родовые травмы
Младенцы могут получить травму во время родов, особенно если роды особенно продолжительны или трудны, или когда младенцы очень большие. В то время как новорожденные быстро восстанавливаются после некоторых из этих травм, другие сохраняются дольше. Довольно часто травма представляет собой сломанную ключицу, которая быстро заживает, если рука на этой стороне остается относительно неподвижной.Кстати, через несколько недель на месте перелома может образоваться небольшая шишка, но не беспокойтесь; это положительный признак того, что формируется новая кость, чтобы залечить травму.
Мышечная слабость — еще одна распространенная родовая травма, вызванная во время родов давлением или растяжением нервов, прикрепленных к мышцам. Эти мышцы, обычно ослабленные на одной стороне лица, плече или руке, обычно возвращаются в норму через несколько недель. А пока попросите своего педиатра показать вам, как кормить грудью и держать ребенка на руках, чтобы способствовать заживлению.
Синий малыш
У младенцев могут быть слегка посиневшие руки и ноги, но это не может быть поводом для беспокойства. Если их руки и ноги посинели от холода, они должны снова стать розовыми, как только станут теплыми. Иногда лицо, язык и губы могут немного посинеть, когда новорожденный сильно плачет, но как только он успокоится, его цвет в этих частях тела должен быстро вернуться к норме. Однако стойкая синяя окраска кожи, особенно при затрудненном дыхании и затрудненном кормлении, является признаком того, что сердце или легкие не работают должным образом, и ребенок не получает достаточно кислорода в крови.Немедленная медицинская помощь необходима.
Кашель
Если ребенок пьет очень быстро или впервые пытается пить воду, он может кашлять и немного шипеть; но этот тип кашля должен прекратиться, как только он приспособится к привычному режиму кормления. Это также может быть связано с тем, насколько сильно или быстро выходит молоко кормящей матери. Если он постоянно кашляет или часто давится во время кормления, обратитесь к педиатру. Эти симптомы могут указывать на основную проблему в легких или пищеварительном тракте.
Чрезмерный плач
Все новорожденные плачут, часто без видимой причины. Если вы убедились, что ваш ребенок накормлен, отрыгивает, согревает и одет в чистую пеленку, лучшая тактика, вероятно, — держать его и говорить или петь с ним, пока он не остановится. В этом возрасте нельзя «испортить» ребенка, уделяя ему слишком много внимания. Если это не поможет, плотно заверните его в одеяло.
Вы привыкнете к обычному плачу вашего ребенка. Если это когда-либо звучит странно — например, как крик боли — или если оно сохраняется в течение необычно длительного времени, это может означать медицинскую проблему.Позвоните педиатру и спросите совета.
Щипцы Метки
Когда щипцы используются для помощи во время родов, они могут оставлять красные следы или даже поверхностные царапины на лице и голове новорожденного в местах, где металл прижимается к коже. Обычно они исчезают в течение нескольких дней. Иногда в одной из этих областей появляется плотная плоская шишка из-за незначительного повреждения ткани под кожей, но это тоже обычно проходит в течение двух месяцев.
Желтуха
Кожа многих здоровых новорожденных имеет желтоватый оттенок, известный как желтуха.Это вызвано накоплением в крови ребенка химического вещества, называемого билирубином. Чаще всего это происходит, когда незрелая печень еще не начала эффективно выполнять свою работу по удалению билирубина из кровотока (билирубин образуется в результате нормального разложения эритроцитов в организме). Хотя у младенцев часто наблюдается легкая форма желтухи, которая безвредна, она может стать серьезным заболеванием, когда билирубин достигает того уровня, который педиатр считает очень высоким. Хотя желтуха вполне поддается лечению, если уровень билирубина очень высок и не лечится эффективно, в некоторых случаях это может даже привести к поражению нервной системы или головного мозга, поэтому состояние необходимо проверять и лечить соответствующим образом.Желтуха чаще встречается у новорожденных, находящихся на грудном вскармливании, чаще всего у тех, кто плохо кормит грудью; Кормящие матери должны кормить грудью не менее восьми-двенадцати раз в день, чтобы вырабатывать достаточно молока и поддерживать низкий уровень билирубина.
Желтуха сначала появляется на лице, затем на груди и животе и, наконец, в некоторых случаях на руках и ногах. Белки глаз также могут быть желтыми. Педиатр осмотрит ребенка на предмет желтухи, и, если она подозревает, что она может присутствовать — основываясь не только на количестве желтого на коже, но также на возрасте ребенка и других факторах — он может назначить анализ кожи или крови. окончательно диагностировать состояние.Если желтуха развивается до того, как ребенку исполнится двадцать четыре часа, тест на билирубин всегда необходим для постановки точного диагноза. В возрасте трех-пяти дней новорожденных должен осмотреть врач или медсестра, поскольку именно в это время уровень билирубина наиболее высок; по этой причине, если младенца выписывают до того, как ему исполнится семьдесят два часа, его должен осмотреть педиатр в течение двух дней после выписки. Некоторых новорожденных нужно осмотреть еще раньше, в том числе:
- Пациенты с высоким уровнем билирубина перед выпиской из больницы
- Рано родившиеся (более чем за две недели до положенного срока)
- Те, у кого желтуха присутствует в первые двадцать четыре часа после рождения
- Те, кто плохо кормит грудью
- Пациенты со значительными синяками и кровотечением под кожей головы, связанными с родами
- Те, у кого есть родитель или брат или сестра, у которых был высокий уровень билирубина и которые прошли курс лечения от него
Когда врач определяет, что желтуха присутствует и нуждается в лечении, уровень билирубина можно снизить, поместив ребенка под специальные лампы, когда он раздевается — в больнице или дома.Его глаза будут закрыты, чтобы защитить их во время светотерапии. Этот вид лечения может предотвратить пагубные последствия желтухи. У младенцев, находящихся на грудном вскармливании, желтуха может длиться более двух-трех недель; у тех, кто находится на искусственном вскармливании, большинство случаев желтухи проходит к двухнедельному возрасту.
Летаргия и сонливость
Каждый новорожденный большую часть времени проводит во сне. Если он просыпается каждые несколько часов, хорошо ест, выглядит довольным и часть дня бодрствует, то в остальное время для него совершенно нормально спать.Но если он редко бодрствует, не просыпается самостоятельно для кормления или кажется слишком усталым или незаинтересованным в еде, вам следует проконсультироваться со своим педиатром. Эта летаргия — особенно если это внезапное изменение его обычного поведения — может быть симптомом серьезного заболевания.
Респираторный дистресс
Вашему ребенку может потребоваться несколько часов после рождения, чтобы сформировать нормальный режим дыхания, но тогда у него больше не должно возникнуть проблем. Если кажется, что он дышит необычным образом, чаще всего это связано с закупоркой носовых ходов.Использование физиологических капель для носа с последующим использованием шприца с грушей — вот что может потребоваться для решения проблемы; оба доступны без рецепта во всех аптеках.
Однако, если у вашего новорожденного появляются какие-либо из следующих предупреждающих знаков, немедленно сообщите об этом своему педиатру:
- Учащенное дыхание (более шестидесяти вдохов за одну минуту), хотя помните, что младенцы обычно дышат быстрее, чем взрослые.
- Втягивание (втягивание мышц между ребрами при каждом вдохе так, чтобы ребра торчали наружу)
- Расширение носа
- Кряхтение при дыхании
- Стойкая синяя окраска кожи
Информация, содержащаяся на этом веб-сайте, не должна использоваться в качестве замены медицинской помощи и рекомендаций вашего педиатра.Ваш педиатр может порекомендовать различные варианты лечения в зависимости от индивидуальных фактов и обстоятельств.
.Желтуха новорожденных — Лечение — NHS
Поговорите со своей акушеркой, медработником или терапевтом, если у вашего ребенка развивается желтуха. Они смогут оценить, нужно ли лечение.
Лечение обычно требуется только в том случае, если у вашего ребенка высокий уровень вещества, называемого билирубином, в крови, поэтому необходимо провести тесты, чтобы проверить это.
См. Раздел «Диагностика желтухи у младенцев» для получения дополнительной информации об используемых тестах.
Большинство детей с желтухой не нуждаются в лечении, так как уровень билирубина в их крови низкий.
В этих случаях состояние обычно улучшается в течение 10–14 дней и не причиняет вреда вашему ребенку.
Если лечение не требуется, вам следует продолжать регулярно кормить ребенка грудью или из бутылочки, при необходимости будя его для кормления.
Если состояние вашего ребенка ухудшится или не исчезнет через 2 недели, обратитесь к акушерке, патронажной сестре или терапевту.
Желтуха новорожденных может длиться более 2 недель, если ваш ребенок родился преждевременно или находится на исключительно грудном вскармливании. Обычно состояние улучшается без лечения.
Но если состояние длится так долго, могут быть рекомендованы дополнительные тесты, чтобы проверить наличие каких-либо основных проблем со здоровьем.
Если желтуха вашего ребенка не улучшается со временем или анализы показывают высокий уровень билирубина в крови, его можно госпитализировать и лечить с помощью фототерапии или обменного переливания крови.
Эти методы лечения рекомендуются для снижения риска редкого, но серьезного осложнения желтухи новорожденных, называемого ядерной желтухой, которое может вызвать повреждение головного мозга.
Фототерапия
Фототерапия — это лечение с использованием специального света (не солнечного света).
Иногда его используют для лечения желтухи новорожденных путем снижения уровня билирубина в крови вашего ребенка за счет процесса, называемого фотоокислением.
Фотоокисление добавляет к билирубину кислород, поэтому он легко растворяется в воде. Это облегчает разрушение печени вашего ребенка и удаление билирубина из крови.
Существует 2 основных типа фототерапии.
- обычная фототерапия — когда вашего ребенка кладут под галогенную или люминесцентную лампу с закрытыми глазами
- фиброоптическая фототерапия — когда ваш ребенок лежит на одеяле с оптоволоконными кабелями; свет проходит через оптоволоконные кабели и падает на спину вашего ребенка
В обоих методах фототерапии цель состоит в том, чтобы максимально освещать кожу ребенка.
В большинстве случаев сначала используется обычная фототерапия, хотя фиброоптическая фототерапия может использоваться, если ваш ребенок родился преждевременно.
Эти виды фототерапии обычно прекращаются на 30 минут каждые 3-4 часа, чтобы вы могли покормить своего ребенка, сменить ему подгузник и пообнимать его.
Если желтуха вашего ребенка не улучшается после традиционной или фиброоптической фототерапии, может быть предложена непрерывная множественная фототерапия.
Это предполагает одновременное использование нескольких источников света и часто волоконно-оптического покрытия.
Лечение не прекращается во время непрерывной множественной фототерапии.
Вместо этого молоко, сцеженное из груди заранее, можно вводить через зонд в желудок ребенка или вводить жидкость в одну из вен (внутривенно).
Во время фототерапии будет контролироваться температура вашего ребенка, чтобы убедиться, что он не слишком горячий, а также будут проверяться признаки обезвоживания.
Внутривенное введение жидкости может потребоваться, если ваш ребенок обезвоживается и не может пить достаточное количество жидкости.
Уровни билирубина будут проверяться каждые 4-6 часов после начала фототерапии, чтобы проверить, работает ли лечение.
Как только уровень билирубина у вашего ребенка стабилизируется или начнет падать, его будут проверять каждые 6–12 часов.
Фототерапия будет прекращена, когда уровень билирубина упадет до безопасного уровня, что обычно занимает день или два.
Фототерапия обычно очень эффективна при желтухе новорожденных и имеет мало побочных эффектов, хотя у вашего ребенка может появиться временная сыпь и диарея.
Обменное переливание
Если у вашего ребенка очень высокий уровень билирубина в крови или фототерапия неэффективна, ему может потребоваться полное переливание крови, известное как обменное переливание.
Во время обменного переливания кровь вашего ребенка будет удалена через тонкую пластиковую трубку, помещенную в кровеносные сосуды пуповины, рук или ног.
Кровь заменяется кровью подходящего подходящего донора (человека с той же группой крови).
Поскольку новая кровь не будет содержать билирубина, общий уровень билирубина в крови вашего ребенка будет быстро падать.
Ваш ребенок будет находиться под пристальным наблюдением на протяжении всего процесса переливания, который может занять несколько часов. Мы будем лечить любые проблемы, которые могут возникнуть, например кровотечение.
Кровь вашего ребенка будет проверена в течение 2 часов после лечения, чтобы убедиться, что лечение прошло успешно.
Если уровень билирубина в крови вашего ребенка остается высоким, возможно, процедуру придется повторить.
Прочие виды лечения
Если желтуха вызвана основной проблемой со здоровьем, например инфекцией, ее обычно необходимо лечить.
Если желтуха вызвана резус-болезнью (когда у матери резус-отрицательная кровь, а у ребенка резус-положительная кровь), можно использовать внутривенный иммуноглобулин (ВВИГ).
Внутривенный иммуноглобулин обычно используется только в том случае, если одна только фототерапия не сработала, а уровень билирубина в крови продолжает расти.
Узнайте больше о лечении резус-инфекции с помощью ВВИГ.
Последняя проверка страницы: 4 сентября 2018 г.
Срок следующей проверки: 4 сентября 2021 г.
Анализы и проверки новорожденных
В часы, дни и недели после рождения вашему ребенку предстоит пройти несколько плановых анализов и обследований, чтобы убедиться, что он здоров и все в порядке. Вот краткое описание того, чего ожидать и что будут искать акушерка и врач при проведении анализов.Количество тестов и экзаменов может показаться настораживающим, но не волнуйтесь. Все дети, рожденные в больнице, родильном доме или дома, будут проходить одинаковые проверки.
Какие первые анализы пройдут моему ребенку?
Вашему малышу предстоит пройти несколько проверок и обследований в первые часы его жизни.Первая — это оценка по шкале Апгар, которую ваша акушерка записывает через одну минуту, а затем через пять минут после рождения вашего ребенка (NICE 2014).Ваша акушерка может провести этот тест, наблюдая за цветом кожи, дыханием, поведением, активностью и позой вашего ребенка. Это скажет ей, есть ли у вашего ребенка какие-либо неотложные проблемы, требующие медицинской помощи (NICE 2014).
С большинством младенцев все в порядке, или, возможно, просто нужно какое-то время под присмотром. Если вашему ребенку действительно нужна помощь, ваша акушерка может дать ему немного воздуха или прочистить его дыхательные пути, чтобы помочь ему дышать (NICE 2014).
Примерно через час после родов, после того, как вы прижались к ребенку и, в идеале, немного коснулись кожи, ваша акушерка также будет:
- взвешивать вашего ребенка
- проверять его температуру
- измерять окружность головы (NICE 2014)
Эти измерения позже будут добавлены к его диаграммам развития в его красную книгу (личная карта здоровья ребенка). Лечащий врач передаст вам красную книгу вашего ребенка незадолго до или после рождения ребенка.
В это время врач или акушерка также предложат дать вашему ребенку дозу витамина К, чтобы защитить его от кровотечения, вызванного дефицитом витамина К (ВКДБ) (NHS 2018a).
Что такое обследование новорожденного?
Обследование новорожденного — это полный осмотр вашего ребенка на предмет любых проблем или состояний. Медицинский работник предложит осмотреть вашего ребенка в течение 72 часов после его рождения (NHS 2018c, NICE 2015). Это дает вашему ребенку время приспособиться к внешнему миру и означает, что он сможет быстро получить лечение в маловероятном случае обнаружения каких-либо проблем.Если ваш ребенок родился в больнице или родильном доме, акушерка или педиатр обычно осматривают вашего ребенка, прежде чем вы оба отправитесь домой. Если у вас были домашние роды, осмотр новорожденного может провести ваша акушерка или терапевт.
Обследование будет проводиться в присутствии вас и, в идеале, вашего партнера, чтобы вы могли задавать вопросы по ходу дела (NHS 2018c, NICE 2015). Медицинский работник, проводящий обследование, может задать вам вопросы об истории болезни вашей семьи. Так что сейчас самое время упомянуть о любых детских заболеваниях в вашей семье или в семье вашего партнера, например о экземе или астме.
Ваша акушерка или врач осмотрят вашего ребенка с головы до пят, поэтому перед частью осмотра его нужно будет раздеть (NHS 2018c).
Голова
Врач или акушерка оценит форму и размер головы вашего ребенка (NHS 2018c, NICE 2015). Сплющенная или деформированная голова — обычное явление у новорожденных. Если у вас были вагинальные роды, легкое давление, которое возникает, когда вашего ребенка проталкивают через родовые пути, могло привести к деформации головы вашего ребенка.
Голова вашего ребенка может образоваться подобным образом, потому что между костями его черепа есть мягкие точки, называемые родничками. Это выровняется по мере того, как мягкие точки смыкаются, а кости в его голове встречаются и соединяются. Ваш врач или акушерка проверит эти уязвимые места.
Если вашему ребенку нужна была помощь при рождении с помощью щипцов или щипцов, существует небольшой риск появления синяков на его голове или кости черепа (цефалгематома). Они скоро исчезнут, но спросите свою акушерку, беспокоитесь ли вы о них (NHS 2018a).
Уши и глаза
Ваша акушерка уже посмотрела вашему ребенку в глаза, чтобы проверить наличие очевидных проблем при рождении. Во время медицинского осмотра новорожденного ваш врач или акушерка направит свет офтальмоскопа в глаза вашему ребенку, чтобы проверить, есть ли у него нечто, называемое красным рефлексом (NHS 2018f). Это похоже на эффект красных глаз от вспышки камеры. Проверка наличия у вашего ребенка этого рефлекса помогает врачу или акушерке исключить определенные заболевания глаз, например катаракту (NHS 2018f).
Ваш терапевт также осмотрит глаза вашего ребенка в возрасте от шести до восьми недель. Это может быть совмещено с послеродовой проверкой (NHS 2016b).
Если вы беспокоитесь о зрении вашего ребенка в любое время, сообщите об этом своему врачу или патронажной сестре.
Получите советы о том, как следить за зрением ребенка по мере его роста.
Рот
Ваш врач или акушерка засунет палец в рот вашего ребенка, чтобы убедиться, что нёбо (нёбо) в порядке и его сосательный рефлекс работает (Tidy 2016a).Разрыв в небе, называемый волчьей пастью, потребует хирургического вмешательства и может затруднить кормление.
Узнайте больше о том, какую поддержку вы получите, если у вашего ребенка диагностирована волчья пасть.Ваш врач или акушерка могут также проверить язык вашего ребенка на наличие уздечки языка. Это происходит, когда его язык остается более прикрепленным ко дну рта, чем должен быть, ограничивая движения. Его можно проверить только в том случае, если у вашего ребенка постоянные проблемы с прикладыванием к груди (NICE 2015).
Узнайте, как уздечка языка может повлиять на кормление ребенка и как это лечить.
Сердце
Ваш врач или акушерка послушают сердце вашего ребенка с помощью стетоскопа. Это поможет ей определить любые потенциальные проблемы с сердцем и проверить, есть ли у вашего ребенка шум в сердце (дополнительный или необычный звук, издаваемый сердцем) (PHE 2017, Tidy 2016a).
Постарайтесь не беспокоиться, если ваша акушерка или врач обнаружит шум в сердце. Это часто встречается у новорожденных и может быть вызвано тем, как сердце вашего ребенка адаптируется к миру за пределами вашей матки (PHE, 2014).Подавляющее большинство детей с сердечными шумами не имеют проблем с сердцем (Archer 2015). Но ваш врач или акушерка могут организовать повторный осмотр через шесть — восемь недель (Roy et al 2017).
Ваша акушерка или врач также измерит пульс в паху вашего ребенка (бедренный пульс), чтобы проверить наличие пороков сердца. Некоторые больницы также предлагают проверить, сколько кислорода в крови вашего ребенка (уровень насыщения кислородом). Ваш врач или акушерка проведут этот тест, поместив зонд на пальцы рук и ног ребенка.
Легкие
Ваш врач или акушерка послушают дыхание вашего ребенка с помощью стетоскопа и убедитесь, что оба его легких работают правильно (Tidy 2016a).
Гениталии
Детские гениталии часто опухшие и темного цвета в первые несколько дней. Не о чем беспокоиться. Это может быть связано с выбросом гормонов, переданным от вас к ребенку еще до его рождения. Или это может быть скопление лишней жидкости в его теле, что часто бывает у младенцев.
У мальчиков проверяют мошонку на наличие неопущенных яичек (NHS 2018c, PHE 2017).
Если у вашего ребенка неопустившееся яичко, скорее всего, яичко опускается само до того, как ему исполнится шесть месяцев. По этой причине врачи обычно откладывают начало лечения. Однако, если яичко вашего ребенка не опускается в течение шести месяцев, ваш врач, вероятно, порекомендует операцию по перемещению яичка вниз (NHS 2018c, PHE 2017).
Пенис вашего ребенка также будет проверен, чтобы убедиться, что отверстие находится на кончике полового члена, а не на его нижней стороне.
Врач или акушерка проверит ягодицу вашего ребенка, чтобы убедиться, что отверстие в его заднем проходе в норме. Они, вероятно, спросят, не было ли у вашего ребенка мочи или выделений темного цвета (меконий) (NICE 2014, Tidy 2016a).Кожа
Кожа вашего ребенка будет проверена на наличие родинок (Tidy 2016a), в том числе:
- следы аиста: красноватые или фиолетовые отметины V-образной формы, которые могут появиться на веках вашего ребенка, посередине его лба или задняя часть его шеи.
- синие пятна (врожденный кожный меланоцитоз): синеватое пятно более темного пигмента, чаще всего на пояснице или ягодицах. Раньше они были известны как монгольские синие пятна, и вы до сих пор можете слышать, как их называют этим именем.
- марки клубники: выпуклые красные области
Большинство родинок совершенно безвредны и исчезают в детстве. Если вы беспокоитесь, обратитесь за советом к врачу.
Руки и ступни
Врач или акушерка проверит руки, кисти, ножки и ступни вашего ребенка.Его пальцы рук и ног будут пересчитаны и проверены на наличие лямок.
Ладони вашего ребенка будут проверены на наличие двух складок, называемых ладонными складками, пересекающих их. Около четырех процентов населения имеет только одну ладонную складку на одной руке, и еще реже бывает одна линия на обеих руках (Sharma and Sharma 2011).
Одиночные складки ладоней иногда связаны с синдромом Дауна (Tidy 2016a). Но в маловероятном случае, если у вашего ребенка будет синдром Дауна, будут и другие явные физические признаки (Tidy 2016b).
Врач или акушерка осмотрит ступни и лодыжки вашего ребенка. Это необходимо для проверки косолапости (косолапости), когда передняя половина стопы поворачивается внутрь и вниз. Возможно, вы уже знаете, что у вашего ребенка косолапость, если это было показано на УЗИ.
Узнайте больше о косолапости и способах ее лечения.
Позвоночник
Ваш врач или акушерка посмотрит, насколько прямой позвоночник у вашего ребенка. У младенцев довольно часто бывает крошечная ямочка у основания позвоночника, называемая крестцовой ямочкой (Tidy 2016a).В большинстве случаев это не вызовет проблем. Иногда глубокая крестцовая ямка может указывать на проблемы с нервами вашего ребенка в нижней части спинного мозга.
Если у вашего ребенка глубокая крестцовая ямка, его проверит на предмет наличия других симптомов нервных расстройств, таких как слабость в ногах, холодные и посинение ступней, а также трудности с мочеиспусканием и мочеиспусканием.
Бедра
Ваш врач или акушерка осторожно пошевелит бедрами вашего ребенка, чтобы проверить стабильность суставов (PHE 2017, Tidy 2016a). Она широко раздвинет его ноги, а потом согнет и разогнет их.Если ваш врач или акушерка обнаружит какую-либо нестабильность, она проведет дополнительные тесты, чтобы проверить наличие проблем с бедром.
Рефлексы
У вашего новорожденного ребенка есть несколько рефлексов, таких как сосание, укоренение и хватание. Ваш врач или акушерка проверит их, убедив вашего ребенка проявить свои рефлексы (PHE 2017).
Наиболее часто проверяемым рефлексом во время обследования является рефлекс Моро (также называемый рефлексом испуга). Голова вашего ребенка может мягко и безопасно упасть на небольшое расстояние.Он ответит, вскинув обе руки с разведенными пальцами и вытянутыми ногами. Он также может немного поплакать. Будьте уверены, с вашим малышом все будет в порядке, и его ответы просто показывают, что все в порядке.
Проверка желтухи
Ваш врач или акушерка осмотрит вашего ребенка на наличие признаков желтухи. Это распространенное заболевание, при котором кожа младенцев приобретает желтоватый оттенок. Большинство случаев проходят сами по себе в течение 10-14 дней, но если анализы покажут, что у вашего ребенка много билирубина (вещества, вызывающего желтуху) в крови, ему могут быть назначены световые процедуры (фототерапия) для его уменьшения (NHS 2015).
Существуют разные уровни лечения, в зависимости от того, насколько желтуха у вашего ребенка. Прочтите нашу статью о желтухе для получения дополнительной информации.
Имейте в виду, что скрининговые тесты не могут выявить все проблемы. Но если у вашего ребенка действительно есть проблема, обнаруженная во время осмотра новорожденного, раннее выявление ее дает много преимуществ. Ваш врач или акушерка должны предоставить вам информацию о предполагаемой проблеме и ответить на любые ваши вопросы.
Вам также должны предложить совет о том, где найти дополнительную информацию и поддержку.Ваш врач или акушерка сразу же сообщат вам, если у нее возникнут какие-либо опасения, и посоветуют, что может произойти дальше. Вашему ребенку могут потребоваться дополнительные анализы, или его могут направить непосредственно на лечение к специалисту.
Какие еще тесты будут проходить у моего ребенка в первые шесть недель?
Проверка слухаВаш ребенок может пройти проверку слуха вскоре после рождения в больнице, общественной клинике или дома (NHS 2018b, PHE 2017). Это называется автоматизированным тестом отоакустической эмиссии (AOAE).Это займет всего несколько минут и не повредит вашему ребенку.
Если тест не показывает однозначный результат, вас могут попросить вернуться для другого теста. Это не обязательно означает, что есть проблема. Ваш ребенок мог быть обеспокоен, когда тест был впервые проведен, или в его ухе могла быть жидкость или временная закупорка. Или во время просмотра мог быть фоновый шум (NHS 2018b).
Узнайте больше о том, что происходит во время второго теста слуха, в нашей статье о слухе ребенка.
Укол в пятку
Следующим стандартным тестом, который предстоит пройти вашему ребенку, будет укол в пятку. Это будет происходить через пять-восемь дней после родов, обычно дома (PHE 2017). Ваша акушерка проведет этот тест. Она возьмет небольшое количество крови из пятки вашего ребенка.
Этот образец крови будет проверен на соответствие следующим условиям. Эти состояния встречаются редко, и раннее обнаружение даст вашему ребенку наилучшие шансы на успешное лечение:
- Унаследованное состояние, называемое фенилкетонурией (ФКУ), которое влияет на метаболизм белков.
- Муковисцидоз, поражающий легкие и пищеварительную систему.
- MCADD, состояние, которое влияет на то, как организм превращает жир в энергию.
- Серповидно-клеточная анемия, генетическое заболевание крови.
- Недостаточность щитовидной железы.
- Гомоцистинурия, наследственное нарушение обмена веществ.
- Болезнь мочи, вызванная кленовым сиропом, глутаровая ацидурия типа 1 и изовалериановая ацидемия — все это наследственные заболевания, при которых организм не может перерабатывать определенные белковые постройки (аминокислоты) (NHS 2018e, PHE 2014).
Ваш ребенок может немного плакать, когда берется кровь, но он очень быстро поправляется, если обнимать.
Вы получите результаты теста на пятку к тому времени, когда вашему ребенку исполнится восемь недель. Вы либо получите письмо, либо с вами свяжется медицинский работник. В том маловероятном случае, если у вашего ребенка есть какое-либо из этих состояний, его направят к специалисту, который проведет дальнейшие исследования и спланирует его лечение.
Обзор от десяти до 14 дней
Ваш патронажный врач посетит вас дома через 10–14 дней после родов.Она осмотрит вашего ребенка с ног до головы и спросит вас о вашем физическом и эмоциональном здоровье (NHS 2016a).
Это идеальное время, чтобы обсудить любые проблемы, которые могут возникнуть у вас с рождения. Если у вас ее еще нет, она также даст вам красную книгу вашего ребенка (личную карту здоровья ребенка).
Медицинское обслуживание после родов
Медицинский патрон Пенни Лейзелл объясняет, кто будет оказывать вам профессиональную поддержку после родов. Другие видео с младенцами Осмотр от шести до восьми недельСледующий скрининговый тест, который вы и ваш ребенок пройдете, будет с шести до восемь недель, и его можно совмещать с послеродовым осмотром у врача (NHS 2016b).
Если до этого момента у вас возникли какие-либо опасения по поводу вашего ребенка, без колебаний позвоните своей акушерке, патронажной сестре или врачу. Ваша акушерка также предоставит вам информацию о признаках и симптомах, на которые следует обратить внимание у вашего новорожденного, и о том, к кому обратиться за помощью.
Когда вашему ребенку исполнится восемь недель, вам также предложат первый набор прививок, чтобы защитить его от распространенных инфекционных заболеваний. Узнайте, от чего они защищают, в нашей таблице прививок.
Последний раз отзыв: июнь 2020 г.
Список литературы
Лучник.2015. Шумы в сердце у детей. DynaMed Plus. www.dynamed.com [по состоянию на октябрь 2018 г.]
iHV. 2017. Почему патронажная сестра? Визитный Институт Здоровья. https://ihv.org.uk/ [по состоянию на июнь 2018 г.]
NHS. 2015. Желтуха новорожденных . NHS Choices, Health A-Z. www.nhs.uk [по состоянию на июнь 2018 г.]
NHS. 2016a. Услуги и поддержка родителей . NHS Choices, Health A-Z. www.nhs.uk [Доступ в июле 2018 г.]
NHS. 2016b. Послеродовой осмотр через шесть недель .NHS Choices, Health A-Z. www.nhs.uk [Доступ в декабре 2018 г.]
NHS. 2017. Знакомство с новорожденным . NHS Choices, Health A-Z. www.nhs.uk [дата обращения: апрель 2018 г.]
NHS. 2018b. Проверка слуха новорожденных . NHS Choices, Health A-Z. www.nhs.uk [дата обращения: апрель 2018 г.]
NHS. 2018c. Физикальное обследование новорожденных . NHS Choices, Health A-Z. www.nhs.uk [Проверено в апреле 2018 г.]
NHS 2018d. Неопущенные яички . NHS Choices, Health A-Z.www.nhs.uk [Проверено в октябре 2018 г.] NHS. 2018e. Пятно крови новорожденных . NHS Choices, Health A-Z. www.nhs.uk [дата обращения: апрель 2018 г.]
NHS. 2018f. Проверка зрения для детей . NHS Choices, Health A-Z. www.nhs.uk [Проверено в сентябре 2018 г.]
NICE. 2014. Уход за здоровыми женщинами и младенцами в родах. Последнее обновление: февраль 2017 г. Национальный институт здравоохранения и повышения квалификации, Клинические рекомендации 190. www.nice.org.uk [Доступно в апреле 2018 г.]
NICE.2015. Послеродовой уход до 8 недель после родов . Последнее обновление: февраль 2015 г. Национальный институт здравоохранения и качества ухода, Клинические рекомендации, 37. www.nice.org.uk [Доступно в апреле 2018 г.]
PHE 2017. Скрининговые тесты для вас и вашего ребенка . Общественное здравоохранение Англии. www.gov.uk/government/organisations/public-health-england [по состоянию на апрель 2018 г.]
Рой Р., Кларк П., Дэниэлс Р. и др. 2017. Шумы в сердце: информация для родителей / опекунов. Детская больница Дженни Линд, больницы Норфолка и Норвичского университета.www.nnuh.nhs.uk [По состоянию на декабрь 2018 г.]
Sharma DK, Sharma V. 2011. Распространенность симианских, сиднейских и сувонских складок и их связь друг с другом, сторонами тела, руками, полом и аномалиями / заболеваниями / синдромами в население центральной Индии. Int J Morphol 29 (3): 1069-75
Tidy C. 2016a. Неонатальный осмотр . Patient.Info. https://patient.info [дата обращения: апрель 2018 г.]
Tidy C. 2016b. Синдром Дауна . Patient.Info. https: // пациент.info [Доступ в апреле 2018 г.]
,