«Мифы» о родничках у детей
Великие «мифы» ходят о родничках у новорожденных, которые зачастую распространяют сами врачи, в этой статье постараюсь их развеять, но сначала немного о том, что же это на самом деле этот РОДНИЧОК!Что такое роднички и из чего они состоят?
Череп новорожденного ребенка состоит из большого количества отдельных и быстрорастущих костей. Плоские кости черепа растут в центре и по краям. В месте встречи двух костей черепа образуется шов. Там где встречаются три и более кости черепа, образуется брешь в форме многоугольника. Такие бреши покрытые прочной соединительной тканью принято называть родничками.
Основой родничка является чрезвычайно прочная соединительная ткань, которая постепенно окостеневает по краям, что приводит к постепенному уменьшению размеров родничка и его полному закрытию.
У новорожденных детей есть 6 родничков: передний (наибольших размеров) задний (второй по величине), два сосцевидных и два клиновидных.
Основной ролью родничков является обеспечение эластичности черепа ребенка во время родов и в течение первых лет жизни. Благодаря родничкам кости черепа новорожденного ребенка остаются очень подвижными, а размеры черепа ребенка легко подстраиваются под размеры малого таза матери во время родов.
Какими должны быть роднички в норме?
Большой передний родничок обычно хорошо заметен и всегда вызывает большой интерес. С «нормальными размерами» и «сроками закрытия» большого родничка связано большое количество заблуждений, которые часто пугают неопытных родителей, а зачастую пугают сами врачи или волнующиеся родственники, друзья ( у детей которых было «не так»).
Вот некоторые из них:
— При рождении размеры большого родничка у всех детей одинаковы.
— На самом деле, нормальные размеры большого родничка сильно варьируют. Пределами нормы большого родничка у новорожденных детей считаются 0,5 см до 4 см.
— После рождения размеры родничка должны только уменьшаться, а увеличение родничка является признаком болезни.
-На самом деле, из-за быстрого развития головного мозга размеры большого родничка несколько увеличиваются в течение первых месяцев жизни ребенка.
—Существует определенный срок, когда большой родничок должен закрыться
-На самом деле, сроки закрытия большого родничка также индивидуальны, как и другие параметры развития ребенка (начало ходьбы, прорезывание зубов, начало связной речи).
Наблюдения за здоровыми детьми показали, что в 1% случаев большой родничок закрывается в три месяца, в год большой родничок закрыт примерно у 40% детей, а в два года у более чем 95% детей.
Но повторюсь еще раз, даже если родничок закрылся в 3 месяца или в 3 года, а при этом отсутствует какая либо клиника и по данным исследования головного мозга (НСГ,ТУС) все в норме,
-Чем меньше родничок при рождении, тем быстрее он закроется.
-На самом деле, между начальными размерами родничка и близостью момента его закрытия нет никакой прямо пропорциональной связи.
-Полное закрытие родника означат полную остановку роста черепа и проводит к повышению внутричерепного давления
— Кости черепа растут главным образом за счет увеличения их центральной части и расширения краев в области швов.
—Скорость закрытия родничка зависит от поступления в организм ребенка кальция и витамина D
— На самом деле скорость зарастания родничков от этого ни как не зависит, т.к. данный процесс заложен на генетическом уровне, поэтому рекомендации врачей о том, что при быстрозарастающем родничке из рациона надо убрать продукты содержащие кальций, либо наоборот их увеличить при не зарастающем родничке не имеют ни какой основы. Повлиять на скорость закрытия родничка у здоровых детей невозможно.
Повлиять на скорость закрытия родничка у здоровых детей невозможно.
Внешний вид большого родничка у здорового ребенка
Внешне большой родничок у здорового ребенка выглядит как пульсирующий либо не пульсирующий ромбовидный слегка запавший или слега выпуклый участок кожи головы.
Родничок ребенка не требует никакого специального ухода или защиты. Область родничка можно смело мыть во время купания ребенкаю
Акцентирую внимание, что слегка запавший родничок это норма (особенно если ребенок спокоен или спит), точно так же нормой является несколько выполненный родничок и это может наблюдаться при плаче, натуживании ребенка.
★ Клиновидный родничок — анатомия .. Информация
Пользователи также искали:
большой родничок размеры,
нет родничка у новорожденного,
раннее закрытие родничка,
рано закрылся родничок,
размеры родничка таблица,
родничок у взрослого,
впавший родничок,
запавший родничок,
родничок,
родничка,
размеры,
большой родничок размеры,
рано закрылся родничок,
раннее закрытие родничка,
нет родничка у новорожденного,
запавший родничок,
родничок у взрослого,
размеры родничка таблица,
Клиновидный,
большой,
рано,
закрылся,
раннее,
закрытие,
новорожденного,
запавший,
взрослого,
таблица,
впавший,
впавший родничок,
Клиновидный родничок,
клиновидный родничок,
анатомия.
Советы доктора Комаровского: в каком возрасте у малыша должен закрыться родничок — Леди
В официальном профиле Евгения Комаровского в Инстаграм появился новый пост. Доктор процитировал часть рекомендаций из своей авторской книги по воспитанию и лечению малышей. На этот раз тема коснулась детского родничка, рассказывает Joinfo.com.
Закрытие родничка — признак роста ребенка
Если вы еще только готовитесь стать родителями или на ваших руках сейчас засыпает новорожденный, то данная рекомендация от украинского педиатра именно для вас. Что же такое родничок? Это, по словам медика, слабый и неокостеневший участок черепа. Всего родничков у человека шесть. Два из них расположены по срединной линии свода черепа, а остальные четыре — по бокам.
«Измерение размеров большого родничка проводят между средними точками противостоящих краев» (Орф. и пункт. автора сохранены, прим. Ред.), — пишет доктор Комаровский.
Со временем небольшие отверстия на голове малыша закрываются или, так сказать, затягиваются. Если данный процесс происходит, то это явный признак хорошего обмена веществ в организме ребенка и роста костной ткани. Стоит отметить, что сроки закрытия большого родничка очень индивидуальны. Как правило, это происходит между 10 и 14 месяцем жизни.
Однако, есть случаи когда роднички закрываются и на третий месяц, или наоборот аж на 18. И это абсолютно нормально. Родителям не стоит паниковать и думать, что именно с их малышом что-то не так. При условии, что в это же время ваш ребенок чувствует себя отлично: он активен и абсолютно здоров. Если же длительное незакрытие родничка действительно сопровождается еще и повышенной температурой, либо плохим сном или питанием малыша, то просто напросто обратитесь к врачу, который проведет осмотр новорожденного и озвучит свои рекомендации.
Напомним, не так давно Евгений Олегович делился в социальной сети Инстаграм 10-ю правилами здорового сна для молодых родителей. Врач подробно объяснил, как необходимо заботиться о малыше в течение дня, чтобы в темное время суток он не капризничал.
Врач подробно объяснил, как необходимо заботиться о малыше в течение дня, чтобы в темное время суток он не капризничал.
Фото: doctor_komarovskiy
Родничок
Из ненаписанных и неизданных инструкций к младенцам
Краткое изложение по пунктам для тех кому не хочется читать «простыню лонгрида»:
1. Родничков много
2. Большой родничок может иметь размер 0,6-3,6 см
3. Закрывается большой родничок в норме в возрасте от 3 до 24 месяцев!
4. Наличие большого родничка, а также его позднее закрытие не являются 100% признаком рахита
Что такое родничок?
Родничок — это неокостеневшие участки черепа ребенка. Когда малыш еще совсем крошечный и находится в утробе матери, его череп напоминает — и по виду, и по консистенции — целлулоидный шарик для пинг-понга. Потом, постепенно, головенка растет и мягкие «перепончатые» ткани-кости черепа начинают твердеть. Однако, к родам этот процесс не заканчивается. Ребенок рождается с черепом, в котором плотные косточки соединены «перепончатыми» участками — родничками.
Зачем нужен родничок
Роднички — их много, на самом деле! — нужны для 2 вещей:
— для благополучного рождения. Голова большая, в ней ценные мозги, а родовой канал… ну, он может растягиваться, конечно, но не бесконечно же! В общем, вспомните процесс зачатия, сравните диаметр головы ребенка и.. хммм… орудия зачатия — и прослезитесь в благоговении перед чудесами эволюции. Я, например, до сих пор не могу поверить, что дети умудряются рождаться естественным путем уже не первую тысячу лет. Чудо, как оно есть. Я серьезно.
Но, возвращаясь к родничку — чтобы твердая голова ребенка пролезла через родовой канал, нужно, чтобы она могла в самые решающие моменты «сжиматься». И тут на помощь приходят неопреновые вставки неотвердевшие участки черепа, числом 6 штук: передний (большой) и задний (малый), два сосцевидных и два клиновидных. Плюс еще незакостеневшие швы черепа. Тот родничок, что щупают врачи — это передний родничок, самый большой и наглядный. Проведите по нему пальцами вдоль и назад, к шейке — и, если у вас в руках новорожденный, нащупаете задний родничок, он же малый. Сосцевидные и клиновидные роднички нащупать сложнее, их обычно и не оценивают.
Тот родничок, что щупают врачи — это передний родничок, самый большой и наглядный. Проведите по нему пальцами вдоль и назад, к шейке — и, если у вас в руках новорожденный, нащупаете задний родничок, он же малый. Сосцевидные и клиновидные роднички нащупать сложнее, их обычно и не оценивают.
— для роста головного мозга. Мозг растет. И ему место нужно! Поэтому твердая костяная коробка будет расти вместе с мозгом, в том числе, за счет постепенно — очень постепенно! — отвердевающих родничков и швов
Варианты нормального родничка
НОРМАЛЬНЫЙ родничок может быть:
— большим
— маленьким
— слегка пульсирующим в такт ударам сердца (это вены, которые там, внутри черепа, пульсируют и колеблется тонкая пленка родничка)
— немного выбухающим, особенно на фоне громкого крика
— слегка западающим, особенно во сне
Два последних варианта являются нормой только в том случае, если эти выбухания-западания носят временный характер и не сопровождаются никакими другими симптомами (рвота, понос, температура, отказ от еды и т.д.)
Когда закрывается родничок
Родничок может закрыться в 3 месяца — так ведет себя 1% всех детей. В 12 месяцев он закрыт у 38% детей и в 24 месяца — у 96% всех здоровых детей. Поэтому не беспокойтесь, родничок закроется. И скорость его закрытия будет определяться, в первую очередь, наследственностью.
Рано закрывшийся родничок — не повод откладывать прививки или отказываться от профилактического приема витамина Д!!!
Поздно закрывающийся родничок — не повод пить витамин Д ведрами и пихать в ребенка творог!!
На что обращать внимание
…чтобы понять, что с родничком что-то не так.
Надо беспокоиться, если:
— родничок все время выбухает. Консультация педиатра, хирурга, невролога, нейрохирурга
— родничок все время западает. Если ребенок — в остальном! — выглядит здоровым, консультация педиатра в плановом порядке.Если у ребенка одновременно с западением родничка есть температура и-или рвота и-или понос и-или отказ от еды — скорая и госпитализация
— края родничка не плотные, а мягкие, как фетровая шляпа или целлулоидный мячик, нет тенденции к закрытию родничка.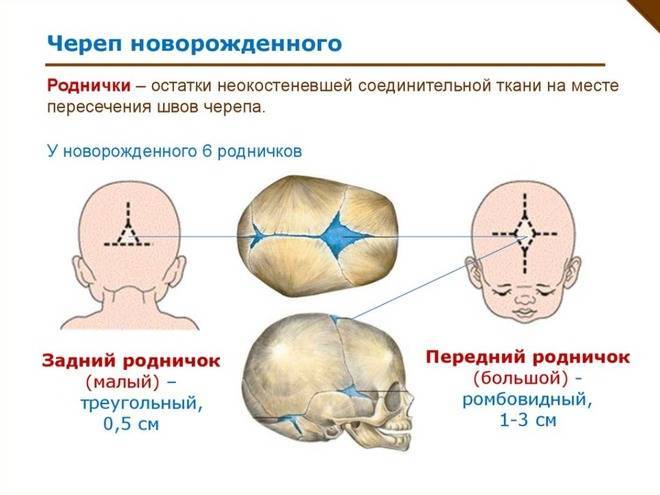 Консультация педиатра, далее, по рекомендации педиатра, консультирование с эндокринологом, генетиком, ортопедом
Консультация педиатра, далее, по рекомендации педиатра, консультирование с эндокринологом, генетиком, ортопедом
— родничок закрылся рано, окружность головы не растет. Консультация педиатра, генетика, нейрохирурга
У подавляющего числа детей с родничком — и здоровьем в целом! — все в порядке.
Источник: JOSEPH KIESLER, M.D et al. The Abnormal Fontanel //Am Fam Physician. 2003 Jun 15;67(12):2547-2552.
Родничок – путь к здоровому развитию малыша — Новорожденный
У всех деток сразу после рождения посередине головки можно нащупать мягкий участок кожи. Если вы подольше подержите на нем пальцы, то почувствуете, как пульсирует кровь. Родничок. Так называется эта впадинка, которая играет очень важную роль в правильном развитии малыша.
Довольно часто приходится слышать из уст молодых мамочек следующее: «Я не трогаю это местечко, чтобы, не дай Бог, не повредить. Врач смотрит каждый месяц и говорит, все ли в порядке. А мне самой трогать страшновато». На самом деле бояться нечего! Природой все предусмотрено. Толстая кожа головы и кора головного мозга обечпечивают достаточную защиту головы и мозга, пока родничок не закрылся полностью. Кстати, на самом деле действительно твердые кости головы образуются только после 20-летнего возраста.
На самом деле эта впадинка – один из шести родничков, но именно он самый большой. На затылке – маленький, треугольный родничок, и четыре малюсеньких родничка расположены в нижней части затылка сбоку от висков.
Помощник во время родов
Детская черепная коробка состоит из нескольких широких пластин, между которыми и находятся эти роднички. Только через несколько лет после рождения малютки они стростутся.
Почему же эти пластины при рождении малыша расположены так далеко друг от друга?
Во-первых, чтобы это выяснить, необходимо отправиться в очень далекое прошлое. Когда в результате эволюции люди учились ходить, их таз значительно сузился, так как это была единственная возможность научиться правильно и прямо ходить на двух ногах. Соответственно, и родовые пути для рождения будущего поколения у женщин сильно сузились.
Соответственно, и родовые пути для рождения будущего поколения у женщин сильно сузились.
Благодаря родничку, головка малыша очень эластична и способна приспосабливаться. Например, во время родов пластины детского черепа могут сходиться близко-близко или даже накладываться друг на друга, чтобы пройти через узкие родовые пути. Именно поэтому у новорожденных частенько головка немного неровная. Однако для беспокойства нет причин – через несколько дней головка крохи примет нормальную форму!
Во-вторых, у родничков есть и другие, не менее важные задачи: они обеспечивают быстрое кровообращение, а также помогают мозгу, который в первый год жизни ребенка растет особенно быстро, правильно развиваться.
Закрывается индивидуально
Начиная с шестой недели жизни ребенка, роднички начинают понемногу закрываться. Маленькие роднички в затылочной части головы и по бокам полностью закрываются до наступления первого дня рождения крохи, передний или так называемый большой родничок закрывается у всех индивидуально – вплоть до двух лет.
Многие родители переживают, что родничок затягивается либо слишком рано, либо слишком поздно. Но надо помнить, что все детки индивидуальны, у них разный рост, строение тела отличается друг от друга, поэтому и время, когда затягивается родничок, может значительно отличаться. Бывает, что уже к году невозможно прощупать мягкую впадинку на голове малыша, а у некоторых она чувствуется и на третьем году жизни.
Конечно, бывают некоторые заболевания, в результате которых большой родничок затягивается слишком рано. В случае возникновения сомнений родителям нужно проконсультироваться с врачом. Случается, когда родничок не чувствуется уже в возрасте двух месяцев, тогда малыша придется чаще проверять у невропатолога, возможно, даже родителям придется пристально следить за показателями роста головы ребенка. Однако все-таки каждый случай нужно рассматривать индивидуально. То же самое относится и к тем случаям, когда родничок затягивается слишком поздно.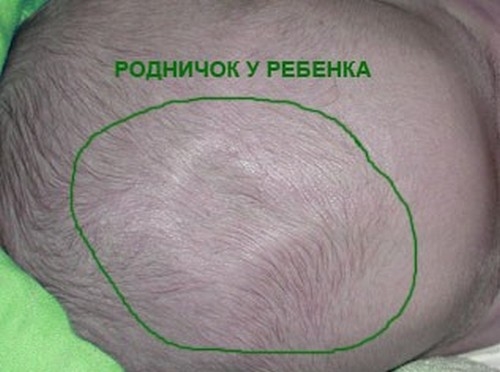 Тогда консультации у специалиста не избежать, так как, возможно, в маленьком организме не хватает каких-нибудь необходимых для развития веществ.
Тогда консультации у специалиста не избежать, так как, возможно, в маленьком организме не хватает каких-нибудь необходимых для развития веществ.
Окошко в мозг
До тех пор, пока открыт большой родничок у малыша, облегчена и работа врачей.
Медики с помощью этого «окошка» с помощью УЗИ могут быстро исследовать мозг ребенка и в случае подозрений легко обнаружить или опровергнуть аномалии в его развитии. Когда врач наводит на родничок аппарата ультрасонографии, ребенок не чувствует боли.
По состоянию родничка можно без проблем также определить и другие особенности маленького организма. Например, впалый родничок означает, что в организме ребенка не хватает жидкости – у малыша высокое внутричерепное давление.
Мамин Клуб
Метопический синостоз (тригоноцефалия): симптомы и причины
Прежде чем узнать больше о метопическом синостозе, полезно разобраться в анатомии черепа ребенка.
Обычно:
- Череп младенца имеет несколько костных пластин, разделенных фиброзными суставами, называемыми швами .
- Швы постепенно закрываются по мере роста и развития ребенка.
- Когда швы закрываются, череп полностью сформирован как цельный кусок кости.
При метопическом синостозе у ребенка:
- Метопический шов — сустав, который идет от родничка ребенка («мягкое пятно» на макушке) вниз по лбу до кончика носа — закрывается слишком рано.
- У ребенка появляется заметный гребень, идущий по центру лба.
- Ее лоб будет казаться слишком узким.
- Ее глаза могут быть расположены слишком близко друг к другу.
- Передняя часть ее черепа может казаться заостренной и скорее «треугольной».
У некоторых детей есть очень легкие случаи метопического синостоза, не требующие специального лечения. Однако в более серьезных случаях состояние может вызвать:
Однако в более серьезных случаях состояние может вызвать:
- задержки развития
- проблемы обучения и поведения
- проблемы со зрением
Хирургия оказалась полезным лечением для детей, у которых метопический синостоз требует медицинского вмешательства.
Причины
Что вызывает метопический синостоз?
У большинства детей метопический синостоз возникает без какой-либо видимой причины.
Однако иногда метопический синостоз возникает как компонент редкого генетического синдрома. Следующие расстройства связаны с метопическим синостозом:
- Синдром Баллера-Герольда , который также вызывает аномалии костей рук и кистей
- Синдром Якобсена , который возникает из-за отсутствия материала в определенной хромосоме
- Синдром Мюнке, , вызванный мутацией в гене, который продуцирует белок, отвечающий за здоровье костной и мозговой ткани
- Синдром Опица , вызывающий несколько врожденных дефектов лица, сердца и гортани
- Синдром Сай-Мейера , который характеризуется задержкой развития, проблемами с моторикой и низким ростом
Каковы симптомы метопического синостоза?
Дети с метопическим синостозом имеют видимые симптомы, которые включают одно или все из следующих:
- Заметный гребень, идущий по середине лба
- Чрезмерно узкая треугольная форма в области лба и верхней части черепа
- Глаза, которые кажутся слишком близко друг к другу
| Одна семья исследует возможную генетическую связь с краниосиностозом |
|---|
Узнайте, как Children’s помогли Шеннон, родившейся с краниосиностозом, и ее семье. |
FAQ
В: Будет ли мой ребенок в порядке?
A: Степень тяжести метопического синостоза может варьироваться от легкой и едва заметной до серьезной с несколькими осложнениями.
Если у вашего ребенка метопический синостоз легкой степени или просто метопический гребень, у него может не быть никаких симптомов, кроме видимого гребня посередине лба, и ему может не потребоваться медицинское лечение.
Однако более серьезные случаи метопического синостоза могут вызвать осложнения с:
- зрение
- обучение и поведение
Лечащий врач вашего ребенка объяснит степень его состояния и даст конкретные рекомендации по дальнейшим действиям.
В: В каком возрасте развивается метопический синостоз?
A: Метопический синостоз почти всегда заметен при рождении, но у некоторых детей, особенно с очень легкими симптомами, диагноз может быть поставлен не раньше, чем в младенчестве.
В: Моему ребенку понадобится операция?
A: Это зависит от его симптомов и степени проблем, которые они вызывают.
Например, если у него есть только заметный гребень на лбу, но нет других симптомов, ему, вероятно, вообще не понадобится медицинское лечение. Но если у него более серьезные проблемы, ему может потребоваться операция, чтобы предотвратить дальнейшие проблемы с его мозгом и ростом черепа.
Здесь, в Бостонской детской больнице, наши врачи имеют большой опыт проведения операций по поводу метопического синостоза и всех типов краниосиностоза.Подавляющее большинство детей, прошедших эти процедуры, продолжают вести нормальный активный образ жизни.
Вопросы к врачу Вы и ваша семья играете важную роль в лечении вашего ребенка от метопического синостоза. Важно, чтобы вы поделились своими наблюдениями и идеями с лечащим врачом вашего ребенка и чтобы у вас была вся необходимая информация, чтобы полностью понимать объяснения и рекомендации терапевтической бригады.
Важно, чтобы вы поделились своими наблюдениями и идеями с лечащим врачом вашего ребенка и чтобы у вас была вся необходимая информация, чтобы полностью понимать объяснения и рекомендации терапевтической бригады.
Вы, наверное, задумались над множеством вопросов о метопическом синостозе вашего ребенка.Часто бывает очень полезно заранее записать свои мысли и вопросы и взять их с собой вместе с записной книжкой на прием к ребенку. Таким образом, когда вы встретитесь с лечащим врачом вашего ребенка, у вас будут все вопросы перед собой, и вы сможете делать заметки, чтобы взять их с собой домой.
Некоторые вопросы, которые следует задать своему врачу, могут включать:
- Как вы пришли к этому диагнозу?
- Могут ли быть у моего ребенка какие-либо другие заболевания в дополнение или вместо них?
- Насколько развит метопический синостоз у моего ребенка?
- Ему понадобится лечение?
- Нужна ли операция?
- Каковы долгосрочные перспективы для моего ребенка?
- Потребуется ли ему поддержка по любым медицинским проблемам?
- Нужно ли мне вносить какие-либо изменения в распорядок дня моего ребенка?
- Как мне объяснить другим, в каком состоянии находится мой ребенок?
- Какие еще ресурсы вы можете указать мне для получения дополнительной информации?
Детская больница Джонса Хопкинса
Что такое краниосиностоз?
Нормальный череп состоит из множества пластинчатых костей, которые соединяются друг с другом фиброзными швами.Эти швы служат суставами, позволяющими формировать форму головы во время родов, чтобы ребенок мог пройти через родовые пути. Они также являются важным местом формирования новой кости, которая способствует росту головы в первые годы жизни. По окончании роста эти швы срастаются, и череп становится одной костью.
Краниосиностоз возникает, когда один или несколько из этих швов срастаются преждевременно. В результате этого ограничивается рост черепа и мозга, что приводит к неправильной форме головы. Краниосиностоз — один из наиболее распространенных черепно-лицевых врожденных дефектов, который встречается примерно у 1 из 2 000 рождений.
В результате этого ограничивается рост черепа и мозга, что приводит к неправильной форме головы. Краниосиностоз — один из наиболее распространенных черепно-лицевых врожденных дефектов, который встречается примерно у 1 из 2 000 рождений.
Что вызывает краниосиностоз?
Краниосиностоз может поражать каждый из черепных швов. Слияние различных швов приводит к тому, что голова принимает соответствующую форму. В большинстве случаев краниосиностоз включает только один шов. Пациенты с краниосиностозом с одним швом обычно не имеют других сопутствующих состояний.
Исследователи открывают новые гены, которые повышают риск краниосиностоза у пациентов в сочетании с другими факторами окружающей среды.Пациенты с краниосиностозом с несколькими швами чаще имеют генетический синдром и другие связанные с ним симптомы, а также известную генетическую причину. Наш клинический генетик осмотрит вашего ребенка и определит, когда генетическое тестирование будет полезно для вашей семьи.
Какие типы краниосиностозов?
Сагиттальный синостоз
Сагиттальный синостоз (скафоцефалия) — наиболее частая форма краниосиностоза, встречающаяся у 40-55% пациентов. Он поражает мужчин чаще, чем женщин.Сагиттальный шов проходит по центру черепа спереди назад. Этот образец слияния швов приводит к получению длинного узкого черепа, выступающего лба, узких висков и остроконечного затылка.
Односторонний коронарный краниосиностоз
Односторонний коронарный краниосиностоз (фронтальная плагиоцефалия) — вторая по частоте форма краниосиностоза. Это происходит несколько чаще у девочек и встречается в 20-25% случаев. Венечный шов проходит через череп справа налево.Слияние одной стороны заставляет бровь отодвигаться на пораженной стороне. Лоб выпирает на противоположной стороне, ухо может смещаться вперед на пораженной стороне, а нос и челюсти могут наклоняться, вызывая искривление лица.
Метопический краниосиностоз
Метопический краниосиностоз (тригоноцефалия) возникает в результате сращения метопического шва в центре лба. Это состояние вызывает узкий, заостренный треугольный лоб с сужением расстояния между глазами.Метопический шов — единственный черепной шов, который срастается до зрелого возраста. Если у ребенка с нормальной формой головы наложен шов, это не имеет значения. Кроме того, у некоторых детей вдоль метопического шва образуется выступ, который может быть очень заметным и улучшится с возрастом. Ваш хирург поможет определить состояние вашего ребенка.
Это состояние вызывает узкий, заостренный треугольный лоб с сужением расстояния между глазами.Метопический шов — единственный черепной шов, который срастается до зрелого возраста. Если у ребенка с нормальной формой головы наложен шов, это не имеет значения. Кроме того, у некоторых детей вдоль метопического шва образуется выступ, который может быть очень заметным и улучшится с возрастом. Ваш хирург поможет определить состояние вашего ребенка.
Лямбдоидный синостоз
Лямбдоидный синостоз (задняя плагиоцефалия) — наименее распространенная форма краниосиностоза, встречающаяся в 1-2% случаев.Сращение одного ламбдовидного шва вызывает наклон основания черепа, смещение уха и характерную «ветреную» форму черепа.
Какие еще состояния похожи на краниосиностоз?
Деформационная плагиоцефалия возникает в результате того, что младенец лежит преимущественно на одной стороне головы. Это состояние очень распространено, и его можно принять за краниосиностоз или наоборот. Если причина аномальной формы головы вашего ребенка неясна, для постановки диагноза может потребоваться медицинский осмотр пластического хирурга или нейрохирурга.Если есть какие-либо вопросы, может потребоваться рентген или компьютерная томография, чтобы убедиться, что краниосиностоз отсутствует. Деформационную плагиоцефалию можно успешно лечить с помощью упражнений на изменение положения, чтобы укрепить мышцы шеи и удержать ребенка от плоской стороны головы. Для лечения напряженной мышцы шеи, называемой кривошеей, может потребоваться физиотерапия. Некоторые родители предпочитают использовать лепной шлем, чтобы улучшить форму головы своего ребенка. Наши специалисты могут предложить более подробную информацию по этому поводу.
Каковы симптомы краниосиностоза?
Аномальная форма головы и асимметрия лица, связанные с краниосиностозом, могут быть единственными развивающимися симптомами.Эти асимметрии могут стать более очевидными, если вы посмотрите на своего ребенка в зеркало. Если вы считаете, что у вашего ребенка неправильная форма головы, спросите его педиатра. Реже у пациентов развивается повышение внутричерепного давления из-за ограничения роста головы. Это может вызвать головные боли, задержку развития, судороги и потерю зрения. Это гораздо чаще встречается у пациентов с преждевременным сращиванием нескольких швов. Признаки и симптомы повышенного внутричерепного давления включают:
Если вы считаете, что у вашего ребенка неправильная форма головы, спросите его педиатра. Реже у пациентов развивается повышение внутричерепного давления из-за ограничения роста головы. Это может вызвать головные боли, задержку развития, судороги и потерю зрения. Это гораздо чаще встречается у пациентов с преждевременным сращиванием нескольких швов. Признаки и симптомы повышенного внутричерепного давления включают:
- Головные боли
- Изменения зрения
- Полный или выпуклый родничок (мягкое пятно)
- Повышенная сонливость
- Заметные вены на коже головы
- Повышенная раздражительность
- Плохое питание
- Рвота
- Увеличенная окружность головы
- Изъятия
- Выпученные глаза или невозможность смотреть вверх
- Задержка развития
Эти симптомы не являются специфическими признаками повышенного внутричерепного давления и могут быть вызваны многими заболеваниями.Если у вас возникнут какие-либо проблемы, обратитесь к своему педиатру.
Как диагностируется краниосиностоз?
Аномальная форма головы, наблюдаемая у пациентов с краниосиностозом, часто указывает на диагноз. Ваш хирург или педиатр может заказать рентген черепа или компьютерную томографию, чтобы посмотреть на черепные швы и подтвердить диагноз. У пожилых пациентов с повышенным внутричерепным давлением могут быть изменения в задней части глаза. По этой причине вашему ребенку может быть рекомендовано обратиться к детскому офтальмологу для осмотра глаз.
Как лечится краниосиностоз?
Большинству пациентов с краниосиностозом рекомендуется операция по увеличению черепа, снижению риска развития повышенного внутричерепного давления и улучшению формы головы. Для этого условия доступны два класса операций.
Минимально инвазивная шовэктомия
При минимально инвазивной хирургии краниосиностоза для удаления аномального сросшегося шва используются небольшие разрезы.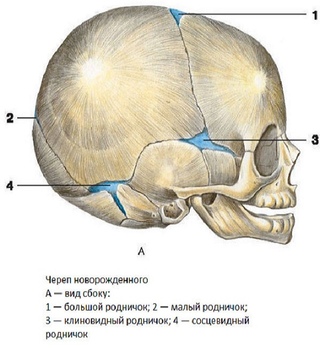 Этот метод эффективен только в том случае, если операция проводится в раннем возрасте (обычно до 5 месяцев) и если семья правильно использует формовочный шлем после операции.Прописывается формовочная каска, которая направляет будущий рост головы после операции. Шлем необходимо носить 23 часа в сутки в течение нескольких месяцев после операции. Ограниченное использование шлема приведет к ухудшению результатов операции. Родители, которые являются подходящими кандидатами и заинтересованы в этой операции, будут направлены к нашему детскому нейрохирургу, который выполнит эту операцию.
Этот метод эффективен только в том случае, если операция проводится в раннем возрасте (обычно до 5 месяцев) и если семья правильно использует формовочный шлем после операции.Прописывается формовочная каска, которая направляет будущий рост головы после операции. Шлем необходимо носить 23 часа в сутки в течение нескольких месяцев после операции. Ограниченное использование шлема приведет к ухудшению результатов операции. Родители, которые являются подходящими кандидатами и заинтересованы в этой операции, будут направлены к нашему детскому нейрохирургу, который выполнит эту операцию.
Ремоделирование открытого черепа
Традиционное лечение краниосиностоза — это операция по реконструкции свода черепа, которую проводят детский пластический хирург и детский нейрохирург.Эта операция требует более длинного разреза (который скрыт на линии роста волос) и более длительного пребывания в больнице. Аномальные кости черепа удаляются и изменяют форму во время операции, поэтому форма головы улучшается немедленно. После операции шлем не требуется. Операция обычно проводится в возрасте 8–12 месяцев, когда череп еще тонкий и его легко изменить, но эту операцию можно безопасно сделать в любом возрасте.
Как ухаживают за детьми после операции по исправлению краниосиностоза?
Пациенты, перенесшие малоинвазивную операцию по поводу краниосиностоза, обычно остаются в больнице на одну ночь после операции.Их отправят домой с рецептом на обезболивающее. После операции будут приняты меры, чтобы шлем подходил для ребенка, и ребенку необходимо будет носить этот шлем 23 часа в день в течение нескольких месяцев после операции. Им потребуется прием к ортопеду для корректировки шлема каждые 2-3 недели, и, вероятно, потребуется второй шлем, сделанный по мере роста.
Пациенты, которым была проведена открытая операция по реконструкции свода черепа, будут находиться в больнице 3-4 ночи.Обычно первую ночь после операции они проводят в отделении интенсивной терапии, где за ними могут наблюдать специалисты педиатрической интенсивной терапии. После операции у них, скорее всего, будет дренаж для удаления жидкости с места операции, и он будет удален, прежде чем они вернутся домой. После операции открытого краниосиностоза у пациентов иногда появляется значительный отек, который может вызвать отек глаз. Это чаще встречается у пациентов, перенесших операцию по поводу коронарного и метопического краниосиностоза. Этот отек не опасен для пациентов.Отек становится наиболее сильным через 1-2 дня после операции, а затем быстро проходит.
Уровень энергии пациента также улучшится через 3-5 дней после операции. После открытого ремоделирования свода черепа сегменты черепа удерживаются вместе пластинами и винтами, которые растворяются через 8-12 месяцев. Кости заживут через 6 недель после операции, но следует избегать травм головы. Иногда родители замечают небольшие припухлости через 8–12 месяцев после операции, когда пластинки начинают растворяться.
Пациентов, перенесших операцию по поводу краниосиностоза, обычно ежегодно осматривают хирурги, пока они не перестанут расти. Регулярные осмотры глаз необходимы для выявления признаков внутричерепного давления и дисбаланса глазных мышц.
Картирование толщины нейрокраниума в раннем детстве
Нейрокраниум быстро развивается в раннем детстве. Нарушения формы головного мозга в детстве могут возникать в результате факторов окружающей среды, патологии или травм 1,2 .Нейрокраниум состоит из различных пластинок окостеневшей костной ткани, которые соединены мягкой соединительной тканью швов и родничков 3,4 . Эта гибкая конструкция позволяет ему деформироваться и расширяться, чтобы приспособиться к быстро растущему мозгу в раннем детстве, в дополнение к тому, что голова проходит через родовые пути. Швы срастаются по мере роста ребенка, метопический или фронтальный шов закрывается первым 5,6 на первом году жизни, тогда как остальные, включая коронарные и сагиттальные швы, закрываются к 3 годам.В младенчестве, между 0 и 2 годами, площадь поверхности мозга быстро увеличивается, а толщина коркового слоя увеличивается. Было показано, что в первый год жизни площадь поверхности мозга увеличивается примерно в 1,80 раза от ее первоначальной площади, причем наибольшее расширение наблюдается в областях, включая затылочную долю 7 . Кроме того, толщина коркового слоя затылка также быстро увеличивается в возрасте от 0 до 9 месяцев 8 . Такой рост головного мозга приводит к изменениям нейрокраниума. Последний быстро увеличивается с 25% своего взрослого размера при рождении до 90% взрослого размера к возрасту 4–5 лет 9,10 , в то время как мозг достигает 95% своего окончательного объема к 6 годам.
На толщину черепа влияют такие заболевания, как краниосиностоз, при котором преждевременное наложение швов происходит примерно у 1 из 2000 до 2500 живорождений 11 , талассемия, вызванная аномальным образованием гемоглобина, болезнь Педжета, заболевание, вызывающее костную ткань. деформации, а также большие артериовенозные мальформации 12 . Кроме того, деформационная плагиоцефалия в последнее время увеличилась в распространенности в раннем младенчестве, по оценкам, с 5 до 48% 2 , возможно, из-за увеличения времени, которое младенцы проводят в положении лежа на спине для предотвращения синдрома внезапной детской смерти.Исследования показали некоторую связь между задержкой двигательной функции и деформационной плагиоцефалией 1 . Хотя некоторые несиностотические деформации могут улучшаться с возрастом, в других случаях может потребоваться терапия с коррекцией положения. Последующие ограничения роста мозга могут привести к неблагоприятным исходам для развития, если их не диагностировать или не лечить в течение первых лет жизни 13,14 .
Наконец, нейрокраниальные переломы, ведущий симптом травм у младенцев в результате моторных аварий, падений и жестокого обращения 15 , также могут приводить к аномалиям.В этих случаях карта роста нейрокраниума может помочь в исправлении положения швов и костных пластин. Предыдущее исследование показало, что, хотя черепные швы взрослых и кости черепа имеют аналогичную жесткость, детские черепные швы могут деформироваться в 30 раз больше, чем черепная кость, до разрушения и в 243 раза больше, чем черепная кость взрослого 16 . Из-за этого перелом может привести к тому, что нейрокраниум выдержит серьезное изменение формы, что также повлияет на мозг. Таким образом, клиницистам необходимо точно диагностировать нейрокраниальные деформации на ранних этапах и точно отслеживать прогресс и развитие как самостоятельно, так и в отношении мозга.Отсутствие нормативных данных и инструментов количественной визуализации для этих анализов является серьезным препятствием на пути раннего выявления и оптимального лечения состояний младенчества. Кроме того, подходы к лечению и их успех сильно различаются между учреждениями и врачами и обычно основываются на субъективных критериях.
Изображения компьютерной томографии (КТ) обычно используются для диагностики аномалий нейрокраниума. Хотя использование этого метода часто необходимо при диагностике педиатрических пациентов, исследования также показали небольшое, но значительное увеличение риска долгосрочных неблагоприятных исходов, таких как развитие рака головного мозга или лейкемии 17,18,21 , что предполагает эту альтернативу. По возможности следует использовать процедуры визуализации без ионизирующего излучения 18 .Следовательно, нецелесообразно подвергать здоровых детей компьютерной томографии как способу сбора данных для карт роста изменений формы нейрокраниума. К счастью, эту структуру также можно очертить на магнитно-резонансных изображениях (МРТ). Пример такой сегментации для 18-месячного мозга представлен на рис. 1.
Рисунок 1Пример сегментации нейрокраниума, показанный на 18-месячном мозге.
МРТ также недавно показала ценность в диагностике краниосиностоза с помощью новой последовательности, которая усиливает границу между костью и мягкой тканью 19 , а также для пренатального исследования краниосиностоза 20 .
В данном исследовании мы составляем карту нормативной толщины нейрокраниальной оболочки у детей в возрасте от 6 до 36 месяцев, используя большую существующую базу данных МРТ-сканирований здоровых детей в возрасте от 0 до 3 лет, полученных в Лаборатории визуализации ребенка ( https://www.babyimaginglab.com). Мы ориентируемся на толщину, потому что это важный фактор в прогнозировании предрасположенности к травмам, а также при заболеваниях нейрокраниума, таких как талассемия и болезнь Педжета. Измерения толщины также имеют потенциал для применения в измерениях электроэнцефалограммы, которые могут быть ошибочными из-за различий в толщине нейрокраниума и кожи головы 21,22 .В этой статье мы используем нейрокраниальные маски, полученные на основе МРТ-сканирований головного мозга с высоким разрешением у детей раннего возраста, и представляем новый конвейер для исследования толщины нейрокраниальной кости на основе данных МРТ. Сначала мы генерируем тетраэдрические сетки, позволяющие анализировать субвоксельное разрешение тонких поверхностей черепа. Затем мы решаем уравнение Лапласа в каждой вершине на поверхности нейрокраниума, создавая гармоническое поле, через которое мы вычисляем толщину с использованием линий тока. Подход взвешенного SPHARM используется для регистрации поверхностей, что позволяет проводить групповые сравнения.Общий поток обработки показан на рис. 2 23 . Эта статья дополняет объем исследований с использованием данных компьютерной томографии в возрасте до 36 месяцев для картирования толщины нейрокраниальной оболочки.
Рисунок 2Блок-схема анализа данных, показывающая различные этапы обработки.
Метод
Данные
Все методы были выполнены в соответствии с соответствующими директивами и правилами. Используемый набор данных включает 56 МРТ T1 MP-RAGE (1,4–1,8 мм 3 ) здоровых нормальных детей в возрасте от 6 до 36 месяцев на момент сканирования.Количество субъектов в каждой возрастной группе показано в Таблице 1. Критерии включения следующие: одноплодные, доношенные (37–42 недели при рождении) без аномалий на УЗИ плода и отсутствие сообщений о неврологических событиях или нарушениях в анамнезе. младенец. Подробности сбора данных можно найти в 24,25 . Исследование было одобрено институциональным наблюдательным советом Университета Брауна, и информированное согласие было получено от опекунов всех участников. Все данные были деидентифицированы перед предварительной обработкой и были получены на сканере Siemens 3 T Tim Trio, оборудованном 12-канальной головкой RF-матрицы.Чтобы свести к минимуму движения во время сканирования, дети спали и пеленали в детский вакуумный иммобилизационный мешок MedVac (CFI Medical Solutions, США) и поролоновые подушки. Шум сканера был уменьшен за счет уменьшения амплитуд пикового градиента и скорости нарастания, а также использования шумоизолирующей вставки в отверстии сканера (Quiet Barrier HD Composite, UltraBarrier, США).
Таблица 1 Количество испытуемых в разных возрастных и гендерных группах.Предварительная обработка
Данные были предварительно обработаны следующим образом.Сначала объем мозга при МРТ был разделен на череп с использованием FSL BET 26,27 и преобразован в разрешение 1 × 1 × 1 мм 3 для единообразия на протяжении всей обработки. Коррекция смещения проводилась с помощью инструмента коррекции смещения N4 ANTs 28 . Затем результат был линейно зарегистрирован в адаптированном по возрасту пользовательском шаблоне с использованием FSL FLIRT 29,30 с 6 степенями свободы. Этот настраиваемый шаблон ранее был сгенерирован из того же набора данных, который описан Remer et al. 31 , а также преобразован в разрешение 1 × 1 × 1 мм 3 .Преобразование, полученное в результате регистрации, было сохранено, а затем применено к исходному набору данных с нейрокраниумом. Полученное зарегистрированное изображение (с нейрокранием) было затем скорректировано по полю смещения с использованием инструмента коррекции смещения N4 ANTS. Наконец, мы применили инструмент FSL BET 26,27 , чтобы выделить контур внутренней и внешней нейрокраниальных поверхностей (см. Пример на рис. 3a). Извлеченная структура не включает черепно-лицевой скелет. Каждая маска была визуально проверена, чтобы гарантировать точность и исключить наборы данных с перекрывающимися вокселями между двумя поверхностями или те, которые включали области, которые не были частью нейрокраниума.Обратите внимание, что наш самый первый шаг был связан с использованием изображений с обнаженными черепами. Это было сделано, поскольку нам нужно было зарегистрировать данные для группового сравнения. Без первоначального удаления нейрокраниума из-за сигнала высокой интенсивности от кожи головы регистрация была неточной.
Рисунок 3( a ) Пример нейрокраниума, экстрагированного с использованием FSL. Внешняя область — это внешний фрагмент, а внутренняя таблица определяется как внутренний фрагмент. ( b ) Тетраэдрическая сетка, созданная из извлеченного нейрокраниума с использованием набора инструментов Iso2mesh.( c ) Увеличенное изображение четырехгранной сетки, заключенной в квадрат. Линии тока позже генерируются от внешнего к внутреннему участку для расчета толщины.
Расчет толщины
Расчет толщины нейрокраниума, использованный в этой статье, включал подход, аналогичный тому, который использовался для мозолистого тела в предыдущих исследованиях 32,33 . Мы использовали набор инструментов Iso2mesh 34 для создания объемных тетраэдрических сеток для внутренней и внешней масок нейрокраниума, созданных с помощью FSL BET 27 .{2} $$
Здесь v i и v j — это вершины тетраэдрической сетки, а [v i v j ] — это ребро, соединяющее две вершины. V и K — множество всех вершин и ребер M соответственно. Каждому ребру [v i v j ] назначается строковая константа k (v i v j ). Здесь k (v i v j ) — это энергия дискретной гармоники 35 между двумя вершинами.Из нашей предыдущей работы \ (k \ left (vi, vj \ right) = \ frac {1} {12} \ sum_ {r = 1, .., n} lr \ mathrm {cot} (\ uptheta r) \ ), где n — количество тетраэдров, общих для ребра [vi, vj], lr — длина ребер относительно ребра [vi, vj], а \ (\ uptheta r \) — соответствующие двугранные углы.
Мы ищем кусочно-линейную функцию \ (f: V \ to {\ mathbb {R}} \), которая минимизирует E. \ (f \) удовлетворяет уравнению Лапласа с граничными условиями Дирихле. Мы используем объемный оператор Лапласа – Бельтрами на тетраэдрической сетке \ (\ Delta \) 31 , и фиксируем значения функции \ (f \) на внешней границе (B1) как 1, внутренняя граница (B0) как 0:
$$ \ Delta fM \ left (vi \ right) = 0 \ forall vi \ notin \ left (M0 \ cup M1 \ right) $$
$$ fM \ left (vi \ right) = 0 \ forall viM0, $$
$$ fM \ left (vi \ right) = 1 \ forall viM1 $$
Если мы определим u (s), будет параметрической кривой с длиной дуги s и x — точка на участке поверхности, с которого мы начинаем, линии тока 36,37 построены для соединения двух поверхностей путем решения приведенного ниже уравнения.{\ prime}} \ left (s \ right) = \ pm \ frac {\ nabla \ mathrm {f} \ left (\ mathrm {u} \ left (\ mathrm {s} \ right) \ right)} {\ left | \ nabla f \ left (u \ left (s \ right) \ right) \ right |}, u \ left (0 \ right) = x $$
Толщина определяется как общая длина дуги линии тока который проходит по нейрокранию от внешнего к внутреннему участку 32,35,36 .
Регистрация поверхности
Затем мы использовали подход взвешенного SPHARM, описанный в 38,39 , чтобы зарегистрировать каждого индивидуума по общему шаблону.Это позволило нам получить поверхность с одинаковым количеством вершин для каждого объекта, что позволило нам сравнивать толщину локально между группами. Внутренняя и внешняя поверхности каждого нервного черепа были сопоставлены со сферой с использованием алгоритма сохранения площади и выравнивания поверхности 38,39 . Мы использовали шаблонную сферу с 40 962 вершинами для вычисления сферических гармонических составляющих, чтобы получить представление поверхностей в формате SPHARM. Мы использовали непараметрические t-тесты с 10000 случайным распределением субъектов по группам для сравнения последовательных возрастных групп.Наконец, мы провели регрессионный анализ, чтобы понять траектории развития толщины нейрокраниума. Из-за небольшого количества субъектов в возрасте 6 месяцев мы не использовали его для сравнения групп. Однако этот набор данных был включен в регрессионный анализ, поскольку использовался возраст в днях, и не было необходимости кластеризовать данные по возрастным категориям, как при групповых сравнениях.
Симптомы краниосиностоза | Центр мозга и позвоночника Weill Cornell
Основным признаком краниосиностоза является неправильная форма головы ребенка или асимметричный внешний вид лица ребенка.Родители могут сначала описать это только как «странную форму головы», но хирург, имеющий опыт работы с черепно-лицевыми аномалиями, распознает деформированную голову как симптом краниосиностоза и порекомендует лечение.
Эта «странная форма» головы ребенка зависит от того, какой шов сросся слишком рано — каждый тип краниосиностоза имеет свою характерную форму.
Сагиттальный синостоз
Если смотреть сверху, череп младенца или ребенка с сагиттальным синостозом шире у лба и уже ближе к спине.(Обычно череп шире сзади и сужается спереди.) Когда вы смотрите на ребенка лицом к лицу, лоб будет казаться довольно выраженным (известный как «выпуклый» или «выпуклый») и боковые стороны головы. будет казаться узким. Большой выпуклый лоб является признаком того, что тело защищает себя — череп ребенка компенсирует преждевременное сращение и позволяет нормальному росту мозга. Длинный узкий череп, возникший в результате сагиттального синостоза, известен как скафоцефалия, иногда называемая «формой лодки».”
Сагиттальный шов проходит спереди назад по середине черепа, разделяя левую и правую части черепа. Сагиттальный синостоз вызван преждевременным срастанием этого шва.
Сагиттальный синостоз создает характерную «форму лодки», поскольку череп компенсирует преждевременное сращение, выпячиваясь вперед, чтобы обеспечить непрерывный рост мозга.
Односторонний (или двусторонний) коронарный синостоз
При осмотре сверху лоб младенца или ребенка с односторонним коронарным синостозом кажется уплощенным с одной стороны или кажется расположенным дальше назад, чем с другой стороны. Когда вы смотрите на своего ребенка лицом к лицу, вы можете заметить, что один глаз немного выше, чем другой глаз, что одно ухо расположено дальше вперед, чем другое ухо, или что нос наклонен в одну сторону.
Метопический синостоз
Метопический синостоз вызывается слиянием метопического шва, который проходит от верхушки черепа по центру лба к носу.
Если смотреть сверху, лоб младенца или ребенка с метопическим синостозом выглядит треугольным, что известно как тригоноцефалия. Когда вы смотрите на ребенка лицом к лицу, лоб может показаться узким, или вы можете увидеть выступы по центру лба или близко расположенные глаза. В самой легкой форме, называемой метопическим гребнем, этот тип краниосиностоза не требует хирургического вмешательства для исправления.
У ребенка с метопическим синостозом может быть лоб треугольной формы, известный как тригоноцефалия.
Лямбдоидный синостоз
Лямбдовидный синостоз возникает редко и возникает в результате сращения одной стороны лямбдовидного шва на затылке.Если смотреть сверху, задняя часть черепа с одной стороны может казаться более плоской, чем с другой. Вы также можете заметить, что ухо ребенка смещено с одной стороны дальше назад, чем с другой, или вы также можете заметить небольшую бугорку за ухом с одной стороны.(Лямбдоидный синостоз не следует путать с деформационной плагиоцефалией, которая не является формой синостоза.)
Эти симптомы обычно впервые замечает родитель или другой член семьи или педиатр ребенка. Младенца или ребенка с деформированной головой следует направить к детскому нейрохирургу, специализирующемуся на черепно-лицевых аномалиях (см. Врачи, которые лечат краниосиностоз).
Назначить встречу | Направьте пациента
Отзыв: Кейтлин Хоффман, M.D.
Последний раз просмотр / последнее обновление: декабрь 2020 г.
Иллюстрации Тома Грейвса, CMI
Может ли ортопедический шлем вылечить краниосиностоз?
Дебора, мать новорожденных девочек-близнецов, пришла в ярость. Оба ребенка были инертными, гибкими, а их лица становились все более асимметричными в течение первых двух месяцев жизни. Несмотря на то, что ее врач не был обеспокоен, Дебора отчаянно пыталась выяснить, что происходит на самом деле, и начала поиск в Интернете только для того, чтобы обнаружить, что у обоих ее детей были симптомы краниосиностоза.Черепа ее младенцев преждевременно срослись в утробе матери, что привело к серьезному, но поддающемуся лечению врожденному дефекту.
Ари Храбрый, сейчас симпатичный трехлетний ребенок, родители которого при рождении заметили, что у него очень плоский лоб с одной стороны лица. Врач сказал родителям, что это произошло из-за его положения в утробе матери. Мать Ари не перестала подталкивать врачей к ответам на его сильно деформированную голову.
В возрасте трех недель его отправили на УЗИ, а также на рентген и компьютерную томографию в местный центр черепа.Ари поставили диагноз: краниосиностоз правой коронки. Первоначально ему была назначена операция в возрасте около девяти месяцев. Однако его родители заметили в течение следующих нескольких месяцев, что форма его головы резко изменилась в быстром темпе. Эти умные родители обратились к другому мнению, где у Ари был диагностирован не только коронарный краниосиностоз, но также метопический, двусторонний плоскоклеточный и частичный сагиттальный сращение! Несколько недель спустя, когда Ари было пять месяцев, ему сделали операцию. Хирург воскликнул, что за сорок лет своей работы он не видел такой картины слияния.
Как это то, что компетентные врачи не замечают эту серьезную врожденную аномалию сразу при рождении?
Существуют разные типы краниосиностозов в зависимости от того, какая часть костей черепа срастается преждевременно. Это состояние становится более заметным по мере роста малыша. Естественно, в черепе нужно больше места для растущего мозга. Поскольку части черепа преждевременно срослись, мозг перемещается в ту область, где он может расширяться. Краниосиностоз может варьироваться от легкого до тяжелого.Этим заболеванием страдает один из двух тысяч младенцев.
Что такое самый частый симптом краниосиностоза?
Знак, который является наиболее распространенным, — это странно форма головы при рождении и отсутствие мягких участков на макушке ребенка. Там может быть приподнятым твердым краем в месте, где черепные швы закрылись слишком рано. Швы — это фиброзная ткань, которая скрепляет кости черепа ребенка до тех пор, пока кости полностью срастаются обычно к двухлетнему возрасту. Эти костяные пластины приходят вместе на швах или швах.Когда это костное сращение происходит слишком рано, это называется краниосиностозом.
Иногда проблема только в одном из швы, но в других случаях ситуация затрагивает более одного сустава. Череп кость у сращенного шва не может расти должным образом, в то время как мозг продолжает расти.
Можете ли вы описать череп ребенка?
В черепе ребенка семь костей. Черепной швы (суставы) скрепляют эти семь костей вместе, образуя череп. В швы должны оставаться гибкими до двухлетнего возраста, чтобы мозг мог расти правильно.В передней части черепа эти швы пересекаются на мягких пятно на макушке называется родничком.
Вы Ранее упоминалось, что существуют разные типы краниосиностозов. Пожалуйста укажите несколько типов.
1) Сагиттальный (скафоцефалия), наиболее частой формой является преждевременное сращение сагиттального шва, идущего только спереди назад в верхней части черепа. Это условие вынуждает голова становится длинной и узкой.
2) Венечный краниосиностоз, преждевременное сращение одного из однокоронковых швов, идущих от каждого уха к вершине черепа.Этот тип краниосиностоза может вызвать уплощение лоб и приводит к повороту носа и поднятию глазницы к пораженной части головы. Это закоротит голову ребенка и широкая внешность с наклоненным вперед лбом.
3) Метопический или тригоноцефальный краниосиностоз, когда метопический шов проходит от верхней части переносицы через среднюю линию лба к мягкому месту. Это преждевременное сращение придаст треугольную форму лбу и расширит заднюю часть головы ребенка.
4) Лямбдоид (синостоз) — редкий тип краниосиностоза. Лямбдовидный шов — это сустав, проходящий вдоль затылка. Когда появляется этот необычный симптом, одна сторона головы ребенка может казаться плоской, одно ухо находится выше другого, а верхняя часть головы наклоняется в одну сторону.
Может а ребенок перерастет краниосиностоз?
В большинстве случаев операция необходима. Если выявляется на ранней стадии, операция менее инвазивна и может проводиться эндоскопически с ребенок идет домой из больницы уже на следующий день.
Is есть более одного хирургического варианта?
Традиционная открытая черепно-мозговая хирургия означает, что хирург удаляет пораженный или закрытый шов, а затем реконструирует череп. При эндоскопической хирургии шов снимается без ремоделирования черепа. Первая процедура более сложная, потому что она меняет форму черепа после того, как он становится толще. Операция оптимально проводится в возрасте от двух до десяти месяцев, чтобы «разрядить» конкретный костный шов.Каждый случай уникален в зависимости от того, какой шов является проблемой.
Is краниосиностоз, как плагиоцефалия плоской головки?
Нет, синдром плоской головы — это приобретенный симптом из-за неправильного положения ребенка из-за требования «снова заснуть». Ребенок мог слишком много времени проводить на одной стороне головы. Регулярное изменение положения ребенка, физиотерапия и / или терапия с использованием шлема помогают изменить форму головы ребенка и вернуть ей более нормальную форму.С другой стороны, краниосиностоз — это симптом того, что ребенок родился, но не был приобретен.
Можно ли ребенок носит шлем вместо операции?
Нет, единственный способ отделить и удалить кости преждевременно сросшиеся — это операция. Ношение шлема без предварительного операция не поможет костям, которые уже срослись.
Почему родился бы ребенок с этим заболеванием?
В большинстве случаев причина краниосиностоза у младенцев неизвестна.Однако в других случаях причиной могла быть генетика. Нарушение одного-единственного гена может вызвать генетический синдром. У беременных женщин, которые лечат заболевание щитовидной железы, чаще наблюдается краниосиностоз. Лекарство от бесплодия, цитрат кломифена, может увеличить частоту этого заболевания черепа. Ни одна женщина не должна прекращать прием препаратов для лечения щитовидной железы без согласия врача. Что касается препарата для лечения бесплодия, счастливая женщина, принявшая препарат, могла не забеременеть без него.
Будет ли мой ребенку нужен шлем после операции?
Черепной детский шлем — важнейшая часть лечения краниосиностоза. Шлем важен по двум основным причинам. Специально подобранный шлем защитит голову ребенка после операции до полного заживления. Шлем также изменит форму любой части головы, которая все еще нуждается в корректировке после операции. Крайне важно, чтобы вы внимательно относились к шлему, чтобы избежать повторного использования. Ребенок должен носить шлем двадцать три часа в сутки, пока вы не получите дальнейшие инструкции от специалиста по краниальной терапии и, наконец, не снимите шлем навсегда.
Должен ли я посетить краниального специалиста перед операцией?
Примерно за неделю до операции проводится визит в центр краниальной терапии. В это время ребенка измеряют для шлема, чтобы он был готов к установке через день после операции или даже пока ребенок еще находится в больнице.
Как как долго мой ребенок будет носить шлем?
Шлем носят до первого дня рождения ребенка. Каждый ребенок уникален, и краниальный терапевт обязательно объяснит, сколько времени на это потребуется, и как часто потребуется регулировка шлема.
Как повлияет ли это состояние, операция и шлемотерапия?
При правильном лечении этого состояния функция и развитие мозга будут нормальными, и никакие ограничения для любой активности ребенка не будут.
